Симптомы, виды и лечение кардиомиопатии у взрослых
Кардиомиопатия – это патология миокарда неуточненного генеза, которая не обусловлена поражением коронарных артерий, сердечных клапанов, перикарда, изменениями общей и легочной гемодинамики, и характеризуется кардиомегалией, прогрессирующей хронической сердечной недостаточностью.
Термин «кардиомиопатия» охватывает гетерогенную группу поражений миокарда с различной этиологией, но имеющих схожую клинику.
Этиология
Факторы, которые провоцируют возникновение КМП:

- наследственность;
- спорадические генные мутации;
- вирусные, бактериальные, грибковые инфекции;
- метаболические нарушения;
- аутоиммунные заболевания;
- врожденные и приобретённые пороки сердца;
- опухоли сердца;
- гормональные сбои;
- воздействие токсинов;
- злоупотребление алкоголем;
- стресс.
Классификация и патогенез
Существует множество классификаций кардиомиопатий. Наиболее полной является клиническая классификация.
Среди кардиомиопатий выделяют:
I. Нозологические формы:
- дилатационная;
- гипертрофическая (обструктивная);
- рестриктивная;
- аритмогенная кардиомиопатия правого желудочка;
- воспалительная:
- идиопатическая;
- аутоиммунная;
- постинфекционная;
- специфические кардиомиопатии:
- ишемическая;
- клапанная;
- гипертензивная;
- дисметаболическая:
- дисгормональная (тиреотоксикоз, гипотиреоз, надпочечниковая недостаточность, феохромацитома, акромегалия, сахарный диабет);
- наследственные болезни накопления (гемохроматоз, гликогенозы, болезнь Нимана-Пика и др.);
- дефициты электролитов, нарушения питания, дефицит белка, расстройство метаболизма калия, дефицит магния, анемия, дефицит витамина В1 и селена;
- Амилоидоз;
- Мышечные дистрофии;
- Нейромышечные расстройства;
- КМП во время беременности;
- Аллергические и токсические (алкогольная, радиационная, лекарственная).
II. Неклассифицированные кардиомиопатии:
- Фиброэластоз;
- Некомпактный миокард;
- Дилатационная КМП с незначительной дилатацией;
- Митохондриальная КМП.
Дилатационная кардиомиопатия (ДКМП). Это наиболее распространенный форма кардиомиопатии у взрослых. В 20-30% имеет семейную историю заболевания. Чаще встречается у мужчин среднего возраста.
Прогрессирование дистрофических процессов в кардиомиоцитах ведет к дилатации полостей сердца, снижению способности миокарда к сокращению, нарушению систолической функции, и в последствии заканчивается хронической сердечной недостаточности. Возможно присоединение митральной недостаточности, нарушений кровотока в коронарных артериях, ишемии миокарда, диффузного фиброза сердца.
ДКМП — заболевание с множественной этиологией. У каждого пациента можно определить одновременно несколько факторов провоцирующих заболевание, таких как воздействие вирусов, алкогольная интоксикация, курение, аутоиммунные нарушения, изменения гормонального фона, аллергии и др.
Гипертрофическая кардиомиопатия (ГКМП). Это генетически обусловленная форма заболевания с аутосомно-доминантным типом наследования и высокой пенетрантностью. Генная мутация ведет к гипертрофии миоцитов, которые располагаются в миокарде хаотично. Увеличивается количество рыхлого интерстиция.

В основу патогенеза поставлена гипертрофия стенок миокарда левого (иногда — правого) желудочка. Объем желудочка не изменяется или уменьшается незначительно. Гипертрофия обычно асимметрична и вовлекает межжелудочковую перегородку. При проведении ЭхоКг обнаруживают присутствие систолического градиента давления в выносящем тракте.
Рестриктивная кардиомиопатия (РКМП). Этот вид встречается наиболее редко и вовлекает в патологический процесс эндокард. Возникает как первичная патология (эндомиокардиальный фиброз и синдром Леффлера), так и вторичным вариантом вследствие других заболеваний (амилоидоз, системная склеродермия, гемохроматоз, токсические повреждения миокарда).
В основе патогенеза РКМП — накопление в интерстициальной ткани бета-амилоида, гемосидерина или продуктов дегрануляции эозинофилов вокруг сосудов. В дальнейшем это ведет к фиброзированию и деструкции сердечной мышцы. Ригидность стенок миокарда вызывают нарушение диастолического наполнения желудочков, повышение системного давления и давления в малом круге кровообращения. Систолическая функция и толщина стенок миокарда практически не изменяется.
Аритмогенная правожелудочковая кардиомиопатия. Этот вид кардиомиопатий имеет наследственный характер (аутосомно-доминантный), хотя описаны и случаи отсутствия семейного анамнеза. Первые признаки кардиомиопатии появляются в детском и юношеском возрасте. Возникает в следствии генной мутации нарушается синтез структурных белков сердечной ткани. Основу патогенеза составляет постепенное вытеснение миокарда ПЖ фиброзной и жировой тканью. Это приводит к расширению его полости и снижению сократительной функции. Патогномоничный диагностический признак — образование аневризмы ПЖ.
Клиника и симптомы
Клиническая картина определяется основной триадой:
У 70-85% пациентов с ДКМП первым проявлением выступает прогрессирующая ХСН.
Главные симптомы:
- одышка при физических нагрузках, со временем и в покое
- мучительные удушья ночью;
- отеки конечностей;
- сердцебиение;
- болезненные ощущения в правом подреберье, увеличение живота;
- перебои в работе сердца;
- вертиго;
- обмороки.
При ГКМП на первый план выступают:
- одышка;
- давящие боли за грудиной;
- обмороки.
Пациенты с РКМП предъявляют жалобы на:
- сердцебиение, перебои в работе сердца;
- отеки;
- боли в правом подреберье.
При аритмогенной правожелудочковой КМП на первый план выступают:
- приступы головокружения;
- частые обмороки;
- перебои в работе сердца.
Диагностика
Важнейшим скрининговым диагностическим методом является ЭхоКГ. Главный критерий постановки диагноза — выявленная систолическая, диастолическая или смешанная дисфункция миокарда.
При физикальном обследовании отмечаются:

- перкуторное расширение границ сердца в обе стороны;
- систолический шум на верхушке и под мечевидным отростком;
- тахикардия, мерцательная аритмия, экстрасистолия, ритм галопа;
- признаки левожелудочковой недостаточности — периферические отеки, асцит, набухание яремных вен, увеличение печени;
- признаки легочной гипертензии – акцент II тона над легочной артерией, влажные мелкопузырчатые хрипы в нижних отделах легких;
Инструментальные методы:
На ЭхоКГ, зависимо от разновидности заболевания обнаруживают:
- ДКМП — дилатацию полостей сердца, снижение сократительной способности, гипокинезию задней стенки ЛЖ уменьшение ФВ, МК в виде «рыбьего зева».
- ГКМП – ассиметричную гипертрофию ЛЖ (толщина 15 мм. и более), предсистолическое движение МК, динамический градиент давления в выносном тракте.
- РКМП – утолщение заднебазальной стенки ЛЖ, ограничение подвижности задней створки МК, утолщение эндокарда, тромбообразование в полости желудочков.
Для уточнения диагноза и дифференциации с другими заболеваниями проводят:
- ЭКГ, круглосуточный мониторинг ЭКГ – наличие нарушений проводимости, аритмии, экстрасистолия;
- Рентгенограмму ОГК;
- Зондирование сердечных полостей, вентрикулографию;
- Биопсию миокарда;
- Функциональные кардиопробы;
- Лабораторные обследования — клинический анализ крови, мочи, определение АЛТ, АСТ, креатинина, мочевины, коагулограмму, электролиты.
Лечение
Мероприятия по лечению кардиомиопатии у маленьких детей и взрослых направлены главным образом на улучшение общеклинического состояния, уменьшение проявлений ХСН, повышение устойчивости к физическим нагрузкам, качественное улучшение жизни.
Протокол ведения больных с ДКМП разделяет методы лечения на обязательные и дополнительные.
Обязательные:
- Этиотропная лечение при вторичной КМП:
- хирургическое устранение причины (ишемическая, эндокринная КМП);
- этиологическое терапия воспалительных КМП.
- ингибиторы АПФ длительно;
- бета-блокаторы;
- диуретики;
- сердечные гликозиды;
- антагонисты альдостерона.
Дополнительные (при наличии показаний):
- Амиодарон при желудочковых экстрасистолиях;
- Допамин, добутамин;
- Нитраты;
- Антикоагулянты;
- Имплантация кардиовертера-дефибрилятора;
- Трансплантация сердца.
Пациентам с ГКМП назначают:

- Основные:
- Бета-блокаторы;
- Блокаторы кальциевых каналов;
- Противоаритмические препараты;
- Ингибиторы АПФ;
- Оперативная миомэктомия;
- имплантация кардиостимулятора или кардиовертера-дефибрилятора.
Для терапии РКМП используют глюкокортикостероиды (преднизолон), цитостатики и иммуносупресанты. В случае выраженного фиброза выполняют эндокардэктомию с протезированием клапанов.
Лечение аритмогенной правожелудочковой КМП направлено на устранение и профилактику аритмий. Используют кордарон, бета-блокаторы. При неэффективности – имплантация автоматического кардиовертера-дефибрилятора, радиочастотная деструкция аритмогенной зоны, установка искусственного водителя ритма. В тяжелых случаях проводят вентрикулотомию.
Критерии качественного лечения:
- Снижение выраженности симптомов сердечной недостаточности;
- Увеличение ФВ левого желудочка;
- Устранение признаков задержки жидкости в организме;
- Повышение качества жизни;
- Продление интервалов между госпитализациями.
Прогноз и дальнейший скрининг пациентов
Трехлетняя выживаемость у больных с ДКМП – 40%.
Длительность жизни пациентов с ГКМП несколько дольше, однако годичная смертность все же достигает 4% (до 6% у детей). У 10% пациентов наблюдается спонтанный регресс заболевания. Наиболее высокие показатели летальности у больных РКМП – смертность за 5 лет достигает 70%.
Наиболее благоприятен исход при дисгормональной (в т.ч у женщин в период климакса) кардиопатии. При условии адекватной гормональной коррекции основного заболевания дистрофические процессы регрессируют.

В целом, при соблюдении рекомендаций, регулярном приеме препаратов, своевременном хирургическом вмешательстве и коррекции основного заболевания качество жизни возможно значительно улучшить.
Пациенты с КМП должны находится под диспансерным наблюдением, проходить обследования 1 раз в 2 месяца. Обязателен контроль ЭКГ, ЭхоКГ, коагулограммы, МНО.
Специфической профилактики возникновения КМП не существует. Очень важно проведение генетического анализа членов семьи пациента с установленной КМП с целью ранней диагностики заболевания.
Выводы
Несмотря на многочисленные исследования, направленные на поиск причин возникновения той или иной формы КМП, разработку скрининговых методов диагностики, актуальной остается проблема запоздалого выявления заболевания. Кардиомиопатия у взрослых имеет хроническое прогрессирующее течение. Поэтому важно соблюдать лечебный режим, четко следовать рекомендациям кардиолога и своевременно обращаться за медицинской помощью.
Для подготовки материала использовались следующие источники информации.
Как вылечить кардиомиопатию
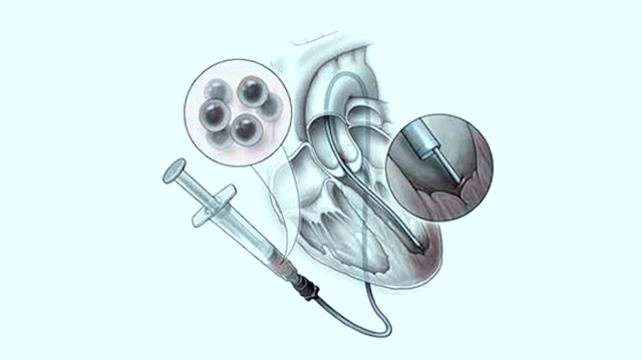
Затормозить патологические изменения в миокарде и улучшить его состояние и функции позволяет введение мезенхимальных стволовых клеток.
Дилатационная кардиомиопатия как правило возникает без видимой причины и вскоре начинает казаться приговором – причины возникновения неизвестны, лечение преимущественно симптоматическое, состояние постепенно ухудшается, прогноз неутешительный.
Что может предложить современная медицина для лечения кардиомиопатии?
Мало кому известно, что современная медицина может предложить нечто большее, чем поддерживающая терапия, и у пациентов с кардиомиопатией есть реальный шанс не только остановить развитие болезни, но в значительной степени улучшить свое самочувствие и вернуть себе удовольствие от жизни.
Как лечить дилатационную кардиомиопатию?
До недавнего времени единственным радикальным способом лечения дилатационной кардиомиопатии была пересадка сердца. Из-за несовершенства системы донорства органов и небольшого числа клиник и специалистов, занимающихся трансплантацией органов, таких операций в России делается крайне мало – за 25 летнюю историю отечественной трансплантологии было пересажено всего около 350 сердец. Нуждающихся же в донорском сердце пациентов гораздо больше.
При этом лечение за рубежом стоит астрономических денег и тоже зависит от наличия подходящего донора. Поэтому время ожидания нового сердца зачастую превышает срок жизни пациента, несмотря на проводимую лекарственную терапию.
Есть ли альтернативный метод лечения?
Однако в настоящее время медицина может предложить альтернативный выход – улучшить состояние пораженного миокарда (сердечной мышцы), используя собственные возможности организма пациента. Такую возможность дает лечение стволовыми клетками.
Умные клетки
При дилатационной кардиомиопатии сердечная мышца становится «дряблой» и истонченной, из-за чего полости сердца увеличиваются в размерах и орган все хуже справляется со своей основной функцией – перекачиванием крови. В результате этого ухудшается кровоснабжение всех органов. Кроме того, из-за замедления кровотока в тканях и полостях тела скапливается излишняя жидкость, что проявляется выраженными отеками и одышкой.
Как остановить патологические изменения в миокарде и улучшить состояние?
Затормозить патологические изменения в миокарде и улучшить его состояние и функции позволяет введение мезенхимальных стволовых клеток. Эти клетки не обладают признаками какой-либо определенной ткани организма, являясь «универсальными». Они обладают двумя важнейшими особенностями – возможностью к размножению с сохранением этой универсальности и способностью развиваться в клетки разных тканей, таких как сердечная мышца, соединительная ткань, сосуды и нервы, необходимые для всестороннего восстановления поврежденного органа.
Эти особенности стволовых клеток позволяют использовать их в лечении ряда заболеваний, в том числе дилатационной кардиомиопатии. Такое лечение включает несколько этапов.
Первый этап лечения: обследование
Сначала пациента подвергают всестороннему обследованию, чтобы точно выяснить, подходит ли ему терапия стволовыми клетками и каких можно ожидать результатов. Когда обследование завершено, у человека в амбулаторных условиях забирают небольшой образец костного мозга или жировой ткани и выделяют из него мезенхимальные стволовые клетки.
Второй этап лечения: стволовые клетки
Затем полученные клетки на срок от двух до четырех недель помещают в инкубатор для получения нужного их количества: для лечения необходимо не менее 100 миллионов клеток плюс некоторое их число консервируют (замораживают при температуре жидкого азота) и сохраняют в криобанке на случай повторной терапии в будущем.
Третий этап лечения: превращение в кардиомиобласты
После выращивания в инкубаторе у части клеток с помощью стандартизованных химических стимулов вызывают частичную дифференцировку – превращение в кардиомиобласты (предшественники мышечных волокон сердца, сохраняющие частичную универсальность).
Четвертый этап лечения: ввод клеток
Полученную в итоге смесь необходимого количества мезенхимальных стволовых клеток и кардиомиобластов вводят пациенту внутривенно. С током крови эти клетки попадают в сердце, распознают повреждение (такая способность заложена во всех стволовых клетках) и начинают работу.
Что происходит с клетками?
Сначала клетки интенсивно размножаются – через небольшой промежуток времени их количество измеряется триллионами. Затем они начинают развиваться в необходимые для компенсации повреждений ткани. Особенно интенсивно происходит рост новых сосудов, снабжающих миокард кровью.
В течение этого процесса введенные клетки выделяют специфические сигнальные молекулы, которые активируют собственные стволовые клетки сердца, мобилизуя их на борьбу с заболеванием.
Результат процедуры ввода стволовых клеток и кардиомиобластов
В результате этого повышается прочность, эластичность и работоспособность сердечной мышцы, что видно по улучшению таких показателей как конечные систолический и диастолический объемы камер сердца, фракция выброса и усвоение кислорода миокардом.
Субъективно это проявляется улучшением общего состояния, уменьшением отеков и одышки, повышением работоспособности и, как следствие, возможностью вести более полноценную жизнь.
Редакция благодарит московскую Клинику стволовых клеток «Новейшая медицина».
Кардиомиопатия: прием лекарств, визиты к врачу, питание

При кардиомиопатии, чтобы замедлить наступление терминальных изменений в сердце и улучшить качество жизни пациента, необходим постоянный контроль врача и прием лекарств, которые он назначает. Важна физическая нагрузка, контроль давления и пульса, отказ от вредных привычек и полный пересмотр образа жизни
Когда нужно посетить врача?

Люди с дилатационной или рестриктивной кардиомиопатией должны регулярно посещать врача, он будет решать, как часто нужны приемы и обследования, и это во многом зависит от общего состояния. Кроме того, немедленно нужен врач, если возникают определенные симптомы:
- Снижение толерантности к физической нагрузке – все действия, что пациенты могли делать ранее, стали более сложными
- Начались или усилились по тяжести симптомы, включая боль в груди, усталость, головокружение и нерегулярные сердечные сокращения
- Отмечается неожиданное, быстрое увеличение или потеря веса
- Необъяснимая лихорадка
- Изменения в дыхании, включая затруднение дыхания и одышку.
Врач будет определять, с чем связаны изменения состояния, что нужно изменить в терапии, и стоит ли госпитализировать пациента.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Бета-блокаторы: контроль давления и ритма
Лекарства, которые обычно использует врач для лечения сердечной недостаточности, связанной с дилатационной, ишемической либо рестриктивной кардиомиопатией – это бета-блокаторы. Они могут быть назначены для замедления сердечного ритма и снижения артериального давления за счет уменьшения влияния адреналина на сердце. Замедляя частоту сердечных сокращений, лекарства снижают потребность сердца в кислороде. Это уменьшает нагрузку на сердце, устраняя симптомы сердечной недостаточности.
Бета-блокаторы могут предотвратить дальнейшее увеличение размеров сердца и рубцевание, уменьшают риск внезапной смерти. Было также показано, что бета-блокаторы увеличивают выживаемость у пациентов с дилатационной кардиомиопатией примерно на 30-35%. В большинстве случаев врач начнет с низкой дозы бета-блокаторов, затем будет медленно увеличивать дозу с течением времени до достижения желаемых результатов и стабилизации давления.
Диуретические и антиаритмические лекарства: зачем они?
Диуретики, обычно называемые мочегонными лекарствами, помогают уменьшить накопление жидкости в организме путем стимулирования производства мочи в почках. Это уменьшает симптомы одышки, отеки и вздутие живота, снижает давление крови. Диуретики различаются по эффективности и скорости действия, врачи иногда назначают комбинацию мочегонных средств. Эти лекарства могут устранять некоторые симптомы, но они также активируют гормоны в организме, такие как адреналин, который может ухудшить работу сердца и почек. Вот почему они используются в сочетании с другими лекарствами, такими как бета-блокаторы и ингибиторы АПФ, чтобы вывести лишнюю воду и нормализовать давление крови.
Препараты с положительным инотропным эффектом можно использовать для нормализации сокращений сердца у людей с тяжелой дилатационной кардиомиопатией. Примеры этих препаратов включают дигоксин, допамин, добутамин. Дигоксин используется более 200 лет для нормализации сердечных сокращений, лучше всего работает у людей с тяжелой сердечной недостаточностью, осложненных фибрилляцией предсердий. Лекарство может замедлять быстрый сердечный ритм. За исключением дигоксина, эти лекарства обычно используются только в течение короткого периода времени или когда нет других вариантов лечения. Это связано с тем, что инотропные агенты могут фактически ускорить дегенерацию сердца, заставляя уже ослабленный орган работать более интенсивно. Они никогда не должны использоваться людьми с гипертрофической кардиомиопатией, потому что могут усугубить это состояние.
Препараты, влияющие на работу сердца и сосуды
Вазодилататоры обычно используются для уменьшения симптомов сердечной недостаточности и могут продлить жизнь людей с дилатационной кардиомиопатией. Ингибиторы ангиотензин-превращающего фермента (АПФ) и блокаторы рецепторов ангиотензина (АРБ) являются примерами сосудорасширяющих средств, которые вызывают ослабление кровообращения по всему телу. Они уменьшают давление, которое, в свою очередь, уменьшает нагрузку на сердце. Эти лекарства могут также обратить вспять расширение и рубцевание сердца, снизить риск госпитализации и смерти, уменьшают тяжесть симптомов. Другие вазодилататоры включают гидралазин и нитраты, которые также уменьшают нагрузку на сердце, улучшают состояние при дилатационной кардиомиопатии.
Блокаторы альдостерона используются для восстановления баланса электролитов в организме, а также для предотвращения рубцевания, укрепления и расширения кровеносных сосудов. Исследования показали, что блокаторы альдостерона могут улучшить выживаемость у пациентов с тяжелой дилатационной кардиомиопатией и у тех, у кого был сердечный приступ, осложненный кардиомиопатией.
Антиаритмические препараты изменяют способ передачи электрических токов через сердечную мышцу. Сердце сокращается наиболее эффективно, когда оно бьется в обычном ритме. Эти лекарства могут повысить эффективность работы сердца, регулируя сердечный ритм. Они используются только у отдельных пациентов, потому что могут иметь значительные побочные эффекты.
Изменение стиля жизни, отказ от вредных привычек
Выбор здорового образа жизни имеет основополагающее значение для минимизации симптомов сердечной недостаточности, связанных с любыми видами кардиомиопатией. Важно контролировать высокое давление. Поддержание давления в пределах нормы имеет основополагающее значение для выживания при сердечной недостаточности. Кроме того, нужно контролировать потребление соли. Соленые блюда приводят к задержке жидкости, что увеличивает нагрузку на сердце.
Важен отказ от вредных привычек. Такие дурные привычки, как употребление избытка кофеина и алкоголя, могут увеличить задержку жидкости, негативно влияют на работу сердца. Нужно воздерживаться от привычки к курению, в том числе и вейпов. Они увеличивают нагрузку на сердце и могут мешать формированию нормального сердечного ритма.
Важно заняться похудением, избыточный вес увеличивает нагрузку на сердце. Нужно формировать новые, полезные привычки – регулярно заниматься спортом. Постоянные умеренные упражнения полезны для сердца и снижают стресс. Нужно составить план упражнений с врачом и следовать ему.
Пациенту с проблемами сердца нужен адекватный сон и отдых. Это помогает поддерживать общее состояние здоровья, улучшая работу сердца.
Источник https://cardiograf.com/bolezni/porazhenie-myshtsy/kardiomiopatiya-chto-ehto-takoe.html
Источник https://medportal.ru/enc/cardiology/reading/16/
Источник https://medaboutme.ru/articles/kardiomiopatiya_priem_lekarstv_vizity_k_vrachu_pitanie/