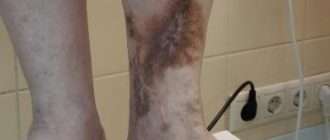
Гидраденит
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Карбункул: лечение, мази, кремы, средства
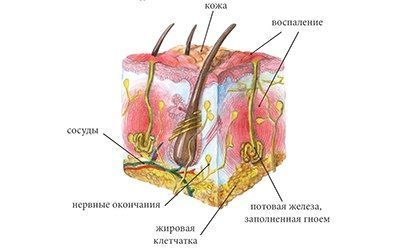
Воспаление нескольких волосяных фолликулов с образованием плотного объемного элемента, заполненного жидкостью с примесью крови и лимфы, называется карбункулом.
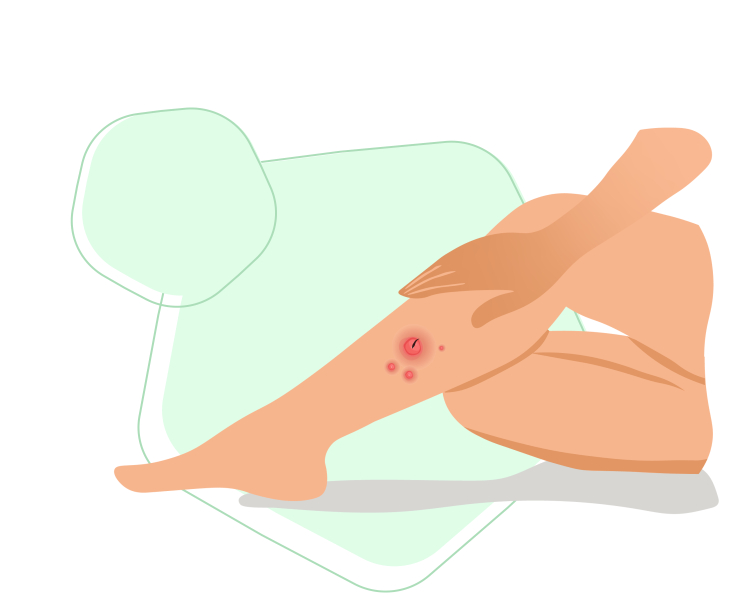
Размер воспалительного элемента достигает 5-10 см 1 , чаще всего образуется на коже задней поверхности шеи, коже спины и бёдер 2 .
Образование карбункула
Симптомы карбункула
- К общим симптомам карбункула относят: увеличение температуры тела, слабость, головную боль, повышенный уровень лейкоцитов в общем анализе крови.
- Местные признаки проявляются в виде: нагноения и образования раны, зачастую горячей на ощупь, резкой болезненности зоны поражения. Через 2-3 дня определяется признак образования гноя с уплотнением участка кожи, который может определяться пружинящими ощущениями при надавливании на очаг воспаления. Затем на этом месте могут образовываться язвы. В течение месяца язвенный дефект заживёт с формированием грубого рубца.
Причины появления карбункула
Причины появления карбункула делят на внешние и внутренние.
Внешние
К внешним относят несоблюдение личной гигиены и наличие микротравм на коже, например, при бритье или трении одежды 2 .
Внутренние
К внутренним предрасполагающим факторам относят – сахарный диабет, иммунодефицит, ожирение 2 .
Основным микроорганизмом, который приводит к развитию карбункула, является золотистый стафилококк, проникающий в волосяной фолликул из внешней среды.
Диагностика карбункула
При диагностике карбункула в первую очередь врач опирается на клиническую картину. Показано проведение посева гнойного отделяемого с выявлением возбудителя и его чувствительности к антибиотикам.
Для того, чтобы отличить данное заболевание от других, схожих с карбункулом, проводят дифференциальную диагностику с:
Точкой приложения является волосяной фолликул. Обычно формированию фурункула предшествует фолликулит (воспаление волосяного фолликула). Карбункул — это «скопление» нескольких фурункулов.
Абсцессом
При абсцессе формируется болезненное уплотнение кожи, мышц. В центральной части воспалительного узла формируется полость, заполненная гноем и некротическими тканями.
Псевдофурункулёзом 1
Псевдофурункулёзом болеют дети с повышенной потливостью, ослабленным здоровьем. Воспалительные элементы множественные, представлены мелкими абсцессами в результате воспаления потовых желез. Высыпания чаще появляются на коже волосистой части головы, спины, ягодиц, бедер.
Гранулёмой пиогенной 1
Единичный синюшно-красного цвета узел возникает после травматизации кожных покровов пальцев, кистей, складки (комиссуры) губ. При травматизации гранулёма обильно кровоточит.
Гнойным гидраденитом
Точка приложения воспалительного процесса — сальные железы, потовые железы поражаются вторично. Процесс начинается с формирования болезненных образований в подмышечных, паховых складках, ягодичной области. Затем формируются единичные или множественные абсцессы со склонностью к образованию свищевых ходов и рубцеванию.
Лечение карбункула
Поскольку карбункул может привести к серьезным осложнениям (воспаление лимфатического узла, менингит, сепсис), лечение должно проводиться под наблюдением хирурга.
После появления гнойного содержимого в области карбункула, проводят хирургическое вскрытие и механическое очищение очага, в том числе за счет организации оттока жидкости из пораженного участка. Показано воздействие высокочастотного электромагнитного поля (УВЧ).
Учитывая возможные серьезные осложнения, назначают системную антибактериальную терапию – препараты, которые применяются перорально (через рот) и действуют на весь организм. Системную антибактериальную терапию подбирает врач в зависимости от вида возбудителя инфекции. Врачи назначают антибиотики из групп пенициллинов (амоксициллин), цефалоспоринов (цефотаксим, цефтриаксон), тетрациклинов(доксициклин), макролидов (эритромицин, азитромицин).
После самопроизвольного или хирургического вскрытия карбункула назначают местную (наружную) терапию.
Наружная терапия включает:
- Дезинфицирующие средства.
- Протеолитические ферменты.
- Эпителизирующие мази/кремы/гели.
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин ® с повидон-йодом.
Дезинфицирующие средства для лечения карбункула
Дезинфицирующие средства могут быть в форме раствора и крема, мази. Свежую рану удобнее промывать и обеззараживать раствором антисептика.
С этой целью подходят: повидон-йод, хлоргексидин, «марганцовка».
Раствор повидон-йода (Бетадин®)
К современным антисептическим средствам относят раствор Бетадин ® . Основным активным компонентом которого является повидон-йод.
Несмотря на то, что спиртосодержащий раствор йода с давних времён используют в качестве обеззараживающего вещества, его не применяют непосредственно на свежие раны, чтобы не обжечь поврежденные ткани.
В линейке продуктов Бетадин ® молекула йода присоединена к инертному полимеру (повидону), что позволило сохранить обеззараживающие свойства и избежать необходимости в спиртовом растворе.
Раствор Бетадин ® можно использовать на свежие раневые поверхности, при этом средство не вызывает жжения. Позволяет контролировать площадь обработки благодаря жёлто-коричневому цвету раствора. При этом раствор Бетадин ® сильно и надолго не окрашивает кожу, при необходимости хорошо смывается обычной водой. Лекарственное средство Бетадин ® обладает активностью в отношении бактерий, вирусов, одноклеточных микроорганизмов, грибковой инфекции.
Для промывания язвенных дефектов после вскрытия карбункула раствор Бетадин ® необходимо разбавить в 10-100 раз. Для смазывания используют в неразбавленном виде.
Для обеззараживания и «вытягивания» остатков гноя подойдет мазь Бетадин ® . Повидон-йод поможет снизить количество возможных патогенов, а макрогол, входящий в состав мази, помогает улучшить отток гноя из раны 7 . Препарат аккуратно распределяют по язвенному дефекту (не втирают) 1-2 раз в день и выполняют перевязку.
При лечении инфицированных ран под салфетками, пропитанными раствором или мазью Бетадин ® , в течение первых 5-7 суток уменьшается отёк и количество гнойного отделяемого, отмечается уменьшение боли 5 .
Раствор повидон-йода обладает высоким профилем безопасности: при наружном применении действующее вещество не проникает в кровь 4 . Препарат разрешен к использованию у взрослых и детей.
Хлоргексидин
Раствор хлоргексидина биглюконата относится к группе дезинфицирующих средств и антисептиков. Используется во время обработки гнойных ран, инфицированных ожогов и других повреждениях кожи. Активен в отношении бактерий, проявляет противогрибковую активность при сохранении на поверхности в течение 10 мин 6 .
Калия перманганат («марганцовка»)
Для промывания и обеззараживания можно использовать раствор марганцовки в концентрации 2-5%. Показан для обработки язвенных дефектов, инфицированных ран, ожоговых поверхностей 7 . При контакте с раной выделяется активный кислород, губительный для анаэробных микроорганизмов. Необходимо помнить, что нерастворенный кристаллик марганцовки может вызвать ожог.
Средства с протеолитическими ферментами для лечения карбункула
Протеолитические ферменты растворяют омертвевшие (некротизированные) ткани, выстилающие язвенные дефекты после вскрытия карбункула. Эти наружные средства также впитывают отделяемое из раны, поскольку в составе имеются дренирующие сорбенты и полимеры 8 .
Эпителизирующие средства для лечения карбункула
Эпителизирующие (заживляющие) мази/кремы/гели используют при отсутствии риска нагноения, когда на дне язвы формируется новая ткань. Заживляющие кремы различают по форме выпуска и активному действующему веществу.
- Средства на основе пантотеновой кислоты (например, Новатенол ® ) заживляют и уменьшают воспаление. Наносят их на кожу 2-4 раза в день, курс применения подбирается индивидуально.
- Раствор дезоксирибонуклеат натрия 10 для наружного применения восстанавливает кожу, оказывает иммуномодулирующее действие. Используют местно, 3-4 раза в день раствором пропитывают аппликационную повязку. Курс лечения от 1 до 3 месяцев.
- Кремы и повязки на основе водного экстракта пшеницы и гликольэтиленмонофенолового эфира 11 активизируют заживление тканей. Назначают для лечения плохо заживающих ран. Марлевые повязки или крем наносят на раневую поверхность 1-2 раза в день. Курс лечения подбирается индивидуально.
- Крем линимент или растворы на основе соли лантана 12 обезболивают, обеззараживают, восстанавливают и заживляют раны. Можно использовать при различных повреждениях кожи, в том числе для лечения карбункулов. Применяют на поврежденных участках, давая впитаться лекарственному средству. Курс применения — до полного заживления раны.
Профилактика образования карбункулов
Основой профилактики возникновения карбункула является соблюдение личной гигиены, своевременная обеззараживающая обработка кожи при потёртостях и микротравмах. Необходимо контролировать уровень сахара в крови, следить за своим иммунным статусом.

Часто задаваемые вопросы
Можно ли заразиться карбункулом?
Нет, заразиться карбункулом невозможно. Для формирования карбункула у самого пациента должны быть предрасполагающие факторы для формирования элемента.
Сколько времени длится заживление?
Заживление до момента формирования поверхностного слоя клеток длится до 4-6 недель, завершается образованием грубого рубца красного цвета. Со временем рубец побледнеет.
Всегда ли требуется госпитализация в больницу?
Нет, не всегда. Если образование небольшое, лечение может проходить амбулаторно под наблюдением хирурга. Однако карбункулы даже небольшого размера, расположенные на коже лица, угрожают жизни пациента вплоть до смертельного исхода, поэтому решение о необходимости госпитализации в каждом конкретном случае принимает лечащий врач.
К какому врачу обратиться?
Поставит правильный диагноз и назначит эффективное лечение врач-дерматолог. При необходимости хирургического вмешательства потребуется помощь хирурга. Кроме того, при наличии сопутствующих заболеваний нужна консультация терапевта, эндокринолога, иммунолога.
Мошкова Елена Михайловна
Врач-дерматовенеролог, заведующая КДО по оказанию платных услуг СПб ГБУЗ «Городской кожно-венерологический диспансер» г.Санкт-Петербург

Фурункул: лечение, мази и кремы
Причины возникновения и симптомы фурункула. Как лечить фурункул: мази и кремы
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин ® с повидон-йодом.
Фолликулит
Чем лечить фолликулит — частое кожное заболевание, возникающее в результате инфицирования волосяного фолликула?
Список литературы
- Бутов Ю.С., Скрипкин Ю. К., Иванова О. Л., «Дерматовенерология» // Национальное руководство // ГЭОТАР Медиа 2017, Москва.
- Российские национальные рекомендации, «Хирургические инфекции кожи и мягких тканей»// Российское общество хирургов, Российская ассоциация специалистов по хирургическим инфекциям, Альянс клинических химиотерапевтов и микробиологов, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии Ассоциация флебологов России, 2е издание, 2015 г.
- Хрищукова И.А. «Инверсное акне. Современные методы лечения». // Дерматовенерология и косметология 2019, ID: 2019-11-3881-A-18899.
- Инструкция по применению препарата Бетадин (раствор, мазь). РУ П N015282/03, РУ П N015282/02.
- Михальский В.В., Богданов А.Е, Жилина С.В., Привиденцев А.И, Аникин А.И., Ульянина А.А. Применение препарата Бетадин ® в лечении инфицированных ран // РМЖ №29 от 23.12.2010.
- Инструкция по медицинскому применению ЛП Хлоргексидин// РЛС.
- Яремчук, А.А. Обоснование состава многокомпонентной мази для лечения гнойных ран в первой фазе раневого процесса //Вестник фармации. 2012. № 3 (57). С. 39 46.
- Инструкция по медицинскому назначению калия перманганат, РЛС.
- Инструкция по медицинскому назначению ЛП Асептисорб ® -ДТ, РЛС.
- Инструкция по медицинскому применению Новатенол мазь. РУ П N011108.
- Инструкция по медицинскому применению Деринат ® , РЛС.
- Инструкция по медицинскому применению Фитостимулин, РЛС.
- Инструкция по медицинскому применению Эплан, РЛС.
Если Вам стало известно о нежелательной реакции при использовании продукта из портфеля ООО «ЭГИС-РУС», пожалуйста, сообщите эту информацию через любую из удобных для вас форм связи:
Фурункул — симптомы и лечение
Что такое фурункул? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кудряшовой Елены Александровны, стоматолога-хирурга со стажем в 10 лет.
Над статьей доктора Кудряшовой Елены Александровны работали литературный редактор Вера Васина , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Фурункул (Furuncle) — это это гнойно-некротическое воспаление волосяного фолликула, а также соединительной ткани и жировой клетчатки вокруг него. В быту его называют чирием или нарывом.
Фурункулы развиваются из-за инфекции: в 95,4 % случаев они вызваны золотистым стафилококком. У 4,6 % пациентов, кроме этой бактерии, выявляют и другие микроорганизмы [12] [16] .
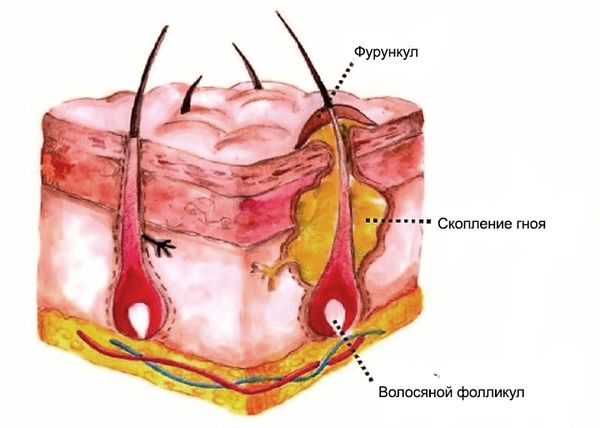
Вначале заболевания вокруг волосяного фолликула появляется небольшой красноватый, слегка болезненный узелок — это реакция на внедрение бактерий. В дальнейшем припухлость нарастает, приобретает форму пирамиды или конуса, который возвышается над поверхностью кожи. Боль при этом усиливается, и вокруг волоса появляется гной.
Фурункулы чаще всего развиваются на участках, где много волос: в области усов, бороды, головы, задней поверхности шеи, предплечья, кистей, внутренней части бёдер, на пояснице и ягодицах. Фурункулы не возникают в полости рта, на ладонях и подошвах.
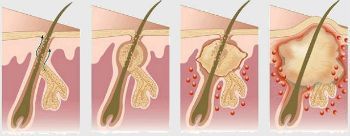
К развитию фурункула может привести фолликулит — воспаление, ограниченное волосяным фолликулом, которое выглядит как небольшой желтоватый пузырёк, в центре которого расположен волос. При выдавливании пузырька инфекция может распространиться на окружающие ткани и разовьётся фурункул. Также он может появиться при выдавливании угрей.
Распространённость фурункулов
Большинство исследователей считают, что фурункулы одинаково распространены среди мужчин и женщин. Но есть наблюдения, что у мужчин заболевание возникает чаще — в 67,3 % случаев, особенно ему подвержены молодые люди в возрасте 14–35 лет [3] [13] . Возможно, это связано с более частым заражением золотистым стафилококком или сочетанием других неблагоприятных факторов.
В 60 % случаев фурункулы появляются зимой, но наиболее тяжёлые формы распространены весной и осенью [13] .
Факторы риска
К развитию фурункулов предрасполагает:
- Загрязнение кожи, например при несвоевременной смене полотенец, нательного и постельного белья, редком мытье рук, совместном использовании бритвы, полотенца и губки с другими членами семьи. Если фурункул уже развился, нужно мыть поражённую кожу с мылом или очищающим средством с низким pH и ежедневно менять постельное бельё, одежду и полотенца [15] .
- Микротравмы из-за трения одежды или расчёсов кожи, зудящих дерматозов, порезов и царапин.
- Повышенная влажность при высокой температуре воздуха.
- Переохлаждение или перегревание организма.
- Нарушения иммунной и эндокринной систем — ВИЧ-инфекция и другие иммунодефицитные состояния, сахарный диабет, гормональный дисбаланс и ожирение.
- Хронические заболевания, такие как атеросклероз и сердечно-сосудистая недостаточность[2][13] .
- Носительство золотистого стафилококка в полости носа[17] .
Кроме того, из-за ухудшения экологии, а также массового бесконтрольного и часто неграмотного приёма антибиотиков и противовоспалительных средств нарушается равновесие в микробных сообществах и начинает преобладать условно-патогенная микрофлора [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы фурункула
Заболевание обычно начинается после переохлаждения, простуды, микротравмы или загрязнения кожи [13] .
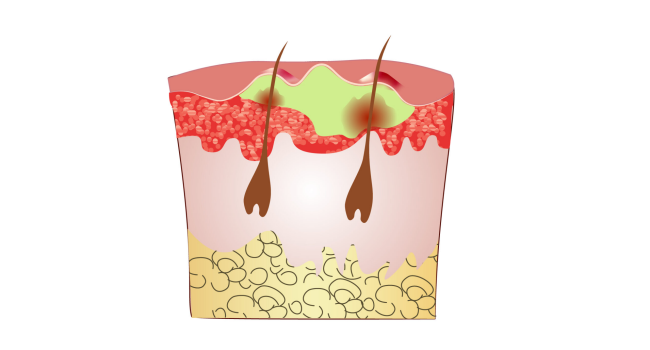
В области волосяного фолликула внезапно появляется боль, покраснение и конусовидная припухлость. Через несколько дней она увеличивается, и в центре вокруг фолликула образуется гнойно-некротический стержень синюшно-багрового цвета. Внешне он напоминает жерло вулкана, который вот-вот взорвётся. Боль становится постоянной, интенсивной, дёргающей и пульсирующей. Размер фурункула может быть от нескольких миллиметров до сантиметра и более.
Затем в центре фурункула возникает пузырёк с гноем. Когда он лопается, на его месте появляется гнойная корка, после удаления которой виден гнойно-некротический стержень.
![Фурункул [28]](https://probolezny.ru/media/bolezny/furunkul/furunkul-28_s_LcY2Aul.jpeg)
Далее в течение 3–5 дней происходит гнойное расплавление окружающих тканей. Гнойно-некротический стержень отторгается и образуется открытая, глубокая рана небольшого диаметра, из которой выделяется гной. Нередко, особенно при фурункулах на лице, страдает и общее состояние: повышается температура, болит голова, появляется слабость и озноб.
Патогенез фурункула
Развитию на коже патогенных микробов противостоят мощные защитные механизмы организма. Так, секрет потовых и сальных желёз поддерживает pH кожи на уровне 4,2–5,6, что неблагоприятно для инфекции. Размножение микробов также контролирует нормальная флора кожи, например непатогенные стафилококки выделяют ненасыщенные жирные кислоты, которые угнетают золотистый стафилококк.
Барьерная функция кожи нарушается при избытке кожного сала, изменениях в микробиоме коже и уровне pH, гормональных нарушениях, микротравмах, снижении местного и общего иммунитета. В результате на коже и внутри волосяных фолликулов создаются благоприятные условия для роста патогенных микроорганизмов [2] [12] .
Микробы могут повредить кожу, что приводит к воспалению. Его выраженность зависит от количества и патогенности проникших в организм бактерий, а также от того, насколько у человека крепкий иммунитет и есть ли очаги хронической инфекции. При воспалении в повреждённых участках расширяются сосуды, что проявляется покраснением и отёком. Иммунные клетки организма покидают сосудистое русло и скапливаются в межклеточном пространстве — возникает инфильтрация, т. е. уплотнение в зоне воспаления.
Затем иммунные клетки вступают в бой с бактериями. Погибшие защитники организма (лейкоциты и макрофаги) вместе с уничтоженными микробами образуют гной, который расплавляет окружающие ткани. Он распространяется в подкожно-жировую клетчатку и вглубь мягких тканей, при этом может развиться абсцесс, флегмона или сепсис — распространение инфекции по всему организму. Из-за этих осложнений пациент может погибнуть.
Риск осложнений повышается при попытке самостоятельно выдавить фурункул, особенно на лице. Возникает открытая рана, что позволяет бактериям из фурункула попасть в кровоток и распространиться по организму. Когда инфекция проникает в близлежащие участки кожи и поражает соседние волосяные фолликулы, развивается карбункул — гнойно-некротическое воспаление кожи и подкожной клетчатки вокруг группы волосяных мешочков и сальных желёз.
Классификация и стадии развития фурункула
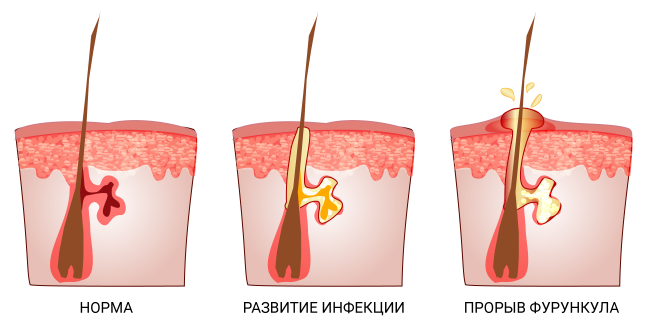
Течение фурункула проходит в три стадии:
- Инфильтрация (созревание фурункула). На коже вокруг волосяного фолликула появляется болезненный узелок. Через 24–48 часов в устье волосяного фолликула формируется жёлтый пузырёк — пустула. На этой стадии фурункул ещё обратим, воспаление может стихнуть, а инфильтрат рассосаться.
- Формирование и отторжение гнойно-некротического стрежня (вскрытие фурункула). Волосяной фолликул подвергается гнойному расплавлению: увеличивается зона отёка, инфильтрат возвышается над кожей в виде пирамиды, а в её центре появляется гнойно-некротический стрежень. Кожа над ним постепенно расплавляется, а через несколько дней некротические массы отторгаются наружу и образуется язва, из которой отделяется гной.
- Рубцевание. Гной перестаёт отделяться, язва быстро заполняется зернистой тканью и постепенно заживает, образуется рубец.
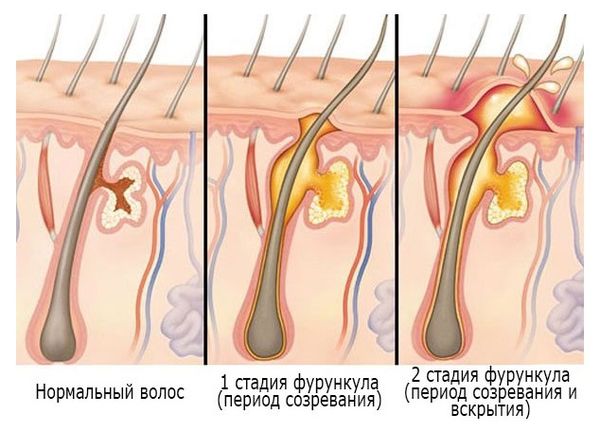
Длительность развития фурункула составляет от одной до двух недель и зависит от расположения и индивидуальных особенностей организма [3] .
Если фурункулов несколько, они расположены на разных участках тела и находятся на одной стадии развития, то такое состояние называют множественным фурункулом. Наличие нескольких фурункулов в разных участках тела и на разных стадиях говорит о фурункулёзе. При этом заболевании повышается риск распространения инфекции по организму, особенно на фоне ослабленного иммунитета.
Фурункулёз считается рецидивирующим, если в течение года происходит три или более приступов. К рецидивам может приводить заселение золотистым стафилококком передних отделов носа и тёплых влажных складок кожи, например за ушами, под отвисшей грудью и в паху [22] .
Осложнения фурункула
Почти в трети случаев фурункулы приводят к развитию осложнений:
- абсцесса;
- воспаления, гнойного расплавления близлежащих лимфатических узлов и окружающей жировой клетчатки; , особенно опасно поражение угловой вены лица;
- воспаления хряща уха или носа, но это нетипичное расположение для фурункула.
Такое разнообразие осложнений связано с анатомическими особенностями различных областей лица и туловища, на которых возник фурункул. Так, в области верхней губы и подбородка сальные железы наиболее многочисленны и залегают глубоко в подкожно-жировой клетчатке, что объясняет частое абсцедирование фурункула этих областей.
Если фурункул расположен в области носа, могут воспалиться хрящи носа. Особого внимания заслуживают фурункулы, расположенные в области носогубного треугольника — его ещё называют «треугольником смерти». Венозный и лимфатический отток от этих областей направляется в угловую вену, которая идёт к углу глаза, а от неё через глазную вену прямо в головной мозг. Перемещение микробного эмбола по этим сосудам может привести к тромбозу вен в головном мозге с абсцессом, воспалением оболочек и вещества мозга, а также к сепсису.
Осложнения часто развиваются при попытке самостоятельно выдавить фурункул, что невозможно, так как гнойно-некротический стержень расположен глубоко в мягких тканях — на границе кожи с подкожно-жировой клетчаткой. Попытка выдавить этот стержень приводит к распространению микробных эмболов по кровотоку и тканям. Грозный симптом в таком случае — болезненное уплотнение и покраснение по ходу лицевой вены [1] [3] .
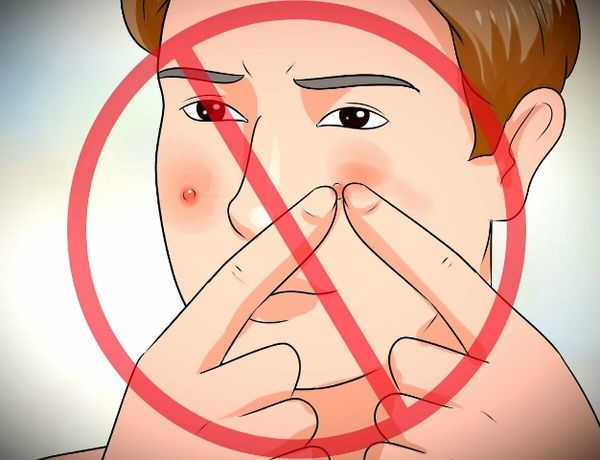
Диагностика фурункула
При сборе анамнеза врач выясняет, когда пациент пытался выдавить прыщ или носил тесную одежду, в которой преет кожа. Диагноз ставится при осмотре, во время которого видно болезненное покраснение и уплотнение пирамидальной формы с волосяным фолликулом или гнойно-некротическим стрежнем в центре.
Чтобы определить тяжесть состояния, проводят общий развёрнутый анализ крови [5] . При тяжёлом течении увеличивается скорость оседания эритроцитов, повышается уровень С-реактивного белка, лейкоцитов и нейтрофилов, особенно молодых форм — палочкоядерных лейкоцитов (сдвиг лейкоцитарной формулы влево).
Для выявления сахарного диабета и нарушений углеводного обмена, которые могли способствовать развитию фурункула, проводят биохимический анализ крови.
Чтобы обнаружить возбудителя инфекции и назначить антибиотики, потребуется мазок с поверхности фурункула на чувствительность к антибактериальным препаратам [5] [6] [14] .
В стандарт медицинской помощи при фурункуле также входят:
- реакция Вассермана (RW) — определение антител к бледной трепонеме для дифференциальной диагностики с сифилисом;
- определение антигена к вирусу гепатита В и С;
- определение антител классов М и G к ВИЧ;
- коагулограмма (исследование системы свёртывания крови) [5][20] .
Также часто требуются консультации терапевта, дерматолога и эндокринолога, особенно при множественном фурункуле и фурункулёзе. Врачи смогут исключить сахарный диабет, ожирение, ВИЧ-инфекцию, вирусные гепатиты и другие заболевания, которые могли стать причиной фурункулёза [5] .
Дифференциальная диагностика
Фурункулы следует отличать от рожистого воспаления, которое вызвано стрептококком и никогда не переходит на волосяные фолликулы и сальные железы. Также дифференциальную диагностику проводят с гидраденитом — воспалением потовых желёз, которое зачастую развивается в подмышечной впадине. Кроме того, на ранних стадиях фурункул следует отличать от нагноившейся атеромы и от конглобатных угрей — тяжёлой формы акне.
Лечение фурункула
В зависимости от расположения фурункула и его стадии, лечение может проводиться амбулаторно или в стационаре, может ограничиваться консервативными методами или включать хирургические.
При фурункулах на лице необходима госпитализация в челюстно-лицевой стационар, так как могут развиться опасные для жизни осложнения. Фурункулы, расположенные на других участках тела, можно лечить амбулаторно.
На первой стадии фурункул успешно поддаётся консервативному лечению. Растворить инфильтрат можно комбинированными препаратами, например Тридермом, который содержит антибиотик, антимикотик и глюкокортикостероид. Эффективны повязки с антибактериальными мазями, например Левомеколем и Левосином. Также местно могут применяться Фузидовая кислота, Мупироцин, Неомицина сульфат, Бацитрацин, Хлоргексидин и Перекись водорода [15] .
На стадии формирования и отторжения гнойно-некротического стержня, кроме консервативного лечения, требуется хирургическое вмешательство. Во время операции фурункул рассекают под пенициллин-новокаиновой блокадой или местной анестезией. Затем гнойно-некротический стержень удаляют, а рану дренируют до тех пор, пока из неё не прекратит отделяться гной.
При выборе антибиотиков, принимаемых внутрь, следует учитывать чувствительность возбудителя к антибактериальным препаратам, которую определяют при микробиологическом исследовании.
Системные антибиотики рекомендуются:
- при фурункулах больше 5 мм;
- множественных фурункулах;
- признаках распространяющейся флегмоны;
- нарушении иммунитета;
- риске развития эндокардита;
- лихорадке.
Антибиотики не назначают при одиночном фурункуле меньше 5 мм и нормальной температуре тела.
Дозировка лекарства зависит от степени тяжести инфекции. Препаратом первой линии является Амоксициллин + клавулоновая кислота. Также могут применяться Доксициклин и Цефалексин, а при непереносимости — Клиндамицин. Курс лечения составляет 7–10 дней.
Когда рана очистилась от некротических масс, гнойное отделяемое сменилось сукровичным, а затем и вовсе прекратилось, применяют кератопластические препараты. Они рассасывают воспалительный инфильтрат и ускоряют заживление кожи. Когда рубец уже сформировался, применяют фото- и лазерную терапию, может потребоваться помощь косметолога.
В стадию заживления может проводиться плазмолифтинг, при котором в поражённый участок кожи вводят собственную плазму, богатую факторами роста нервов, эндотелия и лишённую эритроцитов. Плазма нормализует тканевое дыхание, регулирует водный баланс, стимулирует образование коллагена, эластина и межклеточного вещества. Плазмолифтинг позволяет активировать защитную систему кожи, ускорить заживление и повысить местный иммунитет, но такой метод противопоказан при активном воспалении [24] .
Из-за растущей устойчивости микроорганизмов к антибиотикам перспективны бактериофаги — «пожиратели бактерий», например стафилококковые бактериофаги. Их применяют как внутрь, так и местно на послеоперационной повязке [25] [27] .
Прогноз. Профилактика
Зачастую при своевременном и адекватном лечении прогноз благоприятный, но в 3–8 % случаев терапия неэффективна [17] .
Без лечения нагноившийся фурункул может прорваться наружу или распространиться вглубь тканей, расплавляя подкожно-жировую клетчатку и оставляя впоследствии грубые рубцы. Также заболевание может осложниться абсцессом или флегмоной. Реже фурункул спонтанно вскрывается с отделением гнойно-некротического стержня и последующим рубцеванием образовавшейся язвы.
Если фурункул лица осложнился тромбозом вен, абсцессом, воспалением головного мозга или сепсисом, то без лечения антибиотиками погибает 80–100 % пациентов, при применении антибиотиков — 20–30 %. Слепота, снижение силы мышц в одной половине тела и потеря слуха встречаются у 18–37 % заболевших [23] .
Кроме того, появление фурункула на лице усложняет хирургическое лечение и прогноз, так как даже при благоприятном исходе могут оставаться заметные шрамы и рубцы.
Если фурункулы возникают повторно, нужно исключить носительство золотистого стафилококка в области носа. Эти бактерии — часть нормальной кожной флоры, но они могут заселять ноздри, подмышечные впадины или другие кожные складки, приводя к развитию фурункулов [17] .
При рецидивах для борьбы с инфекцией врач может рекомендовать:
- в течение 5–10 суток дважды в день вводить в нос Мупироцин;
- ежедневно в течение 5–14 дней мыть тело 4 %-м хлоргексидиновым мылом и три раза в день полоскать рот 0,2 %-м раствором Хлоргексидина;
- ежедневно стирать полотенца, простыни и одежду;
- лечить всех членов семьи с симптомами и пользоваться индивидуальными полотенцами, губками и бритвами [19][20] .
Пациентам с рецидивирующим фурункулом также рекомендуется мыть руки гелем на спиртовой основе, особенно после прикосновения к заражённой коже или предмету, который непосредственно контактировал с дренированной раной.
Также пациентам с рецидивирующим фурункулёзом следует лечить предрасполагающие заболевания, такие как диабет и ожирение, не работать на пыльном производстве, носить свободную одежду и избегать высокой влажности. Если рецидивы абсцессов начались в раннем детстве и продолжаются во взрослом возрасте, нужно обследоваться на нейтрофильные расстройства [21] [22] . В таких случаях может потребоваться коррекция иммунитета совместно с врачом-иммунологом.
Источник https://www.celt.ru/napravlenija/dermatologija/zabolevanija/gidradenit/
Источник https://betadin.ru/encyclopedia/karbunkul/
Источник https://probolezny.ru/furunkul/