Лекарства от язвы желудка и двенадцатиперстной кишки: комплексный подход
Язва желудка и двенадцатиперстной кишки – достаточно серьезное заболевание, при котором периоды обострения чередуются с хроническим течением болезни. Если поставлен такой диагноз – практически невозможно вылечиться одним-двумя препаратами. Терапия носит комплексный характер, требует изменения образа жизни, и даже отчасти перемены отношения к жизни, к решению насущных проблем. Какие бываю лекарства от язвы желудка и двенадцатиперстной кишки?
Как определить необходимость лечения язвы желудка и двенадцатиперстной кишки
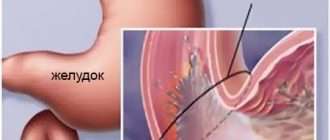
Разрушение целостности слизистой оболочки — это язва
Язва – разрушение слизистой оболочки, обнажающее расположенные ниже слои стенки желудка или кишечника. Поскольку анамнез появления такой патологии в желудке и в кишечнике имеет много общего, то и лекарства при язве желудка и двенадцатиперстной кишки применяются одни и те же.
При развитии язвенной болезни ощущается острая боль «под ложечкой», эти боли могут быть острыми, или похожими на «голодные боли». Появляются они через 2-3 часа после еды, сопровождаясь рвотой, тошнотой, чувством тяжести в эпигастральной области. Вздутие живота, отрыжка, метеоризм, полное отсутствие аппетита – постоянные спутники этого заболевания.
С такими симптомами нужно срочно проконсультироваться у врача-гастроэнтеролога, хирурга, терапевта. Специалист проведет гастроскопию, лабораторные исследования для уточнения диагноза, назначит лекарства при язве желудка и двенадцатиперстной кишки.
Крайне опасно заниматься самолечением, следуя информации, полученной у друзей и знакомых, а также всецело полагаться только на методы народной медицины. В арсенале гастроэнтеролога на данный момент более 500 современных лекарственных средств, которые можно подобрать, учитывая индивидуальные особенности организма.
Антибактериальные средства против Helicobacter pylori
Одним из анализов, назначенных врачом, может оказаться анализ крови на антитела к Helicobacter pylori. И это не случайно, так как по данным из различных источников, именно эта устойчивая к воздействию соляной кислоты бактерия в подавляющем большинстве случаев – причина язвенной болезни.

Лекарства от язвы желудка и двенадцатиперстной кишки: Де-Нол
Если от этой бактерии не избавиться, независимо от эффективности применяемых для лечения язвы препаратов, очень велик риск рецидивов болезни и уменьшение периодов ремиссии. Существует несколько схем лечения такого бактериального заражения, основными препаратами в которых являются антибиотики нитроимиазолиновой группы – Тинидазол, Метронидазол, Тетрациклин.
Поскольку эти препараты давно присутствуют на лекарственном рынке, их эффективность все чаще ставится под сомнение. Это связано с возросшей устойчивостью штаммов бактерии к этой группе антибиотиков. Им на смену пришли более современные антибиотики из группы макролидов. У них много достоинств, и значительно меньше побочных эффектов и противопоказаний.
Не нужно забывать про крайне агрессивную среду, в которой приходится «работать» антибиотикам в ЖКТ. Они должны противостоять воздействию соляной кислоты, выработка которой при язвенной болезни значительно увеличивается. Наиболее устойчивым антибиотиком этой группы является Кларитромицин. Он применяется в комплексе с другими препаратами в дозировке по 0,5 г два раза в сутки.
Одновременно с ним назначается антибиотик Амоксициллин, дозировка составляет 1 г два раза в сутки. Эффект от такого лечения по данным исследований равняется 90%. В дополнение к антибиотикам необходимы антисекреторные препараты. Они делают желудочный сок более вязким, что увеличивает концентрацию и продолжительность воздействия антибиотиков на Helicobacter pylori. К этой фармацевтической группе относятся:
- Ингибиторы протонной помпы
- Холинолитики
- Блокаторы гистаминных рецепторов
Для эффективного лечения так же необходимы антацидные препараты и гастропротекторы, а так же лекарства при язве желудка и двенадцатиперстной кишки, содержащие висмут, способствующие созданию защитной пленки на поверхности слизистой оболочки.
Как работают ингибиторы протонной помпы

Есть более 500 препаратов для лечения язвы
Такое замысловатое название на самом деле обозначает группу препаратов, блокирующих синтез соляной кислоты. Это происходит за счет выведения из строя фермента, транспортирующего в полость желудка такую составную часть формулы кислоты, как ионы водорода. Эта блокада продолжается до тех пор, пока не синтезируются новые ферментные молекулы.
К таким лекарствам относятся Париет, Омез, Нексиум, Омепрозол, Пантопрозол, Лансопрозол, Рабепрозол. Все они обладают очень высокой эффективностью, сохраняя благоприятную среду для того, чтобы заживали дефекты слизистой оболочки, исчезли симптомы диспепсии. Этому способствует сохранение лечебного эффекта в течение 7-12 часов после приема. Заживление язвы двенадцатиперстной кишки происходит за срок 2-4 недели.
Гистаминоблокаторы – контроль над производством соляной кислоты
Возможность поддержать оптимальный уровень кислотно-щелочного баланса напрямую способствует рубцеванию дефектов слизистой оболочки желудка и кишечника. Желательно, чтобы такой баланс сохранялся в течение месяца на протяжении 18-20 часов в сутки, это значительно снижает количество осложнений при язвенной болезни.
Чаще всего назначается Ранитидин или Квамател (Фамотидин). Ранитидин назначается при язвенной болезни по 300 мг течение суток на протяжении месяца. Для профилактики рецидивов это количество уменьшается вдвое (150 мг). Квамател принимается аналогично, то есть для получения лечебного эффекта нужно 40 мг, для профилактики осложнений – 20 мг в сутки.
Эти препараты способствуют остановке кровотечений дефектов слизистой (Квамател). Кроме вышеперечисленных таким же действием обладают Роксатидин, Циметидин, Фамотидин. Их антисекреторное воздействие распространяется на срок 10-12 часов, у Циметидина -5 часов.
Применение антацидов в лечении язвенного поражения

Язва желудка и двенадцатиперстной кишки — серьезное заболевание
Традиция применения лекарств этой группы насчитывает не одно десятилетие. Их лечебный эффект основан на химической реакции желудочного сока с реагентами, входящими в состав антацидов. Благодаря этому снижается его агрессивное воздействие на стенки желудка и кишечника.
Такими реагентами являются гидрооксиды магния и алюминия, как у Маалокса и Альмагеля, или фосфат алюминия, как у Фосфалюгеля. Они значительно отличаются от морально устаревших препаратов на основе соды, обволакивают стенки желудка, не всасываясь в них. Антациды могут адсорбировать пепсин, кислотность которого при их воздействии резко снижается.
Гастропротекторы – защита слизистой оболочки
Препараты этой фармакологической группы так же входят в комплексное лечение язвенной болезни. Они создают на поверхности слизистой оболочки кишечника и желудка обволакивающую защитную оболочку. Основным действующим веществом в большинстве из них являются соли висмута: Де-нол, Викаир, Викалин, Сукралфат, Карбеноксолон, Мизопростол.
Де-нол, помимо создания защитной пленки на язвенной поверхности, способствует их рубцеванию. Карбеноксолон создан на основе корня солодки. Он повышает вязкость слизи, делая ее надежным барьером между стенками желудка и двенадцатиперстной кишки и пепсинами с соляной кислотой.
Отлично выводится из организма через кишечник. Повышение артериального давления является одним из его серьезных побочных эффектов. Мизопростол так же является очень эффективным средством при язвенной болезни, несмотря на такое его побочное явление, как диарея.
Спазмолитики и прокинетики – действие на моторику
При язвенной болезни часты нарушения моторики ЖКТ, как в сторону угнетении, так и излишней активации ее. Болевые ощущения очень часто вызваны спазмами кишечника и желудка, снять который, и призваны спазмолитики. К ним относятся Но-шпа, Папаверин, Галидор, Платифиллин, Метацин, Хлорозил.
Прямо противоположный эффект вызывают прокинетики, которые призваны стимулировать сокращения гладкой мускулатуры желудка и кишечника. Их применение может быть оправдано при нарушении перистальтики кишечника, невозможности опорожнения желудка. К прокинетикам относятся Мотилиум, Церукал, Цезаприд, Координакс, Пропульсид.
Народные средства для лечения язвенной болезни
Лекарства от язвы желудка и двенадцатиперстной кишки: Омепразол
Препараты народной медицины желательно принимать в период ремиссии, не заменяя ими традиционное лечение. Эффективно действует на заживление язв капустный сок в смеси с соком сельдерея (3:1). Его принимают натощак по стакану в день в течение месяца.
Семена подорожника применяются для заживления язв. Для этого столовую ложку семян настаивают в половине стакана кипятка в течение получаса. Достаточно приема 3 столовых ложек настоя в сутки за полчаса до еды. Нельзя обойти внимание и применение меда в лечении язв желудка и кишечника. Половину килограмма меда смешивают с половиной литра оливкового масла и соком двух лимонов. Эту смесь принимают перед едой по одной столовой ложке.
Комплексное лечение язвенной болезни современными лекарственными средствами при учете индивидуальных особенностей организма и противопоказаний, обязательно приведет к выздоровлению.
Язва двенадцатиперстной кишки — симптомы и лечение
Что такое язва двенадцатиперстной кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аверина Александра Анатольевича, гастроэнтеролога со стажем в 16 лет.
Над статьей доктора Аверина Александра Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Роман Васильев

Определение болезни. Причины заболевания
Язвенная болезнь двенадцатиперстной кишки (ДПК) — это хроническое рецидивирующее заболевание, которое протекает с чередованием периодов обострения и ремиссии. Его основным морфологическим признаком является образование язвы в ДПК. [1]
Краткое содержание статьи — в видео:
Распространённость
На территории России данной болезнью страдает 5-10 % взрослого населения. Болеют в основном мужчины до 50 лет. [2] Считается, что болезнь может возникнуть у 11-14 % мужчин и 8-11 % женщин в течение жизни. [7]
Факторы риска
Язвенная болезнь ДПК может возникнуть по различным причинам. Чаще всего к развитию этой болезни приводят следующие факторы:
- наследственная предрасположенность — генетически обусловленное увеличение массы обкладочных клеток, вырабатывающих соляную кислоту желудочного сока, повышенная чувствительность этих клеток к гастрину (гормону, участвующему в пищеварении), увеличение количества пепсиногена-1, нарушение моторики желудка и другие;
- нейропсихические факторы — дисбаланс в регуляции моторной функции желудка и ДПК со стороны нервной системы, приводящий к забросу агрессивного желудочного содержимого в просвет кишки;
- алиментарные факторы — погрешности в диете (частое употребление острой и грубой пищи, чрезмерное увлечение напитками с кофеином);
- вредные привычки — неумеренное потребление алкоголя, курение;
- неконтролируемый приём НПВП — происходит истончение и снижение защитных свойств слизистого барьера ДПК;
- инфекция Helicobacter pylori— вызывает воспалительные изменения в слизистой оболочке ДПК, что приводит к повышению чувствительности к факторам агрессии.
Наиболее значимыми причинами заболевания в настоящий момент считают инфекцию Helicobacter pylori и наследственную предрасположенность. Стоит отметить, что наследуется не сама болезнь, а факторы, предрасполагающие к его развитию.
Второй по значимости причиной является приём лекарств, поражающих ЖКТ, в частности антикоагулянтов и НПВП (Аспирина, Диклофенака, Кеторолака, Ибупрофена и др.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы язвы двенадцатиперстной кишки
Ведущие симптомы язвы двенадцатиперстной кишки — боль, диспепсия (расстройство пищеварения), астения и кровотечение (при развитии осложнений).
Болевой синдром
Боли при язве ДПК, как правило, связаны с приёмами пищи: они могут возникнуть как через 0,5-1 час после трапезы (ранние боли), так и спустя 1,5-2 часа после приёма пищи (поздние боли). Также характерны «голодные» боли (болезненные ощущения на голодный желудок, проходящие после приёма пищи) и аналогичные им «ночные» боли. При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды). [7]
Пациенты характеризуют болезненные ощущения как ноющие или режущие с постепенным усилением или снижением интенсивности. Как правило, боли носят постоянный характер, проходят или становятся менее интенсивными после приёма пищи, а также антисекреторных и/или антацидных препаратов.
Так же отмечается сезонный характер боли, что совпадает с периодами течения язвенной болезни — фазы ремиссии и обострения. Чаще всего обострение возникает весной и осенью и длится от трёх до шести недель, после чего сменяется периодом ремиссии.
Часть язв (по некоторым источникам, до 25% случаев) вообще протекает без болевого синдрома — т. н. «немые язвы». [2]
Болезненные ощущения чаще локализуются в эпигастрии, но могут распространятся и на правое подреберье. Наиболее ярко болевой синдром выражен при расположении язвенного дефекта в области луковицы и привратника (перехода между желудком и ДПК).
Пациентам необходимо прислушиваться к своему организму и при длительном болевом синдроме (более 3-4 недель), сезонности приступов боли и их связи с приёмами пищи следует обязательно обратиться к врачу.
Синдром диспепсии
Диспепсия проявляется целой группой симптомов, связанных с нарушениями пищеварения. Они тоже связаны с приёмами пищи и носят сезонный и периодичный характер (часто встречаются при обострении).
В основном встречаются следующие проявления (расположены по убыванию их частоты):
- изжога (испытывают 60-80% больных);
- отрыжка кислым;
- тошнота;
- рвота;
- запор.
Иногда симптомы диспепсии преобладают над болевым синдромом.
После рвоты может стать легче, поэтому пациенты иногда вызывают её специально. Но такая рвота встречается сравнительно редко. [7]
Астенический синдром
Астения проявляется повышенной утомляемостью, плохим настроением, незначительным снижением веса: не смотря на повышенный аппетит, больные стараются ограничивать себя в еде, опасаясь усиления болей.
Кровотечение
Хотя кровотечение из язвы относится к осложнениям язвенной болезни, иногда оно может быть первым и единственным симптомом наличия язвенного дефекта в ДПК. Проявляется либо рвотой с примесью свежей и/или изменённой крови по типу «кофейной гущи», либо стулом чёрного цвета, напоминающего дёготь, с резким неприятным запахом — милена.
При наличии данного симптома требуется немедленно обратиться за медицинской помощью. Так как именно это осложнение приводит к наибольшей летальности при язвенной болезни. Игнорировать его нельзя!
Обострения язвы
Первые симптомы при обострении язвенной болезни: боль, диспепсия (расстройство пищеварения), астения и при осложнённом течении — кровотечение. Частота обострений при хроническом течении: 1-2 раза в год, как правило весной и осенью.
Патогенез язвы двенадцатиперстной кишки
В основе патогенеза язвенной болезни ДПК лежит лежит дисбаланс между факторами агрессии и защитными свойствами слизистой оболочки ДПК. Данный факт наглядно иллюстрируют «весы», предложенные H. Shay и D.C.H. Sun. [1] Будет ли развиваться язва ДПК или нет, зависит от того, какая чаша перевесит — «агрессии» или «защиты».
Основными факторами агрессии являются:
- соляная кислота и её гиперпродукция;
- пепсиноген и пепсин;
- увеличение массы обкладочных клеток;
- гиперпродукция гастрина; [5]
- нарушение эвакуации содержимого из желудка и ДПК;
- инфекция Helicobacter pylori;
- токсические вещества (курение, алкоголь, лекарства).
Противостоят им факторы защиты:
- выработка и качественный состав защитной слизи;
- секреция бикарбонатов;
- регенераторная активность эпителиальных клеток слизистой;
- адекватное кровоснабжение слизистой;
- достаточное содержание простагландинов в кишечной стенке (уменьшается при приёме НПВС).
Низкая сопротивляемость факторам агрессии, как правило, носит наследственный характер. При длительном воздействии агрессивной среды (прямое разрушающее действие соляной кислоты и пепсина) на слизистую оболочку с низкой защитой и способностью к восстановлению происходит локальное разрушение слизистого барьера, а затем и слизистой оболочки с образованием сначала поверхностного дефекта. Затем происходит разрушение стенки кишки до подслизистого и мышечного слоя с образованием язвы, а при осложнениях (пенетрации или перфорации) разрушаются все слои кишечной стенки. При попадании в зону язвенного некроза крупного кровеносного сосуда, язва осложняется кровотечением.
Из всех факторов, снижающих способность слизистой к защите и восстановлению, ведущую роль играют:
- снижение толщины и качества слизистого барьера и бикарбонатного буфера, который поддерживает кислотно-щелочное равновесие и не даёт агрессивному содержимому контактировать с эпителием напрямую;
- снижение способности слизистой к регенерации;
- нарушение кровотока;
- длительный приём НПВС;
- инфекция Helicobacter pylori.
После образования язвенного дефекта в слизистой в ответ на чрезмерную агрессию и повреждение начинают активироваться факторы защиты и регенерации. Развивается местная воспалительная реакция, усиливается кровоток, происходит лейкоцитарная инфильтрация слизистой по краям язвенного дефекта. Дно язвы покрывается фибрином, который защищает кишечную стенку от дальнейшего повреждения кислотой и пепсином. По краям язвы повышается способность клеток эпителия слизистой к делению, и постепенно происходит эпителизация язвенного дефекта (от краёв к центру).
Когда растущий новый эпителий слизистой сходится в центре, на месте язвенного дефекта образуется рубец.
В области рубца, образующегося на месте язвы, слизистая оболочка уже неполноценная. Часть функциональных клеток замещается клетками соединительной ткани и не может полноценно выполнять свою защитную функцию, а также быстро регенерировать. Поэтому при следующем преобладании факторов «агрессии» над факторами «защиты» происходит повторное образование язвенного дефекта слизистой. При хронических рецидивирующих язвах дефекты слизистой, как правило, образуются в том же месте. Таким образом, фаза ремиссии сменяется фазой обострения.
Классификация и стадии развития язвы двенадцатиперстной кишки
В настоящий момент общепринятой классификации язвенной болезни ДПК не существует. Однако в клинической практике принято различать это заболевание по следующим критериям:
- Клиническая форма:
- острая;
- хроническая.
- По локализации:
- язвы луковицы ДПК;
- постбульбарные язвы.
- По сочетанию с инфекцией Helicobacter pylori:
- язва луковицы, ассоциированная с Helicobacter pylori;
- идиопатическая язва — при отсутствии инфекции Helicobacter pylori.
- По характеру заболевания:
- первичная язва — как самостоятельное заболевание;
- вторичная язва — как следствие другого заболевания («стрессовых», лекарственных, других хронических заболеваний и эндокринных патологий).
- По размеру:
- малые — ≤ 0,5 см;
- средние — 0,6-1,9 см;
- большие — 2,0-3,0 см;
- гигантские — > 3,0 см.
- По наличию осложнений:
- без осложнений;
- с кровотечением;
- с перфорацией;
- с пенетрацией;
- с рубцовым стенозом.
В течении хронической язвенной болезни ДПК различают несколько стадий. К основным относятся:
- период обострения — острая язва;
- период рубцевания — язва в фазе заживления и рубцевания;
- период ремиссии — отсутствие клинических и эндоскопических проявлений язвенной болезни (язвенного дефекта).
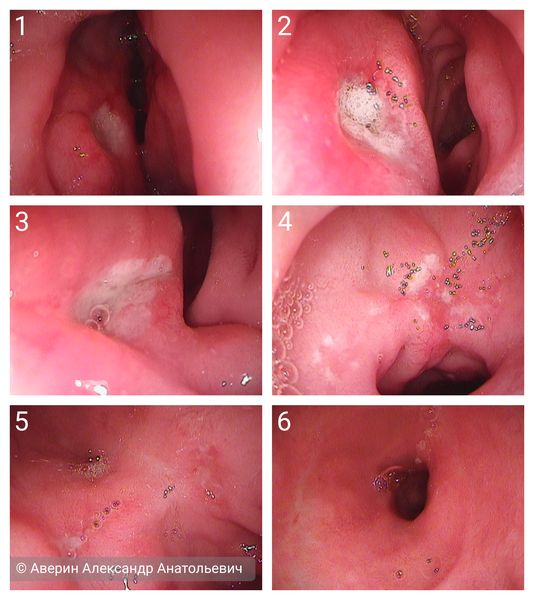
В зависимости от характерных признаков заболевания при проведении эндоскопии (ЭГДС) стадии язвенной болезни выглядят следующим образом: [3]
- острая фаза — язва округлой формы размером от 1-2 мм до нескольких см с чёткими краями, выраженным воспалительным валом в виде кольца, дно покрыто фибрином, один из краёв подрытый, слизистая вокруг гиперемирована;
- фаза стихания воспаления — воспалительный вал менее выражен, края чёткие, форма овальная, дно в центре покрыто фибрином, по краям появляются ярко красные грануляции, слизистая вокруг гиперемирована, имеются мелкие радиальные складки;
- начало заживления — края язвы становятся плоскими, форма становится вытянутой или щелевидной, воспалительный вал не дифференцируется, дно язвы на 2/3 покрыто свежим эпителием, в центре сохраняется тонкий белый налёт, слизистая вокруг слабо гиперемирована, имеются чёткие радиальные складки;
- заживления — язва в виде щели или округлая, размеры значительно уменьшились, нет угла наклона между краем язвы и дном, в центре расположен маленький участок с белым налётом, окружающая слизистая розовая, наблюдается конвергенция складок;
- свежий рубец (красный рубец) — дно язвы полностью покрыто свежим розовым эпителием, налёта нет, при близком осмотре в новой слизистой видно много мелких сосудов;
- старый рубец (белый рубец) — воспалительных изменений нет, слизистая вокруг розовая, рубец имеет белесоватый цвет.
Осложнения язвы двенадцатиперстной кишки
В стадии обострения язвенная болезнь может осложнятся кровотечением, перфорацией или пенетрацией. В стадии рубцевания и ремиссии может возникнуть такое осложнение, как рубцовый стеноз ДПК, вплоть до кишечной непроходимости.
Кровотечение
Кровотечение из крупных сосудов, попавших в зону язвенного дефекта, является наиболее частым и грозным осложнением язвенной болезни — встречается в 15-20% случаев. Большинство кровотечений развиваются при расположении язвы на передней стенке луковицы ДПК и в постбульбарных отделах. Проявляется выделением изменённой крови по типу «кофейной гущи» при рвоте и/или с изменённым стулом по типу «мелены» (чёрный жидкий стул). В клиническом анализе крови будут изменятся показатели красной крови: падает гемоглобин, снижается уровень эритроцитов и гематокрита. Неинтенсивные кровотечения могут давать положительный результат кала на скрытую кровь. Данный вид осложнения нуждается в экстренной эндоскопической или хирургической помощи. [2] [5]
Перфорация
Данное осложнение представляет собой нарушение целостности стенки ДПК в месте язвенного дефекта. Оно возникает при распространении язвы вглубь стенки. Так, образуется отверстие, соединяющее просвет кишки с брюшной полостью. Его возникновение проявляется остро возникшей «кинжальной болью» с последующим развитием перитонита (как результат излития содержимого кишечника в брюшную полость). Встречается в 5-15% случаев. Требует хирургического лечения. [2] [5]
Пенетрация
При разрушении стенки ДПК в месте язвенного дефекта и фиксации его с близлежащим органом происходит разрушение тканей данного органа. Иными словами, язва проникает в соседние ткани. Чаще всего пенетрация распространяется на поджелудочную железу, малый сальник, печень, желчный пузырь и протоковую систему.
При этом осложнении боли теряют связь с приёмом пищи и становятся более интенсивными и постоянными. В анализе крови происходят воспалительные изменения. Такое осложнение устраняется хирургическим методом. [2]
Стеноз
При формировании грубых рубцовых изменений стенки ДПК происходит сужение и в дальнейшем полное перекрытие просвета кишки. Это приводит к переполнению желудка содержимым и, как следствие, рвотам. Стул при этом отсутствует — развивается клиника высокой кишечной непроходимости. [2] [5]
Малигнизация — трансформация доброкачественных клеток в злокачественные — для язвенной болезни ДПК, в отличие от язв желудка, не характерна.
Диагностика язвы двенадцатиперстной кишки
К какому врачу обратится при наличии симптомов
При подозрении на язвенную болезнь двенадцатиперстной кишки следует обратиться к терапевту и/или гастроэнтерологу. В случае развития осложнений потребуется консультация хирурга.
Постановка диагноза «Язвенная болезнь ДПК» основывается на сборе анамнеза, оценке наследственной предрасположенности к заболеванию, клинической картине и инструментальных методах обследования.
К обязательным обследованиям относятся: [6]
- ЭГДС (ВЭГДС или ФГДС) — «золотой» стандарт диагностики язвенной болезни;
- определение инфекции Helicobacter pylori — важное исследование, так как наличие этой инфекции радикально меняет тактику лечения и прогноз;
- РН-метрия — для определения кислотообразующей функции желудка;
- клинический анализ крови — помогает заподозрить и дифференцировать осложнения язвенной болезни при их стёртом течении.
Сдавать анализ кала на скрытую кровь не обязательно, так как он кардинально не влияет на тактику лечения. Его назначают во время скрининга, чтобы определить, нужно ли проводить ЭГДС.
К вспомогательным методам относятся:
- рентгенография с контрастом — применяется при подозрении на осложнения язвенной болезни (пенетрации, перфорации, рубцовой деформации ДПК со стенозом) или на локализацию язвы в постбульбарных отделах;
- определение уровня гастрина и паратгормона — проводится при часто рецидивирующих язвах (более двух обострений в год) для уточнения причины заболевания. У многих пациентов с язвой секреция кислоты повышается в ответ на стимуляцию секреции желудочного сока пентагастрином. Часто у пациентов с синдромом Золлингера — Эллисона (результат опухоли, секретирующей гастрин) наблюдаются значительная гиперсекреция кислоты, и обычно имеются множественные язвы двенадцатиперстной кишки. [5]
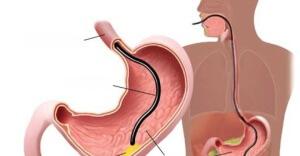
Несколько слов об ЭГДС
Данный вид исследования оброс множеством мифов и предрассудков. Какие же ощущения на самом деле испытывает человек при проведении эндоскопа через глотку, пищевод, желудок и ДПК:
- ощущение тошноты и рвотный рефлекс, похожие на ощущения при осмотре горла при помощи шпателя или ручки ложки (обычный осмотр при ОРЗ);
- ощущение застрявшего комка в горле (как будто вы что-то плохо прожевали и попытались проглотить). В редких случаях могут быть болезненными;
- распирание, вздутие и тяжесть в животе при инсуфляции желудка воздухом;
- ощущение движения или шевеления внутри живота при манипуляции эндоскопом;
- иногда появляется чувство нехватки воздуха, чаще субъективного характера (так как дыхательные пути эндоскоп не перекрывает).
Никаких других ощущений при проведении ЭГДС не возникает. Их сила и выраженность строго индивидуальна и зависит от многих факторов. Но если правильно себя вести, слушаться подсказок медицинского персонала и хорошо подготовиться к исследованию, то процедура проходит с минимальными затратами времени и минимумом неприятных ощущений.
Как вести себя во время ЭГДС:
- Хорошо подготовьтесь к исследованию. Процедура проводится строго натощак, последний приём пищи возможен за 6-8 часов до исследования. Это позволит эндоскописту как можно быстрее осмотреть всю поверхность слизистой и обнаружить даже минимальные изменения на ней. Также это поможет снизить рвотный рефлекс и тошноту.
- При проведении эндоскопа через рот и глотку старайтесь не трогать его языком. Иначе это затрудняет проведение эндоскопа (современные аппараты очень гибкие) и повышает рвотный рефлекс, так как часть рвотных рецепторов расположена как раз на языке у его корня.
- Старайтесь глубоко и равномерно дышать ртом, не замирайте и не останавливайте дыхание. Глубокие и равномерные вдохи и выдохи успокаивают и отчасти снижают тошноту. Дышать лучше сразу ртом, так как во время самого исследования трудно переключить дыхание, а при дыхании через нос происходит рефлекторный отёк слизистой и выделение слизи, в результате чего нос закладывает, и дыхание сбивается.
- Крепко обнимите себя за живот, не размахивайте руками. Это поможет сосредоточиться на дыхании и не будет мешать эндоскописту руками.
- Старайтесь не сопротивляться проведению эндоскопа и не мешать медицинскому персоналу. Тем самым вы существенно сократите время процедуры. Также старайтесь не срыгивать воздух: уменьшиться время на инсуфляцию, а следовательно и вся процедура.
ЭГДС считается «золотым стандартом» диагностики язвенной болезни ДПК, так как с его помощью язва чётко видна как дефект слизистой оболочки (частота выявления близка к 100%), есть возможность проследить все стадии течения заболевания, возможно проведение биопсии, диагностики инфекции Helicobacter pylori и определение уровня кислотности. В случае обнаружения такого осложнения, как кровотечение, проводится эндоскопический гемостаз. Также с помощью ЭГДС можно обнаружить и другие заболевания (онкологию, полипы, гастрит и т.д.).
Если пациент не в силах немного потерпеть (длится исследование обычно 3-6 минут) и преодолеть свои страхи, то возможно выполнение ЭГДС под наркозом (медикаментозным сном).
Отказ от проведения данного исследования повышает риски неточной постановки диагноза и назначения неадекватного лечения. А при несвоевременной диагностике осложнений всё может закончиться для пациента фатально.
Лечение язвы двенадцатиперстной кишки
К обязательным мероприятиям при лечении я звы желудка и двенадцатиперстной кишки относятся:
- соблюдение щадящей диеты (механическое и химическое щажение);
- исключение таких факторов агрессии, как курение, алкоголь;
- снижение дозы или ограничение приёма некоторых лекарств (НПВС, антикоагулянты).
Если пациентам трудно соблюдать диету, врачи рекомендуют придерживаться общих принципов здорового питания и 1-2 недели при остром периоде болезни не употреблять пищу, которая стимулирует выработку излишней соляной кислоты и пепсина: не есть грубую клетчатку, наваристые рыбные, мясные или грибные бульоны и супы, томаты, консервированные продукты и специи.
Медикаментозное лечение
Медикаментозное лечение направлено на снижение уровня соляной кислоты, защиту и повышение регенерации слизистой ДПК. Для снижения кислотности применяются ингибиторы протонной помпы (ИПП) как «золотой» стандарт лечения и Н2-гистамино блокаторы. [6] Для повышения защитных свойств слизистой применяются обволакивающие средства и антациды. Для повышения регенерации слизистой используются препараты висмута и сукральфата. При наличии инфекции Helicobacter pylori проводится эрадикационная терапия первой или последующих линий. [6] В меньшей степени применяются:
- препараты, регулирующие моторно-эвакуаторную функцию желудка и кишечника — назначаются при язвенной болезни, сочетающейся с рефлюксами и недостаточностью пилорического сфинктера;
- психотропные препараты — применяются для купирования депрессии и стрессовых факторов, когда болезнь протекает очень длительно, и присоединяется психосоматический компонент.
В случае развития осложнений применяются эндоскопические или хирургические методы лечения.
Хирургическое лечение
Хирургические методы сводятся к лечению таких осложнений, как:
- перфорация — проводится ушивание язвенного дефекта или удаление повреждённого участка кишки и желудка с наложением анастомоза;
- пенетрация — производится удаление повреждённых тканей и части кишки с наложением анастомоза;
- рубцовый стеноз — выполняется резекция (частичное удаление) с наложением анастомоза.
К эндоскопическим методам относится в первую очередь эндоскопический гемостаз. Данный метод позволяет в большинстве случаев остановить кровотечение из язвы и профилактировать его рецидив (при остановившемся кровотечении). [4] При рубцовом стенозе и сужении просвета ДПК иногда может применятся стентирование (при противопоказаниях к полостной операции).
В целом курс медикаментозного лечения при обострении язвенной болезни или при впервые выявленной язве длится 1-2 месяца. К хирургическим и эндоскопическим методам прибегают только при развитии соответствующих осложнений.
Экстренная помощь при приступе
Экстренная помощь проводится при осложнениях язвенной болезни (кровотечение, прободение, стеноз просвета ДПК). При развитии этих осложнений необходимо обратиться в клинику для консультации хирурга. При выраженном болевом синдроме, падении артериального давления, слабости и других признаках внутреннего кровотечения необходимо вызвать скорую помощь для оказания неотложной медицинской помощи.
Для уменьшения болевого синдрома в качестве препаратов экстренной помощи применяются альгинаты и антациды и/или быстродействующие препараты из группы ингибиторов протонной помпы (ИПП) — рабепразол, эзомепразол, пантопразол, омепразол.
Диета при язвенной болезни
В период обострения язвенной болезни ДПК применяется щадящая диета с протёртым вариантом готовки блюд. В основе диеты лежат следующие принципы:
- Механическое щажение обеспечивается за счёт выбора пищевых продуктов с небольшм содержанием в них грубой клетчатки, непродолжительного пребывания пищи в желудке и специальной кулинарной обработки продуктов (тушение, готовка на пару, измельчение пищи до консистенции пюре).
- Химическое щажение основано на повышении содержания жиров растительного происхождения и белков животного происхождения (творог, сыр, яйца, отварные мясо и рыба) на фоне физиологической нормы углеводов, витаминов, микроэлементов, так как жиры тормозят желудочную секрецию, а белки инактивируют соляную кислоту.
- Термическое щажение достигается исключением слишком холодной и горячей пищи, которая травмирует слизистую желудка, оптимальная температура горячих блюд +30-40 ° С.
- Ограничение объёма одновременно принятой пищи с целью предупреждения перерастяжения желудка: пищу принимают 4-5 раз в день и небольшими порциями. Приём пищи должен соответстввать ритму желудочной секреции и проводиться с интервалом 3,5-4,5 часа.
Исключаются продукты, сильно повышающие выработку соляной кислоты желудком. Такие как: солёные приправы, крепкие мясные, рыбные или овощные бульоны, чёрный хлеб, мягкий хлеб и выпечка, газированные напитки, крепкий чай, кофе.
Рекомендуются продукты, обладающие средним уровнем стимуляции выработки соляной кислоты: отварное мясо, рыба, большинство ягод и фруктов и слабым уровнем: яйца всмятку, белые сухари или подсушенный хлеб (из муки тонкого помола), каши, сладкие фрукты и овощи.
В щадящей диете с протёртой пищей в ассортимент блюд включают:
- творог пресный, сыр неострый и нежирный, протёртый;
- супы протёртые из сборных овощей (кроме щей и борща), супы овоще-крупяные, молочные крупяные, с вермишелью или измельченными макаронами;
- овощи отварные протёртые – кабачки, цветная и брюссельская капуста, томаты, морковь, свекла (обязательное исключение белокочанной капусты, репы, редьки, редиса и бобовых, которые богаты растительными волокнами и эфирными маслами);
- спелые фрукты и ягоды сладких сортов (после тепловой обработки);
- компоты с протёртыми сухофруктами;
- хлеб пшеничный подсушенный.
Блюда готовят на пару, отваривают, разваривают до мягкости, пюрируют, измельчают, подают в тёплом виде.
Рекомендуемые блюда щадящей диеты с непротертой пищей те же, что и для варианта, описанного выше. Блюда готовят на пару, отваривают, размельчают до мягкости, но не измельчают, подают в теплом виде 5-6 раз в день.
В период ремиссии рекомендуется придерживаться основных принципов здорового питания. При этом исключаются крепкие мясные и рыбные бульоны, грибной отвар, пряности, острые блюда, маринованные и копчёные продукты, обладающие раздражающим действием на слизистую оболочку и способные повышать образование соляной кислоты в желудке. Ограничивается сдобное тесто, пироги, блины, кофе, минеральные воды и напитки, содержащие углекислоту в большом количестве. Вредным является длительное (свыше 10-15 минут) использование жевательной резинки.
Физиотерапия и лечебная гимнастика при язвенной болезни
Эффективность методов физиотерапии при язвенной болезни ДПК не доказана, так же как и лечебной гимнастики. Поэтому эти методы в лечении язвенной болезни не применяются.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении и соблюдении основных принципов профилактики прогноз благоприятный. При частых рецидивах и развитии осложнений прогноз, соответственно, неблагоприятный. Онкологического потенциала язвенная болезнь ДПК не несёт.
В основе профилактики лежат такие направления, как:
- оздоровление образа жизни — отказ от вредных привычек (алкоголь, курение), улучшение эмоционального фона;
- улучшение условий труда — ограничение или полное исключение вредных факторов;
- организация рационального питания;
- медикаментозная профилактика (эрадикационная терапия при наличии Helicobacter pylori и рациональная фармакотерапия НПВП и антикоагулянтами) [7] ;
- санаторно-курортное лечение в оздоровительных учреждениях гастроэнтерологического профиля.
Питанию отводится особая роль в профилактике язвенной болезни. Оно должно быть сбалансированным, без строгих ограничений. Принимать пищу следует 4-5 раз в день в одно и то же время. Стоит избегать, а лучше полностью ограничить продукты, вызывающие чувство изжоги или боль в животе.
Нужно помнить и о таких простых, но в то же время важных рекомендациях, как приём пищи в спокойной обстановке, не спеша, сидя, тщательно прожёвывая еду. Это способствует лучшему пропитыванию пищи слюной, которая нейтрализует соляную кислоту. [2] [6]
Медикаментозная профилактика предполагает уничтожение Helicobacter pylori и возможное назначение невсасывающихся антацидов за месяц до начала предполагаемого обострения. Профилактические приёмы ИПП и Н2-гистамино блокаторов не проводятся в связи с наличием у этих групп препаратов побочных эффектов, проявляющихся при длительном приёме.
Стойкая эрадикация Helicobacter pylori позволяет снизить риск повторных кровотечений. Такое осложнение выявляется не всегда, в 25–55 % результат может быть ложноотрицательным, поэтому после лечения важно провести повторный тест и убедиться, что Helicobacter pylori больше нет. [7]
Можно ли полностью вылечить язву
Язвенная болезнь двенадцатиперстной кишки — это хроническое рецидивирующее заболевание, поэтому при нарушении баланса между предрасполагающими факторами и защитными свойствами слизистой оболочки ДПК болезнь может проявиться снова. Но при проведении эрадикации, уничтожении Helicobacter pylori, часто сохраняется стойкая ремиссия. [7]
Язвенная болезнь желудка: причины заболевания и методы лечения
Риск столкнуться с язвенной болезнью есть как минимум у каждого двухсотого человека в мире. Хорошая новость в том, что это заболевание поддается лечению, главное — суметь его вовремя распознать. Вместе с врачом гастроэнтерологом, гепатологом GMS Clinic, кандидатом медицинских наук Сергеем Вяловым разбираемся, что такое язвенная болезнь, откуда она берется, и как от нее избавиться.

Специализируется на диагностике и лечении заболеваний органов дыхания и аллергии, владеет методиками проведения исследования функции внешнего дыхания, аллергологического тестирования с аллергенами, аутогемотерапии, специфической и неспецифической иммунотерапии.
Что такое язва желудка
На самом деле язвы могут возникать не только в желудке, но и в части кишечника, которая расположена сразу за желудком. А поскольку причина у обеих проблем одна, правильнее называть болезнь не «язвой желудка», а «язвенной болезнью желудка или двенадцатиперстной кишки», или пептической язвенной болезнью.
Наш желудок — это мышечный мешок, в котором присутствуют едкие желудочные соки из смеси пищеварительных ферментов и соляной кислоты. Мышцы перемешивают попавшую в желудок пищу, а желудочный сок убивает микробов и расщепляет еду на составляющие, которые потом частично всасываются в кишечнике. От самопереваривания орган защищает слизь, которую выделяет внутренняя выстилка желудка — слизистая.
При язвенной болезни на слизистой оболочке желудка или двенадцатиперстной кишки появляются воспаленные участки. А поскольку воспалённая оболочка выделяет меньше слизи, чем нужно для защиты, соляная кислота и ферменты начинают разъедать стенки желудка. В результате человек чувствует тупую или жгучую боль, которая может возникнуть в области между пупком и грудиной.
Три факта о язвенной болезни
- Язвенная болезнь встречается часто: по некоторым данным, заболеть рискуют 11–14% мужчин и 8–11% женщин. Только в США ежегодно выявляют 500 000 новых случаев, а более 4 миллионов пациентов повторно обращаются в больницы с рецидивами заболевания.
- Язвы двенадцатиперстной кишки возникают в четыре раза чаще, чем язвы желудка.
- Сегодня у мужчин и у женщин язвенная болезнь встречаются примерно с одинаковой частотой, хотя в начале XX века болезнь считалась преимущественно «мужской».
Почему возникает язвенная болезнь
Как понять, что у вас язвенная болезнь
Самый распространенный симптом — жгучая боль в животе, у которой есть определенные особенности:
- начинается между приемами пищи или ночью,
- прекращается, если поесть или принять антацидный препарат,
- длится от нескольких минут до нескольких часов,
- появляется и исчезает на несколько дней или даже недель.
- Иногда при язвенной болезни портится аппетит, появляется кислая отрыжка и тошнота, кровь в кале (черный стул). Может возникнуть рвота, происходит снижение веса.
Даже если симптомы слабые, нужно как можно скорее обратиться к врачу. Тянуть нельзя — если не лечиться, болезнь будет постепенно усиливаться и могут возникнуть осложнения: кровотечения из язв или даже прободение язвы (в стенке желудка появится отверстие). В этой ситуации требуется операция.
Только по симптомам отличить язвенную болезнь от других проблем может быть трудно. Похожие симптомы вызывает любой вид воспаления в желудке, начиная от самого простого поверхностного гастрита и заканчивая страшным и опасным раком желудка.
Если долго не идти к врачу, в конце концов организм перестает сигнализировать, желудок теряет чувствительность и симптомы пропадают. А «немое» воспаление остается и продолжает прожигать стенку желудка. Такое случается, если человек терпит, злоупотребляет алкоголем или на фоне сильного стресса.
Как ставят диагноз
Прежде чем начать лечение, врач должен убедиться в том, что на слизистой оболочки желудка действительно есть воспаленные участки. Для этого назначают эндоскопические исследования — эзофагогастродуоденоскопию (ЭГДС) или гастроскопию — или рентген. Затем нужно выяснить, какая именно причина спровоцировала язву. Для этого врач:
- осмотрит вас и расспросит, как вы себя чувствуете, — нужно рассказать обо всех неприятных симптомах и ощущениях;
- выяснит, какие лекарства вы принимаете, — очень важно упомянуть все обезболивающие препараты, так как это позволит исключить реакцию на нестероидные обезболивающие;
- назначит обследования и анализы. Чаще всего применяют уреазный дыхательный тест либо назначают анализы крови или кала — это позволяет выявить H. pylori.
4 мифа о язвенной болезни
- Язвенную болезнь вызывает острая пища. На самом деле это не может спровоцировать болезнь, но острые блюда способны усилить симптомы, если болезнь уже началась.
- Болеют только пожилые люди. Риск заболеть язвенной болезнью есть в любом возрасте: воспаление слизистой желудка может начаться уже с 5, а кишечника — с 15 лет.
- Язвенную болезнь можно вылечить антацидными препаратами. Антациды — лекарства, нейтрализующие кислотность желудочного сока (перед применением нужно проконсультироваться со специалистом). Это хорошее средство первой помощи, которое может облегчить симптомы, но восстановить слизистую желудка и кишечника эти препараты не способны.
- При язве помогают народные средства и молоко. В зарубежных и в российских клинических рекомендациях по лечению язвенной болезни нет ни барсучьего жира, ни «желудочных» БАД, ни отвара из подорожника, ни натуральных растительных масел, ни молока. Надеяться, что эти средства заживят язву, не нужно.

Как лечат язвенную болезнь
Лечение язвенной болезни зависит от причины, которая её вызвала. В большинстве случаев пациентам:
- подбирают антибиотики — чтобы избавиться от H. pylori, если удалось её обнаружить;
- назначают лекарства, подавляющие производство кислоты в желудке (ингибиторы протонной помпы или антациды), — эти препараты не используются для лечения, но их можно применять для облегчения симптомов не более двух недель (перед применением необходимо проконсультироваться с врачом);
- рекомендуют прекратить либо приостановить приём нестероидных противовоспалительных препаратов — даже если язвенная болезнь не связана с этими лекарствами, они могут усиливать неприятные симптомы. В некоторых случаях доктор может назначить другие обезболивающие на замену.
Облегчить состояние поможет соблюдение некоторых рекомендаций: например временный отказ от острой еды и алкогольных напитков. Однако рекомендации по образу жизни зависят от того, где именно находится язва, поэтому следует обсудить их с лечащим врачом. В среднем для полного заживления язвы нужно две недели, но некоторым людям приходится принимать лекарства дольше — месяц-полтора.
Язва желудка и двенадцатиперстной кишки должна быть быстро вылечена! Если язва не заживает более шести месяцев, требуется консультация онколога. Длительное повреждение повышает риск развития онкологических заболеваний. Именно поэтому людей, у которых была или есть язва желудка, ставят на контроль, после язвы каждый год в течение пяти лет нужно делать гастроскопию.
Как избежать язвенной болезни
Самый надежный способ не получить язву — избегать факторов риска. Эти факторы не вызывают болезнь сами по себе, но могут ее спровоцировать.
Откажитесь от курения — это поможет уменьшить риск развития язвенной болезни, связанный с присутствием H. pylori. Во-первых, дым от сигарет раздражает желудочно-кишечный тракт, ослабляет защитные механизмы слизистой и облегчает вторжение бактерии в оболочку кишечника. А во-вторых, избавиться от этой бактерии при помощи антибиотиков курильщикам сложнее, чем некурящим людям.
Не употребляйте алкоголь — спиртные напитки раздражают стенки желудка и провоцируют выделение кислого желудочного сока.
Принимайте нестероидные препараты строго по инструкции и не злоупотребляйте ими.
Если у вас в семье были случаи гастритов или язвенной болезни и если у вас есть проблемы с желудком, имеет смысл обсудить с врачом, стоит ли вам сдать анализ на H. pylori. Возможно, вы сможете избавиться от бактерии заблаговременно, снизив риск развития язвы.
Язва желудка и двенадцатиперстной кишки


Язвенная болезнь может проявляться как внезапная, тяжелая язва (например, в ответ на стресс) или как хроническое рецидивирующее заболевание. Основным симптомом язвенной болезни желудка и двенадцатиперстной кишки является давление или боли в эпигастральной области, которые появляются через 1-3 часа после еды.
Боли, которые зависят от приема пищи и появляются во время еды, могут свидетельствовать о наличии язвенной болезни желудка.
Причины язвенной болезни
Язвенная болезнь желудка и двенадцатиперстной кишки является одним из самых распространенных желудочно-кишечных заболеваний — она поражает около 5-10% взрослых. Мужчины заболевают в два раза чаще, а при язвенной болезни двенадцатиперстной кишки — в четыре раза чаще, чем женщины.
В желудке и двенадцатиперстной кишке наиболее важные процессы переваривания пищи происходят с участием соляной кислоты, пепсина и желчи. Это необходимые факторы, и в то же время агрессивные, раздражающие слизистую оболочку желудка. К счастью, у организма также есть защитные механизмы, такие как секреция слизи и бикарбоната, и способность быстро восстанавливать эпителий. Если баланс между агрессивными и защитными факторами нарушается, развивается воспаление, эрозии или изъязвления.
Прорывом в гастроэнтерологии стало обнаружение бактерии Helicobacter pylori в желудке. Эта бактерия встречается у 95% людей с язвой двенадцатиперстной кишки и примерно у 75% страдающих язвой желудка. Простое обнаружение бактерий еще не является болезнью, поскольку они встречаются примерно у 50% здоровых людей старше 50 лет (и эта частота увеличивается с возрастом).

Заражение происходит через пищеварительный тракт, обычно уже в детстве. Роль Helicobacter pylori в формировании язвы заключается в повышении секреции гастрина и соляной кислоты.
Стресс вызывает язву?
На развитие язвенной болезни желудка и двенадцатиперстной кишки также влияет ряд других факторов, таких как:
- генетическая предрасположенность, например, язва двенадцатиперстной кишки, чаще развивается у людей с группой крови 0;
- курение сигарет;
- острый или хронический стресс;
- многочисленные травмы, ожоги;
- инсульт;
- прием большого количества обезболивающих, особенно из группы нестероидных противовоспалительных препаратов, кортикостероидов или лекарств, снижающих свертываемость крови, используемых при сердечно-сосудистых заболеваниях.
Редкие причины язвенной болезни желудка и двенадцатиперстной кишки включают: синдром Золлингера-Эллисона, болезнь Крона, гиперпаратиреоз, саркоидоз, HSV — вирус простого герпеса и цитомегаловирус.
Язвы вызывают боль в животе, жжение и боль за грудиной
Язвенная болезнь желудка и двенадцатиперстной кишки может проявляться как внезапная, тяжелая язва, например, в ответ на стресс, или как хроническое рецидивирующее заболевание. Это особенно верно для язв двенадцатиперстной кишки.
Основным симптомом является давление или боль в эпигастральной области, которая появляется через 1-3 часа после еды.
Для язвы двенадцатиперстной кишки более характерны боли при голодании или ночные боли, но точный диагноз на этом основании не может быть поставлен. Требуется специальное обследование — гастроскопия.

Диета при язвенной болезни
Продукты, усиливающие заболевания желудка и двенадцатиперстной кишки, включают сырые фрукты, острую, кислую, жареную и запеченную пищу. Боль уменьшается после употребления молока или после приема антацидов.
Иногда боль может распространяться в спину, например, при язвах, проникающих в поджелудочную железу. Пациенты могут чувствовать метеоризм или изжогу. Также наблюдается сезонность заболевания с обострениями весной и осенью. Иногда язва не дает никаких симптомов, а в крайних случаях ее первым симптомом является желудочно-кишечное кровотечение.
Длительное пептическое изъязвление, чередующееся с активными и заживающими язвами, может вызвать стеноз привратника, значительно затрудняющий движение желудочного содержимого. У больных часто бывает обильная рвота, наблюдается постепенное снижение массы тела, кахексия, возникает анемия. Осложнения также включают желудочно-кишечное кровотечение и перфорацию язвы.
Механизм образования язвы желудка
Язва желудка, представляет собой дефект слизистой оболочки желудка, редко меньше 1см (иногда подслизистой), окружённый воспалительной зоной.
Наиболее частой причиной образования язв желудка и двенадцатиперстной кишки является инфекция Helicobacter Pylori. Различные факторы приводят к дисбалансу между защитными факторами (желудочная слизь, гастрит, секретин, гидрокарбонаты, слизисто-эпителиальный барьер желудка и другие) слизистой желудка и факторами агрессии (Helicobacter Pylori, соляная кислота и пепсин).
Под действием лечения, дефект зарастает соединительной тканью (образуется рубец). Участок, на котором образовался рубец, не обладает функциональной способностью (секреторной функцией).
Что влияет на образование язвы желудка?
- Нервно-эмоциональное перенапряжение приводит к повышению выделения желудочного сока (соляной кислоты).
- Генетическая предрасположенность к образованию язвы желудка.
- Курение, употребление алкогольных напитков, потребление кофе в больших количествах, никотин и этиловый спирт стимулируют образование желудочного сока, тем самым повышая кислотность.
- Наличие предъязвенного состояния: хронический гастрит, хроническое воспаление слизистой желудка.
- Нарушенный режим питания: еда в сухомятку, длительные перерывы между приёмами пищи приводят к нарушению выделения желудочного сока.
- Злоупотребление кислой, острой и грубой пищи.
- Длительный приём медикаментов, которые оказывают разрушительное действие на слизистую желудка.
Что такое язва желудка
На самом деле язвы могут возникать не только в желудке, но и в части кишечника, которая расположена сразу за желудком. А поскольку причина у обеих проблем одна, правильнее называть болезнь не «язвой желудка», а «язвенной болезнью желудка или двенадцатиперстной кишки», или пептической язвенной болезнью.
Наш желудок — это мышечный мешок, в котором присутствуют едкие желудочные соки из смеси пищеварительных ферментов и соляной кислоты. Мышцы перемешивают попавшую в желудок пищу, а желудочный сок убивает микробов и расщепляет еду на составляющие, которые потом частично всасываются в кишечнике. От самопереваривания орган защищает слизь, которую выделяет внутренняя выстилка желудка — слизистая.
При язвенной болезни на слизистой оболочке желудка или двенадцатиперстной кишки появляются воспаленные участки. А поскольку воспалённая оболочка выделяет меньше слизи, чем нужно для защиты, соляная кислота и ферменты начинают разъедать стенки желудка. В результате человек чувствует тупую или жгучую боль, которая может возникнуть в области между пупком и грудиной.
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
Как понять, что у вас язвенная болезнь
Самый распространенный симптом — жгучая боль в животе, у которой есть определенные особенности:
начинается между приемами пищи или ночью,
прекращается, если поесть или принять антацидный препарат,
длится от нескольких минут до нескольких часов,
появляется и исчезает на несколько дней или даже недель.
Иногда при язвенной болезни портится аппетит, появляется кислая отрыжка и тошнота, кровь в кале (черный стул). Может возникнуть рвота, происходит снижение веса.
Даже если симптомы слабые, нужно как можно скорее обратиться к врачу. Тянуть нельзя — если не лечиться, болезнь будет постепенно усиливаться и могут возникнуть осложнения: кровотечения из язв или даже прободение язвы (в стенке желудка появится отверстие). В этой ситуации требуется операция.
Только по симптомам отличить язвенную болезнь от других проблем может быть трудно. Похожие симптомы вызывает любой вид воспаления в желудке, начиная от самого простого поверхностного гастрита и заканчивая страшным и опасным раком желудка.
Если долго не идти к врачу, в конце концов организм перестает сигнализировать, желудок теряет чувствительность и симптомы пропадают. А «немое» воспаление остается и продолжает прожигать стенку желудка. Такое случается, если человек терпит, злоупотребляет алкоголем или на фоне сильного стресса.
Источник https://paracels66.ru/info/interesnoe/lekarstva-ot-yazvy-zheludka-i-dvenadtsatiperstnoj-kishki-kompleksnyj-podhod
Источник https://probolezny.ru/yazvennaya-bolezn-dvenadcatiperstnoy-kishki/
Источник https://gb12-barnaul.ru/blog/jazvennaja-bolezn-zheludka-prichiny-zabolevanija/