Санатории для лечения бесплодия в Беларуси
К сожалению, с каждым годом важность проблемы бесплодия растет, поскольку всё больше и больше пар сталкиваются с этой проблемой по разным причинам. Но при этом люди, оказавшиеся в подобной ситуации, должны понимать, что медицина не стоит на месте и продолжает развиваться в этом направлении за счет появления новых методик. Существует большое количество способов, позволяющих разрешить эту проблему положительно. Одним из таких является лечение в санатории Белоруссии или Российской Федерации.
Как в санаториях можно поправить репродуктивное здоровье 
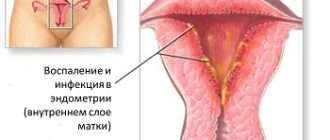
Терапия бесплодия таким образом считается отличным вспомогательным компонентом в составе комплексного подхода к избавлению от бездетности, которое развилось на фоне воспалительных процессов, стрессовых ситуаций, спаек. На территории России и Беларуси есть большое количество специализированных санаторно-курортных комплексов, предоставляющих услуги по всевозможным курсам процедур. Также санатории помогают пациентам сменить стрессовую обстановку на благоприятствующую беременности. За счет этого достигается воздействие на бездетность с другой стороны.
Пары, проходящие подобное лечение, могут отдаться своей цели, забыть на некоторое время о проблемах, которые мешают зачать ребенка. Особенно это важно, если речь идет о психологическом бесплодии.
Для лечения гинекологических заболеваний в санаториях Беларуси и России сегодня применяются различные, в том числе современные методики, которые способствуют избавлению от этих проблем, наступлению беременности. Эффективность их использования доказана многолетним положительным опытом применения. К ним относят:
- грязелечение;
- массаж;
- ванны;
- климатотерапия, являющаяся одним из самых важных аспектов санаторно-курортного лечения бесплодия и патологий репродуктивной системы – матки, хронических воспалений половых органов, если речь идет о женщине;
- процедуры физиотерапии;
- здесь также проводится терапия назначенными врачами медикаментозными лекарственными препаратами.
С учетом состояния здоровья пациентов назначаются различные режимы использования вышеуказанных процедур. Немаловажным аспектом считается психологическая разгрузка, избавление от стресса, которые также играют роль в возникновении проблемы бесплодия.

Повышение концентрации эстрогенов крови требует сокращения длительности пребывания пациенток на солнце, поскольку воздействие этих лучей приводит к повышению концентрации этих гормонов в кровяном русле. Этим обусловлена рекомендация лечения осенью, зимой или ранней весной. Хронические заболевания, наоборот, имеют тенденцию к обострению в холодные времена года, поэтому для их терапии рекомендуется проведение курса санаторно-курортного лечения с конца апреля по начало октября.
Бальнеолечение грязями озера Нарочь также хорошо помогает. Это обусловлено содержанием в них гормоноподобных и антибактериальных веществ. Поэтому врачи достаточно часто назначают такие лекарственные формы, как тампоны и аппликации с ними. За счет их применения достигается хороший результат при терапии хронических воспалительных заболеваний, спаечных процессов, что практически всегда провоцирует развитие бесплодия, плохо поддающегося консервативному лечению в условиях стационара.
Применение радоновых, сероводородных и йодобромных ванн также помогает при борьбе с воспалительными патологиями. Они положительно влияют на гормональный фон, способствуя его нормализации и стабилизации, обладают незначительным обезболивающим эффектом, улучшают микроциркуляцию мелких кровеносных сосудов.
Эти процедуры показаны при климактерических явлениях, бездетности, синдроме поликистоза яичников и других патологиях женской репродуктивной системы.
Не будет лишних их применение у лиц мужского пола, поскольку для них также важен нормальный гормональный фон и отсутствие хронических воспалительных процессов органов мочеполовой системы. Идеальным считается вариант, когда пара проходит лечение вместе – и мужчина, и женщина. Тогда достигается максимальный эффект назначенной терапии.
Санатории для лечения бесплодия в Беларуси 
Лечение бесплодия проводится во многих санаторно-курортных комплексах. Предпочтение следует отдавать тем, которые имеют узкий профиль в отношении этой проблемы, оснащены такими услугами, как бассейны, бани, предлагают длительный курс лечения. Женское бесплодие – серьезная проблема, которая требует комплексного подхода и грамотного назначения терапии. Практически каждая врачебная ошибка зачастую оборачивается катастрофой – наступлением неизлечимой бездетности.
Самая известная здравница Беларуси в отношении бесплодия – санаторий «Березка». Среди рекомендованных санаториев врачи выделяют:
- Берестье;
- Сосновый бор;
- Золотые пески;
- Альфа Радон;
- Приднепровский.
Здесь также важно учитывать основную патологию, которая привела к развитию бездетности, и проходить лечение именно там, где врачи и медицинский персонал занимаются этой проблемой. Тогда результат пребывания в санатории будет выше, чем если пациентка будет проходить лечение не в профильном учреждении. Еще одним из самых важных аспектов считается рекомендация лечащего врача и ценовая политика санаторно-курортного комплекса.
Ориентировочная стоимость
Лечение гинекологических заболеваний в санаториях республики Беларусь обойдется пациентке от 1000 рублей за одни сутки. Если брать среднюю стоимость, то она составляет 1500-2500 рублей за одного человека в день. Сумма включает нахождение в санатории, питание, прохождение специальных медицинских процедур. Многие лечебно-профилактические учреждения имеют сайты, на которых пациенты получат информацию об условиях лечения, палатах, ценовой политикой, предлагаемых услугах и даже меню. У большинства заведений есть раннее бронирование, что позволяет экономить до 20% от стоимости путевки.
ЭКО в Минске (Беларусь)

ЭКО (экстракорпоральное оплодотворение)- вспомогательная репродуктивная технология, которая применяется, когда зачатие естественным путем невозможно. Этот метод относительно несложный, его теория разработана до мельчайших мелочей, а применение его дает весьма высокие результаты. Во всем мире ЭКО является основным способом лечения бесплодия. Он эффективен при любых его формах. Кроме того, ЭКО — зачастую единственный выход для семей, в которых болен мужчина. Успех данной процедуры составляет примерно 30-35%.
Cуть этого метода преодоления бесплодия заключается в том, что процесс оплодотворения происходит вне тела матери. Сначала женщину подготавливают специальными препаратами для получения зрелых женских половых клеток (стимуляция овуляции). Затем под ультразвуковым контролем их извлекают (пунктируют) из яичников , после чего в лабораторных условиях соединяют яйцеклетки со сперматозоидами в «пробирке»(оплодотворение). В результате этого получают эмбрионы, которые выращивают в особой среде и в по последующем переносят (подсаживают) в матку женщины. Завершающим этапом, при условии благоприятного исхода, является наступление долгожданной беременности. Учитывая тот факт, что в попытке ЭКО принимают участие несколько яйцеклеток, часты случаи, когда беременность оказывается многоплодной, то есть зачинается двойня или тройня.
А теперь более подробно о том, как происходит ЭКО поэтапно.
Экстракорпоральное оплодотворение состоит из:
- индукции суперовуляции (стимуляция яичников), включающей мониторинг фолликулогенеза и развития эндометрия.
- пункции фолликулов яичников.
- оплодотворения ооцитов и культивирования эмбрионов in vitro (в пробирке).
- переноса эмбрионов в полость матки.
- поддержки лютеиновой фазы стимулированного менструального цикла.
- диагностики беременности ранних сроков.
Перед тем как приступить к процедуре экстракорпорального оплодотворения пара полностью обследуется, в процессе чего выясняются причины невозможности наступления беременности. И, если по результатам обследования пары, испытывающей проблемы с зачатием, врач принимает решение, что процедура ЭКО необходима и это единственный путь к желанной беременности, начинается подготовка к лечению.
- Обоим родителям необходимо исключить употребление алкоголя или злоупотребление им. Дело в том, что алкоголь оказывает влияние на количестве семенной жидкости и подвижности сперматозоидов. Что касается женщины, то злоупотребление алкоголем в ранних сроках после имплантации и беременности может способствовать патологии плода.
- Обоим родителям необходимо бросить курить. Химический состав сигарет весьма негативно сказывается на репродуктивных способностях мужчины и женщины. Во время проведения процедуры ЭКО курение матери влияет на снижение ответа на стимуляцию, что влечет за собой снижение вероятности успеха зачатия на половину.
- Большое значение имеет фактор веса. Избыток и дефицит веса понижает влияние медикаментов во время терапии, соответственно организм может вовсе не ответить на стимуляцию. Также с практической стороны вынашивание ребенка с излишним весом значительно усложняет процесс беременности. Как понять, что Ваш вес в норме? Для этого необходимо измерить свой индекс массы тела по формуле: вес в килограммах делится на возведенный в квадрат рост в метрах. Если Ваш индекс ниже 19 или выше 30, то процедуру ЭКО лучше отложить до того, пока Ваш вес не войдет в эти пределы. Но также следует удостовериться в том, что причиной избыточного веса не является сахарный диабет или эндокринные заболевания.
- До начала этапов процесса ЭКО и во время очень важно здоровое питание. Хочется сделать акцент на то, что не имеется ввиду диеты, а именно здоровое, правильное питание. Оно должно быть сбалансированным, содержащим большое количество витаминов, белком, с умеренным содержанием углеводов и жиров. Стоит отказаться от ГМО продуктов, консервантов и продуктов с добавками «Е», уменьшите употребление кофе в день.
- Начните принимать витаминные комплексы переназначенные для беременных. Для снижения риска появления дефектов нервной трубы плода начните принимать фолиевую кислоту за 3 месяца до зачатия и 3 месяца после. За месяц до начала этапов процедуры ЭКО надо принимать йодид калия и витамин Е. Если Вы принимайте какие либо еще лекарственные средства, проследите, чтобы они не были противопоказаны при беременности. В любом случае всегда лучше проконсультироваться с лечащим врачом.
- Исключите горячие ванны, посещение бань и саун.
- Ведите активный образ жизни. Но здесь не следует переусердствовать. Не нужно интенсивно заниматься спортом в период лечения технологией ЭКО. Достаточно выполнять легкие упражнения по 20-30 минут 3-4 раза в неделю. Эти рекомендации следует выполнять обоим супругам.
- Необходимо проверить наличие иммунитета к краснухе. Это связано с тем, что в отсутствии иммунитета существует опасность заболеть краснухой. Это заболевание на всех сроках беременности может вызвать серьезные осложнения на внутриутробное развитие плода, так и после его рождения. Часто переболев краснухой, матери встречаются с проблемой слуха и умственного развития ребенка.
- Очень важно своему лечащему врачу сообщить о всех своих хронический заболеваниях, аллергических реакциях.
- Процедура ЭКО не является показанием для прекращения половой жизни супругов. Но за 3-4 дня до этапа пункции фолликул нужно избегать половых актов, чтобы накопить необходимое количество семенной жидкости. Превышать данный срок более 7 дней не следует, так как сперма считается уже «старой». После программы не рекомендуется совершать половые акты до наступления беременности. Не стоит забывать, что в период стимуляции яичники увеличиваются, поэтому могут появиться болезненные ощущения по время полового акта.
Основные этапы процедуры ЭКО

Лечение методом ЭКО представляет собой прохождение определенных этапов процедуры ЭКО:
- Подготовка к программе ЭКО. Проведение предварительного обследования бесплодной пары и определение схемы лечения;
- Лечение инфекций, гормональных отклонений и нарушений сперматогенеза;
- Стимуляция суперовуляции (созревания нескольких яйцеклеток в одном менструальном цикле женщины);
- Получение яйцеклеток путем пункции яичников;
- Оплодотворение яйцеклеток «в пробирке»;
- Выращивание эмбрионов до 2-5-дневной стадии;
- Перенос эмбрионов в полость матки;
- Гормональная поддержка ранней стадии беременности после ЭКО;
- Тест на беременность на выявление гормона ХГЧ в крови (через 2 недели после переноса эмбрионов);
- УЗИ – диагностика беременности.
Подготовка к процедуре ЭКО
Для повышения эффективности наступления беременности уже после первой попытки ЭКО необходимо провести на первый взгляд простые мероприятия, которые тем не менее требуют самоорганизации и отказа от вредных привычек.
Злоупотребление алкоголем однозначно сказывается на количестве вырабатываемых сперматозоидов и их подвижности. У женщины злоупотребление алкоголем в ранний период имплантации и беременности подвергает плод воздействию вредных токсинов, которые могут привести к развитию патологии плода, именуемой алкогольным синдромом плода.
Бросьте курить. Химические вещества, содержащиеся в сигаретном дыму, оказывают вредное воздействие как на сперму, так и на яйцеклетки. Курильщикам требуется на 30% больше времени, чтобы зачать естественным путем, а некоторые исследования показали, что курение женщины снижает вероятность наступления беременности после ЭКО на 50% в каждом лечебном цикле из-за сниженного ответа на стимуляцию и более низкого процента оплодотворения.
Проверьте свой вес. Избыточный вес или дефицит веса могут значительно снизить влияние медикаментозной терапии на Ваш организм и он может вообще не ответить на стимуляцию. Измерьте Ваш вес в килограммах, деленный на Ваш рост в метрах в квадрате. Это соотношение называется индексом массы тела. Если Ваш индекс массы тела ниже 19 кг/м2 или выше 30 кг/м2, то Вам рекомендуется отложить лечение методом ЭКО до тех пор, пока Ваш вес не окажется в этих пределах. Удостоверьтесь, что превышение веса, особенно если оно значительно, не связано с сахарным диабетом, эндокринными заболеваниями. Проконсультируйтесь с врачом по поводу лечения. В некоторых случаях беременность может быть противопоказана.
Придерживайтесь принципов здорового питания. Питание должно быть разнообразным, богатым витаминами и белками, с умеренным содержанием жиров и углеводов. Строгие и моно- диеты противопоказаны. Старайтесь избегать употребления в пищу генномодифицированных продуктов, а также продуктов с большим количеством пищевых добавок «Е». Накапливаясь в организме, они могут привести к ухудшению здоровья, аллергиям и бесплодию. Кофе рекомендуется не более двух чашек в день.
Принимайте витаминно-минеральные комплексы, предназначенные для беременных. Как альтернативный вариант, начните прием фолиевой кислоты в количестве 400 микрограмм в день за 3 месяца до зачатия и 3 месяца после него. Это снизит риск возникновения дефектов нервной трубки плода. Также надо принимать йодид калия и витамин Е в небольших дозах за месяц до начала программы ЭКО. Избегайте приема лекарственных препаратов, противопоказанных при беременности.
Избегайте горячих ванн, бань и саун.
Старайтесь вести активный образ жизни. Женщине не следует интенсивно заниматься спортом в период лечения методом ЭКО. Легкие упражнения по 20-30 минут 3-4 раза в неделю рекомендованы обоим супругам, чтобы улучшить общее состояние здоровья и помочь справиться со стрессом в ходе обследования и лечения.
Проверьте, имеется ли у вас иммунитет к краснухе. При отсутствии иммунитета необходимо сделать прививку, так как, если вы заболеете краснухой в период беременности, у ребенка после рождения могут развиться проблемы со слухом и отставание умственного развития.
Если у вас имеются серьезные хронические заболевания, не забудьте сообщить наблюдающему вас в связи с этим заболеванием специалисту о том, что вы планируете беременность, чтобы он мог оптимизировать или изменить назначаемое вам лечение с учетом данного обстоятельства.
Половые контакты. Характер половой активности может оставаться прежним. Но за 3–4 дня до пункции фолликулов и ЭКО нужно воздержаться от половых актов с целью «накопления» достаточного количества спермы. Длительность воздержания не должна превышать 7 дней, т. к. сперма будет «старой». Половые контакты не рекомендуются после ЭКО до тестов на беременность. Обоим супругам следует избегать случайных половых связей, а если при обследовании будут обнаружены половые инфекции, то потребуется их лечение и последующие половые контакты должны проходить с презервативом. В период стимуляции овуляции из-за увеличения яичников возможна болезненность во время полового контакта.
Предварительное обследование перед ЭКО. Проверка овариального резерва.
1.Овариальный резерв — это генетически заложенный запас яйцеклеток в яичниках женщины при отсутствии патофизиологических изменений в ее репродуктивной системе. Сниженный овариальный резерв связан со снижением количества яйцеклеток и ухудшением их качества. Снижение овариального резерва происходит с увеличением возраста женщины, после проведения операций на яичниках, после радиоактивного облучения, противоопухолевой химиотерапии.
2.Проведение необходимых операций по подготовке полости матки к процедуре ЭКО — по показаниям.
Патологии полости матки, такие как синехии или полипы, должны быть удалены до начала программы ЭКО. Гидросальпинкс – наполненная жидкостью заблокированная фаллопиева труба – снижает результативность ЭКО, поскольку находящаяся в трубе жидкость обладает эмбриотоксическим действием, и многие врачи советуют удалить поврежденную трубу перед ЭКО.
Перед ЭКО проводится сдача спермограммы (анализ спермы). При обнаружении отклонений от нормы в спермограмме необходима консультация врача-андролога, чтобы определить, поддаются ли эти нарушения коррекции и не связаны ли они с другими медицинскими проблемами. Например, генетические дефекты в Y хромосоме связаны с некоторыми случаями мужского бесплодия, а мужчины с врожденным отсутствием семявыносящих протоков (каналов, по которым сперма выводится из яичек), часто являются носителями генетического дефекта, отвечающего за заболевание муковисцидозом. В таких ситуациях может потребоваться генетическое обследование.
4.Сдача анализов крови
Анализы крови перед проведением ЭКО включают анализы на ВИЧ, сифилис, гепатит В и С и на наличие антител к краснухе. Необходимо также сделать мазок слизи из влагалища и цервикального канала на бактериальную флору, чтобы убедиться в отсутствии инфекций. По показаниям врач может назначить гормональное обследование и обследование на инфекции, передающиеся половым путем. Полное обследование поможет выявить проблемы, которые следует скорректировать до начала программы ЭКО. Порядок обследования бесплодной пары >>.
Стимуляция суперовуляции проводится для получения в цикле ЭКО нескольких яйцеклеток (от 10 до 20), пригодных для оплодотворения. Такое количество яйцеклеток необходимо для того, чтобы увеличить вероятность наступления беременности в одной попытке ЭКО, т.к. не все яйцеклетки могут быть хорошего качества, некоторые могут не оплодотвориться, а эмбрионы могут остановиться в развитии.
Для стимуляции суперовуляции в цикле ЭКО используют гормональные препараты и определяется схема их применения, называемая «протокол стимуляции».
Препараты для стимуляции яичников
Для стимуляции суперовуляции применяются препараты, содержащие фолликуло-стимулирующий гормон (ФСГ), который отвечает за созревание фолликулов. Препараты человеческого менопаузального гонадотропина (ЧМГ) получают из мочи женщин, находящихся в менопаузе. Препараты ЧМГ стоят несколько дешевле рекомбинантных препаратов, и содержат, помимо гормона ФСГ, еще и гормон ЛГ. Рекомбинантные препараты ФСГ синтезируют биотехнологическими методами; они обеспечивают максимальную точность введения благодаря ручке-инжектору и могут использоваться пациенткой самостоятельно. Препараты для стимуляции суперовуляции подбираются строго индивидуально.
Пункция фолликулов проводится через 36 часов после инъекции хорионического гонадотропина человека (ХГЧ), который активирует овуляцию созревших фолликулов. Использование ХГЧ позволяет получить созревшую яйцеклетку, готовую к оплодотворению.
• Человеческий менопаузальный гонадотропин (ЧМГ) (менопур)
• Фолликулостимулирующий гормон (ФСГ) (гонал-Ф, пурегон)
• Хорионический гонадотропин человека (ХГЧ) (хорагон, прегнил, овидрел)
• Кломифен цитрат (кломид, клостилбегит)
Препараты для предотвращения преждевременной овуляции
Чтобы собственные гормоны женщины не мешали стимуляции суперовуляции и для контролирования процесса суперовуляции, выработка собственных гормонов блокируется агонистами и антагонистами. Также назначаются врачом индивидуально.
• ГнРГ агонисты (декапептил, диферелин, бусерелин, золадекс, супрефакт)
• ГнРГ антагонисты (оргалутран, цетротид)
При стимуляции суперовуляции необходимо регулярно контролировать рост фолликулов с помощью трансвагинального УЗИ. Контроль роста фолликулов проводится через день, начиная с пятого дня стимуляции. Также возможна корректировка дозы назначенных препаратов. Некоторым пациенткам могут быть назначены анализы крови на содержание эстрадиола. В норме уровень эстрадиола в крови возрастает по мере созревания фолликулов, а уровень прогестерона остается низким до момента овуляции.
С помощью УЗИ и исследования гормонов крови врач определяет, когда фолликулы готовы к пункции. Фолликулы обычно растут на 1-2 мм в день, а зрелые фолликулы имеют диаметр 16-20 мм. Когда фолликулы созреют, то можно проводить их пункцию, в результате которой будет получена фолликулярная жидкость, содержащая яйцеклетки. Во время УЗИ также обязательно исследуется толщина и структура эндометрия. К моменту назначения пункции эндометрий должен быть толще 7 мм и иметь трехслойную структуру.
Когда фолликулы достигли нужного размера (обычно на 10-14 день цикла), проводится инъекция ХГЧ. Введение ХГЧ позволяет контролировать точное время овуляции – обычно она происходит через 36-40 часов после инъекции. Пункция яичников проводится до того, как произойдет овуляция, обычно через 34-36 часов после инъекции ХГЧ. До того, как в циклах ЭКО стали использовать агонисты и антагонисты ГнРГ, врачам приходилось прерывать почти четверть лечебных циклов из-за преждевременной овуляции. Если это происходило, фолликулы лопались еще до пункции, и яйцеклетки попадали в брюшную полость, откуда их уже невозможно было извлечь для оплодотворения в лаборатории.
Использование агонистов или антагонистов ГнРГ предотвращает выброс ЛГ и ФСГ гипофизом, снижая, таким образом, риск преждевременной овуляции. Однако и сегодня прерывают около 10% циклов, причем еще до инъекции ХГЧ. Наиболее частая причина отмены цикла – плохой ответ яичников пациентки на стимуляцию. Если в яичниках созревает менее трех фолликулов и уровень эстрадиола не достаточно высокий, вероятность наступления беременности крайне мала, то, по согласию пациентки, цикл ЭКО прерывают. Проблема плохого ответа яичников на стимуляцию чаще встречается у женщин старше 35 лет и женщин с оперированными яичниками, т.е. у тех пациенток, у которых снижен овариальный резерв (запас фолликулов в яичниках). Как следствие снижения количества фолликулов, повышается уровень ФСГ в крови. Возможна корректировка дозы препарата для стимуляции яичников, либо назначение более сильных по стимуляции препаратов, таких как рекомбинантные.
При созревании очень большого количества фолликулов (больше 25), либо при высоком уровне эстрадиола в крови приходится отменять цикл ЭКО в связи с угрозой развития синдрома поликистозных яичников (СПКЯ). В данном случае проводится пункция яичников и все полученные эмбрионы замораживаются. Прерывание цикла ЭКО на этой стадии происходит из-за риска возникновения синдрома гиперстимуляции яичников тяжелой степени, поскольку толчком для развития тяжелой формы СГЯ обычно служит наступление беременности. Эмбрионы могут быть позднее разморожены и использованы в другом цикле ЭКО без стимуляции суперовуляции.
Пункция фолликулов проводится для получения яйцеклеток. Осуществляется при трансвагинальной пункции яичников путем откачивания фолликулярной жидкости через тонкую аспирационную иглу под контролем УЗИ.
Пункция фолликулов проводится под местным или кратковременным (10-20 минут) общим наркозом. Во влагалище находится трансвагинальный ультразвуковой датчик, с помощью которого визуализируются зрелые фолликулы, и тонкая игла вводится в фолликулы через стенку влагалища. Яйцеклетки одна за другой отсасываются из фолликулов через иглу, присоединенную к аспирационному насосу. Пункция фолликулов обычно занимает не более 30 мин. Пункция фолликулов является малой хирургической операцией и не требует госпитализации. После пункции желательно отдохнуть в палате 2-3 часа. После пункции запрещается вождение автомобиля. Некоторые женщины испытывают болезненные спазмы после пункции. Ощущение распирания или давления в брюшной полости может сохраняться в течение нескольких дней после процедуры.
7.Оплодотворение яйцеклеток в пробирке. Культивирование эмбрионов.
После пункции фолликулов фолликулярная жидкость, содержащая яйцеклетки, немедленно передается в эмбриологическую лабораторию, где ее исследует эмбриолог под микроскопом, отбирая яйцеклетки. Яйцеклетки промываются в специальной среде, и затем оценивается их зрелость. Далее яйцеклетки помещают в специальную питательную среду и переносят в инкубатор, где они ожидают оплодотворения сперматозоидами. Чашки с яйцеклетками, спермой и эмбрионами обязательно подписывают.
Во время проведения пункции фолликулов у женщины, ее муж сдает сперму в специальный нетоксичный стерильный контейнер. Некоторые мужчины испытывают большие трудности при сборе спермы «на заказ». Об этом они должны предупредить врача заранее. Такие мужчины могут прибегнуть к предварительной криоконсервации (заморозке) спермы, которая затем будет разморожена в день пункции фолликулов женщины и использована в цикле ЭКО. После сбора спермы сперматозоиды отмываются от семенной жидкости по специальной технологии, которая позволяет отобрать наиболее подвижные и морфологически нормальные сперматозоиды. Определенное количество подвижных сперматозоидов (обычно 100000 сперматозоидов/мл) смешивают с яйцеклетками (эту процедуру называют «оплодотворением в пробирке» или инсеминацией in vitro) и помещают в инкубатор. Проникновение сперматозоида в яйцеклетку, как правило, происходит в течение несколько часов. Оплодотворение обычно проводят через 2-6 часов после пункции фолликулов.
В инкубаторе поддерживается постоянный уровень углекислого газа, температуры и влажности. Условия в инкубаторе и состав питательной среды имитируют условия в фаллопиевых трубах, создавая эмбриону максимально возможные благоприятные условия in vitro. Питательная среда имеет высокую степень очистки от тяжелых металлов и содержит такие ингредиенты, как белки, аминокислоты, соли, сахара, и специальный буфер кислотности, создающие оптимальные условия для роста и развития эмбриона.
Интрацитоплазматическая инъекция сперматозоида — ИКСИ
Когда по разным причинам ожидается низкий процент оплодотворения при процедуре ЭКО (например, при малом количестве подвижных сперматозоидов в сперме или низком проценте оплодотворения в предыдущей попытке ЭКО), используются специальные микроманипуляционные методы. Интрацитоплазматическая инъекция сперматозоида (ИКСИ) – это процедура, при которой единичный сперматозоид вводится непосредственно в яйцеклетку для ее оплодотворения. Процент наступления беременности и процент родов после ИКСИ сопоставимы с результатами после традиционного ЭКО. Если у мужчины обнаружены наследственные патологии, являющиеся причиной бесплодия, которые могут быть переданы от отца к сыну, перед проведением ИКСИ рекомендуется медико-генетическое консультирование.
После добавления сперматозоидов к яйцеклеткам или проведения ИКСИ эмбриолог проверяет, сколько яйцеклеток нормально оплодотворились. Нормально оплодотворившаяся яйцеклетка (зигота) представляет собой в этот момент одну клетку с двумя пронуклеусами. Пронуклеусы похожи на маленькие прозрачные пузырьки внутри клетки, один из них несет генетический материал отца, а второй — матери. Когда они сольются, образуется новая жизнь с уникальным генетическим набором. Яйцеклетки с аномальным оплодотворением (например, содержащие три пронуклеуса вместо двух), а также неоплодотворившиеся яйцеклетки в дальнейшем не используются.
Как правило, от 50% до 90% зрелых яйцеклеток нормально оплодотворяются после инсеминации in vitro или ИКСИ. Более низкий процент оплодотворения наблюдается в том случае, когда сперматозоид или яйцеклетка морфологически плохого качества, а полное отсутствие оплодотворения может быть связано с патологией оплодотворяющей способности сперматозоидов или с патологией яйцеклеток.
Нормально оплодотворившиеся яйцеклетки (зиготы) продолжают культивировать дальше; они начинают дробиться, и их качество оценивают еще через 24 часа. Эмбрионы оценивают на основании их внешнего вида и скорости дробления. Эмбрионы хорошего качества делятся довольно быстро: через два дня после оплодотворения нормальные эмбрионы имеют 2-4 клетки приблизительно равного размера с прозрачной цитоплазмой и отсутствием фрагментации клеток.
К третьему дню эмбрион содержит в среднем от 6 до 10 клеток. К пятому дню внутри эмбриона формируется полость с жидкостью, а клетки разделяются на два типа: те, из которых впоследствии сформируется плод, и те, из которых сформируется плацента. На этой стадии эмбрион называется бластоцистой. Эмбрионы могут быть перенесены в матку в любой момент с первого по шестой день после пункции. Если нормальное развитие продолжается и в матке, эмбрион «вылупляется» из окружающей его оболочки (зоны пеллюцида) и имплантируется в эндометрий матки приблизительно с 6 по 10 день после оплодотворения.
8.Перенос на стадии бластоцисты
В настоящее время стало возможным культивировать эмбрионы в лаборатории до достижения ими стадии бластоцисты (обычно на 5 день после получения яйцеклеток). Затем бластоцисты могут быть перенесены в матку. Некоторые исследователи отмечают, что перенос эмбрионов на стадии бластоцисты чаще приводит к наступлению беременности. Этому может быть два объяснения. Во-первых, перенос бластоцисты в матку является более естественным, поскольку в природе эмбрион попадает из фаллопиевой трубы в матку именно на этой стадии. Кроме того, культивирование до стадии бластоцисты позволяет эмбриологу выбрать «лучшие» эмбрионы, так как слабые эмбрионы или эмбрионы с генетическими аномалиями останавливаются в развитии до того, как они превратятся в бластоцисту.
Перенос бластоцист снижает также и вероятность потенциально опасных многоплодных беременностей. Высокая частота имплантации бластоцист позволяет переносить в матку меньше эмбрионов (как правило, один или два), снижая риск многоплодных беременностей и связанных с ними осложнений.
В то время как перенос бластоцист является очень перспективным для пациенток, у которых созревает много яйцеклеток, его польза для пациенток с плохим ответом яичников на стимуляцию и маленьким количеством полученных яйцеклеток все еще находится под вопросом. Если у пациентки получено мало яйцеклеток, существует очень большой риск того, что ни одна из них не достигнет стадии бластоцисты. Все они могут остановиться в развитии, и переносить в матку будет нечего. Поскольку искусственные условия культивирования, несмотря на все новейшие разработки в этой области, еще далеки от естественных, многие эмбриологи полагают, что перенос эмбрионов в матку на более раннем сроке является для них более благоприятным, чем нахождение в искусственных условиях. Эмбрионы, которые in vitro не достигли бы стадии бластоцисты, могут благополучно продолжить развитие в матке и успешно имплантироваться.
9.Перенос эмбрионов в полость матки
Процедура переноса эмбрионов обычно безболезненна, так как она не требует расширения шейки матки. С помощью обычного вагинального зеркала врач получает доступ к шейке матки. Катетер для переноса эмбрионов представляет собой длинную тонкую стерильную силиконовую трубку со шприцем на одном конце. Диаметр катетера – 1-2 мм. Катетер заполняется питательной средой, содержащей один или несколько эмбрионов. Врач мягко направляет кончик катетера через шейку матки в полость матки и шприцом выдавливает из катетера среду с эмбрионами. Как правило, перенос эмбрионов выполняется под контролем УЗИ, и врач может видеть на мониторе, как среда с эмбрионами перемещается в полость матки.
Многочисленные зарубежные исследования показали, что нет необходимости находиться в горизонтальном положении после переноса эмбрионов дольше 10 минут, потому что это не влияет на наступление беременности. Если эмбрион попал в матку, он уже не может оттуда «выпасть». Несмотря на кажущуюся простоту, перенос эмбрионов в полость матки является одним из самых ответственных этапов цикла ЭКО. В литературе опубликованы данные, указывающие на то, что при переносе может теряться до 30% эмбрионов. Большое влияние на успех оказывает наличие и консистенция слизи шейки матки. Так, например, эмбрион может прилипнуть к катетеру внутри или снаружи, или может увлекаться вслед за выводящимся катетером в шейку матки. Многое зависит от квалификации врача, специальном оборудовании и разработанной схеме переноса эмбрионов, позволяющей предотвратить подобные ситуации.
Обычно в матку переносят 1-3 эмбриона хорошего качества на 2-5 день после пункции. Эмбриологи разработали специальную шкалу для оценки качества эмбрионов. Такая шкала качества базируется на внешнем виде (морфологии) как эмбриона в целом, так и отдельных его клеток и внутриклеточных структур (ядра, ядрышки и др.). Но и это не позволяет сделать абсолютно точный прогноз. Очень часто после переноса в матку двух морфологически равноценных эмбрионов, наступает одноплодная беременность. Какой из эмбрионов дал начало этой беременности все еще является загадкой. Сделать более точный прогноз позволяет проведение преимплантационной генетической диагностики, позволяющей выявить генетические нарушения у эмбрионов с абсолютно нормальной морфологией.
Иногда для переноса имеются только эмбрионы среднего или плохого качества. Шансы наступления беременности при переносе эмбрионов плохого качества снижаются, но если беременность наступит, ребенок будет абсолютно здоровым! Это связано с тем, что морфология эмбриона далеко не всегда является отражением его генотипа и потенциала к развитию. Кроме того, эмбрионы с теми или иными генетическими патологиями, как правило, не могут имплантироваться в матку, или же беременность прерывается на ранних сроках – в течение первого триместра беременности.
Вопрос о том, сколько эмбрионов переносить в матку, является одним из самых сложных вопросов, с которым сталкивается врач и пациент ЭКО. Чем больше перенесено эмбрионов, тем выше вероятность наступления беременности. Поскольку целью ЭКО является наступление беременности, почему, казалось бы, не перенести все имеющиеся эмбрионы? Однако ценой, которую приходится платить за перенос большого количества эмбрионов, является высокий риск многоплодной беременности, чреватой тяжелейшими осложнениями как для матери, так и для плода. Проблема осложняется также тем, что каждый эмбрион может разделиться на два эмбриона, что приведет к рождению так называемых однояйцевых близнецов.
10.После процедуры ЭКО
Перенос эмбрионов является последним этапом в цикле ЭКО, и после него врач назначает препараты для «поддержки лютеиновой фазы», которые повышают вероятность имплантации и могут включать препараты эстрогенов, прогестерона или ХГЧ. Период после переноса эмбрионов является для пациентов, пожалуй, самой сложной частью программы ЭКО, из-за неизвестности и огромного напряжения в ожидании ответа на вопрос, наступила беременность или нет. Беременность определяется с помощью специального анализа, измеряющего содержание гормона ХГЧ в сыворотке крови спустя 14 дней после переноса. Этот гормон синтезируется только клетками эмбриона.
После переноса эмбрионов не рекомендуется принимать горячие ванны, следует избегать тяжелой физической нагрузки и воздержаться от половых актов. Также необходим психологический комфорт. В клинике ЭКО Вам будет выдан больничный лист на 6дней.
11.Наступила ли беременность?
Не пытайтесь самостоятельно определить беременность с помощью тестов ранее 14-го дня после переноса эмбрионов, поскольку на этих сроках эмбрион еще не может продуцировать достаточные количества гормона ХГ. Ответ также может быть недостоверен из-за приема гормональных препаратов. Через 14 дней после переноса эмбрионов обратитесь в клинику ЭКО для исследования крови на ХГ, являющийся индикатором беременности. Если результат исследования положительный – значит беременность наступила. С этого момента количество ХГ будет стремительно расти. Начиная с 3-й недели после переноса эмбриона беременность нужно подтвердить на УЗИ, которое позволяет увидеть плодное яйцо. Вы должны находиться под постоянным наблюдением акушера-гинеколога, так как вам еще предстоит выносить беременность. При появлении болей в животе, кровянистых выделений сразу обращайтесь к врачу. Отрицательный результат теста на ХГ, отсутствие плодного яйца по данным УЗИ, начавшаяся менструация свидетельствуют о том, что беременность не наступила.
Отрицательный результат процедуры ЭКО не означает, что Вам не подходит этот метод. С каждой попыткой проведения ЭКО Ваши шансы на успешное зачатие увеличиваются и могут достигать 90% за год лечения. Между попытками необходимо сделать перерыв около 2 – 3 месяцев.
Лечение и диагностика бесплодия

Лечение и диагностика бесплодия в мед центре Медилюкс Сервис в Витебске.
Для лечения женского бесплодия очень важно правильно провести диагностику причин его появления. И только затем подбирается индивидуальная тактика лечения бесплодия. Гинекологи используют последние достижения медицинской науки, и такие подходы уже гораздо более эффективные в устранении женского бесплодия. В нашем медцентре в Витебске опытные гинекологи проводят диагностику причин бесплодности у женщин по разумным ценам.
*Цена может быть изменена в связи с изменением стоимости использованных материалов.
Запись на прием
Медицинский центр Медилюкс Сервис работает с ПН-ВС
Доброта, любовь к своей профессии, внимательность и отзывчивость к пациентам — девиз медицинского центра Медилюкс
Врачи гинекологи в медцентре Медилюкс


Запись на прием
Медицинский центр Медилюкс Сервис работает с ПН-ВС
Все врачи медцентра Медилюкс имеют 1 категорию и являются высококлассными профессионалами.
Вы можете оставить отзыв на Гугл картах, Яндекс картах, либо на любом популярном портале Беларуси.
Наш медцентр находиться по адресу: г. Витебск, ул. Чкалова, д. 50, корп. 2
У нас лучшие цены на медицинские услуги в городе Витебск и области.
Лечение бесплодия в Витебске.
Наиболее правильной тактикой для бесплодных супружеских пар сегодня является активный подход, который задействует все возможности гормонотерапии. Для лечения женского бесплодия очень важно правильно провести диагностику причин его появления, также очень важна и рациональная тактика ведения больной акушером гинекологом, в особенности на этапе выбора конкретного метода лечения бесплодия. В медицинский центр в Витебске сегодня обращаются как клиенты, живущие в Витебске, так и те, кто живет в Орше, в Полоцке и в Новополоцке.
Медицинский центр Медилюкс предлагает современные подходы лечения и диагностики бесплодия в Витебске по самым низким ценам.
Мы взяли на себя обязательство в обеспечении высоких стандартов медицинской помощи.
Источник https://childeco.ru/lechenie/narodnye-metody/sanatorii-v-belarusi.html
Источник https://www.gor-roddom2.by/eko
Источник https://medilux.by/ginekologiya/lechenie-besplodiya