Таблетки от бесплодия
По данным ВОЗ около 8% супружеских пар в течение репродуктивного периода сталкиваются с проблемой бесплодия. Если заболевание не связано с необратимыми анатомическими аномалиями и дефектами органов репродуктивной системы, то шанс исправить положение всегда есть.
Первый этап лечения – медикаментозная терапия. Она направлена на устранение факторов, препятствующих продуцированию и жизнеспособности здоровых половых клеток, зачатию и вынашиванию плода. С помощью таблеток нормализуют гормональный фон, лечат воспаления и инфекции органов мочеполовой системы, стимулируют процесс сперматогенеза и овуляции.
Цена на консультацию по приему препаратов от инфертильности
- от 2 000 Р Лечение мужского бесплодия (прием специалиста)
- от 4 000 Р Лечение женского бесплодия (прием специалиста)
Расчет стоимости лечения Все цены
В каких случаях эффективны таблетки от бесплодия
Лечение бесплодия таблетками проводится как при монотерапии, так и в составе комплексной терапии, когда пациенту требуется хирургическое вмешательство.
Таблетки от бесплодия применяют:
- для коррекции гормонального фона и эндокринных нарушений;
- лечения воспалительных, вирусных и инфекционных заболеваний урогенитальной сферы;
- на этапе реабилитации после оперативного вмешательства;
- при инфертильности неясной этиологии на фоне общего здоровья партнёров.
Самолечение при инфертильности опасно, так как бесконтрольный приём лекарств с различными фармакологическими свойствами способен нарушить естественный баланс активных веществ в организме и привести к необратимым последствиям: абсолютному, то есть неизлечимому бесплодию, эндокринной, половой дисфункции.
Для получения положительного результата важен постоянный врачебный контроль и лабораторная диагностика. Продолжительность курса лечения в среднем составляет 2-3 месяца, беременность обычно наступает через полгода после его окончания.
Специалисты

акушер-гинеколог, кандидат медицинских наук

акушер-гинеколог, кандидат медицинских наук
Какие бывают препараты от бесплодия
В зависимости от результатов диагностики прописывают гормоны, антибиотики, иммуномодуляторы, витаминные комплексы, биодобавки, травяные сборы.
Гормоны
Поскольку именно гормональный дисбаланс считается одной из самых распространённых причин как мужского, так и женского бесплодия, пациентам назначают таблетки Дюфастон, они нормализуют уровень прогестерона, стабилизируют репродуктивную систему в целом. При индивидуальной непереносимости препарат заменяется аналогами, среди них Серокс, Лонгидаза, Церезим, Серта, а также Утрожестан.
Антибиотики
Нарушение менструального цикла, невынашивание беременности часто связано с хроническими воспалениями и инфекциями половых органов. В лечении таких осложнений как оофорит, сальпингит как в первичной, так и в сочетанной форме помогают антибиотики и антимикробные средства в таблетках: Ампициллин, Оксациллин, Азитромицин, Сумамед, Доксициклин, Абактал, Трихопол.
Иммуномодуляторы
Задача препаратов – укрепление местного и общего иммунитета. Таблетки Вобэнзим препятствуют образованию антител к сперматозоидам и оплодотворённым яйцеклеткам. Галавит, Амиксин, Неовир помимо иммуностимулирующего действия работают как противовирусное средство, снижают частоту обострений хронических заболеваний.
Витаминные комплексы
Недостаток витаминов негативно влияет на способность к зачатию. Компенсировать авитаминоз, анемию помогает фолиевая кислота, которую необходимо принимать в комплексе с витаминами группы B. Они способствуют повышению уровня прогестерона.
БАДы принимать нельзя, так как они содержат не только экстракты растений, но и витамины и активные вещества, способные полностью блокировать или изменить степень воздействия антибиотиков и иммуностимуляторов.
Средства народной медицины используются только в комплексе с медицинскими препаратами, для гигиены, профилактики заболеваний мочеполовой системы. Их подбором тоже должен заниматься доктор.
Препараты при бесплодии у женщин
Если проблемы с зачатием вызваны не наличием спаек в маточных трубах, а гормональными нарушениями назначают:
- Кломифен – нестероидный препарат, даёт положительный результат в 80% случаев. Стимулирует овуляцию при гипофункции яичников, усиливает секрецию половых гормонов. Противопоказан беременным женщинам.
- Дюфастон – гормональное средство, назначается при лютеиновой недостаточности. Препятствует разрастанию эндометрия. После зачатия приём лекарства продолжается (для предупреждения выкидыша). Нередко отмечается непереносимость препарата.
- Утрожестан – аналог Дюфастона, назначается при цервикальной недостаточности. Стимулирует выработку прогестерона, который необходим для сохранения жизнеспособности оплодотворённой клетки, эластичности маточных тканей. У некоторых женщин вызывает сонливость, упадок сил.
- Вобэнзим – иммуномодулятор, повышающий устойчивость организма к инфекциям, способствует овуляции, выведению токсинов. В большинстве случаев не вызывает побочной реакции даже при длительном применении.
- Бромокриптин – помогает зачатию при эндокринных нарушениях, стабилизирует менструальный цикл. Не назначается пациенткам, страдающим перепадами артериального давления, заболеваниями желудка, кишечника, психическими расстройствами.
Приём следующих препаратов увеличивает вероятность оплодотворения при ЭКО: Золадекс, Клостилбегит, Профази, Хорагон, но принимать их без назначения врача категорически запрещено.
Таблетки от бесплодия для мужчин
Курс приема медикаментов занимает не менее 65 дней – это длительность созревания сперматозоидов в мужском организме.
- Спеман – одно из лучших простатотропных средств. Помогает улучшить качество спермы (стимулирует сперматогенез, разжижает эякулят), способствует уменьшению застойных процессов в предстательной железе. Применяется для лечения урогенитальных патологий, половой дисфункции, вызванной старением.
- Трибестан – эффективный и безопасный препарат. Изготавливается из натуральных фитокомпонентов, поэтому курс лечения – не менее 3-х месяцев. Повышает половую активность, улучшает морфологию сперматозоидов, стабилизирует гормональный баланс. Таблетки нормализуют тонус кишечника, препятствуют образованию тромбов. Большинством пациентов переносятся хорошо.
Где пройти консультацию
Специалисты Медицинского женского центра на протяжении 15 лет занимаются проблемами женской и мужской инфертильности. В центре функционирует собственная лаборатория, создана Научная школа изучения причин бесплодия.
Лечебная программа МЖЦ внедрена в 24 регионах России. Её результатом стало рождение здоровых детей у сотен тысяч пар, долгое время считавшихся бесплодными.
Как работают лекарства от женского бесплодия?

Бесплодие — это не просто медицинская проблема. Отсутствие детей в семье рано или поздно начинает сказываться на отношениях между супругами и нередко приводит к распаду семьи. По данным статистики, в США проблемы с зачатием ребёнка испытывают около 12% женщин в возрасте от 18 до 45 лет, находящихся в браке. В России эта цифра еще выше по причине того, что нередко молодые дамы вообще не считают нужным посещать гинеколога до наступления беременности и задумываются о том, что с ними что-то не так, уже тогда, когда все попытки зачать оказываются тщетными. В чем же могут быть причины женского бесплодия и какие препараты для помощи в этом случае существуют? Подробности в новой статье на портале MedAboutMe.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Что можно считать бесплодием
Если пара вступила в брак, перестала пользоваться средствами для контрацепции, и через месяц женщина не увидела две полоски на заветном тесте, поддаваться панике не стоит. Несмотря на то, что во многих фильмах показывают, что дама беременеет после первого и единственного полового акта, в жизни такое случается не столь часто. Не каждый менструальный цикл сопровождается овуляцией — за год ановуляторных циклов может быть 2-3. В эти месяцы женщина в принципе забеременеть не может.
По этой причине существуют определенные критерии бесплодия. В нашей стране супружеская пара может обратиться к доктору для полноценного обследования по причине возможного бесплодия, если беременности не наступила за год регулярной половой жизни без предохранения. Американские специалисты разграничивают женщин по возрасту: женщина младше 35 лет должна обследоваться после года безуспешных попыток зачатия, а после 35 лет обратиться к врачу стоит уже после 6 месяцев.
Однако более правильным и логичным является прохождение гинекологического обследования еще до зачатия. Это поможет женщине своевременно выявить определенные причины со здоровьем, пролечиться и, возможно, это позволит ей быстрее увидеть две заветные полоски.
Основные причины бесплодия

Многие мужчины склонны обвинять в отсутствии в семье детей женщину, и это очень несправедливо по отношению к ней. Нередко причина безуспешных попыток кроется в проблемах у самого потенциального отца. Их проще выявить и лечить, поэтому после обращения к доктору бесплодной семейной пары обследование начинается именно с мужчины.
Если анализы мужа показывают, что проблем с его здоровьем нет, женщине необходимо сдать множество анализов и исследований, чтобы выявить причину. Их может быть очень много: перенесенные или текущие воспалительные заболевания половых органов, спаечный процесс в маточных трубах, который привел к их непроходимости, нарушение гормонального баланса, в результате которого овуляция либо не наступает, либо случается реже, чем необходимо. Также иногда зачатие происходит, но эмбрион не может имплантироваться к стенке матки по причине перенесенных воспалительных процессов, выскабливаний, хирургического прерывания беременности ранее.
Это далеко не полный перечень тех ситуаций, которые могут привести к отсутствию желанной беременности. В каждом случае доктор проводит полное обследование и подбирает индивидуальный вариант терапии, так как лечатся все эти недуги по-разному. Главное правило: женщина должна довериться специалисту, а не пытаться решить эту проблему самостоятельно.
Лечение инфекционных болезней
Наиболее благоприятным вариантом (если об этом вообще можно говорить в подобном случае) является выявление у женщины воспалительного заболевания половых органов. Многие инфекционные заболевания протекают скрытно, длительно, практически никак не проявляются. Женщина отмечает наличие выделений, которые могут иметь неприятный запах, зуда и жжение в области половых губ, уретры.
Врач-гинеколог берет мазок на наличие воспалительных клеток (лейкоцитов) и флору во влагалище, а также на выявление самих возбудителей. Иногда требуется сдать кровь на антитела к возбудителям некоторых инфекций. Такие заболевания, как гонорея, микоплазмоз, хламидиоз, гарднереллез и другие лечатся путем применения антибиотиков. Терапия назначается в виде таблеток или уколов, иногда она дополняется местными препаратами (свечи). Параллельное обследование и лечение обязательно проходит и половой партнер.
После прохождения лечебного курса женщина повторно сдает анализы. Если они показывают, что проблема решена, то через 1-2 менструальных курса семейная пара может приступить к зачатию.
Противогрибковые средства

Иногда при обследовании у женщины выявляется кандидоз влагалища. Эта проблема тоже может стать причиной трудностей с зачатием, но в большинстве случаев она довольно быстро решается. Доктор назначает даме противогрибковые средства в виде таблеток, но чаще — в виде свечей для введения во влагалище. Дополняется лечение применением местных средств для коррекции микрофлоры, в состав которых входят лактобактерии. После прохождения курса и повторного обследования, показывающего, что терапия имела успех, также можно приступать к зачатию.
Стимуляторы овуляции
Однако причины бесплодия разнообразны, и некоторые из них могут быть весьма серьезными. Отдельные болезни, например, синдром поликистозных яичников, гипоталамо-гипофизарная недостаточность приводят к тому, что большинство циклов становятся ановуляторными. Также аналогичная проблема может быть и при других видах дисфункции яичников. Противопоказанием для стимуляции овуляции является возраст более 40 лет, наличие текущего воспалительного заболевания и полная непроходимость маточных труб (это может привести к внематочной беременности).
После проведения ее возможно как самостоятельная инсеминация (при обычном половом акте), так и проведение ее в условии медицинской клиники.
С 5-х суток после последних месячных начинают применять так называемые стимуляторы роста фолликулов. Одним из них является Кломифена цитрат или Кломед. Его принимают 5 суток, и далее врачи путем ультразвукового исследования дожидаются овуляции, которая должна наступить с 11 по 15 сутки менструального цикла, во время которых показана инсеминация. Если беременность не наступила, в следующий цикл схема продолжается, однако дозы этого препарата будут вдвое выше. После двух неудачных попыток необходимо сделать перерыв на 3 месяца, после которых продолжить стимуляцию яичников.
Другой стимулятор овуляции — Лерозол. Курс приема у него несколько иной, у него не так много побочных эффектов, поэтому он легче переносится. Препарат Гонал-Ф вводится в виде инъекций, поэтому имеет ряд ограничений. Его применяют при неэффективности первого и второго препаратов.
Препараты, поддерживающие начавшуюся беременность

Если беременность долго не наступала и врачам пришлось прибегнуть к стимуляции овуляции, то вероятность выкидыша несколько выше. По этой причине с первых недель женщине необходимо принимать препарат, который помогает сохранить беременность — Дюфастон. Он способствует правильной имплантации, регулирует различные обменные процессы, поддерживает правильный гормональный фон. Он не влияет на овуляцию, не оказывает негативного действия на плод, поэтому применяется сразу после овуляции независимо от результата инсеминации.
Прием его переносится хорошо, побочные эффекты развиваются нечасто. То, что от Дюфастона полнеют — давно опровергнутый миф.
Прочие виды препаратов для наступления беременности
Иногда причиной бесплодия может быть ожирение или наоборот слишком низкий вес. Доказано, что при наличии у женщины индекса массы тела от 18 до 25 вероятность забеременеть при прочих равных данных выше, чем у дам, чей показатель выходит за рамки в какую-либо сторону. Иногда для борьбы с инсулинорезистентностью назначают сахароснижающий препарат метформин. Это позволяет снизить вес и нормализовать уровень сахара в крови.
При дефиците пролактина в ряде случаев бывают показаны антагонисты допаминовых рецепторов. Применяют различные препараты (например, Достинекс), но с большой осторожностью, ведь их необходимо очень быстро прекратить пить при наступлении беременности из-за угрозы для плода.
Неоднократные выкидыши, замершие беременности или бесплодие могут быть результатом наследственной тромбофилии — генетически обусловленной повышенной вязкости крови. В этом случае после обследования назначают препараты из группы антикоагулянтов, и на фоне такой терапии женщина часто получает возможность зачать ребёнка. Однако таблетки (Варфарин) в данном случае под запретом из-за риска тератогенного действия для плода, поэтому всю беременность будущая мать делает себе уколы (чаще всего это фраксипарин). Для нее это единственная возможность родить здорового малыша.
Когда лекарства бессильны?

Если беременность не может возникнуть по причине полной непроходимости маточных труб, пороков развития гениталий, после удаления тех или иных органов, то, к сожалению, никакое медикаментозное лечение здесь не поможет. В каждом случае вопрос решается индивидуально. Если супруг здоров и женщина имеет здоровые яйцеклетки, то возможно проведение процедуры экстракорпорального оплодотворения, либо внутриматочного оплодотворения спермой супруга.
На сегодняшний день врачи имеют широкий арсенал средств помощи бесплодным парам. Многие из них через какое-то время благополучно производят на свет потомство, и нет ничего зазорно в том, что все прошло «не совсем естественным путем». Однако в любом случае семейной паре стоит довериться только профессионалам и точно выполнять все их рекомендации.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Женское бесплодие — симптомы и лечение
Что такое женское бесплодие? Причины возникновения, диагностику и методы лечения разберем в статье доктора Титова Сергея Юрьевича, гинеколога со стажем в 27 лет.
Над статьей доктора Титова Сергея Юрьевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Бесплодие (Female infertility) — это заболевание, при котором беременность не наступает после 12 месяцев регулярной половой жизни без использования контрацептивов. Для женщин старше 35 лет диагноз «бесплодие» ставят через шесть месяцев.
Диагностика и лечение по поводу бесплодия могут быть начаты не ранее, чем через год после первых попыток забеременеть. Для женщин старше 35 лет срок сокращается до полугода.
Распространённость
Среди женщин 15-44 лет, когда-либо бывших замужем, диагноз «бесплодие» был поставлен:
- в 20-24 года — 1,7 %;
- в 25-29 лет — 3,3 %;
- в 30-34 года — 6,3 %;
- в 35-39 лет — 6 %;
- в 40-44 лет — 5,8 % [14] .
В Российской Федерации, по разным данным, бесплодны от 15 до 24 % браков. Точных данных нет, но врачи даже на основе имеющихся бьют тревогу [1] [3] [4] [6] .
Основные причины бесплодия у женщин
К бесплодию могут приводить как врождённые, так и приобретённые заболевания:
- Врождённые заболевания (пороки развития половых органов):
- гипоплазия матки (размеры матки меньше, чем должны быть в норме);
- удвоение матки;
- перегородки полости и шейки матки.
- Воспалительные заболевания, приводящие к непроходимости маточных труб (самая частая причина бесплодия): ;
- воспаление полости матки; — воспаление придатков матки; или хламидиозная инфекция.
- Другие заболевания и операции:
- новообразования матки и эндометрия — миомы матки, полипы эндометрия и цервикального канала;
- нарушение работы органов, вырабатывающих гормоны (гипофиза, гипоталамуса, яичников, щитовидной железы, надпочечников);
- аборты и операции на матке и придатках [1][3][4][6] .
Вторичное бесплодие — это состояние, когда женщине не удаётся зачать ребёнка, хотя раньше она была беременна. Причины вторичного бесплодия зачастую связаны с возрастом и перенесёнными заболеваниями.
Бесплодие от противозачаточных таблеток
В подавляющем большинстве случаев комбинированные оральные контрацептивы (КОК) к бесплодию не приводят. Осложнения после их приёма развиваются крайне редко и выражаются в том, что у женщины прогрессируют заболевания, которые были до приёма КОК: эндометриоз, миома матки и гипоплазия эндометрия.
Также может развиться синдром гиперторможения гонадотропной функции гипофиза (СГГФГ) — гормональная дисфункция, из-за которой прекращаются менструации. СГГФГ — это одна из наиболее распространённых форм вторичной аменореи. После приёма КОК в течение года и более СГГФГ возникает у 1–2 % пациенток [12] .
Психологические причины бесплодия
Стресс может повлиять на либидо и сексуальную функцию и снизить возможность женщины забеременеть. Сильные нервные потрясения способны нарушить менструальный цикл, при этом может не происходить овуляция, что также приводит к бесплодию.
Генетические факторы бесплодия
Генетическое бесплодие возникает, если нарушается структура генов яйцеклеток.
Хромосомы у взрослого человека могут повредиться:
- под воздействием радиации и химикатов;
- из-за загрязнений окружающей среды и неправильного образа жизни, например при употреблении наркотиков.
Причины генетического бесплодия у женщин:
- Нарушение механизмов расхождения хромосом при созревании яйцеклетки. После 40 лет около 80 % яйцеклеток имеют хромосомную патологию.
- Врождённые хромосомные нарушения, например слияние хромосом или инверсия, при которой поворачивается участок хромосомы.
- Врождённые аномалии числа половых хромосом: синдромы Шерешевского — Тёрнера и Свайера, а также трисомия Х-хромосомы — синдром, при котором развивается недостаточность функции яичников и возрастают риски внутриутробной гибели плода.
- Синдром Нунан (Ульриха — Тёрнера) — женщина не может забеременеть из-за первичной недостаточности функций яичников.
Молекулярно-генетические нарушения:
- Мутации в генах, отвечающих за свёртывающую систему крови. Избыток гомоцистеина, повышенная свёртываемость крови и склонность к образованию тромбов могут привести к бесплодию и невынашиванию беременности.
- Нарушенная способность эндометрия к имплантации и смещение времени имплантационного окна.
- Синдром Мартина — Белл (синдром ломкой X-хромосомы). У женщин-носительниц предмутационного состояния в 15–25 % случаев развивается синдром раннего истощения яичников.
- Синдром Каллмана — мутации в генах, из-за которых развилась вторичная недостаточность функции яичников, или гипогонадотропный гипогонадизм (нарушения в работе гипоталамо-гипофизарной системы).
Генетические аномалии при бесплодии встречаются не чаще, чем в 10 % случаев, и преобладают у мужчин. У женщин нарушения в основном связаны с изменением числа и структуры хромосом, мутациями генов. Такие патологии чаще возникают после 40 лет [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы женского бесплодия
Основной признак бесплодия у женщин — это отсутствие беременности при регулярной половой жизни без применения методов контрацепции. Также бесплодие проявляется симптомами тех заболеваний, из-за которых беременность не наступает.
При воспалительных заболеваниях и инфекционных процессах:
- неприятные выделения из половых путей;
- боли в животе;
- зуд и дискомфорт в наружных половых органах;
- повышение температуры тела.
При миоме матки и эндометриозе:
- боли внизу живота и при половых актах;
- обильные менструации;
- нарушения менструального цикла — менструации продолжительностью более 7 дней и чаще, чем через 21 день;
При гормональной дисфункции и заболеваниях органов, вырабатывающих гормоны:
- нарушения менструального цикла;
- перерывы между менструациями более 35 дней или отсутствие менструаций [1][3][4][6] .
Патогенез женского бесплодия
Женское бесплодие возникает в результате заболеваний репродуктивной системы, при которых нарушаются следующие процессы:
- Созревание яйцеклетки.
- Оплодотворение яйцеклетки.
- Имплантация оплодотворённой яйцеклетки.
- Развитие плодного яйца и дальнейшее вынашивание беременности [2] .
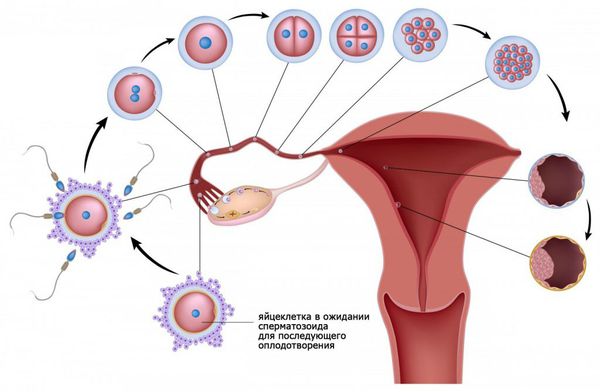
При половом акте миллионы сперматозоидов, содержащиеся в сперме мужчины, попадают во влагалище женщины. Недостаточное количество здоровых сперматозоидов или их отсутствие препятствует возникновению беременности и называется мужским фактором бесплодия.
Через два часа после полового акта большинство сперматозоидов погибает во влагалище. Только самые «сильные и здоровые» сперматозоиды проникают через шейку матки в матку. Бесплодие может возникнуть, если сперматозоиды не могут преодолеть цервикальный канал (шеечный фактор бесплодия).
Причины непроходимости цервикального канала:
- полип шейки матки — это опухолевидное образование, растущее из стенки цервикального канала в его просвет, имеющее ножку или широкое основание;
- рубцовая деформация шейки матки, появляющиеся, в основном после родов или хирургических вмешательств на органах половой системы;
- аномальное положение матки (резкий загиб кзади или кпереди);
- иммунологические причины (сперматозоиды теряют подвижность в слизи канала).
Из матки сперматозоиды проникают в маточные (фаллопиевы) трубы. Непроходимость маточных труб определяет трубный фактор бесплодия. Основная причина непроходимости маточных труб — спаечный процесс после перенесённых воспалительных заболеваний.
Сперматозоиды стремятся оплодотворить созревшую яйцеклетку, которая выходит из доминантного фолликула в одном из яичников. Нарушение овуляции и отсутствие созревшей яйцеклетки называется ановуляцией. Это состояние является причиной эндокринного бесплодия.
Причины отсутствия овуляции:
- нарушение работы органов, вырабатывающих гормоны (гипофиза, гипоталамуса, яичников, щитовидной железы, надпочечников);
- преждевременное истощение (старение) яичников — отсутствие примордиальных фолликулов (мелких фолликулов, находящихся в начальной стадии своего развития), из которых созревает яйцеклетка [1][3][4][6] .
Оплодотворение яйцеклетки происходит в просвете маточной трубы. Далее оплодотворённая яйцеклетка движется по маточной трубе в сторону матки. При непроходимости маточных труб перемещение яйцеклетки к матке затруднено или становиться невозможным.
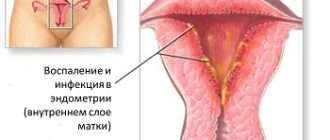
После того как произойдёт овуляция , яичники начинают вырабатывать прогестерон. Под действием гормона утолщается внутренняя слизистая оболочка тела матки ( эндометрий ) , и оплодотворённая яйцеклетка полностью погружается в него. Хронические воспалительные заболевания (эндометрит, инфекции, эндометриоз, гормональная дисфункция, миома матки) и другие патологические процессы мешают продвижению яйцеклетки и её имплантации в эндометрий. Это может приводить к присоединению бластоцисты ( ранняя стадия развития зародыша ) к маточной трубе и развитию внематочной беременности.
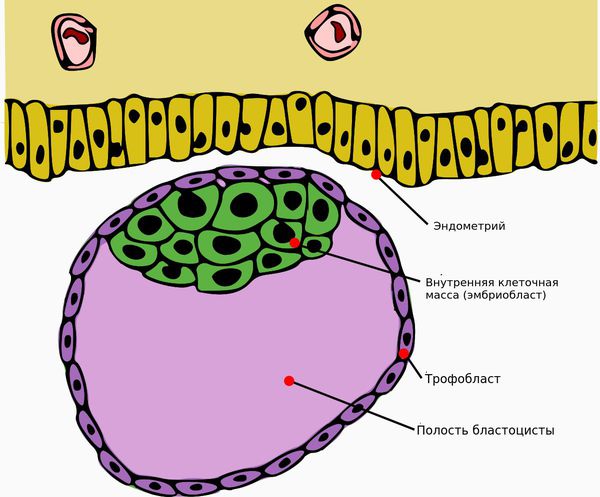
К остановке развития зародыша и выкидышу может привести неправильное прикрепление яйцеклетки к эндометрию. [1] [3] [4] [6] . Мутации генов в сперматозоидах, яйцеклетке или уже в оплодотворённой яйцеклетке также могут стать причиной неразвивающейся беременности [2] [5] .
Классификация и стадии развития женского бесплодия
Согласно рекомендациям ВОЗ и Министерства здравоохранения РФ, женское бесплодие классифицируется по МКБ-10 как «N97 Женское бесплодие (неспособность забеременеть, стерильность женская)». Её подразделяют на 10 типов:
1. (N97.0) Женское бесплодие, связанное с отсутствием овуляции.
Овуляция — это выход яйцеклетки из яичника в маточную трубу с возможностью последующего оплодотворения сперматозоидами. Без овуляции зачатие естественным путём невозможно. Овуляция может отсутствовать из-за нарушения работы органов, выделяющих гормоны (гипоталамуса, гипофиза, яичников, щитовидной железы, надпочечников). Такую форму называют «эндокринное бесплодие», оно составляет около 25 % в структуре всех причин женского бесплодия. Эндокринное бесплодие возникает на фоне заболеваний, вызванных различными причинами. Например, функциональная гипоталамическая аменорея возникает из-за нервных потрясений, потери массы тела или при тяжёлых физических нагрузках [1] [3] [4] [6] .
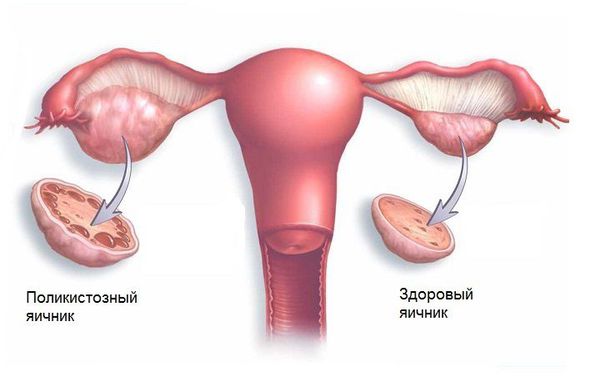
2. (Е28.2) Синдром поликистозных яичников (СПКЯ) характеризуется избытком мужских половых гормонов (тестостерона, андростендиона, дегидроэпиандростерона и других) и отсутствием овуляции. Иногда увеличена масса тела и нарушен менструальный цикл. СПКЯ передаётся по наследству, его частота в популяции составляет 8-13 % [1] [3] [4] [6] .
3. (Е28.3) Гипергонадотропная гипоэстрогенная ановуляция — преждевременное истощение яичников («старение»). Основной причиной возникновения заболевания являются генетические факторы. Также к истощению яичников могут привести эндометриоз и операции на придатках. Заболевание проявляется скудными менструациями или их отсутствием (аменорея) в течение 4-6 месяцев. При заболевании количество первичных фолликулов снижено, или они отсутствуют полностью. Распространённость в популяции достигает 1-2 %.
4. (Е22.1) Гиперпролактинемия — заболевание, при котором повышен уровень гормона пролактина. При гиперпролактинемии менструации становятся редкими или отсутствуют, из сосков выделяется молозиво.
Гиперпролактинемия в 40 % случаев возникает при росте опухоли в головном мозге (в гипофизе). Также заболевание может возникать при болезнях почек, щитовидной железы и при приёме некоторых лекарств [1] [3] [4] [6] . Гиперпролактинемия чаще всего диагностируется у женщин в возрасте 25-34 лет.
5. (N97.1) Женское бесплодие трубного происхождения связано с врождённой аномалией маточных труб или трубной непроходимостью. Маточные трубы могут быть непроходимы из-за врождённой аномалии развития или в результате воспаления (сальпингита, сальпингоофорита) и после перенесённой гонорейной, хламидийной и другой инфекции. Заболевания приводят к тому, что в брюшной полости образуются спаечные сращения. В спаечный процесс вовлекаются яичники, маточные трубы и брюшина малого таза. Причиной воспаления внутренних половых органов могут быть аборты, выскабливания стенок полости матки, операции на органах малого таза и брюшной полости, эндометриоз, туберкулёз половых органов. Трубное бесплодие в России составляет 25-70 % от всех случаев бесплодия [1] [3] [4] [6] .
6. (N97.2) Женское бесплодие маточного происхождения связано с врождённой аномалией матки и нарушениями при имплантации яйцеклетки.
К бесплодию маточного происхождения приводят:
- врождённые аномалии половых органов: удвоение тела матки с удвоением влагалища и шейки матки, изменение формы полости матки (двурогая матка, однорогая матка);
- воспалительные болезни матки;
- полипы тела и шейки матки; и другие доброкачественные новообразования матки;
- эндометриоз;
- внутриматочные синехии (спайки).
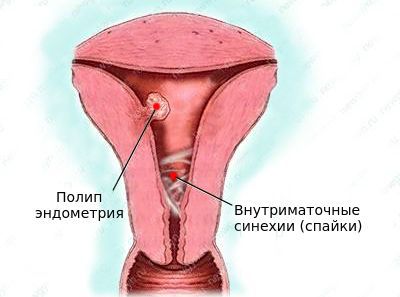
Внутриматочные сращения (синехии) — патология, при которой в полости матки образуются спайки. Появление внутриматочных синехий может произойти после аборта, неразвивающейся беременности, пузырного заноса, послеродового кровотечения. Формированию внутриматочных синехий также способствует наложение компрессионных швов при послеродовом кровотечении.
Частыми жалобами при бесплодии, обусловленном заболеваниями матки, являются кровяные выделения из половых путей вне менструального цикла и боли в нижних отделах живота. Причиной бесплодия маточного происхождения также могут быть перенесённые инфекции половых путей и операции на матке [1] [3] [4] [6] .
7. (N97.3) Женское бесплодие цервикального происхождения возникает из-за деформации шейки матки. К цервикальным формам бесплодия приводят травмы и хирургические вмешательства на шейке матки.
8. (N80) Эндометриоз — заболевание, при котором в разных органах и тканях разрастается ткань, подобная эндометрию из полости матки. На данных момент причины и патогенез эндометриоза до конца не ясны.
- эндометриоз яичников (кисты эндометриоидные);
- поражение мышцы матки (аденомиоз);
- наружный генитальный эндометриоз (поражение брюшины);
- ретроцервикальный эндометриоз (разрастание эндометриоидной ткани в шейке матки с возможным поражением прямой кишки) [1][3][6][9] .
9. (N97.8) Бесплодие «неясного генеза» — при обследовании причины бесплодия не выявлены ни у мужчины, ни у женщины, встречается в 10 % от всех случаев бесплодия.
10. (N97.4) Женское бесплодие, комбинированное с мужскими факторами — состояние, вызванное одновременно женскими и мужскими факторами. Способность к зачатию у мужчин может снижаться по следующим причинам:
- пороки развития мочеполовых органов;
- злокачественные новообразования;
- инфекции мочеполовой системы;
- расширение вен семевыносящего протока (варикоцеле);
- эндокринные нарушения;
- генетические дефекты.
У 30-40 % мужчин причину бесплодия выявить не удаётся. При этом в анализе спермы мужчины выявляются патологические изменения, причины которых не ясны. К таким изменениям относятся уменьшение количества сперматозоидов, их слабая подвижность и нарушения в строении сперматозоидов, заметные визуально.
Не все причины мужского бесплодия могут быть диагностированы и устранены. Чтобы своевременно подобрать методы лечения, обследование следует начинать с мужчины [1] [6] [7] [8] .
Стадии бесплодия
Cтадий бесплодия не существует. Выделяют только первичное бесплодие, когда женщина никогда не была беременна. И вторичное бесплодие — женщина ранее была беременна, но сейчас беременность не наступает.
Осложнения женского бесплодия
Осложнения бесплодия — это патологии, которые могут возникнуть у нерожавших женщин. Отсутствие родов и грудного вскармливания способствует появлению опухолей молочных желёз. Проведённые исследования с участием 50 302 женщин из 30 стран подтвердили это заключение [11] .
У пациенток, которые лечатся от бесплодия, чаще чем у женщин, имеющих детей, возникают психические нарушения. Это подтверждено исследованием, в которое входило 7148 женщин, проходивших лечение от бесплодия [11] .
Диагностика женского бесплодия
Для уточнения причины бесплодия разработан алгоритм обследования, который подходит для направления на ЭКО (экстракорпоральное оплодотворение) и применения ВРТ (вспомогательных репродуктивных технологий):
1. Физикальное обследование. К бесплодию может привести множество заболеваний, поэтому пациентку осматривают полностью. Врач оценивает состояние кожи, волос и молочных желёз, затем переходит к осмотру половых органов.
2. Микроскопическое исследование мазка из цервикального канала и влагалища методом ПЦР для выявления в соскобе из цервикального канала следующих бактерий:
- Neisseria gonorrhoeae (гонорея);
- Chlamydia trachomatis (хламидия);
- Ureaplasma spp. (виды уреаплазмы);
- Mycoplasma hominis (микоплазма хоминис);
- Mycoplasma genitalium (микоплазма гениталиум);
- Trichomonas vaginalis ( влагалищная трихомонада) .
3. Оценка овуляции. Овуляторную функцию можно определить одним их следующих методов:
- исследование уровня прогестерона в крови (за 7 дней до менструации);
- проведение мочевого теста на овуляцию;
- ультразвуковой мониторинг овуляции (УЗИ), который позволяет оценить созревание фолликулов, произошедшую овуляцию и формирование жёлтого тела;
- биопсия эндометрия с гистологическим исследованием биоптата (материала, полученного путём биопсии) показана при подозрении на патологические процессы эндометрия, например при хроническом эндометрите, полипах и гиперплазии.
4. Оценка овариального резерва при УЗИ — это подсчёт числа фолликулов в яичниках. Низкий овариальный резерв — это менее трёх антральных фолликулов (фолликулов на последней стадии созревания).
5. Определение гормонов в крови проводится на 2-5 день менструального цикла. При отсутствии менструаций (аменорее) анализы можно сдавать в любой день. Определяют концентрацию следующих гормонов:
- ФСГ (фолликулостимулирущего);
- АМГ (антимюллерова);
- ПРЛ (пролактина);
- ЛГ (лютеинизирующего);
- Е2 (эстрадиола);
- Т (тестостерона);
- ТТГ (тиреотропного).
- антител к тиреопероксидазе [1][6][7][8] .
6. Инструментальная диагностика бесплодия у женщин:
- УЗИ малого таза рекомендовано всем женщинам с бесплодием для оценки размеров матки и яичников и выявления образований матки и придатков. УЗИ покажет аномалии развития внутренних половых органов, патологии эндометрия (полипы, гиперплазия, хронический эндометрит) и поможет определить толщину эндометрия и количество антральных фолликулов. УЗИ рекомендовано при подозрении на СПКЯ — при заболевании яичники увеличены, и присутствует более 12 фолликулов.
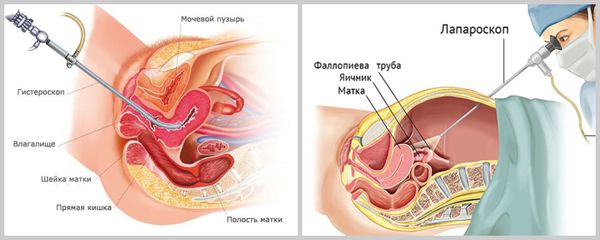
- Оценка проходимости маточных труб проводится методами гистеросальпингографии (ГСГ, исследование при помощи рентген-аппарата с введением контрастных веществ) и/или соногистеросальпингографии (УЗИ с контрастным веществом), по показаниям — лапароскопии ( операция через небольшие разрезы ). С помощью ГСГ и соногистеросальпингографии также определяют размер и форму матки, её врождённые и приобретённые аномалии. К приобретённым аномалиям относятся субмукозная миома, полипы, внутриматочные синехии.
- Магнитно-резонансная томография (МРТ) выявляет пороки развития внутренних половых органов, новообразования, очаги эндометриоза, опухоль гипофиза.
- Гистероскопия позволяет оценить состояние канала шейки матки, полости матки, а также устья фаллопиевых труб.
- Лапароскопию выполняют при подозрении на трубный фактор бесплодия: спайки в малом тазу, эндометриоз, пороки развития внутренних половых органов.
7. Обследование мужчины. Основной метод оценки фертильности мужчины — спермограмма (оценка показателей эякулята). При уменьшении количества сперматозоидов, их слабой подвижности и нарушениях в строении рекомендованы консультации генетика и уролога [1] [6] [7] [8] .
7. Консультации других специалистов:
- терапевта — при соматических заболеваниях;
- эндокринолога — при заболеваниях эндокринной системы;
- консультация нейрохирурга — при подозрении на аденому гипофиза;
- консультация онколога — при подозрении на опухоли молочных желёз;
- консультации других специалистов при выявлении соответствующей патологии [1][3][4] .
Лечение женского бесплодия
Какой врач лечит бесплодие
Бесплодие лечит гинеколог. Но могут потребоваться консультации и других специалистов: терапевта, эндокринолога, андролога, онколога, генетика и др.
Методы лечения бесплодия
Выделяют три вида лечения бесплодия:
- Консервативные методы — медикаментозная коррекция гормональных нарушений и воспалительных заболеваний.
- Хирургические методы — оперативное лечение патологий репродуктивной системы: удаление узлов миомы и полипов эндометрия и цервикального канала, рассечение спаечных сращений в брюшной полости, восстановление проходимости маточных труб [1][3][6] .
- Методы ВРТ — применение вспомогательных репродуктивных технологий.
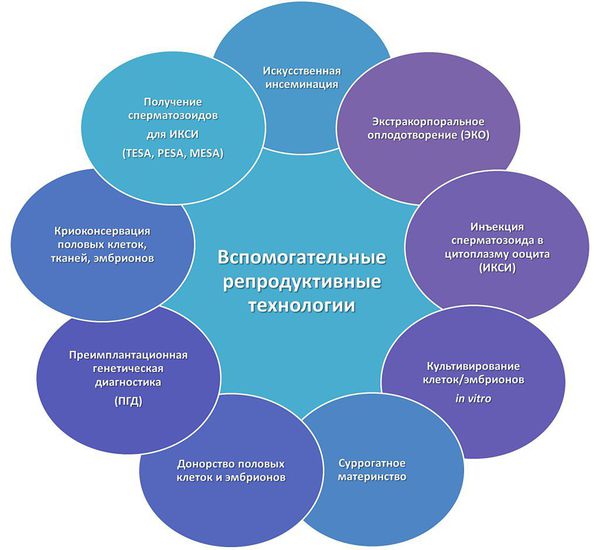
Основным и самым эффективным методом лечения бесплодия является ЭКО. Во время ЭКО яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»). Полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2—5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
Лечение каждого конкретного бесплодия имеет свои особенности, рассмотрим их подробнее.
N97.0 Женское бесплодие, связанное с отсутствием овуляции. Для лечения проводят стимуляцию овуляции с помощью лекарственных средств. При неэффективности медикаментозного лечения рекомендовано ЭКО. Если причина бесплодия в эндокринных нарушениях, то нормализуют работу больного органа — щитовидной железы, надпочечников, гипофиза и др. При расстройствах пищевого поведения рекомендована консультация диетолога и психотерапевта.
Е28.2 Синдром поликистозных яичников (СПКЯ). При бесплодии, обусловленном СПКЯ, рекомендована уменьшение массы тела до нормы. Оперативное лечение малоэффективно, показана стимуляция овуляции и проведение программ ЭКО.
Е28.3 Гипергонадотропная гипоэстрогенная ановуляция. Пациенткам с преждевременной недостаточностью яичников рекомендованы программы ВРТ с использованием донорских яйцеклеток или эмбрионов.
Е22.1 Гиперпролактинемия. Заболевание лечат лекарствами, снижающими уровень пролактина и уменьшающими размеры опухоли. При больших размерах опухоли и отсутствии эффекта от медикаментозной терапии рекомендовано удаление опухоли гипофиза. Такую операцию можно сделать через носовые ходы, не разрезая кости черепа.
N97.1 Женское бесплодие трубного происхождения. Консервативное лечение неэффективно, к действенным методам относятся программы ВРТ, ЭКО [1] [3] [4] [6] . Операции по восстановлению проходимости маточных труб признаны менее эффективными, чем ЭКО, но могут быть рекомендованы женщинам в возрасте до 35 лет при сохранённом овариальном резерве, наличие овуляции и нормальных показателях спермы у партнёра. При подготовке к ЭКО показано удаление гидросальпинксов ( скопление секрета в полости трубы ) и сактосальпинксов ( водянистое содержимое в просвете маточной трубы ). [1] [3] .
N97.2 Женское бесплодие маточного происхождения. Для лечения маточной формы бесплодия применяют хирургические методы: удаляют полипы и узлы при миоме, разъединяют сращения в полости матки и восстанавливают нормальную анатомию при пороках полости матки.
Методы ВРТ показаны при непроходимости маточных труб, отсутствии овуляции, сниженном овариальном резерве и патологиях спермы. Консервативное лечение лейомиомы не рекомендуются, но может применяться для предоперационной подготовки у пациенток с анемией. Операция при миоме матки поможет восстановить естественную фертильность и подготовить пациентку к программам ЭКО.
Показания к хирургическому лечению миомы матки:
- субмукозная лейомиома матки (под слизистой оболочкой полости матки);
- миома, деформирующая полость матки;
- миома с признаками нарушения питания;
- миома матки с перешеечным расположением узла или при размерах узла более 5 см.
Программы ЭКО, ВРТ применяют при наличии миоматозных узлов до 4-5 см в диаметре, не деформирующих полость матки и не имеющих признаков нарушения питания.
Основной метод лечения внутриматочных синехий — гистероскопическое разрушение сращений. Репродуктивная функция после операции восстанавливается в 60 % случаев.
N97.3 Женское бесплодие цервикального происхождения. При наличии полипов цервикального канала и сращений рекомендована операция. При невозможности сперматозоидов преодолеть слизь в цервикальном канале используют внутриматочную инсеминацию спермой партнёра или донора. При отсутствии эффекта прибегают к методам ВРТ [1] [3] [4] [6] .
N80 Эндометриоз. При заболевании рекомендована лапароскопия для удаления поражённой ткани с максимальным сохранением яичниковой. При отсутствии беременности после шести месяцев регулярной половой жизни показано применение программ ВРТ. В некоторых случаях при эндометриоидных кистах (когда ранее уже проводилось оперативное лечение по поводу эндометриоза) использовать программы ВРТ можно сразу. При поражении мышцы матки эндометриозом (аденомиоз) операция показана только при образовании больших очагов (узловой формы заболевания). Эти узлы похожи на узлы миомы матки и на УЗИ и МРТ не всегда удаётся сразу поставить диагноз [1] [3] [6] [9] .
Аденомиоз — коварное заболевание, не всегда поддающееся лечению. При этом заболевании ткань матки (эндометрий) разрастается за пределы её слизистой оболочки. Беременности у женщин с аденомиозом 3-4 стадии наступают не чаще, чем в 10-15 % случаев. Женщинам с 3-4 стадией эндометриоза рекомендовано рассмотреть возможности суррогатного материнства.
N97.8 Бесплодие «неясного генеза». Если причины бесплодия определить не удаётся, применяют методы ВРТ. Хирургическое лечение оправдано только по показаниям и при безуспешных попытках лечения с помощью ВРТ [1] [3] [6] [9] .
N97.4 Женское бесплодие, комбинированное с мужскими факторами. Показано применение ВРТ, ЭКО [1] [6] [7] [8] .
Народные средства для лечения бесплодия у женщин
Лечение бесплодия у женщин народными средствами недопустимо: в лучшем случае они бесполезны, но могут и ухудшить здоровье.
Прогноз. Профилактика
По данным Американской ассоциации здравоохранения, лечение методами ЭКО привело к рождению здоровых детей:
- у 31 % женщин моложе 35 лет;
- у 24 % женщин 35—37 лет;
- у 16 % женщин 38—40 лет;
- у 8 % женщин 41—42 лет;
- у 3 % женщин 43 лет и старше.
Процент успеха отличается в разных клиниках и зависит от причины бесплодия и сопутствующих заболеваний [12] .
Профилактика женского бесплодия
Специфической профилактики бесплодия не существует, но можно предотвратить приводящие к нему заболевания. Для этого нужно соблюдать следующие правила:
- ежегодно посещать гинеколога;
- до планирования беременности использовать презервативы, которые помогут избежать заражения инфекциями и станут профилактикой абортов;
- своевременно лечить воспалительные заболевания и инфекции, передающиеся половым путём;
- соблюдать правила личной гигиены;
- не курить и ограничить употребление алкоголя;
- нормализовать менструальную функцию с помощью препаратов, назначенных врачом;
- контролировать вес тела;
- исключить чрезмерные физические и психоэмоциональные нагрузки;
- вести регулярную половую жизнь [1][3][4][6] .
При планировании беременности важно правильно питаться и поддерживать нормальный вес (индекс массы тела от 19 до 30). Беременность наступает в два раза реже у женщин с ИМТ > 35 и в четыре раза реже при ИМТ < 18. Употребление алкогольных напитков (более 20 г этанола в день) увеличивает риск бесплодия на 60 %. Мужчинам в период планирования беременности рекомендуется воздержаться от тепловых воздействий на яички [1] [3] [4] [6] [7] [8] .
После 35 лет способность женщин к зачатию значительно снижается. У мужчин параметры спермы после 35 лет также ухудшаются, но способность к зачатию остаётся высокой до 50 лет [1] [6] [7] [8] .
Частота половых актов для максимальной вероятности зачатия составляет 3-4 раза в неделю. Наилучшее время для зачатия — это 2-3 дня до овуляции и день овуляции.
Использование интимных лубрикантов (увлажнителей) ухудшает подвижность сперматозоидов и снижает вероятность наступления беременности.
Источник https://www.medzhencentre.ru/besplodie/lekarstva/
Источник https://medaboutme.ru/articles/kak_rabotayut_lekarstva_ot_zhenskogo_besplodiya/
Источник https://probolezny.ru/zhenskoe-besplodie/