Маниакальная депрессия (биполярное расстройство): причины и симптомы

Маниакальная депрессия, или биполярное аффективное расстройство – это психическое нарушение, при котором отмечается периодическое чередование аффективных фаз: депрессивной и маниакальной. При этом больной человек то впадает в состояние возбуждения, то становится заторможенным и подавленным. На сегодняшний момент точные причины возникновения данного расстройства не установлены. Считается, что одну из главных ролей в развитии такой болезни играет наследственная предрасположенность. В этой статье мы постараемся разобраться в причинах возникновения маниакальной депрессии и сопутствующих ей симптомах.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
История изучения биполярного расстройства
Впервые биполярное расстройство было описано в 1854 году двумя французскими учеными. На протяжении длительного времени велись дискуссии относительного того, можно ли выносить данное заболевание в качестве отдельной нозологической единицы. В 1896 году немецкий психиатр Эмиль Крепелин окончательно доказал, что биполярное расстройство может рассматриваться в качестве отдельной патологии. Именно он ввел такой термин, как «маниакально-депрессивный психоз», применяемый вплоть до 1993 года.
Стоит заметить, что до настоящего времени психиатры всего мира не смогли прийти к единому мнению о том, что понимается под биполярным аффективным расстройством и каковы его границы.
Причины развития маниакальной депрессии

Точного ответа на вопрос о том, почему возникает маниакальная депрессия, нет. Предполагается, что в развитии данного заболевания играет роль совокупность сразу нескольких провоцирующих факторов. На сегодняшний день считается, что одним из наиболее важных моментов является наследственная предрасположенность. Однако установить, как именно передается биполярное расстройство от одного поколения к другому, до сих пор не получилось.
В 2017 году были опубликованы результаты работы ученых из Крымского федерального университета им. В. И. Вернадского. Целью исследования было изучение гендерных особенностей характера и течения биполярного расстройства. В результате было установлено, что у женщин самыми частыми провоцирующими факторами являются беременность и ее осложнения, проблемы в личной жизни и физическое насилие. У мужчин в качестве триггеров чаще всего выступают черепно-мозговые травмы, проблемы на работе и в личной жизни.
Симптомы при биполярном аффективном расстройстве

Как мы уже сказали, при данном заболевании периодически чередуются аффективные фазы: депрессивная и маниакальная. Маниакальные эпизоды проявляются двигательным возбуждением, подъемом настроения. Больной человек становится более активным, веселым, разговорчивым. При этом наблюдается некоторая рассеянность внимания. Уменьшается потребность во сне, может присоединяться раздражительность.
При тяжелом течении клиническая картина дополняется бессвязностью мышления, постоянным «перепрыгиванием» с одной мысли на другую. Иногда отмечаются приступы бреда и галлюцинаций.
В стадии депрессии наблюдаются прямо противоположные симптомы. Пациент замыкается в себе, перестает разговаривать. Снижаются аппетит и двигательная активность, замедляется мышления, настроение становится подавленным. Как правило, такие признаки наиболее выражены в утреннее время суток и постепенно уменьшаются к вечеру.
Маниакально –депрессивный психоз — расстройство, требующее лечения

Жизнь любого человека состоит из радостей и печалей, счастья и беды, на которые он соответственно реагирует – такая уж наша людская природа. Но если «эмоциональные качели» ярко выражены, то есть эпизоды эйфории и глубокой депрессии проявляются очень ярко, причем, безо всяких на то причин, и периодически, то можно предполагать наличие маниакально-депрессивного психоза (МДП). В настоящее время данный термин является не вполне корректным, в связи стем, что проявление заболевания не всегда сопровождается психотическими нарушениями, такими как бред и галлюцинации, и не всегда проявляются оба типа фаз. К тому же термин обладает определенной стигматизацией в отношении пациентов. В современной психиатрии его принято называть биполярным аффективным расстройством (БАР). Разделение расстройств настроения на биполярные и униполярные было предложено в связи с новыми взглядами клиницистов, изучавшими семейные истории пациентов с МДП, которые позволили предположить, а в дальнейшем и получить убедительные доказательства биологических, генетических , эпидемиологических различий при этих видах заболеваний, что так же позволяет более дифференцированно подходить к пониманию терапии данных расстройств.
Данное расстройство является хроническим рецидивирующим психическим заболеванием, требующим лечения. БАР входит в первую десятку наиболее дезадаптирующих заболеваний. Это расстройство характеризуется чередованиями депрессивного, маниакального и смешанного эпизодов с периодами интермиссий – совершенно здоровым состоянием, при котором пациенты не чувствуют признаков болезни. Нужно отметить, что личностных изменений нет, даже если смена фаз происходит часто, а расстройством человек страдает уже достаточно долгое время. Однако известно, что функциональные возможности пациентов значительно ухудшаются по мере нарастания числа эпизодов БАР. Большую часть жизни пациенты с БАР проводят в болезненном состоянии, качество жизни, социальной и семейной адаптации значительно нарушается, несмотря на то, что физически, как правило это здоровые люди.
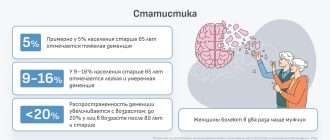
Распространенность заболевания в среднем около 1% в популяции, ранее считалось, что среди женщин случаи заболевания встречаются чаще.Последнее время проявления классического расстройства среди мужчин и женщин, а также представителей различных культурных и этнических групп встречается одинаково часто. . Биполярные формы заболевания чаще развиваются в более молодом возрасте до 25 лет, а униполярные( с проявлением одного вида расстройства настроения) — после 30 лет. В позднем возрасте имеется тенденция к нарастанию частоты депрессивных фаз. Так же более чем в 20% случаев манифестация болезни наблюдается после 50 лет.
В случае развития биполярного варианта манифестация ( т.е. первые признаки заболевания) отмечаются еще в молодом возрасте, 59% пациентов переживают первый приступ в детстве или в подростковом возрасте (до 20 лет), однако более половины из них не получают терапии в течение последующих 5 и более лет. Правильный диагноз БАР устанавливается в среднем лишь через 10 лет от начала заболевания. При данном расстройстве отмечается высокий риск суицидов,особенно распространенных в юношеском возрасте.
Существенно затрудняют диагностику БАР наличие у пациентов таких заболеваний, как тревожные расстройства или алкоголизм, которые могут маскировать расстройства настроения. Достаточно часто заболевание сочетается с наличием соматических заболеваний — ожирение, диабет, заболевания сердечно-сосудистой системы, нарушения функций щитовидной железы. В связи с этим недостаточная мотивация и снижение волевых усилий приводят к повышению болезненности и смертности у пациентов страдающих БАР.
Преимущественно представление о причинах заболевания базируется на генетической теории, что обнаруживается в накоплении числа случаев заболевания среди родственников первой линии. Однако результаты генетических, нейроэндокринных, нейромедиаторных, теоретических физиологических и психосоциальных теорий , позволяют предполагать наличие сложной этиологии. На настоящий момент достоверно не доказано влияние факторов окружающей среды, таких как патология беременности и родов или проживание в мегаполисах на развитие заболевания.
Имеются данные о том, что в развитии фазообразования при БАР могут иметь значение как психогенные ( социально- психологические причины, ) так и соматогенные факторы (онкологические болезни, травмы головы, нарушения в гормональной сфере; дисбаланс основных гормонов, интоксикация организма, в том числе и прием наркотиков; дисфункция щитовидной железы). При том, что в случае биполярного течения и маниакальных эпизодов внешние факторы играют роль лишь вначале развития заболевания в качестве провоцирующих, а в последующем имеется тенденция к самопроизвольному возникновение фаз.
Отмечается повышение частоты развития аффективных заболеваний связанных с гормональной перестройкой у женщин, в период менструаций, послеродовый период, инволюционный. Женщины, перенесшие послеродовую депрессию, чаще подвержены риску заболевания БАР.
Наблюдаются некоторые особенности личности, которые связаны с повышенным риском развития БАР. Это личности меланхолического типа, люди легко ранимые, склонные к глубоким эмоциональным переживанием, развитой интуицией и потребностью к сопереживанию. Так же люди имеющие потребность в постоянстве и ответственности, добросовестные, с высоким уровнем личностной тревожности, чувством собственной неполноценности, мнительности, застенчивости, робости (психастеническими личностными чертами). Среди вариантов монополярного течения ( т.е.когда встречается только один вариант расстройства настроения, нап. депрессия), чаще встречаются люди, которые до развития заболевания имеют черты замкнутости, склонности к уходу в собственные фантазии, внешне эмоционально холодные, предпочитающие одиночество ( имеющие шизоидные личностные черты).
В группе риска находятся пациенты склонные к эмоциональной неустойчивости, с бурными аффективным реакциям на внешние причины, имеющие склонность к спонтанным колебаниям настроения. С другой стороны, к заболеванию предрасположены люди, страдающие недостаточностью собственно эмоций, консервативные, монотонные и ригидные.
Проявления заболевания.
Биполярный психоз может проявляться различными типами эпизодов(маниакальный, депрессивный и смешанный) с различными степенями их тяжести. Во время эпизодов выраженной степени тяжести могут наблюдаться психотические нарушения ( бред и галлюцинации). Наличие эпизода повышенного настроения (мании) любой степени выраженности говорит о принадлежности данного аффективного расстройства к биполярному спектру.
Характеристики маниакальной фазы . К классическим проявлениям относят триаду симптомов- повышенное настроение, ускорение мышления, увеличение двигательной активности. Такому пациенту свойственны:
- Оптимизм, ничем не подкрепленный, повышенная веселость, неправильная оценка шансов на успех – вкладывание денег в сомнительные предприятия, участие в лотерее с уверенностью в большом выигрыше и т.п.
- Мышление таких пациентов ускорено, их речь часто сбивчива ( « скачка мыслей»), носит характер монолога, достигает степени бессвязности .Активная жестикуляция, торопливая речь с «проглатывающимися» словами. При сильном увлечении и невозможности выразить эмоции словами происходит просто размахивание руками.
- Повышенная отвлекаемость и поверхностность суждений.
- Желание рисковать – совершить ограбление или опасный трюк ради удовольствия, участие в азартных играх, и.т.п.
- Гипертрофированная самоуверенность, игнорирование советов и критики. Несогласие с определенным мнением может вызвать агрессию.
- Чрезмерное возбуждение, энергичность, ощущение « сверхздоровья», уменьшение потребности во сне.
- Сильная раздражительность.
Выделяют три степени тяжести мании: легкая — гипомания; умеренной тяжести — мания без психотических симптомов; и тяжелая — мания с психотическими симптомами. В легких случаях (гипомания) наблюдается легкий подъем настроения и/ или раздражительность по крайней мере, в течение нескольких дней, повышенная двигательная активность и энергичность, чувство благополучия и физической и психической продуктивности, уменьшение потребности и сокращение длительности сна. При гипомании социальной дезадаптации не наступает.
Бредовые состояния характеризуются бредом величия, особого происхождения, преследования, значения и пр.
Депрессивные признаки диаметрально противоположны. Снижение настроения, замедление мышления и речи, двигательная заторможенность- признаки «классической триады» при депрессии. Пациенты могут испытывать:
- Недомогание в физическом смысле.
- Полная апатия, грусть, потеря интереса к жизни, утрата чувства удовольствия.
- Недоверчивость, замкнутость в себе.
- Нарушение режима сна.
- Замедление речи, молчаливость.
- Нарушением концентрации внимания.
- Потеря аппетита или, наоборот, прожорливость (редко).
- Снижение самооценки.
- Идеи виновности.
- Мрачное пессимистическое видение будущего.
- Стремление к уходу из жизни.
- Уменьшение двигательной активности, вплоть до ступора.
Сниженное настроение может проявляться стойко в течение дня, а может носить суточную динамику с утяжелением симптоматики в утренние часы.
Для депрессивных эпизодов длительность должна быть не менее 2-х недель, но диагноз может быть поставлен и для более коротких периодов, если симптомы необычно тяжелые и наступают быстро.
Соматическими симптомами в период депрессивной фазы считаются утрата интересов и удовольствия от деятельности, которая в норме доставляет удовольствие; утрата эмоциональной реактивности на окружение и события, которые в норме приятны; пробуждение по утрам на 2 или более часа раньше, чем в обычное время; депрессия тяжелей в утренние часы; объективные данные о четкой психомоторной заторможенности или ажитации (отмеченной посторонним человеком); четкое снижение аппетита; потеря в весе (считается, что на это указывает 5% потеря в весе в течение последнего месяца); выраженное снижение либидо.Этот соматический синдром обычно считается присутствующим при наличии хотя бы 4-х упомянутых выше симптомов или если присутствуют только 2 или 3, но достаточно тяжелые. Если при депрессии легкой степени изменяется самочувствие и активность пациента, но не происходит дезадаптации, то мере утяжеления симптоматики с нарастанием выраженности расстройства настроения и появлением психотических симптомов ( бред, галлюцинации, ступор) пациент может нуждаться в госпитализации. В бредовых переживаниях чаще встречаются фабулы греховности, грозящих несчастий, обнищания, виновности, ответственности пациента за происходящее, слуховые галлюцинации — виде обвиняющих или оскорбляющих голосов; обонятельные галлюцинации в виде запаха загнивающей плоти и грязи.
Смешанные эпизоды характеризуются одновременным существованием гипоманиакальных, маниакальных или депрессивных симптомов длительностью не менее 2 нед, или их быстрым в течение нескольких часов чередованием, что часто приводит к значительной социальной дезадаптации и госпитализации. Эти состояния обычно сопровождаются общей эмоциональной нестабильностью, при них часто наблюдается появление психотической симптоматики, симптомы включают гиперактивность, бессонницу, суицидальные мысли, нарушение аппетита. У пациента можно наблюдать веселое настроение при глубоком ступоре,внезапное проявление веселья на фоне меланхолического состояния или подавленные меланхолические мысли при возбуждении.
Выделяют следующие варианты БАР
— униполярные (монополярные), при которой чередуются только маниакальные или депрессивные фазы ( рассматривается в рамках реккурентного депрессивного расстройства).
- Биполярный тип I, заключается в чередовании депрессивных и маниакальных (смешанных) эпизодов.
- Биполярный тип II. В силу слабой выраженности маниакальной фазы, которая проявляется в виде гипомании и наличия полноценной депрессивной фазы, диагностируется труднее, но встречается гораздо чаще первого.
Скрининг на БАР II типа должен проводиться у всех молодых депрессивных пациентов и у всех пациентов с рекуррентной депрессией. Пациенты с нераспознанным БАР II типа часто получают монотерапию антидепрессантами, что приводит к развитию индуцированной гипоманиии или мании, хотя больше пользы они могли бы получить от назначения нормотимиков или их комбинации с антидепрессантами.
- альтернирующий тип течения — характеризуется сменой аффективных фаз через период интермиссии;
- континуальный (циркулярный) тип течения ( лат. psychosis circularis continua C. C. Корсакова) — при «правильном» чередовании фаз отсутствуют интермиссии.
- Быстро циклическое течение – определяется развитием не менее 4 аффективных фаз в течение года. При этом каждый депрессивный эпизод длится не менее, чем две недели, каждый маниакальный или смешанный эпизод — не менее одной недели, каждый гипоманиакальный эпизод — как минимум 4 дня.
- Ультрабыстрые циклы-чередование периодов депрессии и мании в течение одного дня, когда состояние практически невозможно отличить от смешанного аффекта.
Если депрессивный и маниакальный фазы обладают мягким характером — их проявления неяркие, сглаженные, то такой биполярный психоз называют «циклотомия» .
Диагностика и терапия
Проявления биполярного синдрома далеко не всегда своевременно поддается диагностике из-за соответствия его признаков другим психическим расстройствам. Чтобы правильно поставить диагноз необходим определенный период наблюдения за пациентом: это дает возможность убедиться, что имеются маниакальные приступы и депрессивные проявления, и они цикличны.
Для выявления заболевания необходимо обратиться на консультацию к специалисту, где будет проведена клиническая беседа, включающая расспрос и обследование пациента, изучение анамнестических данных как субъективных так и объективных ( со стороны родственников), проведены диагностические тестирования с помощью скрининговых шкал и самоопросников. Может потребоваться тщательные обследования – томография, лабораторные анализы крови, УЗИ, изучение гормонального профиля. Это позволит определить наличие физических патологий, раковых опухолей, сбои в работе эндокринной системы. Для диагностики БАР необходим комплексный подход. Он предполагает сбор как можно большего количества сведений о пациенте, а также анализ продолжительности нарушений его поведения и степени их тяжести. Необходимо понаблюдать за больным, убедиться в отсутствии физиологических патологий, наркозависимости и т.п.
Своевременное определение клинической картины и разработка стратегии лечения дает гарантию получения положительного результата в сжатые сроки. Имеющиеся в их арсенале современные методики способны эффективно бороться с приступами психоза, погасить их улучшить качество жизни и социальную адаптацию пациента.
Лечение при БАР.
Данное расстройство лечится не просто. В настоящее время не существует препарата который мог бы позволить в виде монотерапии справиться со всеми проявлениями данного состояния. Однако, своевременное начало терапии и правильная тактика, значительно уменьшают тяжесть заболевания, позволяя сохранить социальную и трудовую адаптацию, повысить качество жизни пациентов и их семей. Выделяют три основных этапа лечения:
- Купирующая терапия — устранение проявлений острого состояния — мании, депрессии или смешанного эпизода до достижения нормального настроения.
- Стабилизация состояния- поддерживающая терапия направлена на предотвращение рецидива и борьбу с резидуальными симптомами (продолжение терапии до ожидаемого окончания эпизода: средняя продолжительность при БАР депрессии и смешанного эпизода составляет 6-9 месяцев, мании — 3-5 месяцев).
- Поддерживающая (профилактическая, противорецидивная терапия) проводится амбулаторно в ремиссии расстройства и направлена на предупреждение развития его обострения.
Можно выделить следующие группы препаратов, используемые при лечении БАР:
- Нормотимики – литий, вальпроаты, карбамазепин, ламотриджин, для всех острых состояний и профилактической терапии (возможно использование окскарбазепина, топиромата, габапентина).
- Антипсихотики второго поколения ( оланзапин, кветапин, рисперидон,клозапин, арипипразол) используют для купирования и профилактики маний и депрессий как с наличием так и без психотической симптоматики.
- Традиционные (типичные) нейролептики ( галоперидол, хлорпромазин, левопромазин, хлорпротиксен) – для маний, психотических симптомов и ажитации. Применяются гораздо реже в связи в риском развития побочных эффектов — экстрапирамидной симптоматики, депрессогенным эффектом.
- Антидепрессанты, как при униполярной депрессии, так и при биполярной подбираются с учётом структуры депрессии, используются : селективные ингибиторы обратного захвата серотонина (СИОЗС) — препараты выбора, остальные группы применяются при неэффективности СИОЗС; селективные ингибиторы обратного захвата норадреналина и серотонина (СИОЗСН); селективные ингибиторы обратного захвата норадреналина (СИОЗН);обратимые ингибиторы моноаминооксидазы (О-ИМАО); гетероциклические (ГЦА). Трициклические (ТЦА)при биполярной депрессии провоцируют мании их применение ограничено.
- Бензодиазепиновые транквилизаторы – диазепам, лоразепам, клоназепам.
В настоящее время независимо от фазы и этапа заболевания препаратами первого выбора являются нормотимики( препараты лития, вальпроаты, карбамазепин, ламотриджин), они обладают купирующим и профилактическим действием в отношении аффективных фаз, каждый из них имеет свой спектр активности.
Карбонат лития и вальпроат натрия обладают отчетливым антиманиакальным действием ,так же препараты могут быть использованы и при депрессивной фазе как на этапе купирования так и профилактики. Карбамазепин обладает менее выраженным антиманиакальным и антидепрессивным эффектом по сравнению с литием. При всех вариантах фаз лечение препаратами лития достоверно снижает частоту суицидов.Это происходит не только за счёт лечения заболевания, но также и потому, что литий снижает агрессивность и, возможно, импульсивность. Ламотриджин применяются для лечения и профилактики депрессивных фаз. Однако при возникновении депрессии или психотической симптоматики возникает необходимость добавления в терапию антидепрессантов и атипичных антипсихотиков второго поколения(АВП -оланзапин, арипипразол, луразидон, кветиапин). Оланзапин, для купирования биполярной депрессии рекомендован только в сочетании с флуоксетином. Кветиапин разрешен в монотерапии для купирования депрессии. При купировании биполярной депрессии назначение антидепрессантов связанно с риском т.н. инверсии фазы, развития гипоманиакального или маниакального состояния. Данная ситуация является прогностически неблагоприятной и утяжеляет течение БАР. Существует мнение, что возникновение очередной фазы, потенциально провоцирует наличие следующей фаза. Назначение трициклических антидепрессантов в большей степени способствует инверсии аффекта, в связи с чем рекомендовано применение препаратов других групп ( флуоксетин или др. СИОЗС) в сочетании с нормотимиком или антипсихотиком второго поколения. Препараты из группы антипсихотиков применяют в случае купирования психотической симптоматики, особенно при маниакальном состоянии сопровождающимся бредом или галлюцинациями. К применению с целью купирования маниакальной симптоматики рекомендованы такие препараты как оланзапин, кветиапин, клозапин, рисперидон, зипразидон, арипипразол. Эти препараты показали лучшую переносимость и потенциальную возможность в предотвращении развития инверсии фазы. В профилактике приступов используют препараты лития и нормотимики ( возможно использование такого нормотимика как топирамат, для профилактики БАР у пациентов с повышенной массой тела.) При быстроциклическом течении антидепрессанты применяют только в случае выраженной депрессии, основными препаратами являются нормотимики- ламотриджин, депакин или антипсихотики второго поколениия ( кветиапин).
При устойчивом эффекте лечение может быть достаточно продолжительным. Попытка отмены терапии возможна не ранее 5 лет стабильной ремиссии, по инициативе пациента, либо в случае планируемой беременности у женщин.
Большинство из вышеперечисленных препаратов имеют седативное действие, то есть, среди прочего, снижают реакцию на внешние раздражители, поэтому за руль транспортного средства в период их приема садиться не рекомендуется.
В резистентных случаях, когда терапия недостаточно эффективна может быть рекомендована ЭСТ. Применяется так же метод глубокой магнитной транскраниальной стимуляции.
Совместно с медикаментозным лечением, для управления состоянием больного, его контроля и поддержания долговременной ремиссии, необходима и психотерапия. Она возможна только после того, как с помощью препаратов настроение пациента стабилизировалось.
Психотерапевтические сеансы могут иметь быть индивидуальными, групповыми и семейными. Перед специалистом, их проводящим, ставятся такие цели:
- добиться осознания пациентом того, что его состояние нестандартно в эмоциональном плане;
- разработать стратегию поведения больного на будущее, если возникнет рецидив какой-либо фазы психоза;
- закрепить полученные успехи в получении пациентом умения контролировать свои эмоции и в целом — состояние.
Семейная психотерапия предполагает присутствие больного и близких ему людей. В ходе сеансов прорабатываются случаи приступов биполярного расстройства, а родственники учатся их предотвращать.
Групповые сеансы помогают пациентам осознать синдром глубже, так как на них собираются страдающие такой же проблемой люди. Видя со стороны стремление других обрести эмоциональную стабильность, у больного появляется сильнейшая мотивация на лечение.
В случае редких приступов, перемежающихся с долгими «здоровыми» фазами, больной может вести обычный образ жизни, работать, но при этом лечиться амбулаторно – проходить профилактическую терапию, принимать лекарства, посещать психолога.
В особо тяжелых случаях циркулярной патологии больному может быть назначена инвалидность (1 группа).
В свое время страдали БАР такие выдающиеся личности, как Бетховен, Винсент Ван Гог, Хемингуэй, что достаточно сильно отражалось на их творчестве.
Подобное расстройство диагностировано у актеров Кэтрин Дзета Джонс, Джима Керри, Бена Стиллера, что не мешает им успешно сниматься в кино, иметь семью и т.д.
В случае своевременного выявления биполярного расстройства ,используя современные методы терапии, можно значительно улучшить качество жизни пациента, научившись распознавать симптомы заболевания и управлять ими.
Маниакально-депрессивный психоз
Маниакально-депрессивный психоз (биполярное аффективное расстройство) – психическое расстройство, проявляющееся выраженными аффективными нарушениями. Возможно чередование депрессии и мании (либо гипомании), периодическое возникновение только депрессии или только мании, смешанные и промежуточные состояния. Причины развития окончательно не выяснены, имеют значение наследственная предрасположенность и особенности личности. Диагноз выставляется на основании анамнеза, специальных тестов, беседы с больным и его родственниками. Лечение – фармакотерапия (антидепрессанты, нормотимики, реже антипсихотики).
Общие сведения
Маниакально-депрессивный психоз, или МДП – психическое расстройство, при котором наблюдается периодическое чередование депрессий и маний, периодическое развитие только депрессий или только маний, одновременное появление симптомов депрессии и мании либо возникновение различных смешанных состояний. Впервые болезнь в 1854 году независимо друг от друга описали французы Байярже и Фальре, однако официально МДП был признан самостоятельной нозологической единицей только в 1896 году, после появления работ Крепелина, посвященных этой тематике.
До 1993 года заболевание носило название «маниакально-депрессивный психоз». После утверждения МКБ-10 официальное название болезни изменили на «биполярное аффективное расстройство». Это было обусловлено как несоответствием старого названия клинической симптоматике (МДП далеко не всегда сопровождается психозами), так и стигматизацией, своеобразной «печатью» тяжелой психической болезни, из-за которой окружающие под влиянием слова «психоз» начинают с предубеждением относиться к пациентам. Лечение МДП осуществляют специалисты в области психиатрии.
Причины развития и распространенность маниакально-депрессивного психоза
Причины возникновения МДП пока окончательно не выяснены, однако установлено, что заболевание развивается под влиянием внутренних (наследственных) и внешних (средовых) факторов, при этом более важную роль играют наследственные факторы. Пока не удалось установить, каким образом передается МДП – одним или несколькими генами либо в результате нарушения процессов фенотипирования. Существуют данные, свидетельствующие как в пользу моногенного, так и в пользу полигенного наследования. Не исключено, что одни формы болезни передаются при участии одного гена, другие – при участии нескольких.
К факторам риска относят меланхолический тип личности (высокая чувствительность в сочетании со сдержанным внешним проявлением эмоций и повышенной утомляемостью), статотимический тип личности (педантичность, ответственность, повышенная потребность в упорядоченности), шизоидный тип личности (эмоциональная монотонность, склонность к рационализации, предпочтение уединенной деятельности), а также эмоциональную неустойчивость, повышенную тревожность и мнительность.
Данные о связи маниакально-депрессивного психоза и пола пациента разнятся. Раньше считалось, что женщины болеют в полтора раза чаще мужчин, согласно данным современных исследований, монополярные формы расстройства чаще выявляются у женщин, биполярные – у мужчин. Вероятность развития заболевания у женщин увеличивается в периоды изменения гормонального фона (во время менструаций, в послеродовом и климактерическом периоде). Риск возникновения болезни также повышается у тех, кто после родов перенес любое психическое расстройство.
Информация о распространенности МДП в популяции в целом также неоднозначна, поскольку разные исследователи используют различные критерии оценки. В конце XX века зарубежные статистики утверждали, что маниакально-депрессивным психозом страдает 0,5-0,8% населения. Российские специалисты называли чуть более низкую цифру – 0,45% населения и отмечали, что тяжелые психотические формы заболевания диагностировались лишь у трети пациентов. В последние годы данные о распространенности маниакально-депрессивного психоза подвергаются пересмотру, согласно новейшим исследованиям, симптомы МДП выявляются у 1% жителей Земли.
Данные о вероятности развития МДП у детей отсутствуют из-за сложности использования стандартных диагностических критериев. При этом специалисты считают, что во время первого эпизода, перенесенного в детском или подростковом возрасте, болезнь зачастую остается недиагностированной. У половины пациентов первые клинические проявления МДП появляются в возрасте 25-44 года, у молодых преобладают биполярные формы, у людей среднего возраста – униполярные. Около 20% больных переносят первый эпизод в возрасте старше 50 лет, при этом наблюдается резкое увеличение количества депрессивных фаз.
Классификация маниакально-депрессивного психоза
В клинической практике обычно используют классификацию МДП, составленную с учетом преобладания определенного варианта аффективного расстройства (депрессии либо мании) и особенностей чередования маниакальных и депрессивных эпизодов. Если у пациента развивается только один вид аффективного расстройства, говорят об униполярном маниакально-депрессивном психозе, если оба – о биполярном. К униполярным формам МДП относят периодическую депрессию и периодическую манию. При биполярной форме различают четыре варианта течения:
- Правильно перемежающийся – наблюдается упорядоченное чередование депрессии и мании, аффективные эпизоды разделены светлым промежутком.
- Неправильно перемежающийся – наблюдается беспорядочное чередование депрессии и мании (возможны два или более депрессивных либо маниакальных эпизода подряд), аффективные эпизоды разделены светлым промежутком.
- Двойной – депрессия сразу сменяется манией (либо мания депрессией), за двумя аффективными эпизодами следует светлый промежуток.
- Циркулярный – наблюдается упорядоченное чередование депрессии и мании, светлые промежутки отсутствуют.
Количество фаз у конкретного пациента может варьировать. У одних больных наблюдается всего один аффективный эпизод в течение жизни, у других – несколько десятков. Продолжительность одного эпизода колеблется от недели до 2 лет, средняя продолжительность фазы составляет несколько месяцев. Депрессивные эпизоды возникают чаще маниакальных, в среднем депрессия длится втрое дольше мании. У некоторых больных развиваются смешанные эпизоды, при которых одновременно наблюдаются симптомы депрессии и мании либо депрессия и мания быстро сменяют друг друга. Средняя продолжительность светлого промежутка – 3-7 лет.
Симптомы маниакально-депрессивного психоза
Основными симптомами мании являются двигательное возбуждение, подъем настроения и ускорение мышления. Выделяют 3 степени тяжести мании. Для легкой степени (гипомании) характерно улучшение настроения, увеличение социальной активности, психической и физической продуктивности. Пациент становится энергичным, активным, разговорчивым и несколько рассеянным. Потребность в сексе увеличивается, во сне – уменьшается. Иногда вместо эйфории возникает дисфория (враждебность, раздражительность). Продолжительность эпизода не превышает нескольких дней.
При умеренной мании (мании без психотических симптомов) наблюдается резкий подъем настроения и существенное усиление активности. Потребность во сне практически полностью исчезает. Наблюдаются колебания от радости и возбуждения к агрессии, подавленности и раздражительности. Социальные контакты затруднены, пациент рассеян, постоянно отвлекается. Появляются идеи величия. Продолжительность эпизода составляет не менее 7 дней, эпизод сопровождается утратой трудоспособности и способности к социальным взаимодействиям.
При тяжелой мании (мании с психотическими симптомами) наблюдается выраженное психомоторное возбуждение. У некоторых больных отмечается склонность к насилию. Мышление становится бессвязным, появляются скачки мыслей. Развиваются бред и галлюцинации, по своему характеру отличающиеся от аналогичных симптомов при шизофрении. Продуктивные симптомы могут соответствовать или не соответствовать настроению больного. При бреде высокого происхождения или бреде величия говорят о соответствующей продуктивной симптоматике; при нейтральных, слабо эмоционально окрашенных бреде и галлюцинациях – о несоответствующей.
При депрессии возникают симптомы, противоположные мании: двигательная заторможенность, выраженное снижение настроения и замедление мышления. Пропадает аппетит, наблюдается прогрессирующая потеря веса. У женщин прекращаются менструации, у пациентов обоих полов исчезает сексуальное влечение. В легких случаях отмечаются суточные колебания настроения. Утром выраженность симптомов достигает максимума, к вечеру проявления болезни сглаживаются. С возрастом депрессия постепенно приобретает характер тревожной.
При маниакально-депрессивном психозе может развиваться пять форм депрессии: простая, ипохондрическая, бредовая, ажитированная и анестетическая. При простой депрессии выявляется депрессивная триада без других выраженных симптомов. При ипохондрической депрессии возникает бредовая убежденность в наличии тяжелого заболевания (возможно – неизвестного врачам или постыдного). При ажитированной депрессии отсутствует двигательная заторможенность. При анестетической депрессии на первый план выходит ощущение болезненного бесчувствия. Больному кажется, что на месте всех ранее существовавших чувств возникла пустота, и эта пустота доставляет ему тяжелые страдания.
Диагностика и лечение маниакально-депрессивного психоза
Формально для постановки диагноза МДП необходимо наличие двух или более эпизодов нарушений настроения, при этом хотя бы один эпизод должен быть маниакальным или смешанным. На практике психиатр учитывает большее количество факторов, обращая внимание на анамнез жизни, беседуя с родственниками и т. д. Для определения тяжести депрессии и мании используют специальные шкалы. Депрессивные фазы МДП дифференцируют с психогенной депрессией, гипоманиакальные – с возбуждением, обусловленным недосыпанием, приемом психоактивных веществ и другими причинами. В процессе дифференциальной диагностики также исключают шизофрению, неврозы, психопатии, другие психозы и аффективные расстройства, возникшие вследствие неврологических или соматических заболеваний.
Терапия тяжелых форм МДП осуществляется в условиях психиатрического стационара. При легких формах возможно амбулаторное наблюдение. Основной задачей является нормализация настроения и психического состояния, а также достижение устойчивой ремиссии. При развитии депрессивного эпизода назначают антидепрессанты. Выбор препарата и определение дозы производится с учетом возможного перехода депрессии в манию. Антидепрессанты используют в сочетании с атипичными антипсихотиками или нормотимиками. При маниакальном эпизоде применяют нормотимики, в тяжелых случаях – в сочетании с антипсихотиками.
В межприступный период психические функции полностью или практически полностью восстанавливаются, тем не менее, прогноз при МДП в целом нельзя считать благоприятным. Повторные аффективные эпизоды развиваются у 90% пациентов, 35-50% больных, имеющих повторные обострения, выходят на инвалидность. У 30% пациентов маниакально-депрессивный психоз протекает непрерывно, без светлых промежутков. МДП часто сочетается с другими психическими расстройствами. Многие больные страдают алкоголизмом и наркоманией.
Источник https://medaboutme.ru/articles/maniakalnaya_depressiya_bipolyarnoe_rasstroystvo_prichiny_i_simptomy/
Источник https://arbat25.ru/myi-lechim/psixicheskie-rasstrojstva/maniakalno-depressivny-psijoz-kak-psix-rasstroistvo
Источник https://www.krasotaimedicina.ru/diseases/psychiatric/manic-depression