Чем кормить человека с больными почками?

Почки — это органы мочевыделительной системы человека, выполняющие фильтрационную функцию. За 1 день через них проходит до 2000 литров крови, они способны выделить 2 л мочи. Болезни почек отражаются на всем организме, поэтому требуют незамедлительного и тщательного лечения. Одним из ключевых моментов в терапии является правильное питание. Что можно, а что нельзя есть при таких проблемах со здоровьем, расскажет MedAboutMe.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Пиелонефрит и другие болезни почек
Заболевания почек имеют разную этиологию. Так, например, одни из самых распространенных болезней связаны с воспалительными процессами — нефрит, пиелонефрит, гломерулонефрит и другие. Возбудители, чаще бактерии, могут проникнуть в орган через кровь из любого другого очага инфекции или же подняться из нижних мочевыводящих путей. Второе часто наблюдается у тех пациентов, у которых есть нарушения оттока мочи из почки. При остром пиелонефрите пациента мучает высокая температура (до 40°С), тошнота, озноб, обильное потоотделение. Без должного лечения болезнь легко переходит в хроническую форму, периодически обостряется.
Еще одна распространенная проблема с почками — мочекаменная болезнь. По статистике, именно она является причиной 30-40% госпитализаций в отделение урологии. Образование камней (конкрементов) может долгое время проходить бессимптомно. Также при небольшом размере они вымываются с мочой. Однако в том случае, если камень перекрывает верхние мочевыводящие пути, человек ощущает сильную боль — почечную колику. Камни в почках удаляются. Сегодня активно применяется литотрипсия (дробление образований с помощью ультразвука) и малоинвазивные эндоскопические операции. Но все же мочекаменная болезнь склонна к рецидиву: очень часто после удаления камней через некоторое время они образовываются снова.
Хроническая почечная недостаточность (ХПН) — тяжелое состояние, при котором почки частично или полностью утрачивают способность образовывать мочу. Это приводит к интоксикации всего организма.
При лечении и профилактике любых болезней почек правильное питание является одним из ключевых условий терапии. Поэтому соблюдать его нормы рекомендуется не только в острых стадиях заболеваний, но и в состоянии ремиссии.
Принципы лечебного питания при болезнях почек

При болезнях почек врачи назначают диету №7 (по классификации Певзнера), которая помогает уменьшить нагрузку на органы, снять воспалительные процессы, ускорить регенерацию тканей.
Среди основных правил — режим питания. Как и при других диетах, больным рекомендуется есть 4-5 раз в день, небольшими порциями.
Состав ежедневного рациона должен выглядеть так:
- 70-80 г белков.
- 70-80 г жиров.
- 400-500 г углеводов.
То есть основу рациона должны составлять углеводные продукты — овощи, фрукты, каши и прочее. Из них лучше выбирать те, которые обладают легким мочегонным эффектом, поскольку при болезнях почек часто наблюдается задержка жидкости в организме. Среди наиболее подходящих овощей и фруктов:
- Огурцы.
- Листовой салат, сельдерей.
- Помидоры.
- Кабачки, тыква.
- Свекла, морковь.
- Картофель (в запеченном или отварном виде).
- Свежие ягоды.
- Яблоки, груши.
- Цитрусовые.
- Арбуз и дыня (только в сезон, с осторожностью).
- Укроп, петрушка.
Из первых блюд разрешены вегетарианские супы с заправками из сметаны и сливок. Также допускается употребление каш, сваренных без соли, — гречневой, овсяной, рисовой и других.
При этом стоит заметить, что людям с болезнями почек или предрасположенностью к ним необходимо следить за весом. Врачи из больницы Саутгемптона (Southampton General Hospital) исследовали данные почти 220 тысяч больных и обнаружили, что метаболический синдром, который провоцируется как раз избытком простых углеводов в рационе, является фактором риска мочекаменной болезни.
Из напитков предпочтительнее соки, морсы, некрепкий чай, отвар шиповника. Недавние исследования немецких ученых из клиники в Эссене (University Hospital Essen) подтвердили и косвенную пользу какао. Распространенной причиной смерти пациентов с ХПН являются сердечно-сосудистые заболевания, а входящие в состав какао флаванолы помогают улучшать состояние артерий и контролировать АД.
Роль воды и соли

Почки отвечают за выведение жидкости, с которой из организма удаляются различные токсины, продукты распада и прочие вредные вещества. И при почечных болезнях эта функция часто нарушается. Для больных характерна отечность, поэтому лечебное питание предполагает строгий контроль над количеством соли и употребляемой жидкости.
При острых состояния соль исключается в принципе, а при ремиссии ее количество не должно превышать 2-4 г в день (около ½ ч. ложки). Главная функция натрия в организме — задержка жидкости, профилактика обезвоживания. Однако если соли слишком много, водный баланс нарушается, а если при этом почки работают неэффективно, возможно развитие тяжелых отечных состояний.
При контроле количества соли в рационе следует учитывать, что ее добавляют и в некоторые продукты. Например, такие:
- Макаронные изделия.
- Хлеб.
- Сыры, особенно рассольные.
- Колбасы, сосиски.
По этой же причине необходимо с осторожностью выбирать минеральные воды. Натриевые будут опасны для людей с болезнями почек.
Негативное влияние избытка соли еще и в том, что натрий будет задерживать в организме повышенное количество фосфора. Под действием последнего из костей активно вымывается кальций, что может стать причиной остеопороза.
Для профилактики отеков и снижения нагрузки на почки больным также необходимо следить и за объёмом выпиваемой жидкости. Это она из немногих категорий болезней, при которых надо сократить потребление даже простой воды. В среднем достаточно 0,8-1 л (с учетом супов и прочих жидких продуктов).
Запрещенные продукты при болезнях почек

Пациентам необходимо сократить потребление белка. Дело в том, что именно почки выводят продукты распада белковой пищи, и если их слишком много, это ухудшает состояние органов. Однако полностью исключить эти вещества из рациона невозможно, поскольку белки являются важным компонентом любой диеты.
Чаще всего сокращают долю белков за счет продуктов растительного происхождения:
Животный белок (мясо, рыба, яйца) остается в рационе питания, но порции должны быть не более 100-120 г продукта. С осторожностью необходимо вводить в питание красное мясо. Сингапурские ученые провели исследование, которое показало, что этот продукт способен вызвать почечную недостаточность. В эксперименте приняли участи 63 тысячи человек. По его результатам, у тех, кто чаще ел красное мясо, риск развития ХПН был на 40% выше, чем у тех, кто предпочитал другую белковую пищу.
При болезнях почек запрещены диеты для похудения. Во время снижения веса могут расходоваться не только жиры, но и белки, а продукты распада веществ выводятся именно почками, соответственно, нагрузка на органы становится чрезмерной. Недопустимо сокращение калорийности, голодания, однотипное питание. В том случае, если снижение веса все же необходимо, диету следует в обязательном порядке обсудить с нефрологом.
Препараты для поддержания работы почек
Для поддержания функции почек врачи могут порекомендовать различные препараты на растительной основе. Наиболее популярные из них:
Канефрон. В состав препарата входят золототысячник, розмарин и любисток. Используется как для лечения, так и для профилактики нефритов, мочекаменной болезни и почечной недостаточности. Помогает снимать спазм мочевыводящих путей, устраняет воспаление, действует как мочегонное средство. Выпускается в форме таблеток и капель, разрешен для детей, беременных и кормящих женщин.
Фитолизин. Пастообразное лекарство на основе травы золотарника, хвоща, корневищ пырея, листьев березы и других лекарственных растений. Назначается при нефроуролитиазе (камнях в почках), а также при инфекционных заболеваниях, в том числе и пиелонефрите. При этом препарат нельзя принимать людям с почечной недостаточностью.
Уринал. БАД на основе экстракта клюквы, который прописывается для профилактики заболеваний почек, а также во время восстановления после болезни. Эффективен при воспалительных процессах, в том числе в мочевыводящих путях и мочевом пузыре.
Уролесан. Действующими веществами выступают эфирные масла пихты, касторового дерева, перечной мяты. Также в состав входят душица, шишки хмеля и другие компоненты. Препарат эффективно борется с болями в почках, поскольку снимает спазм мышц. Также он усиливает кровоток, что помогает тканям быстрее восстанавливаться. Выпускается в виде капель, капсул и сиропа для детей.
Цистон. В основе препарата — растительные компоненты, в том числе экстракты цветков двуплодника стебелькового, марены сердцелистной, камнеломки и прочего. Обладает восстанавливающим, антисептическим и спазмолитическим действием. Дает незначительный мочегонный эффект, при этом не меняет рН мочи. Может применяться достаточно долго, например, при мочекаменной болезни курс составляет 4-5 месяцев.
Хроническая болезнь почек (хроническая почечная недостаточность) — симптомы и лечение
Что такое хроническая болезнь почек (хроническая почечная недостаточность)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 29 лет.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Вера Васина , научный редактор Елена Застело и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Хроническая болезнь почек (ХБП, chronic kidney disease) — это комплекс симптомов, которые развиваются при прогрессирующих заболеваниях почек и присутствуют не меньше трёх месяцев. Такие симптомы возникают на фоне постепенной и необратимой гибели нефронов — структурных единиц почки [15] .
Раньше эту болезнь называли хронической почечной недостаточностью (ХПН), но сейчас таким термином обозначают только тяжёлую стадию заболевания.
Проявления ХБП зависят от степени поражения почек. Вначале симптомов может не быть и пациента беспокоят только признаки основного заболевания, например высокое артериальное давление. Позже пациенты отмечают, что участилось мочеиспускание по ночам, повысилось артериальное давление или привычные препараты для его снижения перестали действовать. Типичные признаки терминальной, или конечной, стадии ХБП — резкая слабость, запах аммиака изо рта, сухость и зуд кожи [3] [16] .
Распространённость ХБП
Хронической болезнью почек страдает около 13 % людей в мире [3] . Данные одинаковы для стран с высоким уровнем жизни и для развивающихся стран. При этом с каждым годом таких пациентов становится больше на 10 %. ХБП встречается практически так же часто, как гипертония, сахарный диабет, метаболический синдром и ожирение. Те или иные признаки повреждения почек обнаруживают у каждого 10-го пациента [3] [4] .
У детей частота развития терминальной стадии болезни зависит от возраста: чаще всего она встречается в 15–19 лет, но может возникнуть и у детей младше 5 лет. ХБП II–V стадии чаще выявляют у мальчиков. Вероятно, это связано с большей распространённостью среди них врождённых патологий мочевыделительной системы, например обструктивной уропатии и дисплазии почки [5] .
Факторы риска ХБП
Термин ХБП объединяет в себе поражения почек, вызванные инфекционными, атеросклеротическими, аутоиммунными и другими причинами [3] .
Факторы риска развития хронической болезни почек подразделяют на модифицируемые и немодифицируемые, т. е. на те, на которые повлиять можно, и на которые нельзя.
К немодифицируемым факторам относят пожилой возраст, наследственную предрасположенность, врождённое низкое количество нефронов, например при дефиците веса при рождении, перенесённое острое повреждение почек, расовые и этнические факторы.
Модифицируемые факторы включают гипертонию, сахарный диабет, табакокурение, токсическое воздействие лекарств, хронические воспаления или системные инфекции, обструкцию мочевыводящих путей, беременность и высокое потребление белка [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы хронической болезни почек
Вначале ХБП можно диагностировать только по наличию в моче белка, чаще альбумина. При этом наблюдаются признаки основного заболевания: повышенное давление, высокий уровень глюкозы в крови и т. д.
В дальнейшем усиливается образование мочи (полиурия), её суточный объём достигает 2–3 литров. Больной чаще мочится, но, в отличие от симптома учащённого мочеиспускания, каждый раз отделяется много мочи. Также отмечается никтурия — два и более ночных позывов к мочеиспусканию. При этом ночью выделяется больше мочи, чем днём.
Полиурия и никтурия, особенно в сочетании с анемией, должны насторожить в отношении возможной ХБП [1] . Заподозрить её также можно при появлении отёков на лице, руках или стопах, постоянной жажде, общей слабости, плохом аппетите и повышенном артериальном давлении. С прогрессированием заболевания снижается вес, нарастает слабость и ухудшается работоспособность. Гипертония при этом становится неконтролируемой, т. е. лекарства перестают помогать.
На поздних сроках заболевания выделение мочи сильно снижается, вплоть до полного отсутствия на конечной стадии. Пациенты становятся вялыми и заторможенными. Часто жалуются на выраженную слабость, тошноту, сухость и неприятный вкус во рту, отвращение к пище, особенно мясной, желтушность, бледность и сероватый оттенок кожи, кожный зуд, зябкость и судороги в икроножных мышцах. Повышенное артериальное давление сменяется гипотонией, могут болеть суставы, кости и позвоночник, возникает ощущение жжения и ползания мурашек в ногах [1] [2] [8] .
Все симптомы ХБП, за исключением изменения количества выделяемой мочи, неспецифические. Они встречаются при заболеваниях, которые приводят к развитию ХБП, например при гипертонии или сахарном диабете. Поражение почек при наличии таких симптомов можно заподозрить, когда возникает боль и дискомфорт в пояснице, изменяется цвет мочи — она становится красной, бурой, пенистой, содержит хлопья и осадок.
Патогенез хронической болезни почек
Нефроны состоят из маленьких фильтров, называемых клубочками, которые фильтруют жидкость. Белки и клеточные элементы крови остаются в крови, а отфильтрованная первичная моча выводится по небольшим трубочкам.
Несмотря на многообразие причин, вызывающих ХБП, морфологические изменения в почках при этом одинаковы. При болезнях почек количество действующих нефронов уменьшается, из-за чего ускоряется и повышается объём фильтруемой крови в единицу времени. Кроме того, давление в клубочках оставшихся нефронов увеличивается, из-за чего усиливается проницаемость капилляров и растёт уровень альбумина в моче. Этот белок может откладываться в межкапиллярном пространстве клубочка. В результате оно расширяется и в нём накапливается плотный, похожий на хрящевую ткань, белок гиалин. В дальнейшем нефроны замещаются соединительной тканью и почка сморщивается — порочный круг замыкается.
Снижение количества здоровых нефронов приводит к тому, что почки не успевают выводить конечные продукты азотистого обмена, такие как креатинин, мочевина, мочевая кислота, аммиак и др. Это приводит к уремии, которая проявляется слабостью, апатией, отсутствием аппетита, тошнотой, рвотой, зудом кожи и отвращением к пище, особенно к мясу.
К уремическим токсинам относят также паратиреоидный гормон. Его повышенная выработка сначала позволяет снизить уровень кальция и повысить содержание фосфора, т. е. скорректировать нарушения, свойственные уремии. Затем этого гормона становится слишком много, и он превращается в токсичное вещество, которое усиливает уремию.
В дальнейшем избыток паратгормона приводит к почечной остеодистрофии, при которой:
- костная ткань становится пористой и хрупкой, возникают деформации и переломы костей;
- повышается уровень триглицеридов;
- усиливается анемия;
- соли кальция откладываются в тканях, в том числе в миокарде и сердечных клапанах [1][10] .
Оставшимся здоровым нефронам приходится выводить в минуту гораздо больше веществ. При этом возникает полиурия и никтурия — повышается объём мочи и учащаются позывы к мочеиспусканию по ночам.
Даже при значительном снижении скорости клубочковой фильтрации почки способны поддерживать образование и выведение мочи (диурез). Это достигается за счёт изменения концентрации мочи — способности почек выводить необходимое количество электролитов и органических веществ. Относительная плотность мочи при этом снижается до плотности безбелкового фильтрата плазмы (1010–1012 г/л). В результате конечные продукты обмена и электролиты задерживаются в крови и симптомы уремии нарастают [1] [4] .
В норме почки способны выводить столько натрия, сколько потребляет человек. При прогрессировании ХБП натрий хуже фильтруется почечными клубочками и плохо выводится с мочой. Но может возникать и другая ситуация: способность почки к обратному захвату натрия резко падает, из-за чего его концентрация в моче снижается. В этом случае развивается солевое истощение с резкой гипотонией, выраженной слабостью и быстрым прогрессированием ХБП.
На поздних стадиях ХБП из-за выраженного снижения диуреза и низкой скорости клубочковой фильтрации уровень калия в крови увеличиваться до 5 ммоль/л. Такое состояние называют гиперкалиемией. В некоторых случаях, например при диабетической нефропатии и тубулоинтерстициальных заболеваниях почек, гиперкалиемия проявляется раньше. Усиливать её могут инфекции, травмы, повышенная температура и приём калийсберегающих мочегонных средств (Спиронолактона, Триамтерена, Амилорида) [1] .
При гиперкалиемии ухудшается проведение электрических импульсов по нервно-мышечным клеткам, что может привести к параличу и замедлению сердцебиения, вплоть до полной остановки сердца.
Классификация и стадии развития хронической болезни почек
В Международной классификации болезней (МКБ-10) ХБП кодируется как N18. Она выделена в отдельную нозологическая форму из-за того, что механизм поражения почек, факторы прогрессирования болезни и меры профилактики схожи при различных заболеваниях [3] .
Классификация ХБП основана на изменении скорости клубочковой фильтрации (СКФ) — объёма жидкости, отфильтрованного из почечных клубочковых капилляров в капсулу за единицу времени.
Стадии ХБП по СКФ:
- I — нормальная или повышенная СКФ (≥ 90 мл/мин.);
- II — незначительно сниженная СКФ (60–89 мл/мин.);
- IIIа — умеренно сниженная СКФ (45–59 мл/мин.);
- IIIб — существенно сниженная СКФ (30–44 мл/мин.);
- IV — резко сниженная СКФ (15–29 мл/мин.);
- V — терминальная почечная недостаточность (СКФ ˂ 15 мл/мин.) [3][13] .
Признаки поражения почек присутствуют на всех стадиях, начиная с самой первой.
Кроме хронической, выделяют ещё острую болезнь почек (или острую почечную недостаточность, как её называли раньше). При острой форме симптомы развиваются стремительно, но чаще всего это состояние обратимо в течение трёх месяцев. Если выздоровление за этот период не произошло, то почка погибает [3] .
Стадии ХБП по клинической картине:
- I стадия — начальная (или латентная). Усиливается образование мочи, у половины пациентов повышается артериальное давление, может наблюдаться небольшая анемия. Скорость клубочковой фильтрации составляет 40–80 мл/мин. Эта стадия примерно соответствует II–IIIа стадии предыдущей классификации [6] .
- II стадия — консервативная. У пациентов продолжает усиленно образовываться моча, повышено давление, появляются ночные позывы к мочеиспусканию. Анемия нарастает до умеренной, уровень креатинина в крови повышается до 145–700 мкмоль/л. Скорость клубочковой фильтрации составляет 10–40 мл/мин. Консервативная стадия примерно соответствует IIIб–IV стадиям ХБП по СКФ.
- III стадия — терминальная. Усиленное образование мочи сменяется резким снижением. Выражена анемия, повышен уровень фосфатов, калия, натрия и магния. Содержание креатинина превышает 700–800 мкмоль/л. Скорость клубочковой фильтрации составляет менее 10 мл/мин. Соответствует V стадии классификации по СКФ [6][8] .
Осложнения хронической болезни почек
Хроническая болезнь почек приводит к сердечно-сосудистым осложнениям, дефициту витамина D, патологиям костной системы и множеству других осложнений.
Осложнения со стороны сердечно-сосудистой системы:
- Задержка натрия у 80 % пациентов приводит к артериальной гипертензии, которая может протекать длительно, плохо поддаваться терапии, вызывать поражение сетчатки, головного мозга, почек и сердца. Гипертония также может привести к инсульту, энцефалопатии, судорожным припадкам, ретинопатии (поражению сетчатки глаза, оболочки сосудов и зрительных нервов). Кроме того, артериальная гипертензия в сочетании с анемией и другими патологическими факторами вызывает перегрузку левых отделов сердца и гипертрофию миокарда левого желудочка [1][3][9] .
- На фоне повышенного выведения белка с мочой, изменения инсулинового обмена и высокого уровня паратиреоидного гормона растёт содержание атерогенных фракций липидов: триглицеридов, аполипопротеинов В и др. В результате развивается атеросклероз коронарных артерий, они не полностью обеспечивают кровью увеличенный миокард и возникают инфаркты.
- В терминальных стадиях ХБП может развиваться выпотной или фибринозный перикардит. Сердечная мышца при этом сдавливается, что служит дополнительным фактором развития хронической сердечной недостаточности.
У больных с ХБП нарушается синтез гормонально-активного витамина D (кальцитриола). Это вещество образуется в почечной ткани, его дефицит нарастает по мере сморщивания почек. В сочетании с высоким уровнем кальция и фосфатов дефицит витамина D приводит к вторичному гиперпаратиреозу — заболеванию паращитовидных желёз. Этим тяжёлым осложнением страдает 30 % пациентов на гемодиализе [10] .
Повышение паратиреоидного гормона нарушает работу многих органов. Отложения кальция в клапанах сердца, его проводящей системе, в сердечных и несердечных сосудах способствуют возникновению кардиомиопатии, прогрессированию атеросклероза, гипертонии и сердечной недостаточности [10] .
Осложнения со стороны костной системы, связанные с гиперпаратиреозом, сильнее выражены у детей. У них может развиваться почечный рахит, который протекает как и обычный рахит. В фалангах пальцев, длинных костях и отдалённых от центра концах ключиц возникают поднадкостничные эрозии, костная ткань рассасывается и разрушается, костный мозг перерождается и заменяется на соединительную ткань. Часть костной ткани уплотняется, и развивается остеосклероз. На фоне этих нарушений учащаются переломы костей, чаще рёбер и шейки бедра.
К осложнениям ХБП также относят анемию, ацидоз и гипоальбуминемию. На первых стадиях ХБП анемией страдает 4–8 % пациентов, с развитием болезни — до 50–80 % [3] .
Гипоальбуминемия возникает из-за потери альбумина с мочой, снижения поступления белка в организм на фоне потери аппетита и нарушения всасывания белка в ЖКТ, а также повышенного распада белка. В результате развивается белково-энергетическая недостаточность.
Повышенный распад белков усиливает метаболический ацидоз — увеличение кислотности крови. Ацидоз приводит к тахикардии, аритмии, фибрилляции желудочков, сердце начинает хуже сокращаться [3] [19] .
В терминальной стадии болезни почки практически перестают выделять мочу и в крови сохраняются уремические токсины: мочевина и креатинин. Задержка токсинов вызывает тошноту, рвоту, кожный зуд, иногда мучительный, ощущение жжения и ползания мурашек, подкожные кровоизлияния, кровотечения из носа, дёсен, матки и желудочно-кишечного тракта. Рвота бывает длительной, часто возникает повторно и плохо поддаётся лечению. Она вызывает обезвоживание и препятствует приёму пищи, из-за чего снижается вес [1] [2] .
Диагностика хронической болезни почек
Для постановки диагноза врач собирается анамнез и проводит осмотр. Полученная информация позволяет заподозрить болезнь на ранних стадиях [3] . Затем пациенту нужно будет сдать анализы мочи, крови и пройти инструментальную диагностику.
Сбор анамнеза
Врач-терапевт или нефролог обращает внимание на следующие симптомы: частые позывы к мочеиспусканию, особенно ночью, изменение цвета мочи или появление в ней посторонних примесей, отёки и боли в поясничной области.
- когда появились эти симптомы;
- как долго они наблюдаются;
- страдает ли пациент болезнями, которые относятся к факторам риска ХБП, например сахарным диабетом или гипертонией;
- какие препараты принимает пациент.
На ранних стадиях ХБП может протекать с крайне слабыми симптомами или совсем без них. Поэтому диагноз устанавливают по данным лабораторных исследований.
Анализ крови
При подозрении на ХБП и при наличии факторов риска, даже если нет симптомов, необходимо оценить уровень креатинина и скорость клубочковой фильтрации. Эти показатели определяют по биохимическому анализу крови. Его сдают натощак: перед сдачей анализа нельзя есть 8 часов.
Один из клинических синдромов ХБП — это нарушение водно-электролитного баланса. На начальных стадиях уровень калия в крови снижается, на поздних стадиях — возрастает.
Содержание натрия в крови может долго оставаться нормальным, вплоть до развития терминальных стадий. С ухудшением работы почек у одних пациентов уровень натрия в крови снижается, у других он, наоборот, задерживается в организме. В первом случае возникает слабость и снижается давление, во втором — развивается натрий-зависимая гипертония [1] [3] [8] .
При ХБП часто наблюдается нормоцитарная, нормохромная анемия, т. е. снижается именно число эритроцитов, при этом их размер и содержание в них гемоглобина остаётся нормальным.
Анализы мочи
При подозрении на ХБП следует контролировать уровень протеина, альбумина и эритроцитов в суточной или утренней моче [2] .
Маркеры повреждения почек по анализу мочи:
- появление белка;
- избыток альбумина;
- наличие лейкоцитов и эритроцитов.
Проводится общий анализ мочи с микроскопией осадка, анализ мочи на микроальбуминурию и определение белка в суточной моче. Из-за сниженной способности почек к концентрации мочи увеличивается её суточный объём. При этом относительная плотность мочи в течение дня не изменяется, а в дальнейшем плотность мочи снижается и не превышает 1008 г/л.
Чтобы определить количество суточной мочи, её относительную плотность, а также выявить динамику этих показателей в течение суток, проводится анализ мочи по Зимницкому. Для этого пациенту нужно собрать восемь порций мочи через каждые три часа в разные контейнеры. Хранить пробы необходимо в холодном месте.
Рентгенография и УЗИ почек
Эти исследования позволяют определить размер почек. Обычно на поздних стадиях они уменьшаются, их ткань уплотняется. Нормальные размеры почки при нарастающей ХБП могут указывать на обострение патологического процесса. В таких случаях при правильном лечении можно добиться улучшения работы почек.
Ультразвуковое исследование также позволяет увидеть очаговые изменения: опухоль, абсцесс, нефролитиаз и туберкулёз почки [1] .
Биопсия
С помощью биопсии можно определить причины поражения почки и её тяжесть, а также подобрать лечение. Это исследование показано, если у пациента с ХБП более чем в 2 анализах мочи на протяжении 3 месяцев определяется белок и кровь. Также биопсию проводят при снижении скорости клубочковой фильтрации, которую невозможно объяснить клиническими данными.
Дифференциальная диагностика
Следует различать хроническую и острую почечную недостаточность. Оба состояния сопровождаются повышением уровня креатинина и снижением скорости клубочковой фильтрации, но при острой почечной недостаточности изменения происходят быстро, а при хронической форме болезни — постепенно.
Лечение хронической болезни почек
При ХБП нужно лечить основное заболевание, которое вызвало развитие болезни почек. Кроме того, обязательно применяются препараты, влияющие на различные звенья патогенеза. Такое комбинированное лечение позволяет затормозить развитие терминальной почечной недостаточности [3] .
Диета при ХБП
Лечение ХБП начинается с диеты. Пациентам следует снизить потребление белка в сутки до 0,6–0,5 г/кг, при тяжёлой ХБП (СКФ 10–25 мл/мин) — до 0,25–0,3 г/кг.
Много белка содержится в мясе, рыбе, сыре, твороге, орехах и бобовых. К низкобелковым продуктам относятся овощи, фрукты, рис, мёд, сливочное и растительное масло [3] [14] .
Низкобелковая диета позволяет уменьшить симптомы и скорость развития уремии.
Если по анализу крови содержание калия более 5 ммоль/л, нужно ограничить его потребление до 2–3 г/сут. Также рекомендуется снизить поступление с пищей фосфатов. Воду можно пить почти без ограничений, но её количество не должно превышать суточный диурез более чем на 500 мл.
Пациентам с гипертонией и/или признаками задержки натрия нужно ограничить соль до 5 г/сут. Необходимо исключить из рациона соленья, маринады, копчёности, колбасы и т. д. Также следует есть меньше жирной, жареной пищи и продуктов с рафинированными сахарами (конфеты, выпечку).
Лечение артериальной гипертензии
Оптимальное артериальное давление (АД) у пациентов с ХБП — меньше 135–140/80–85 мм рт. ст. При концентрации белка в моче 1 г/сут. и более АД должно быть меньше 130/80 мм рт. ст.
Лечение гипертонии при ХБП должно быть длительным и непрерывным. Необходимо сочетать лекарства разных групп: диуретики и препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы).
Диуретики. У 80 % пациентов с ХБП давление повышается из-за задержки натрия [1] . Чтобы вывести натрий и избыточную жидкость, а также снизить давление, применяют салуретики (разновидность диуретиков, или мочегонных средств): Фуросемид, Этакриновую кислоту и др. Эти препараты повышают скорость клубочковой фильтрации, выводят натрий и калий.
На начальных стадиях хронической болезни почек с осторожностью могут применяться тиазидные диуретики (например, Гипотиазид) и калийсберегающие диуретики (Спиронолактон, Верошпирон, Триамтерен). При развитии ХПН (СКФ ˂ 30 мл/мин) их не применяют совсем или назначают в комбинации с петлевыми диуретиками.
При V стадии ХБП рекомендуется не менее трёх месяцев применять калийсберегающие диуретики. Они снижают риск развития инфаркта, инсульта и других острых сердечно-сосудистых заболеваний. При этом нужно тщательно следить за уровнем калия в крови [3] .
Диуретики могут усугублять нарушения пуринового и фосфорно-кальциевого обмена и ускорять развитие гиперпаратиреоза. Поэтому при постоянном приёме необходимо контролировать не только объём циркулирующей крови и электролиты, но и уровень мочевой кислоты, кальция, паратиреоидного гормона и кальцитриола в крови [1] [8] [13] .
Препараты, блокирующие активность РААС (ренин-ангиотензин-альдостероновой системы). Учитывая активацию ренина и повышение в плазме альдостерона, применяются следующие лекарства:
- β-блокаторы (Пропранолол, Метопролол, Пиндолол и др.);
- ингибиторы АПФ (Эналаприл, Рамиприл, Фозиноприл и др.);
- блокаторы АТ1-рецепторов ангиотензина (Валсартан, Лозартан и др.);
- блокаторы кальциевых каналов (Верапамил, Нифедипин, Дилтиазем и др.) — всё чаще применятся для лечения почечной артериальной гипертензии; они не ухудшают почечный кровоток, а в ряде случаев способны увеличивать клубочковую фильтрацию [1][2][3][13] .
В соответствии с Федеральными клиническими рекомендациями по диагностике и лечению ХБП 2021 года, ингибиторы АПФ и блокаторы АТ1-рецепторов ангиотензина назначаются при ХБП III–V стадии независимо от наличия артериальной гипертензии и сахарного диабета. Эти препараты позволяют уменьшить содержание белка в моче, замедлить нарушение работы почек, снизить риски сердечно-сосудистых заболеваний. Если нет противопоказаний, препараты можно применять постоянно [3] .
Другое медикаментозное лечение
При ХБП также необходимо:
- Нормализовать фосфорно-кальциевый обмен. Для этого нужно ограничить содержание фосфатов в пище, принимать фосфат-связывающие вещества (Карбонат или Ацетат кальция, гидроксид алюминия) и препараты активированного витамина D (Кальцитриол, Парикальцитол и др.).
- Корректировать метаболический ацидоз, ежедневно вводя гидрокарбонат натрия или карбонат кальция.
- Лечить анемию. При снижении гемоглобина до 90–100 г/л рекомендуется принимать лекарства, стимулирующие образование эритроцитов (Эпоэтин бета, Эпоэтин альфа и др.) и препараты железа [3][4][13] .
- Нормализовать углеводный и липидный обмен. Применяются препараты, снижающие сахар (бигуаниды, производные сульфонилмочевины и др.). Если достичь оптимального уровня глюкозы не удаётся, добавляют инсулин. При повышенном уровне липидов могут применяться статины или фибраты.
Лечение терминальной стадии ХБП
При V стадии ХБП потребуется заместительная почечная терапия: гемодиализ или перитонеальный диализ. При СКФ ≤ 6 мл/мин. диализ проводится обязательно независимо от наличия симптомов. При СКФ 10–15 мл/мин. диализ может быть назначен пожилым пациентам и детям до 18 лет.
Во время диализа кровь пропускают через избирательно проницаемую мембрану и удаляют уремические токсины, избыток воды, натрия и калия.
Детям может быть назначен как гемодиализ, так и перитонеальный диализ. Перитонеальный диализ считается предпочтительным методом для детей, поскольку он безболезненный, легче переносится, может проводиться родителями дома. Осложнения, связанные с катетером, как правило, не опасны для жизни. Но перитонеальный диализ противопоказан при гнойном процессе, опухолях, спайках в брюшной полости, перитоните, негерметичности брюшной полости (илеостоме, дренажах и т. д.) [5] .
Гемодиализ не проводят при дефиците массы у младенцев и невозможности сформировать доступ с адекватным потоком крови. Также процедура противопоказана при сердечно-сосудистой недостаточности и повышенной кровоточивости.
Прогноз. Профилактика
ХБП может нарастать с различной скоростью или внезапно, иногда даже без лечения, переходить в стадию ремиссии. Также неожиданно под влиянием инфекции, обезвоживания (например, из-за поноса и рвоты) или травмы болезнь может очень быстро, буквально за несколько дней, привести к гибели пациента.
ХБП быстрее прогрессирует у мужчин, причины этого до конца не ясны [3] [11] [12] .
Ожидаемая продолжительность жизни пациентов в возрасте 44 лет составляет 7,1–11,5 лет, в возрасте 60–64 лет — 2,7–3,9 лет. Однако прогноз во многом зависит от характера основного заболевания, его прогрессирования, стадии ХБП и проводимого лечения [10] .
Пациенты погибают в основном не от почечных причин, а от других заболеваний: сердечно-сосудистых осложнений (инфаркта миокарда, инсульта, хронической сердечной недостаточности), сахарного диабета и артериальной гипертензии [3] [20] . Самая частая причина смерти при ХБП — это сердечно-сосудистые заболевания. От них умирает 40–60 % пациентов [9] [11] .
Профилактика хронической болезни почек
Для профилактики ХБП нужно устранить или уменьшить воздействие факторов риска. Для этого следует бросить курить, снизить избыточный вес, корректировать повышенный уровень глюкозы и лечить гипертонию.
Чтобы замедлить развитие ХБП, необходимо:
- лечить заболевания почек, например пиелонефрит и гломерулонефрит;
- своевременно хирургически устранять обструкцию мочевыводящих путей и стеноз почечных артерий;
- проводить адекватную терапию тонзиллита, ангины, бронхита, периодонтита, рожистого воспаления и инфекций кожи на месте расчёсов.
При развитии ХБП на фоне других заболеваний, например сахарного диабета и гипертонии, пациенты должны наблюдаться совместно эндокринологом или кардиологом с нефрологом. Частота осмотров зависит от стадии ХБП и уровня концентрации белка в моче. Врача нужно посещать раз в год на I стадии ХБП и не меньше одного раза в шесть недель на IV–V стадиях. Чтобы своевременно назначить заместительную почечную терапию, пациенты с IV–V стадиями должны наблюдаться нефрологом диализного центра [3] .
Жизнь при хронической почечной недостаточности
Как живут люди с хронической почечной недостаточностью? Если болезнь не на терминальной стадии, то пациенты проходят консервативное лечение. Стадию определяют по скорости клубочковой фильтрации (СКФ). При терминальной 5-й стадии она ниже 15 мл/мин/1,73м² — здесь уже требуется диализ или трансплантация почки. Хронической считают почечную недостаточность с 3-ей по 5-ю стадии — СКФ ниже 60 мл/мин/1,73м². На любой из них пациент должен вести особый образ жизни: соблюдать диету и ряд рекомендаций, назначаемых врачом.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
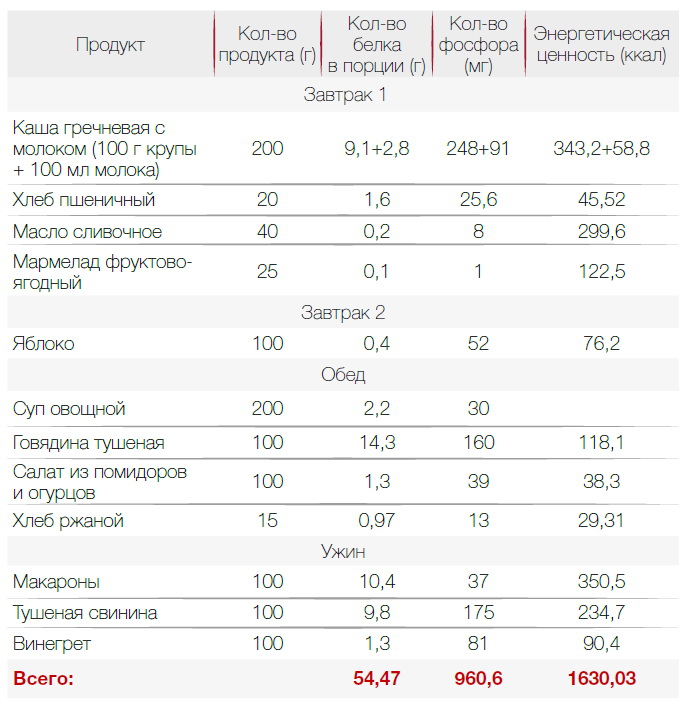
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
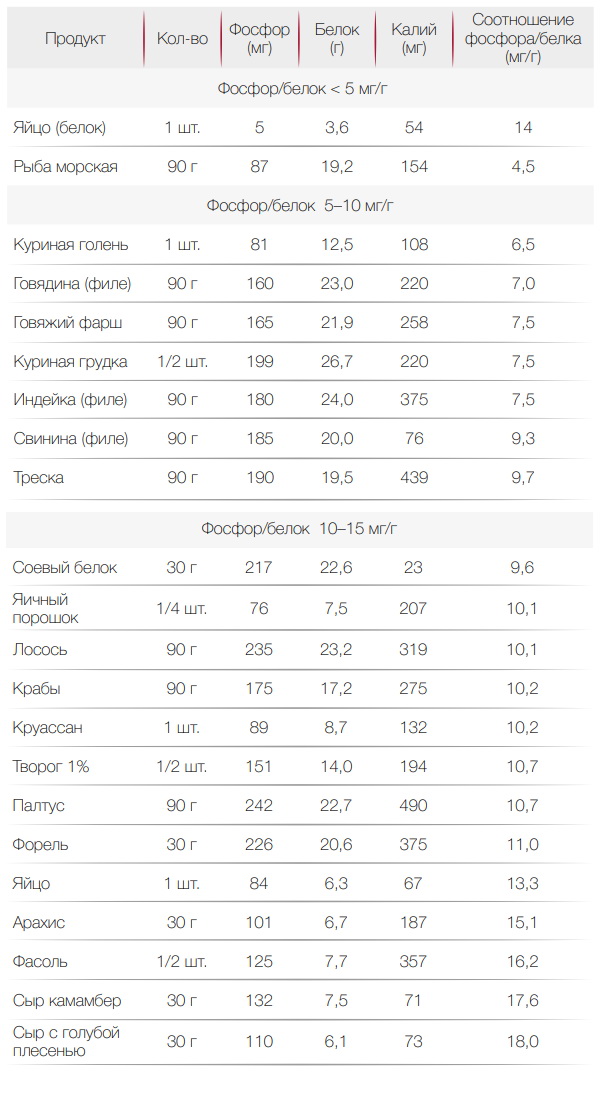
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
- убрать солонку со стола;
- не солить пищу во время приготовления (солить готовую порцию);
- избегать продуктов, богатых натрием (так называемая скрытая соль, где ее вкус не ощущается, но она есть);
- внимательно читать этикетки к продуктам, обращая внимание на соли натрия;
- в кафе и ресторанах выбирать диетические блюда (в них меньше соли);
- вместо соли использовать приправы вроде корицы, куркумы, чеснока, лука, лаврового листа, кардамона.
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Источник https://medaboutme.ru/articles/chem_kormit_bolnye_pochki/
Источник https://probolezny.ru/hronicheskaya-bolezn-pochek/
Источник https://clinica-urology.ru/stati-i-publikatsii/zhizn-pri-khronicheskoy-pochechnoy-nedostatochnosti/