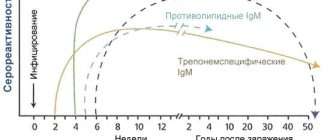
Болезнь Аддисона (недостаточность коры надпочечников) — причины, симптомы, современная диагностика и эффективное лечение
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Болезнь Аддисона – это хроническое затяжное заболевание надпочечников, при котором существует нехватка синтезируемых ими гормонов. При этой патологии страдает корковый слой надпочечников, в котором вырабатываются такие гормоны, как: кортизол, альдостерон, или мужские и женские половые гормоны. Характеризуется тяжелым, прогрессирующим течением. Заболевание встречается в равной степени, как у мужчин, так и у женщин. Чаще встречается в среднем возрасте, примерно начиная, в промежуток между двадцатью и сорока годами.
Анатомия и физиология надпочечников
- В мозговом слое вырабатываются биологически активные вещества: адреналин, норадреналин.
- В корковом слое синтезируются:
- Глюкокортикоиды (кортизол, кортикостерон)
- Минералокортикоиды – альдостерон
- Стероидные гормоны – мужские и женские половые гормоны (тестостерон и эстрогены соответственно).
- Глюкокортикоиды обладают очень важными свойствами и способствуют нормальному обмену веществ в организме. Влияют на обмен белков, жиров и углеводов. Поддерживают водно-солевой обмен в организме. Функция глюкокортикоидов не заканчивается на вышесказанном, и будет постепенно раскрываться по мере описания симптомов заболевания.
- Минералокортикоиды – поддерживают баланс таких минералов как натрий и калий. Увеличивают концентрацию натрия в организме, а вместе с ним и воду, таким образом, повышают артериальное давление крови.
- Стероидные гормоны – вырабатываются в небольших количествах и участвуют в созревании половых органов подростков, стимулируют появление вторичных половых признаков (специфическое оволосенение, рост молочных желез, и развитие скелета по мужскому или женскому типам), а также поддерживают сексуальную функцию, увеличивают половое влечение, и участвуют в поддержании нормального менструального цикла.
Причины Аддисоновой болезни
- Последние исследования показывают, что первичным, в происхождении данной патологии является аутоиммунное поражение надпочечников. Термин аутоиммунное поражение произошел от того, что специфические защитные клетки (антитела) поражают собственные ткани организма, в данном случае они направлены на кору надпочечников. Появление антител до сих пор остается неизвестным, но в развитии заболевания определенную роль играет генетическая предрасположенность. Отмечено, что заболевание передается по наследству от родителей детям.
- Другим фактором, влияющим на развитие данной патологии, является поражение надпочечников туберкулезным процессом. Отличительной особенностью является полное разрушение надпочечников, в том числе и его мозгового слоя. Туберкулезный процесс в надпочечниках встречается намного реже, и обычно поражает не только надпочечники, но и другие органы и системы, в особенности дыхательную систему.
- Третья группа факторов встречается редко, но для того, чтобы выявить причину заболевания и затем правильно назначить лечение, необходимо знать о них. В эту группу входят:
- Недостаточность коры надпочечников, вызванная хирургическим вмешательством (удаление надпочечников).
- Неправильная лекарственная терапия. Когда длительно принимают лекарственные вещества, блокирующие синтез гормонов коры надпочечников (ципрогептадин, аминоглютетимид).
- Раковые опухоли, самих надпочечников, либо переносящиеся с током крови из других органов (метастазы).
- Хронические специфические заболевания воспалительной природы, такие как, амилоидоз, ревматизм, бластомикоз, и другие.
Подпишитесь на Здоровьесберегающий видеоканал


Симптомы болезни Аддисона
Исходя из того, что гормоны коры надпочечников влияют на все виды обмена веществ, клинические симптомы заболевания многочисленны и разнообразны. При болезни Аддисона не хватает всех видов гормонов коры надпочечников, но доминантные симптомы проявляются в основном, недостатком глюкокортикоидов.
Внешний вид больного во многом зависит от степени недостаточности гормонов коры надпочечников. Такой человек обычно худой, выражение лица – страдальческое.
Со стороны кожных покровов и слизистых оболочек видны значительные изменения. Кожа бледная, истончена, снижена эластичность. Характерным является появление пигментации (потемнение) сначала на открытых участках тела, затем в складках кожи. Пигментация усиливается в тех местах, где в норме она существует: околососковая область, промежность, губы.
Данный симптом обусловлен тем, что при болезни Аддисона выделяется много адренокортикотропного гормона, который в норме стимулирует работу надпочечников. А поскольку этот гормон схож по строению с меланостимулирующим гормоном (усиливает пигментацию в специальных клетках кожи – меланоцитах), то при его избытке кожа становится темно- бурого или коричневого цвета. Также коричневые пятна можно обнаружить на внутренней поверхности щек и деснах.
- Снижением силы и частоты сердечных сокращений. Если заболевание возникло в детском возрасте, сердце существенно отстает в своем развитии, вплоть до появления сердечнососудистой недостаточности, с появлением отеков на нижних конечностях, бледных и холодных кожных покровов, и прочих симптомах сопровождающихся недостаточным кровообращением.
- Также существуют нарушения ритма сердечных сокращений. Появляется сбой передачи нервных импульсов, стимулирующих сокращение сердечной мышцы. Данные симптомы связанны с накоплением ионов калия в крови и клетках миокарда, в то время как ионы натрия усиленно выделяются с мочой. Дисбаланс этих важнейших элементов приводит не только к нарушению сердечного ритма, но и нарушается нервная передача в других органах.
- Снижается артериальное давление. Возникает по нескольким причинам. При усиленном выделении с мочой ионов натрия, вместе с ними уходит и вода из организма, и из сосудистого русла соответственно. Наряду, со слабыми сердечными сокращениями тонус сосудов снижается и артериальное давление падает.
- При недостатке эстрогенов прекращаются ежемесячные менструальные выделения, кожа становится сухой, и снижается ее эластичность. Постепенно уряжается волосяной покров в области лобка, подмышечных впадинах.
- При недостатке тестостерона у мужчин возникает импотенция, снижается половое влечение (либидо).
- Гипоацидный гастрит — воспаление слизистой оболочки желудка со снижением выработки соляной кислоты и пепсина, необходимых для переваривания пищи.
- Язвы желудка и двенадцатиперстной кишки. Глюкокортикоиды играют существенную роль, поддерживая питание и защитную функцию слизистых оболочек от влияния агрессивных факторов.
- Тошнота, рвота, диарея – все это симптомы длительной недостаточности гормонов коры надпочечников.
- Нарушается передача нервных импульсов, что отражается в расстройстве чувствительности, чувстве онемения конечностей, мышечной слабости.
- При резком снижении гормонов коры надпочечников возникают тяжелые неврологические нарушения. Больной вял, апатичен, слабо реагирует на окружающие раздражители. Понижаются все виды рефлексов. Если вовремя не начать лечение, то состояние прогрессивно ухудшается, возможно, появление судорог и коматозного состояния и в конечном итоге – смерть.
- Обезвоживание приводит к тому, что сгущается кровь, вследствие чего возникают нарушения кровообращения. Вместе с недостаточной насосной функцией сердца снижается снабжение кровью периферических органов. Могут появляться сгустки крови, которые образуют микротромбы в сосудах. Уменьшается количество выделенной мочи (олигурия).
- При надпочечниковой недостаточности страдает также иммунная система. Снижаются защитные функции, и организм предрасположен к восприятию различного рода инфекций. Со стороны дыхательной системы отмечаются частые бронхиты (воспаление бронхов), пневмонии (воспаление легких).
Диагностика болезни Аддисона
Для диагностики недостаточности коры надпочечников в основном применяют лабораторные исследования, а также проводят специальные диагностические пробы.
Инструментальные исследования необходимы для выявления степени изменений надпочечников при длительном течении патологического процесса.
- В 8.00 ч. менее 22 пмоль/л,
- В 22.00 ч. менее 6 пмоль/л
- В моче исследуют продукты обмена тестостерона – 17 Кетостероиды (17КС), концентрация которых снижается. Нормальный уровень
- Девочки 7,20± 0,1 1
- Мальчики 7.0± 0,13
- Аналогично снижаются продукты обмена глюкокортикоидов 17 оксикетостероиды (17- ОКС), при норме в 5,2 – 13,2 мкмоль/сут.
Проба с синактеном – депо
Синактен – синтетический аналог адренокортикотропного гормона. Под его влиянием секреция кортизола должна повышаться, но в действительности этого не происходит, так как надпочечники не реагируют на стимулирующие влияния. Соответственно и продукты обмена вышеуказанных гормонов коры надпочечников в моче (17 — ОКС, 17 –КС), также будут на прежнем уровне.
Проба с использованием адренокортикотропного гормона (АКТГ).
АКТГ – гормон гипофиза, который стимулирует синтез гормонов корой надпочечников. В норме концентрация кортизола и альдостерона должна увеличиваться в 2 раза уже через 30 мин после введения АКТГ. При болезни Аддисона уровень указанных гормонов остается на прежних цифрах.
Инструментальные методы диагностики включают:
Электрокардиограмма
Электрокардиографические данные показывают изменения со стороны работы сердца, встречающиеся в результате нарушений водно-солевого и электролитного обмена.
- При туберкулезном процессе – надпочечники увеличиваются в размерах и отчетливо видны отложения солей кальция в пораженных участках.
- При аутоиммунном процессе – надпочечники явно уменьшаются в размерах.
Лечение и профилактика Аддисоновой болезни

Лечение при Аддисоновой болезни включает несколько компонентов. Правильный подход и рациональное использование существующих на данный момент методов лечения позволит избежать появления различного рода осложнений, а также намного улучшит состояние больного.
В комплексном лечении используют диету, богатую питательными веществами в которой содержится много белков, жиров и углеводов. Витамины группы С (яблоки, лук, капуста и др.), группы В (фасоль, яичный желток, печень, морковь и многие другие) играют очень важную роль в поддержании нормального обмена веществ.
Ввиду того, что недостаток альдостерона ведет к накоплению ионов калия в организме, необходимо ограничить продукты богатые данным микроэлементом. К таким продуктам относят: бананы, горох, картофель, орехи.
Кроме надпочечников в организме нигде не вырабатываются глюкокортикоиды (кортизол), минералолкортикоиды (альдостерон), и другие гормоны, синтезируемые в них. Поэтому основное лечение состоит в назначении заместительной терапии, глюкокортикоидами или минералокортикоидами синтетического происхождения.
Кортизон – глюкокортикостероид, нашедший широкое применение при лечении недостаточности коры надпочечников.
- Количество, принимаемого препарата должно примерно равняться физиологическому уровню собственных гормонов, вырабатываемых в здоровом организме.
- Начинают прием с меньших доз, постепенно увеличивая количество препарата, до достижения нормализации состояния органов и систем.
- Назначаемый препарат принимают в убывающем порядке. Это означает, что самая большая доза будет утром, чуть меньшая – днем, и совсем маленькая — вечером. Объяснение просто: в норме активность коры надпочечников больше всего наблюдается в ранние утренние часы, затем она постепенно падает и достигает минимума к вечеру.
- При острых кризах надпочечниковой недостаточности гормоны вводят непосредственно в кровь (мышцы или вены). При нервном перенапряжении, стрессе, увеличивают количество вводимой дозы.
- Нормализацию нарушенного электролитного баланса, и восполнение потерянного объема жидкости, путем внутривенного введения физиологического раствора хлорида натрия.
- В случае пониженной концентрации глюкозы в крови, назначают введение 5% раствора глюкозы.
- Массой тела больного
- Уровнем артериального давления
- Концентрацией 17-КС и 17-ОКС в моче
Профилактические мероприятия сводятся к раннему выявлению и эффективному лечению заболеваний, приводящих к развитию надпочечниковой недостаточности. К таким патологиям относят: туберкулез, различные аутоиммунные заболевания других органов.
Больным Аддисоновой болезнью запрещают заниматься тяжелым физическим трудом, а также избегать нервно- психических напряжений.
Надпочечниковая недостаточность
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Лечение надпочечниковой недостаточности включает устранение ее причин, заместительную терапию кортикостероидными препаратами, симптоматическую терапию.
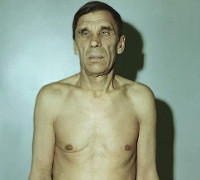
Общие сведения
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Крайним проявлением надпочечниковой недостаточности является надпочечниковый криз.
Корковое вещество надпочечников вырабатывает глюкокортикостероидные (кортизол и кортикостерон) и минералокортикоидные (альдостерон) гормоны, регулирующие основные виды обмена в тканях (белковый, углеводный, водно-солевой) и адаптационные процессы организма. Секреторная регуляция деятельности коры надпочечников осуществляется гипофизом и гипоталамусом посредством секреции гормонов АКТГ и кортиколиберина.
Надпочечниковая недостаточность объединяет различные этиологические и патогенетические варианты гипокортицизма — состояния, развивающегося в результате гипофункции коры надпочечников и дефицита вырабатываемых ею гормонов.

Причины
Первичная надпочечниковая недостаточность развивается при поражении 85-90% ткани надпочечников.
В 98% случаев причиной первичного гипокортицизма служит идиопатическая (аутоиммунная) атрофия коркового слоя надпочечников. При этом по неизвестным причинам в организме образуются аутоиммунные антитела к ферменту 21-гидроксилазе, разрушающие здоровые ткани и клетки надпочечников. Также у 60% пациентов с первичной идиопатической формой надпочечниковой недостаточности отмечаются аутоиммунные поражения других органов, чаще – аутоиммунный тиреоидит. Туберкулезное поражение надпочечников встречается у 1-2% пациентов и в большинстве случаев сочетается с туберкулезом легких.
Редкое генетическое заболевание – адренолейкодистрофия служит причиной первичной надпочечниковой недостаточности в 1-2% случаев. В результате генетического дефекта Х-хромосомы возникает недостаток фермента, расщепляющего жирные кислоты. Преимущественное накопление жирных кислот в тканях нервной системы и коры надпочечников вызывает их дистрофические изменения.
Крайне редко к развитию первичной надпочечниковой недостаточности приводят коагулопатии, опухолевые метастазы в надпочечники (чаще из легкого или молочной железы), двусторонний инфаркт надпочечников, ВИЧ-ассоциированные инфекции, двустороннее удаление надпочечника.
Предрасполагают к развитию атрофии коры надпочечников тяжелые нагноительные заболевания, сифилис, грибковые поражения и амилоидоз надпочечников, злокачественные опухоли, пороки сердца, использование некоторых лекарственных препаратов (антикоагулянтов, блокаторов стероидгенеза, кетоконазола, хлодитана, спиронолактона, барбитуратов) и т. д.
Вторичная надпочечниковая недостаточность вызывается деструктивными или опухолевыми процессами гипоталамо-гипофизарной области, приводящими к нарушению кортикотропной функции, в результате:
- опухолей гипоталамуса и гипофиза: краниофарингиомы, аденомы и др.;
- сосудистых заболеваний: кровоизлияния в гипоталамус или гипофиз, аневризма сонной артерии;
- гранулематозных процессов в области гипоталамуса или гипофиза: сифилис, саркоидоз, гранулематозный или аутоиммунный гипофизит;
- деструктивнотравматических вмешательств: лучевая терапия гипоталамуса и гипофиза, операции, длительное лечение глюкокортикоидами и т. д.
Первичный гипокортицизм сопровождается снижением секреции гормонов коры надпочечников (кортизола и альдоатерона), что приводит к нарушению обмена веществ и баланса воды и солей в организме. При дефиците альдостерона развивается прогрессирующее обезвоживание, обусловленное потерей натрия и задержкой калия (гиперкалиемия) в организме. Водно-электролитные расстройства вызывают нарушения со стороны пищеварительной и сердечно-сосудистой систем.
Уменьшение уровня кортизола снижает синтез гликогена, приводя к развитию гипогликемии. В условиях дефицита кортизола гипофиз начинает повышенно вырабатывать АКТГ и меланоцитостимулирующий гормон, вызывающий усиление пигментации кожи и слизистых. Различные физиологические стрессы (травмы, инфекции, декомпенсация сопутствующих заболеваний) вызывают прогрессирование первичной надпочечниковой недостаточности.
Вторичный гипокортицизм характеризуется только дефицитом кортизола (в результате недостатка АКТГ) и сохранением продукции альдостерона. Поэтому вторичная надпочечниковая недостаточность, по сравнению с первичной, протекает относительно легко.
Классификация
Недостаточность коры надпочечников может носить острое и хроническое течение.
Острая форма надпочечниковой недостаточности проявляется развитием тяжелого состояния — аддисонического криза, обычно представляющего собой декомпенсацию хронической формы заболевания. Течение хронической формы надпочечниковой недостаточности может быть компенсированным, субкомпенсированным или декомпенсированный.
Согласно начальному нарушению гормональной функции хроническую надпочечниковую недостаточность разделяют на первичную и центральную (вторичную и третичную).
- Первичная недостаточность коры надпочечников (1-НН, первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников, встречается более чем в 90% случаев, не зависимо от пола, чаще в зрелом и пожилом возрасте.
- Вторичная и третичная надпочечниковая недостаточность встречаются гораздо реже и возникают вследствие недостатка секреции АКТГ гипофизом или кортиколиберина гипоталамусом, приводящих к атрофии коры надпочечников.
Симптомы надпочечниковой недостаточности
Ведущим критерием первичной хронической надпочечниковой недостаточности является гиперпигментация кожных покровов и слизистых оболочек, интенсивность которой зависит от давности и тяжести гипокортицизма. Вначале более темную окраску приобретают открытые участки тела, подверженные солнечному облучению, — кожа лица, шеи, рук, а также участки, имеющие в норме более темную пигментацию, — ареолы сосков, наружные половые органы, мошонка, промежность, подмышечные области. Характерным признаком является гиперпигментация ладонных складок, заметная на фоне более светлой кожи, потемнение участков кожи, в большей степени соприкасающихся с одеждой. Цвет кожи варьирует от легкого оттенка загара, бронзового, дымчатого, грязной кожи до диффузно-темного. Пигментация слизистых оболочек (внутренней поверхности щек, языка, неба, десен, влагалища, прямой кишки) синевато-черной окраски.
Реже встречается надпочечниковая недостаточность с мало выраженной гиперпигментацией — «белый аддисонизм». Нередко на фоне участков гиперпигментации у пациентов обнаруживаются беспигментные светлые пятна – витилиго, размером от мелких до крупных, неправильной формы, выделяющиеся на более темной коже. Витилиго встречается исключительно при аутоиммунном первичном хроническом гипокортицизме.
У пациентов с хронической надпочечниковой недостаточностью снижается масса тела от умеренного похудания (на 3-5 кг) до значительной гипотрофии (на 15-25 кг). Отмечаются астения, раздражительность, депрессия, слабость, вялость, вплоть до потери трудоспособности, снижение полового влечения. Наблюдается ортостатическая (при резком изменении положения тела) артериальная гипотензия, обморочные состояния, вызываемые психологическими потрясениями и стрессами. Если до развития надпочечниковой недостаточности у пациента в анамнезе присутствовала артериальная гипертензия, АД может быть в пределах нормы. Практически всегда развиваются расстройства пищеварения — тошнота, понижение аппетита, рвота, боль в эпигастрии, жидкий стул или запоры, анорексия.
На биохимическом уровне происходит нарушение белкового (снижение синтеза белка), углеводного (снижение уровня глюкозы натощак и плоская сахарная кривая после глюкозной нагрузки), водно-солевого (гипонатриемия, гиперкалиемия) обменов. У пациентов отмечается выраженное пристрастие к употреблению соленой пищи, вплоть до употребления чистой соли, связанное с нарастающей потерей солей натрия.
Вторичная надпочечниковая недостаточность протекает без гиперпигментации и явлений недостаточности альдостерона (артериальной гипотонии, пристрастия к соленому, диспепсии). Для нее характерны неспецифические симптомы: явления общей слабости и приступов гипогликемии, развивающихся через несколько часов после еды.
Осложнения
Наиболее грозным осложнением хронического гипокортицизма при не проводимом или неправильном лечении является надпочечниковый (аддисонический) криз – резкая декомпенсация хронической надпочечниковой недостаточности с развитием коматозного состояния. Аддисонический криз характеризуется резчайшей слабостью (вплоть до состояния прострации), падением артериального давления (вплоть до коллапса и потери сознания), неукротимой рвотой и жидким стулом с быстрым нарастанием обезвоживания организма, запахом ацетона изо рта, клоническими судорогами, сердечной недостаточностью, еще большей пигментацией кожных покровов.
Острая надпочечниковая недостаточность (аддисонический криз) по преобладанию симптомов может протекать в трех клинических формах:
- сердечно-сосудистой, при которой доминируют нарушения кровообращения: бледность кожи, акроцианоз, похолодание конечностей, тахикардия, артериальная гипотония, нитевидный пульс, коллапс, анурия;
- желудочно-кишечной, напоминающей по симптоматике признаки пищевой токсикоинфекции или клинику острого живота. Возникают спастические боли в животе, тошнота с неукротимой рвотой, жидкий стул с кровью, метеоризм.
- нервно-психической, с преобладанием головной боли, менингеальных симптомов, судорог, очаговой симптоматики, бреда, заторможенности, ступора.
Аддисонический криз трудно поддается купированию и может вызвать гибель пациента.
Диагностика
Диагностику надпочечниковой недостаточности начинают с оценки анамнеза, жалоб, физикальных данных, выяснения причины гипокортицизма. Проводят УЗИ надпочечников. О первичной надпочечниковой недостаточности туберкулезного генеза свидетельствует наличие кальцинатов или очагов туберкулеза в надпочечниках; при аутоиммунной природе гипокортицизма в крови присутствуют аутоантитела к надпочечниковому антигену21-гидроксилазе. Дополнительно для выявления причин первичной надпочечниковой недостаточности может потребоваться МРТ или КТ надпочечников. С целью установления причин вторичной недостаточности коры надпочечник КТ и МРТ головного мозга.
При первичной и вторичной надпочечниковой недостаточности наблюдается снижение в крови кортизола и уменьшение суточного выделения свободного кортизола и 17-ОКС с мочой. Для первичного гипокортицизма характерно повышение концентрации АКТГ, для вторичного – его уменьшение. При сомнительных данных за надпочечниковую недостаточность проводят стимуляционный тест с АКТГ, определяя содержание кортизола в крови через полчаса и час после введения адренокортикотропного гормона. Повышение уровня кортизола менее чем на 550 нмоль/л (20 мкг/дл) свидетельствует о недостаточности надпочечников.
Для подтверждения вторичной недостаточности коры надпочечников применяют пробу инсулиновой гипогликемии, вызывающей в норме значительный выброс АКТГ и последующее повышение секреции кортизола. При первичной надпочечниковой недостаточности в крови определяются гипонатриемия, гиперкалиемия, лимфоцитоз, эозинофилия и лейкопения.
Лечение надпочечниковой недостаточности
Современная эндокринология обладает эффективными методами лечения надпочечниковой недостаточности. Выбор метода лечения зависит прежде всего от причины возникновения заболевания и преследует две цели: ликвидацию причины надпочечниковой недостаточности и замещение гормонального дефицита.
Устранение причины надпочечниковой недостаточности включает медикаментозное лечение туберкулеза, грибковых заболеваний, сифилиса; противоопухолевую лучевую терапию на область гипоталамуса и гипофиза; оперативное удаление опухолей, аневризм. Однако при наличии необратимых процессов в надпочечниках, гипокортицизм сохраняется и требует пожизненного проведения заместительной терапии гормонами коры надпочечников.
Лечение первичной надпочечниковой недостаточности проводят глюкокортикоидными и минералокортикоидными препаратами. При легких проявлениях гипокортицизма назначаются кортизон или гидрокортизон, при более выраженных — комбинация преднизолона, кортизона ацетата или гидрокортизон с минералокортикоидами (дезоксикортикостерона триметилацетат, ДОКСА — дезоксикортикостерона ацетат). Эффективность терапии оценивается по показателям артериального давления, постепенному регрессу гиперпигментации, прибавке массы тела, улучшению самочувствия, исчезновению диспепсии, анорексии, мышечной слабости и т. д.
Гормональная терапия у пациентов с вторичной надпочечниковой недостаточностью проводится только глюкокортикоидами, т. к. секреция альдостерона сохранена. При различных стрессовых факторах (травмах, операциях, инфекциях и др.) дозы кортикостероидов увеличивают в 3-5 раз, при беременности незначительное увеличение дозы гормонов возможно лишь во втором триместре.
Назначение анаболических стероидов (нандролон) при хронической надпочечниковой недостаточности показано и мужчинам, и женщинам курсами до 3-х раз в год. Пациентам с гипокортицизмом рекомендовано соблюдение диеты, обогащенной белком, углеводами, жирами, солями натрия, витаминами В и С, но с ограничением солей калия. Для купирование явлений аддисонического криза проводят:
- регидратационную терапию изотоническим раствором NaCl в объеме 1,5-2,5 л в сутки в сочетании с 20 % р-ром глюкозы;
- внутривенную заместительную терапию гидрокортизоном или преднизолоном с постепенным снижением дозы по мере стихания явлений острой надпочечниковой недостаточности;
- симптоматическую терапию заболеваний, приведших к декомпенсации хронической надпочечниковой недостаточности (чаще антибактериальную терапию инфекций).
Прогноз и профилактика
В случае своевременного назначения адекватной гормонально-заместительной терапии течение надпочечниковой недостаточности относительно благоприятное. Прогноз у пациентов с хроническим гипокортицизмом во многом определяется профилактикой и лечением надпочечниковых кризов. При сопутствующих заболеванию инфекциях, травмах, хирургических операциях, стрессах, желудочно-кишечных расстройствах необходимо немедленное увеличение дозы назначенного гормона.
Необходимо активное выявление и постановка на диспансерный учет у эндокринолога пациентов с надпочечниковой недостаточностью и лиц группы риска (длительно принимающих кортикостероиды при различных хронических заболеваниях).
Надпочечниковая недостаточность
Категории МКБ: Аддисонов криз (E27.2), Другая и неуточненная недостаточность коры надпочечников (E27.4), Медикаментозная недостаточность коры надпочечников (E27.3), Первичная недостаточность коры надпочечников (E27.1), Синдром уотерхауса-фридериксена (A39.1+) (E35.1*)
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «18» августа 2017 года
Протокол № 26
Надпочечниковая недостаточность – тяжелое эндокринное заболевание, обусловленное недостаточной секрецией гормонов коры надпочечников, являющееся результатом нарушения функционирования одного или нескольких звеньев гипоталамо-гипофизарно-надпочечниковой системы. [1].
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Е27.1. | Первичная недостаточность коры надпочечников |
| E27.2 | Аддисонов криз |
| Е27.3 | Медикаментозная недостаточность коры надпочечников |
| Е27.4 | Другая и неуточнённая недостаточность коры надпочечников. |
| A39.1 | синдром Уотерхауса-Фридериксена |
Дата разработки/пересмотра протокола: 2013 год (пересмотрен 2017 г.).
Сокращения, используемые в протоколе:
| 17 ОКС | – | 17 оксикортикостероиды |
| 2-НН | – | вторичная надпочечниковая недостаточность |
| АГПС | – | аутоиммунный полигландулярный синдром |
| АД- | – | артериальное давление |
| АКТГ | – | адренокортикотропный гормон |
| АРП | – | активность ренина плазмы |
| БК | – | бацилла Коха |
| ВОП | – | врачи общей практики |
| ГКС | – | глюкокортистероиды |
| ДОКСА | – | дезоксикортикостерона ацетат |
| ЖКТ | – | желудочно — кишечный тракт |
| КРГ | – | кортикотропин-рилизинг-гормон |
| КТ | – | компьютерная томография |
| КТ | – | компьютерная томография |
| ЛГ | – | лютеинизирующий гормон |
| ЛС | – | лекарственное средство |
| МЗ РК | – | министерство здравоохранения Республики Казахстан |
| МРТ | – | магнитно-резонансная томография |
| МРТ | – | магнитно-резонансная томография |
| НН | – | надпочечниковая недостаточность |
| ОНН | – | острая надпочечниковая недостаточность |
| ССС | – | сердечно-сосудистая система |
| СТГ | – | соматотропный гормон |
| Т3 | – | трийодтиронин |
| Т4 | – | тетрайодтиронин |
| ТТГ | – | тиреотропный гормон |
| ФПН | – | фетоплацентраная недостаточность |
| ФСГ | – | фолликулостимулирующий гормон |
| ХНКН | – | хроническая недостаточность коры надпочечников |
| ХНН | – | хроническая надпочечниковая недостаточность |
| ЭДТА | – | этилендиаминтетрауксусная кислота |
| ЭКГ | – | электрокардиограмма |
| СТГ | – | Соматотропный гормон |
| ЛГ | – | Лютеинизирующий гормон |
| ФСГ | – | Фоликулостимулирующий гормон |
Пользователи протокола: эндокринологи, терапевты, ВОП, акушер — гинекологи.
Категория пациентов: взрослые, беременные женщины.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Первичный гипокортицизм/аддисонова болезнь:
· врожденная форма;
· приобретенная форма.
Врожденная форма:
· гипоальдостеронизм;
· адренолейкодистрофия;
· синдром Аллгрова;
· врожденная гипоплазия коры надпочечников;
· семейный изолированный дефицит глюкокортикоидов.
Приобретенная форма:
· аутоиммунный и инфекционный адреналит;
· амилоидоз и опухолевые метастазы.
Вторичный гипокортицизм:
· врожденная форма;
· приобретенная форма.
Третичная недостаточность коры надпочечников:
· врожденная форма;
· приобретенная форма.
Врожденная форма:
· недостаточность выработки кортиколиберина
· множественную недостаточность гипоталамуса,
Приобретенная форма:
· деструкции тканей гипоталамуса.
По тяжести как первичную, так и вторичную надпочечниковую недостаточность делят:
· легкая степень тяжести;
· средняя степень тяжести;
· тяжелая степень тяжести.
По выраженности клинических проявлений ХНН:
· явная форма;
· латентная форма.
На фоне лечения ХНН возможно выделение следующих фаз:
· декомпенсация;
· субкомпенсация;
· компенсация.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
При хронической надпочечниковой недостаточности
Диагностические критерии
Жалобы
:
· судорожный синдром;
· гиперпигментация кожи;
· приступы гипогликемии (потеря сознания, дрожь,потоотделение);
· постоянная слабость;
· повышенная утомляемость;
· снижение аппетита, потеря массы тела;
· повторная рвота, тошнота, диарея на фоне заболеваний, высокая температура, стресс;
· тяга к соленой пище.
Анамнез:
· наличие у пациента заболевания, одним из компонентов которого может быть ХНН;
· наличие близких родственников, страдающих наследственными формами ХНН.
· туберкулез/амилоидоз в анамнезе;
Физикальное обследование:
· гиперпигментация кожных покровов и слизистых оболочек (локальная или диффузная);
· бледность/сероватый оттенок кожи;
· низкое АД;
· дефицит массы тела/резкая потеря массы тела.
NB! Ни одно из клинических проявлений не является строго специфическим критерием диагностики ХНН и требует лабораторного подтверждения (УД-B) [3]
Для острой надпочечниковой недостаточности характерны стадии развития:
1 стадия — усиление слабости и гиперпигментации кожных покровов и слизистых оболочек (при первичной ХНН); головная боль, нарушение аппетита, тошнота и снижение АД. Особенностью гипотензии при ОНН является отсутствие компенсации от гипертензивных лекарственных препаратов – АД повышается только в ответ на введение глюко- и мине-ралокортикоидов.
2 стадия — резкая слабость, озноб, выраженные боли в животе, гипертермия, тошнота и многократная рвота с резкими признаками дегидратации, олигурия, сердцебиение, прогрессирующее падение АД.
3 стадия — коматозное состояние, сосудистый коллапс, анурия и гипотермия.
При хронической надпочечниковой недостаточности (I этап).
Лабораторные исследования (УД–B):
· уровень кортизола в сыворотке (время забора крови с 8.00);
· уровень АКТГ в плазме крови (время забора крови 8.00);
· ОАК;
· ОАМ;
· глюкоза в сыворотке крови;
· уровень калия в сыворотке крови;
· уровень натрия в сыворотке крови;
· ренин в плазме крови (активность ренина плазмы – АРП).
Уровень кортизола в сыворотке:
Таблица – 1. Оценка уровня базального кортизола (УД–B) [2].
| Кортизол, нмоль/л | Вероятность диагноза НН |
| менее 150 | Вероятна НН |
| 150—500 | Сомнительна НН |
| более 500 | Исключается НН |
Уровень АКТГ в плазме крови:
· при значительно повышенном уровне АКТГ (более 150 пг/мл) и уровне кортизола менее 500 нмоль/л диагноз первичной НН может быть установлен.
NB! При уровне АКТГ менее 150 пг/мл и уровнекортизола менее 500 нмоль/л, требуется дополнительный стимуляционный тест с синактеном (УД–B) [2].
NB! Если пациент получает терапию глюкокортикоидами, то исследование уровня базального кортизола и АКТГ не достоверно, рекомендуется переход ко II этапудиагностики с помощью стимуляционных проб.
Анализ суточной мочи, слюны на уровень свободного кортизола:
· повышение уровня свободного кортизола.
NB! Определение метаболитов стероидогенеза в суточной моче (17-ОКС) не является информативным и нe рекомендуется для диагностики НН (УД – E) [2].

Схема 1. Алгоритм проведения пробы с АКТГ короткого действия (УД – B) [2]:
NB! При отсутствии препаратов АКТГ короткого действия возможно проведение аналогичной пробы с препаратом АКТГ пролонгированного действия (тетракозактид).

Схема 2. Алгоритм проведения пробы с АКТГ пролонгированного действия
NB! Нормальные показатели калия, натрия, ренина, альдостерона окончательно не исключают наличие минералокортикоидной недостаточности. [2].

Схема 3. Диагностика минералокортикоидной недостаточности. Проба с фуросемидом
При острой надпочечниковой недостаточности:
Определение электролитов в сыворотке крови:
· резкое снижение содержания натрия (гипонатриемия) и хлоридов. Уровень натрия может быть 130 мэкв и ниже.
· гиперкалиемия до 5-6 мэкв, иногда этот показатель достигает 8 мэкв;
· изменение соотношение Na/K (снижение до 20 и ниже).
Определение глюкозы в сыворотке крови:
· гипогликемия;
Биохимический анализ крови:
· повышение уровня мочевины, остаточного азота.
КЩС крови:
· повышение гематокрита, уменьшение щелочности крови.
ОАМ:
· характерным является снижение выделения натрия с мочой, которое составляет менее 10 г за сутки;
Для диагностики центрального гипокортицизма используются тест с инсулином, тест с метирапоном и стимуляционная проба с КРГ.

Схема 4. Алгоритм диагностики вторичного гипокортицизма.
Инструментальные исследования:
· ЭКГ (вследствие электролитного дисбаланса) – при острой надпочечниковой недостаточности характерные изменения: высокий заостренный зубец Q; удлинение интервала ST и комплекса; QRT низковольтная ЭКГ ;
· рентгенография органов грудной клетки – для исключения туберкулеза легких, как этиологического фактора первичной ХНН;
· КТ надпочечников – исключение патологии надпочечников, как причины первичной ХНН: уменьшение размеров, инфаркт надпочечников, опухолевые метастазы в надпочечники (чаще из легкого или молочной железы),амилоидоз надпочечников и т.д.;
· МРТ головного мозга с контрастным усилением – исключение патологии гипоталамо-гипофизарной области, как причины вторичной или третичной ХНН:деструктивные или опухолевые процессы, гранулематозные процессы в области гипоталамуса или гипофиза, сосудистых заболеваний: кровоизлияния в гипоталамус или гипофиз.
Показания для консультации специалистов:
· консультация гинеколога – при нарушении репродуктивной функции у женщин;
· консультация уролога – при нарушении репродуктивной функции у мужчин;
· консультация акушер–гинеколога–при планировании беременности и наблюдение беременной, роженицы, родильницы;
· консультация фтизиатра – дляисключение специфического процесса (туберкулезной этиологии);
· консультация генетика – медико – генетические консультации врожденной патологии;
· консультация онколога – исключение онкологической патологии;
· консультация кардиолога – при нарушениях ритма сердца, патологии ССС.

Диагностический алгоритм:
Схема 5
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица – 1. Дифференциальный диагноз первичной и вторичной ХНН
Источник https://www.polismed.com/articles-bolezn-addisona-01.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/adrenal_insufficiency
Источник https://diseases.medelement.com/disease/%D0%BD%D0%B0%D0%B4%D0%BF%D0%BE%D1%87%D0%B5%D1%87%D0%BD%D0%B8%D0%BA%D0%BE%D0%B2%D0%B0%D1%8F-%D0%BD%D0%B5%D0%B4%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D1%87%D0%BD%D0%BE%D1%81%D1%82%D1%8C/15283