Острая печеночная недостаточность
Печень — непарный орган желудочно-кишечного тракта, который находится в правом поддиафрагмальном участке. Печень выполняет важную функцию в процессах пищеварения (синтез и выделение желчи, которая способствует потреблению жиров); в ее клетках происходит обмен белков, жиров и углеводов, синтезируются белки, различные ферменты.
Анатомо-функциональные особенности печени
Благодаря специальному механизму (микросомального окисления) в печени происходят процессы детоксикации различных ядов как экзогенного, так и эндогенного происхождения. Печень — один из органов кроветворения; она еще и выполняет функцию депо крови, участвует в регуляции кислотно-основного баланса организма.
На обеспечение метаболических потребностей печени в норме расходуется до 25% всего кислорода, необходимого для функционирования организма; при выраженной интоксикации эти затраты возрастают до 40%.
Кровоснабжение печени на 20% осуществляется за счет печеночных артерий, и на 80% — портальной вены. Благодаря этому к органу поступает кровь, содержащая значительно снижен объем кислорода. Итак, различные гипоксические состояния, возникающие в организме, приводят к нарушению оксигенации, в первую очередь, тканей печени. В противодействие этому орган имеет мощный механизм регенерации. Так, гибель более 70% ткани сопровождается печеночной недостаточностью, однако через некоторое время и в этих случаях объем ткани печени может восстановиться. Печеночная недостаточность — нарушение метаболических процессов в печени, сопровождающихся общей интоксикацией, неврологическими и психическими расстройствами.

Этиология и патогенез печеночной недостаточности
Печеночная недостаточность чаще всего возникает при вирусных гепатитах (вирус А и В), острых отравлениях (грибами, дихлорэтаном, фосфором, четыреххлористым углеродом, мышьяком), как следствие тяжелых токсикозов беременности, ожоговой болезни, применение ингаляционных анестетиков, антибиотиков или сульфаниламидных средников с гепатотоксическим действием, при массивной бактериальной инвазии, циррозах, первичных и метастатических опухолях печени.
Выраженная печеночная недостаточность проявляется комой. Печеночная кома бывает:
- эндогенная (печеночно-клеточная, «распадного»),
- экзогенная (портокавальная, «шунтовая»),
- смешанная.
Токсическое поражение тканей печени с разрушением более 70% гепатоцитов обусловливает развитие эндогенной комы. При циррозах печени высокое давление в воротной вене противодействует току крови, она переходит в систему полой вены. Поэтому печень не способна эффективно очистить кровь — возникает экзогенная кома. В клинической практике наблюдают чаще смешанные формы печеночной недостаточности.
Поражение центральной нервной системы при печеночной коме обусловлено рядом причин. Прежде всего, это аммиачная энцефалопатия (синтез мочевой кислоты из аммиака резко нарушается, и уровень его в крови возрастает в несколько раз).
Провоцирующими факторами могут быть пищевые продукты, богатые белками; желудочно-кишечные кровотечения; лекарственные средники снотворного и наркотического ряда; алкоголь; операции; инфекции; метаболический алкалоз. В тканях ЦНС накапливаются так называемые «ложные» медиаторы (октопамин), аминокислоты (метионин, фенилаланин, тирозин, триптофан) и их токсичные метаболиты. На фоне гипопротеинемии возникают интерстициальные отеки, что приводит к дыхательной и тканевой гипоксии. Нарушение синтеза различных ферментов, расстройство углеводного и жирового обменов, метаболический алкалоз с гипокалиемией усложняют поражения центральной нервной системы.
Симптомы недостаточности печени
Печеночная недостаточность может протекать в виде:
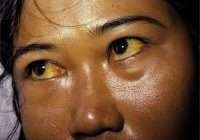
1. Экскреторной формы (нарушение выделения желчи, характерный признак — желтуха).
2. Васкулярной формы (преобладает клиника портальной гипертензии).
3. Печеночно-клеточной формы (нарушение деятельности гепатоцитов с расстройствами различных функций печени).
По течению различают острую и хроническую печеночную недостаточность, по степени компенсации — компенсированной, субкомпенсированной и декомпенсированной. Поражение ЦНС протекает стадийно: кома, угрожающая кома и собственно кома.
У больных с печеночной недостаточностью проявляются такие симптомы:
- при осмотре кожи — желтуха, сосудистые звездочки, «пальмарная» ладонь, расширение мелких поверхностных сосудов лица,
- часто — лихорадка,
- печеночный запах изо рта, от пота и мочи (вследствие образования из метионина метилмеркаптана),
- расстройства пищеварения (тошнота, икота, отсутствие аппетита, красный гладкий язык, боль в животе, метеоризм, нарушение дефекации),
- дыхательная недостаточность (интерстициальный отек легких с развитием рестриктивных, обструктивных и диффузных нарушений внешнего дыхания — гипоксической гипоксии),
- расстройства деятельности сердечно-сосудистой системы (артериальная гипотензия, тахикардия, экстрасистолия),
- геморрагический синдром, анемии (вследствие нарушения синтеза в печени факторов свертывания крови, а также кровотечений из эрозий и язв слизистой желудка и пищевода);
- часто присоединяется осложнения: почечная недостаточность; гепаторенальный синдром является прогностически неблагоприятным для больного;
- при нарастании печеночной недостаточности прогрессируют симптомы интоксикации центральной нервной системы: слабость, головная боль, вялость, апатия, изменение периода сна и бодрости.
- постепенно развивается дезориентация, возможны периоды психомоторного возбуждения, эпилептиформные припадки. У больных обнаруживают повышенные сухожильные рефлексы конечностей, клонус стоп, положительный симптом Бабинского. Один из частых симптомов — тремор мышц конечностей и лица, особенно выраженный при вытянутых руках и опущенных кистях в положении пронации. В состоянии глубокой комы зрачки расширены, глазные яблоки фиксированные, сухожильные рефлексы не вызываются;
- прогрессивное быстрое (в течение нескольких часов) уменьшение размеров печени. При хронической патологии, особенно при наличии выраженных регенеративных фиброзных процессов, печень может оставаться увеличенной.
Интенсивная терапия печеночной недостаточности
В основу интенсивной терапии положено этиологический принцип лечения патологии, приведшей к печеночной недостаточности, и предупреждения и терапии основных синдромов печеночной недостаточности в течение периода (10-14 дней), необходимого для спонтанной регенерации гепатоцитов.
1. Назначают больному строгий постельный режим в боксированной палате, с соблюдением медперсоналом полной асептики и антисептики.
2. С целью предупреждения энцефалопатии изымают из рациона животные белки и жиры.
3. Ликвидация гепатотоксических факторов (гипоксии, гиповолемии, геморрагии, интоксикации):
- для ликвидации гипоксии применяют оксигенотерапию (подача 3-4 л / мин кислорода через интраназальный катетер, сеансы ГБО, длительное непрерывное введение кислорода через катетер в тонкий кишечник — 0,2 — 0,3 мл / кг массы тела в минуту, оксигенированной крови в реканализованую пупочную вену);
- для увеличения печеночного кровотока восстанавливают ОЦК, улучшают реологические свойства крови, ликвидируют парез кишок. С этой целью применяют инфузии кристаллоидов, бессолевых и гемодинамических средников, р-р эуфиллина (2,4% по 20-30 мл / сут), симпатолитическим средники. Введение 10% раствора альбумина (200-300 мл), р-на маннитола (1 г / кг), реополиглюкина повышает онкотическое давление плазмы, уменьшает интерстициальный отек ткани печени;
- для профилактики возникновения стрессовых язв и желудочно-кишечных кровотечений применяют Н2 блокаторы (по 150 мг циметидина), при кровотечении из варикозно расширенных вен пищевода вставляют зонд Блэкмора;
- при наличии крови в кишечнике для уменьшения интоксикации обязательно следует произвести чистку;
- при необходимости гемотрансфузий следует использовать только свежестабилизованную кровь, консервантом которой должен быть раствор гепарина.
Для предупреждения и лечения интоксикации организма применяют следующие методы:
• очистка кишечника (частые клизмы, солевое слабительное, применение антибиотиков, не имеющих гепатотоксического действия — канамицина до 6 г / сут, ампициллина — 1г через 4 часа.),
• очистка крови — (с использованием сеансов плазмафереза, гемосорбции или гемодиализа, подключением ксеноселезенки или ксенопеченки т.п.).
• вводят вещества, способные связывать аммиак в крови (глютаминовую кислоту — по 40-50 мл 1% раствора, с глюкозой, трижды в сутки, р-н а-аргинина — по 2 грамма капельно внутривенно каждые 8 часов).
4. Для улучшения энергетических процессов, происходящих в гепатоцитах, вводят концентрированные (10-20%) р-ры глюкозы (до 5 г / кг в течение суток). Такая терапия также уменьшает распад собственных белков организма и образования шлаков.
5. С целью стабилизации клеточных мембран гепатоцитов назначают глюкокортикоиды (до 10-15 мг / кг гидрокортизона в течение суток).
6. Для стимуляции липотранспортных механизмов и стабилизации энергетического обмена применяют холинхлорид (по 10 мл 10% раствора, вместе с 200 мл раствора глюкозы, после предварительной атропинизации раза в сутки).
7. Важное значение придают витаминотерапии (С, В1, В2, В6, К, Е, В12, фолиевая и никотиновая кислоты в дозах, в 2-3 раза превышающих суточной потребности), назначают сердечные гликозиды, АТФ, панангин, антигипоксанты (цитохром С, гутимин, натрия оксибутират).
8. Своевременная коррекция нарушений водно-солевого обмена и кислотно-основного баланса, симптоматическая терапия (введение средников) способствуют нормализации здоровья.
Острая и подострая печеночная недостаточность (K72.0)
В данную подрубрику включены:
— печеночная кома неуточненная;
— печеночная энцефалопатия неуточненная;
— гепатиты (острый, молниеносный, злокачественный), не классифицированные в других рубриках, с печеночной недостаточностью;
— некроз (клеток) печени с печеночной недостаточностью;
— желтая атрофия (дистрофия) печени с печеночной недостаточностью.
Из данной подрубрики исключены:
— «Алкогольная печеночная недостаточность» K70.4
— Печеночная недостаточность как осложнение абортов, эктопической или молярной беременности («Беременность с абортивным исходом» — O00-O08)
— «Токсическое поражение печени с печеночным некрозом» — K71.1
— «Поражения печени во время беременности, родов и в послеродовом периоде» — O26.6
— «Неонатальная желтуха, обусловленная чрезмерным гемолизом» — P58.-
— «Неонатальная желтуха, обусловленная другими и неуточненными причинами» — P59.-
— «Вирусный гепатит» — B15-B19
Период протекания
Минимальный инкубационный период (дней): 7
Максимальный инкубационный период (дней): 84

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация печеночной недостаточности по интервалу времени от начала желтухи до развития печеночной энцефалопатии (по O’Grady et al.):
1. Сверхострая, если она развивается в течение 7 дней.
2. Острая, если она развивается в сроки от 8 до 28 дней.
3. Подострая, если она развивается в период с 29 дней до 12 недель.
Примечание. Существует множество альтернативных классификаций, выделяющих такие формы как фульминантная, субфульминантная, отсроченная (Trey and Davidson, Bernuau et al., Gimson et al.).
Этиология и патогенез
I. Общие причины острой печеночной недостаточности (кодируются в других подрубриках):
— инфекции (вирусы гепатитов A, B, D, E, вирусы простого герпеса, вирус Эпштейна — Барр, цитомегаловирус, аденовирус, Ку-лихорадка, туберкулез, амёбы);
— лекарственные препараты (чаще всего — парацетамол);
— токсины (грибы рода Amanita, четыреххлористый углерод, афлатоксин, желтый фосфор, пирролизидиновые алкалоиды), алкоголь;
— гипоперфузия печени при хронической сердечной недостаточности, болезнях сосудов печени;
— другие причины (массивный опухолевый процесс, метаболические заболевания печени, болезнь Коновалова-Вильсона Болезнь Коновалова-Вильсона (син. гепато-церебральная дистрофия) — наследственное заболевание человека, характеризующееся сочетанием цирроза печени и дистрофических процессов в головном мозге; обусловлено нарушением обмена белков (гипопротеинемия) и меди; наследуется по аутосомно-рецессивному типу
, аутоиммунный гепатит, митохондриальные цитопатии, гипертермия и др.).
II. В 40% случаев фульминантной печеночной недостаточности этиологический фактор выявить не удается (кодируется в данной подрубрике).
III. Патофизиология.
Обычно возникает обширный гепатоцеллюлярный некроз, который чаще начинается из центральной зоны.
Причинами формирования печеночной энцефалопатии являются гипераммониемия, аминокислотный дисбаланс, метаболические нарушения. Повышение уровня аммиака и других токсичных веществ в крови приводит к их проникновению через гематоэнцефалический барьер в головной мозг, что сопровождается нейротоксическим действием и влиянием на процессы нейрорегуляции. Результатом является увеличение внутричерепного давления. Отек мозга обычно развивается при III-IV стадиях печеночной энцефалопатии и служит основной причиной смерти. Его развитие связано с сосудистым и цитотоксическим механизмами.
Коагулопатия — второй кардинальный элемент острой печеночной недостаточности. В результате гепатоцеллюлярного некроза снижается синтез факторов свертывающей и противосвертывающей систем крови, что ведет к уменьшению содержания их в крови. Параллельно развиваются тромбоцитопения и дисфункция тромбоцитов.
Возникают метаболические расстройства:
— гипонатриемия (связанная с изменением внутриклеточного транспорта натрия);
— гипогликемия (в связи с истощением запасов гликогена в печени и гиперинсулинемией);
— гипокалиемия;
— гипофосфатемия;
— нарушения КЩС.
Желтуха возникает вследствие некроза гепатоцитов и/или холестаза.
Эпидемиология
Возраст: исключая новорожденных
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 0.4
Международные данные по заболеваемости неизвестны. Количество госпитализаций в США с этим диагнозом составляет приблизительно 34 на 1 000 000, а общее количество пациентов составляет около 2000 в год (в США).
В многоцентровом исследовании пациентов в США, острая печеночная недостаточность была отмечена чаще у женщин (73%), чем у мужчин. Средний возраст пациента для женщин с острой печеночной недостаточностью составлял 39 лет, для мужчин — 32,5 года.
В Европе заболеваемость оценивается как 1-6 случаев на 1 000 000 населения.
Факторы и группы риска
Факторы и группы риска однозначно не выявлены. К предполагаемым (для печеночной недостаточности различной этиологии) относятся:
— заболевания печени;
— врожденная или приобретенная ферментная недостаточность;
— нарушения питания;
— прием медицинских препаратов и использование средств народной медицины.
Клиническая картина
Клинические критерии диагностики
желтуха; энцефалопатия; асцит; боль в правом подреберье; изменение размеров печени; боль в животе; рвота; гематохезия; слабость; вялость; спленомегалия; гепатомегалия; телеангиоэктазии; ладонная эритема
Cимптомы, течение
Общие положения
1. Диагноз печеночной недостаточности является комплексным.
2. Острая и хроническая формы в терминальной стадии протекают одинаково.
3. Наиболее общими критериями диагностики являются:
— желтуха;
— энцефалопатия;
— коагулопатия .
Анамнез:
— прием лекарственных препаратов (назначения врача, самолечение, прием незаконных наркотиков или психотропных препаратов);
— наличие факторов риска вирусных гепатитов (туризм, трансфузии, сексуальные контакты, род занятий, пирсинг);
Осмотр включает в себя тщательную оценку и документирование психического состояния и поиск признаков хронических заболеваний печени.
1. Симптомы печеночной энцефалопатии (изменения сознания, интеллекта, поведения и нейромышечные нарушения).
Стадии печеночной энцефалопатии
Стадия
Состояние сознания
Интеллектуальный
статус, поведение
Неврологический статус
Изменения
психометрических тестов
Сонливость, нарушение
ритма сна
Снижение внимания,
концентрации, забывчивость
Мелкоразмашистый тремор,
изменение почерка
Летаргия или апатия
Дезориентация, неадекватное
поведение
Дезориентация, агрессия,
глубокая амнезия
Астериксис , повышение
рефлексов, спастичность
Отсутствие сознания и
реакции на боль
Арефлексия,
потеря тонуса
Диагноз печеночной энцефалопатии устанавливается на основании клинических симптомов и клинико-лабораторных признаков нарушения функции печени. Необходимо оценить сознание, поведение, интеллект, неврологический статус (тремор, изменение почерка, психометрические тесты).
2. Желтуха. Выявляется часто, но не всегда.
3. Болезненность в правом верхнем квадранте живота (непостоянный признак).
4. Размер печени. Уменьшение размера свидетельствует о значительной потере объема органа вследствие некроза. Увеличение печени может быть связано также с сердечной недостаточностью, вирусным гепатитом или синдромом Бадда-Киари .
5. Развитие отека мозга в конечном счете, может привести к проявлению повышенного внутричерепного давления и, в том числе, к отеку диска зрительного нерва, гипертонии и брадикардии .
7. Как правило, у пациентов наблюдаются артериальная гипотензия и тахикардия в результате снижения общего периферического сосудистого сопротивления (при молниеносной форме алкогольной печеночной недостаточности). В этом случае следует дополнительно рассмотреть возможность наслоения инфекции (особенно спонтанного бактериального перитонита ), которое может вызвать сходные нарушения гемодинамики , вследствие развития септического шока.
Диагностика
КТ-сканирование (или МРТ) органов брюшной полости может потребоваться для диагностики поражений печени (анатомия, структура) и селезенки, а также чтобы помочь врачу исключить другие внутрибрюшные процессы, особенно если пациент имеет массивный асцит, страдает ожирением или если планируется трансплантация печени.
КТ головы может помочь диагностировать отек мозга (данные КТ не достаточно надежны, особенно на ранних стадиях). КТ также применяется для исключения других причин изменения психического состояния (например, гематом, которые могут имитировать отек мозга при молниеносной печеночной недостаточности). КТ может исключить субдуральные гематомы.
Примечание. Внутривенное контрастирование, зачастую применяемое при этих методиках, может нарушить функцию почек.
Чрескожная биопсия печени противопоказана в условиях коагулопатии. Тем не менее, трансюгулярная биопсия в этих условиях является полезным методом для дифференциальной диагностики, если подозревается иная причина печеночной недостаточности (аутоиммунный гепатит, метастазы в печени, лимфома Лимфома — общее название опухолей, исходящих из лимфоидной ткани
, вирусный гепатит и прочее). Результаты исследования биоптата могут быть неспецифическими или ошибочными, но в целом коррелируют с этиологией острой печеночной недостаточности.
При установленном диагнозе внутричерепной гипертензии (отека мозга), контроль внутричерепного давления часто бывает необходимой процедурой. Мониторинг также имеет значение в оценке ответа на проводимую по этому поводу терапию. Как правило, применение экстрадуральных катетеров считается более безопасным, но менее точным методом, чем использование интрадуральных. С другой стороны, в руках опытного нейрохирурга данные методы могут быть в равной степени безопасными.
6. ЭКГ: стандартно применяется ко всем пациентам с тахи- или брадикардией и нарушениями гемодинамики.
Лабораторная диагностика
Общие положения
1. Лабораторная диагностика направлена на выявление маркеров повреждения печени и дифференциальную диагностику с другими заболеваниями печени. Лабораторные тесты могут быть изменены у 1-4% здорового населения, у 6% населения изменения печеночных тестов не связаны с поражением печени. 11-13% пациентов с вирусным гепатитом С и стеатозом печени могут иметь нормальные показатели рутинных лабораторных печеночных тестов.
2. Факт лабораторной диагностики повреждения печени традиционно устанавливается на основании исследования уровней следующих показателей:
— билирубин;
— трансаминазы (АСТ, АЛТ);
— щелочная фосфатаза (ЩФ);
— гамма-глутамилтранспептидаза (ГГТП);
— лактадегидрогеназа (ЛДГ).
Функциональные возможности печени оцениваются на основании определения значений:
— альбумина;
— МНО (протромбина).
Более точно в количественном отношении функциональные возможности печени могут быть определены следующими методиками:
— клиренс кофеина и антипирина, синтез альбумина;
— радиоизотопные методы (см. выше).
3. Специфические биохимические тесты на определение токсического (лекарственного) вещества и/или его метаболитов в крови и/или моче. Применяются для ограниченного круга агентов.
Лабораторная диагностика типа поражения печени
Традиционно нарушения печеночных проб были сгруппированы по следующим моделям (см. раздел «Этиология и патогенез»):
— гепатоцеллюлярное повреждение (преобладают повышение АЛТ и АСТ);
— холестатическая форма (преобладает повышение ЩФ на высоте приступа);
— инфильтративный или смешанный тип.
Билирубин может быть повышен при любой форме заболевания печени, и это не помогает в определении типа поражения. Выявление повышения ГГТП настолько распространено и так часто бесполезно, что многие учреждения решили удалить этот тест на своей тестовой панели диагностики повреждений печени.
| Показатель | Гепатоцеллюлярный | Холестатический | Смешанный |
| АЛТ | ≥ 200% | норма | ≥ 200% |
| ЩФ | Норма | ≥ 200% | ≥ 200% |
| Соотношение АЛТ/ЩФ | ≥ 5 | ≤2 | 2-5 |
| Вероятные повреждающие лекарственные агенты | — Парацетамол — Аллопуринол — Амиодарон — НПВС — Препараты для лечения СПИД | — Анаболические стероиды — Клопидогрел — Хлорпромазин — Эритромицин — Гормональные контрацептивы | — Амитриптилин — Эланоприл — Кармазепин — Сульфонамид — Фенитоин |
Рекомендуемые анализы:
— общий анализ крови (лейкоцитарная формула, СОЭ, тромбоциты);
— биохимический анализ: АЛТ, АСТ, ГГТП, ЩФ, КФ, общий белок, медь, железо, витамины, содержание натрия, калия, хлоридов, бикарбонатов, кальция, глюкозы, билирубина, креатинина, мочевины, магния, фосфата;
— коагулограмма, протромбиновое время, МНО;
— гистологическое исследование биоптата печени;
— иммунологические тесты (сифилис, ЦМВ, герпес, амёбиаз, туберкулез) и ПЦР (для исключения вирусного гепатита и прочих инфекций);
— определение уровня токсического агента в крови/моче (доступно не для всех агентов);
— группа крови;
— выявление инфекционных причин — серологическое исследование на анти-HAV, анти-HBc IgM, анти-HEV HBsAg, анти-HCV;
— выявление болезни Вильсона-Коновалова — церулоплазмин;
— тест на беременность;
— выявление аутоиммунного гепатита — аутоантитела ANA, ASMA, LKMA, определение иммуноглобулинов;
— содержание аммиака (в артериальной крови, если это возможно) плохо коррелирует с клинической стадией печеночной энцефалопатии;
— ВИЧ-статус (имеет последствия для трансплантации).
Дифференциальный диагноз
Дифференциальная диагностика проводится с хроническими заболеваниями печени, структурными поражениями головного мозга, внутричерепными инфекциями, геморрагическими диатезами.
Осложнения
Бактериальные осложнения наблюдаются у 80%, а микотические — у 30% больных.
Нарушение функции почек (у 50%) происходит вследствие гепаторенального синдрома, острого тубулярного некроза или функциональной почечной недостаточности.
Желудочно-кишечные кровотечения развиваются у 30-50% больных.
Лечение
Специфическая терапия:
— отравление парацетамолом: энтеросорбенты в первые 4 часа, N-ацетилцистеин в первые 12-20 часов после отравления;
— отравление аманитотоксином: энтеросорбенты, силибинин 30-40 мг/кг в сутки внутривенно или перорально; пенициллин G 300 тыс. — 1 млн ЕД/кг в сутки внутривенно в первые 48 часов;
— противовирусная терапия (нуклеозидные аналоги при гепатите В, ацикловир при герпесе);
— аутоиммунный гепатит — глюкокортикостероиды;
— ишемическое повреждение — кардиоваскулярная поддержка.
Печеночная энцефалопатия
Избегают назначения седативных препаратов. При необходимости (судорожная активность) применяют препараты из группы бензодиазепинов короткого действия в низких дозах или фенитоин.
Гипоаммониемическая терапия: лактулоза, орнитин-аспартат (при уровне креатинина меньше 3 мг/дл), антибиотики (рифаксимин 1200 мг/сут.).
Отек мозга
Головной конец кровати должен быть поднят на 30 градусов. В начальных стадиях возможна гипервентиляция до достижения pCO2 = 30 мм рт. ст. Рекомендуется ранняя эндотрахеальная интубация (при печеночной энцефалопатии II-III стадии).
Необходимо постоянное мониторирование внутричерепного давления (ВЧД). Рекомендуется установка эпидуральных датчиков (наиболее безопасны). Целевое ВЧД — 25 мм рт.ст. и выше, целевое церебральное перфузионное давление (ЦПД = АД среднее — ВЧД) — 50 мм рт.ст. и выше.
Для снижения ВЧД используют раствор маннитола парентерально (при диурезе более 30 мл/ч). При рефрактерной внутричерепной гипертензии возможно применение барбитуратов короткого действия. Глюкортикостероиды неэффективны.
Коагулопатия
Переливание свежезамороженной плазмы при МНО > 7, либо при кровотечениях, либо при планировании инвазивных процедур.
Переливания тромбоцитарной массы при уровне тромбоцитов менее 10 000 в 1 мм 3 (или менее 50 000 в 1 мм 3 , если планируются инвазивные процедуры).
Инфузии рекомбинантного активированного фактора VII или плазмы, при планировании инвазивных процедур.
Витамин К парентерально.
Для профилактики гастроинтестинальных кровотечений — блокаторы Н2-рецепторов гистамина или ингибиторы протонной помпы парентерально.
Профилактика инфекционных осложнений (антибиотики широкого спектра, возможно применение колониестимулирующих факторов).
Коррекция водного и электролитного баланса. Коррекция гипогликемии (контроль гликемии каждые 1-4 ч.).
Коррекция артериальной гипотензии. Целевое АД среднее — не менее 60 мм рт.ст. Введение коллоидных растворов, при необходимости — вазопрессоров.
Коррекция почечной недостаточности: гемодиафильтрация.
Фильтрация токсинов: высокообъемный плазмаферез, альбуминопосредованный метод гемодиафильтрации (система возвратной молекулярной адсорбции, MARS).
Трансплантация печени — единственный эффективный метод лечения при неблагоприятном жизненном прогнозе. Установление диагноза острой печеночной недостаточности с неблагоприятными прогностическими факторами предполагает немедленное извещение регионального трансплантационного центра.
Прогноз
Без трансплантации печени летальность превышает 80%. Наиболее неблагоприятный прогноз при острой форме (выживаемость — 7%), несколько лучшие прогнозы при подострой форме (выживаемость — 14%) и при сверхострой форме (выживаемость — 36%). При трансплантации печени общая краткосрочная выживаемость превышает 60%.
Прогностические критерии острой печеночной недостаточности
Острая печеночная недостаточность
Применение лекарственных препаратов и вирусы гепатитов чаще всего служат причинами развития острой печеночной недостаточности. Основные клинические черты – желтуха, коагулопатия и энцефалопатия, что служит основанием для диагноза. Диагноз ставится на основе клинических данных. Лечение в основном поддерживающее, иногда необходима трансплантация печени и/или специфическая терапия (например, N-ацетилцистеин при токсическом действии ацетаминофена).

(См. также Структура и функции печени (Liver Structure and Function) Строение и функции печени Печень является органом, где протекают сложные метаболические процессы. Собственно метаболические функции печени обеспечивают гепатоциты (паренхиматозные клетки): Образование и экскреция желчи. Прочитайте дополнительные сведения и Обследование пациента с расстройством печени (Evaluation of the Patient with a Liver Disorder) Обследование пациента с заболеванием печени Анамнез и результаты физикального обследования часто указывают на причину возможных заболеваний печени и сужают область применения тестирования на печеночные и билиарные нарушения. При заболеваниях. Прочитайте дополнительные сведения ).
Существует несколько классификаций печеночной недостаточности, но универсальная система не принята (см. таблицу Классификация печеночной недостаточности Классификация печеночной недостаточности* ).
Этиология острой печеночной недостаточности
В целом наиболее частые причины острой печеночной недостаточности – это
Вирусы, в первую очередь гепатит В.
Лекарства и токсины, чаще всего ацетаминофен
В развивающихся странах вирусный гепатит обычно считается наиболее частой причиной; в развитых странах – наиболее частой причиной считаются токсины.
В целом, среди вирусов – вирус гепатита В Гепатит B, острая форма Причиной гепатита В является ДНК-вирус, который, как правило, передается парентеральным путем. Он вызывает типичные симптомы вирусного гепатита, в том числе анорексию, недомогание, и желтуху. Прочитайте дополнительные сведения , часто с гепатитом D Гепатит D Гепатит D вызывает дефектный РНК-вирус (дельта-агент), который способен к репликации только при наличии вируса гепатита В. Он встречается в виде коинфекции острого гепатита В или в виде суперинфекции. Прочитайте дополнительные сведения , является наиболее частой причиной, гепатит С не является частой причиной. К другим возможным вирусным этиологическим факторам относят цитомегаловирус Цитомегаловирусная инфекция (ЦМВ) Цитомегаловирус (ЦМВ, вирус герпеса человека 5 типа) может вызывать инфекции широкого диапазона тяжести. Синдром, инфекционного мононуклеоза без тяжелого фарингита, – распространенное явление. Прочитайте дополнительные сведения , вирус Эпштейна–Барр Инфекционный мононуклеоз Инфекционный мононуклеоз вызывается вирусом Эпштейна – Барр (ЭБВ, герпесвирус человека тип 4), проявлениями заболевания является общая слабость, лихорадка, фарингит и увеличение лимфатических. Прочитайте дополнительные сведения , вирус простого герпеса Инфицирование вирусом простого герпеса (ВПГ) Вирусы простого герпеса (герпесвирусы человека типы 1 и 2) обычно вызывают рецидивирующую инфекцию, поражающую кожу, рот, губы, глаза и гениталии. Распространенные тяжелые инфекции включают. Прочитайте дополнительные сведения , вирус герпеса человека 6 типа, парвовирус В19 Инфекционная эритема Инфекционная эритема – острая инфекция, обусловленная парвовирусом В19, вызывающая легкие конституциональные симптомы и пятна или макулопапулезную сыпь, сперва появляющуюся на щеках и распространяющуюся. Прочитайте дополнительные сведения , вирус ветряной оспы Ветряная оспа Ветряная оспа – острая системная, обычно детская инфекция, вызываемая вирусом ветряной оспы – вирусом опоясывающего лишая (герпесвирус человека тип 3). Обычно начинается с умеренных общеинтоксикационных. Прочитайте дополнительные сведения , вирус гепатита А (редко), вирус гепатита Е (особенно при заражении во время беременности) и вирусы, вызывающие геморрагическую лихорадку (см. Обзор арбовирусных, аренавирусных и филовирусных инфекций Обзор арбовирусных, аренавирусных и филовирусных инфекций (Overview of Arbovirus, Arenavirus, and Filovirus Infections) ).
Наиболее частым токсином является ацетаминофен Отравление парацетамолом Отравление парацетамолом может вызвать гастроэнтерит через несколько часов и поражение печени через 1–3 дня после приема. Тяжесть поражения печени после однократной острой передозировки прогнозируется. Прочитайте дополнительные сведения , токсичность которого дозозависима. Предрасполагающие факторы для развития печеночной недостаточности, вызванной ацетаминофеном, включают уже имеющееся заболевание печени, хроническое употребление алкоголя и использование препаратов, индуцирующих ферментную систему цитохрома Р-450 (например, противоконвульсивных препаратов). Другие токсические этиологические факторы включают амоксициллин/клавуланат, галотан, препараты железа, изониозид, нестероидные противовоспалительные препараты (НПВП), некоторые компоненты в продуктах растительного происхождения и грибы Amanita phalloides (см. Повреждения печени, вызванные лекарствами Лекарственные повреждения печени Многие препараты (например, статины) обычно вызывают асимптоматическое повышение ферментов печени (аспартатаминотрансферазы [АСТ], аланинаминотрансферазы [АЛТ], щелочной фосфатазы). Однако клинически. Прочитайте дополнительные сведения ). Некоторые лекарственные реакции развиваются по типу идиосинкразии.
Менее распространенные причины включают:
Нарушения обмена веществ

Сосудистые причины включают тромбоз печеночной вены (синдром Бадда – Киари Синдром Бадда-Киари Синдром Бадда – Киари – это обструкция печеночного венозного оттока с локализацией на любом уровне от мелких печеночных вен внутри печени до нижней полой вены и правого предсердия. Проявления. Прочитайте дополнительные сведения ), ишемический гепатит Ишемический гепатит Ишемический гепатит – это диффузное поражение печени, вызванное неадекватным поступлением крови или кислорода. (См. также Обзор сосудистых расстройств печени (Overview of Vascular Disorders. Прочитайте дополнительные сведения , тромбоз портальной вены Тромбоз воротной вены Тромбоз воротной вены приводит к портальной гипертензии и, как следствие, желудочно-кишечному кровотечению из варикозно-расширенных вен пищевода или желудка. Диагноз устанавливается на основании. Прочитайте дополнительные сведения и синдром печеночной синусоидальной обструкции (также называемый печеночной веноокклюзионной болезнью Синдром синусоидальной обструкции Синдром синусоидальной обструкции печени связан с повреждением эндотелия, что приводит к нетромботической окклюзии чаще терминальных печеночных венул и синусоидов, чем печеночных вен или нижней. Прочитайте дополнительные сведения ), которые иногда вызываются приемом препаратов или токсинов. Метаболические причины включают острую жировую печень беременных Жировая печень беременных Заболевания печени при беременности могут быть: Обусловлены только беременностью Текущие Совпадающими с беременностью и, возможно, усугубляемыми беременностью Желтуха может быть результатом. Прочитайте дополнительные сведения , синдром HELLP (гемолиз, повышенные показатели при печеночных тестах и низкий уровень тромбоцитов), синдром Рейе Синдром Рейе Синдром Рейе является редкой формой острой энцефалопатии и жировой инфильтрации печени, которая имеет тенденцию к появлению после некоторых острых вирусных инфекций, особенно когда используются. Прочитайте дополнительные сведения и болезнь Вильсона Болезнь Вильсона Болезнь Вильсона приводит к накоплению меди в печени и других органах. Развиваются печеночные или неврологические симптомы. Диагноз основан на низком уровне в сыворотке церулоплазмина, высоком. Прочитайте дополнительные сведения . Другими причинами служат аутоиммунный гепатит Обзор хронических гепатитов (Overview of Chronic Hepatitis) Хронический гепатит обычно продолжается > 6 месяцев. Распространенные причины включают вирусы гепатита В и С, неалкогольный стеатогепатит (НАСГ), заболевание печени, связанное с злоупотреблением. Прочитайте дополнительные сведения , метастатическая инфильтрация печени, тепловой удар и сепсис. В 20% случаев причина не может быть установлена.
Патофизиология острой печеночной недостаточности
При острой печеночной недостаточности множественные органные нарушения часто возникают по неизвестным причинам и посредством неизвестных механизмов. Поражаемые структуры включают:
Печень: при обследовании практически всегда присутствует гипербилирубинемия. Степень гипербилирубинемии Врожденные метаболические нарушения, вызывающие гипербилирубинемию Наследственные или врожденные заболевания могут вызывать неконъюгированную или конъюгированную гипербилирубинемию (см. Обзор метаболизма билирубина). Неконъюгированная гипербилирубинемия: синдром. Прочитайте дополнительные сведения – это один из показателей тяжести печеночной недостаточности. Часто встречается коагулопатия, вызванная нарушениями печеночного синтеза факторов свертывания крови. Присутствует гепатоцеллюлярный некроз, индикатором которого служит повышение аминотрансфераз.
Кардиоваскулярные: снижение периферического сосудистого сопротивления и артериального давления, что обусловлено гипердинамической циркуляцией с тахикардией и увеличенным сердечным выбросом.
Церебральные: портосистемная энцефалопатия появляется, возможно, на фоне увеличенного выделения аммиака нитрогенными субстанциями в кишечнике. Отек головного мозга часто встречается у пациентов с тяжелой энцефалопатией, возникшей на фоне острой печеночной недостаточности: возможно развитие ункального грыжевого выпячивания, обычно приводящего к смерти.
Почечные: по неизвестным причинам острое поражение почек Острое повреждение почек (ОПП) Острое повреждение почек представляет собой внезапное снижение функции почек в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемия) с или без снижения. Прочитайте дополнительные сведения наблюдается почти у 50% пациентов. Так как уровень концентрации азота мочевины в крови зависит от синтетической функции печени, он может быть ошибочно низким; следовательно, уровень креатинина лучше отражает степень поражения почек. Как и при гепаторенальном синдроме Гепаторенальный синдром Заболевание печени часто обуславливает системные симптомы и расстройства. (См. также Структура и функции печени и Обследование пациента с расстройством печени). Гипотензия при тяжелом заболевании. Прочитайте дополнительные сведения , уровень натрия в моче и его фракционная экскреция снижаются даже без применения диуретиков и в отсутствие цилиндричных повреждений (что может произойти, если причина в токсичности ацетаминофена).
Легочные: может развиться некардиогенный отек легких.
Симптомы и признаки острой печеночной недостаточности

Характерными проявлениями являются изменения психического статуса (обычно как составляющая часть портосистемной энцефалопатии Портосистемная энцефалопатия Портосистемная энцефалопатия – это нейропсихиатрический синдром, который может развиться у пациентов с заболеваниями печени. Часто она связана с высоким содержанием белка в кишечнике или с острым. Прочитайте дополнительные сведения ) и желтуха Желтуха Желтуха – это окрашивание кожи и слизистых в желтый цвет, вызванное гипербилирубинемией. Желтуха становится видимой при повышении билирубина примерно от 2 до 3 мг/дл (34–51 мкмоль/л). (См. также. Прочитайте дополнительные сведения . Манифестация хронического заболевания печени, в виде асцита Асцит Асцит – это наличие свободной жидкости в брюшной полости. Наиболее частой причиной асцита служит портальная гипертензия. Симптомы обычно обусловлены растяжением брюшной полости. Диагноз основывается. Прочитайте дополнительные сведения , указывает на то, что состояние не острое, но может присутствовать и при подострой печеночной недостаточности. Другие симптомы могут быть неспецифичными (например, недомогание, анорексия) или являться проявлением каузативных нарушений. Печеночный запах (неприятный или сладкий) и моторные нарушения встречаются часто. Тахикардия, тахипноэ и понижение артериального давления могут проявляться как при сепсисе, так и без него. Признаки отека мозга могут включать в себя оглушение, кому, брадикардию и гипертензию. Пациент с инфекцией иногда демонстрирует локальные симптомы (например, кашель, дизурию Дизурия Дизурия – болезненное или сопровождающееся дискомфортом, обычно с резью или жжением мочеиспускание. Некоторые заболевания вызывают острую боль в области мочевого пузыря или промежности. Дизурия. Прочитайте дополнительные сведения ), однако они могут отсутствовать. Несмотря на увеличенное международное нормализованное соотношение (МНО), кровотечение возникает редко, если только у пациентов не развивается диссеминированное внутрисосудистое свертывание (ДВС) Диссеминированное внутрисосудистое свертывание (ДВС) Диссеминированное внутрисосудистое свертывание крови (ДВС) включает аномальное, чрезмерное образование тромбина и фибрина в циркулирующей крови. В ходе этого процесса возникает увеличение агрегации. Прочитайте дополнительные сведения . Это связано с тем, что у пациентов с острой печеночной недостаточностью наблюдается перераспределение про- и антикоагулянтных факторов, но, если уж на то пошло, такие пациенты чаще страдают от гиперкоагуляции (1, 2 Справочные материалы по симптоматике Применение лекарственных препаратов и вирусы гепатитов чаще всего служат причинами развития острой печеночной недостаточности. Основные клинические черты – желтуха, коагулопатия и энцефалопатия. Прочитайте дополнительные сведения ).
Справочные материалы по симптоматике
1. Hugenholtz GC, Adelmeijer J, Meijers JC, et al: An unbalance between von Willebrand factor and ADAMTS13 in acute liver failure: Implications for hemostasis and clinical outcome. Hepatology 2013;58:752–761.
2. Lisman T, Bakhtiari K, Adelmeijer J, et al: Intact thrombin generation and decreased fibrinolytic capacity in patients with acute liver injury or acute liver failure. J Thromb Haemost 10(7):1312–1319, 2012. doi: 10.1111/j.1538-7836.2012.04770.x.
Диагностика острой печеночной недостаточности
Удлинение протромбинового времени (ПТ) и/или клиническая манифестация энцефалопатии у пациентов с гипербилирубинемией и повышенными уровнями аминотрансфераз
Острую печеночную недостаточность Острая печеночная недостаточность Применение лекарственных препаратов и вирусы гепатитов чаще всего служат причинами развития острой печеночной недостаточности. Основные клинические черты – желтуха, коагулопатия и энцефалопатия. Прочитайте дополнительные сведения следует заподозрить, если у пациентов без хронического заболевания печени или цирроза резко развивается острая желтуха и/или повышается уровень трансаминаз, что сопровождается коагулопатией и изменениями психического статуса. Считается, что у пациентов с подтвержденным заболеванием печени, которые остро декомпенсированы, развивается не острая печеночная недостаточность, а скорее обострение хронической, патофизиология которой отличается от острой печеночной недостаточности.
Лабораторные показатели для подтверждения и оценки тяжести печеночной недостаточности включают уровни печеночных ферментов, билирубина и протромбиновое время. Обычно острая печеночная недостаточность считается подтвержденной, если есть нарушения в восприятии через органы чувств или ПВ удлинено на > 4 секунд, или если МНО составляет > 1,5 у пациентов, имеющих клинические и/или лабораторные признаки острого повреждения печени. Наличие цирроза печени предполагает, что печеночная недостаточность носит хронический характер.
Пациенты с острой печеночной недостаточностью должны быть обследованы на наличие осложнений. Исследования обычно проводятся при первичном осмотре и включают общий анализ крови (ОАК), сывороточных электролитов (включая кальций, фосфаты и магний), функциональные почечные тесты и анализ мочи. Если подтверждается острая печеночная недостаточность, должны быть проверены газовый состав артериальной крови, амилаза и липаза, группа крови и проведен скрининг. Исследование аммиака в плазме иногда рекомендуется для диагностики энцефалопатии или для наблюдения за ее тяжестью. Если у пациентов имеется гипердинамическое кровообращение и тахипноэ, то необходимо исследование бактериальных культур (кровь, моча, асцитическая жидкость) и проведение рентгеновского обследования грудной клетки для исключения инфекции. Если у пациентов имеются нарушения или ухудшение психического состояния, особенно при наличии коагулопатии, необходимо проведение КТ головного мозга для исключения отека мозга или, что менее вероятно, внутричерепного кровотечения.
Для выяснения причины острого повреждения печени клиницисты должны собрать полный анамнез о возможном воздействии токсинов, применении рецептурных и безрецептурных препаратов, травах и диетических добавках. Рутинные исследования включают:
Аутоиммунные маркеры (например, антинуклеарные антитела), антитела к гладкой мускулатуре, уровень иммуноглобулинов)
Другие исследования основываются на находках и клинических предположениях, как, к примеру:
Женщинам детородного возраста следует провести тест на беременность

Возраст < 40 лет, гемолитическая анемия и паттерн, показывающий низкий уровень щелочной фосфатазы с соотношением щелочной фосфатазы/общего билирубина < 4 и уровнем аспартатаминотрансферазы (АСТ) выше, чем уровень аланинаминотрансферазы (АЛТ), с повышением уровня АЛТ и АСТ (хотя обычно < 2000): проверить уровень церулоплазмина для исключения болезни Вильсона Болезнь Вильсона Болезнь Вильсона приводит к накоплению меди в печени и других органах. Развиваются печеночные или неврологические симптомы. Диагноз основан на низком уровне в сыворотке церулоплазмина, высоком. Прочитайте дополнительные сведения

Подозрение на заболевание с анатомическими аномалиями (например, синдром Бадда – Киари Синдром Бадда-Киари Синдром Бадда – Киари – это обструкция печеночного венозного оттока с локализацией на любом уровне от мелких печеночных вен внутри печени до нижней полой вены и правого предсердия. Проявления. Прочитайте дополнительные сведения , тромбоз портальной вены Тромбоз воротной вены Тромбоз воротной вены приводит к портальной гипертензии и, как следствие, желудочно-кишечному кровотечению из варикозно-расширенных вен пищевода или желудка. Диагноз устанавливается на основании. Прочитайте дополнительные сведения , метастазы в печени Метастатический рак печени Метастазы в печень наблюдаются при многих типах рака, особенно при злокачественных опухолях желудочно-кишечного тракта, молочных желез, легких и поджелудочной железы. Первые симптомы метастатического. Прочитайте дополнительные сведения ): УЗИ и иногда другие визуальные методы исследования
Пациенты должны быть тщательно обследованы на предмет осложнений (например, едва уловимые изменения жизненно важных функций могут быть вызваны инфекцией), соответственно, порог чувствительности тестирования должен быть низким. Например, клиницисты не должны упускать момент ухудшения психического здоровья, обусловленного энцефалопатией; в таких случаях необходимо проведение КТ головного мозга, нередко – экстренное исследование уровня глюкозы. Из-за высокого риска инфицирования Американская ассоциация изучения болезней печени (AASLD) рекомендует проводить анализ образцов крови на стерильность каждые 48 часов. Рутинные лабораторные исследования (например, ежедневное определение ПВ, электролитов сыворотки, функции почек, сахара крови, газов крови) в большинстве случаев должны повторяться часто. Иногда требуется ряд тестов повторять, например, каждые 2 часа определять уровень глюкозы у пациентов с тяжелой энцефалопатией.
Прогноз при острой печеночной недостаточности
Предсказание прогноза может быть сложным. К важным прогностическим показателям относятся:
Степень энцефалопатии: хуже – в случае тяжелой степени
Возраст пациента: хуже, когда возраст составляет младше 10 лет или старше 40 лет
Протромбиновое время: хуже, когда оно удлинено

Причина острой печеночной недостаточности: лучше при отравлении ацетаминофеном Отравление парацетамолом Отравление парацетамолом может вызвать гастроэнтерит через несколько часов и поражение печени через 1–3 дня после приема. Тяжесть поражения печени после однократной острой передозировки прогнозируется. Прочитайте дополнительные сведения , при гепатите А Гепатит А Гепатит А вызывает РНК-вирус, передающийся энтерально, который у детей старшего возраста и взрослых вызывает типичные симптомы вирусного гепатита, в том числе анорексию, недомогание и желтуху. Прочитайте дополнительные сведения или гепатите В Гепатит B, острая форма Причиной гепатита В является ДНК-вирус, который, как правило, передается парентеральным путем. Он вызывает типичные симптомы вирусного гепатита, в том числе анорексию, недомогание, и желтуху. Прочитайте дополнительные сведения , чем при идиосинкратических реакциях на лекарственные препараты Побочные действия лекарственных препаратов Нежелательные лекарственные реакции (НЛР) – собирательный термин, относящийся ко всем нежелательным, вызывающим дискомфорт, и/или опасным эффектам, возникающим в ответ на прием ЛС. Нежелательные. Прочитайте дополнительные сведения или болезни Вильсона Болезнь Вильсона Болезнь Вильсона приводит к накоплению меди в печени и других органах. Развиваются печеночные или неврологические симптомы. Диагноз основан на низком уровне в сыворотке церулоплазмина, высоком. Прочитайте дополнительные сведения
Различные шкалы (например, критерии King’s Collegе или Acute Phisiologic Assesment and Chronic Health Evaluation II [APACHE II]) могут предсказать прогноз в определенных категориях пациентов, но не являются точными для каждого индивидуального больного.
Лечение острой печеночной недостаточности
Иногда трансплантация печени
(См. также Практическое руководство Американской ассоциации по изучению заболеваний печени [AASLD]) Лечение острой печеночной недостаточности: обновленная версия 2011 года и труд Европейской ассоциации по изучению печени Практические рекомендации по лечению острой [фульминантной] печеночной недостаточности).
Когда это возможно, пациент должен наблюдаться в палате интенсивной терапии и реанимации при центре, где возможно производить трансплантацию печени Трансплантация печени Трансплантация печени занимает 2-е место среди трансплантаций солидных органов. (См. также Обзор трансплантации (Overview of Transplantation)). Показания для проведения трансплантации печени. Прочитайте дополнительные сведения . Пациента необходимо госпитализировать как можно быстрее, так как ухудшение состояния может возникнуть быстро с развитием осложнений (например, кровотечением, аспирацией, усилением шока), что будет свидетельствовать в пользу прогрессирования печеночной недостаточности.
Основной метод лечения – интенсивная поддерживающая терапия. Необходимо избегать применения препаратов, которые могут ухудшить проявления симптомов печеночной недостаточности (например, гипотензивных, седативных препаратов), или использовать их в минимальных дозах.
При гипотензии и остром повреждении почек целью лечения становится увеличение тканевой перфузии. Оно включает внутривенное введение жидкостей и эмпирическое назначение антибиотиков, пока не исключен сепсис. Если гипотензия рефрактерна к приблизительно 20 мл/кг кристаллоидного раствора, врач должен обдумать измерение легочного капиллярного «заклинивающего» давления для оптимизации переливания жидкости. Если гипотензия, несмотря на эти меры, все-таки сохраняется, врач должен рассмотреть возможность применения вазопрессоров (например, допамина, эпинефрина, норэпинефрина).
При энцефалопатии изголовье кровати приподнимается на 30° С целью уменьшения риска аспирации; следует как можно раньше рассмотреть возможность проведения интубации. При выборе лекарственных препаратов и их дозировок врач должен минимизировать их седативный эффект, чтобы иметь возможность оценивать тяжесть энцефалопатии. Пропофол предохраняет против внутричерепной гипертензии, он также имеет короткий период действия, что способствует быстрому выходу больного из седативного состояния. Нет никаких доказательств того, что такие методы лечения, как лактулоза или рифаксимин, помогают облегчить энцефалопатию при острой печеночной недостаточности, хотя они полезны при портосистемной энцефалопатии Портосистемная энцефалопатия Портосистемная энцефалопатия – это нейропсихиатрический синдром, который может развиться у пациентов с заболеваниями печени. Часто она связана с высоким содержанием белка в кишечнике или с острым. Прочитайте дополнительные сведения . Также лактулоза может вызывать кишечную непроходимость Кишечная непроходимость Илеус представляет собой временное прекращение перистальтической активности кишечника. Чаще он развивается после операций на брюшной полости, в особенности после манипуляций на кишечнике. Проявления. Прочитайте дополнительные сведения и выработку газа, который растягивает кишечник, что может быть проблематичным при необходимости лапаротомии (например, для трансплантации печени) (1 Справочные материалы по лечению Применение лекарственных препаратов и вирусы гепатитов чаще всего служат причинами развития острой печеночной недостаточности. Основные клинические черты – желтуха, коагулопатия и энцефалопатия. Прочитайте дополнительные сведения ). Меры, предпринимаемые для предотвращения повышения внутричерепного давления (ВЧД) и во избежание снижения церебрального перфузионного давления:
Избегать внезапных повышений ВЧД: не использовать стимулы, которые могут спровоцировать маневр Вальсальвы (например, лидокаин, который применяется при эндотрахеальной аспирации для предотвращения рвотного рефлекса).
Для временного уменьшения мозгового кровотока: маннитол (0,5–1 г/кг, повторно 1 или 2 раза, если необходимо) можно назначать для индукции осмотического диуреза, также может быть использована непродолжительная гипервентиляция, особенно при подозрении на грыжеобразование в головном мозге. (Тем не менее, маннитол противопоказан при острой почечной недостаточности, а перед введением второй дозы должна быть проверена осмоляльность сыворотки крови).
Контроль за ВЧД: не совсем ясно соотношение риска от применения данной манипуляции (например, риск развития инфекции и кровотечения) и пользы от возможности раннего выявления отека мозга и использования показателей ВЧД при ведении инфузионной и прессорной терапии; некоторые специалисты рекомендуют мониторинг ВЧД при энцефалопатии тяжелой степени. Однако нет данных, указывающих на то, что мониторинг ВЧД влияет на смертность (2 Справочные материалы по лечению Применение лекарственных препаратов и вирусы гепатитов чаще всего служат причинами развития острой печеночной недостаточности. Основные клинические черты – желтуха, коагулопатия и энцефалопатия. Прочитайте дополнительные сведения ). Целью лечения является достижение показателей ВЧД < 20 мм рт.ст. и показателей церебрального перфузионного давления >50 мм рт.ст.
Судороги лечатся фенитоином; бензодиазепинов необходимо избегать или использовать в малых дозах, так как они оказывают седативный эффект.
Лечение инфекции проводится с помощью антибактериальных и/или противогрибковых препаратов; терапия начинается, как только у больного появляются первые признаки инфекции (например, лихорадка; местные симптомы; изменения гемодинамики, психического статуса или функции почек). Так как симптомы инфекции похожи на симптомы острой печеночной недостаточности, эмпирическое лечение инфекции может приводить к неверному результату посева на культуру.
Дефицит электролитов может потребовать введения препаратов натрия, калия, фосфатов или магния.
Гипогликемия лечится с помощью постоянного введения глюкозы (например, 10% декстрозы) и необходим постоянный контроль уровня глюкозы в крови, так как энцефалопатия может маскировать симптомы гипоглекимии.
Лечение коагулопатии проводится с помощью переливания свежезамороженной плазмы при кровотечениях, планируемых инвазивных процедурах или при коагулопатии тяжелой степени (например, международное нормализованное отношение [МНО] > 7). Использование свежезамороженной плазмы следует избегать, так как оно может вызвать перегрузку объемом и усиление отека мозга. Также, когда этот метод применяется, врачи не могут прослеживать изменения протромбинового времени, что очень важно, поскольку оно является индикатором тяжести острой печеночной недостаточногсти и, следовательно, иногда служит критерием для трансплантации печени. Рекомбинантный фактор VII используется вместо или совместно со свежезамороженной плазмой у пациентов с перегрузкой объемом. Его роль еще предстоит оценить. H2-блокаторы могут помочь в предотвращении желудочно-кишечного кровотечения.
Питательные добавкимогут быть необходимы, если пациент не может самостоятельно есть. Жесткий запрет белков не нужен, к употреблению рекомендуется 60 г/день.
Лечение острого отравления ацетаминофеном Лечение Отравление парацетамолом может вызвать гастроэнтерит через несколько часов и поражение печени через 1–3 дня после приема. Тяжесть поражения печени после однократной острой передозировки прогнозируется. Прочитайте дополнительные сведения проводится с назначением N-ацетилцистеина. Поскольку хроническое отравление ацетаминофеном диагностировать сложно, использование N-ацетилцистеина должно рассматриваться при неясной причине печеночной недостаточности. Вопрос о том, будет ли N-ацетилцистеин иметь некоторый положительный эффект при острой печеночной недостаточности, вызванной другими причинами, исследуется.
Трансплантация печени Трансплантация печени Трансплантация печени занимает 2-е место среди трансплантаций солидных органов. (См. также Обзор трансплантации (Overview of Transplantation)). Показания для проведения трансплантации печени. Прочитайте дополнительные сведения : результаты среднего одногодичного уровня выживаемости составляют 80%. Следовательно, трансплантация рекомендована, если прогноз без нее ухудшается. Тем не менее прогнозирование сложно и имеющиеся шкалы, такие как критерии King’s College и шкала APACHE II (Шкала физиологической оценки острых и хронических заболеваний II) недостаточно чувствительны и специфичны для использования в качестве критериев именно для трансплантации; в реальной практике они применяются в качестве дополнения к клиническому решению (например, основанному на факторах риска).
Дополнительную информацию об острой печеночной недостаточности можно найти в Руководстве Европейской Ассоциации по изучению Печени (European Association for the Study of the Liver (EASL) guidelines).
Справочные материалы по лечению
1. European Association for the Study of the Liver: EASL Clinical practical guidelines on the management of acute (fulminant) liver failure. J Hepatology 66:1047−1081, 2017.
2. Karvellas CJ, Fix OK, Battenhouse H, et al: Outcomes and complications of intracranial pressure monitoring in acute liver failure: A retrospective cohort study. Crit Care Med 42:1157–1167, 2014. doi: 10.1097/CCM.0000000000000144.
Основные положения
Наиболее частыми причинами развития острой печеночной недостаточности являются вирусные гепатиты (в развивающихся странах), лекарства и токсины (в развитых странах).
Острая печеночная недостаточность характеризуется желтухой, коагулопатией и энцефалопатией.
Диагноз подтверждается выявлением удлинения протромбинового времени или клиническими признаками: манифестация энцефалопатией у пациентов с гипербилирубиемией и повышенными уровнями аминотрансфераз.
Определение причины проводится с выяснением истории применения пациентом препаратов и подверженности токсинам, а также проведением вирусологических серологических тестов, исследованием аутоиммунных маркеров и других параметров, обоснованных клиническим предположением.
Пациенты с острой печеночной недостаточностью должны лечиться в отделении интенсивной терапии и незамедлительно направляться в центр трансплантологии.
Необходимо рассматривать назначение N-ацетилцистеина больным с печеночной недостаточностью, вызванной приемом ацетаминофена, и трансплантацию печени для пациентов с плохими прогностическими факторами (например, возраст < 10 лет или >40 лет, тяжелая энцефалопатия, выраженное удлинение протромбинового времени, идиосинкратическая лекарственная реакция, болезнь Вильсона).
Авторское право © 2023 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Источник https://www.eurolab-portal.ru/encyclopedia/Gastroenterology.patient/48733/
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D0%B0%D1%8F-%D0%B8-%D0%BF%D0%BE%D0%B4%D0%BE%D1%81%D1%82%D1%80%D0%B0%D1%8F-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%BE%D1%87%D0%BD%D0%B0%D1%8F-%D0%BD%D0%B5%D0%B4%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D1%87%D0%BD%D0%BE%D1%81%D1%82%D1%8C-k72-0/4802
Источник https://www.msdmanuals.com/ru/%D0%BF%D1%80%D0%BE%D1%84%D0%B5%D1%81%D1%81%D0%B8%D0%BE%D0%BD%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B9/%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D0%B8-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%B8-%D0%B8-%D0%B6%D0%B5%D0%BB%D1%87%D0%B5%D0%B2%D1%8B%D0%B2%D0%BE%D0%B4%D1%8F%D1%89%D0%B8%D1%85-%D0%BF%D1%83%D1%82%D0%B5%D0%B9/%D0%BF%D0%BE%D0%B4%D1%85%D0%BE%D0%B4%D1%8B-%D0%BA-%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D1%8E-%D0%BF%D0%B0%D1%86%D0%B8%D0%B5%D0%BD%D1%82%D0%BE%D0%B2-%D1%81-%D0%B7%D0%B0%D0%B1%D0%BE%D0%BB%D0%B5%D0%B2%D0%B0%D0%BD%D0%B8%D1%8F%D0%BC%D0%B8-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%B8/%D0%BE%D1%81%D1%82%D1%80%D0%B0%D1%8F-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%BE%D1%87%D0%BD%D0%B0%D1%8F-%D0%BD%D0%B5%D0%B4%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D1%87%D0%BD%D0%BE%D1%81%D1%82%D1%8C