Печеночная недостаточность
Печеночная недостаточность – острый или хронический синдром, развивающийся при нарушении одной или нескольких функций печени, сопровождающийся метаболическими расстройствами, интоксикацией, нарушениями деятельности ЦНС и развитием печеночной комы. Заболевание протекает с явлениями печеночноклеточной недостаточности (желтухой, геморрагическим, диспепсическим, отечно-асцитическим синдромами, лихорадкой, похуданием) и печеночной энцефалопатии (эмоциональной лабильностью, апатией, нарушениями речи, тремором рук, атаксией). Крайней степенью печеночной недостаточности служит развитие печеночной комы. Печеночную недостаточность выявляют на основании биохимических показателей крови, ЭЭГ, гепатосцинтиграфии. Лечение печеночной недостаточности направлено на устранение интоксикации, нормализацию электролитных нарушений, восстановление кислотно-щелочного равновесия.

Общие сведения
Печеночная недостаточность развивается при массивных дистрофических, фиброзных или некротических изменениях паренхимы печени различной этиологии. В гастроэнтерологии и гепатологии выделяют острое и хроническое течение печеночной недостаточности. Ведущим патогенетическим звеном печеночной недостаточности служит нарушение дезинтоксикационной функции органа, в связи с чем токсические продукты метаболизма (аммиак, γ-аминомасляная кислота, фенолы, меркаптан, жирные кислоты и др.) вызывают поражение ЦНС. Характерно развитие электролитных нарушений (гипокалиемии), метаболического ацидоза. Летальность при печеночной недостаточности достигает 50-80%.

Классификация печеночной недостаточности
По клиническому течению различают острую и хроническую печеночную недостаточность. Развитие острой печеночной недостаточности происходит не позднее 2-х месяцев от момента поражения печени. Чаще всего причиной острой недостаточности выступают фульминантные (молниеносные) формы вирусного гепатита, алкогольного, лекарственного или другого токсического поражения печени. Хроническая печеночная недостаточность обусловлена прогрессированием хронических заболеваний печени (опухолей, фиброза, цирроза и др.).
Печеночная недостаточность может развиваться по эндогенному, экзогенному или смешанному механизму. В основе эндогенной недостаточности лежит гибель гепатоцитов и выключение из функционирования свыше 80% печеночной паренхимы, что обычно наблюдается при острых вирусных гепатитах, токсическом поражении печени. Развитие экзогенной печеночной недостаточности связано с нарушением печеночного кровотока, что приводит к поступлению крови, насыщенной токсическими веществами, из воротной вены сразу в общий круг, минуя печень. Экзогенный механизм чаще имеет место при шунтирующих вмешательствах по поводу портальной гипертензии и циррозе печени. Смешанная печеночная недостаточность возникает при наличии обоих патогенетических механизмов – эндогенного и экзогенного.
В развитии печеночной недостаточности выделяют три стадии: начальную (компенсированную), выраженную (декомпенсированную), терминальную дистрофическую и печеночную кому. В свою очередь, печеночная кома также разворачивается последовательно и включает фазы прекомы, угрожающей комы и клинически выраженной комы.
Причины печеночной недостаточности
В возникновении печеночной недостаточности ведущую роль играют инфекционные поражения печени вирусами, бактериями, паразитами. Наиболее частой причиной печеночной недостаточности выступают вирусные гепатиты: гепатит В (47% случаев), гепатит А (5%), гепатиты С, D и Е. На фоне вирусных гепатитов печеночная недостаточность чаще развивается у пациентов старше 40 лет, имеющих заболевания печени, злоупотребляющих алкоголем и наркотическими веществами. Реже возникновение печеночной недостаточности связано с инфицированием вирусами Эпштейна-Барра, простого герпеса, аденовирусом, цитомегаловирусом и др.
Следующими по частоте этиологическими факторами печеночной недостаточности являются медикаменты и токсины. Так, массивное поражение печеночной паренхимы может вызывать передозировка парацетамола, анальгетиков, седативных препаратов, диуретиков. Сильнейшими токсинами, вызывающими явления печеночной недостаточности, служат яд бледной поганки (аманитоксин), микотоксин грибков рода аспергилл (афлатоксин), химические соединения (четыреххлористый углерод, желтый фосфор и др.).
В ряде случаев печеночная недостаточность может быть обусловлена гипоперфузией печени, возникающей в связи с веноокклюзионной болезнью, хронической сердечной недостаточностью (ХСН), синдромом Бадда-Киари, профузным кровотечением. Печеночная недостаточность может развиваться при массивной инфильтрации печени опухолевыми клетками лимфомы, метастазировании рака легких, рака поджелудочной железы.
К редким причинам печеночной недостаточности относят острую жировую дистрофию печени, аутоиммунный гепатит, эритропоэтическую протопорфирию, галактоземию, тирозинемию и др. В ряде случаев развитие печеночной недостаточности бывает связано с операционными вмешательствами (портокавальным шунтированием, трансъюгулярным внутрипеченочным портосистемным шунтированием, резекцией печени) или тупой травмой печени.
Факторами, провоцирующими срыв компенсаторных механизмов и развитие печеночной недостаточности, могут выступать нарушения электролитного баланса (гипокалиемия), рвота, понос, интеркуррентные инфекции, злоупотребление алкоголем, желудочно-кишечные кровотечения, лапароцентез, избыточное употребление белковой пищи и др.
Симптомы печеночной недостаточности
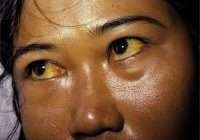
Клиническая картина печеночной недостаточности включает синдромы печеночноклеточной недостаточности, печеночной энцефалопатии и печеночную кому. В стадии печеночноклеточной недостаточности появляется и прогрессирует желтуха, телеангиоэктазии, отеки, асцит, явления геморрагического диатеза, диспепсия, боли в животе, лихорадка, похудание. При хронической печеночной недостаточности развиваются эндокринные нарушения, сопровождающиеся снижением либидо, бесплодием, тестикулярной атрофией, гинекомастией, алопецией, атрофией матки и молочных желез. Нарушение процессов метаболизма в печени характеризуется появлением печеночного запаха изо рта. Лабораторные тесты на данной стадии печеночной недостаточности выявляют нарастание уровня билирубина, аммиака и фенолов в сыворотке крови, гипохолестеринемию.
В стадии печеночной энцефалопатии отмечаются психические нарушения: неустойчивость эмоционального состояния, встревоженность, апатия, нарушение сна, ориентировки, возможны возбуждение и агрессия. Нервно-мышечные расстройства проявляются невнятностью речи, нарушениями письма, «хлопающим» тремором пальцев рук (астериксисом), нарушением координации движений (атаксией), повышением рефлексов.
Терминальной стадией печеночной недостаточности служит печеночная кома. В фазу прекомы появляются сонливость, вялость, спутанность сознания, кратковременное возбуждение, мышечные подергивания, судороги, тремор, ригидность скелетной мускулатуры, патологические рефлексы, неконтролируемое мочеиспускание. Могут отмечаться кровоточивость десен, носовые кровотечения, геморрагии из пищеварительного тракта. Печеночная кома протекает с отсутствием сознания и реакции на болевые раздражители, угасанием рефлексов. Лицо пациента приобретает маскообразное выражение, зрачки расширяются и не реагируют на свет, снижается АД, появляется патологическое дыхание (Куссмауля, Чейна-Стокса). Как правило, в данной стадии печеночной недостаточности наступает гибель больных.
Диагностика печеночной недостаточности
При сборе анамнеза у пациентов с подозрением на печеночную недостаточность выясняют факты злоупотребления алкоголем, перенесенных вирусных гепатитов, имеющихся болезней обмена веществ, хронических заболеваний печени, злокачественных опухолей, приема лекарственных препаратов.
Исследование клинического анализа крови позволяет выявить анемию, лейкоцитоз. По данным коагулограммы определяются признаки коагулопатии: снижение ПТИ, тромбицитопения. У пациентов с печеночной недостаточностью необходимо динамическое исследование биохимических проб: трансаминаз, щелочной фосфотазы, гамма-глутамилтрансферазы, билирубина, альбумина, натрия, калия, креатинина, КОС.
При диагностике печеночной недостаточности учитывают данные УЗИ органов брюшной полости: с помощью эхографии оценивают размеры печени, состояние паренхимы и сосудов портальной системы, исключаются опухолевые процессы в брюшной полости. С помощью гепатосцинтиграфии диагностируются диффузные поражения печени (гепатиты, цирроз, жировой гепатоз), опухоли печени, оценивается скорость билиарной секреции. При необходимости обследование при печеночной недостаточности дополняется МРТ и МСКТ брюшной полости.
Электроэнцефалография служит главным способом выявления печеночной энцефалопатии и прогноза печеночной недостаточности. При развитии печеночной комы на ЭЭГ регистрируется замедление и уменьшение амплитуды волн ритмической активности Морфологические данные биопсии печени различаются в зависимости от заболевания, приведшего к печеночной недостаточности. Печеночную энцефалопатию дифференцируют с субдуральной гематомой, инсультом, абсцессом и опухолями головного мозга, энцефалитом, менингитом.
Лечение печеночной недостаточности
При печеночной недостаточности назначается диета со строгим ограничением или исключением белка; на стадии прекомы обеспечивается зондовое или парентеральное питание.
Лечение печеночной недостаточности включает мероприятия по дезинтоксикации, улучшению микроциркуляции, нормализации электролитных нарушений и кислотно-щелочного равновесия. С этой целью внутривенно вводят большие объемы 5% р-ра глюкозы, кокарбоксилазу, панангин, витамины В6, B12, эссенциале, липоевую кислоту. Для устранения аммиачной интоксикации и связывания образующегося в организме аммиака назначают раствор глутаминовой кислоты или орницетила.
Для уменьшения всасывания токсических веществ проводится очищение кишечника с помощью слабительных и клизм; назначают короткие курсы антибиотиков широкого спектра и лактулозы, подавляющие процессы гниения в кишечнике.
При развитии печеночноклеточной комы показано введение преднизолона; с целью борьбы с гипоксией целесообразно проведение кислородных ингаляций, гипербарической оксигенации.
Для комплексной терапии печеночной недостаточности применяется гемосорбция, плазмаферез, гемодиализ, УФО крови.
Прогноз и профилактика печеночной недостаточности
При своевременном интенсивном лечении печеночной недостаточности нарушения функции печени обратимы, прогноз благоприятный. Печеночная энцефалопатия в 80-90% переходит в терминальную стадию печеночной недостаточности – печеночную кому. При глубокой коме чаще всего наступает летальный исход.
Для предупреждения печеночной недостаточности необходима своевременная терапия заболеваний печени, исключение гепатотоксических воздействий, лекарственных передозировок, алкогольных отравлений.
Печеночная недостаточность

Печень в организме человека играет важную роль. Она участвует во всех обменных процессах, вырабатывает печеночную желчь для нормального пищеварения. Также, печень выполняет функции по очищению организма от токсинов, ядов, тяжелых металлов. Ежедневно орган пропуская через себя до ста литров крови, очищая ее.
Если же печень перестает выполнять одну из функций, нарушается работа всего организма. Такое состояние называется печеночной недостаточностью. При этом, печеночная недостаточность сопровождается метаболическими нарушениями, дисфункцией центральной нервной системы, интоксикацией. Острая недостаточность без должно внимания со стороны медиков приводит к печеночной коме.

Что это такое?
Печеночная недостаточность – это синдром проявляющийся комплексом симптомов, которые возникают вследствие нарушения функционирования печени. Все процессы обмена веществ в организме контролируются печенью, а значит, при определенных сбоях орган также страдает и при осложнении может развиться его недостаточность.
Классификация
Печеночная недостаточность может развиваться и проявляться в трех формах. А именно можно отметить:
- Печеночно-клеточная недостаточность. Еще эту форму называют эндогенной, развивается при отравлении органа токсическими веществами. Вследствие развития этой формы заболевания начинается стремительное отмирание клеток печени.
- Экзогенная форма недостаточности печени. Это дисфункция кровообращения в органе. То есть, печень перестает функционировать, так как это должно быть и кровь не проходит через печень, а значит, и не очищается от токсинов, которые далее отравляют все органы.
- Смешанная форма. Это нарушения работы гепатоцитов, и сбои при кровообращении в печеночных сосудах.
Диагностика
В настоящее время используют следующие методы диагностики клеточно-печеночной недостаточности, позволяющие создать целостную картину:
- Сбор анамнеза с целью уточнения фактов злоупотребления пациентом алкоголя, не является ли он наркоманом, болел или нет вирусным гепатитом, нарушен ли в организме обмен веществ, есть ли хронические болезни печени и злокачественные опухоли, какие лекарственные препараты в данный момент принимает, страдает ли от отеков конечностей.
- УЗИ органа, позволяющее наиболее точно оценить его состояние.
- Биохимический анализ крови, направленный на выявление повышенного уровня билирубина, снижения количества белка, патологии свертывания, электролитных нарушений и прочих показателей.
- Метод электроэнцефалографии, используемый для выявления нарушений в амплитуде ритма головного мозга.
- Биопсия, являющаяся методом установления причины развития заболевания и актуальных показателей органа.
- МРТ, выявляющая степень изменений в тканях печении.
Фульминантная печеночная недостаточность определяется на основании таких клинических проявлений, как желтуха, значительное уменьшение печени в размерах, энцефалопатия и биохимических показателях, определяемых по анализу крови.
Острая печеночная недостаточность
Острая печеночная недостаточность – крайне тяжелое состояние организма, требующее немедленной дезинтоксикационной терапии.
Развивается в результате быстрого поражения печени. Клиническая картина этого синдрома развивается очень быстро (от нескольких часов до 8 недель) и также скоро приводит к печеночной энцефалопатии и коме. Также возможно молниеносное развитие печеночной недостаточности – фульминантная печеночная недостаточность, которая чаще возникает при отравлении ядами, химикатами, лекарственными препаратами и так далее.
Причины острой недостаточности печени
- Отравление суррогатами алкоголя.
- Отравление ядами, токсично действующими на печень: фосфором, хлоруглеродами и другими.
- Отравление ядовитыми грибами: бледными поганками, строчками, крестовиками, гелиотропом. Смертность при этом состоянии – более 50%.
- Прием жаропонижающих препаратов при повышении температуры у детей 4-12 лет. Особенно опасны в этом плане ацетисалициловая кислота («Аспирин»), средства, содержащие салицилаты. Менее опасны парацетамол, ибупрофен («Нурофен»), анальгин. Заболевание называется синдромом Рейе или острой печеночной энцефалопатией. Летальность детей при этом 20-30%.
- Вирусы гепатита А, В, Е, а также вирусы герпетической группы (простого герпеса, цитомегаловирус, вирус Эпштейн-Барр, вирус ветряной оспы – варицелла-зостер вирус).
- Другие микробы, не вирусы, которые могут вызывать генерализованную инфекцию всего организма с поражением печени. Это самая разнообразная бактериальная инфекция (стафилококковая, энтерококковая, пневмококковая, стрептококковая, сальмонеллезная и так далее), а также риккетсиозы, микоплазмозы, смешанные грибковые инфекции.
- Острое заражение крови при абсцессах печени, гнойном воспалении внутрипеченочных желчных ходов.
- Острое нарушение кровообращения в печени вследствие эмболии крупной ветви печеночной артерии тромбов, газом, жиром.
- Болезни невыясненного происхождения: например, острый жировой гепатоз беременных.
- Разрыв эхинококковой кисты в печени.
- Тяжелое течение онкологических болезней: гемобластозов, лимфогранулематоза, метастазы рака различной локализации в печень.
- Отравление лекарственными препаратами, особенно при их передозировке. Так, можно превысить максимальную дозу Парацетамола, Аминазина, Кетоконазола, Тетрациклина, Ко-тримоксазола, сульфаниламидов, лекарств для лечения туберкулеза, препаратов на основе мужских половых гормонов.
- Операции на органах живота, при которых нарушилось кровообращение печени (например, на длительно время пережата, прошита или перерезана крупная ветвь печеночной артерии).
В зависимости от причин развития различают формы острой печеночной недостаточности:
- Экзогенная форма – развивается в результате нарушения печеночного и/или внепеченочного кровообращения (в системах портальной и нижней полой вен), чаще всего при циррозе печени. При этом кровь с токсическими веществами минует печень, воздействуя на все органы и системы организма.
- Эндогенная или печеночно-клеточная форма – возникает при поражении клеток печени в результате воздействия на них гепато-токсических факторов. Характеризуется быстрым некрозом (или отмиранием) гепатоцитов.
- Смешанная форма – при воздействии как печеночно-клеточных, так и сосудистых факторов нарушения работы печени.
После развития острой печеночной недостаточности все токсины, которые поступают из окружающей среды или образуются в результате обмена веществ, оказывают негативное влияние на клетки всего организма. При поражении головного мозга наступает печеночная энцефалопатия, затем, кома и смерть пациента.
Острая печёночная недостаточность подразумевает такие симптомы
- Тошнота, рвота, резкое снижение массы тела, лихорадка, выраженная слабость и утомляемость при самых незначительных физических нагрузках;
- Желтуха (пожелтение кожи, слизистых оболочек из-за повышения уровня билирубина), выраженный кожный зуд;
- «Печёночный» запах изо рта (напоминает запах тухлого мяса); (скопление жидкости в брюшной полости), отёки конечностей;
- Тремор, или дрожание верхних конечностей (непроизвольные взмахи руками);
- Кровотечение из желудочно-кишечного тракта, мест инъекций, носовые кровотечения;
- Снижение артериального давления, нарушение сердечного ритма (аритмии разных видов);
- Гипогликемия (снижение уровня глюкозы в крови).
В большинстве случаев развивается гепаторенальный синдром (печёночно-почечная недостаточность). Причиной может стать воздействие ядовитых продуктов обмена, не выводящихся из организма должным образом, или резкое падение артериального давления.
Главным признаком острой печёночной недостаточности является печёночная энцефалопатия. Это потенциально обратимые нарушения в неврологической и психической сфере, спровоцированные снижением детоксикационной функции печени и формированием сосудистых соединений (шунтов).
Лечение острой печеночной недостаточности
Острая печёночная недостаточность требует оказания неотложной помощи. Пациент должен быть немедленно госпитализирован в медицинское учреждение. Проводится терапия основного заболевания и возникших нарушений. Она заключается в таких мероприятиях:
- Инфузионная терапия (введение растворов внутривенно для поддержания артериального давления и детоксикации). Включает глюкокортикостероиды (гормоны коры надпочечников), глюкозу (для адекватной энергетической поддержки организма), изотонический раствор хлорида натрия.
- Форсирование (стимулирование) диуреза (фуросемид).
- Снижение образования аммиака (используется лактулоза).
- Антибактериальная терапия (метронидазол, цефалоспорины).
- Транквилизаторы при психическом и двигательном возбуждении (диазепам, оксибутират натрия).
- Оксигенотерапия (ингаляция кислорода).
Как дополнительные методы, используют гемосорбцию, гипербарическую оксигенацию, обменное переливание крови и др. При отравлении парацетамолом вводят антидот – N-ацетилцистеин. Основная цель – стабилизировать состояние, после чего можно устранять первопричину печёночной недостаточности.
Хроническая печеночная недостаточность
Развивается постепенно при длительном (хроническом) воздействии гепато-токсических факторов (от 2-х месяцев до нескольких лет). Характеризуется постепенным развитием симптомов на фоне обострения хронических заболеваний печени и желчевыводящей системы.
Причины хронической печеночной недостаточности:
- Хронические гепатиты: вирусные, алкогольный, токсический.
- Рак печени.
- Паразитарные болезни печени: токсокароз, лямблиоз, эхинококкоз.
- Аутоиммунные заболевания. как в исходе хронического вирусного гепатита, так и посталкогольного генеза или вследствие работы с токсинами, тяжелыми металлами, приема гепатотоксичных препаратов или инъекционных наркотиков.
- Паренхиматозная белковая дистрофия, имеющая в основе отложение белка в цитоплазме печеночных клеток. Причины: нарушение белкового обмена, алкоголизм, холестаз, гиповитаминозы, хронические интоксикации в результате приема ядовитых грибов, ядохимикатов и так далее.
- Паренхиматозная жировая дистрофия, когда в цитоплазме откладываются триглицериды. Происходит это в результате ожирения, злоупотребления алкоголем, переедания жиров, сахарного диабетоа, голодания. . В этом случае в печени откладывается патологический белок-амилоид. Происходит это в результате хронических заболеваний, сопровождающихся интоксикацией.
- Паренхиматозная углеводная дистрофия, когда гликоген (много соединенной связями глюкозы) накапливается не в цитоплазмах, а в ядрах печеночных клеток. Причины: нарушение обмена гликогена, сахарный диабет, гипо-и авитаминозы.
Как и при острой печеночной недостаточности различают формы:
- экзогенная форма – поражение и некроз печеночных клеток происходит постепенно, часть клеток регенерируется, но при продолжении воздействия неблагоприятных факторов, отмирание гепатоцитов продолжается.
- эндогенная форма – нарушение кровообращения печени,
- смешанная форма.
При хронической печеночной недостаточности более развиты компенсаторные возможности печени, то есть у печени есть время восстановить часть своих клеток, которые частично продолжают выполнять свои функции. Но токсины, которые не утилизируются в печени, попадают в кровь и хронически отравляют организм.
При наличии дополнительных гепато-токсических факторов происходит декомпенсация (утеря возможностей регенерации гепатоцитов), при этом может развиться печеночная энцефалопатия и далее кома и летальный исход.
Симптомы хронической печеночной недостаточности
Для хронической печеночной недостаточности характерно постепенное, поэтапное нарастание симптомов. И как бы долго болезнь не существовала на начальной стадии, рано или поздно она начнет прогрессировать.
- I.Начальная стадия, еще называют компенсированной. Как правило симптомы отсутствуют и у больного нет жалоб. Какие-либо нарушения в организме на данном этапе можно определить только благодаря лабораторным исследованиям;
- II. Выраженная, или декомпенсированная. На этом этапе выражается интоксикация, портальная гипертензия, а также нарушения ЦНС;
- III. Терминальная, или дистрофическая. Все симптомы становятся ярковыраженными, на этом этапе плохая свертываемость крови, печень стает меньше размером. При этом ЦНС не стабильная, то есть торможение сменяется активностью;
- IV. Кома. Это состояние выражается потерей сознания, рефлексы при этом проявляются только на сильные раздражители. Может перерасти в глубокую кому, при которой нет никаких реакций, так как обычно присутствует отечность головного мозга и полиорганная недостаточность.
Для подтверждения диагноза хронической печеночной недостаточности необходимо провести комплекс диагностических мероприятий. Приблизительный комплекс исследований выглядит так:
- Клинический анализ крови — может определяться увеличение количества лейкоцитов, а также снижение количества эритроцитов, тромбоцитов и уменьшение уровня гемоглобина;
- Биохимический анализ крови — обращают внимание на уровни билирубина, АЛаТ и АСаТ, щелочной фосфатазы, креатинина;
- Коагулограмма — снижение протромбинового индекса крови;
- УЗИ органов брюшной полости — позволяет врачу провести оценку состояния печеночной паренхимы, размеров печени.
Лечение хронической печеночной недостаточности
Лечение печеночной недостаточности заключается в устранении факторов, вызывающих заболевание. В некоторых случаях, например, при раке печени, может проводиться хирургическое лечение. Назначается малобелковая диета с количеством углеводов 400-500 г/сутки, а жиров – 80-90 г/сутки, исключением алкоголя, кофеина, ограничением жидкости.
Режим дня тоже изменяется: теперь нужно будет двигаться достаточно, но без поднятия тяжестей более 2 кг и избегая открытых солнечных лучей. Лицам с хронической печеночной недостаточностью необходимо высыпаться, а по поводу приема любого медикамента, даже от насморка, советоваться с врачом-гепатологом (почти все препараты проходят через печень).
Также необходимо назначение следующих медикаментов:
- для того чтобы обезвредить аммиак: «Глутаргин», «Гепа-Мерц»;
- антибиотики, которые адсорбируются только в кишечнике и уничтожают местную флору, обрабатывающую белки, полученные с пищей, вырабатывают аминокислоты, которые негативно влияют на мозг. Это «Гентамицин», «Канамицин»;
- препараты лактулозы, которые связывают токсические для головного мозга вещества: «Лактулоза», «Дуфалак», «Прелаксан», «Лактувит»;
- верошпирон – для снижения риска асцита и отеков;
- для понижения давления в воротной вене – «Небилет», «Пропранолол», «Молсидомин»;
- при блокаде желчевыводящих ходов применяют препараты-холеспазмолитики. «Но-Шпа», «Бускопан», «Фламин»;
- при повышенной кровоточивости используют «Этамзилат» и «Викасол2 в таблетированной форме.
При хронической печеночной недостаточности стараются избежать осложнений и максимально подготовить человека к пересадке печени. Показаниями для последней являются:
- опухоли, которые позволяют хотя бы частично сохранить свою печень;
- врожденные печеночные патологии;
- альвеококкоз печени;
- цирроз печени;
- аутоиммунные гепатиты
Прогноз неблагоприятный. В 50-80% случаев печеночной энцефалопатии наступает смерть больного. При компенсированной хронической печеночной недостаточности возможно восстановление печени только при устранении всех гепато-токсических факторов и проведения адекватной терапии. Часто хроническая печеночная недостаточность на ее начальных стадиях протекает бессимптомно и диагноз можно поставить только на основании данных целенаправленных обследований. Это является причиной несвоевременной диагностики и лечения заболевания, что значительно снижает шансы на выздоровление.

Диета и особенности питания
При лечении печеночной недостаточности особое внимание уделяется правильному питанию. Принципы диетического питания при этой патологии заключаются в следующем:
- упор делается на дробном питании – кушать нужно понемногу, но часто ( 5- 6 раз в день);
- из рациона полностью исключают или снижают до минимума белковые продукты;
- в состав рациона следует включать небольшой объем легкоусвояемых углеводов (мед, сладкие фрукты и ягоды), а также продукты, с большим содержанием полезных витаминов и микроэлементов;
- в рационе необходимо увеличить объем клетчатки и употреблять больше свежих фруктов и овощей;
- суточная калорийность рациона – не менее 1500ккал, при этом следует готовить вкусные блюда, так как у многих пациентов наблюдается отсутствие аппетита.
После улучшения состояния постепенно возвращаются к прежнему рациону и вводят в меню сначала растительные белки, затем молочные продукты. При хорошей переносимости такого рациона включают в питание больного диетическое мясо.
Печеночная недостаточность – причины, симптомы, диагностика и лечение.
Печеночная недостаточность – это состояние печени, при котором печень или ее часть повреждается настолько, что становится неспособной функционировать, а восстановить ее функции уже невозможно.
Печеночная недостаточность является опасным для жизни состоянием, которое требует срочной медицинской помощи. Чаще всего, печеночная недостаточность развивается постепенно на протяжении многих лет. Но более редкое состояние – острая печеночная недостаточность – может случиться буквально за 48 часов. А диагностировать ее на начальном этапе очень сложно.
Причины печеночной недостаточности
Наиболее распространенными причинами печеночной недостаточности являются:
- Гепатит В;
- Гепатит С;
- Длительное употребление алкоголя;
- Цирроз печени;
- Гемохроматоз (наследственное заболевание, при котором организм поглощает и накапливает слишком много железа);
- Недоедание.
Причины острой печеночной недостаточности, когда печень выходит из строя очень быстро, другие. К ним относятся:
- Передозировка ацетаминофена (тайленола);
- Вирусы, в том числе, гепатит А, В и С, особенно у детей;
- Реакция на некоторые лекарства на основе трав;
- Употребление в пищу ядовитых грибов.
2. Симптомы заболевания
Первоначальные симптомы печеночной недостаточности часто схожи с симптомами других заболеваний, в том числе, самых обычных. Из-за этого печеночную недостаточность может быть сложно диагностировать в самом начале заболевания. Первыми признаками печеночной недостаточности могут быть:
- Тошнота;
- Потеря аппетита;
- Усталость;
- Диарея.
По мере развития симптомы печеночной недостаточности становятся более серьезными и требующими немедленной медицинской помощи:
- Желтуха;
- Небольшие кровотечения;
- Запор;
- Психическая дезориентация и спутанность сознания (печеночная энцефалопатия);
- Сонливость;
- Кома.
3. Лечение болезни
Если диагностировать печеночную недостаточность, вызванную передозировкой ацетаминофена, достаточно рано, иногда заболевание можно вылечить полностью и устранить все негативные последствия. Аналогично и в случае с вирусом -если печеночная недостаточность появляется из-за вируса, поддерживающая терапия в стационаре поможет избежать серьезных последствий, пока вирус не пройдет. В этих случаях печень может восстановиться самостоятельно.
Для печеночной недостаточности, когда уже произошло серьезное повреждение печени, первой целью лечения может быть сохранение той части печени, которая еще способна функционировать. Если это невозможно, то пересадка печени не требуется. Но даже в том случае, когда пересадка печени необходима, эта операция, как правило, проходит успешно.
4. Профилактика печеночной недостаточности
Лучший способ предотвратить печеночную недостаточность – это ограничить риск развития цирроза или гепатита. Вот несколько советов, которые могут оказаться полезными:
- Для профилактики гепатита А или гепатита В можно сделать прививку против гепатита.
- Питайтесь правильно и употребляйте в пищу продукты из всех пищевых групп.
- Употребляйте алкоголь в умеренных количествах. И откажитесь от него во время лечения ацетаминофне-содержащими препаратами (например, тайленолом).
- Поскольку микроорганизмы чаще всего распространяются через руки, тщательно мойте их после посещения туалета и перед едой.
- Не пользуйтесь зубными щетками или бритвами других людей и не разрешайте им пользоваться вашими.
- Если вы решили сделать пирсинг или татуировку, убедитесь, что мастер соблюдает все санитарно-гигиенические нормы.
- Пользуйтесь презервативами при половых контактах, особенно если у вас нет постоянного партнера.
Заболевания 
Жалобы и симптомы 
- Боли в правом подреберье
- Тошнота
- Снижение и потеря аппетита
- Желтуха
- Повышение температуры
- Лихорадочное состояние, слабость
- Головная боль
- Отеки
- Пигментация роговицы глаз (коричнево-зеленый ободок)
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа)
- Эзофагогастродуоденоскопия (ЭГДС) — гастроскопия (в том числе во сне)
- Фиброскан (эластометрия)
- Биопсия печени
Наши цены 
- Консультация врача гепатолога, профессор — 10000 р.
- УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа) — 3500 р.
- Гастроскопия (ЭГДС, эзофаго-гастро-дуоденоскопия) на базе ЛПУ-партнера без наркоза/с наркозом (во сне) — от 6000/10000 р.
- Фиброскан (эластометрия) на базе ЛПУ партнера — от 6000 р.
- Биохимический анализ крови (стандартная, 10 показателей) — 2470 р.
- Биохимический анализ крови (расширенаяая, 14 показателей) 3565 р.
- Общий анализ крови — 675 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/liver-failure
Источник http://gb21perm.ru/pechenochnaya-nedostatochnost/
Источник https://medintercom.ru/articles/pechenochnaja_nedostatochnost