Лечение гепатита в санатории
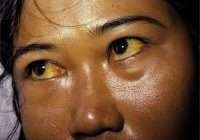
Гепатит – воспаление «природного фильтра» организма — печени. Недуг провоцируют инфекции либо вирус (групп A, B, C, D и E). Констатируют острую и хроническую стадии болезни. Острый гепатит сопровождается повышенной температурой, отсутствием аппетита, мигренью, тошнотой и в конечном итоге диагностированием желтухи. При несвоевременном лечении заболевание становится хроническим, что со временем может привести к циррозу и даже раку печени.

Что требуется от медицины, по словам академика Н. М. Амосова? Совсем «немного» — «правильная диагностика и хорошее лечение». Поэтому одним из лучших способов восстановления функций печени считается лечение гепатита в санатории, расположенном в экологически чистом месте.
Каким образом и где лечат гепатит?
Многие пациенты останавливают свой выбор на санатории «Виктория», где лечат гепатит, делая ставку на комплексное устранение патологических изменений печени. При этом интенсивно используются природные факторы, ведь санаторий славится минеральными водами «Ессентуки-4» и «Славяновская», а также соседствует с бюветом целебного источника «Желябовский».
Среди основных методов лечения острых форм заболевания, помимо медикаментозного воздействия, здесь практикуют:
- Соблюдение диеты № 5А, уменьшающей нагрузку на печень;
- Употребление минеральных вод, способствующих усилению ферментных функций; ; на основе тамбуканской грязи, обогащенной минералами и органическими соединениями; (душ Шарко); на основе минеральной воды.
Лечебные процедуры при хроническом гепатите
Хронический гепатит требует периодического контроля состояния организма. Наряду с витаминной терапией и противовирусными препаратами больным показано индивидуально подобранное лечебное питание, исключающее копченые, жареные и жирные блюда. Для борьбы с хронической формой болезни разработан комплекс процедур, включающий:
- при температуре 38 градусов;
- Употребление минеральных вод различной концентрации;
- Минерализованные ванны (кроме сероводородных); (магнитно-лазерная, лекарственные форезы, магнитотурботрон);
- Торфяные и парафиновые аппликации, наносимые на подреберную область.
Все перечисленные методики в совокупности дают возможность провести курс лечения гепатита в Кисловодске в полном объеме, сводя к минимуму риск рецидивов.
Противопоказания для санаторных процедур
При выборе санаторно-курортного режима учитывается стадия заболевания пациента. Таким образом, реабилитационная терапия подбирается специалистами для каждого индивидуально. Существует ряд ограничений для оказания лечебных мероприятий, к которым причисляют: хронический гепатит в фазах обострения, кахексию, желчекаменную болезнь, цирроз печени, злокачественные опухоли.
При отсутствии противопоказаний лечение в санатории «Виктория» сведет на нет развитие осложнений, что впоследствии станет залогом хорошего самочувствия.
Уважаемые мужчины!
От всей души поздравляем вас!
В этот чудесный день мы празднуем мужество, веру в себя, силу и твердость духа.
07.02.2023 Научные доклады главных врачей санаториев холдинга АО «ЦСТЭ» на национальном конгрессе пульмонологов
Главный врач санатория «Виктория» Гречаник П.М. выразил высокую заинтересованность и принял активное участие в подготовке научных докладов.
Доктора санатория прошли очередное обучение, чтобы еще эффективней трудиться над оздоровлением дорогих гостей.
Россия,
Ставропольский край,
г. Кисловодск, ул. Кирова, д. 12
+7 (495) 959-22-78
Москва
+7 (87937) 9-43-33
Кисловодск
Лечение гепатита на курортах

Приветствуем всех. В этой статье мы поговорим о курортном лечении хронического гепатита. Среди направлений, представленных на портале sanatoriums.com, рациональнее всего проводить лечение данной группы заболеваний на таких курортах, как Карловы Вары, Ессентуки, Железноводск, Врнячка Баня. Основным природным фактором для курортного лечения гепатитов является минеральная вода, используют преимущественно воды малой минерализации, иногда в курсах лечения применяют и среднеминерализованные воды различного элементного состава с учетом секреторной активности, но об этом позже. Мы перечислили курорты, пользующиеся наибольшей популярностью для лечения хронического гепатита. Чтобы увидеть весь список курортов и санаториев, предоставляющих лечение данного заболевания, пожалуйста, воспользуйтесь фильтром на нашем сайте.
Определение и классификация заболевания
Хроническим гепатитом называется диффузный воспалительный процесс в печени, который протекает более чем шесть месяцев. Этот процесс затрагивает и изменяет такие структуры печени, как портальные протоки, ретикулоциты, вызывает склерозирование и фиброзирование гепатоцитов (клеток печени), а также вызывает некроз паренхимы печени без нарушения структуры ее долей. Выделяют хронические вирусные гепатиты B, C, D, аутоиммунный, лекарственный, токсический, алкогольный, криптогенный гепатиты и жировую болезнь печени.
Показания и противопоказания к санаторному лечению гепатита
На санаторно-курортное лечение направляются пациенты в удовлетворительном состоянии, вне активной стадии заболевания, при незначительных отклонениях функциональных проб печени. Направляют этих пациентов на бальнеолечебные, климатолечебные и грязелечебные курорты.
Противопоказано санаторно-курортное лечение пациентам с циррозом печени, с хроническим гепатитом в активной фазе заболевания, со всеми формами желтухи, с повышенным показателями функциональных проб печени (АСТ, АЛТ), с постгепатитной гипербилирубинемией (состояние, характеризующееся повышением билирубина в крови), а также с гепатомегалией (состояние, при котором печень увеличена и ее нижний край выступает из-под реберной дуги на три сантиметра и более). Оценивать состояние пациента и обнаруживать отклонения, которые являются противопоказанием к лечению на курорте, может только врач!
Методы санаторно-курортного лечения гепатита
Физические методы лечения применяются для больных хроническим гепатитом в стадии стойкой ремиссии при незначительно выраженных клинических проявлениях, а также незначительных изменениях лабораторных показателей. С целью стимуляции регенерации назначается низкочастотная магнитотерапия на проекцию печени и инфракрасная лазерная терапия. Также пациентам назначается пелоидотерапия, как один из репаративно-регенеративных методов. Грязевые аппликации проводятся сульфидной иловой грязью на правом подреберье и пояснице, температура грязи составляет 38–40 °C, длительность – 10–20 минут, в курс лечения включают 10 процедур. Применяется грязелечение при незначительно выраженном персистирующем гепатите и при гепатите без нарушений пигментных функций. Пациентам пожилого возраста данная методика не рекомендована и ее заменяют гальваногрязью. Для восстановления метаболических нарушений применяют оксигенобаротерапию, оксигенотерапию и малопоточную оксигенотерапию – все эти методики связаны с насыщением крови кислородом, проводятся они по различным методикам, в зависимости от типа оборудования в том или ином санатории. В курс лечения также включают аэротерапию, куда входят и пешие длительные прогулки, и сон на воздухе.
С целью стимуляции функциональной активности гепатоцитов в клетках печени используются питьевые минеральные воды: хлоридно-сульфатные, натриево-магниевые, преимущественно невысокой минерализации (до 8–10 г/л). К этим водам относят воды с преобладанием анионов хлора, сульфата, гидрокарбоната, катионов натрия, магния и калия. Например, назначаются такие воды, как Славяновская, Ессентуки № 4, Ессентуки № 2, железноводская и карловарская воды. Прием воды назначается по разному режиму, температура составляет 38–42 °C, курс лечения питьевыми минеральными водами при хроническом гепатите составляет около 4 недель, его рекомендуется повторять раз в полгода на протяжении нескольких лет.
Консультация врача
Меня зовут Елена Хорошева, я главный врач sanatoriums.com, по специальности педиатр, физиотерапевт и курортолог, кандидат медицинских наук, практикую с 2004 года
Я лично посещаю курорты, представленные на нашем сайте, общаюсь с докторами и изучаю лечебные базы санаториев и спа-отелей для того, чтобы дать вам максимально исчерпывающий и полезный совет!
Хронический вирусный гепатит С у взрослых
Хронический вирусный гепатит С (ХВГС) – хроническое воспалительное заболевание в течение более 6 месяцев с преимущественным поражением ткани печени вследствие инфицирования вирусом гепатита С (ВГС или HСV – hepatitis С virus), которое может привести к тяжелым последствиям – циррозу (ЦП), раку печени (гепатоцеллюлярной карциноме, ГЦК) и летальному исходу [1].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Применявшийся ранее код Z22.5 для носителей вирусного гепатита был исключен из последнего пересмотра МКБ 10.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Заболевание классифицируют в зависимости от ГТ ВГС, а также наличия ЦП и внепеченочных проявлений.
4 – тяжелый фиброз.
Этиология и патогенез
Возбудителем ХВГС является ВГС, который представляет собой небольшой гепатотропный РНК-вирус из семейства Flaviviridae. Вирус состоит из нуклеокапсида, состоящего из сердцевинного (ядерного) белка (HCVcAg) и одноцепочечной (+) РНК, и белково-липидной оболочки, содержащей аполипопротеин Е (апоЕ) человека и вирусные белки Е1 и Е2. Вирусный геном кодирует 10 различных белков, среди которых 3 описанных выше структурных и 7 неструктурных (p7, NS2, NS3, NS4A, NS4B, NS5A и NS5B) [2].
Выделяют 8 генотипов (ГТ) [3], которые обозначаются арабскими цифрами от 1 до 8, и несколько десятков субтипов ВГС, которые обозначаются латинскими буквами. Наибольшее клиническое значение имеют субтипы ГТ 1: а и b. Генотипы и субтипы различаются в последовательностях приблизительно на 30% и 20% соответственно. Вариабельность генома вируса обусловливает изменения в строении антигенных детерминант, которые определяют выработку специфических антител. Это препятствует элиминации вируса из организма и созданию эффективной вакцины против ВГС [4,5].
Инфицирование ВГС в большей доле случаев (55-85%) приводит к хроническому течению заболевания и примерно у четверти больных приводит в течение последующих десятилетий к развитию ЦП, что, в свою очередь, может служить основой для формирования ГЦК [6]. Довольно часто ввиду преимущественного бессимптомного течения инфекции заболевание впервые проявляется осложнениями ЦП.
Ведущим патогенетическим механизмом при ХВГС является нарушение взаимодействия иммунных клеток с инфицированными ВГС гепатоцитами. Повреждение печеночной ткани в большей степени является результатом реализации иммунного ответа в очаге воспаления, а не цитопатического действия вируса [7]. В печени накапливаются иммунокомпетентные клетки, часть из которых (NK-клетки, цитотоксические T-лимфоциты) обладают высокой цитотоксичностью и способностью повреждать гепатоциты [8]. В результате контакта инфицированных гепатоцитов с CTL-лимфоцитами (компонента адаптивного иммунного ответа) происходит запуск апоптоза. Отмечается дефицит Т-системы, депрессия макрофагов, ослабление системы интерфероногенеза, отсутствие специфического антителогенеза в отношении антигенов вирусов, что в конечном итоге нарушает адекватное распознавание и элиминацию иммунной системой антигенов вирусов на поверхности гепатоцитов [8-11].
У больных с выраженным Т-клеточным ответом происходит полная элиминация ВГС после перенесенного острого гепатита С. Вследствие взаимодействия вируса и иммунной системы происходит угнетение активности CTL-лимфоцитов белками вируса. В результате этого при ХВГС формируется иммунологическая толерантность к вирусу [12].
Действие вируса при ХВГС и вызванные им иммунологические реакции обусловливают не только повреждение печени, но и других органов и тканей. Концепция системных поражений при ХВГС заключается в возможности репликации вируса вне печени, а именно в тканях лимфоидного и нелимфоидного происхождения [13]. Размножение вируса в иммунокомпетентных клетках (лимфоцитах) приводит к нарушению их иммунологической функции. Сохранение ВГС в моноцитах является основной причиной реинфекции после трансплантации печени у больных тяжелыми формами ХВГС [10].
Среди факторов хозяина, влияющих на исход и течение ХВГС, имеет значение возраст на момент инфицирования, злоупотребление алкоголем, коинфицирование гепатотропными вирусами, нарушения липидного обмена и др. [14,15].
Эпидемиология
По оценочным данным в мире у 1% населения (порядка 71 млн человек) выявляются антитела к ВГС (anti-HCV), среди которых 2/3 хронически инфицированы, и 1/3 выздоровели самостоятельно или вследствие излечения. Заболевание шире распространено в Африке и Азии (почти 3% населения), в то время как в Америке и Европе оно выявляется у 1,5-2,0% [17]. Достоверная распространённость ХВГС в РФ остаётся неизвестной, расчетное число пациентов может достигать 4,9 млн [16]. По данным Роспотребнадзора в субъектах РФ по состоянию на 01.01.2017 на диспансерном учёте состояло 591 830 пациентов с ХВГС [16].
В России самым распространенными являются ГТ 1 (52,6%, из них 3,7% приходятся на субтип 1а и 48,9% – на субтип 1b) и ГТ 3 (39,6%), гораздо реже встречается ГТ 2 (7,8%). Генотипы 4-6 встречаются менее чем в 0,01% случаев, ГТ 7 и 8 – крайне редко [16]. С появлением пангенотипных схем противовирусного лечения ХВГС клиническое значение ГТ ВГС постепенно утрачивается, однако остается еще ряд генотип-специфичных препаратов, перед применением которых необходимо уточнять ГТ ВГС.
Источником инфекции является больной человек. Наиболее значимым является парентеральный путь передачи (при употреблении внутривенных наркотических препаратов, медицинских манипуляциях, травмирующих косметических процедурах, включая маникюр и педикюр, нанесение татуировок и установку пирсинга), существенно реже – половой и вертикальный пути передачи [18].
Риск профессионального заражения медицинских работников при случайном уколе игрой, контаминированной инфицированной кровью, составляет около 1,8%. При попадании крови пациента на поврежденную кожу или неповрежденные слизистые медицинского работника риск инфицирования значительно меньше, а попадание ее на неповреждённую кожу безопасно. В связи с этим риск заражения для медицинского персонала мал. Риск инфицирования пациента от заражённого медицинского работника крайне мал [18]. Риск перинатальной передачи инфекции составляет 5-10% и мало зависит от способа родоразрешения, однако возрастает при наличии коинфекции ВИЧ у матери до 14-16% [18]. Низкая концентрация вируса в секретах половых желез и органах определяют низкий риск его передачи половым путем: около 0,5% в год при незащищенном половом контакте в моногамной гетеросексуальной паре, около 0,4-1,8% в год среди лиц, оказывающих сексуальные услуги [19], около 0,8% в год среди мужчин, практикующих секс с мужчинами с моноинфекцией ВГС (при коинфекции ВИЧ он выше в 4 раза) [20].
ВГС обладает сравнительно невысокой устойчивостью к воздействию факторов окружающей среды. Известно, что вирус устойчив к нагреванию до 50 0 С, полная его инактивация наступает через 30 минут при температуре 60 0 С и через 2 минуты при температуре 100С. Вирус чувствителен к ультрафиолетовому облучению и воздействию растворителей липидов [21].
Клиническая картина
Cимптомы, течение
У большинства пациентов заболевание протекает бессимптомно и выявляется при обследовании в рамках диспансеризации, догоспитальной подготовки, при посещении гастроэнтеролога по поводу диспепсических явлений (как правило, не связанных прямо с наличием ХВГС) и других специалистов (гинекологов, урологов, стоматологов и т.д.). От времени инфицирования до установления диагноза может пройти несколько лет. В ряде случаев первым проявлением заболевания являются В-клеточные лимфопролиферативные или иммунологически обусловленные внепеченочные заболевания (криоглобулинемический васкулит, в том числе с синдромом Рейно; интерстициальные заболевания легких; гломерулонефрит; синдром Шегрена; артрит и др.). У достаточного числа пациентов диагноз устанавливается только после манифестации осложнений ЦП: кровотечение из варикозно расширенных вен (ВРВ) пищевода и желудка и развития асцита [22,23].
Активность трансаминаз может быть как повышенной, так и в пределах референсных значений. В некоторых случаях отмечается периодическое повышение активности АЛТ. В крови обнаруживаются anti-HCV и РНК ВГС. Активность АЛТ в пределах нормальных значений не свидетельствует об отсутствии изменений в печени, и пациенты не могут рассматриваться как «здоровые носители». Было показано, что 30-50% случаев у таких больных может быть диагностирован ЦП [24,25]. Часто в начальной стадии компенсированного ЦП отмечаются лишь похудание, астенизация, снижение работоспособности. При осмотре выявляют увеличение печени с ее уплотнением и спленомегалию. Однако у 20% больных в начальной стадии ЦП протекает бессимптомно, и его обнаруживают, как правило, случайно во время профилактического осмотра или обследования по поводу другого заболевания.
Цирроз печени развивается, как правило, в 25-35% случаев ХВГС. Вероятность его развития составляет 7,3% в год (5,1-9,5%). У многих пациентов ЦП в исходе ХВГС впервые диагностируется по данным гистологического исследования биоптата печени. Темпы декомпенсации ЦП составляют 5,5% в год. Вероятность развития в течение года синдрома портальной гипертензии у больных с компенсированным ЦП составляет 3,6%, печеночной энцефалопатии – 0,4%, ГЦК – 1,5% [24,26,27].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний, медицинские показания и противопоказания к применению методов диагностики
Диагноз ХВГС устанавливается на основании наличия антител к вирусу гепатита С (Определение суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови, далее везде в тексте – anti-HCV) и РНК вируса гепатита С (Определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование, далее везде в тексте – РНК ВГС) или ядерного антигена ВГС (Определение Core-антигена вируса гепатита C (Hepatitis C virus) в крови, далее везде в тексте – HCVcAg) на протяжении более 6 месяцев [1].
Специфических жалоб, характерных для ХВГС, нет. Заболевание, как правило, протекает бессимптомно, и довольно часто манифестирует осложнениями ЦП (асцит, кровотечение из ВРВ пищевода и желудка, печеночная энцефалопатия) [28]. В ряде случаев первыми проявлениями заболевания выступают иммунологически обусловленные внепеченочные проявления [23].
При физикальном осмотре, как правило, никаких изменений не выявляется. Возможно наличие признаков ЦП (асцит, «печеночные ладони», ВРВ брюшной стенки, отеки, спленомегалия). При развитии иммунологически обусловленных внепеченочных проявлений имеют место соответствующие изменения [23].
Скрининг на наличие ХВГС основан на выявлении anti-HCV. Если обнаружены anti-HCV, следует обязательно провести анализ на РНК ВГС. В случае если анализ на РНК ВГС недоступен, допустимо провести тест на HCVcAg. Этот антиген в сыворотке или плазме крови также является маркером репликации ВГС. Анализ HCVcAg менее чувствителен, чем РНК ВГС (нижний предел обнаружения эквивалентен приблизительно 500-3000 МЕ/мл РНК ВГС, в зависимости от ГТ ВГС [28,29]). В редких случаях HCVcAg не обнаруживается при определяемой РНК ВГС [30].
- Рекомендуется обследование anti-HCV у лиц из группы повышенного риска для выявления потенциально инфицированных [1].
Комментарии: отношение к группе повышенного риска устанавливается, как правило, на основании слов пациента (место работы, реципиент в анамнезе, введение инъекционных наркотиков, половые партнеры, семейный анамнез и т.д.).
— Пациенты центров и отделений гемодиализа, пересадки почки, сердечно-сосудистой и лёгочной хирургии, гематологии;
— Пациенты с иммунодефицитом (пациенты с онкологическими заболеваниями, пациенты на гемодиализе, пациенты на лечении иммунодепрессантами и др.);
— Пациенты с заболеваниями печени неясной этиологии (в процессе первичного клинико-лабораторного обследования).
- Всем пациентам с выявленными anti-HCV рекомендуется провести анализ РНК ВГС или HCVcAg (в случае недоступности первого) для подтверждения наличия текущей инфекции [1].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 5)
- Всем пациентам с выявленными anti-HCV и отрицательной РНК ВГС (или HCVcAg) в случае недоступности первого) рекомендуется провести повторный анализ РНК ВГС через 12 и 24 недели, с тем чтобы подтвердить или опровергнуть наличие ХВГС [1].
Комментарии: наличие anti-HCV в сочетании с РНК ВГС (или HCVcAg) характерно как для пациентов с ХВГС, так и пациентов с острым гепатитом С. Концентрация РНК ВГС (или HCVcAg) у больных с острым гепатитом С может значительно колебаться, вплоть до неопределяемого уровня. Таким образом, пациентам с неопределяемой РНК ВГС (или HCVcAg), необходимо повторно провести анализ РНК ВГС (или HCVcAg) через 12 и 24 недели после отрицательного результата, с тем чтобы убедиться в клиренсе ВГС (самостоятельное выздоровление от острого гепатита С) или подтвердить формирование ХВГС.
- Определение генотипа вируса гепатита С (Определение генотипа вируса гепатита C (Hepatitis C virus), далее везде в тексте – ГТ ВГС) рекомендуется только пациентам с ХВГС для планирования генотип-специфичной схемы противовирусной терапии (ПВТ) [1].
Комментарии: ГТ ВГС имеет значение только при планировании генотип-специфичных противовирусных препаратов. При доступности пангенотипных препаратов это обследование не требуется.
- Всем пациентам с ХВГС с исходом в ЦП и/или признаками внепеченочных проявлений (лимфопролиферативные заболевания) рекомендуется проведение общего (клинического) анализа крови развернутого [23,36-38].
Комментарии: течение ХВГС может влиять на клеточный состав крови, однако убедительных доказательств таких изменений в отсутствии ЦП и лимфопролиферативных заболеваний, индуцированных ВГС, нет. В случае формирования ЦП чаще всего наблюдается тромбоцитопения различной степени выраженности, реже другие варианты цитопений.
- Всем пациентам с ХВГС рекомендуется проведение анализа крови биохимического общетерапевтического для определения активности трансаминаз (аланинаминотрансфераза, аспартатаминотрансфераза), тяжести повреждения гепатоцитов, оценки функции печени и почек [39-41].
Комментарии: в отсутствии признаков ЦП клиническое значение активности трансаминаз и других показателей функции печени (билирубин, альбумин) невелико. Оно приобретает большее значение, если имеет место сочетанная патология печени. У пациентов с ЦП в исходе ХВГС тяжесть поражения гепатоцитов и признаки декомпенсации имеют решающее значение в выборе тактики ведения пациента, препаратов ПВТ, прогнозе течения заболевания [39]. Кроме того, АЛТ и АСТ могут использоваться для самостоятельной оценки выраженности фиброза печени (например, индексы APRI, FIB-4) в отсутствии возможности выполнить инструментальное обследование [42] (см. Приложение Г). Оценка функции почек (креатинин) необходима при планировании схем ПВТ, содержащих софосбувир** [40,41].
- Всем пациентам с ХВГС с исходом в ЦП рекомендуется определение протромбинового (тромбопластинового) времени в крови или в плазме для оценки функции печени [46].
- Рекомендуется исследование уровня альфа-фетопротеина (АФП) в сыворотке крови пациентам с ХВГС с выраженным и тяжелым фиброзом печени (F3-F4 по METAVIR) для своевременной диагностики ГЦК [44,45].
Комментарии: риск развития ГЦК на стадии ЦП составляет приблизительно 1-5% в год. Вероятность летального исхода в течение первого года после постановки диагноза у пациентов с ГЦК составляет 33%.
- Лабораторный мониторинг не рекомендуется пациентам с ХВГС без ЦП во время ПВТ без применения рибавирина** [205,206].
Комментарий: препараты современной ПВТ обладают высокой безопасностью и эффективностью, в связи с чем необходимости в лабораторном мониторинге во время ПВТ без применения рибавирина** нет.
- При применении РБВ** рекомендуется раз в 2-4 недели исследовать общий (клинический) анализ крови развернутый, с тем чтобы исключить вероятность частого побочного эффекта препарата – анемии [117].
- Не рекомендуется определение РНК во время ПВТ для оценки ее эффективности [46-48] (см. Приложение Б).
Комментарий: закономерности между скоростью элиминации ВГС во время ПВТ и вероятностью УВО нет, в связи с чем необходимости в контроле РНК ВГС во время лечения нет [48].
- Не рекомендуется использовать анализ anti-HCV пациентам, выздоровевшим от ХВГС вследствие ПВТ, для контроля реинфицирования ВГС [49-51].
Комментарий: после успешной ПВТ anti-HCV сохраняются длительно в подавляющем большинстве случаев, поэтому этот анализ не может использоваться для определения реинфицирования у пациентов с опытом элиминации ВГС. Доля пациентов, у которых anti-HCV постепенно исчезают, очень мала, и срок этого исчезновения неизвестен.
- Всем пациентам, получившим курс ПВТ ХВГС, рекомендуется определение РНК ВГС через 12 недель после окончания ПВТ для оценки ее эффективности (УВО12) [46-48] (см. Приложение Б).
Комментарий: отсутствие РНК ВГС через 12 недель после завершения ПВТ соответствует излечению от ХВГС, так как поздний рецидив возникает менее чем в 0,2% случаев [48].
- Рекомендуется определение уровня АФП пациентам с выраженным фиброзом печени (F3 по METAVIR) и с ЦП 1 раз в полгода для диагностики ГЦК [44,45].
Комментарий: риск развития ГЦК на стадии ЦП составляет около 1-5% в год. Вероятность летального исхода в течение первого года после постановки диагноза у пациентов с ГЦК составляет 33%.
- Всем пациентам с ХВГС рекомендуется выполнить УЗИ органов брюшной полости (комплексное) и забрюшинного пространства для выявления признаков ЦП и ГЦК [52,53].
Комментарии: УЗИ органов брюшной полости и забрюшинного пространства проводится для диагностики ГЦК, признаков портальной гипертензии (увеличения селезенки, расширения вен портальной системы), асцита, исключения сопутствующей патологии желудочно-кишечного тракта, что в некоторых случаях может иметь решающее значение в определении стадии заболевания и тактики лечения. ЦП и ГЦК в исходе ХВГС могут протекать бессимптомно и выявляться только по данным УЗИ. При обнаружении в печени образования, подозрительного на ГЦК, следует продолжить исследования согласно клиническим рекомендациям по диагностике и лечению ГЦК.
- Всем пациентам с ХВГС рекомендуется выполнение неинвазивной диагностики фиброза, с тем чтобы определить тактику ПВТ и дальнейшее ведение пациента (в случае ЦП) [54-58].
Комментарии: неинвазивная диагностика позволяет с высокой точностью определить стадию фиброза. Она может быть выполнена с помощью эластометрии печени (должна быть выполнена на валидизированном аппарате), либо с помощью сывороточных тестов. При недоступности эластометрии могут использоваться некоммерческие расчетные показатели, основанные на результатах лабораторного обследования (например, расчет индексов APRI, FIB-4, см. Приложения Г2, Г3).
- При получении противоречивых данных неинвазивной диагностики рекомендуется рассмотреть вопрос о проведении чрескожной биопсии печени, с тем чтобы определить тактику ПВТ и дальнейшее ведение пациента (в случае ЦП) [1].
Комментарии: Биопсия печени является инвазивной процедурой с риском развития осложнений, поэтому ее следует проводить только в случае, если не удается получить результат с помощью применения неинвазивных методов [1].
- Рекомендовано выполнение эзофагогастродуоденоскопии (ЭГДС) пациентам с ХВГС с исходом в ЦП для оценки наличия и степени ВРВ пищевода и желудка [59-61].
Комментарии: Эндоскопический осмотр выполняется для диагностики степени ВРВ пищевода и желудка, а также при наложении клипс и лигатур при кровотечении или его профилактики из вен пищевода у пациентов с ЦП. Возможно проведение процедуры в условиях седации, что требует предварительной консультации и сопровождения анестезиолога.
- Компьютерная томография органов брюшной полости с внутривенным болюсным контрастированием или магнитно-резонансная томография органов брюшной полости с внутривенным контрастированием рекомендуется провести пациентам с ХВГС при обнаружении в печени образования по результатам УЗИ брюшной полости (комплексное) для уточнения его природы [62-65].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Рекомендуется выполнение неинвазивной диагностики стадии фиброза печени (эластометрия печени, при ее недоступности – сывороточные расчетные некоммерческие тесты APRI, FIB-4) пациентам с ХВГС 1 раз в год для динамического наблюдения [54,55,57,66].
- Рекомендуется выполнение ЭГДС пациентам с ХВГС с исходом в ЦП для динамического наблюдения 1 раз в год [59-61,67].
- После излечения от ХВГС пациентам с ЦП или выраженным фиброзом печени (F3 по METAVIR) рекомендуется пожизненно проводить скрининговое обследование для раннего выявления ГЦК (УЗИ брюшной полости комплексное каждые 6 месяцев) [53].
Комментарии: у данных пациентов сохраняется риск развития ГЦК, несмотря на элиминацию вируса из организма, поэтому им рекомендовано проведение профилактического обследования для ее раннего выявления.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Цель лечения ХВГС – элиминация ВГС для профилактики осложнений ХВГС (включая ЦП, ГЦК, смерть), улучшение качества жизни и предотвращение дальнейшей передачи ВГС в популяции. Вирус гепатита С не образует высокостабильных внутриклеточных форм генетического материала, поэтому может быть элиминирован из организма полностью [1]. Показателем элиминации вируса из организма является стойкое достижение неопределяемого уровня РНК вируса в крови, которое оценивают через 12 недель после окончания терапии (УВО12) [29,30].
- стадия фиброза печени, наличие ЦП и его класс;
- ГТ ВГС;
- наличие некоторых сопутствующих заболеваний;
- опыт предыдущей ПВТ (если есть);
- прием лекарственных средств по поводу сопутствующей патологии.
- Противовирусное лечение рекомендуется проводить всем пациентам с ХВГС, независимо от наличия ЦП, с целью излечения от инфекции (эрадикации ВГС) [1,69] (см. также Приложение А3).
Комментарии: лечение ХВГС показано всем больным, так как в настоящее время применяются высокоэффективные и безопасные препараты, которые позволяют добиться УВО в подавляющем большинстве случаев.
Для лечения ХВГС применяются противовирусные препараты прямого действия (ПППД). Те из них, которые входят в список ЖНЛВП, отмечаются знаком **. ПППД представляют собой ингибиторы различных неструктурных белков вируса. Второй корень названия ПППД указывает на то, какой конкретно белок он ингибирует: «-превир» – NS3/NS4A, «-асвир» – NS5А, «-бувир» – NS5B. Выбор препаратов для лечения и длительность лечения зависят от стадии фиброза, наличия и класса ЦП, ГТ вируса, опыта предшествующей терапии ХВГС, наличия сопутствующих заболеваний (в частности, хронической болезни почек (ХБП)), некоторых препаратов сопутствующей терапии. В зависимости от эффективности при различных ГТ выделяют пангенотипные схемы (эффективны при всех ГТ вируса) и генотип-специфические (эффективны только при определенных ГТ ВГС). В табл. 1 представлены лекарственные средства и их компоненты, применяющиеся в РФ.

Табл. 1. Компоненты, входящие в состав лекарственных средств прямого противовирусного действия, и лекарственные средства прямого противовирусного действия, одобренные для применения в РФ (представлены в алфавитном порядке).
- Велпатасвир + софосбувир** (ВЕЛ+СОФ**)
- Глекапревир + пибрентасвир** (ГЛЕ+ПИБ**)
- Гразопревир + элбасвир** (ГРА+ЭЛБ**)
- Дасабувир; омбитасвир + паритапревир + ритонавирб** (ДСВ; ОБВ+ПТВ/р**)
- Ледипасвир + софосбувир (ЛЕД+СОФ)
б — ритонавир** (РТВ**) – фармакокинетический бустер, не обладает противовирусной активностью, используется с НРВ** и ПТВ для увеличения их концентрации в крови.
- Безотлагательно терапию рекомендуется рассмотреть в первую очередь у пациентов:
— с риском быстрого развития заболевания печени по причине сопутствующих заболеваний (хронический вирусный гепатит В, ВИЧ-инфекция, сахарный диабет и
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
- Перед применением ПППД рекомендуется проверить сочетаемость назначенной схемы с уже принимаемыми пациентом препаратами, используя любой специальный ресурс (например, https://www.hep-druginteractions.org). При выявлении значимого взаимодействия рекомендуется заменить схему или препарат, который пациент принимает при лечении сопутствующего заболевания. Если это невозможно, решение следует принимать в индивидуальном порядке, оценивая соотношение пользы и риска от данной комбинации и возможных последствий от ее применения [70].
Комментарии: Большинство ПППД безопасно, но особенности их фармакокинетики могут приводить к значимому взаимодействию с другими препаратами, принимаемыми пациентом.
- Пациенты без опыта ПВТ и без ЦП;
- Пациенты без опыта ПВТ с компенсированным ЦП;
- Пациенты, не ответившие на предшествующую ПВТ (ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**) без ЦП;
- Пациенты, не ответившие на предшествующую ПВТ (ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**) с компенсированным ЦП.
Лечение пациентов с декомпенсированным ЦП рассматриваются отдельно в разделе «Трансплантация печени» и в Приложении А3.
Принципы перелечивания после неуспешного курса ПППД (ингибиторующими NS3/4А и/или ингибиторующими NS5A) рассматриваются в разделе Перелечивание.
- Лечение пациентов с ХВГС без ЦП, без опыта ПВТ и без трансплантации печени в анамнезе рекомендуется проводить по одной из альтернативных схем согласно табл. 2:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 3)
Табл. 2. Схемы ПВТ ХВГС для пациентов без предшествующего опыта ПВТ и без цирроза печени в зависимости от генотипа (лекарственные средства представлены в алфавитном порядке).

ДАК** + НРВ**/р** – даклатасвир** 60 мг 1р/д + нарлапревир** 200 мг 1 р/д (2 таб. одновременно, по 100 мг каждая) + ритонавир** 100 мг 1р/д;
ДСВ; ОБВ+ПТВ/р** – дасабувир (1 таб. по 250 мг 2 р/д); омбитасвир + паритапревир + ритонавир** (2 таб. одновременно 1р/д, по 12,5/75/50 мг каждая);
НРВ**/р** + СОФ** – нарлапревир** 200 мг 1 р/д (2 таб. одновременно, по 100 мг каждая) + ритонавир** 100 мг 1р/д + софосбувир** 400 мг 1 таб. 1р/д;
а — при ВН не более 800 000 МЕ/мл срок лечения 12 недель; 16-недельный курс совместно с РБВ** следует рассмотреть при ВН ВГС >800 000 ME/мл и/или при наличии полиморфизмов NS5A;
б — у пациентов со слабовыраженным фиброзом (F0-2) 8 недель, с фиброзом F3-F4 по METAVIR – 12 недель.
в — у пациентов со слабовыраженным фиброзом (F0-2) и ВН менее 1 000 000 МЕ/мл можно рассмотреть длительность 8 недель по решению врачебной комиссии.
- Лечение пациентов с ХВГС с компенсированным ЦП без опыта ПВТ рекомендуется проводить по одной из альтернативных схем согласно табл. 3:

Табл. 3. Схемы ПВТ ХВГС для пациентов с компенсированным циррозом печени без предшествующего опыта ПВТ в зависимости от генотипа (лекарственные средства представлены в алфавитном порядке).
ДСВ; ОБВ+ПТВ/р** – дасабувир (1 таб. по 250 мг 2 р/д); омбитасвир + паритапревир + ритонавир** (2 таб. одновременно 1р/д, по 12,5/75/50 мг каждая);
а — при ВН не более 800 000 МЕ/мл срок лечения 12 недель; 16-недельный курс совместно с РБВ** следует рассмотреть при ВН ВГС >800 000 ME/мл и/или при наличии полиморфизмов NS5A;
- Лечение пациентов с ХВГС, не ответивших на предшествующую терапию ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**, без ЦП рекомендуется проводить по одной из альтернативных схем согласно табл. 4:
Табл. 4. Схемы ПВТ ХВГС для пациентов, не ответивших на предшествующую терапию ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**, без цирроза печени в зависимости от генотипа (лекарственные средства представлены в алфавитном порядке).


ДСВ; ОБВ+ПТВ/р** – дасабувир (1 таб. по 250 мг 2 р/д); омбитасвир + паритапревир + ритонавир** (2 таб. одновременно 1р/д, по 12,5/75/50 мг каждая);
а – при ВН не более 800 000 МЕ/мл срок лечения 12 недель; 16-недельный курс совместно с РБВ** следует рассмотреть при ВН ВГС >800 000 ME/мл и/или при наличии полиморфизмов NS5A.
- Лечение пациентов с ХВГС, не ответивших на предшествующую терапию ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**, с компенсированным ЦП рекомендуется проводить по одной из альтернативных схем согласно табл. 5:

Табл. 5. Схемы ПВТ ХВГС для пациентов, не ответивших на предшествующую терапию, ПегИФН** + РБВ** ± СОФ** или СОФ** + РБВ**, с компенсированным циррозом печени в зависимости от генотипа (лекарственные средства представлены в алфавитном порядке).
ДСВ; ОБВ+ПТВ/р** – дасабувир (1 таб. по 250 мг 2 р/д); омбитасвир + паритапревир + ритонавир** (2 таб. одновременно 1р/д, по 12,5/75/50 мг каждая);
а — при ВН не более 800 000 МЕ/мл срок лечения 12 недель; 16-недельный курс совместно с РБВ** следует рассмотреть при ВН ВГС >800 000 ME/мл и/или при наличии полиморфизмов NS5A;
в — в случае недоступности иных схем лечения.
Все схемы ПВТ для лечения пациентов с ХВГС (всех ГТ ВГС) с ЦП (в т.ч. декомпенсированным) или без него, с опытом предшествующей ПВТ или без него, суммированы также в Приложении А3.
- Всем пациентам, получившим ПВТ ХВГС, рекомендуется провести качественное определение РНК ВГС через 12 недель после окончания лечения, с тем чтобы оценить эффективность проведенной ПВТ. Рекомендуется использовать методы с высокой чувствительностью (≤15 МЕ/мл) [46-48,111]. Отсутствие РНК ВГС через 12 недель после окончания ПВТ означает излечение от ХВГС. Напротив, положительный результат РНК ВГС в эти сроки указывает на неудачу проведенного лечения.
- При применении РБВ** рекомендуется раз в 2-4 недели исследовать общий развернутый (клинический) анализ крови, и при снижении гемоглобина на 10 г/л от исходного и более уменьшить дозу препарата на 200 мг/сут, а при концентрации гемоглобина менее 85 г/л отменить терапию РБВ** [112-117].
Комментарии: Большинство современных препаратов ПВТ ХВГС хорошо переносятся, однако в ряде случаев необходимо добавлять РБВ** (для некоторых схем, особенно для пациентов с ЦП) – препарат, одним из основных побочных эффектов которого является не иммунный гемолиз. При применении РБВ** следует контролировать общий развернутый (клинический) анализ крови и при необходимости проводить коррекцию терапии.
- По решению лечащего врача, независимо от условий оказания медицинской помощи, для контроля ПВТ (в т.ч. оценки эффективности и безопасности) взрослых пациентов с ХВГС рекомендуется рассмотреть применение телемедицинских технологий [228,230].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
В большинстве случаев (95-100%) применение ПППД приводит к УВО, однако в редких случаях достичь УВО не удается.
- При неэффективности терапии ПППД рекомендуется использовать схему с другими препаратами, а также комбинацию из трех препаратов различного механизма действия (препаратом, ингибирующим NS3/NS4A + препаратом, ингибирующим NS5A + препаратом, ингибирующим NS5B) без РБВ** или с добавлением его. Если доступно исследование мутаций резистентности ВГС к различным ПППД, рекомендуется выполнить его для рационального подбора новой схемы [71-76,167,212].
— Пациентам с ХВГС (ГТ 1-6) без ЦП или с компенсированным ЦП после неэффективной ПВТ препаратами, ингибирующими NS3/4А+/-NS5В: для перелечивания рекомендуется пангенотипная схема велпатасвир + софосбувир** 100/400 мг в течение 12 недель;
— Пациентам с ХВГС (ГТ 1-6) с декомпенсированным ЦП после неэффективной ПВТ препаратами, ингибирующими NS3/4А+/-NS5В: для перелечивания рекомендуется пангенотипная схема велпатасвир + софосбувир** 100/400 мг в комбинации с РБВ** (600 – 1200 мг/сут) в течение 12 недель;
— Пациентам с ХВГС (ГТ 1-6) без ЦП или с ЦП (компенсированным и декомпенсированным) после неэффективной ПВТ препаратами, ингибирующими NS5А: для перелечивания рекомендуется пангенотипная схема велпатасвир + софосбувир** 100/400 мг в комбинации с РБВ** (600 – 1200 мг/сут) в течение 24 недель;
— Пациентам с ХВГС (ГТ 1) без ЦП или с компенсированным ЦП после неэффективной ПВТ препаратами, ингибирующими NS3/4А без препаратамов, ингибирующих NS5A: для перелечивания рекомендуется схема глекапревир + пибрентасвир** (300/120 мг) в течение 12 недель;
ПВТ препаратами, ингибирующими NS5A, без препаратов, ингибирующих NS3/4А: для перелечивания рекомендуется схема глекапревир + пибрентасвир** (300/120 мг) в течение 16 недель;
— Пациентам с ХВГС (ГТ 1-6) без ЦП или с компенсированным ЦП после неэффективной ПВТ препаратами, ингибирующими NS3/4А и NS5А: по решению врачебной комиссии для перелечивания можно рассмотреть #глекапревир + пибрентасвир** (300/120 мг 1р/д) в сочетании с софосбувиром** (400 мг 1 р/д) внутрь и/или РБВ** (1000-1200 мг/сут) в течение 12-24 недель. Длительность курса определяется индивидуально и зависит, в том числе, от стадии фиброза печени и наличия резистентных к ПППД вариантов ВГС.
Патогенетической терапии для пациентов с ХВГС нет.
Симптоматической терапии для пациентов с ХВГС нет.
- Рекомендуется проведение трансплантации печени при наличии стойких признаков декомпенсации функции печени пациентам с ЦП для сохранения жизни [118-120].
Комментарий: дообследование проводится в соответствии с протоколом ведения пациентов из листа ожидания в трансплантологическом центре.
- Пациентам с ЦП рекомендуется выполнение эндоскопического лигирования или склерозирования ВРВ пищевода и желудка для профилактики кровотечения или его купирования [121-125].
- Рекомендуется выполнение лапароцентеза пациентам с ЦП при наличии рефрактерного асцита для его купирования [126].
- Рекомендуется выполнение трансъюгулярного внутрипеченочного порто-системного шунтирования пациентам при наличии выраженной портальной гипертензии [126].
- Пациентам с внепеченочными иммунологически обусловленными проявлениями ХВГС рекомендуется назначить ПППД по описанным выше схемам [23,127-129].
Комментарии: ХВГС может проявиться внепеченочными иммунологически обусловленными состояниями (криоглобулинемический васкулит, в том числе с синдромом Рейно, интерстициальные заболевания легких, гломерулонефрит, синдром Шегрена, артрит и другие), а также неходжкинскими В-клеточными лимфомами. Во всех случаях следует назначить ПППД по описанным выше схемам. Раннее начало ПВТ значительно снижает риск развития внепеченочных проявлений.
Пациенты с ХВГС и коинфекцией ВИЧ относятся к группе, требующей безотлагательной ПВТ ХВГС [1,69]. Течение ХВГС у ВИЧ-инфицированных зависит от степени выраженности иммунодефицита, обусловленного ВИЧ. Вероятность развития тяжелого поражения печени особенно высока при снижении CD4 лимфоцитов менее 200/мкл. Прогрессирование, связанное с поражением печени, обусловлено повышением концентрации вируса в крови (в 2-8 раз) на фоне выраженного иммунодефицита. Коинфекция ВИЧ и ВГС приводит к увеличению частоты развития осложнений, а также связанной с этими заболеваниями смертности.
Антиретровирусная терапия коинфицированных ВГС/ВИЧ больных ассоциирована с возможным риском нарушения функций печени вследствие ее гепатотоксичности [130,131].
- Для лечения ХВГС у больных, коинфицированных ВИЧ, рекомендуется использовать те же схемы ПВТ, что и для лечения моноинфекции ВГС, с целью эрадикации ВГС [132-137].
Комментарии: все схемы ПВТ на основе ПППД требуют учета межлекарственных взаимодействий. Одним из удобных способов оценки межлекарственных взаимодействий является использование Ливерпульской таблицы лекарственных взаимодействий в Интернет ресурсе (http://www.hep-druginteractions.org).
Пациенты с ХВГС и коинфекцией вирусом гепатита В (ВГВ) относятся к группе, требующей безотлагательной ПВТ ХВГС [1,69]. Коинфекция ВГС/ВГВ ускоряет прогрессирование заболевания и увеличивает риск развития ГЦК [138,139].
- Всем больным ХВГС рекомендуется провести тестирование на наличие перенесенной или текущей инфекции, вызванной ВГВ (HBsAg, anti-HBs, anti-HBc суммарные) [140-143].
- Пациентам с коинфекцией ВГС/ВГВ рекомендуется назначить ПВТ нуклеозидами и нуклеотидами, кроме ингибиторов обратной транскриптазы, для профилактики реактивации инфекции, вызванной ВГВ. ПВТ нуклеозидами и нуклеотидами, кроме ингибиторов обратной транскриптазы, рекомендуется назначить на весь срок терапии ХВГС, а также на 12 недель после ее успешного завершения [142].
Комментарии: поскольку ВГС, как правило, подавляет репликацию ВГВ, устранение первого вируса может привести к реактивации второго. Поэтому при лечении ХВГС следует тщательно контролировать маркеры активности ВГВ, и при их увеличении назначить ПВТ инфекции, вызванной ВГВ. Эту терапию также можно назначить с профилактической целью на срок лечение ХВГС и далее в течение 12 недель после ее успешного завершения.
- Пациентам с ХВГС и anti-HBc (в отсутствии HBsAg и anti-HBs) во время ПВТ ХВГС рекомендуется ежемесячный контроль АЛТ для исключения реактивации ВГВ [142].
- При коинфекции ВГС/ВГВ для лечения ХВГС рекомендуется использовать стандартные схемы, описанные выше [1,138,142-145].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2)
Комментарии: на сегодня накоплено достаточно клинического опыта применения софосбувира** у пациентов с тяжелой ХБП [153-155], что позволяет рекомендовать софосбувир**-содержащие схемы ПВТ всем таким пациентам без коррекции доз ПППД.
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2)
11.1 Противовирусная терапия ХВГС у больных с декомпенсированным циррозом печени, находящихся в Листе ожидания трансплантации печени
Целями ПВТ ХВГС у больных с декомпенсированным ЦП, находящихся в Листе ожидания ортотопической трансплантации печени (ОТП), являются:
- Предотвращение инфицирования трансплантата печени;
- Улучшение функции печени перед трансплантацией;
- Выведение пациента из Листа ожидания ОТП.
Улучшение функции печени оценивается по клиническим показателям, а также по шкалам Child-Pugh (см. Приложение Г) и MELD (для подсчета этого индекса можно использовать любой интернет-ресурс, например, https://www.mdcalc.com/meldna-meld-na-scoreliver-cirrhosis). Улучшение оценки MELD наблюдается у 60% больных с декомпенсированным ЦП, завершивших курс ПВТ. Это улучшение тем более вероятно и тем сильнее выражено, чем ниже оценка MELD до начала терапии.
До 25-30% больных с декомпенсированным ЦП могут иметь стойкое улучшение (компенсацию) ЦП, что позволяет вывести их из Листа ожидания ОТП. Выживаемость таких пациентов на протяжении 3-х лет не ниже, чем в группе реципиентов печени, которым была проведена ОТП, сопоставимых по исходной MELD [118,119,158-162].
- Больным с декомпенсированным циррозом в исходе ХВГС (Child-Pugh В или С) без ГЦК, ожидающим ОТП, рекомендуется назначать ПВТ, если MELD
Комментарии: для ПВТ пациентов с декомпенсированным ЦП строго противопоказано использование препаратов, ингибирующих NS3/4.
- Больным с декомпенсированным ЦП в исходе ХВГС (Child-Pugh В или С) без ГЦК, ожидающим трансплантацию печени, с MELD ≥20 рекомендуется провести ОТП, не назначая ПВТ. ПВТ ХВГС рекомендуется провести после трансплантации [165,166].
- Больным с декомпенсированным ЦП в исходе ХВГС (Child-Pugh В или С) без ГЦК, ожидающие ОТП, с MELD ≥20 могут начать лечение до ОТП, если предполагаемое время ожидания органа превышает 6 месяцев [165,166].
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 1)
- ПВТ инфекции трансплантата, вызванной ВГС, рекомендуется проводить всем реципиентам, у которых выявляется РНК ВГС в крови, насколько это возможно по состоянию пациента [176,177].
Комментарии: частота УВО у реципиентов печени с компенсированной болезнью трансплантата, получивших запланированный курс ПВТ, составляет более 95%. УВО ассоциируется с замедлением прогрессирования фиброза и улучшением выживаемости трансплантата и реципиентов.
Беременность, по-видимому, не оказывает негативного влияния на течение ХВГС. Активность АЛТ в сыворотке крови снижается в течение I и III триместров беременности и повышаются после родов. Уровень РНК ВГС повышается в течение I и III триместров, достигая пика в течение III триместра, и снижается после родоразрешения. Эти события, вероятно, обусловлены иммуносупрессивными эффектами беременности и увеличением объема материнской плазмы [191,192]. Передача ВГС от матери ребенку встречается с общей частотой от 5% до 15% [193,194]. Убедительных данных о негативном влиянии ВГС на развитие плода и исход беременности нет. Есть отдельные сообщения о влиянии ЦП на течение беременности и ее исход. Так, беременные женщины с ЦП подвергаются повышенному риску неблагоприятных исходов для матери (например, преэклампсия, геморрагические осложнения и смерть) и для плода (например, преждевременные роды, низкая масса тела при рождении и неонатальная смерть). Женщины с ЦП в исходе ХВГС должны быть проинформированы об этих возможных осложнениях [195,196].
- Женщинам репродуктивного возраста рекомендуется ПВТ ХВГС до планирования беременности, с тем чтобы снизить риск передачи ВГС будущему ребенку [197].
- Для выявления ХВГС рекомендуется проводить обследование беременных на anti-HCV крови (Определение суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови) в I (при постановке на учет по беременности) и в III триместрах беременности [198].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
- Не рекомендуется проводить ПВТ ПППД во время беременности из-за отсутствия в настоящее время достаточных данных о безопасности и эффективности ПППД [199, 200].
Комментарии: на сегодня не существует крупномасштабных клинических испытаний, оценивающих безопасность ПППД при беременности. Специальные исследования ПВТ СОФ** и ЛЕД+СОФ во время беременности продемонстрировали хорошую безопасность для плода. Данных об использовании пангенотипных схем во время беременности в настоящее время нет.
- Женщинам детородного возраста, получающим ПВТ ХВГС с РБВ**, не рекомендуется беременность во время приема ПВТ и в течение не менее 6 месяцев после прекращения ПВТ [201,202].
- Мужчинам, получающим ПВТ ХВГС с РБВ**, не рекомендуется беременность их половых партнерш во время приема ПВТ и в течение не менее 6 месяцев после прекращения ПВТ [201,202].
Комментарии: РБВ** обладает тератогенным свойством, то есть может вызвать аномалии развития и гибель плода. Его не следует назначать беременным женщинам или женщинам детородного возраста, которые могут забеременеть во время лечения РБВ** или в течение 6 месяцев после прекращения РБВ**. Кроме того, следует помнить, что РБВ** аналогичным образом может вызывать врожденные дефекты у плода, в случае если мужчина получал РБВ**, когда женщина забеременела от него. Таким образом, для избегания беременности во время лечения РБВ** и в течение не менее 6 месяцев после этого лицам с детородным потенциалом крайне важно использовать по крайней мере 2 формы эффективной контрацепции. Консультирующему врачу необходимо задокументировать обсуждение потенциальных тератогенных эффектов РБВ** в медицинской карте пациента.
- Женщинам с ХВГС не рекомендуется отмена грудного вскармливания, за исключением случаев повреждения сосков и кровотечения из этих повреждений [203,204].
Комментарии: грудное вскармливание не представляет риска для передачи ВГС от матери ребенку, поскольку частота инфицирования детей по результатам исследований сопоставима в группах на грудном вскармливании и на искусственном вскармливании. Однако в случае повреждения сосков и кровотечения из этих повреждений возникает риск инфицирования ребенка от матери с ХВГС вследствие передачи ВГС через кровь.
Источник https://victoria-kmv.ru/poleznye-stati/lechenie-gepatita-v-sanatorii/
Источник https://www.sanatoriums.com/ru/blog/1032-lechenie-gepatita-na-kurortah
Источник https://diseases.medelement.com/disease/%D1%85%D1%80%D0%BE%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9-%D0%B2%D0%B8%D1%80%D1%83%D1%81%D0%BD%D1%8B%D0%B9-%D0%B3%D0%B5%D0%BF%D0%B0%D1%82%D0%B8%D1%82-%D1%81-%D1%83-%D0%B2%D0%B7%D1%80%D0%BE%D1%81%D0%BB%D1%8B%D1%85-%D0%BA%D1%80-%D1%80%D1%84-2021/17070