Язвенный колит (Неспецифический язвенный колит). Болезнь Крона
Определение
Определение ВЗК дано в соответствии с консенсусом ЕССО, рекомендациями Британского общества гастроэнтерологов [1, 2, 3].
Язвенный колит – хроническое заболевание, приводящее к протяженному воспалению слизистой оболочки толстой кишки без гранулем при биопсии, поражающее прямую кишку и, в различной степени толстую кишку, характеризующуюся ремитирующим течением с периодами обострений. Также характерным являются системные и внекишечные проявления.
Болезнь Крона — мультисистемное заболевание со специфической клинической картиной, характеризующееся фокальным, асимметричным, трансмуральным гранулематозным воспалением, которое поражает, прежде всего, желудочно-кишечный тракт (ЖКТ); но может проявляться также системными и внекишечными осложнениями.
Неклассифицированное ВЗК – термин, используемый для мониторирования случаев затрудненного дифференциального диагноза между язвенным колитом и болезнью Крона или других колитов, с учетом данных анамнеза, эндоскопического и гистопатологического исследования нескольких биоптатов, а также радиологического обследования.
Недифференцированный колит – термин, используемый морфологами для описания перехлеста признаков язвенного колита и болезни Крона в образцах после колэктомии. Наличие такового служит прогностическим фактором риска хирургического вмешательства.
Название протокола: *Язвенный колит (В настоящее время более верным термином считается «язвенный колит»). Болезнь Крона
ФНО – фактор некроза опухоли.6. Категория пациентов: взрослые больные с воспалительными заболеваниями кишечника (язвенный колит, болезнь Крона).
Пользователи протокола: врачи-терапевты и гастроэнтерологи стационарного и амбулаторного звена, врачи общей практики поликлиники

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация в зависимости от возраста, в котором развилось заболевание, имеет прогностическое значение. У молодых пациентов с ЯК, как правило, более агрессивное течение и чаще применяются иммуномодуляторы. В то время как у пациентов, у которых ЯК диагностирован позже в жизни (A3), болезнь протекает мягче, с меньшей необходимостью в хирургии [1].
2. По локализации (Монреальская классификация ВЗК) [4]
Язвенный колит:
— E1 проктит
— E2 левосторонний колит
— E3 тотальный колит (панколит)
Болезнь Крона:
— L1 терминальный илеит
— L2 толстая кишка
— L3 илеоколит
3. По степени активности. Следует иметь в виду, что понятие «активность» в русскоязычной терминологии соответствует понятию «тяжесть заболевания» [5].
Язвенный колит. В соответствии с Консенсусом ЕССО и Монреальской классификацией, течение язвенного колита делится на ремиссию и активную фазу заболевания (таблица 1). Ремиссия определяется как полное отсутствие клинических симптомов (т.е. частоты стула ≤3/день без кровотечения) и нормальная слизистая оболочка при эндоскопии с отсутствием острого воспалительного инфильтрата по данным гистологии.
| Ремиссия | Активный ЯК | ||
| S0 | S1 | S2 | S3 |
| Частота стула/день | |||
Для определения тяжести (выраженности активности) язвенного колита используется модифицированная классификация Truelove и Witts. Критерии, приведенные в таблице 2 легко применять в амбулаторных условиях, они позволяют определять показания для госпитализации и интенсивного лечения, а также мониторировать результат. Эти критерии рекомендованы для идентификации тяжелого колита Американской Коллегией Гастроэнтерологов (The American College of Gastroenterology (ACG) [5], Ассоциацией Колопроктологии Великобритании и Ирландии (Association of Coloproctology of Great Britain and Ireland (ACPGBI) [6], а также ЕССO [1].
| Слабая активность | Умеренная активность | Выраженная активность | |
| Частота кровянистого стула /день | 4 и более | >6 | |
| Пульс | ≤90 уд/мин | >90 уд/мин | |
| Температура | ≤37,8 ºС | >37,8 ºС | |
| Гемоглобин | >11,5 г/дл | ≥10,5 г/дл | |
| СОЭ | ≤30 мм/час | >30 мм/час | |
| СРБ | Норма | ≤30 мг/л | >30 мг/л |
При проведении клинических исследований для определения активности ЯК чаще используется индекс Мейо (Mayo Clinic disease activity index) [7] – таблица 3.
| Индекс Мейо | 0 | 1 | 2 | 3 |
| Частота стула | Норма | 1-2/день>нормы | 3-4/день>нормы | ≥5/день |
| Ректальное кровотечение | Нет | Примесь | Присутствует | В значительном количестве |
| Слизистая | Норма | Эритема, обеднение сосудистого рисунка, ранимость | Выраженная эритема, отсутствие сосудистого рисунка, эрозии, ранимость | Спонтанные кровотечения, язвы |
| Общая врачебная оценка | Нет симптомов колита, пациент чувствует себя хорошо, по данным РСС – 0 баллов | Незначительные симптомы колита (0 или 1 балл), функциональная оценка 0 или 1, РСС — 0 или 1 балл) | Признаки умеренной активности (симптомы колита, кровотечения, функциональная оценка и эндоскопически – 1 или 2 балла) | Тяжелая степень с высокой вероятностью назначения глюкокортикоидов и, госпитализации. Частота стула, ректальное кровотечение, самочувствие пациента и по данным РСС – 2 или 3 балла |
Болезнь Крона. В большинстве стран и клинических исследований для оценки клинической активности (тяжести) БК используется индекс активности БК (Crohn’s Disease Activity Index (CDAI), индекс Беста).
При расчете учитываются только клинические (но не эндоскопические) критерии. Максимальное количество баллов — 600 (таблица 4). CDAI<150 баллов расценивается как ремиссия БК, индекс >150 баллов – как активная болезнь с разделением на низкую (150-200 баллов), умеренную (200-450) и высокую активность (более 450 баллов) [8].
В настоящее время для оценки активности язвенного колита и болезни Крона наметилась тенденция использовать уровень СРБ>10 мг/л в дополнение к клиническим критериям активности. К примеру, уровень СРБ 45 мг/л на 3 день после поступления в стационар при частоте стула 3-8 раз в день — это прогностический признак высокого риска колэктомии [1].
— Со стороны верхнего отдела желудочно-кишечного тракта: афтозный / язвенный стоматит, глоссит, гингивит, эзофагит;
— Со стороны кожи, подкожно-жировой клетчатки: узловатая эритема, гангренозная пиодермия, язвы нижних конечностей, анальный зуд, дерматит, абсцессы, флегмона;
— Со стороны органа зрения: ирит, эписклерит, кератит, конъюнктивит, блефарит, увеит;
— Со стороны печени и желчевыводящих путей: первичный склерозирующий холангит, холангиокарцинома, перихолангит, жировой гепатоз, хронический гепатит;
При наличии сопутствующего язвенному колиту первичного склерозирующего холангита (ПСХ) повышается риск развития колоректального рака [1].
Диагностика
3. показатели функции печени – аспартатаминотрансфераза, аланинаминотрансфераза, γ-глутамилтранспептидаза, щелочная фосфатаза;
6. илеоколоноскопия или ректосигмоскопия с множественной биопсией (не менее 2 кусочков из 5 участков, включая дистальный отдел подвздошной кишки и прямую кишку);
7. эзофагогастродуоденоскопия с биопсией;
Следует учитывать опасность эндоскопических и рентгенологических манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника.
3. обзорная рентгенография в условиях естественной контрастности (при подозрении на токсическую дилатацию толстого кишечника);
– микробиологическое исследование на наличие токсина Clostridium difficile (для выявления инфекции в 90% случаев требуется минимум 4 образца кала), шигеллы, сальмонеллы, иерсинии, дизентерийной амебы, гельминтов, паразитов;
13. исследование на цитомегаловирус, вирус герпеса и Эбштейн-Барр показано в случае тяжелого или резистентного течения заболевания; реактивация этого вируса часто наблюдается у пациентов, получающих иммуносупрессивную терапию;
Перечень обследований, которые необходимо провести до плановой госпитализации (минимальный перечень):
1) Жалобы: частый, водянистый стул, наличие крови и/или слизи в стуле, ночные дефекации, чувство неполного опорожнения кишечника, боли и урчание в животе, снижение массы тела, боли в суставах, изменения на коже (гангренозная пиодермия, узловатая эритема), свищи, лихорадка, тахикардия, повышенная утомляемость, отеки.
Анамнез: продолжительность диареи более 4 недель, рецидивирующий характер описанных жалоб, наличие ВЗК у близких родственников; активное табакокурение (протективный фактор для ЯК и фактор риска для БК), аппендэктомия в анемнезе (протективный фактор для ЯК). Неселективные нестероидные противовоспалительные препараты увеличивают риск обострения язвенного колита. При сборе анамнеза заболевания необходимо уточнить связь возникновения симптомов с недавними путешествиями, приемом антибактериальных или нестероидных противовоспалительных препаратов, перенесенной кишечной инфекцией, сменой полового партнера, аппендэктомией.
2) Физикальное обследование: диарея, боли в правой подвздошной области и напряжение передней брюшной стенки, опухолевидное образование в брюшной полости, перианальные осложнения, лихорадка, тахикардия, бледность кожных покровов, периферические отеки, внекишечные проявления, внутренние свищи, потеря массы тела.
3) Лабораторные исследования.
— Маркеры острой фазы: ускорение СОЭ, лейкоцитоз, повышение СРБ, гипопротеинемия, гипоальбуминемия, увеличение альфа 2-глобулинов.
— Серологические маркеры: perinuclear anti-neutrophil cytoplasmic antibodies (pANCA) позитивны у 65% больных ЯК, anti-Saccharomyces cerevisiae antibodies (ASCA) позитивные при БК.
1. Эндоскопические методы исследования. Эндоскопическое исследование верхних и нижних отделов ЖКТ проводится для подтверждения диагноза ВЗК, оценки локализации и распространенности патологического процесса и получения образцов ткани для морфологического анализа с целью дифференциальной диагностики между ЯК и БК, выявления дисплазии или злокачественного образования.
При ЯК выявляется непрерывное (сплошное) воспаление слизистой толстой кишки, почти всегда начинающееся в прямой кишке, примерно в 50% случаев распространяющееся проксимально. Терминальный отдел подвздошной кишки вовлекается редко (рефлюкс-илеит).
Наличие поперечных язв, афт, ограниченных участков гиперемии и отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта характерно для БК.
Видеокапсульная эндоскопия (ВКЭ) с момента ее одобрения Управлением по продовольствию и медикаментам (США) в 2001 года стала инновационным инструментом для исследования патологий тонкой кишки, в том числе, при болезни Крона. До проведения ВКЭ рекомендуется выполнять эндоскопическое обследование верхних и нижних отделов ЖКТ.
Видеокапсульная эндоскопия является неинвазивной и считается безопасной процедурой, так как эндоскопические капсулы, как правило, выводится из организма с калом в течение 24-48 ч [9]. Однако, если задержка капсулы происходит, это может помочь определить основную причину желудочно-кишечной патологии и потребовать хирургического вмешательства
2. Рентгенологические методы. В процессе исследования оцениваются ширина просвета кишки, выраженность гаустрации, контуры кишечной стенки, а также изменения слизистой оболочки. Для ВЗК характерно наличие ригидности кишечной стенки и ее бахромчатые очертания, стриктуры, абсцессы, опухолеподобные конгломераты, свищевые ходы, неравномерное сужение просвета кишечника вплоть до симптома «шнурка».
3. Гистологическое: нарушение архитектоники крипт, крипт-абсцессы, трансмуральное воспаление слизистой, отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя, гиперплазия лимфоидных фолликулов и пейеровых бляшек, гранулемы. При прогрессировании заболевания нагноение, изъязвление лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем.
4. Ультразвуковое исследование: классическим УЗ-признаком воспалительных изменений стенки кишечника, выявляемых при поперечном сечении, служит обнаружение конфигурации в виде кольца – так называемый симптом мишени. Этот феномен коррелирует с выраженностью изменений кишечной стенки. В продольном сечении наблюдается ее протяженное анэхогенное утолщение. Отмечается также сужение просвета пораженного участка кишки, ослабление или исчезновение его перистальтики. Метод УЗ-диагностики не несет лучевую нагрузку, не требует введения контрастного вещества, следовательно, безопасен у беременных, незаменим для исследования камней почек и желчного пузыря, наличие которых может быть осложнением БК, достаточно чувствителен для выявления абсцессов, особенно у худощавых пациентов.
5. Магнитно-резонансная томография. Данный метод может быть полезен для дифференцировки воспалительных и фиброзных стриктур. Характеризуется высокой чувствительностью для определения абсцессов, внутренних свищей и перианальных осложнений.
МР-холангиопанкреатография – первоочередной метод исследования для диагностики склерозирующего холангита. МРТ не сопряжена с воздействием ионизирующего излучения, что весьма важно, учитывая возраст пациентов и необходимость многократной визуализации.
6. Компьютерная томография традиционно считается «золотым стандартом» выявления внекишечных проявлений заболевания, таких как абсцессы, флегмоны, увеличение лимфатических узлов. КТ дает возможность не только оценить толщину стенки пораженных участков кишечника, но и распознать осложнения (перфорацию, свищи). Информативность результатов КТ в значительной мере зависит от степени контрастирования просвета кишечника, поэтому исследование требует специальных методик для его проведения.
5) Показания для консультации специалистов: окулист (для исключения поражения органа зрения), ревматолог (при вовлеченности в аутоиммунный процесс суставов), хирург (при подозрении на острую токсическую дилатацию толстой кишки, при отсутствии положительной динамики от консервативной терапии), онколог (при появлении признаков дисплазии, рака).
Болезнь Крона
Болезнь Крона — довольно редкий диагноз, отчасти потому, что узнать ее бывает непросто. Причина заболевания — неправильная работа собственного иммунитета, атакующего желудочно-кишечный тракт, что приводит к хроническому воспалению. Говорить о болезни могут: слабость, периодические, непроходящие боли в животе, тошнота, повышенная температура и язвочки во рту.
Что такое болезнь Крона?
Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника аутоиммунной природы. При этом могут поражаться все отделы желудочно-кишечного тракта, начиная от слизистой полости рта, заканчивая прямой кишкой и анусом.
Болезнь встречается повсеместно, однако чаще всего болеют жители Северной Америки и Европы. Последнее время отмечается увеличение числа случаев заболевания, особенно в развивающихся странах.
К характерным проявлениям болезни относится боль в животе и диарея, появление крови в стуле. Лечение болезни Крона включает терапию противовоспалительными препаратами, антибиотиками, нередко проводится хирургическое вмешательство.
Причины
Болезнь Крона (БК) развивается, когда иммунная система начинает атаковать собственные ткани организма — кишечник и другие органы пищеварения. При этом этом точная причина возникновения заболевания неизвестна. Выделяют несколько групп факторов, которые могут участвовать в процессе развития болезни:
- наследственные факторы (если болезнь Крона имеется у членов семьи, риск заболевания родственников повышается);
- генетические факторы (в частности, мутация гена NOD2, ответственного за синтез белков, участвующих в работе врожденного иммунитета);
- инфекции (предполагается влияние некоторых бактерий и вирусов на чрезмерную активацию иммунного ответа);
- иммунологические факторы (непосредственно, нарушения работы иммунитета).
Дополнительными факторами риска могут являться:
- возраст (болезнь Крона чаще проявляется до 30 лет);
- чрезмерный прием нестероидных противовоспалительных лекарственных препаратов (НПВС), комбинированных оральных контрацептивов (КОК);
- курение;
- погрешности в диете.
Заразна ли болезнь Крона?
Болезнь Крона возникает из-за нарушения работы иммунной системы. Это не заразно. Однако при наличии заболевания у близких родственников возможно проявление заболевания по наследственному фактору.
Классификация
Несмотря на то, что болезнь Крона может поражать любые отделы пищеварительной системы, отмечается несколько наиболее частых локализаций:
- илеоколит (поражение подвздошной и толстой кишки) — 42% случаев;
- илеит (поражение подвздошной кишки) — 33%;
- колит (поражение толстой кишки) — около 20% случаев.
Дополнительно различают изолированное поражение тонкого кишечника, поражение анальной области и мультирегиональное воспаление с вовлечением верхних отделов ЖКТ (желудка и пр.) — 5%.
На сайте msdmanuals.com можно самостоятельно рассчитать степень активности болезни Крона, оценив наличие тех или иных симптомов и осложнений.
Чем опасно заболевание? Осложнения
Болезнь Крона опасна своими осложнениями (рис. 1), среди которых:
- Утолщение стенки кишки, и как следствие, сужение кишечника (сужение части кишечника вследствие воспаления и формирования рубцовой ткани). Часто затрудняет прохождение каловых масс. В тяжелых случаях может возникнуть кишечная непроходимость, которая проявляется болями и вздутием живота, тошнотой и рвотой. В дальнейшем стриктура может перейти в стеноз — полное закрытие просвета кишки.
- Трещина анального канала — трещина слизистой оболочки кишки, которая может вызывать боль и кровотечение.
- Перфорация кишки — сквозной дефект, который образуется в стенке кишки вследствие воспаления, трещины, язвы. Через данное отверстие в брюшную полость просачивается кишечное содержимое, что приводит к развитию перитонита — состояния, требующего немедленной операции.
- Свищ — образуется, когда в результате воспаления формируется сквозной канал между кишкой и рядом расположенным органом или кожей, через который выделяется кишечное содержимое в другой орган или наружу.
- Абсцесс — ограниченное гнойное воспаление, который может располагаться около стенки кишки, в брюшной полости, в тканях в области прямой кишки.
- Рак — риск развития колоректального рака у лиц с воспалительными заболеваниями кишечника зависит от длительности болезни и от ее распространения в толстой кишке. Для диагностики рака толстой кишки выполняют колоноскопию с биопсией.
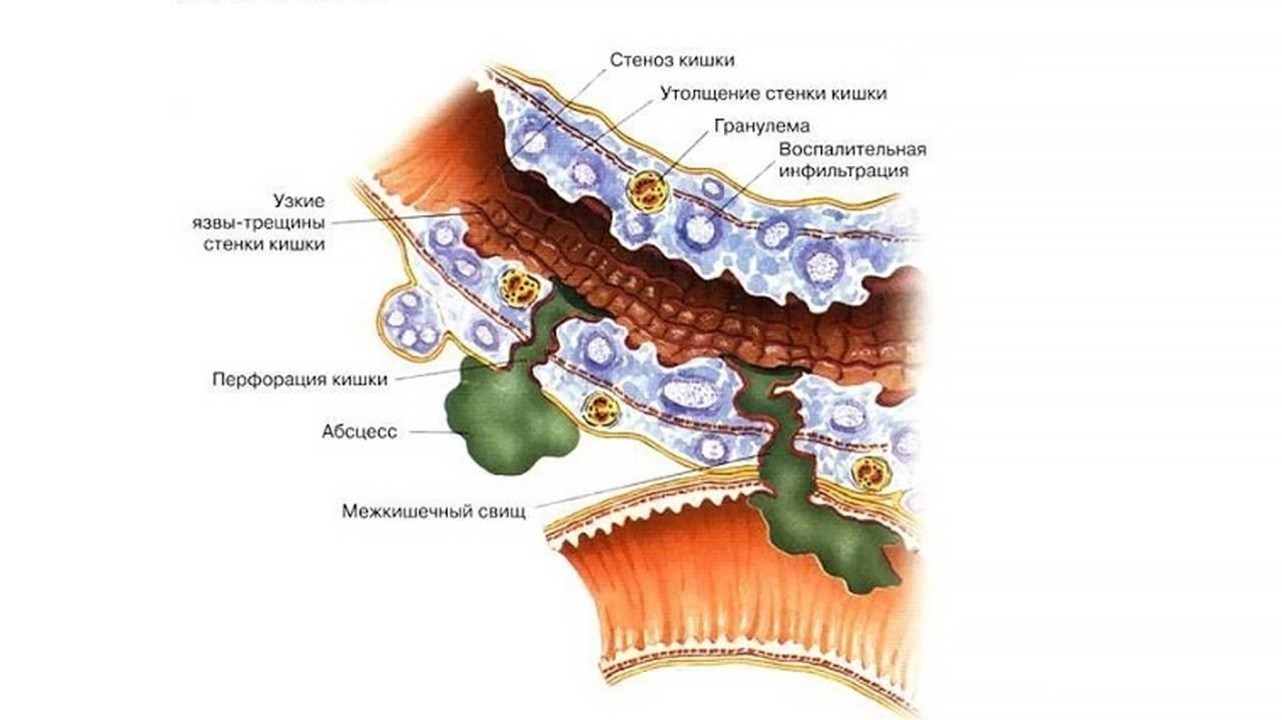
Рисунок 1. Схема осложнений болезни Крона. Источник: propionix. ru
Болезнь Крона при беременности
По данным исследований, влияние болезни Крона на течение и исход беременности определяется активностью заболевания в момент зачатия и в период беременности.
Среди осложнений встречаются преждевременные роды, выкидыши, нарушения развития плода. Считается, что при высокой активности болезни Крона процент неосложненных беременностей составляет лишь 54%, в то время как при неактивном заболевании — 80%. Так, в активной фазе заболевания риск преждевременных родов увеличивается в 3,5 раза, самопроизвольных выкидышей — в 2 раза. При этом заболевании чаще производится искусственное прерывание беременности и кесарево сечение.
Что касается влияния самой беременности на течение болезни Крона, стоит отметить, что когда на момент наступления беременности заболевание находится в стадии ремиссии, то в 2/3 случаев ремиссия сохраняется и во время беременности. Частота развития обострений не отличается от небеременных пациенток. Обострения чаще развиваются в I триместре беременности, после абортов и после родов. Также рецидивы часто возникают в результате отказа женщин от приема лекарств при наступлении беременности.
Патогенез
Болезнь Крона развивается, когда под влиянием всевозможных факторов (наследственной предрасположенности и генетических мутаций, активности микроорганизмов и нарушений в работе иммуннитета) происходит активация воспалительного ответа со стороны иммунной системы. Действие иммунной системы приводит к повреждению стенки кишки. При этом, отличительной чертой болезни является возникновение язв, затрагивающих всю толщину стенки кишки.
Со временем слизистая кишечника принимает характерный вид «булыжной мостовой» — участки язв и трещин чередуются с участками скопления иммунных клеток и отека слизистой оболочки (рис. 2).
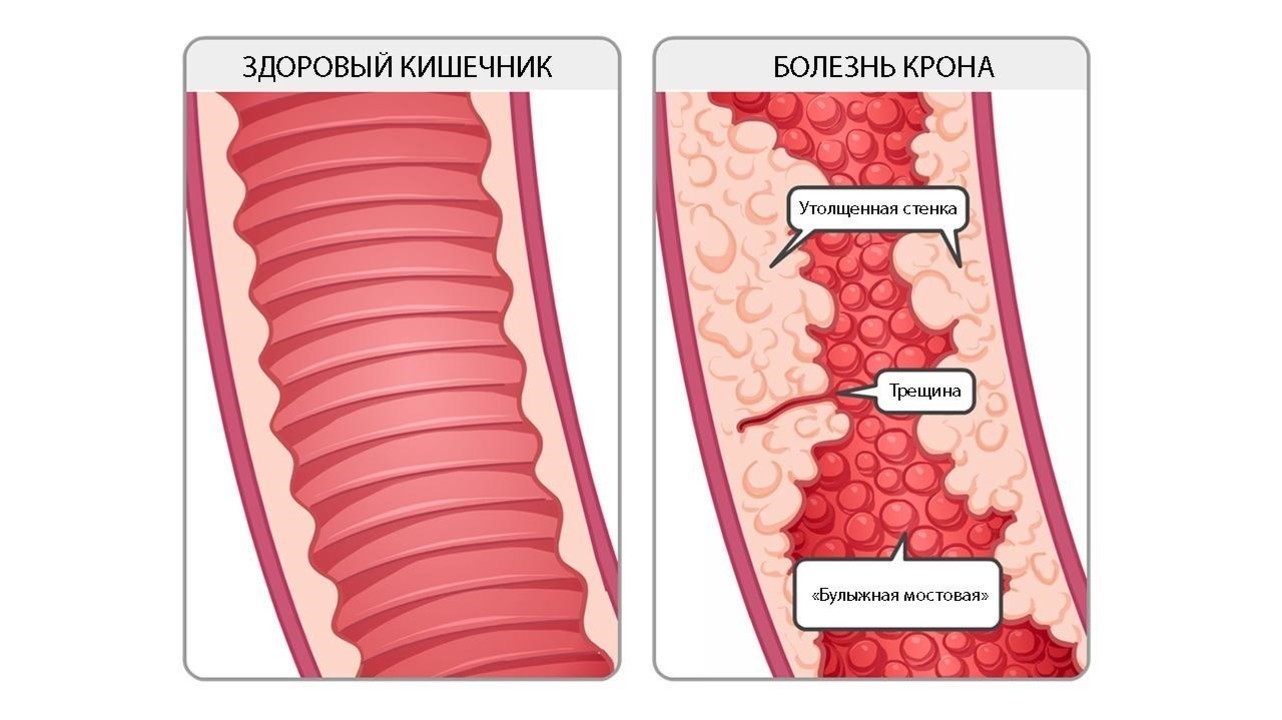
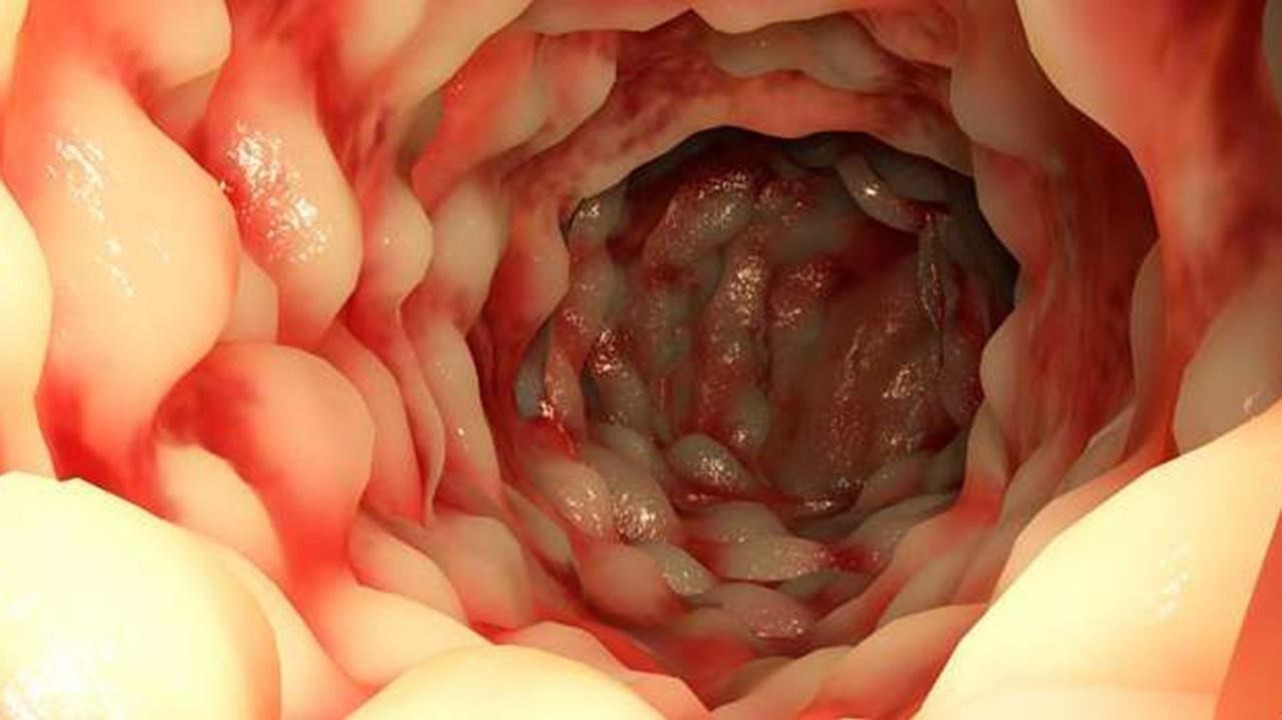
Рисунок 2. Изменение слизистой кишечника по типу «булыжной мостовой» при болезни Крона. Источник: aboutkidshealth. ca Источник: unspecific. ru.
Болезнь Крона у взрослых
Болезнь Крона считается болезнью молодых — заболевают, преимущественно, люди среднего возраста, пик заболеваемости приходится на 15-35 лет. Среди старшей возрастной группы отмечается второй пик — после 60 лет.
При этом заболевание имеет распространенный характер поражений — в отличие от других болезней из группы ВЗК («воспалительные заболевания кишечника») она может затрагивать любые отделы пищеварительного тракта, начиная от ротовой полости, заканчивая прямой кишкой (рис.3).
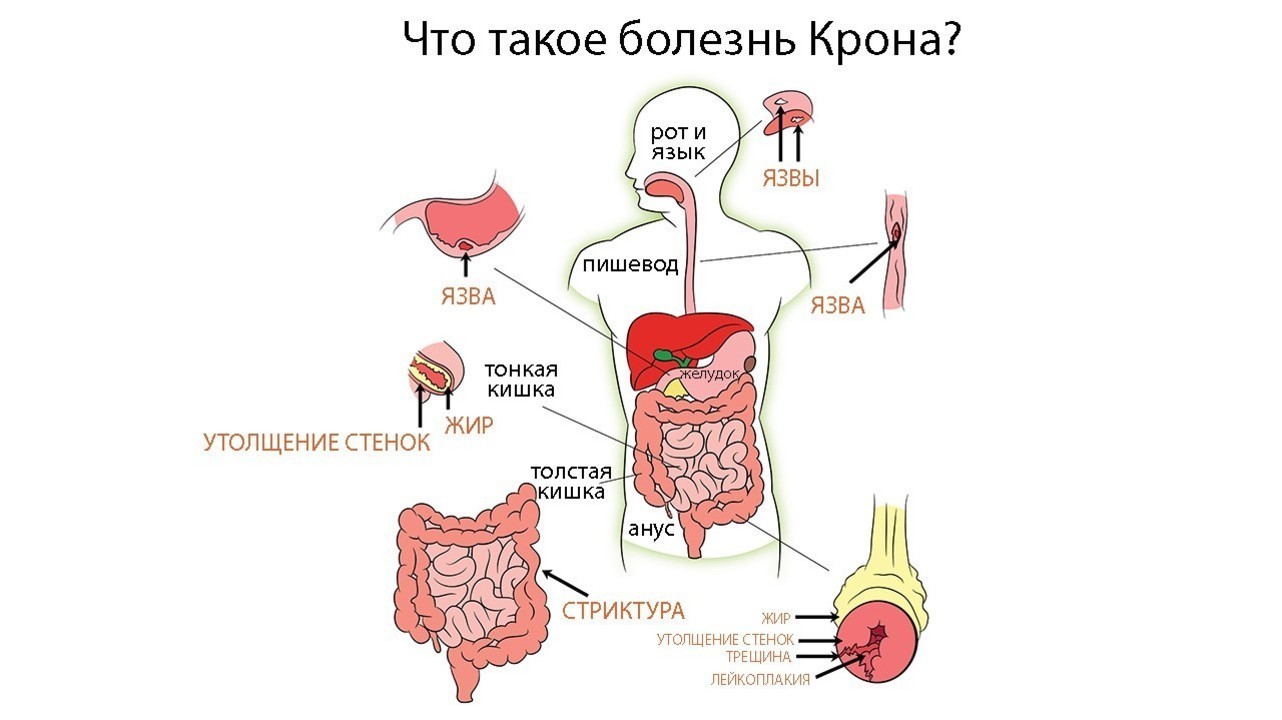
Рисунок 3. Болезнь Крона способна поражать весь пищеварительный тракт. Источник: QuIBDO
Болезнь Крона, как и многие другие из группы аутоиммунных заболеваний, имеет хроническое течение — так или иначе, возникнув однажды, она будет сопровождать больного в течение многих лет. Однако при условии грамотно подобранного лечения симптомы заболевания часто можно свести к минимуму.
Болезнь Крона у детей
Дебют болезни Крона у детей случается в среднем в 10-15 лет. При этом чаще болеют мальчики. Так же, как и у взрослых, у детей могут поражаться любые отделы пищеварительного тракта, однако наиболее часто заболевание протекает в форме илеоколита, колита и илеита.
Симптомы болезни Крона
Симптомы при болезни Крона можно разделить на несколько групп:
- Общие симптомы: утомляемость и слабость, повышение температуры, потеря костной массы.
- Кишечные симптомы: боль в животе и спазмы кишечника, тошнота, рвота, потеря веса, витаминные дефициты и пр.
- Внекишечные симптомы: поражение слизистой оболочки рта («афтозный стоматит», рис.4), глаз (конъюнктивит и др.), кожи. Встречаются примерно в 12% случаев.
- Симптомы начавшихся осложнений.
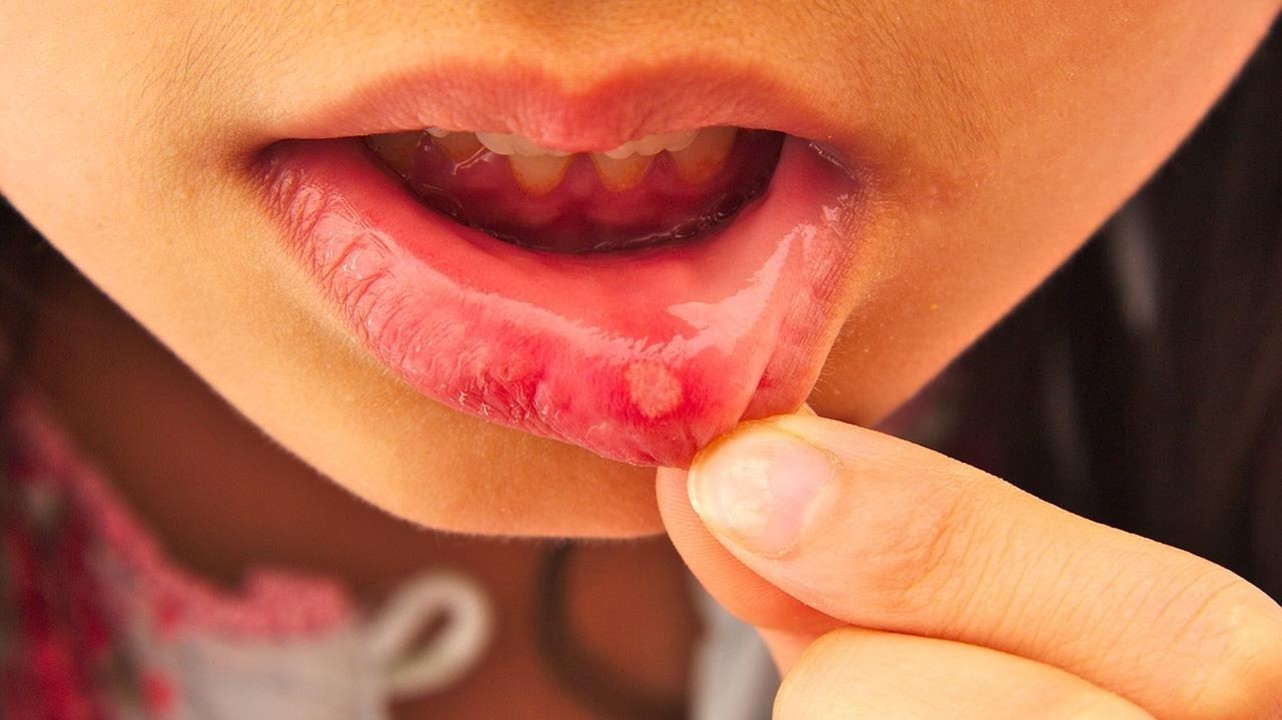
Рисунок 4. Афтозный стоматит иногда становится единственным проявлением болезни Крона. Источник: jorgecachoh/Depositphotos
В зависимости от локализации поражения симптомы могут по-разному сочетаться друг с другом (табл.1).
| Форма болезни | Локализация поражения | Симптомы | Частота |
|---|---|---|---|
| Илеоколит | Подвздошная кишка+правый фланг толстой кишки | Диарея, боль в животе, спазмы кишечника, потеря веса | 42% |
| Илеит | Подвздошная кишка | Диарея, боль в животе, спазмы кишечника, потеря веса | 33% |
| Колит | Толстая кишка | Диарея, реткоральное кровотечение, формирование абсцессов, свищей и язв прямой кишки | 20% |
| Другие формы | Сочетание различных областей с вовлечением желудка, 12-типерстной кишки, анальной области и т.д. | Анорексия, потеря веса, тошнота, рвота. | 5% |
Симптомы у детей
У детей отмечается преобладание внекишечных симптомов над кишечными. Так, заболевание на первых порах может проявляться:
- болями в суставах,
- анемией,
- гиповитаминозами,
- поднятием температуры без видимых на то причин (так называемая «лихорадка неясного генеза»),
- задержкой роста и потерей массы тела.
Диарея и боли в животе при этом могут отсутствовать.
Диагностика
Диагностика болезни Крона часто вызывает затруднения. Ввиду того, что симптомы заболевания неспецифичны, а болезнь встречается нечасто, пациент может годами испытывать боли, не зная о болезни. Поэтому при наличии подозрений и семейной предрасположенности необходимо обращаться к врачу и проходить диагностику — в несколько этапов.
Клинические признаки
Как и диагностика любого заболевания, диагностика болезни Крона начинается с анамнеза пациента. Врач тщательно опрашивает больного, обращая внимание на:
- наличие характерных симптомов и их усиление по ночам,
- какие-либо симптомы со стороны глаз, суставов или кожи,
- наличие непереносимости какой-либо пищи,
- курение в анамнезе или употребление пациентом различных медикаментов (в том числе антибиотиков) в течение длительного периода.
На основании полученной клинической картины врач назначает дальнейшее обследование.
При этом следует учитывать, что симптомы болезни Крона (боль в животе, диарея, тошнота, рвота, вздутие кишечника и т. д.) могут быть характерны для других заболеваний — например, синдрома раздраженного кишечника или язвенного колита. Главные отличия язвенного колита — это наличие позывов к дефекации при малом объеме стула (тенезмы) и поражение только толстой кишки в отличие от болезни Крона, при которой могут поражаться любые отделы пищеварительного тракта. При синдроме раздраженной кишки отмечается связь обострений с психоэмоциональными факторами, отсутствие выраженной болезненности при пальпации кишки, отсутствие признаков воспаления.
Какое обследование необходимо при подозрении на болезнь Крона
К сожалению, поставить диагноз на основании только клинической картины невозможно. Поэтому пациент сдает анализы и, по показаниям врача, проходит различные инструментальные исследования:
- общий и биохимический анализ крови: выявление признаков воспаления, наличия дефицитов (белка, различных витаминов и микроэлементов и др. вследствие нарушения их всасывания в кишечнике из-за поражения слизистой оболочки), оценка степени активности заболевания (выявление анемии, лейкоцитоза, тромбоцитемии, ускорения СОЭ, повышения концентрации СРБ, гипопротеинемии с гипоальбуминемией, гипокалиемии);
- выявление антител против Saccharomyces cerevisiae (ASCA) — помогает в дифференциальной диагностике с язвенным колитом, так как данные антитела выявляются при болезни Крона чаще, чем при любых других ВЗК.
- кальпротектин и лактоферрин в кале — являются признаками обострения воспалительного заболевания кишечника.
Визуализирующие методы исследования
Это такая группа методов, где с помощью различных технологий (рентгеновское излучение, отражение ультразвуковых волн и пр.) возможно получение изображения внутреннего органа и его исследование на предмет наличия патологий. К визуализирующим методам относят:
- рентгеноконтрастное исследование — это метод рентгенологического исследования, который подразумевает введение в организм специального контрастного вещества, прокрашивающего просвет кишечника. Метод позволяет выявить измененные участки тонкого или толстого кишечника (единичные или множественные сужения, характерные глубокие изъязвления, дающие картину «булыжной мостовой», свищи);
- УЗИ, КТ и МРТ. Применяются для обнаружения абсцессов и свищей, визуализации стенки кишечника, оценки её толщины и ширины просвета. Чувствительность КТ и МРТ в диагностике БК ≈ 80% Эта цифра означает, что с помощью данного исследования можно обнаружить болезнь Крона у 80 из 100 больных пациентов.
Эндоскопия
Эндоскопический метод исследования — это вид исследования, при котором в естественные отверстия организма (рот, прямую кишку) вводится гибкая трубка (эндоскоп) с камерой на конце, изображение с камеры подается на экран. Это позволяет врачу визуально оценить состояние внутренних органов пациента. К эндоскопическим методам относят:
- Колоноскопию (рис. 5), которая заключается в введении эндоскопа через прямую кишку в толстый кишечник. Позволяет оценить характер и степень воспаления в толстой кишке и в конечном отделе подвздошной кишки (показан забор большого количества биоптатов — с помощью эндоскопа и специальных щипцов берется небольшой участок слизистой кишечника для дальнейшего исследования).
- Капсульную эндоскопию, когда используют не эндоскоп, а капсулу с видеокамерой внутри, которую пациент должен проглотить. Проходя ЖКТ, камера делает снимки и передает их на специальное устройство. Метод используют при подозрении воспалительных изменений в тонком кишечнике, недоступном для обычных эндоскопических и радиологических обследований.
- Энтероскопию — исследование тонкого кишечника с помощью эндоскопа, вводимого в рот или в анус. В том числе позволяет получить биоптаты из тонкой кишки, увеличивать сужения кишки, удалять задержанную эндоскопическую капсулу и останавливать кровотечение (все это производится путем введения специальных инструментов в каналы эндоскопа).
Все эти методы требуют предварительной подготовки пациента: отказа от еды на 8 часов и более, использования слабительных средств или клизм.
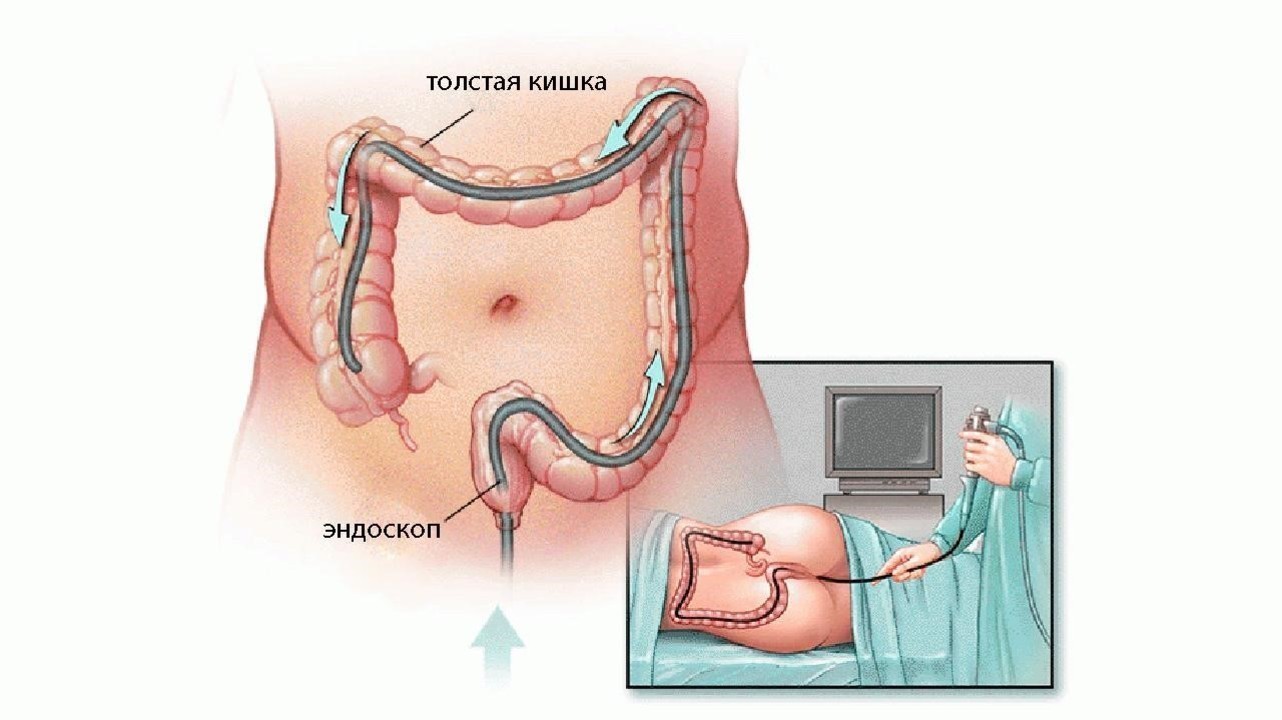
Рисунок 5. Проведение эндоскопии. Источник: Mayo Foundation
Гистологическое исследование
При выполнении эндоскопических исследований — колоноскопии, энтероскопии — с помощью эндоскопа берется биопсия участка кишки и исследуется под микроскопом. Изучение клеток биоптата позволяет оценить наличие признаков воспаления и степень его активности.
Микробиологическое исследование кала
Выполняется посев кала пациента на питательные среды для определения вида обитающих в кишечнике бактерий.
При хроническом воспалении в кишечнике создаются благоприятные условия для развития патогенной микрофлоры. Бактерии являются непосредственной причиной развития гнойных осложнений. Для их предупреждения и лечения выполняется микробиологическое исследование с определением вида бактерий и назначения антибиотиков.
Лечение
Лечение болезни Крона проводится комплексно, с использованием препаратов разных классов и рекомендаций по соблюдению диеты.
Диета при болезни Крона
Специальной диеты, разработанной исключительно для пациентов с болезнью Крона, не существует. В этом случае врач назначает диету для пациентов с ВЗК (воспалительными заболеваниями кишечника).
В период ремиссии такая диета соблюдается с целью не допустить обострения и основывается на следующих принципах:
- Пища не должна раздражать слизистую кишечника. Исключаются продукты, богатые клетчаткой и жиром. Уменьшается количество жиров и углеводов, увеличивается потребление белков из расчета 2 г на 1 кг веса тела больного.
- Блюда готовятся диетическим способом с помощью варки или на пару.
- Запрещается твердая и густая пища, сложная для переваривания воспаленным кишечником.
- Питание распределяется на 5–6 приемов в сутки небольшими порциями.
- Обязательно соблюдается питьевой режим: в течение дня следует выпивать 1,5–2 л жидкости комнатной температуры.
- Исключаются пряности, специи, полуфабрикаты, соления, копчения, консервы.
- Соль ограничивается до 10 г в сутки.
- Пища не должна быть горячей или холодной, чтобы не вызвать нежелательную реакцию кишечника на температуру.
В период обострения заболевания нарушается нормальное усвоение пищи. Возникают боли различной локализации (в зависимости от формы заболевания у конкретного пациента) и диарея. Поэтому меню в период обострения лучше обсудить с лечащим врачом.
В основу рациона при этом будут входить жидкие смеси, приготовленные из того, что не ухудшит состояние кишечника. Также чаще всего могут быть разрешены следующие продукты:
- супы на втором бульоне;
- слизистые каши из мягкой крупы;
- нежирные виды мяса и рыбы отварные или паровые;
- вчерашний белый хлеб;
- кисели и желе из ягод и фруктов;
- паровой омлет;
- домашний творог.
Важно! Для того, чтобы облегчить симптомы в стадии обострения заболевания в домашних условиях при сильных болях и спазмах можно использовать теплую грелку, положив ее на живот. В первые дни обострения врач может порекомендовать 1-2-ух дневное голодание для уменьшения симптомов болей и диареи. Успокаивающее действие на слизистую кишечника могут оказать отвар ромашки или шиповника, некрепкий чай с лимоном, кисели.
Медикаментозное лечение
Из-за того, что патогенез развития заболевания сложен, и конкретной причины его возникновения не выявлено, вылечить болезнь Крона одним препаратом невозможно. С помощью различных лекарств мы стараемся воздействовать на разные ступени патогенеза заболевания — подавлять воспалительную реакцию, лечить гнойные осложнения и пр.
Антибиотики
Назначаются при наличии свищей, абсцессов и развитии других осложнений болезни Крона, а также при наличии патологической микрофлоры в кишечнике. Используется метронидазол, цефалоспорины и другие антибиотики, в зависимости от вида выявленной патогенной флоры. Если выбранная группа антибиотиков не помогает пациенту, препараты меняются до тех пор, пока не будет достигнут желаемый эффект от лечения.
Кортикостероиды
Являются препаратами первой линии помощи при обострении болезни Крона. В зависимости от степени активности заболевания назначается преднизолон, метилпреднизолон, будесонид, гидрокортизон в разных дозах. После купирования острой фазы дозу постепенно уменьшают вплоть до полной отмены, если это возможно.
Иммуносупрессоры и иммуномодуляторы
С учетом аутоиммунного механизма заболевания, препараты, воздействующие на иммунитет, используются в качестве комплексного лечения для поддержания состояния ремиссии, а также при непереносимости кортикостероидов.
Биопрепараты (моноклональные антитела и др.)
Ряд биопрепаратов может назначаться для воздействия на процесс воспаления и в качестве комплексной терапии, помогающей продлить стадию ремиссии.
Прочие лекарственные средства
Для облегчения различных симптомов (боли в животе, диарея и пр.) пациенту назначаются анальгетики, антидиарейные препараты, салицилаты и другие — препараты, не влияющие непосредственно на механизм развития болезни, но облегчающие те или иные симптомы.
Хирургическое лечение
К хирургическому лечению прибегают при рецидивирующей кишечной непроходимости или не поддающихся лечению фистулах, абсцессах и других осложнениях. Резекция пораженной части кишки способствует уменьшению выраженности симптомов, но не ведет к полному излечению. Рецидивы вероятны даже после резекции всех пораженных областей.
Народные средства
Как метод лечения, народные средства при болезни Крона не имеют доказанной эффективности. Однако, в качестве комплексного лечения, они могут облегчить течение болезни. К народным методам относится прием травяных сборов, снимающих воспаление в кишечнике и желудке: ромашки, зверобоя, подорожника, девясила и других.
Некоторые авторы отмечают важность психоэмоционального компонента в процессе развития болезни Крона и ее обострений. Здоровый сон, уменьшение стрессовых нагрузок и психотерапия могут послужить хорошим подспорьем в борьбе с недугом.
Можно ли вылечить болезнь Крона окончательно?
Как было сказано выше, болезнь Крона — это хроническое заболевание. А большинство хронических заболеваний окончательно вылечить невозможно — можно лишь контролировать выраженность симптомов. Так, при условии соблюдения диеты, прописанного лечения, рекомендаций по ведению здорового образа жизни возможно максимальное продление ремиссии и предупреждение рецидивов.
Как жить с болезнью Крона?
Однозначно, болезнь Крона ухудшает качество жизни больных. Во многом это зависит от периода заболевания (рецидив или ремиссия), степени активности болезни, наличия осложнений. В момент обострения постоянные боли и диарея почти не дают возможности нормальной жизнедеятельности. Однако в стадии ремиссии болезнь почти не проявляет себя. Тщательно соблюдая прописанное врачом лечение, диету и меры профилактики, пациент получает все шансы максимально продлить период ремиссии, хотя лечиться, вероятно, придется всю жизнь.
Справиться с физиологическими неудобствами болезни Крона сложно, но вот несколько советов:
- Пейте больше воды. Это поможет справиться с обезвоживанием.
- Носите свободную одежду, которая не будет сдавливать ваше тело и доставлять неудобств.
- Чаще отдыхайте. Сон поможет восстановить силы и почувствовать себя лучше.
- Используйте грелку, чтобы успокоить боли в животе.
- Употребляйте пробиотики по назначению врача, чтобы восстановить микрофлору кишечника.
Для многих людей болезнь Крона это не только проблемы со здоровьем, но и моральные трудности.
Диарея, боль, прием лекарств, частые визиты к врачу, угроза осложнений — все это не может пройти бесследно для нервов человека. Чтобы справиться со стрессом и легче переносить обострения, люди пробуют самые разные методы, и вот некоторые из них:
- Ведение дневника. В личных записях можно выплеснуть все свои негативные эмоции, возможно, это поможет спокойнее переносить болезнь и справиться со стрессом.
- Медитации — отличный способ успокоиться. Если трудно выполнять классические медитации, можно попробовать управляемую медитацию или различные дыхательные практики, чтобы расслабиться.
- Легкие физические нагрузки и йога. Если состояние позволяет, можно отправиться на короткую прогулку и подышать свежим воздухом. Для тех, кому трудно встать с кровати, может подойти йога в постели (видео 1) — легкие и приятные упражнения.
- Успокаивающий чай с ромашкой, крапивой, мелиссой, мятой — при отсутствии противопоказаний.
- Просмотр любимых фильмов или сериалов помогает не усугублять стресс от болезни, и получить заряд приятных эмоций.
Обострение болезни может быть очень неприятным и подавляющим, но главное помнить, что это временно.
Видео 1. Йога в постели. Источник: youtube. com/c/videolikeworkout/
Профилактика
Ввиду того, что точная причина возникновения болезни Крона не определена, профилактика касается, в основном, ведения здорового образа жизни. Это:
- проживание в экологически чистых районах,
- адекватные и регулярные физические нагрузки,
- отказ от курения, рациональное питание с потреблением достаточного количества клетчатки,
- уменьшение стрессовых нагрузок,
- достаточная продолжительность сна и т. д.
Заключение
Таким образом, болезнь Крона представляется хроническим воспалительным заболеванием кишечника без точно установленной причины. Болезнь может поражать весь пищеварительный тракт и опасна многими осложнениями. Для улучшения качества жизни, продления периода ремиссии и предотвращения осложнений рекомендуется соблюдать лечение, индивидуальную диету и посильные меры профилактики.
ДИАГНОСТИКА И ЛЕЧЕНИЕ болезни Крона и язвенного колита
Как провести дифференциальный диагноз болезни Крона, язвенного колита и синдрома раздраженной кишки? Какие исследования должен провести врач общей практики? Какие препараты следует использовать для лечения этих заболеваний? Рисунок 1. Во
Как провести дифференциальный диагноз болезни Крона, язвенного колита и синдрома раздраженной кишки?
Какие исследования должен провести врач общей практики?
Какие препараты следует использовать для лечения этих заболеваний?
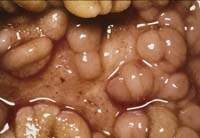 |
| Рисунок 1. Воспаленная стенка кишечника при болезни Крона. После Второй мировой войны заболеваемость ею во многих регионах резко возросла. |
Лечение воспалительных заболеваний кишечника (ВЗК), как правило, приносит хорошие результаты, хотя их хроническая природа время от времени неизбежно вызывает замешательство и разочарование как больных, так и врачей.
Сейчас все шире используются иммуносупрессоры, что сопровождается повышением частоты осложнений, и появляются новые виды лечения, поэтому представляется целесообразным, чтобы значительная часть таких больных получала терапию под контролем гастроэнтеролога.
Врач общей практики должен уметь распознавать, в каких случаях тяжелого колита требуется экстренная госпитализация, так как это может спасти жизнь больного.
Многие пациенты с ВЗК, особенно с легким течением заболевания, получают лечение исключительно у врача общей практики, однако часто наилучшим подходом представляется совместное ведение таких больных с участием специалистов гастроэнтерологической клиники.
Внедрение более активного лекарственного и хирургического лечения позволило снизить смертность при этих заболеваниях. Однако еще предстоит доказать, насколько оправдают первоначальные надежды новые препараты, основанные на лучшем понимании иммунологических медиаторов воспаления кишечника.
В понятие ВЗК обычно включаются язвенный колит (ЯК) и болезнь Крона (БК), хотя под этим термином иногда подразумеваются и такие менее известные заболевания, как коллагенозный колит и эозинофильный колит.
ЯК и БК — это болезни северных стран, и они более распространены среди городского населения [1]. Однако за последние десятилетия заболеваемость ими возросла в Японии и в Южной Европе — параллельно повышению жизненного уровня.
Влияние пола проявляется слабо: мужчины немного более предрасположены к ЯК, а женщины — к БК.
Наблюдается два пика заболеваемости: в возрасте 15–25 лет и 50–80 лет. У детей до 10 лет БК встречается редко, в то время как ЯК может наблюдаться в раннем младенческом возрасте. В Северной Европе приблизительные показатели заболеваемости ЯК и БК соответственно составляют 10 (распространенность 140) и 6 (распространенность 65) на 100 000 населения.
Эпидемиология ВЗК свидетельствует о том, что ЯК и БК являются отдельными патологическими состояниями с общим этиологическим фактором в виде обусловленной генетически, повышенной восприимчивости к некоему фактору окружающей среды. У родственников больного с ВЗК выше вероятность развития подобного заболевания (но не обязательно того же типа), и исследования монозиготных близнецов подтверждают существование генетического фактора.
В настоящее время в Оксфорде и в других центрах проводятся исследования по выявлению в геноме различных локусов, обусловливающих такую воприимчивость. Выдвигались гипотезы о роли многих этиологических факторов в развитии ВЗК (в том числе табачного дыма, газированных напитков, зубных паст, оральных контрацептивов, кори и M. paratuberculosis), однако ни одна из них не получила широкого признания.
Представляется, что при таких заболеваниях по какой-то причине утрачивается толерантность слизистой кишечника к множеству бактериальных и пищевых антигенов и развивается неконтролируемый воспалительный процесс.
Симптомы и данные клинического обследования
 |
| Рисунок 2. Язвенный колит. |
Проявления ЯК и БК отражают степень активности патологического процесса. При ЯК слизистая прямой и толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает боль в животе (нередко — левостороннюю), примеси крови и слизи в кале, диарею, часто сопровождаемую болями при дефекации и иногда — тенезмами.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудание. При пальпации весь живот может быть умеренно болезненным, ректальное исследование также нередко причиняет боли, при этом на перчатке остается кровь.
БК может вызывать колит и проявляться его симптомами (приблизительно в 30% случаев), но чаще она поражает дистальные отделы тонкого кишечника — либо в сочетании с колитом, либо без него.
В отличие от ЯК, БК способна поражать любой отдел желудочно-кишечного тракта — от рта до ануса, вызывая трансмуральное воспаление, ведущее к таким серьезным осложнениям, как стриктуры и свищи.
Если язвы заживают и оставляют после себя фиброзный стеноз, то появляются симптомы обструкции. Пациенты нередко указывают на определенное место, где временами возникают припухлость и боль. В правой подвздошной ямке может пальпироваться болезненное образование.
Абсцессы нередко приводят к формированию свищевых ходов между петлями кишечника или между кишкой и другими органами, такими как влагалище или мочевой пузырь. Состояние таких больных зачастую плачевное, так как они страдают от постоянных болей и системных симптомов, и заболевание у них течет более агрессивно. Часто наблюдаются анорексия, похудание и перемежающаяся лихорадка.
ВЗК обычно то обостряются, то затухают, с чередованием периодов ремиссии и рецидивов. Течение ЯК определяется, главным образом, распространенностью и тяжестью патологического процесса за первый год после постановки диагноза. У больных, у которых пять лет наблюдается слабовыраженный перемежающийся проктит, скорее всего, данное заболевание и дальше будет протекать подобным же образом.
И наоборот, риск колостомии наиболее высок в первый год, когда больные еще не успевают свыкнуться с мыслью, что у них ЯК, и тем большим шоком для них становится илеостомия.
Прогноз ЯК в настоящее время очень хороший. В недалеком прошлом смертность составляла 55 % за 15 лет, в настоящее же время за счет активного современного лечения, как медикаментозного, так и хирургического, этот показатель лишь немного превышает смертность в общей популяции. Однако в возрастной группе старше 60 лет прогноз менее благоприятен.
БК течет более тяжело и непредсказуемо, тем не менее соблюдается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
При развитии фиброзных стриктур течение патологического процесса чаще доброкачественное, а при формировании абсцессов и свищей наблюдается тенденция к большей его агрессивности. У 1/2-2/3 больных с БК в конце концов возникает необходимость хирургического лечения, при этом частота повторных операций достигает 50%. Около 6% пациентов с БК погибают непосредственно от осложнений данной болезни [2].
Дифференциальная диагностика и методы исследования
У больных, поступающих с типичными проявлениями ВЗК, прежде всего следует исключать энтероколит инфекционной природы. Необходимо исследовать кал на наличие возбудителей родов Salmonella, Shigella, Campylobacter и Yersinia, а также на яйца глистов, цисты и паразиты. Псевдомембранозный колит, вызываемый Clostridium difficile, исключается тестом кала на токсин этого возбудителя.
Тем не менее ВЗК может сосуществовать с кишечными инфекциями и даже провоцироваться ими, поэтому, если симптомы не купируются за две недели, необходимы дальнейшие исследования.
Иногда за ВЗК, особенно за БК можно принять ишемический колит либо острый или хронический лучевой колит. Лимфома, туберкулез кишечника и рак также входят в дифференциально-диагностический ряд.
У многих пациентов с синдромом раздраженной кишки (СРК) в конце концов приходится выполнять колоноскопию для исключения ВЗК — у этих двух патологических состояний имеются некоторые общие признаки. Конечно, примесь крови в кале не характерна для СРК. Другой, полезный для дифферециации признак — это наличие ночных симптомов, которые при СРК встречаются очень редко.
Ректороманоскопию и биопсию задней стенки прямой кишки необходимо проводить как можно раньше (в идеале — при первом обращении больного к врачу общей практики), так как в этом случае эффективное лечение может быть начато своевременно. Большинство пациентов, напуганных своим заболеванием и встревоженных кровотечением из прямой кишки, приходится успокаивать и убеждать в необходимости тщательного обследования, несмотря на то, что некоторые из применяемых диагностических методик крайне непривлекательны. Анализы крови важны для исключения анемии и для слежения за развитием заболевания, но они не способны существенно помочь в постановке самого диагноза. Тем не менее при болях в животе и поносе патологические изменения в этом анализе могут с большей вероятностью указывать на ВЗК, а не на СРК. Вполне достаточно провести общий анализ крови, определить СОЭ или С-реактивный белок, электролиты и показатели функции печени.
При ЯК распространенность и тяжесть заболевания наиболее точно оцениваются при колоноскопии с биопсиями, которые берут для гистологического исследования из каждого отдела толстой кишки. Илиоколоноскопия также является хорошим методом диагностики БК и позволяет подтвердить этот диагноз гистологически; это единственный способ выявления на ранней стадии поражения подвздошной или толстой кишки при этом заболевании. Рентгенологическое исследование с приемом внутрь сульфата бария в динамике помогает выявлять стриктуры тонкого кишечника и свищевые ходы при БК. Для выявления поражения толстой кишки все еще используется иригоскопия, но этот метод менее чувствителен, чем колоноскопия, особенно при слабо выраженном заболевании. Сканирование с использованием лейкоцитов, меченых технецием, — информативный метод оценки активности патологического процесса при динамическом наблюдении.
Отличить ЯК от БК не всегда просто. Их проявления по ряду признаков совпадают, поэтому БК, ограниченная прямой и сигмовидной кишкой, может напоминать ЯК. Иногда гистологическое исследование не позволяет поставить окончательный диагноз, и приблизительно в 10-15% случаев диагноз остается неуточненным, по крайней мере на какое-то время. Во многих из таких случаев при последующем наблюдении оказывается, что у больного БК.
Лечение
Учитывая вышесказанное, ситуацию облегчает то, что лечение ЯК и БК очень похоже, но в то же время этот факт может просто отражать ограниченность наших средств борьбы с этими заболеваниями.
Возможно, следующее поколение лекарственных препаратов позволит более дифференцированно подходить к лечению этих двух заболеваний.
Цель терапии при ВЗК состоит в облегчении симптомов, в индукции ремиссии и предотвращении рецидивов. В настоящее время медикаментозное лечение назначается по ступенчатой схеме.
Сульфасалазин и 5-аминосалицилаты (5-АСА)
Это противовоспалительные препараты, которые используются для лечения ВЗК слабой или умеренной активности, но более широкое распространение они нашли для поддержания ремиссии.
Они оказывают разностороннее действие на иммунную систему, в частности подавляют воспаление — как на поверхности эпителиальных клеток, так и на уровне метаболизма внутри них.
Сульфасалазин был впервые применен 50 лет назад, и он позволяет достичь ремиссию у 35-80% больных. При его использовании часто (у 20% пациентов) наблюдаются побочные эффекты, главным образом тошнота, рвота, головные боли и потеря аппетита, но этот препарат весьма дешев.
Нет нужды использовать новые препараты 5-АСА у остальных 80% больных, у которых при применении сульфасалазина не возникает существенных побочных действий. Исключение составляют, пожалуй, только молодые мужчины, так как сульфасалазин ухyдшает показатели спермограммы.
Сульфасалазин под действием бактерий расщепляется на сульфапиридин (который обусловливает большинство побочных действий) и активный компонент 5-АСА (месалазин — mesalazine), и поэтому высвобождается в толстой кишке.
Асакол (asacol) — заключенная в особую оболочку лекарственная форма месалазина, которая высвобождается при рН>7, и олсалазин (olsalazine) — димерная форма 5-АСА, расщепляемая бактериями, также действуют в дистальных отделах кишечного тракта.
Пентаса (pentasa) — микрогранулярная лекарственная форма месалазина — высвобождается на протяжении тонкого кишечника и толстой кишки; поэтому она более эффективна при БК с поражением подвздошной кишки. На практике пентаса может оказаться также наилучшим средством при ЯК с диареей, поскольку такие больные нередко отмечают выделение с калом неизмененных таблеток асакола.
Балсалазид (balsalazide) — другое производное 5-АСА, которое оказалось эффективным при остром (умеренно тяжелом или тяжелом) ЯК и переносится лучше, чем месалазин [3]. Какой бы препарат ни выбрать, весь накопленный опыт показывает, что для подавления активного заболевания требуются значительные дозы (а именно 3,2-4,8 г в сутки).
Ректальные препараты месалазина дороги, но играют значительную роль в лечении упорного проктоколита. Наконец, препараты 5-АСА не лишены побочных эффектов: иногда они усиливают боль в животе и диарею; кроме того, в литературе имеется ряд сообщений о возникновении миокардита, нейропатии, панкреатита и нефротоксичности.
Кортикостероиды
При ЯК и БК кортикостероиды позволяют достичь ремиссии, однако они менее эффективны в ее поддержании.
При умеренно выраженном заболевании применяется преднизолон в дозах 30-40 мг, которые затем при положительном эффекте постепенно снижаются примерно до 10 мг. Затем еще более осторожно производится отмена этого препарата.
Длительная терапия кортикостероидами нежелательна, особенно у молодых пациентов. Это объясняется известными их системными эффектами, но эти недостатки могут быть в некоторой степени преодолены с помощью местно действующих препаратов при поражении дистальных отделов кишечника.
Другим способом ограничения системной токсичности является применение будесонида (budesonide), преимущество которого заключается в высоком сродстве к глюкокортикоидным рецепторам и в расщеплении значительного его количества при первом же прохождении через печень. Он выпускается в виде таблеток для постепенного высвобождения в подвздошной и слепой кишке.
Иммуносупрессоры
Азатиоприн (azathioprine) и в США — 6-меркаптопурин очень эффективны при хронических активных ВЗК, при которых не достигается ремиссии с помощью кортикостероидов, или при частых рецидивах.
Однако до наступления эффекта проходит значительное время (в среднем 12 недель), и примерно у 10% больных лечение приходится прекращать из-за таких побочных проявлений, как тошнота или рвота, панкреатит и угнетение кроветворения.
Имеется также повышенный риск инфекции (но не выше, чем при лечении стероидами) и небольшая вероятность развития риска новообразований.
Тем не менее азатиоприн в настоящее время все шире применяется для поддерживающей терапии при БК. В исследовании были получены обнадеживающие результаты: в группе, получавшей этот препарат, частота ремиссии составила 42%, а в группе, принимавшей плацебо, — всего 7%. Однако для такого эффекта требуются достаточные дозы (2 мг/кг в сутки). Преимущество применения циклоспорина состоит в быстром наступлении эффекта. Поэтому он используется по следующим показаниям: как средство быстрой помощи при острых, тяжелых формах БК и ЯК, при отсутствии облегчения от высоких доз кортикостероидов. И все же нефротоксичность этого препарата ограничивает его использование в других ситуациях.
В настоящее время несколько новых методик лечения проходят различные фазы клинических испытаний. Эти методики заключаются в применении моноклональных антител против отдельных цитокинов (таких, как IL-12, TNF-α и против рекомбинантных цитокинов (IL-10). Предварительные результаты показывают, что действие антител против TNF-α при БК может привести к достижению ремиссии длительностью несколько месяцев. Однако их применение ограничено необходимостью вводить препарат внутривенно и его высокой стоимостью. Талидомид — сильный ингибитор TNF-α — успешно применялся в лечении ВЗК. В настоящее время начинаются клинические испытания его новых аналогов, которые, как сообщается, не оказывают такого тяжелого действия, характерного для талидомида, как токсичность в отношении плода.
Другие подходы к лечению
Некоторые гастроэнтерологи в качестве препаратов первой линии лечения БК используют метронидазол и ципрофлоксацин. Часто достигаются ремиссии, но рецидивы наступают раньше. Питание элементными смесями оказалось успешным при ВЗК у детей, оно позволяет достигать ремиссии с той же частотой, что и при лечении кортикостероидами. Кембриджская исследовательская группа недавно сообщила о своих предварительных результатах, свидетельствующих об эффективности лечения БК с помощью элементных смесей. При этом в рацион постепенно вводят отдельные виды пищи, пока не обнаруживается тот продукт, который вызывает обострение заболевания. По некоторым данным, у ряда больных этим методом удалось добиться излечения. К сожалению, исключающие диеты редко приносят пользу при ВЗК, кроме тех немногих случаев, когда диета без молока и молочных продуктов может помочь при ЯК.
Важно обращать внимание на образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов как ЯК, так и БК. Представляется, что курение обладает защитным действием при ЯК, однако оно значительно ухудшает прогноз при БК, поэтому при этом заболевании больным надо настоятельно советовать бросить курить. Нестероидные противовоспалительные препараты часто вызывают рецидивы, и по возможности их следует избегать.
Хирургическое лечение
Оперативное вмешательство показано при ЯК в тех случаях, когда колит носит молниеносный характер или если при длительном течении заболевания ремиссия не достигается, несмотря на применение лучших лекарственных средств. При БК, когда развиваются стеноз и обструкция, иногда приходится проводить стриктуропластику или резекцию. При этом заболевании хирургическое лечение может также заключаться в дренировании абсцессов или в наложении анастомозов в обход воспалительных масс или свищей.
Когда необходима госпитализация
Острый, тяжелый колит является показанием к немедленной госпитализации, к постельному режиму и к внутривенному введению кортикостероидов. Это означает, что госпитализировать следует любого больного с диагнозом язвенного колита, проявляющегося частым кровавым поносом (6 или более раз в день) и лихорадкой (более 37°С ) или тахикардией (более 90 в минуту). Анемия (гемоглобин менее 100 г/л), СОЭ более 30 мм/ч или альбумин менее 35 г/л считаются ценными дополнительными показателями тяжести приступа.
При умеренно выраженном заболевании лечение должно заключаться в оральном приеме кортикостероидов. Таких больных необходимо неотложно направлять в поликлинику при больнице. Легкие случаи следует лечить препаратами 5-АСА и/или ректальными препаратами стероидов (или ректальными формами 5-АСА).
В большинстве гастроэнтерологических клиник охотно консультируют также и легкие случаи, последующее же длительное наблюдение обычно ложится на плечи врачей общей практики. БК, кроме самых слабовыраженных ее форм, в идеале необходимо лечить в клинике, где имеется гастроэнтерологическая и хирургическая служба.
Литература
1. Shivananda S., Lennard-Jones J., Logan R., Fear N., Price A., Carpenter L., van Blankenstein M. Incidence of inflammatory bowel disease across Europe: is there a difference between north and south Results of the European Collaborative Study of Inflammatory Bowel Disease (EC-IBD). Gut, 1996; 39 (5): 690-697.
2. Inflammatory Bowel Disease, Allan, RN et al (eds). London: Churchill Livingstone, 1997.
3. Green J. R., Lobo A. J., Holdsworth C. D., Leicester R. J., Gibson J. A., Kerr G. D., Hodgson H. J., Parkins K. J. and Taylor M. D. Balsalazide is more effective and better tolerated than mesalamine in the treatment of acute ulcerative colitis. The Abacus Investigator Group. Gastroenterology 1998; 114 (1): 15–22.
Обратите внимание!
- Эпидемиология ВЗК свидетельствует о том, что ЯК и БК являются отдельными патологическими состояниями с общим этиологическим фактором в виде обусловленной генетически, повышенной восприимчивости к некоему фактору окружающей среды.
- Язвенный колит вызывает боль в животе (часто левостороннюю), примеси крови и слизи в кале, диарею, часто сопровождающуюся болями и иногда — тенезмами. Кроме того, нередко наблюдаются такие симптомы, как общее недомогание, потеря аппетита и похудание.
- Болезнь Крона может вызывать колит и проявляться его симптомами (приблизительно в 30% случаев), но чаще она поражает дистальные отделы тонкого кишечника — либо в сочетании с колитом, либо без него. В отличие от язвенного колита, болезнь Крона может поражать любой отдел желудочно-кишечного тракта — от рта до ануса, вызывая трансмуральное воспаление с двумя важными последствиями: стриктурами и свищами. Если язвы заживают и оставляют после себя фиброзный стеноз, то появляются симптомы обструкции. Пациенты нередко указывают на определенное место, где временами возникают припухлость и боль. В правой подвздошной ямке может пальпироваться болезненное образование.
- Воспалительные заболевания кишечника обычно то обостряются, то затухают, с чередованием периодов ремиссии и рецидивов.
- У многих пациентов с синдромом раздраженной кишки (СРК) в конце концов приходится выполнять колоноскопию для исключения воспалительных заболеваний кишечника — у этих двух патологических состояний имеются некоторые общие признаки. Конечно, примесь крови в кале не характерна для СРК. Другой, полезный для дифференциации признак — это наличие ночных симптомов, которые весьма редки при СРК.
- Ректороманоскопию и биопсию задней стенки прямой кишки необходимо выполнять как можно раньше (в идеале — при первом обращении больного к врачу), так как в этом случае эффективное лечение может быть начато безотлагательно.
- Лечение ЯК и БК во многом одинаково. Цель терапии при ВЗК состоит в облегчении симптомов, в индукции ремиссии и предотвращении рецидива. В настоящее время лекарственная терапия часто назначается по ступенчатой схеме.
Что сказать больному?
- У вас заболевание, которое будет продолжаться всю жизнь и которое пока невозможно полностью излечить.
- Иногда воспаление будет отступать, и вас при этом не будут беспокоить проявления заболевания. Такие периоды называются «ремиссиями». Наша задача состоит в том, чтобы ремиссии максимально продлить.
- Время от времени, иногда довольно долго, вам придется принимать противовоспалительные лекарства, чтобы достичь ремиссии и предотвратить рецидивы заболевания.
- Для женщин детородного возраста нет причин, по которым вам нельзя было бы забеременеть и иметь здорового ребенка.
- У некоторых больных беременность может привести к обострению заболевания, у других она, наоборот, улучшает состояние. Если возможно, заранее информируйте нас о планируемой беременности, чтобы мы могли подобрать безопасные для плода препараты.
- Последние несколько лет болезнь у вас протекала в мягкой форме, поэтому весьма вероятно, что она будет носить такой же характер и в будущем. Разумеется, мы будем продолжать тщательно наблюдать за ее течением, чтобы удостовериться в этом.
- У нас есть несколько листовок для больных, в которых вы можете найти более подробную информацию. Если у вас возникнут какие-либо вопросы, мы охотно ответим на них.
Больные с язвенным колитом
- В большинстве случаев заболевание протекает в легкой форме, для лечения которой достаточно приема таблеток.
- Приходится признать, что у небольшого числа больных язвенный колит приобретает тяжелую форму, из-за чего иногда приходится удалять толстую кишку. Это может означать, что у больного на кожу живота будет выведена подвздошная кишка (с калоприемником), но у таких пациентов позднее обычно удается восстановить непрерывность кишечника и естественное прохождение кишечного содержимого.
- При правильном лечении вам станет лучше, и вы сможете продолжать вести полноценную и активную жизнь.
- Если заболевание поражает всю толстую кишку, то приблизительно через 8-10 лет вам надо будет регулярно проводить колоноскопии — раз в год или раз в два года. Это делается для того, чтобы не пропустить редкие случаи развития раковых изменений на фоне длительного воспаления.
Пациенты с болезнью Крона
- Болезнь Крона у некоторых пациентов протекает довольно легко, в редких случаях — весьма тяжело, между этими двумя крайностями могут быть все оттенки «спектра» степени тяжести.
- В настоящее время с помощью лекарств и операций удается добиваться гораздо больших результатов лечения, чем раньше. Проводятся исследования по новым методикам терапии, которые позволят достичь дальнейших успехов.
- В газетах и по телевизору появляются сообщения о связи между болезнью Крона и корью, а также рассказы о роли бактерий, проникающих из организма коровы в молочные продукты. Эти сообщения представляют определенный интерес и активно проверяются учеными. Однако до сих пор нет убедительных доказательств, что эти факторы действительно вызывают болезнь Крона.
Очень важно, чтобы мы не теряли вас из поля зрения. Даже если проявления болезни вас сильно не беспокоят, вам нужно будет продолжать регулярно посещать врача.
Источник https://diseases.medelement.com/disease/%D1%8F%D0%B7%D0%B2%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9-%D0%BA%D0%BE%D0%BB%D0%B8%D1%82-%D0%BD%D0%B5%D1%81%D0%BF%D0%B5%D1%86%D0%B8%D1%84%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9-%D1%8F%D0%B7%D0%B2%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9-%D0%BA%D0%BE%D0%BB%D0%B8%D1%82-%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D1%8C-%D0%BA%D1%80%D0%BE%D0%BD%D0%B0/13761
Источник https://medportal.ru/enc/gastroenterology/intestine/bolezn-krona/
Источник https://www.lvrach.ru/2001/05-06/4528786