Сахарный диабет 2 типа — симптомы и лечение
Что такое сахарный диабет 2 типа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, диабетолога со стажем в 32 года.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго. [9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
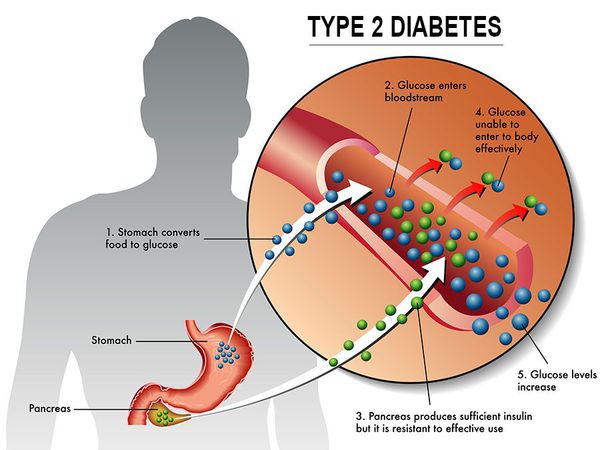
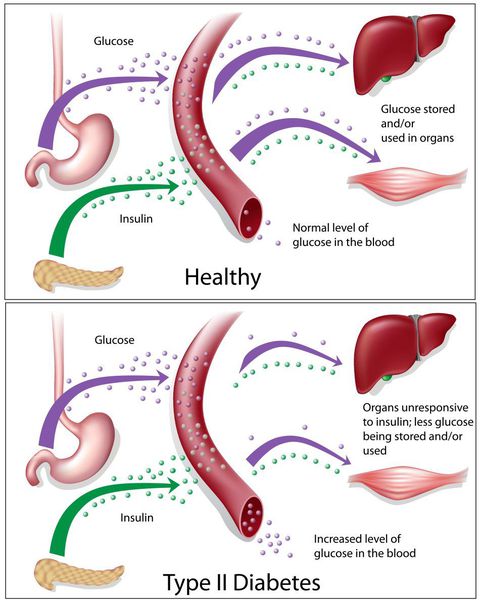
Сахарный диабет II типа (Type 2 diabetes) — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет, бессонница. [1] [10]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе. [3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
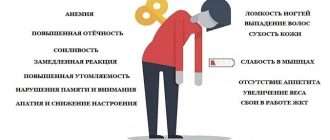
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
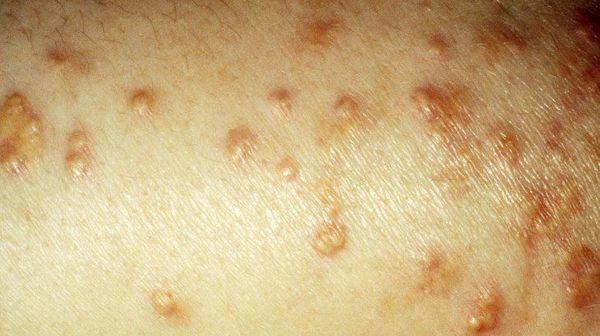
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.
Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности. [6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень — происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Приём нестероидных противовоспалительных препаратов (НПВП) при сахарном диабете повышает риск госпитализации с сердечной недостаточностью, особенно опасны Диклофенак и Ибупрофен [12] .
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
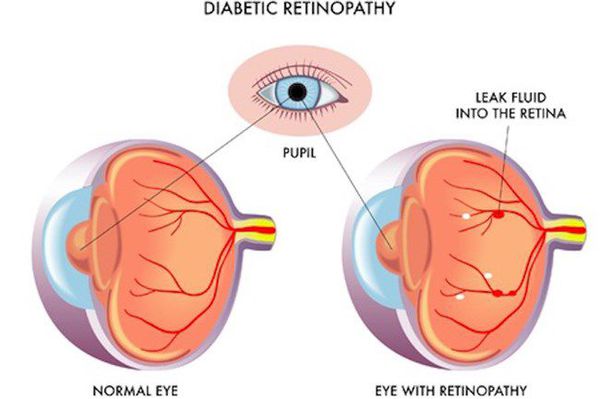
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
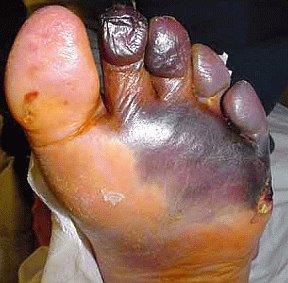
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
- Определение уровня глюкозы в плазме крови. Кровь берётся из пальца, натощак. Положительный диагноз СД II типа устанавливается в случае наличия глюкозы свыше 7,0 ммоль/л при проведении анализа два или более раза в разные дни. Показатели могут изменяться в зависимости от физической активности и употребления пищи.
- Тест на гликированный гемоглобин (HbAc1). В отличие от показателей уровня сахара в крови, уровень HbAc1 меняется медленно, поэтому данный анализ является надёжным методом диагностики, а также последующего контроля заболевания. Показатель выше 6,5% свидетельствует о наличии СД II типа.
- Анализ мочи на глюкозу и ацетон. У пациентов с СД II типа в суточной моче содержится глюкоза, её определяют только при условии повышенного уровня глюкозы в крови (от 10 ммоль/л). Присутствие в урине трёх-четырёх «плюсов» ацетона также свидетельствует о наличии СД II типа, тогда как в моче здорового человека данное вещество не обнаруживается.
- Анализ крови на толерантность к глюкозе. Предполагает определение концентрации глюкозы спустя два часа после приёма натощак стакана воды с растворённой в нём глюкозой (75 г). Диагноз СД II типа подтверждается, если первоначальный уровень глюкозы (7 ммоль/л и более) после выпитого раствора повысился минимум до 11 ммоль/л.
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
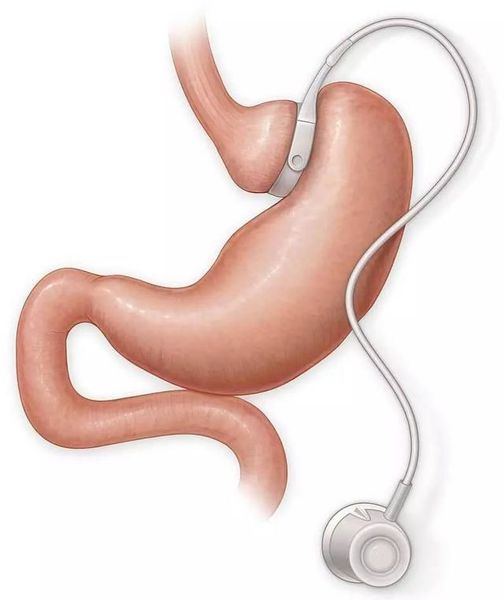
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование. [4]
Шунтирование желудка по Ру
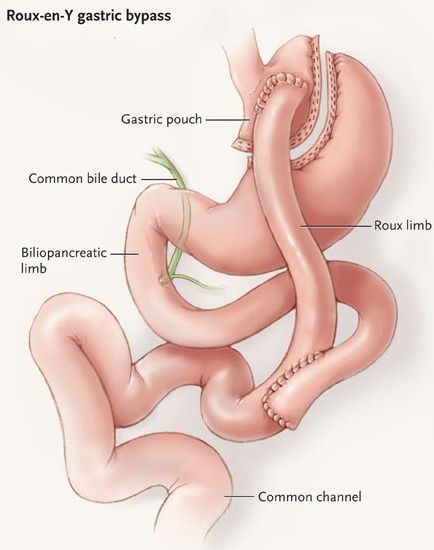
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи. [5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка
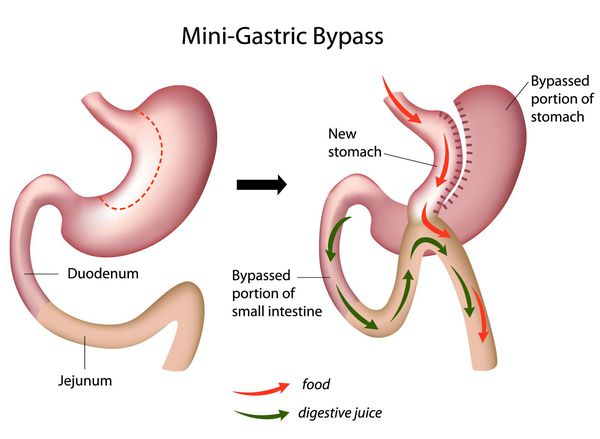
Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки). [2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
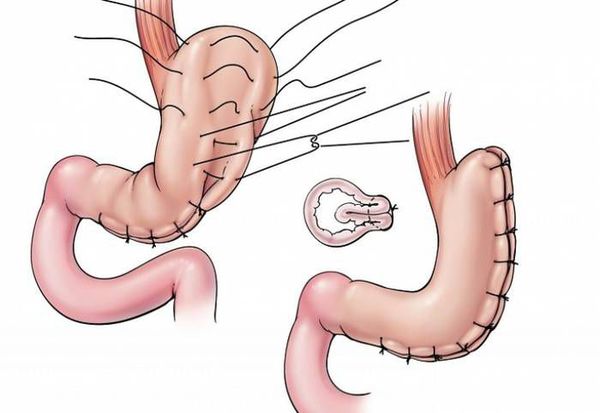
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание; [8]
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
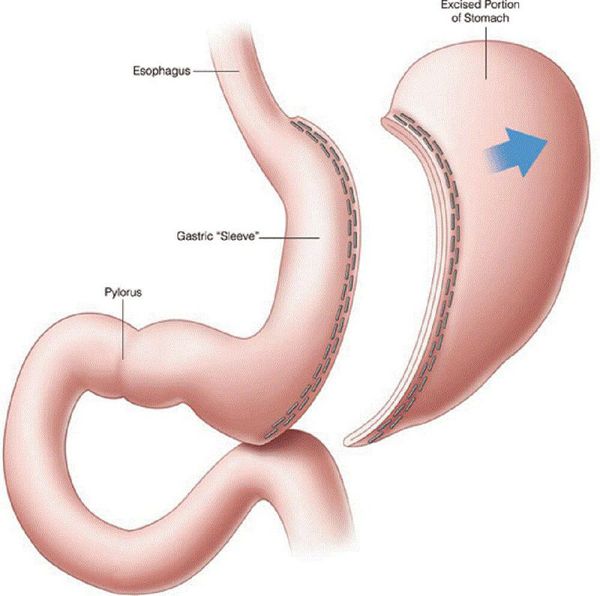
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).
Противопоказания к проведению хирургического лечения — наличие у пациента эзофагита (воспаления слизистой оболочки пищевода), варикозного расширения вен пищевода, портальной гипертенззи, цирозща печени, язвенной болезни желудка или двенадцатиперстной кишки, хронического панкреатита, беременности, алкоголизма, тяжёлых заболеваний сердечно-сосудистой системы или психических расстройств, а также длительное применение гормональных препаратов.
Прогноз. Профилактика
К сожалению, полностью излечиться от СД II типа невозможно. Однако существуют способы улучшения качества жизни пациентов с данным заболеванием.
На сегодняшний день существует большое количество “баз”, где специалисты-эндокринологи объясняют пациентам, каким должен быть их уклад жизни, как правильно питаться, какие продукты не следует употреблять, какими должны быть ежедневные физические нагрузки.
Также создано огромное количество сахароснижающих препаратов, которые ежегодно совершенствуются. Для того, чтобы они оказывали положительное влияние на организма, медикаменты необходимо принимать регулярно.
Практика показывает, что соблюдение всех рекомендаций эндокринологов улучшает процесс лечения СД II типа.
Оперативным методом, повышающим качество жизни при СД II типа по мнению МФД, является бариатрическая хирургия.
Значительно улучшить состояние пациентов с данным заболеванием позволяет проведение гастроинтестинальных операций (терапия морбидного ожирения), вследствие которой нормализуется уровень гликогемоглобина и глюкозы в крови, теряется необходимость применения антидиабетических препаратов и инсулина.
Бариатрическая хирургия может привести к значительной и устойчивой ремиссии, а также к улучшению течения СД II типа и других метаболических факторов риска у тучных пациентов. Хирургическое вмешательство в течение 5 лет после установления диагноза чаще всего приводит к долговременной ремиссии.
Также облегчить жизнь пациентов с сахарным диабетом может датчик непрерывного мониторинга уровня глюкозы в крови. Устройство совместимо с iOS и Android: оно уведомляет владельца о низких или высоких уровнях глюкозы, а также позволяет следить за этим показателем медицинским работникам или членам семьи [11] .
Для предупреждения возникновения СД II типа необходимо соблюдать следующие меры профилактики:
- Диета — при избыточной массе тела необходимо следить за тем, что входит в рацион: весьма полезно употреблять овощи и фрукты с пониженным содержанием глюкозы, при этом ограничив употребление таких продуктов, как хлеб, мучные изделия, картофель, жирные, острые, копчёные и сладкие блюда.
- Посильные физические нагрузки — в изнуряющих тренировках нет необходимости. Оптимальным вариантом станут ежедневные пешие прогулки или плаванье в бассейне. Лёгкие физические упражнения, если их делать не менее пяти раз в неделю, снижают риск развития СД II типа на 50%.
- Нормализация психо-эмоционального состояния — неотъемлемый метод профилактики данного заболевания. Важно помнить, что стресс может стать причиной нарушения обмена веществ, приводящего к ожирению и развитию СД. Поэтому необходимо укреплять стрессоустлойчивость.
При СД II типа примерно в два раза выше риск развития колоректального рака , рака поджелудочной железы , печени , эндометрия , и на 9 % — рака молочной железы [13] . Поэтому пациентам нужно внимательнее следить за своим здоровьем, регулярно проходить профилактические осмотры и не откладывать визит к врачу при появлении симптомов этих заболеваний (например, задержки или жидкого стула, вздутия, боли и тяжести в животе, потери аппетита, желтушности кожи и белков глаз, кровянистых выделений из половых путей, опухолевого образования в груди).
Диета при сахарном диабете

Текст предназначен исключительно для ознакомления. Мы настоятельно призываем не применять диеты, не прибегать к каким-либо лечебным меню и голоданию без присмотра врачей. Рекомендуем к прочтению: «Почему нельзя самостоятельно садиться на диету».
Диета при сахарном диабете – один из методов контроля течения заболевания с целью предотвращения развития острых и хронических осложнений. Ключевая задача лечебных мероприятий – нормализовать обменные процессы в организме, оптимизировав уровень сахара в крови до предельно допустимого значения.
Залог хорошего самочувствия больного – соблюдение диетического питания с ограниченным количеством углеводов и грамотно подобранная медикаментозная терапия.
Часто из-за погрешностей в диете, нарушения режима принятия препаратов, обезвоживания организма и чрезмерной физической нагрузки, на фоне печеночной, почечной, сердечной недостаточности у больных могут возникать кетоацидоз, гипогликемия, гиперосмолярная или лактацидотическая кома. Такие состояния развиваются крайне быстро от 2ч. до 2 недель и несут потенциальную угрозу жизни человека, поэтому служат сигналом для незамедлительной госпитализации.
Если своевременно не начать лечение недуга, сахарный диабет дает осложнение на почки, нервную систему, кровеносные сосуды, глаза, сердце.
Этиология и патогенез
Сахарный диабет – болезнь, известная еще древним грекам. Ее основным признаком в те времена (эллинистический период – IV — 146 до н.э.) было обильное выделение мочи с характерным сладковатым вкусом.

Сегодня от данного недуга страдает 4 % населения земли. По данным ВОЗ, каждый день по всему миру умирает 8640 больных диабетом, за год – 3 миллиона людей. Данный показатель в несколько раз превышает смертность от гепатита и СПИДа. Согласно данным Международной федерации диабета, состоянием на 2014г., количество носителей такого недуга составляет 285 млн. При этом, по прогнозу к 2030г. их количество может возрасти до 438 млн.
Сахарный диабет – хронический полиэтиологический недуг, сопровождающийся абсолютным и относительным недостатком инсулина, нарушением обмена веществ (катаболизм белков, жиров, углеводов с гипергликемией, гликозурией).
У здорового человека глюкоза в крови натощак варьируется в рамках 3,3-5,5 ммоль/л. Если он находится в диапазоне 5,5-7 ммоль/г у человека развивается преддиабет, если превышает 7,0 – болезнь находится в стадии прогрессирования.
- ожирение;
- наследственная предрасположенность;
- вирусные инфекции (грипп, ангина), в результате протекания которых происходит поражение островкового аппарата и формируется скрытый диабет;
- психические/физические травмы;
- сосудистые, аутоиммунные нарушения.
Внешние факторы, способствующие развитию сахарного диабета:
- длительное психическое перенапряжение, стресс, страх, испуг;
- употребление продуктов с избыточным количеством углеводов, насыщенными сахаристыми веществами;
- длительное переедание.
Центральное место в патогенезе диабета – недостаточность бета-клеток островкового аппарата поджелудочной железы, сопровождающаяся неадекватной выработкой ими инсулина (дефицит гормона). Как следствие, происходит изменение островков – гидропическая дегенерация, фиброз, гиалиноз.
Симптомы развития диабета у мужчин и у женщин:
- слабость;
- полиурия (увеличение количества мочи до 8 л/день);
- похудение;
- выпадение волос;
- сонливость;
- учащенное мочеиспускание;
- сильная жажда;
- снижение либидо, потенции;
- зуд стоп, ладоней, промежности;
- повышенный аппетит;
- раны плохо заживают;
- снижение остроты зрения;
- запах ацетона из полости рта.
При обнаружении признаков заболевания стоит сразу обратиться к врачу, поскольку эффективность лечения диабета напрямую зависит от скорости выявления первых симптомов недуга, заключения диагноза и проведения медикаментозной терапии. Помните, на начальной стадии болезнь легче поддается лечению.
Классификация болезни и роль питания

Первостепенную роль после медикаментозной терапии стоит уделить рациону питания больного.
Типы диет зависят от стадии угнетения поджелудочной железы, механизма ее проявления и метода лечения.
Степени болезни
- Диабет 1 типа. Это тяжелая аутоиммунная болезнь, связанная с нарушением обмена глюкозы. В данном случае поджелудочная железа не продуцирует вовсе или вырабатывает слишком малое количество инсулина, необходимое для поддержания жизнедеятельности организма.Больные с первым типом заболевания вынуждены восполнять нехватку гормона поджелудочной железы путем введения инъекций.«Взять» под контроль инсулинозависимый диабет поможет низкоуглеводная диета, направленная на снижение и поддержание показателя глюкозы в крови 6,0 ммоль/л после еды.Соблюдение правил питания уменьшает риск наступления гипогликемии, осложнений, улучшает работоспособность и самочувствие больного. Диета по дням при диабете см. в п. Диета при сахарном диабете 1 степени.
- Диабет 2 типа. Часто данная форма недуга развивается у малоподвижных людей с возрастом, избыточная масса тела которых превышает 15% от общего веса.Диабет 2 типа – наиболее распространенная форма заболевания, она встречается среди больных в 90% случаев.Учитывая тот факт, что 80% диабетиков имеют ожирение, важно особое внимание уделить питанию, которое должно быть низкокалорийным. После снижения веса больной испытывает облегчение – нормализуется артериальное давление и холестерин, снижается инсулинорезистентность. Изменение режима физической активности и лечебная диета помогут приостановить прогрессирование болезни на длительный срок. В противном случае самочувствие пациента будет постепенно ухудшаться.
Как соблюдать диету – см. п. Диета при сахарном диабете 2 степени. - Гестационный диабет. Данная разновидность сахарного диабета развивается у 4% женщин в период беременности, чаще во втором триместре. В отличие от заболевания первых двух типов, в большинстве случаев он исчезает сразу после рождения ребенка, однако, иногда может трансформироваться во второй тип диабета. Чтобы не допустить развитие болезни, важно контролировать массу тела в пределах нормы и соблюдать диету при начальных отклонениях.В период беременности, в среднем, прибавка в весе должна составлять 9-14 кг (при ожидании 1 ребенка) и 16-21 кг (двойни). В случае превышения показателей, избавиться от лишних килограммов поможет низкокалорийная лечебная диета 3 при сахарном диабете. Ее суть – сбалансировать рацион будущей мамы (БЖУ) и убрать продукты риска, которые повышают глюкозу в крови (сладости, мучное, картофель). После родов лучший метод снижения риска перехода в диабет 2 типа – употребление пищи с ограниченным количеством углеводов и повышение физической активности (аэробика, пробежки, плавание). При этом, упор рекомендуется сделать на натуральные полезные жиры, белки, и сложные углеводы.
Менее распространенные формы (варианты) сахарного диабета, которые встречаются у 1% населения в мире – преддиабет, латентный, нейрогенный, почечный, стероидный, бронзовый, MODY.
Типы диет при сахарном диабете

Важное место в достижении положительной динамики лечения заболевания занимают инъекции инсулина, сахароснижающие препараты и физическая активность. Однако основополагающую роль по мнению некоторых врачей (А. Бронштейна, Е. Малышевой, В. Кононова) играет правильная диета.
Учитывая тот факт, что 80% больных диабетом имеют лишний вес, оказывающий негативное влияние на самочувствие и течение заболевания, перед ведущими диетологами ХХ века возникла нелегкая задача – составить эффективную, безопасную программу питания для планомерного устранения избыточного веса и улучшения контроля гликемии, так как из-за нарушения обмена веществ, практиковать популярные методики похудения (Энерджи, Кремлёвская, Безуглеводная, Кефирная) инсулинозависимым больным категорически запрещено.
Виды программ питания
- Безуглеводная диета – методика, которая основывается на употреблении сложных углеводов из овощей, фруктов – в большом количестве, и исключении из меню продуктов, содержащих простые углеводы. При этом, молочнокислые и мясные изделия вводятся в рацион в умеренном объеме. Как правило, данная схема питания практикуется в экстренных случаях – при сильном ожирении (диета
 и превышении нормы сахара в 3 и более раз.
и превышении нормы сахара в 3 и более раз. - Белковая диета при диабете, называемая DiaproKal. В основу данной схемы питания заложен принцип минимизации потребления углеводов и жиров за счет увеличения в рационе протеина. Основной акцент в методике DiaproKal – замена мяса нежирной рыбой, птицей и кисломолочными продуктами. При этом, растительный и животный протеин важно употреблять в равных пропорциях. Высокобелковая диета, ввиду образования в организме биоактивных веществ, подавляет аппетит. За 1 неделю протеинового рациона, максимальная потеря веса составляет 2 кг.
- Низко-углеводная диета, используется для составления меню для диабетиков 1,2 типов. . Регулярное потребление данного продукта оказывает благотворное влияние на организм: снижает уровень «плохого» холестерина и насыщает его железом, рутином, кальцием, магнием, клетчаткой, йодом, витаминами группы В.
Гречневая диета при диабете помогает свести к минимуму вероятность появления макрососудистых осложнений и язв.
Технология приготовления гречки:
- 2 ст. л. крупы размолоть в кофемолке;
- залить гречневый порошок кипятком, оставить запариваться на ночь;
- ввести в кашу 200 мл. кефира 1%.
- есть продукты, богатые клетчаткой (суммарно их объем в день должен составлять один кг);
- «допустимая» термическая обработка ингредиентов – варка, тушение, запекание;
- заменить красное мясо рыбой или птицей;
- выпивать в течение дня 1,5 л свежей воды;
- ограничить приём «быстрых» углеводов, которые содержатся в сдобной выпечке, кондитерских изделиях, сладких газированных напитках.
При появлении обострений со стороны сердечной системы и сосудов практикуется диета 10 при сахарном диабете. Ее особенность – сокращение потребления жидкости, соли, жиров, углеводов, поскольку эти вещества перегружают печень, почки, возбуждают нервную систему.
Рассмотрим подробно какая нужна диета при сахарном диабете, рецепты блюд, которые разрешенны к употреблению в период диетического питания.
Подсчёт углеводов

При обнаружении сахарного диабета важно правильно сбалансировать поступление в организм углеводов и сахароснижающих веществ. Для подсчёта калорийности продуктов используют универсальный параметр, называемый хлебная единица. При этом 1 ХЕ(10 – 13 г чистых углеводов) повышает глюкозу до 2,77 ммоль/л и «требует» 1,4 единицы инсулина для ее усвоения. Поскольку инъекцию вводят перед началом приема пищи, разовую норму еды важно планировать заранее.
Углеводная насыщенность одной трапезы должна составлять 4-6 хлебных единиц. Частота, время приемов еды напрямую зависят от типа сахаропонижающего препарата.
Количество продукта, которое соответствует 1ХЕ:
- сахар – 1 ст. л.;
- мёд – 1 ст. л.;
- спагетти – 1,5 ст. л.;
- фруктовые соки – 150 мл;
- мороженое – 60 г;
- сладкая вода с газом – 180 мл;
- хлеб (ржаной, белый, чёрный) – 25 г.;
- оладьи или блины – 1 шт.;
- тесто – 25 г;
- дыня – 300 г;
- каша (овсяная, гречневая, пшеничная) – 2 ст. л. крупы;
- сардельки – 200 г.;
- кефир, ряженка, молоко – 250 мл;
- картофельное пюре – 100 г.;
- яблоки – 100 г.;
- бобовые (горох, фасоль) – 5 ст. л.;
- киви – 150 г;
- груши – 90 г.;
- апельсины – 100 г;
- ягоды – 150 г;
- сливы – 100 г;
- персики – 150 г;
- арбуз – 400 г;
- сухофрукты (чернослив, изюм, курага) – 20 г.
Углеводная насыщенность дневного рациона диабетика не должна превышать 17 хлебных единиц (2000 ккал).
Помимо подсчета сахаридов, больным с дисфункцией поджелудочной железы важно тщательно подбирать пищу для трапезы на основании запрещенных и разрешенных ингредиентов.
| Категория продуктов | Разрешаются к употреблению | Есть в ограниченном количестве | Запрещённая еда |
|---|---|---|---|
| Хлебобулочные изделия | Отрубной | Пшеничный, цельнозерновой, ржаной, несдобная выпечка из муки второго сорта | Выпечка из слоёного теста, сдоба |
| Мясо и птица | – | Постные сорта телятины, баранины, курятины, индейки, кролика, язык отварной, колбаса диетическая | Жирное мясо свинины, говядины, гуся, утки, консервы, сардельки, бекон, копченые колбасы |
| Первые блюда | Борщ, щи, уха, супы: грибной, рыбный, свекольник | Солянка нежирная | Супы с лапшой, жирные бульоны, традиционный харчо |
| Рыба | Филе постной рыбы | Мидии, кальмары, креветки, устрицы, раки, рыбы семейства лососевых (форель, сёмга, лосось) | Угорь, икра, консервы в масле, рыбы семейства сельдевых (тюлька, килька, салака), осетровых(севрюга, белуга, осётр) |
| Молочные, кисломолочные продукты | Молоко, кефир, несоленый сыр 25-30% | Домашний йогурт, молоко 0%,брынза, творог 5%, простокваша, ряженка | Сметана, сыр 50-60%, солёная брынза, глазированные сырки, сливочное масло, сгущенное молоко, сливки |
| Каши | Гречневая, перловая, овсяная, ячневая, пшенная | – | Манная крупа, нешлифованный рис, макаронные изделия |
| Овощи | Морковь, капуста (всех видов), свёкла, тыква, помидоры, кабачки, баклажаны, лук, репа, редиска, грибы, огурцы, свежая листовая зелень, болгарский перец | Кукуруза, отварной картофель, свежие бобовые культуры | Картофель фри, поджарка из овощей, маринованные и солёные овощи |
| Фрукты, ягоды | Айва, лимоны, клюква, груша | Сливы, яблоки, персики, апельсины, вишня, черника, арбуз, смородина малина | Виноград, инжир, финики, изюм, бананы |
| Десерты | Фруктовые салаты | Самбуки, компоты, мусс на сахарозаменителе, плодовое желе, зелёные коктейли с добавлением мёда (1 дес. л.) | Мороженое, пирожные, жирное печенье, торты, варенье, пудинги, конфеты, молочный шоколад с орехами |
| Соусы и пряности | Горчица, перец, хрен, морс томатный, корица, сухие специи и травы | Майонез домашний | Кетчупы, овощная пассеровка, покупные соусы |
| Напитки | Чай, какао, молотый кофе (без сахара и сливок), отвар из шиповника и малины, несладкие фруктовые нектары, кислые ягодные морсы | Натуральные овощные соки (разбавленные) | Лимонады на сахаре, квас, сладкие напитки, алкоголь |
| Жиры | – | Растительные масла (льняное, кукурузное, оливковое подсолнечное), несолёное сливочное масло | Сало, мясные жиры |
После перевода углеводов в хлебные единицы важно определить объём инсулина, который потребуется для утилизации постпрандиального сахара в крови. Выполнение данной рекомендации поможет избежать опасных состояний для жизни – гипер и гипогликемии.
Диета при сахарном диабете 1 степени

Правильно подобранный сбалансированный рацион питания позволяет:
- уменьшить риск появления инсульта, инфаркта, осложнений;
- поддерживать сахар в пределах нормы;
- улучшить самочувствие, повысить стойкость организма к инфекциям, простуде;
- похудеть, при наличии избыточного веса.
Диета при диабете 1 типа основана на строгом контроле концентрации глюкозы в крови на отметке (3,5…5,5 ммоль/л).
Рассмотрим особенности приема пищи, позволяющие поддерживать ее уровень в установленных границах.
- Максимальная суточная калорийность блюд (суммарная за день) – 2000 ккал.
- Дробное питание (минимум 5 раз).
- Исключить из меню сахарозу в чистом виде, чтобы снизить глюкозу в крови.
- Основную дозу углеводов распределить на завтрак, обед.
- Не есть на ночь.
- Исключить прием легкоусвояемых углеводов: выпечки, меда, джема, варенья.
- В качестве подсластителя использовать сахарозаменитель, например, стевию.
- Следить за качеством, «натуральностью» продуктов.
- Подстроить график инсулинотерапии под приемы пищи (препарат длительного действия вводится до еды, короткого – после трапезы).
- Подсчитывать количество хлебных единиц для учета съеденного количества углеводов в день. За один прием пищи стоит употреблять не более 8 ХЕ.
При наличии заболеваний ЖКТ (панкреатит, язва, гастрит), диета при сахарном диабете запрещает прием таких продуктов, как: соленья, копчености, наваристые бульоны, кофе, газированные напитки, алкоголь, грибы, консервы, стимулирующих излишнюю секрецию ферментов, поскольку они оказывают влияние на скорость и уровень всасывания углеводов.
Рассмотрим продукты по категориям – разрешенные и запрещенные, которые стоит учитывать при составлении меню на неделю, чтобы не поднимался сахар. В противном случае включение в рацион питания ингредиентов «зоны риска» может привести к трагическим последствиям.
Разрешенные продукты при диабете 1 типа:
- бездрожжевая выпечка (лаваш);
- ягоды, фрукты (слива, вишня, лимон, яблоко, груша, апельсин);
- соевые продукты (тофу, молоко);
- злаки (перловая, овсяная, гречневая каши);
- вегетарианские супы-пюре;
- напитки (слабогазированная минеральная вода, ягодные муссы, компот из сухофруктов);
- овощи (лук, кабачки, перец, свекла, морковь);
- орехи (не жаренные);
- некрепкий кофе, несладкий зеленый/черный/фруктовый чаи.
Что нельзя есть:
- наваристые супы, бульоны;
- макаронные, мучные изделия;
- сладости (торты, пирожное, конфеты, шоколад, сдоба);
- фастфуд, полуфабрикаты;
- алкогольные напитки (категорически запрещено употреблять красное десертное вино);
- кислые, копченые, острые блюда;
- жирные сорта мяса (свинина, баранина, утка), рыбы (скумбрия).
Жесткая диета при сахарном диабете 1 типа базируется на употреблении продуктов с минимальной степенью кулинарной обработки. Овощи, фрукты лучше есть в сыром виде, но допускается их тушить, варить, запекать. Жареную пищу следует исключить из рациона питания больного.
В период интенсивных тренировок в меню спортсмена стоит внести коррективы, поскольку повышенная физическая нагрузка приводит к увеличению расхода углеводов. Среди прочего, в качестве профилактики развития гипергликемической комы, в программу питания больного нужно включить продукты растительного происхождения (отвар черники обыкновенной, чай из шиповника), снижающие уровень сахара.
Рассмотрим в чем заключается строгая диета при заболевании диабетом.
Данная схема питания, как любой лечебный курс, индивидуальна и назначается квалифицированным эндокринологом на основании клинической картины болезни.
Суточная калорийность рациона больного с ожирением по данной диете при инсулине находится в пределах 1200-1400 ккал. При отсутствии необходимости избавления от лишних килограмм, порции блюд можно увеличить.
Диета на неделю для инсулинозависимых с избыточным весом
День № 1
- завтрак – хлеб – 1 ломтик, каша – 170 г., зеленый чай, сыр – 40 г.;
- второй завтрак – груша – 0,5 шт, молодой сыр – 60 г.;
- обед – борщ – 250 г., тушеная капуста – 200 г., овощной салат – 100 г., паровая котлета – 100 г., лаваш;
- полдник – отвар шиповника, творог – 100 г., фруктовое желе – 100 г.;
- ужин – зразы из цветной капусты – 100 г., овощной салат – 150 г;
- перед сном – молоко – 200 мл.
День № 2
- завтрак – отварная телятина – 50 г., зеленый чай, омлет, помидор – 1 шт., хлеб – 1 ломтик;
- второй завтрак – грейпфрут или апельсин – 1 шт, фисташки – 50 г.;
- обед – грудка куриная – 100 г., салат из овощей – 150 г., тыквенная каша – 150 г.;
- полдник – грейпфрут – 1 шт., кефир – 200 мл.;
- ужин – отварная рыба – 100 г., тушеная капуста – 200 г.;
- перед сном – несладкий крекер – 50 г.
День № 3
- завтрак – лаваш, некрепкий кофе без сахара, голубцы с мясом – 200 г.;
- второй завтрак – клубника – 120 г., йогурт – 200 мл.;
- обед – макароны – 100 г., овощной салат – 100 г., рыба, приготовленная на пару – 100 г.;
- полдник – апельсин – 1 шт., отвар из сухофруктов;
- ужин – творожная запеканка с грушами – 250 г.;
- перед сном – кефир.
День № 4
- завтрак – каша – 200 г., зеленый чай, сыр – 70 г. вареное яйцо – 1 шт.;
- второй завтрак – тост с сыром, филе индейки;
- обед – тушеные кабачки с мясом – 200 г., вегетарианский суп-пюре – 150 г., хлебцы – 2 шт.;
- полдник – постное печенье – 15 г., несладкий черный чай;
- ужин – стручковая фасоль – 200 г., отварное куриное филе – 150 г., отвар шиповника;
- перед сном – диетические сухие хлебцы – 3 шт.
День № 5
- завтрак – нежирный творог (до 5%) – 150 г., кефир – 200 мл;
- второй завтрак – тыквенные семечки – 2 ст.л., изюм – 3 ст.л.;
- обед – запеченный картофель – 100 г., овощной салат – 150 г., компот без сахара – 100 г.;
- полдник – несладкий фруктовый чай, запеченная тыква – 150 г.;
- ужин – овощной салат – 200 г., паровая котлета – 100 г. или оладьи с черникой на ржаной муке – 250 г.;
- перед сном – кефир 1%.
День № 6
- завтрак – отварное яйцо – 1 шт, фруктовый чай, слабосоленая семга – 30 г.;
- второй завтрак – творог – 150 г., морковь – 1 шт.;
- обед – зеленый борщ – 250 г., голубцы с бурым рисом и морковью – 170 г.; лаваш;
- полдник – кефир – 150 мл., хлебцы – 2 шт;
- ужин – свежий горох – 100 г., отварное куриное филе – 100 г., тушеные баклажаны – 150 г.;
- перед сном – сухие крекеры – 50 г.
День № 7
- завтрак – ветчина – 50 г., гречневая каша – 200 г., зеленый чай;
- второй завтрак – салат из тунца, огурца, помидоров черри, ржаного цельнозернового хлеба – 150 г.;
- обед – тушеные кабачки с морковью – 100 г., щи – 250 г., хлеб – 1 ломтик, котлета куриная – 50 г.;
- полдник – творог – 100 г., абрикосы или сливы – 4 шт;
- ужин – шницель из кальмара с луком – 150 г., компот из сухофруктов;
- перед сном – молоко – 200 мл.
Низкоуглеводная диета при диабете – строго сбалансированное питание больного для поддержания сахара в пределах нормы и планомерного снижения веса.
Диета при сахарном диабете 2 типа

Основы диетического лечебного питания:
- рафинированные углеводы заменить сахарозаменителями;
- соотношение БЖУ должно составлять 20%:30%:50%;
- снизить потребление животных жиров до 50%;
Калорийность дневного рациона зависит от энергозатрат больного, массы тела.
Диета при диабете второго типа предполагает 5-ти разовый прием пищи, при этом все блюда готовят исключительно на пару или в отварном виде. Характерный симптом болезни – высокая чувствительность почек, как следствие, для нормального их функционирования количество белка в рационе больного нужно строго контролировать. При этом, в меню стоит сделать акцент на продукты, которые улучшают жировой обмен: отруби, шиповник, растительные масла, творог, овсяная каша.
Эффективность лечебной диеты обязательно контролируется путем систематических замеров глюкозы в крови: на голодный желудок, через 2 ч. после еды. В случае отклонения показателей от нормы, нужно провести коррекцию рациона питания, дозы сахароснижающих препаратов.
Диабет-диета 9 или стол 9 – сбалансированная программа для больных сахарным диабетом с умеренным ожирением легкой/средней тяжести. Придерживаясь ее, рацион больного составляют: белки (100г.), углеводы (320г.), жиры (80г.), из которых 30 % составляют ненасыщенные триглицериды.
Суть диеты при диабете номер 9 – снизить потребление «простых» углеводов, животных жиров, а также ограничить калорийность питания. Сахар и сладости следует заменить на натуральные подсластители – стевию или нектар агавы, например.
Диета при диабете 2 типа практически не отличается от программы питания людей, которые следят за состоянием своего здоровья:
- весь объем суточной пищи делить на 5 приемов: 2 перекуса по 1-2ХЕ, 3 основных по 5-8ХЕ;
- не пропускать завтрак;
- максимальный перерыв между приемами пищи – 4 ч.;
- последний прием пищи вечером – за 1,5 ч. до сна;
- в перерывах между приемами пищи рекомендуется есть овощные салаты, фрукты, свежевыжатые соки, отвар из сухофруктов, кефир, молоко, зеленый или фруктовый чай, несладкое печенье (крекер), хлебцы.
Придерживаясь правильной программы питания, больной не только улучшит свое самочувствие, привет в порядок тело, но и избежит страшных осложнений со стороны сердца и сосудов (атеросклероз артерий, инфаркт миокарда, инсульт), поражения глаз (ретинопатия), почек (нефропатия), нервов (нейропатия).
В случае возникновения болезней желчевыводящих путей, печени, мочевого пузыря применяется диета 5 при диабете, которая ограничивает потребление соли – до 10 г/сутки, основывается на приеме зелени, каш, протертых щадящих супов, овощей, ягод, фруктов, нежирных мясных и молочнокислых изделиях. Данная методика лечения совместно с медицинскими препаратами приводит к улучшению самочувствия больного и полному или частичному устранению недуга, в зависимости от стадии осложнения.
Диета на каждый день при сахарном диабете 2 типа
День № 1
- завтрак – спаржа – 100г., яичница из 3-4 перепелиных яиц;
- второй завтрак – салат из грецких орехов, кальмаров, яблок – 200 г.;
- обед – запеченные баклажаны, фаршированные гранатом, орехами – 100 г., свекольник – 250 г.;
- полдник – мороженое из авокадо и какао – 100 г.;
- ужин – стейк из лосося под соусом из редиски – 200 г.
День № 2
- завтрак – йогурт, геркулес – 200 г. (в качестве подсластителя можно использовать стевию или нектар агавы), яблоко – 1 шт.;
- второй завтрак – смузи из фруктов(измельчить в блендере по 80 г. черешню, клубнику, дыню и 4 кубика льда);
- обед – запеченная телятина – 150 г., овощное рагу – 200 г.;
- полдник – творожно-грушевая запеканка – 150 г.;
- ужин – микс из овощей – 200 г., авокадо – половина плода.
День № 3
- завтрак – глазунья из двух яиц с добавлением нежирного сыра, базилика, томатов;
- второй завтрак – «паровые» овощи – 100 г., хумус – 100 г.;
- обед – вегетарианский суп-пюре – 200 г., зеленый горох – 50 г. куриные котлеты – 150 г.;
- полдник – груша – 1 шт., миндаль – 50 г.;
- ужин – лосось – 150 г., йогурт, шпинат.
День № 4
- завтрак – запеченные фрукты (яблоки, сливы, вишня) в нектаре агавы – 200 г.;
- второй завтрак – сэндвич с тунцом и листьями салата;
- обед – стейк из говядины – 150 г., отварная цветная капуста – 200 г., салат из томатов, рукколы, пармезана – 100 г.;
- полдник – фруктово-ягодный десерт (нарезанные манго, киви, клубнику соединить со снегом, залить апельсиновым соком и заморозить) – 150 г.;
- ужин – рулет из брокколи – 200 г.
День № 5
- завтрак – апельсин – 1 шт.; фруктовый чай, нежирный сыр – 30 г., хлебцы – 2 шт.;
- второй завтрак – свекольный салат с орехами – 200 г.;
- обед – рис – 200 г., лосось, приготовленный на пару – 150 г., грейпфрут – 1 шт.;
- полдник – ягоды со взбитыми сливками 10% – 150 г.;
- ужин – отвар шиповника, шницель из кальмара с луком – 200 г.
День № 6
- завтрак – суфле из моркови и творога – 200 г.;
- второй завтрак – зразы из цветной капусты – 100 г.;
- обед – салат из мандарин, куриной грудки, рукколы – 200 г., компот из сухофруктов, овощной борщ – 200 мл.;
- полдник – мусс из киви, малины – 200 мл.;
- ужин – треска с морковью, приготовленная на пару – 200 г., кефир.
День № 7
- завтрак – запеченное яблоко, фаршированное хлопьями овса, орехами, изюмом – 1 шт.;
- второй завтрак – фруктово-овощной салат из кольраби, сельдерея, груш – 200 г., креветки – 100 г.;
- обед – полента – 200 г., зелень, отварной хек – 200 г., киви – 1 шт.;
- полдник – клубника с маскарпоне – 100 г.;
- ужин – огуречный салат с луком, шпинатом – 250 г., зеленый чай.
Диета при диабете 2 типа с ожирением направлена на снижение массы тела больного путем уменьшения количества потребления (или полного исключения) продуктов с гликемическим индексом свыше 60 ед. и калорийностью более 350 ккал.
В зависимости от формы протекания заболевания в меню больного могут быть внесены изменения.
Помните, вышеизложенная примерная диета не является универсальной системой питания для всех диабетиков, поэтому в процессе ее соблюдения важно следить за самочувствием. В случае его ухудшения следует из меню исключить «проблемные» продукты.
Режим питания при гестационном диабете

В некоторых случаях, в организме будущей мамы происходит сбой правильной работы поджелудочной железы, и как следствие, развивается гестационный диабет. В большинстве случаев данное состояние несложно контролировать при помощи правильного питания.
Диета при диабете при беременности
- Исключить из рациона питания сахар, кондитерские изделия, выпечку, манную кашу, сладкие фрукты, продукты, содержащие сахарозаменители.
- Сбалансировать ежедневное меню. Суточная норма углеводов – 50%, белков – 30%, жиров – 15-20%. При этом, диета Малышевой при диабете предусматривает минимизацию количества потребления пищи, которая содержит растительные и животные триглицериды (5-10%).
- Соблюдать питьевой режим – 1,5–2 л воды в сутки.
- Обогатить дневной рацион крахмалистыми (крупы, ржаной хлеб, коричневый рис, бобовые, батат, топинамбур, редька, свёкла) и кисломолочными продуктами.
- Перекусывать свежими фруктами.
- Распределить суточную норму еды на 3 основных приема пищи (завтрак, обед, ужин) и 2 перекуса(ланч, полдник).
- Обогатить дневной рацион поливитаминными комплексами для беременных.
- Снижать сахар народными средствами при помощи отваров из корней сельдерея, цветков липы, листьев черники, почек сирени, стручков фасоли.
- Ограничить потребление кофеина. Допустимая норма алкалоидов – 2 порции кофе или чая.
Оптимальная калорийность дневного рациона беременной женщины – 2000 – 2500 ккал. При этом, безуглеводная диета при гестационном диабете – под запретом.
Рекомендуемое меню для будущих мам с высокой глюкозой в крови
- завтрак – пшённая каша – 150 г., фруктовый чай, ржаной хлеб – 20 г;
- второй завтрак – подсушенная цельнозерновая булка – 50 г, несолёный сыр 17% – 20 г, яблоко – 1 шт.;
- обед – гречневая каша – 100 г, микс из капусты, топинамбура, огурцов – 150 г, тушёная говядина – 70 г;
- полдник – творог 5% – 100 г, несладкий крекер – 2 шт., апельсин – 1 шт.;
- ужин – отварное филе курицы – 60 г, овощной гарнир(морковь, капуста, перец) – 100 г, томатный сок – 180 мл, хлебцы – 2 шт.;
- за 3 часа до сна – кефир/йогурт – 200 мл.
Помимо соблюдения специальной диеты, больным гестационным диабетом показаны пешие прогулки (40 мин. в день) и умеренная физическая активность (гимнастика, водные упражнения).
Перед каждым приемом пищи, через 1 ч. после еды беременным важно измерять значение глюкозы в крови. Если принятые меры не снижают концентрацию сахара, стоит обратиться за консультацией к опытному эндокринологу. Сахарный диабет у беременных женщин в 20% случаев трансформируется в диабет 2 типа. Поэтому каждой маме, на протяжении 3 – 5 мес. после родов, важно следить за своим питанием и контролировать уровень выработки собственного инсулина.
Диета при инсулинозависимом диабете у детей

Сахарный диабет в детском и подростковом возрасте переносится гораздо тяжелее, чем у взрослых людей. Генетическая предрасположенность ребёнка, стрессы и неправильное питание – основные причины развития аутоиммунной болезни.
В 80% случаев у детей диагностируют инсулинозависимую форму диабета(1тип). Предотвратить последствия заболевания поможет ранняя диагностика, незамедлительное лечение и строгое соблюдение специального рациона.
Диета при диабете у детей
- Исключить из меню сахар, сладкую газированную воду, кондитерские изделия, хлебобулочную продукцию из пшеничной муки, жареные блюда, сдобу.
- Обогатить ежедневное меню несладкими фруктами, овощами и зеленью (без ограничений). Под запретом – виноград, бананы, изюм, финики, хурма, инжир.
- Использовать натуральные заменители сахара – стевию и нектар агавы..
- Распределить суточную норму еды на 6 приёмов. При этом, употреблять пищу важно в одинаковые промежутки времени. Допустимые отклонения в графике питания ребёнка – 15–20 мин.
- Принимать пищу следует через 15 мин. после введения инсулина и спустя 2 ч. после инъекции.
- При отсутствии возможности принять пищу в установленное время в качестве перекуса можно съесть хлебцы, грушу, орехи, бутерброд с сыром или яблоко. Ни в коем случае нельзя голодать.
- Купировать приступы гипогликемии поможет незамедлительный приём ломтика шоколада. Поэтому, у взрослого человека, который сопровождает ребёнка, всегда должен быть в наличии сладкий продукт.
- Обогатить дневной рацион ребёнка кисломолочными продуктами.
- Рассчитать дневную норму потребления фруктозы. Количество сахарозаменителя напрямую зависит от возраста ребёнка и характера течения болезни.
Для понижения глюкозы в крови ребёнку целесообразно давать отвары черники, крапивы, стеблей кукурузы, листьев мяты, ветвей барбариса, фасолевых стручков, плодов топинамбура, женьшеня и элеутерококка.
Полезные рецепты при диабете

Рассмотрим наиболее популярные низкоуглеводные диетические блюда и технологию их приготовления.
Вегетарианский суп-пюре
- брокколи – 300 г.;
- кабачок – 200 г.;
- шпинат – 100 г.;
- сельдерей – 200 г.;
- ржаная мука – 1 ст.л.;
- молоко – 200 мл.;
- лук – 1 шт.;
- сливки – 100 мл;
- вода – 500 мл.
- очистить, нарезать лук, кабачок, сельдерей, шпинат;
- разделить брокколи на соцветия;
- опустить в кипящую воду овощи, варить 15 минут;
- готовые продукты измельчить при помощи блендера;
- в полученную овощную смесь ввести молоко, сливки, добавить соль перец, поставить на плиту;
- протушить суп-пюре на медленном огне в течение трех минут;
- при подаче украсить зеленью.
Овощной салат
- капуста белокочанная – 150 г.;
- масло оливковое – 1 ст.л.;
- зелень;
- помидоры – 2 шт.;
- огурцы – 2 шт.
Принцип приготовления: нарезать овощи, смешать в емкости, заправить растительным маслом.
Шницель из кальмаров с луком
- сухари панировочные – 25 г.; – 400 г.;
- лук-порей;
- яйцо – 1 шт.;
- растительное масло;
- зелень (петрушка, шпинат);
- репчатый лук – 1 шт.
- измельчить тушки кальмаров при помощи мясорубки;
- добавить к полученному фаршу молотые сухари, соль;
- очистить, нарезать, потомить на сковороде лук;
- нашинковать зелень;
- взбить яйцо;
- смешать лук, зелень, мясо кальмаров;
- сформировать шницели из фарша, толщиной 1 см.;
- обмокнуть мясной пласт в яйце, обвалять в сухарях;
- обжарить в течение 6 минут на огне до приобретения золотистого цвета.
Оладьи с черникой на ржаной муке
- творог 2% – 200 г.;
- черника – 150 г.;
- трава стевия – 2 пакетика по 1 г.;
- сода – 0,5 ч.л. без горы;
- кунжутное масло – 2 ст.л.;
- ржаная мука – 200 г.;
- соль;
- яйцо – 1 шт.
- сделать настойку из стевии: залить 2 пакетика травы стаканом горячей воды (90°С), настоять в течение 30-40 минут, охладить;
- помыть ягоды, просушить;
- замесить тесто: смешать творог, яйцо, настойку, затем аккуратно ввести муку, соду, чернику, масло;
- выпекать на разогретой сковороде 20 минут.
Зразы из цветной капусты
- яйца – 2 шт.;
- рисовая мука – 4 ст.л.;
- зеленый лук;
- цветная капуста – 500 г.;
- растительное масло;
- соль.
Последовательность создания зразов:
- разобрать цветную капусту на соцветия, проварить в течение 15 минут, откинуть на тарелку, затем остудить и измельчить;
- в полученное пюре ввести рисовую муку, соль;
- отставить тесто в сторону на 30 минут;
- сварить, измельчить яйцо;
- нарезать лук;
- скатать шарики из капустного теста, с них сформировать лепешки, в центр которых выложить яично-луковую начинку, защипнуть, обвалять в рисовой муке;
- овощные зразы жарить на небольшом огне по 9 минут с обеих сторон.
Запеканка из творога и груш
- яйца – 2 шт.;
- творог 2% – 600 г.;
- сметана 10% – 2 ст.л.; – 2 ст.л.;
- ваниль;
- груши – 600 г.
Технология приготовления десерта:
- творог растереть с мукой, яйцами, ванилью.
- груши очистить от кожуры, извлечь сердцевину, поделить на 2 части: первую – нарезать кубиками 1 см х 1 см, вторую – натереть на крупной терки;
- смешать творог с фруктами, оставить «отдохнуть» на полчаса;
- выложить тесто в силиконовую емкость, верх запеканки смазать сметаной, распределить по поверхности дольки груш;
- выпекать в духовом шкафу при 180°С 45 минут.
Суфле из творога и моркови
- морковь – 2 шт.;
- ржаная мука – 50 г.;
- творог – 200 г.;
- петрушка;
- соль;
- яйца – 3 шт.;
- грецкие орехи – 50 г.
- творог растереть до однородной массы;
- морковь очистить от кожуры, измельчить при помощи терки;
- разделить яйца на белки, желтки;
- измельчить петрушку, орехи;
- ввести желтки в морковно-творожную смесь;
- взбить белки;
- в формы для маффинов разложить бумажные формы;
- белки добавить в тесто, размешать, распределить массу по формочкам;
- поставить суфле в печь, выпекать 20 минут при t=190°С.
Таким образом, диета для больных сахарным диабетом играет важную роль, поскольку от правильности ее составления зависит самочувствие и жизнь больного. Поэтому к составлению рациона питания и его следованию, важно отнестись предельно серьезно и внимательно, в противном случае халатность может привести к трагическим последствиям.
- Интернет- магазин OneTouch. – Питание при диабете.
- УЗ “16-я городская клиническая поликлиника”. – РЕКОМЕНДАЦИИ ПО ПИТАНИЮ ПРИ САХАРНОМ ДИАБЕТЕ.
- ГБУЗ “Березовская городская больница”. – Диета при сахарном диабете 2 типа.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Специальность: терапевт, врач-рентгенолог, диетолог .
Общий стаж: 20 лет .
Место работы: ООО “СЛ Медикал Груп” г. Майкоп .
Образование: 1990-1996, Северо-Осетинская государственная медицинская академия .
Сахарный диабет – симптомы и лечение

Сахарный диабет относится к группе эндокринных заболеваний. Патология развивается при нарушении выработки или действия на ткани инсулина — гормона островкового аппарата поджелудочной железы, способствующего усвоению глюкозы. Сахар может накапливаться в крови (гипергликемия) и в моче (гликозурия).
Длительное нарушение утилизации глюкозы приводит к расстройству всех видов обмена. Патология островкового аппарата часто протекает с разными по степени выраженности нарушениями со стороны других органов и систем. Характерны поражения мелких сосудов, сетчатки, почек, нервной системы.
Обычно сахарный диабет имеет довольно выраженные отклонения обмена и легко диагностируется. Сложнее выявить заболевание в начальной и доклинической стадии, когда жалобы пациента минимальны или отсутствуют. Для этого требуется проведение углубленного целенаправленного исследования. Выявление заболевания на ранних этапах является важным условием эффективного лечения и предупреждения осложнений.
Если вам необходимо пройти комплексное обследование на эндокринопатию или вы ищете, где вылечить сахарный диабет в Москве, обращайтесь в ФНКЦ ФМБА. К услугам наших пациентов — опытные врачи-эндокринологи и лаборатория с современным диагностическим оборудованием для проведения высокоточных исследований.
Основные симптомы сахарного диабета
Для данного заболевания характерен ряд жалоб и объективных признаков, выявляемых лабораторно-диагностическими тестами. Первые проявления сахарного диабета довольно разнообразны. К отдельным признакам или группе симптомов, которые могут свидетельствовать о заболевании, относятся:
специфические расстройства обмена — изменение массы тела, жажда, повышенное мочеиспускание, постоянное чувство голода;
общие неспецифические жалобы — упадок сил, утомляемость при незначительных нагрузках, сонливость, мышечная слабость;
сухость кожи, зуд в области половых органов, вокруг ануса;
часто рецидивирующие фурункулы, вялое заживление ран;
мучительная сухость во рту, ощущение набухания слизистой ротовой полости;
плохое состояние зубов, несоответствующее возрасту;
невриты с нарушением периферической чувствительности;
изменение половой, репродуктивной функций — утрата влечения, бесплодие, рождение крупных младенцев;
поражение органов зрения;
жалобы со стороны сердечно-сосудистой системы.
Часто симптомы не вызывают у пациента беспокойства, и он не считает нужным обратиться к врачу. Иногда какие-либо проявления болезни отсутствуют, и гипергликемия обнаруживается только при плановом обследовании.
Наиболее характерными для патологии островкового аппарата являются жалобы со стороны обмена веществ:
Полиурия (учащенное мочеиспускание). При гипоинсулинизме выделение мочи происходит часто и в большом количестве. Ее суточные объемы превышают 3 литра. Преобладает дневное мочеиспускание, без болезненных ощущений.
Полидипсия (жажда). Повышенная жажда обусловлена обезвоживанием. Количество выпиваемой жидкости превышает 3 литра. Нередко больные предпочитают подслащенные напитки для утоления жажды.
Изменение веса. Снижение массы тела обусловлено потерей жидкости, белков, жиров, углеводов. Избыточный вес может предшествовать болезни или способствовать ее развитию.
Полифагия (повышенный аппетит). Предпочтение отдается сладкой пище, богатой углеводами. В начальной стадии заболевания голод чаще проявляется в форме болезненных приступов.
При обнаружении у себя патологических признаков следует обратиться в больницу для диабетиков или диагностический центр для целенаправленного обследования.
Факторы, влияющие на развитие сахарного диабета
В механизмах развития сахарного диабета выделяют два ключевых момента, на основании которых заболевание делится на типы:
Низкая выработка инсулина внутрисекреторными клетками поджелудочной железы.
Нарушение способности гормона действовать на организм, невосприимчивость клеток к инсулину.
В случае недостаточной продукции инсулина развивается диабет 1 типа. В его основе лежит прогрессирующее разрушение островков Лангерганса (внутрисекреторных клеток поджелудочной железы). Это происходит вследствие аутоиммунных процессов в организме — вырабатываются антитела к инсулину, структурам секреторных клеток, ферментам.
Провоцирующими факторами развития аутоиммунных нарушений могут служить:
нарушение питание во время беременности, при вскармливании;
неблагоприятная экологическая обстановка;
Диабет 1 типа чаще диагностируется у лиц молодого возраста. Первые проявления патологии возникают, когда гибель внутрисекреторных клеток достигает более 80%. Болезнь протекает с высоким риском осложнений, значительно страдают все виды обмена.
Диабет 2 типа возникает при невосприимчивости рецепторов тканей к действию инсулина. При этом гормон воспроизводится в нормальном или незначительно сниженном количестве. Механизм таких нарушений связан с изначально неполноценной структурой инсулина (наследственная предрасположенность) или приобретенных изменений, в результате которых нарушается передача сигнала от рецепторов к внутренним структурам клетки.
Провоцировать развитие заболевания 2 типа могут:
неправильный пищевой рацион, переедание;
малоподвижный образ жизни;
неконтролируемый прием медикаментов.
Методы диагностики сахарного диабета
По статистике, сахарным диабетом страдает около 2,5% населения во всем мире. Количество людей с латентным течением или предрасположенных к заболеванию — значительно больше. Вовремя выявленная гипергликемия позволяет предотвратить серьезные осложнения.
Основным методом диагностики расстройства являются лабораторные тесты. Наиболее достоверный признак нарушенного обмена — повышение уровня сахара в крови натощак более 6,1 ммоль/л, а через 2 часа после еды — свыше 11,1 ммоль/л. При сомнительных результатах используется глюкозотолерантный тест.
Людям до 45 лет рекомендуется исследовать уровень сахара в крови не реже, чем раз в 3 года. Ежегодно проходить скрининговое обследование необходимо лицам, находящимся в группе риска:
возраст после 45 лет;
повышенное содержание глюкозы, холестерина, триглицеридов.
Пациенты из группы риска и с уже выявленным заболеванием нуждаются в более тщательном исследовании лабораторными и инструментальными методами. Оборудование в центрах или клиниках лечения сахарного диабета в Москве соответствует мировым стандартам диагностики.
ФНКЦ ФМБА предлагает специальную программу «Диабет под контролем», направленную на выявление нарушений обмена и осложнений на ранних стадиях. В нее входит:
биохимический анализ крови (все необходимые показатели — глюкоза, липидный спектр, белок, трансаминазы, калий, мочевина, креатинин, мочевая кислота, кальций);
клинический анализ крови;
дуплексное сканирование магистральных артерий головы;
Особое значение имеет исследование уровня гликированного гемоглобина в крови для долгосрочного контроля над глюкозой (последние 2-3 месяца) и оценки качества проводимой терапии. Тест входит в стандарт специализированной помощи и должен проводиться всем пациентам с сахарным диабетом раз в 3 месяца.
Методика определения этого показателя требует качественной аппаратуры и интерпретации данных. В нашем центре современное оборудование лаборатории позволяет отслеживать результаты с высокой точностью, без необходимости проведения повторного анализа. К услугам пациентов — опытные специалисты, широкий профиль диагностических возможностей, новейшие технологии исследования и лечения.
Методы лечения сахарного диабета
Эффективных способов полного излечения пока не существует. Чаще всего лечение сахарного диабета сводится к достижению стабильных показателей уровня глюкозы в крови, профилактике поздних осложнений и нормализации липидного спектра крови и уровня артериального давления.
Всем больным необходимо придерживаться диеты. Рекомендовано ограничить быстрые углеводы, сбалансировать соотношение белков (20%), жиров (20%) и углеводов (60%). Калорийность пищи должна соответствовать физической нагрузке. В легких случаях достичь компенсации патологии удается при помощи одной диеты.
Все пациенты проходят обучение самоконтролю. Уровень сахара капиллярной крови определяет сам пациент при помощи портативных глюкометров. Долгосрочный контроль показателей и эффективности терапии контролирует врач-эндокринолог.
Медикаментозное лечение включает прием пероральных сахаросжигающих средств и инсулинотерапию. Показания для заместительной терапии инсулином:
все больные диабетом 1 типа;
неэффективность других видов лечения;
признаки декомпенсации обменных нарушений;
непереносимость пероральных сахароснижающих средств;
удаленная поджелудочная железа.
Критерии компенсации обменных нарушений:
Уровень гликированного гемоглобина — менее 7%.
Глюкоза крови натощак — менее 5,0-6,5 ммоль/л.
Глюкоза крови через 2 ч. после приема пищи — менее 8-10 ммоль/л.
Глюкоза крови перед отходом ко сну — менее 7,5 ммоль/л.
Холестерин крови — менее 4,8 ммоль/л.
Триглицериды — менее 1,7-1,8 ммоль/л.
Артериальное давление — менее 130/80 мм рт. столба.
Важным условием адекватного контроля над заболеванием является выбор опытного специалиста. Если вам необходимо пройти обследование или лечение сахарного диабета в больнице в Москве, наш центр предлагает качественные услуги на выгодных для вас условиях. Записаться на прием к эндокринологу вы можете на нашем сайте или по телефону.
Данная статья является информационным материалом и не предназначена для самодиагностики и самолечения. При появлении признаков недомогания следует обратиться к лечащему врачую.
Источник https://probolezny.ru/saharnyy-diabet-2-tipa/
Источник https://foodandhealth.ru/pitanie-pri-boleznyah/dieta-pri-saharnom-diabete/
Источник https://fnkc-fmba.ru/zabolevaniya/sakharnyy-diabet/