Хронический гепатит
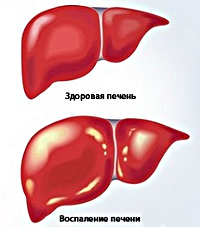
Хронический гепатит – это воспалительное заболевание, характеризующееся фиброзными и некротическими изменениями ткани и клеток печени без нарушения структуры долек и признаков портальной гипертензии. В большинстве случаев пациенты жалуются на дискомфорт в области правого подреберья, тошноту, рвоту, нарушение аппетита и стула, слабость, снижение работоспособности, похудение, желтушность, зуд кожи. Диагностические мероприятия заключаются в проведении биохимического анализа крови, УЗИ органов брюшной полости, биопсии печени. Терапия направлена на нейтрализацию причины патологии, улучшение состояния пациента и достижение стойкой ремиссии.
МКБ-10
Общие сведения
Хронический гепатит – это воспалительное поражение паренхимы и стромы печени, развивающееся под действием различных причин и продолжающееся больше 6 месяцев. Патология представляет серьезную социально-экономическую и клиническую проблему в связи с неуклонным ростом заболеваемости. По данным статистики, в мире зафиксировано 400 млн. больных хроническим гепатитом В и 170 млн. пациентов с хроническим гепатитом С, при этом ежегодно добавляется более 50 млн. впервые выявленных гепатитов В и 100-200 млн. гепатитов С. Все хронические гепатиты занимают примерно 70% в общей структуре патологических процессов печени. Болезнь встречается с частотой 50-60 случаев на 100 000 населения, заболеваемости в большей степени подвержены мужчины.
За последние 20-25 лет накоплено немало важных сведений о хроническом гепатите, стал понятен механизм его развития, поэтому разработаны более эффективные способы терапии, которые постоянно совершенствуются. Изучением вопроса занимаются врачи инфекционисты, терапевты, гастроэнтерологи и другие специалисты. Исход и эффективность терапии напрямую зависят от формы гепатита, общего состояния и возраста пациента.

Причины
Причиной хронического гепатита чаще всего является ранее перенесенный вирусный гепатит В, С, Д, иногда А. Каждый возбудитель по-разному воздействует на печень: вирус гепатита В не вызывает разрушения гепатоцитов, механизм развития патологии связан с иммунной реакцией на микроорганизм, который активно размножается в клетках печени и других тканях. Вирусы гепатита С и Д оказывают непосредственное токсическое воздействие на гепатоциты, вызывая их гибель.
Второй распространенной причиной патологии считается интоксикация организма, вызванная воздействием алкоголя, лекарственных препаратов (антибиотики, гормональные средства, противотуберкулезные медикаменты и т. п.), тяжелых металлов и химикатов. Токсины и их метаболиты, накапливаясь в клетках печени, вызывают сбой в их работе, накопление желчи, жиров и обменные нарушения, которые приводят к некрозу гепатоцитов. Помимо этого, метаболиты являются антигенами, на которые активно реагирует иммунная система. Также хронический гепатит может сформироваться в результате аутоиммунных процессов, которые связаны с неполноценностью Т-супрессоров и образованием токсичных для клеток Т-лимфоцитов.
Факторы риска
Спровоцировать развитие патологии может:
- нерациональное питание;
- злоупотребление алкоголем;
- неправильный образ жизни;
- инфекционные заболевания;
- малярия;
- эндокардит;
- различные болезни печени, которые вызывают метаболические нарушения в гепатоцитах.
Патогенез
Патогенез различных форм хронического гепатита связан с повреждением ткани и клеток печени, формированием иммунного ответа, включением агрессивных аутоиммунных механизмов, которые способствуют развитию хронического воспаления и поддерживают его в течение длительного времени.
Классификация
Хронический гепатит классифицируется по нескольким критериям: этиологии, степени активности патологии, данным биопсии. По причинам возникновения выделяют хронический вирусный гепатит В, С, Д, А, лекарственный, аутоиммунный и криптогенный (неясной этиологии). Степень активности патологических процессов может быть различной:
- минимальной — АСТ и АЛТ выше нормы в 3 раза, увеличении тимоловой пробы до 5 Ед, росте гамма-глобулинов до 30%;
- умеренной — концентрация АЛТ и АСТ повышаются в 3-10 раз, тимоловая проба 8 Ед, гамма-глобулины 30-35%;
- выраженной — АСТ и АЛТ выше нормы более чем в 10 раз, тимоловая проба больше 8 Ед, гамма-глобулины больше 35%.
На основе гистологического исследования и биопсии выделяют 4 стадии хронического гепатита:
- 0 стадия – фиброз отсутствует
- 1 стадия — незначительный перипортальный фиброз (разрастание соединительной ткани вокруг клеток печени и желчных протоков)
- 2 стадия — умеренный фиброз с порто-портальными септами: соединительная ткань, разрастаясь, образует перегородки (септы), которые объединяют соседние портальные тракты, сформированные ветвями воротной вены, печеночной артерии, желчными протоками, лимфатическими сосудами и нервами. Портальные тракты располагаются на углах печеночной дольки, которая имеет форму шестиугольника
- 3 стадия – сильный фиброз с порто-портальными септами
- 4 стадия — признаки нарушения архитектоники: значительное разрастание соединительной ткани с изменением структуры печени.
Симптомы хронического гепатита
Общие проявления
Симптомы хронического гепатита вариабельны и зависят от формы патологии. Признаки при малоактивном (персистирующем) процессе слабо выражены либо совсем отсутствуют. Общее состояние пациента не меняется, но ухудшение вероятно после злоупотребления алкоголем, интоксикации, витаминной недостаточности. Возможны незначительные боли в области правого подреберья. Во время осмотра обнаруживается умеренное увеличение печени.
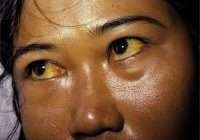
Клинические признаки при активной (прогрессирующей) форме хронического гепатита ярко выражены и проявляются в полном объеме. У большинства больных регистрируется диспепсический синдром (метеоризм, тошнота, рвота, нарушение аппетита, вздутие живота, изменение стула), астеновегетативный синдром (резкая слабость, утомляемость, снижение работоспособности, похудение, бессонница, головные боли), синдром печеночной недостаточности (желтуха, лихорадка, появление жидкости в брюшной полости, кровоточивость тканей), длительные или периодические боли в области живота справа.
На фоне хронического гепатита увеличиваются размеры селезенки и регионарные лимфатические узлы. Из-за нарушения оттока желчи развивается желтуха, зуд. Также на кожных покровах можно обнаружить сосудистые звездочки. Во время осмотра выявляется увеличение размеров печени (диффузное либо захватывающее одну долю). Печень плотная, болезненная при пальпации.
Хронические вирусные гепатиты
Хронический вирусный гепатит Д протекает особенно тяжело, для него характерна ярко выраженная печеночная недостаточность. Большинство пациентов жалуются на желтуху, зуд кожных покровов. Помимо печеночных признаков, диагностируются внепеченочные: поражение почек, мышц, суставов, легких и пр.
Особенность хронического гепатита С – длительное персистирующее течение. Более 90% острых гепатитов С завершаются хронизацией. У пациентов отмечается астенический синдром и незначительное увеличение печени. Течение патологии волнообразное, через несколько десятков лет она заканчивается циррозом в 20-40% случаев.
Хронические неинфекционные гепатиты
Аутоиммунный гепатит встречается у женщин от 30 лет и старше. Для патологии характерна слабость, повышенная утомляемость, желтушность кожи и слизистых, болезненность в правом боку. У 25 % больных патология имитирует острый гепатит с диспепсическим и астеновегетативным синдромом, лихорадкой. Внепеченочные признаки встречаются у каждого второго пациента, они связаны с поражением легких, почек, сосудов, сердца, щитовидной железы и других тканей и органов.
Лекарственный хронический гепатит характеризуется множественными признаками, отсутствием специфических симптомов, иногда патология маскируется под острый процесс или механическую желтуху.
Диагностика
Диагностика хронического гепатита должна быть своевременной. Все процедуры проводятся в отделении гастроэнтерологии. Окончательный диагноз ставят на основании клинической картины, инструментального и лабораторного обследования: анализа крови на маркеры, УЗИ органов брюшной полости, реогепатографии (исследование кровоснабжения печени), биопсии печени.
Лабораторные исследования
Анализ крови позволяет определять форму патологии благодаря обнаружению специфических маркеров – это частицы вируса (антигены) и антитела, которые образуются в результате борьбы с микроорганизмом. Для вирусного гепатита А и Е характерны маркеры только одного типа — anti-HAV IgM или anti-HЕV IgM.
При вирусном гепатите В можно обнаружить несколько групп маркеров, их количество и соотношение указывают на стадию патологии и прогноз: поверхностный антиген В (HBsAg), антитела к ядерному антигену Anti-HBc, Anti-HBclgM, НВеАg, Anti-HBe (он появляется только после завершения процесса), Anti-HBs (формируется при адаптации иммунитета к микроорганизму). Вирус гепатита Д идентифицируется на основании Anti-HDIgM, суммарных Anti-HD и РНК этого вируса. Главный маркер гепатита С — Anti-HCV, второй – РНК вируса гепатита С.
Функции печени оцениваются на основании биохимического анализа, а точнее, определении концентрации АЛТ и АСТ (аминотрансферазы), билирубина (желчного пигмента), щелочной фосфатазы. На фоне хронического гепатита их количество резко увеличивается. Поражение клеток печени приводит к резкому снижению концентрации альбуминов в крови и значительному увеличению глобулинов.
Инструментальная диагностика
УЗИ органов брюшной полости – безболезненный и безопасный способ диагностики. Он позволяет определить размеры внутренних органов, а также выявить произошедшие изменения. Самый точный метод исследования – биопсия печени, она позволяет определить форму и стадию патологии, а также подобрать наиболее эффективный метод терапии. На сновании результатов можно судить о степени распространенности процесса и тяжести, а также о вероятном исходе.
Лечение хронического гепатита
Лечение преследует цель устранения причины возникновения патологии, купирования симптомов и улучшения общего состояния. Терапия должна быть комплексной. Большинству пациентов назначают базисный курс, направленный на снижение нагрузки на печень. Всем больным с хроническим гепатитом необходимо сократить физические нагрузки, им показан малоактивный образ жизни, полупостельный режим, минимальное количество лекарственных препаратов, а также полноценная диета, обогащенная белками, витаминами, минералами (диета № 5). Необходимо исключить жирные, жареные, копченые, консервированные продукты, пряности, крепкие напитки (чай и кофе), а также алкоголь.
Медикаментозная терапия
При возникновении запоров показаны мягкие слабительные средства, для улучшения пищеварения – ферментные препараты без содержания желчи. Для защиты клеток печени и ускорения процессов восстановления назначают гепатопротекторы. Их следует принимать до 2-3 месяцев, желательно повторять курс приема таких лекарств несколько раз в год. При выраженном астеновегетативном синдроме используют поливитамины, природные адаптогены. Нередко применяют витамины в инъекциях: В1, В6, В12.
Интерферонотерапия
Вирусные хронические гепатиты плохо поддаются терапии, большую роль играют иммуномодуляторы, которые косвенно воздействуют на микроорганизмы, активизируя иммунитет пациента. Использовать самостоятельно эти медикаменты запрещено, так как они обладают противопоказаниями и особенностями.
Особое место среди таких препаратов занимают интерфероны. Их назначают в виде внутримышечных или подкожных инъекций до 3 раз в неделю; при этом возможно повышение температуры тела, поэтому перед инъекцией необходим прием жаропонижающих средств. Положительный результат после лечения интерфероном наблюдается в 25 % случаев хронических гепатитов. В детском возрасте эта группа препаратов используется в виде ректальных свечей. Если позволяет состояние пациента, проводят интенсивную терапию: применяют препараты интерферона и противовирусные средства в больших дозировках, например, комбинируют интерферон вместе с рибавирином и ремантадином (особенно при гепатите С).
Постоянный поиск новых лекарственных препаратов привел к разработке пегилированных интерферонов, в которых молекула интерферона соединена с полиэтиленгликолем. Благодаря этому лекарство может дольше находиться в организме и длительно бороться с вирусами. Такие медикаменты высокоэффективны, они позволяют сократить частоту их приема и продлить период ремиссии хронического гепатита.
Дезинтоксикационная терапия
Если хронический гепатит вызван интоксикацией, то следует провести дезинтоксикационную терапию, а также исключить проникновение токсинов в кровь (отменить лекарственный препарат, алкоголь, уйти с химического производства и т. п.).
Терапия аутоиммунного гепатита
Аутоиммунный хронический гепатит лечится глюкокортикоидами в комбинации с азатиоприном. Гормональные средства принимают внутрь, после наступления эффекта их дозу понижают до минимально допустимой. При отсутствии результатов назначают пересадку печени.
Профилактика и прогноз
Прогноз хронического гепатита зависит от вида болезни. Лекарственные формы практически полностью излечиваются, аутоиммунные также хорошо поддаются терапии, вирусные редко разрешаются, чаще всего они трансформируются в цирроз печени. Совмещение нескольких возбудителей, например, вируса гепатита В и Д, вызывает развитие наиболее тяжелой формы заболевания, которая быстро прогрессирует. Отсутствие адекватной терапии в 70% случаев приводит к циррозу печени.
Больные и носители вирусов гепатита не представляют большой опасности для окружающих, так как заражение воздушно-капельным и бытовым путем исключается. Заразиться можно только после контакта с кровью или другими биологическими жидкостями. Чтобы снизить риск развития патологии, нужно использовать барьерную контрацепцию во время полового акта, не брать чужие предметы гигиены. Для экстренной профилактики гепатита В в первые сутки после возможного заражения применяют человеческий иммуноглобулин. Также показана вакцинация против гепатита В. Специфическая профилактика других форм этой патологии не разработана.
Гепатит С — симптомы и лечение
Что такое гепатит С? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Вирусный гепатит С — острое или хроническое инфекционное заболевание, вызываемое различными типами вируса гепатита С, которые поражают в основном гепатоциты (клетки печени) и вызывают развитие воспалительного процесса в печени. При сочетании ряда факторов, образа жизни и отсутствии адекватного лечения вирусы гепатита С приводят к цирротической перестройке ткани и раку печени (гепатоцеллюлярной карциноме).
Краткое содержание статьи — в видео:
Этиологический агент — вирус гепатита С (ВГС). Вирус был впервые выделен американскими учёными в 1989 году.
Таксономическая структура:
- царство — вирусы
- семейство — Flaviviridae
- род — Hepacivirus
- вид — вирус гепатита С (hepatitis C virus, HCV) — 7 генотипов и 67 подтипов
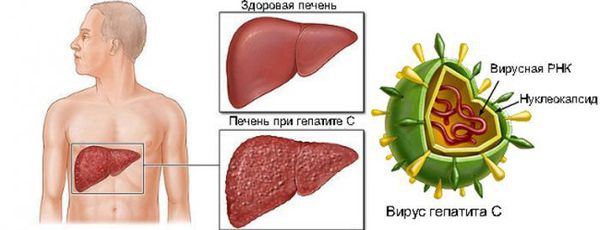
Этиологические и морфологические свойства вируса
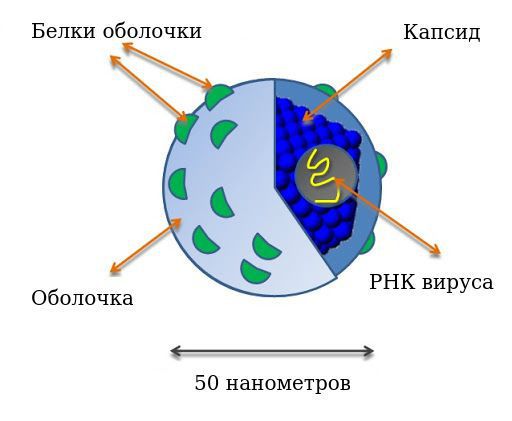
Диаметр вириона (вирусной частицы) — 50 нанометров. Имеет внешнюю белково-липидную оболочку. Оболочка вирусной частицы образуется в том числе за счёт взаимодействия вируса с липопротеидами низкой плотности хозяина, что позволяет ему ускользать из под иммунной атаки и проникать в клетки.
Генетическая структура представляет собой линейную однонитевую молекулу рибонуклеиновой кислоты (РНК), её размер примерно 9400 нуклеотидов. В ней выделяют следующие зоны: шифрующие структурные (Е1 и Е2 белки) и неструктурные (функциональные) белки — NS2, NS3, NS4A, NS4B, NS5A, NS5B, отвечающие за различные функции в жизни вируса. Структурные белки определяют прямой цитопатический эффект (повреждение клеток), полиморфизм (многообразие) вируса, участвуют в эффекте проникновения и выхода из клетки. Неструктурные белки участвуют в процессе развития и размножения вируса, определяют развитие резистентности (устойчивости) к интерферонам (NS5A). Встраивания вирусной РНК в геном клеток человека не замечено.
Вирус неоднороден (есть его различные подвиды — генотипы). Это обусловлено тем, что скорость его репликации огромна (за сутки 10 11 -10 12 ) и в результате возникает большое число ошибок — вирус быстро мутирует. Такие мутации позволяют вирусу ускользать от иммунного ответа человека и длительно находиться в организме, а также сопротивляться воздействию лекарственных препаратов. Основной резервуар вируса — это клетки печени, однако он способен размножаться и в клетках иммунной системы (макрофагах, моноцитах и др.).
В целом вирус малоустойчив в окружающей среде. Под воздействием хлороформа, спирта, хлоргексидина и других дезинфицирующих средств погибает практически мгновенно, инактивируется при температуре 100 °С за 2 минуты, при температуре 60 °С за 30 минут. При комнатной температуре живёт не более четырёх суток, под действием ультрафиолета погибает за 30 минут. В плазме, эритроцитарной массе и др. может сохраняться до года. На культурах клеток не культивируется, не имеет гемагглютинирующей (склеивающей эритроциты) и гемолитической (разрушающей эритроциты) активности [2] [8] [10] [11] .
Передача вируса гепатита С
Передача вируса осуществляется только через кровь. Инфицирующая доза в несколько десятков раз больше, чем при гепатите В, т. е. для заражения нужны видимые следы крови. А вот пути заражения бывают различны:
- употребление наркотиков;
- медицинские манипуляции (в том числе пирсинг, тату и др.);
- половой путь (незащищённый половой контакт, в среднем около 1,5 % в гетеросексуальной семье);
- от матери к ребёнку в родах;
- бытовой путь (использование общих бритв, ножниц, зубных щёток).
При поцелуях, рукопожатиях, через посуду, сухие пятна крови на одежде, через воду, при кашле, чихании, потении, сидении рядом, по воздуху и т. д. гепатит С не передаётся. Заразиться через грудное молоко также нельзя, но заражение возможно при попадании крови матери на повреждённые губы ребёнка. Есть незначительный риск при попадании инфицированной крови в глаза, однако это единичные случаи. Заразиться при переливании крови практически невозможно, т. к. кров ь на гепатит С тестируют методом ПЦР (полимеразной цепной реакции) с высокой чувствительностью.
Нет никаких научных оснований ограничивать выбор профессии, работы и круг общения людей с гепатитом С — передача осуществляется только через кровь, поэтому ограничений в работе (например учителем, врачом, няней), контактах с родственниками и т. п. быть не должно.
Территориальное распределение
Гепатит С распространен во всем мире. Наиболее часто он встречается в Регионе ВОЗ Восточного Средиземноморья и Европейском регионе ВОЗ, где в 2015 г. распространенность HCV, по оценкам, составила соответственно 2,3% и 1,5%. Общее количество больных вирусным гепатитом С в мире не менее 150 млн, в Российской Федерации — неизвестно (по некоторым данным ориентировочное количество больных — не менее 2 млн человек). По состоянию на 2016 год в США было заражено не менее 2,4 млн человек (по другим данным — не менее 4 млн). По самым скромным подсчётам в этой стране в 2018 году от гепатита С умерли не менее 15 тыс. человек. В РФ превалирующее распространение имеют генотипы 1b и За, но частота их выявления может значительно колебаться в зависимости от региона [4] [7] [9] .
В настоящее время вирусный гепатит С распространяется в общей популяции, т. е. заболеванию подвержены люди всех возрастов и социальных слоёв, однако наибольший риск имеют следующие категории:
- потребители инъекционных наркотиков;
- ВИЧ-инфицированные;
- пациенты отделений гемодиализа;
- лица, подвергшиеся трансплантации органов (в настоящее время менее значимо);
- медработники;
- дети, рождённые от матерей с гепатитом С;
- маргинальные слои общества, работники секс-индустрии.
После перенесённого острого вирусного гепатита С примерно 30 % людей самоизлечиваются, т. е. полностью избавляются от вируса, в остальных случаях формируется хронический гепатит. Предикторы (прогностические параметры) самоизлечения — желтуха, высокий уровень АЛТ, молодой возраст, женский пол, 1 генотип вируса, наличие гепатита В с HbsAg (антигеном вируса гепатита В). У каждого 5-25 человека из 100 в течение 10-20 лет от момента инфицирования при хронизации развивается цирроз печени и у них имеется 1-4 % годовой вероятности развития рака печени.
Провоцирующие факторы развития цирроза печени:
- мужской пол;
- возраст более 50 лет;
- злоупотребление алкоголем;
- коинфекция ВИЧ, гепатита В или стеатогепатита;
- иммуносупрессивная терапия.
Гепатитом С можно заразиться после выздоровления от предыдущего случая (даже тем же генотипом), можно заразиться другим генотипом, даже если человек уже имеет гепатит С какого-либо генотипа (суперинфекция). В этом случае наблюдается борьба между генотипами за доминирование. Побеждает, как правило, какой-то один, а другой может сохраняться на минимальных степенях репликации. При этом существует риск ошибки при определении генотипа.
Иммуногенность вируса слабая, т. е. антитела, которые должны вырабатываться в ответ на заражение, появляются медленно (не ранее чем через 3 недели от заражения) и не обладают явным вируснейтрализующим действием [2] [4] [8] [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гепатита С
Скрытый (инкубационный) период гепатита С может составлять от 2 недель до 6 месяцев. В это время может не быть никаких признаков заражения и развивающегося заболевания. Однако коварство гепатита С в том, что даже по прошествии этого времени может не возникнуть никаких явных симптомов и проявлений (большинство больных вообще не имеет симптомов или их нельзя связать с гепатитом). Даже если симптомы и возникают, то зачастую они настолько незначительны, что человек абсолютно не придаёт им значения и не обращается за медицинской помощью до развития осложнений. Чаще всего информация о болезни появляется после прохождения рутинных исследований для операции или донорства крови.
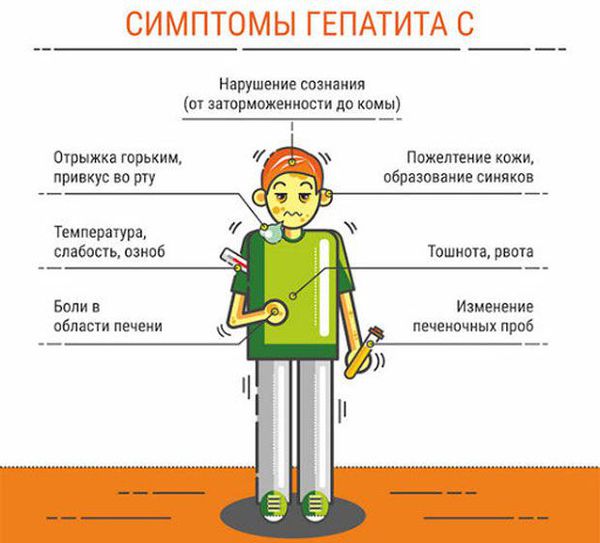
Симптомы вирусного гепатита С в остром и хроническом периоде:
- снижение или отсутствие аппетита;
- общая слабость, ухудшение самочувствия, повышенная утомляемость, депрессия (один из основных симптомов);
- тошнота;
- тяжесть и дискомфорт в правом подреберье;
- боли в животе, небольшое расстройство пищеварения;
- боли в суставах;
- в редких случаях — пожелтение склер глаз, кожи, потемнение мочи или осветление кала.
Повышение температуры отмечается редко. Возможен различный характер течения хронического заболевания, в большинстве случаев на протяжении десятков лет больной испытывает незначительную усталость, периодический дискомфорт в правом подреберье, иногда связанный с погрешностями в диете. Примечательно, что чёткого продолжительного периода ухудшения самочувствия обычно нет. Лишь на завершающей стадии заболевания (через несколько десятков лет) человек испытывает резкое ухудшение самочувствия, нарастание отёков, в том числе у него наблюдается накопление жидкости в брюшной полости (асцит), повышенная кровоточивость, похудание, желтуха. Зачастую толчком к этому служит принятие алкоголя на праздники в значительных дозах. В этом коварство вирусного гепатита С — мнимый период благополучия даже при высокоактивном инфекционном процессе («ласковый убийца», как длительное время его называли).
Гепатит С у беременных
Каких-либо значимых различий в течении вирусного гепатита С при беременности нет, как правило, происходит даже минимизация клинических и лабораторных изменений. Риск заражения ребёнка имеется лишь в родах, причём чем выше количество вируса в мл крови (вирусная нагрузка), тем выше риск. Выбор способа родоразрешения может влиять на риск передачи вируса при высокой вирусной нагрузке (свыше 8 х 10^5 МЕ/мл): при естественных родах риск до 8 %, при плановом кесаревом сечении — до 1 % (некоторые исследователи не подтверждают это). При коинфекции ВИЧ у матери риск передачи значительно возрастает — до 15 %.
Гепатит С у детей
После рождения от матерей с гепатитом С у 100 % детей выявляются материнские антитела к вирусу до 18 месяцев в максимальном исчислении (это нормально). Если заражения не произошло, в течение этого срока антитела исчезают и у ребёнка больше не будет никаких следов контакта. Если происходит заражение, то уже через 1-2 месяца в крови будет выявляться вирусная РНК в ПЦР исследовании (требует повторения даже при первичном отрицательном результате). Как правило, течение гепатита у детей малоактивное и не приводит к выраженным изменениям печени и самочувствия до момента возможного современного лечения и выражается только периодическим повышением АЛТ/АСТ [2] [3] [8] [9] .
Патогенез гепатита С
Проникая в организм, вирус гепатита С не оставляет никаких следов в месте внедрения. С током крови он быстро попадает в клетки печени, где оказывает неярко выраженное прямое разрушающее действие на клетки-мишени и в большей степени вызывает иммуноопосредованное поражение клеток на фоне репликации вируса. При использовании одного из исследований — ультрачувствительного ПЦР (полимеразной цепной реакции) — РНК вируса в крови может обнаруживаться уже через 2 недели от момента заражения. Значений, которые выявляются всеми тест-системами, как правило, вирусная нагрузка достигает через 1,5 месяца после заражения.
Нарушается баланс продукции цитокинов (белков, которые оказывают комплексное регулирующее влияние на воспаление и иммунитет):
- усиливается выработка интерлейкинов IL-4 и IL-10 (сигнальных веществ, которые вырабатываются клетками иммунной системы и служат для регуляции активности других клеток);
- снижается образование интерферонов IL-2 (белков с противовирусной и иммуномодулирующей активностью);
- подавляется активация СD4+ лимфоцитов (клеток, которые отражают работу иммунной системы).
Возможность нахождения и размножения вируса в клетках иммунной и нервной систем делает его недоступным для иммунного контроля. Главенствующая частота перехода вирусного гепатита С в хроническую форму (около 70 %) обусловлена не только различными особенностями самого вируса, но и обязательным участием (или вернее неадекватным участием) иммунной системы:
- наличием внепечёночного размножения вируса (главным образом в моноцитарной системе);
- наличием множества генотипов с подтипами и частыми мутациями (перестановками составляющих генома вируса);
- запуском иммунопатологических реакций, которые участвуют и во внепечёночных поражениях при гепатите С, в том числе в клетках эндотелия сосудов головного мозга;
- низкой иммуногенностью вируса;
- участием в патогенезе процессов перекисного окисления липидов.
После заражения и малосимптомного протекания острой фазы заболевания при отсутствии самоизлечения (около 30 %) наступает хронизация инфекции — длительный латентный период (до 10-30 лет, иногда более длительно). В течение этого периода человек ведёт обычный образ жизни, не испытывает никаких явных признаков заболевания, а появляющееся чувство усталости вполне логично списывает на интенсивный современный ритм жизни.
Длительность латентного периода зависит от свойств вируса, его реактивности, развития иммунопатологических реакций иммунной системы, образа жизни человека и других факторов. Однако рано или поздно наступает переломный момент в системе взаимодействия патогенного микроорганизма и восприимчивого человеческого макроорганизма. Несмотря на широкие регенераторные возможности печени происходит нарушение её восстановительных сил. Вследствие постоянного некупируемого воспалительного процесса активная функциональная ткань печени замещается жировой и далее соединительной тканью (рубцовой). При этом нарушается нормальное функционирование органа и по механизму обратной связи происходит прогрессирующее ухудшение работы печени и жизнедеятельности организма в целом [2] [4] [10] [11] .
Классификация и стадии развития гепатита С
Острый вирусный гепатит С
Периоды:
- Инкубационный период — от 3 недель до 4-6 месяцев. Полное отсутствие симптоматики.
- Преджелтушный (продромальный) период — от 4 суток до 3 недель. Симптомы малозаметны, может быть депрессивное настроение, слабость, дискомфорт в животе, неустойчивый стул.
- Период паренхиматозного гепатита (желтушный) — от 1 до 3 недель. Бывает редко, чаще отмечается незначительное желтушное окрашивание склер в совокупности с предыдущими признаками.
- Период выздоровления (реконвалесценции) или переход в малоактивное хроническое течение — от 3 до 6 месяцев.
По (МКБ-10): B17.1 Острый гепатит С.
По клинической форме:
- Манифестная:
- желтушная (типичная);
- безжелтушная.
- Бессимптомная:
- субклиническая (симптомы выражены очень слабо);
- инаппарантная (симптомов нет, возможны лишь лабораторные изменения).
По степени тяжести:
- Лёгкая — незначительная интоксикация до 5 дней, отсутствие или незначительная желтушность до 7 дней, отсутствие лихорадки, нормальные или незначительно увеличенные размеры печени, общий билирубин до 85-100 мкмоль/л, протромбиновый индекс (ПТИ) до 80 %, АЛТ до 500 ед/л.
- Средней тяжести — умеренная интоксикация до 7 дней, умеренная желтушность до 10 дней, субфебрилитет (повышение температуры тела в пределах от 37,1 до 38,0 °С) в начальном периоде до 5 дней, увеличение печени до 4 см, общий билирубин 100-170 мкмоль/л, ПТИ 80-60 %, АЛТ до 1000 ед/л.
- Тяжёлая — резко выраженная интоксикация 15 и более дней, интенсивная желтушность кожи 3 недели и более, фебрильная температура весь начальный и период разгара болезни, тахикардия, увеличение печени на 6 см и резкое её уменьшение в размерах на фоне прогресса болезни, общий билирубин от 170 мкмоль/л, ПТИ менее 60 %, АЛТ более 1000 ед/л.
По длительности течения:
- острый гепатит С (циклический — до 3 месяцев, острый затяжной — 3-6 месяцев);
- хронический гепатит С — продолжительностью более 6 месяцев.
Классификации хронических форм не разработаны, могут применяться различные составляющие на основании выраженности цитолитического синдрома, уровня повышения печёночных ферментов, морфологических изменений печени, наличию осложнений и др. [2] [10] [11] .
Осложнения гепатита С
В остром периоде гепатита С возможно развитие «печёночной комы» — резкого выраженного угнетения функции печени вследствие массивной гибели печёночных клеток и накопления в организме токсичных продуктов обмена различных веществ. Это состояние характеризуется заторможенностью, потерей сознания, нарушением витальных (жизненно важных) функций. Однако встречаемость данного осложнения крайне низкая.
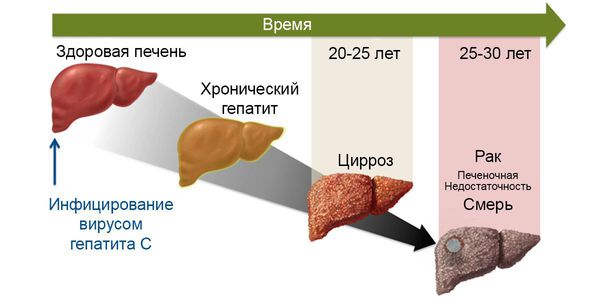
В хронической фазе болезни (или, по мнению части исследователей, конечной фазе заболевания) наиболее частым осложнением является развитие цирроза печени — замещения функционального долькового строения печёночной ткани грубым соединительнотканным образованием, что приводит к неадекватному функционированию органа. Определённое время печень способна выполнять функцию даже на стадии цирроза, но со временем при воздействии вируса наступает декомпенсация работы. Это состояние характеризуется нарушением кровотока в печени, повышением давления в системе воротной вены, расширением вен пищевода и желудка, увеличением селезёночной вены. Прогрессивно снижается уровень выработки белков, факторов свёртывания крови, фильтрационная способность. Появляются отёки, асцит (скопление жидкости в брюшной полости), кровотечения различной интенсивности, ухудшается общее состояние, интеллектуально-мнестические характеристики. В конечном итоге возможен летальный исход из-за массивного кровотечения и полиорганной недостаточности.
Не менее значимое осложнение хронической фазы гепатита С — развитие гепатоцеллюлярной карциномы (опухолевое перерождение). Согласно основной гипотезе, злокачественное перерождение возникает в результате повышенного распада клеток печени и последующего их восстановления, что приводит к повышенному числу мутаций. На ранних стадиях принципиальных отличий от течения хронического гепатита нет, в запущенных случаях возникает стремительное ухудшение состояния, нарастание асцита, желтухи, неспецифических желудочно-кишечных симптомов, потери веса, анорексии.
У 10-15 % больных с хроническим вирусным гепатитом С возможно развитие аутоиммунных заболеваний, наиболее частыми из которых являются аутоиммунный гепатит (АИГ) и криоглобулинемия. АИГ — это иммуноопосредованное поражение печени. Внешне оно мало отличается от проявлений гепатитов другой этиологии, но зачастую имеет более агрессивное течение и поддаётся терапии только длительными курсами иммуносупрессивных препаратов. Криоглобулинемия — накопление в малых и средних кровеносных сосудах специфических белков, которые вызывают затруднение в них тока крови и приводят к специфическим проявлениям.
Также определена связь гепатита С с развитием сахарного диабета, неходжкинской лимфомы и кожной порфирии Тарда [2] [8] [9] [10] .
Диагностика гепатита С
Вариантов первичного выявления вируса и заболевания множество, однако чаще всего гепатит С выявляется в ходе планового обследования при сопутствующем заболевании (операции или госпитализации). Как правило, обнаруживают повышенный уровень АЛТ или антитела к гепатиту С (HCVAb). Это служит поводом для направления такого пациента к врачу-инфекционисту для углублённого обследования.
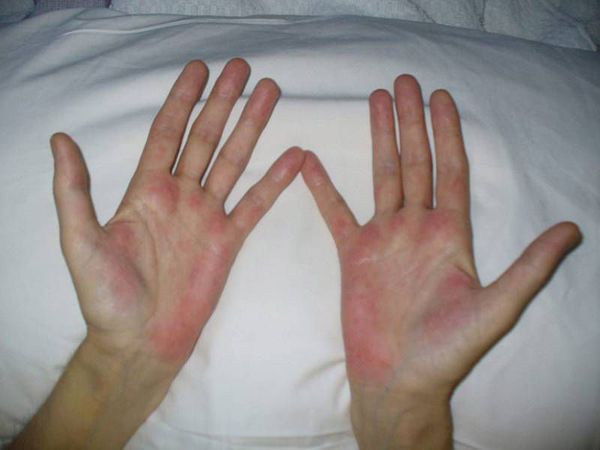
На приёме врач-инфекционист (гепатолог) осматривает пациента, в части случаев (в различных сочетаниях) выявляет характерное изменение цвета ладоней (печёночные ладони), увеличение размеров печени. В продвинутых случаях заболевания врач отмечает расширение вен области передней брюшной стенки («голова медузы»), отёчность (в том числе асцит как причина увеличения размеров живота), сосудистые звездочки и др.
Прохождение тестирования на гепатит С
При лабораторном обследовании в первую очередь должно быть назначено исследование на АЛТ, РНК вируса методом ПЦР качественно с чувствительностью 15-60 МЕ и антитела к вирусу гепатита С суммарные. При отрицательном результате ПЦР и положительном анализе на антитела диагноз гепатита С не подтверждается. Согласно действующему в РФ законодательству, такой человек должен быть поставлен на учёт к инфекционисту на срок 2 года с обязательным обследованием методом ПЦР раз в 6 месяцев. При отрицательном результате наблюдение прекращается с диагнозом паст-инфекция гепатита С (выздоровление). При положительном результате ПЦР происходит подтверждение диагноза — острый или хронический вирусный гепатит С — и назначается дополнительное обследование в целях уточнения текущего состояния. Необходимо помнить, что выявление суммарных антител в иммуноферментном анализе (ИФА) говорит лишь о прошлой встрече с инфекцией и не даёт практически никакой информации о наличии заболевания в текущий момент. Антитела могут сохраняться пожизненно.
Обязательно должны быть назначены следующие исследования:
- Развернутый клинический анализ крови + СОЭ (скорость оседания эритроцитов). Для гепатита С характерны: лейкопения (снижение количества лейкоцитов), лимфо- и моноцитоз (увеличение числа лимфоцитов и моноцитов), уменьшение СОЭ, тромбоцитопения (снижение количества тромбоцитов);
- Биохимический анализ крови:
- аланинаминотрансферраза (АЛТ) — возможен нормальный уровень или периодическое повышение;
- аспартатаминотрансферраза (АСТ) — норма или повышение;
- гамма-глутамилтранспептидаза (ГГТ) — норма или повышение;
- щелочная фосфатаза (ЩФ) — повышение при ухудшении процесса;
- общий билирубин — норма или повышение;
- общий белок — снижение при нарушении функции печени;
- протеинограмма — повышение гамма-глобулинов;
- протромбиновый индекс (ПТИ) — снижение при прогрессировании процесса;
- креатинин, амилаза, сахар.
- Онкомаркеры. Альфафетопротеин — повышение при прогрессировании процесса и развитии рака печени.
- Общий анализ мочи — появление уробилина, белка.
- УЗИ органов брюшной полости — возможно увеличение размеров печени и селезёнки, изменение структуры печени, размера внутренних сосудов.
- ФГДС — исследование пищевода, желудка и двенадцатиперстной кишки. Выявляется расширение вен пищевода при развитии портальной гипертензии — осложнение цирроза печени.
- Фиброскан — метод оценки фиброза печени, который позволяет определить тяжесть заболевания без биопсии (F0 – отсутствие фиброза, F4 — цирроз).
- ПЦР на гепатите С — качественный и при необходимости количественный тест.
- Генотипирование — определение генотипа вируса гепатита С.
- Мутации лекарственной резистентности NS3, NS5A и NS5B регионов генома вируса гепатита С (при неудаче в лечении препаратами прямого действия или высоком риске такой неудачи до лечения).
- Анализы на маркеры сопутствующих вирусных гепатитов (HbsAg, HbcorAb total, anti-Hbs).
- Анализ на ВИЧ.
При необходимости список исследований может расширяться. Стоит подчеркнуть, что грамотное назначение обследования и его интерпретация возможны исключительно врачом-инфекционистом (гепатологом). Врач назначит лишь необходимое, тем самым поможет пациенту сэкономить деньги, даст грамотную оценку полученных данных, что чрезвычайно важно в планировании дальнейшего лечения и его исхода [2] [5] [6] [9] [12] .
Дифференциальная диагностика
- Вирусные и невирусные гепатиты другой этиологии. Связаны с путешествиями, любыми повреждениями кожи и слизистых, употреблением заражённых пищи и воды. Отличаются выраженностью симптоматики. Для уточнения диагноза проводятся специфические серологические тесты ИФА и ПЦР.
- Токсическое поражение печени. Связано с недавним значительным употреблением алкоголя или токсинов. Проводятся специфические серологические тесты ИФА и ПЦР, выявляется чрезмерное повышение ГГТ (фермент, маркер поражения печени).
- Паразитарные заболевания печени (например описторхоз, эхинококкоз). Связаны с проживанием в эндемичном регионе, употреблением плохо приготовленной рыбы, контактом с собаками. Характеризуются выраженной эозинофилией (увеличением уровня эозинофилов) периферической крови. Проводятся специфические серологические тесты, выявление яиц паразитов, инструментальные исследования.
- Первичный или метастатический рак печени. Изучаются данные анамнеза о сопутствующих заболеваниях, учитываются результаты инструментальной и лабораторной диагностики [2][4][10][11] .
Надо ли проверяться на гепатит С здоровому человеку
Регулярное обследование на гепатит С при отсутствии симптомов следует проводить медработникам, пациентам отделений гемодиализа, частым посетителям стоматолога, больным хроническими заболеваниями с частыми парентеральными вмешательствами (внутривенно, подкожно и внутримышечно) и лицам, часто меняющим половых партнёров.
Лечение гепатита С
Основу любого лечебного воздействия составляет правильно подобранная диета. В отношении вируса гепатита С этот метод как никогда актуален, однако он зачастую игнорируется как пациентами, так и самими врачами.
Диета при гепатите С
Самое главное условие — полный отказ от алкоголя. Ничто так не вредит печени, как алкоголь. Именно он может стать тем фактором, который запускает цепь патологических реакций и переводит гепатит из вялотекущего процесса в высокоактивный, ускоряя наступление цирротической стадии гепатита. В отношении других продуктов питания и напитков следует соблюдать золотую середину: питание должно быть разнообразным, всего должно быть в меру, без злоупотреблений «тяжёлой» пищей (ограничение жирного, жареного, солёного, копчёного) с учётом отсутствия или наличия сопутствующих заболеваний.
Большое значение имеет поддержание разумной физической активности и контроль веса (индекс массы тела не должен превышать 25 кг/м 2 ).
Какие врачи лечат гепатит С
Лечением гепатита С занимаются врачи-инфекционисты.
Медикаментозная терапия Гепатита С
Медикаментозное лечение гепатита С зависит от фазы развития заболевания, индивидуальных особенностей и возможностей организма. В остром периоде широко применяется инфузионная терапия (введение растворов) с привлечением различных дезинтоксикационных (очищение организма от вредных веществ) и питательных лечебных растворов.
Роль специфической противовирусной терапии острого гепатита С окончательно не решена и возможна лишь в индивидуальном порядке, например при угрозе хронизации или при фульминантном течении болезни (тяжёлом варианте воспалительно-некротического поражения печени). При невозможности радикального лечения гепатита С в хронической фазе вполне приемлема поддерживающая терапия так называемой группой гепатопротекторов (фосфолипиды, аминокислоты, антиоксиданты и др.). Данные средства не имеют чётко доказанной эффективности, однако широко применяются на практике и в некоторых случаях способны несколько задержать прогрессирование заболевания. Хороший эффект даёт нормализация функции ЖКТ и улучшение микрофлоры кишечника.
Попытки воздействия на вирус предпринимались с момента его открытия. Вначале это было изолированное применение препаратов интерферона короткого действия, затем комбинации интерферона короткого действия и рибавирина (препарата общевирусного действия). Их сменила комбинация интерферона пролонгированного действия и рибавирина.
К концу интерфероновой эпохи были достигнуты значительные успехи в процессе лечения и избавления человеческого организма от вируса гепатита С. Однако терапия была длительной, процент излечения достигал не более 70 % в среднем по генотипам, и курс лечения имел серьёзные побочные эффекты, иногда приводя к последствиям намного серьёзнее, чем сам гепатит С. Это обстоятельство дало толчок к разработке принципиально новых лекарственных средств, характеризующихся прямым противовирусным действием, сочетающих высокую эффективность (до 99 %), высокий профиль безопасности (минимальные побочные эффекты), простоту и удобство дозирования и небольшую длительность (2-3 месяца). В основу механизма действия легло подавление ключевых этапов размножения вируса, в первую очередь протеазы и полимеразы вируса гепатита С. Проведённые испытания препаратов показали высокие результаты, и, начиная с 2013 года, данная группа последних эффективных разработок с успехом применяется во всём мире. В некоторых странах одобрено лечение детей современными препаратами начиная с 3 лет (в зависимости от генотипа) с соответствующими взрослым показателями успеха.
Можно ли вылечить гепатит С полностью
В 2016 году Всемирная организация здравоохранения (ВОЗ) объявила гепатит С полностью излечимым заболеванием.
На 2020 год в мире доступны следующие виды и комбинации лекарственных препаратов прямого противовирусного действия для лечения гепатита С:
- Софосбувир.
- Даклатасвир.
- Элбасвир и Гразопревир.
- Глекапревир и Пибрентасвир.
- Ледипасвир и Софосбувир.
- Омбитасвир / Паритапревир / Ритонавир.
- Омбитасвир / Паритапревир / Питонавир / Дасабувир.
- Симепревир.
- Софосбувир и Велпатасвир.
- Софосбувир / Велпатасвир / Воксилапревир (комбинация не зарегистрирована в РФ).
Как лечить гепатит С в домашних условиях
Назначение противовирусной терапии должно осуществляться врачом, хорошо ориентирующимся в множестве применяемых для терапии гепатита С лекарств, после изучения всех составляющих процесса, возможных противопоказаний, взаимодействий с уже принимаемыми препаратами, особенностей диеты и образа жизни [1] [5] [8] [9] . Гепатит С — тяжёлое инфекционное заболевание, которое может привести к циррозу и раку печени, поэтому самолечение опасно для жизни.
Схемы лечения гепатита С в России
В России на сегодняшний день для лечения гепатита С используется преимущественно устаревшее лечение интерферонами (чаще бесплатно или со скидкой), в редких случаях — препаратами прямого противовирусного действия (чаще платно со скидкой).
Прогноз. Профилактика
Если лечение гепатита начать до того, как разовьётся цирроз печени, то прогноз будет благоприятным: как правило, наступает полное излечение. При запущенных стадиях (цирроз и рак печени) прогноз зависит от множества факторов, обычно при начальном циррозе больные при должном лечении могут жить дальше без каких-либо серьёзных проблем со здоровьем, при декомпенсированном процессе прогноз неблагоприятный.
Прогноз при отсутствии лечения гепатита С
В среднем без лечения при отсутствии пагубных привычек и здоровом образе жизни в течение 20 лет примерно у 10-20 % больных разовьются цирроз и рак печени, при регулярном злоупотреблении алкоголем, наркотиками и токсинами (в том числе лекарствами) доля таких тяжёлых осложнений составит до 30-40%.
Из-за повышенной мутационной способности вируса существует ряд технических сложностей в создании вакцины — на данный момент её не существует (ведутся разработки). Поэтому меры профилактики распространения вируса гепатита С направлены на разрывы механизмов и путей передачи вируса, санитарное информирование и обучение населения.
Первичная профилактика
- Предупреждение возможности заражения в медицинских учреждениях:
- гигиена и обработка рук, инструментария, использование перчаток;
- тестирование донорской крови, плазмы и компонентов;
- тестирование донорских органов;
- надлежащее проведение медицинских инъекций;
- обучение медицинского персонала;
- обследование доноров, беременных, госпитализированных.
- Предупреждение полового пути заражения
- обучение правильному и своевременному использованию презервативов;
- тестирование перед вступлением в брак.
- Выдача стерильного инструментария потребителям инъекционных наркотиков (не во всех странах).
Вторичная профилактика
- Проведение противовирусной терапии (в идеале при выявлении заболевания, т. к. это предупреждает дальнейшее распространение инфекции).
- Матерям с гепатитом С (если он не был пролечен до беременности) следует внимательно следить за состоянием целостности кожи сосков и рта ребёнка, при наличии повреждений необходимо прекращать грудное вскармливание на время до их заживления [2][7][9][12] .
Что делать, если член семьи болен гепатитом С
Самое важное, что следует сделать, чтобы предотвратить заражение вирусом — это избегать контакта с кровью инфицированного человека. Кровь может быть заразной, даже если она сухая. Надевайте перчатки, если вам нужно прикасаться к использованным бинтам. После контакта с кровью тщательно вымойте руки, даже если вы были в перчатках.
Некоторые предметы личной гигиены могут иногда содержать небольшое количество крови. Не следует совместно использовать зубную щётку, бритву или маникюрные ножницы.
Деятельность ВОЗ
В мае 2016 г. Всемирная ассамблея здравоохранения приняла первую «Глобальную стратегию сектора здравоохранения по вирусному гепатиту на 2016–2021 гг. Главной целью стратегии является снижение к 2030 г. числа новых случаев инфицирования вирусным гепатитом на 90 % и смертности от вирусного гепатита на 65 %. Для реализации этой стратегии ВОЗ занимается повышением осведомлённости о заболевании и его профилактике и расширяет охват услугами по скринингу, оказанию помощи и лечению гепатита С [13] .
Лечение хронического гепатита

Воспаление печени, которое продолжается более шести месяцев, называют хроническим гепатитом. Это заболевание протекает достаточно легко, поэтому не приносит серьезных беспокойств больному. Такой недуг может длиться даже десятилетиями. Лечение хронической формы заболевания сегодня проводится достаточно успешно. Современные методики и препараты помогают справиться с заболеванием, однако курс терапии может быть очень длительным. Опасность заболевания в том, что непрерывный воспалительный процесс в печени часто провоцирует такие серьезные заболевания, как цирроз или печеночная недостаточность.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы
Заболевание почти всегда является следствием острого вирусного поражения печени. У многих людей при этом недуге не возникает никаких признаков воспаления. Человек может спокойно жить, даже не подозревая, что у него развивается это серьезное заболевание. Но все же распознать проблему можно по следующим, хоть и не ярко выраженным, но обязательно присутствующим симптомам хронического гепатита:
- небольшое повышение температуры тела;
- общая слабость;
- быстрая утомляемость;
- потеря аппетита;
- дискомфорт в верхней части живота.
К этим симптомам также могут постепенно присоединяться признаки заболевания печени. Например, человек может наблюдать, что на коже проявляются «звездочки» кровеносных сосудов. У женщин отмечают и иные симптомы. К примеру, часто у пациенток с хроническим гепатитом возникают сильные боли в суставах, развивается анемия, появляется сильная угревая сыпь, сбивается менструальный цикл. Со временем у человека увеличивается в размере печень. Он уже не может позволить себе жирную или жареную пищу. Боли под правым боком теперь мучают его постоянно.

Причины
Причины появления заболевания могут быть различные.
- Вирусное поражение печение;
- Лекарственная интоксикация;
- Токсическое поражение печение;
- Употребление алкоголя;
- На фоне аутоиммунных заболеваний;
Данная форма гепатита чаще всего возникает из-за вируса типа С. Именно такая инфекция в 75 % случаев, согласно данным статистики, провоцирует развитие этой проблемы. Намного реже в хроническую форму переходят вирусы типа В и D. Иногда они могут выявляться в организме человека в симбиозе. Такая болезнь не может быть спровоцирован вирусами А и Е. Некоторые формы недуга способны возникать вследствие употребления некоторых препаратов на протяжении длительного времени. Доказано, что к лекарствам, которые могут спровоцировать развитие этой формы, относят карбамазепин, изониазид, каптоприл, метилдоп.
Кроме этого, гепатит может появиться из-за наследственной предрасположенности. Гепатолентикулярная дегенерация — это болезнь, которая может достаться человеку от родителей и родственников. Такой наследственный недуг вызывает накопление в печени меди. Именно это становится причиной развития хронического гепатита. Во многих случаях установить, что спровоцировало развитие заболевания, невозможно.
Какой врач поможет?
Не стоит пытаться самостоятельно побороть болезнь. Такие действия всегда приводят к появлению серьезных осложнений. С хронической формой гепатита поможет справиться:
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/chronic-hepatitis
Источник https://probolezny.ru/gepatit-c/
Источник https://openclinics.ru/bolezni/gepatit/lechenie-khronichesky/