Язвенный колит
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе до 1 сентября 2021 года – с 1 января 2022 года;
– размещенные в Рубрикаторе до 1 июня 2022 года – с 1 января 2023 года;
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Пересмотр не позднее: 2022
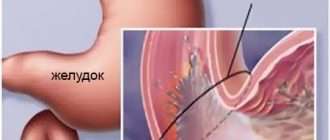
Язвенный колит (ЯК) – хроническое заболевание толстой кишки, характеризующееся иммунным воспалением ее слизистой оболочки.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Надлежащая классификация ЯК по протяженности поражения, характеру течения, тяжести атаки и наличию осложнений определяет вид и форму введения лекарственных препаратов, а также периодичность скрининга на колоректальный рак [5].
Для описания протяженности поражения применяется Монреальская классификация (табл. 1), оценивающая протяженность макроскопических изменений при эндоскопическом исследовании толстой кишки.

Таблица 1. Монреальская классификация ЯК по протяженности поражения [6].
Для правильного формулирования диагноза и определения тактики лечения следует оценивать тяжесть текущего обострения (атаки), для чего используются простые критерии Truelove-Witts, как правило, применяемые в повседневной клинической практике, и индекс активности ЯК (индекс Мейо; DAI), как правило, применяемый в клинических испытаниях. Однако, для определения социального статуса пациента, получения инвалидности, льготного лекарственного обеспечения, бесплатного санаторно-курортного лечения и других социальных льгот необходимо учитывать тяжесть заболевания в целом, что определяется тяжестью текущей атаки, наличием внекишечных проявлений и осложнений, рефрактерностью к лечению, в частности, развитием гормональной зависимости и резистентности. Выделяют легкую, среднетяжелую и тяжелую атаки ЯК (табл. 2 и 3).

Таблица 2. Тяжесть атаки ЯК согласно критериям Truelove-Witts [7].
В клинической практике нередко встречается так называемая «сверхтяжелая или крайне тяжелая атака» ЯК, характеризующаяся диареей более 10-15 раз в сутки, нарастающим падением гемоглобина, лихорадкой выше 38°С, тяжелой гипопротеинемией и электролитными сдвигами, высоким уровнем С-реактивного белка (СРБ) [8,9]. Подходы к лечению такого колита отличаются от обычных. В англоязычной литературе такое состояние называется «острый тяжелый ЯК» (acute severe UC) [10].

Таблица 3. Тяжесть атаки согласно индексу активности ЯК (индекс Мейо).
Тяжесть атаки язвенного колита устанавливается по сумме баллов: 0–2 — ремиссия (при этом оценка параметров ректального кровотечения и эндоскопического состояния слизистой = 0 баллов); 3–5 — легкая атака ЯК; 6–9 — среднетяжелая атака ЯК; 10–12 — тяжелая атака ЯК.
Парциальный индекс (или неполная шакала Мейо) без данных эндоскопии: 0–1 балл –клиническая ремиссия (при этом параметр «ректальное кровотечение» = 0 баллов; 1–2 балла –легкая атака; 3–5 баллов – среднетяжелая атака; ≥ 6 баллов – тяжелая атака ЯК.
Используемая в индексе Мейо шкала оценки состояния слизистой оболочки по Schroeder приведена в Таблице 4. и применяется для оценки эндоскопической активности ЯК.

Таблица 4. Классификация ЯК в зависимости от эндоскопической активности (по Schroeder)[11].
Классификация ЯК в зависимости от ответа на гормональную терапию облегчает выбор рациональной лечебной тактики, поскольку целью консервативного лечения является достижение стойкой ремиссии с прекращением терапии глюкокортикостероидами (ГКС). Для этих целей выделяются:
- В случае тяжелой атаки – отсутствие положительной динамики со стороны клинических и лабораторных показателей, несмотря на применение системных ГКС в дозе, эквивалентной 2мг/кг массы тела преднизолона** в сутки, в течение более чем 7 дней;
- В случае среднетяжелой атаки – сохранение активности заболевания при пероральном приеме ГКС в дозе, эквивалентной 1 мг/кг массы тела преднизолона**, в течение 2 недель.
- Увеличение активности болезни, возникшее при уменьшении дозы ГКС после достижения исходного улучшения в течение 3 месяцев от начала лечения;
- Возникновение рецидива болезни в течение 3 месяцев после окончания лечения ГКС.
При формулировании диагноза следует отразить характер течения заболевания, протяженность поражения, тяжесть текущей атаки или наличие ремиссии, наличие гормональной зависимости или резистентности, а также наличие внекишечных или кишечных осложнений ЯК. Ниже приведены примеры формулировок диагноза:
2. «Язвенный колит, хроническое непрерывное течение, левостороннее поражение, среднетяжелая атака. Гормональная зависимость. Внекишечные проявления (периферическая артропатия)».
3. «Язвенный колит, хроническое рецидивирующее течение, тотальное поражение, тяжелая атака. Гормональная резистентность. Токсический мегаколон».
Этиология и патогенез
Этиология воспалительных заболеваний кишечника (ВЗК), в том числе ЯК, не установлена. Заболевание развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, нарушения кишечной микрофлоры и влияние факторов окружающей среды. Описано около 100 генетических полиморфизмов, ассоциированных с ЯК. Генетическая детерминированность приводит к изменениям врожденного иммунного ответа, аутофагии, нарушению механизмов распознавания микроорганизмов, нарушению эпителиального барьера и, как результат, извращению адаптивного иммунитета. Ключевым дефектом, предрасполагающим к развитию ВЗК является нарушения распознавания бактериальных молекулярных маркеров (паттернов) дендритными клетками, что приводит к гиперактивации сигнальных провоспалительных путей.Также при ВЗК отмечается уменьшение разнообразия кишечной микрофлоры за счет снижения доли анаэробных бактерий, преимущественно Bacteroidetes и Firmicutes. На этом фоне развитие ВЗК происходит под действием пусковых факторов, к которым относят курение, нервный стресс, дефицит витамина D, питание с пониженным содержанием пищевых волокон и повышенным содержанием животного белка, кишечные инфекции, особенно, инфекция Clostridioides difficile.
Результатом взаимного влияния факторов риска является активация лимфоцитов-Т-хелперов 2 типа, гиперэкспрессия провоспалительных цитокинов, в первую очередь, фактора некроза опухоли-альфа и молекул клеточной адгезии. Вследствие этих нарушений формируется воспалительная лимфоплазмоцитарная инфильтрация и деструкция слизистой оболочки толстой кишки с характерными макроскопическими изменениями и развивается клиническая картина ЯК.
При ЯК поражается только толстая кишка (за исключением ретроградного илеита), в процесс обязательно вовлекается прямая кишка, воспаление чаще всего ограничивается слизистой оболочкой (за исключением острого тяжелого колита) и носит диффузный характер.
Эпидемиология
Согласно зарубежным данным, заболеваемость ЯК составляет от 0,6 до 24,3 на 100 000 человек, распространенность достигает 505 на 100 000 человек [3]. Данные о распространенности ЯК в Российской Федерации ограничены [4]. Распространенность ЯК выше в северных широтах и в западных регионах. Заболеваемость и распространенность ЯК в Азии ниже, однако, в настоящее время увеличивается. Европеоиды страдают заболеванием чаще, чем представители негроидной и монголоидной рас. Пик заболеваемости отмечается между 20 и 30 годами жизни, а второй пик заболеваемости описан в возрасте 60-70 лет. Заболеваемость приблизительно одинакова у мужчин и женщин.
Клиническая картина
Cимптомы, течение
Кишечный синдром. Типичные кишечные симптомы включают диарею, преимущественно в ночное время (65 % случаев), кровь в стуле (95-100% случаев), тенезмы (чаще при проктитах и проктосигмоидитах), иногда тенезмы в сочетании с запором при дистальном ограниченном поражении. При проктитах и проктосигмоидитах диарея может отсутствовать, в клинической картине преобладают тенезмы. Для ЯК, в отличие от БК, боль в животе не характерна. Может быть умеренно выраженный болевой абдоминальный синдром спастического характера, чаще перед стулом.
Эндотоксемия — признаки системного воспаления, обусловленные высокой активностью воспалительного процесса в толстой кишке. Эндотоксемия в разной степени сопутствует среднетяжелым и тяжелым формам ЯК. Основные симптомы – общая интоксикация, лихорадка, тахикардия, анемия, увеличение СОЭ, лейкоцитоз, тромбоцитоз, повышение уровня острофазных белков: СРБ, фибриногена.
Метаболические расстройства являются следствием диареи, токсемии, избыточной потери белка с калом вследствие экссудации и нарушением всасывания воды и электролитов. Клинические симптомы типичны: потеря массы тела (иногда до степени истощения), обезвоживание, гипопротеинемия, гипоальбуминемия с развитием отечного синдрома, гипокалиемия и другие электролитные нарушения, гиповитаминоз
Внекишечные системные проявления (ВКП) встречаются в 20-25% случаев ЯК и обычно сопровождают тяжелые формы болезни [12] (табл. 5).

Таблица 5. Основные внекишечные (системные) проявления язвенного колита.
Аутоиммунные проявления, связанные с активностью воспалительного процесса, появляются вместе с основными кишечными симптомами обострения и исчезают вместе с ними на фоне лечения. Аутоиммунные проявления, не связанные с активностью процесса (в англоязычной литературе их часто называют «сопутствующими аутоиммунными заболеваниями»), имеют тенденцию к прогрессированию независимо от фазы основного заболевания (обострение или ремиссия) и часто определяют негативный прогноз болезни.
Кишечные осложнения ЯК включают кишечное кровотечение, токсическую дилатацию и перфорацию толстой кишки, а также колоректальный рак. Поскольку эти осложнения в большей степени требуют хирургического лечения, подробно они рассматриваются в Разделе 3.2 «Хирургическое лечение».
Диагностика
Однозначных диагностических критериев ЯК не существует. Диагноз выставляется на основании сочетания данных анамнеза, клинической картины и типичных эндоскопических и гистологических изменений.
- У всех пациентов при подозрении на ЯК рекомендуется сбор анамнеза и жалоб для верификации диагноза [13-16].
- В том числе при сборе анамнеза рекомендуется уточнить наличие факта курения для сужения круга диагностического поиска и верификации диагноза [17].
Комментарий: обращается внимание на частоту и характер стула, длительность данных симптомов, наличие примеси крови, характер болей в животе; поездки в южные страны; принимаемые лекарства (в частности, антибиотики и нестероидные противовоспалительные средства (НПВП)); курение; наличие воспалительных и злокачественных заболеваний кишечника у родственников [18,19].
- У всех пациентов с подозрением на ЯК в обязательном порядке рекомендуется физикальное обследование с целью сужения круга диагностического поиска и верификации диагноза:
Комментарий: при физикальном осмотре могут быть обнаружены различные проявления ЯК, включая лихорадку, периферические отеки, дефицит питания, наличие признаков перфорации или токсической дилатации толстой кишки, а также внекишечных проявлений.
- Рекомендуется всем пациентам при подозрении на ЯК развернутый общий (клинический) анализ крови для диагностики анемии, сопутствующей патологии, а также определения степени активности ЯК [21-26].
Комментарий: при общем (клиническом) анализе крови могут быть диагностированы анемии (железодефицитная, анемия хронического заболевания), лейкоцитоз (на фоне хронического воспаления или на фоне стероидной терапии), тромбоцитоз.
- Рекомендуется всем пациентам при подозрении на ЯК анализ крови биохимический общетерапевтический (общий белок, альбумин, АЛТ, АСТ, общий билирубин, гамма-ГТ,ЛДГ, К + , Na + , Сl — , С-реактивный белок, щелочная фосфатаза, фибриноген) для диагностики сопутствующей патологии [23,26-30].
Комментарий: биохимическое исследование позволяет выявить электролитные нарушения, гипопротеинемию (в частности, гипоальбуминемию), а также повышение щелочной фосфатазы, что является возможным проявлением ассоциированного с ЯК первичного склерозирующего холангита.
- Рекомендуется пациентам с острым течением ЯК (первой атаке заболевания) проводить дифференциальную диагностику с острой кишечной инфекцией [188].
- Рекомендуется пациентам с обострением ЯК выполнить иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile) исключения клостридиальной инфекции [31-34].
- Рекомендуется всем пациентам при подозрении на ЯК, среднетяжелой и тяжелой атаках ЯК, гормональной резистентности или резистентности к биологической терапии молекулярно-биологическое исследование биоптатов и пунктатов из очагов поражения (толстой кишки) органов и тканей на цитомегаловирус (Cytomegalovirus) [37,38].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4)
- Рекомендуется всем пациентам с легкой и умеренной активностью ЯК проведение колоноскопии для верификации диагноза. Пациентам с выраженной активностью ЯК рекомендуется проведение ректосигмоидоскопии [u1] [19,39].
Комментарий: колоноскопия обязательна для установления диагноза ЯК, а также для решения вопроса о колэктомии. Эндоскопическое исследование толстой кишки является основным методом диагностики ЯК, однако, специфичные эндоскопические признаки отсутствуют. Наиболее характерными являются непрерывное воспаление, ограниченное слизистой оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с четкой границей воспаления. Эндоскопическую активность ЯК наилучшим образом отражают контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка и наличие эрозий и изъязвлений. Обнаружение стойкого сужения кишки на фоне ЯК требует обязательного исключения колоректального рака.
- Рекомендуется пациентам с тяжелой атакой ЯК обзорная рентгенография органов брюшной полости для исключения:
- Всем пациентам с подозрением на ЯК при первичной постановке диагноза, при сомнениях в правильности ранее выставленного диагноза, рекомендуется выполнение биопсии толстой кишки с целью верификации диагноза [42,43].
Комментарий: при длительном анамнезе ЯК (более 7-10 лет) – хромоэндоскопия с прицельной биопсией или ступенчатая биопсия (из каждого отдела толстой кишки) для исключения дисплазии эпителия. Рекомендуемым стандартом биопсии при постановке диагноза является взятие биоптатов слизистой оболочки прямой кишки и не менее чем из 4 других участков толстой кишки, а также слизистой оболочки подвздошной кишки.
К микроскопическим признакам ЯК относятся деформация крипт (разветвленность, разнонаправленность, появление крипт разного диаметра, уменьшение плотности крипт, «укорочение крипт», крипты не достигают подлежащего слоя мышечной пластинки слизистой оболочки), «неровная» поверхность слизистой в биоптате слизистой оболочки, уменьшение числа бокаловидных клеток, базальный плазмоцитоз, инфильтрация собственной пластинки слизистой оболочки, наличие крипт-абсцессов и базальных лимфоидных скоплений. Степень воспалительной инфильтрации обычно уменьшается по мере удаления от прямой кишки.
- Рекомендуется всем пациентам с подозрением на ЯК при первичной постановке диагноза, при сомнениях в правильности ранее выставленного диагноза, при длительном анамнезе ЯК, при подозрении на осложнения ЯК, а также для исключения патологии других органов брюшной полости — ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого таза [44-45].
Уровень убедительности рекомендаций – А (уровень достоверности доказательств – 2)
- Рекомендуется всем пациентам с подозрением на ЯК при необходимости дифференциальной диагностики или при невозможности проведения полноценной илеоколоноскопии одно из следующих визуализирующих методов исследования:
— компьютерная томография (КТ) органов брюшной полости с контрастированием кишечника (в случае недоступности экспертной оценки или невозможности выполнения МРТ) [48,49].
Уровень убедительности рекомендаций – B (уровень достоверности доказательств – 3)
- Рекомендуется пациентам с подозрением на ЯК при необходимости дифференциальной диагностики или при невозможности проведения полноценной колоноскопии, МРТ и КТ проведение ирригоскопии с двойным контрастированием для оценки протяженности поражения в толстой кишке, уточнения наличия образований, стриктур и др. [20,50,189].
Комментарий: пациентам с подозрением на ЯК также возможно выполнение дополнительных исследований в зависимости от клинической ситуации.
Дополнительные инструментальные и лабораторные исследования выполняются преимущественно с целью проведения дифференциальной диагностики с рядом заболеваний. Это инфекционные, сосудистые, медикаментозные, токсические и радиационные поражения, а также дивертикулит и др. На следующем этапе дифференциальной диагностики проводится верификация клинических диагнозов ЯК и БК, относящихся к группе ВЗК. Таким образом, дифференциальный диагноз ЯК проводится с болезнью Крона толстой кишки, острыми кишечными инфекциями (дизентерия, сальмонеллез, кампилобактериоз, иерсиниоз, амебиаз), паразитозами, антибиотико-ассоциированными поражениями кишечника (псевдомембранозный колит, вызываемый C.Difficile) [52], туберкулезом кишечника, системными васкулитами, раком толстой кишки, дивертикулитом, микроскопическими колитами (коллагеновым и лимфоцитарным) [52], радиационным проктитом.
С целью дифференциальной диагностики и подбора терапии при внекишечных проявлениях ЯК и сопутствующих состояниях может потребоваться консультация:
- врача-психотерапевта или медицинского психолога (невроз, планируемая операция с наличием стомы и т.п.);
- врача-эндокринолога (стероидный сахарный диабет, надпочечниковая недостаточность у пациентов на длительной гормональной терапии);
- врача-дерматовенеролога (дифференциальный диагноз узловатой эритемы, пиодермии ит.п.);
- врача-ревматолога (артропатии, сакроилеит и т.п.);
- врача-акушера-гинеколога (беременность).
Лечение
Лечебные мероприятия при ЯК включают в себя назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации.
Выбор вида консервативного или хирургического лечения определяется тяжестью атаки, протяженностью поражения толстой кишки, наличием внекишечных проявлений, длительностью анамнеза, эффективностью и безопасностью ранее проводившейся терапии, а также риском развития осложнений ЯК [53, 54].
Целью терапии является достижение и поддержание бесстероидной ремиссии (прекращение приема ГКС в течение 12 недель после начала терапии) [55], профилактика осложнений ЯК, предупреждение операции, а при прогрессировании процесса, и/или развитии опасных для жизни осложнений – своевременное назначение хирургического лечения. Поскольку полное излечение пациентов ЯК достигается только путем удаления толстой кишки (колпроктэктомии), при достижении ремиссии неоперированный пациент должен оставаться на постоянной поддерживающей (противорецидивной) терапии.
Ниже представлены рекомендации по выбору препаратов для индукции и поддержания ремиссии в зависимости от протяженности поражения и тяжести атаки [20].
- Данной группе пациентов рекомендовано местное лечение [198].
Комментарий: в данной ситуации целесообразно назначение суппозиториев с #месалазином**(1 г/сут, при необходимости дозу можно увеличить до 2 г/сутки) или ректальной пены #месалазина (1 г 1 раз/сутки, при необходимости дозу можно увеличить до 2 раз/сутки) [20, 56,57,199]. Оценка терапевтического ответа проводится через 2 недели [56] при положительном ответе на лечение в указанных дозах пролонгируется до 6-8 недель.
- Рекомендуется пациентам при неэффективности лечения ректальными формами месалазина** назначение ректальных форм ГКС [20,58,59].
Комментарий: в данной ситуации целесообразно назначение будесонида в форме ректальной пены 2 мг в сутки, суппозитории с преднизолоном 10 мг (ex tempore) х 2 раза в сутки с оценкой ответа через 2 недели для достижения ремиссии [20,58,59].
- Рекомендуется пациентам при достижении ремиссии поддерживающая терапия –ректальное введение #месалазина** в свечах 1 г х 3 раза в неделю в виде монотерапии для поддержания ремиссии [20,64, 201].
Комментарий: также может использоваться #месалазин в виде ректальной пены в том же режиме дозирования. Лечение целесообразно продолжать не менее 2 лет [202].
- Рекомендуется пациентам при неэффективности местного лечения подключить пероральные формы месалазина** в терапевтической дозе согласно инструкции по применению препаратов для достижения ремиссии [60].
- Рекомендуется пациентам при отсутствии эффекта от пероральных форм месалазина назначение ГКС для достижения ремиссии. [20,59].
Комментарий: Доза преднизолона** в данной клинической ситуации эквивалентной 0,5-0,75 мг/кг массы тела преднизолона в таблетках в сутки для достижения ремиссии.
- Рекомендуется пациентам в случае рецидива, требующего повторного назначения ГКС, комбинация ГКС с азатиоприном** (АЗА) или #меркаптопурином** (МП) для достижения ремиссии [20,61].
Комментарий: АЗА** назначается по 2,5 мг/кг, а #МП по 1,5 мг/кг [61, 203]. Местная терапия (ректальная пена будесонида 2 мг в сутки, суппозитории с преднизолоном 10 мг (ex tempore) х1-2 раза в сутки) может быть продолжена.
- Рекомендуется пациентам при достижении ремиссии, индуцированной ГКС, поддерживающая терапия АЗА** 2-2,5 мг/кг (или #МП 1,5 мг/кг) не менее 2 лет для поддержания ремиссии [60,61,203].
- Рекомендуется пациентам, у которых обнаружено ДНК цитомегаловируса при молекулярно-биологическом исследовании биоптатов из толстой кишки терапия ганцикловиром** в дозе 5мг/кг 2 раза в сутки в течение 14-21 дня для элиминации возбудителя [20, 62].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 4)
- Рекомендуется пациентам при тяжелом язвенном проктите внутривенное ГКС в дозе, эквивалентной преднизолону** 1-2 мг/кг массы тела в сутки в комбинации с местной терапией месалазином** (суппозитории, ректальная пена) или ГКС (ректальная пена будесонида 2 мг в сутки, суппозитории с преднизолоном 10 мг (ex tempore) 10 мг х 2 раза всутки) для достижения ремиссии [20,59].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 5)
- Рекомендуется пациентам в случае первой атаки поддерживающая терапия при достижении ремиссии проводится местными формами препаратов #месалазина** в форме суппозиториев или месалазина в форме ректальной пены) 1 г х 3 раза в неделю в виде монотерапии или в комбинации с пероральным месалазином в дозе 2-2,4 г – не менее 2 лет для поддержания ремиссии [20,57,60,63-66].
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1).
- Рекомендуется пациентам при рецидиве, требующем повторного назначения ГКС (системных или топических), одновременно с ГКС назначить АЗА** 2-2,5 мг/кг (или #МП1,5 мг/кг) и затем продолжение поддерживающей терапии иммунодепрессантами (АЗА или #МП) не менее 2 лет для достижения ремиссии [61].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 5)
- Рекомендуется пациентам, у которых обнаружено ДНК цитомегаловируса при молекулярно-биологическом исследовании биоптатов из толстой кишки терапия ганцикловиром** в дозе 5мг/кг 2 раза в сутки в течение 14-21 дня для элиминации возбудителя [20, 62].
- Рекомендуется пациентам при первой атаке или рецидиве назначение месалазина** внутрь в максимальных терапевтических дозах в соответствие с инструкциями по применению в комбинации с месалазином** суспензия ректальная 4 г/сут для достижения ремиссии [20, 64,67-68].
Комментарий: терапевтический ответ оценивается через 2 недели. При положительном ответе терапия продолжается до 6-8 недель.
- Рекомендуется пациентам при отсутствии эффекта от комбинированной терапии препаратами #аминосалициловой кислоты** (5-АСК) (аминосалициловая кислота и аналогичные препараты) назначение ректальных форм ГКС [68,69].
Комментарий: целесообразно назначение ректальной пены будесонида 2 мг в сутки или суспензии #гидрокортизон 125-250 мг 1 раз в сутки в виде клизм или ректального капельного введения для достижения ремиссии [213-214].
- Рекомендуется пациентам при достижении ремиссии проводить поддерживающую терапию пероральным месалазином** 2-2,4 г/сут. для поддержания ремиссии [70].
Комментарий: дополнительное введение #месалазина** ректально по 2 г х 2 раза в неделю («терапия выходного дня») увеличивает вероятность долгосрочной ремиссии [215].
- Рекомендуется пациентам при отсутствии ответа на терапию пероральными препаратами #АСК** (аминосалициловая кислота и аналогичные препараты) в сочетании с любым местным вариантом лечения назначение топических ГКС (будесонид**, таблетки кишечнорастворимые с пролонгированным высвобождением, покрытые пленочной оболочкой) или системных ГКС (см. раздел 3.1.4) для достижения терапевтического эффекта [71].
- Рекомендуется пациентам, у которых обнаружено ДНК цитомегаловируса при молекулярно-биологическом исследовании биоптатов из толстой кишки терапия ганцикловиром** в дозе 5мг/кг 2 раза в сутки в течение 14-21 дня для элиминации возбудителя [20, 62].
Уровень убедительности рекомендации C (уровень достоверности доказательств – 4)
- Рекомендуется пациентам при первой атаке или рецидиве назначение перорального месалазина** в максимальной терапевтической дозе в соответствии с инструкциями к препаратам в комбинации с месалазином** в клизмах 4 г/сут для достижения ремиссии [20,65,66,72].
Комментарий: терапевтический ответ оценивается через 2 недели. При улучшении клинической симптоматики и положительной лабораторной динамике терапия продолжается до 6-8 недель.
- Рекомендуется пациентам при достижении ремиссии поддерживающая терапия препарата мимесалазина** 2,0-2,4 г/сут внутрь + месалазин** суспензия ректальная по 4 г х 2 раза в неделю для поддержания ремиссии [64,66,67,73,190].
Комментарий. Допустимо назначение #сульфасалазина** 2 г/сут вместо месалазина** [210].
- Рекомендуется пациентам при неэффективности АСК** и отсутствии системных признаков воспаления назначение топических ГКС (будесонид**, таблетки кишечнорастворимые с пролонгированным высвобождением, покрытые пленочной оболочкой) [191-193]
Комментарии. Топические ГКС назначают в дозе 9 мг/сут. После 10-недельного приема будесонида, снижение дозы проводится через день в течение 1-2 недель до полной отмены.
- Рекомендуется пациентам при неэффективности АСК** и при наличии системного воспаления рекомендуется назначение системных ГКС для достижения терапевтического эффекта [71,74-76].
Комментарии. Системные ГКС назначают в дозе, эквивалентной преднизолону** 1 мг/кг массы тела. Снижение дозы системных ГКС производится по 5 мг в 5-7 дней до полной отмены.
- Рекомендуется пациентам в случае непереносимости препаратов АСК** или при необходимости повторного назначения ГКС в течение года и менее комбинировать ГКС с АЗА** 2,0-2,5 мг/кг или #МП** 1,5 мг/кг для достижения терапевтического эффекта [61,77].
- Рекомендуется пациентам при достижении ремиссии продолжение поддерживающей терапии АЗА** 2,0-2,5 мг/кг/сут или #МП** 1,5 мг/кг не менее 2 лет для поддержания ремиссии [61,77].
Уровень убедительности рекомендации А (уровень достоверности доказательств – 2)
- Рекомендуется пациентам при отсутствии эффекта от ГКС в течение 2 недель проведение биологической терапии для достижения ремиссии (инфликсимаб**, адалимумаб**, голимумаб**, ведолизумаб**, тофацитиниб** или устекинумаб**), начиная с индукционного курса, в дозах, соответствующих инструкции по применению [78-82].
Комментарий: Все указанные препараты могут применяться как в первой, так и во второй линии терапии [20]
- Рекомендуется пациентам, получающим инфликсимаб**, комбинировать его с АЗА** 2,0-2,5мг/кг для повышения эффективности лечения [61,83,84].
Комментарии. Допустимо применение #МП 1,5 мг/кг [211] вместо АЗА** в связи с тем, что МП является метаболитом АЗА**. Для других биологических лекарственных препаратов эффективность комбинации с иммунодепрессантами не доказана. Совместное применение АЗА** и тофацитиниба противопоказано [85,86].
- Рекомендуется пациентам при эффективности индукционного курса биологическими лекарственными препаратами проводить поддерживающую терапию ими же в соответствии с инструкцией по применению в течение, как минимум, 2 лет для поддержания ремиссии [87-91].
Уровень убедительности рекомендации А (уровень достоверности доказательств – 2)
- Рекомендуется пациентам при первичной неэффективности ингибитора фактора некроза опухоли альфа (анти-ФНО) смена терапии на ведолизумаб**, тофацитиниб** или устекинумаб** для достижения ремиссии [91, 92, 194].
Комментарий: тофацитиниб**, ведолизумаб** и устекинумаб** могут быть назначены в качестве 1-ой и последующих линий терапии в комбинации с ГКС или без них.
- Рекомендуется пациентам при потере ответа на терапию анти-ФНО (рецидив ЯК на фоне ранее достигнутой ремиссии) оптимизация терапии в виде увеличения дозы препарата (10мг/кг инфликсимаба** каждые 8 недель, 100 мг голимумаба** каждые 4 недели, 80 мг адалимумаба каждые 2 недели) или сокращения интервалов между введениями(инфликсимаб** до 4-6 недель, адалимумаб** каждую неделю) или назначение препаратов другого механизма действия: ведолизумаба**, тофацитиниба** или устекинумаба** длядостижения терапевтического эффекта [87-91,194,195].
Комментарий: смена на другой анти-ФНО возможна, но ее эффективность ниже, чем при переходе на препараты других классов (ведолизумаб**, тофацитиниб** или устекинумаб**).
- Рекомендуется пациентам при потере ответа на ведолизумаб** в стандартной дозе 300 мг каждые 8 недель оптимизация терапии в виде сокращения интервалов между введениями до 4 недель или смена на биологический лекарственный препарат другого класса [93].
- Рекомендуется пациентам при потере ответа на тофацитиниб** в стандартной дозе 10 мг в день оптимизация терапии до 20 мг в день [94].
Комментарий: Учитывая недавнее появление тофацитиниба**, в том числе в России, доказательная база о возможности перехода с тофацитиниба** на биологические лекарственные препараты недостаточна. Смена препаратов возможна и остается на усмотрение лечащего врача.
Длительность биологической терапии определяется лечащим врачом. Также возможна смена на биологический лекарственный препарат другого класса для достижения ремиссии. В большинстве стран лечение проводят в течение многих лет. Ранняя отмена препаратов, как правило, приводит к рецидиву ЯК в короткие сроки. При невозможности пролонгированного использования биологических лекарственных препаратов, поддерживающая терапия проводится только иммунодепрессантами (АЗА**, МП**). В случае непереносимости аналогов пурина — монотерапия биологическими лекарственными препаратами.
- Рекомендуется пациентам при снижении дозы ГКС до эквивалентной 35-45 мг преднизолона**, назначить дополнительно месалазин** per os в максимальной терапевтической дозе в соответствии с инструкциями к препаратам) для поддержания терапевтического эффекта (в том случае, если пациент не получает иммунодепрессантов, в том числе биологической терапии) [67]
Комментарий: дальнейшее снижение ГКС следует проводить на фоне месалазина** с последующим переходом на поддерживающую терапию месалазином**
per os 2,0-2,4 г в сутки.
- Рекомендуется пациентам при рецидиве, возникшем на фоне поддерживающей терапии аналогами пурина, назначение биологической терапии (инфликсимаб**, адалимумаб**, голимумаб**, ведолизумаб** или устекинумаб**), а также тофацитиниба** (с отменой аналогов пурина согласно инструкции по медицинскому применению) [87-91,194].
- Рекомендуется пациентам, у которых обнаружено ДНК цитомегаловируса терапия ганцикловиром** в дозе 5мг/кг 2 раза в сутки в течение 14-21 дня для элиминации возбудителя [20, 62].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 4)
- Рекомендуется пациентам в качестве первой линии терапии внутривенная терапия ГКС для достижения ремиссии [20,96].
Комментарий: применение ГКС целесообразно в дозе, эквивалентной преднизолону** 2 мг/кг массы тела (при высокой массе тела возможно назначение 1,5мг/кг) в течение 7 дней или применение гидрокортизона** в эквивалентной дозе. Эквивалентность доз и длительности действия ГКС приведена в таблице 6. Ответ оценивается в интервале от 3 до 7 дней. Если в течение трех дней состояние стабильно, то терапию продолжают до 7 дней. Если состояние больного в течение трех дней ухудшается ставится вопрос о «терапии спасения» или околэктомии. Если через 7 дней отмечено клиническое улучшение, то терапию ГКС можно продолжить до стабильного улучшения и затем переходить на пероральный прием препаратов и медленно снижать дозу по 5 мг в 5-7 дней.
В случае отсутствия значимого клинического улучшения через 7 дней состояние расценивается как стероидорезистентность.
- Рекомендуется пациентам дополнительно назначить местную терапию клизмами с месалазином** 4 г в сутки или #гидрокортизон 125-250 мг х 1 раз в сутки в виде клизм или ректального капельного введения для достижения ремиссии [68,69, 213-214].
- Рекомендуется пациентам при наличии метаболических нарушений инфузионная терапия с целью регидратации, коррекции белково-электролитных нарушений [55].
Комментарий: гипокалиемия и гипомагниемия повышают риск токсической дилатации ободочной кишки.
- Рекомендуется пациентам при уровне гемоглобина ниже 80 г/л для коррекции анемии в виде гемотрансфузии (эритромасса), при уровне гемоглобина от 80 до 100 г/л – терапия препаратами железа парентерально (железа (III) гидроксид сахарозный комплекс**, железа(III) гидроксид декстран, железа (III) гидроксид олигоизомальтозат**, железа карбоксимальтозат**) [97].
- Рекомендуется у пациентов с дефицитом массы тела (ИМТ менее 18) назначение дополнительного энтерального, в том числе зондового, питания для улучшения трофологического статуса [98].
Комментарий: полностью парентеральное питание и/или временное ограничение приема пищи внутрь нецелесообразно.
- При развитии признаков системного воспаления у пациентов рекомендуется назначение антибиотиков с целью профилактики септических осложнений:

Таблица 6. Сравнительная характеристика ГКС
- Рекомендуется пациентам при клиническом ответе на ГКС через 7 дней перевод на пероральный прием преднизолона** с последующим снижением до полной отмены по 5-10 мг преднизолона** в 5-7 дней для поддержания ремиссии [55].
Комментарий: Схема перехода с внутривенных ГКС на пероральные формы рассматривается индивидуально лечащим врачом в зависимости от скорости достижения эффекта и выраженности терапевтического ответа. При развитии стероидорезистентности, если нет непосредственной угрозы жизни или тяжелых осложнений, требующих немедленного оперативного вмешательства, активизация консервативного лечения, которая проводится биологическими лекарственными препаратами или циклоспорином. «Терапия спасения» проводится двумя основными препаратами на фоне сохраняющегося лечения ГКС: инфликсимабом** (в дозе 5 мг/кг в рамках индукционного курса на 0, 2 и 6 неделе) или #циклоспорином**В/в (2-4 мг/кг в течение 7 дней [204-206] с мониторированием показателей функции почек и определением концентрации препарата в крови). Клинический результат такой терапии оценивается через 7 дней. Исследования показали, что эффективность обеих схем на 8 день лечения идентична, поэтому в настоящее время в зарубежной практике используется в основном инфликсимаб**, как более безопасный и не требующий трудоемкого и дорогостоящего определения концентрации. При отсутствии эффекта через 7-8 дней рассматриваются варианты хирургического лечения. При невозможности назначения инфликсимаба** допустимо назначение тофацитиниба** с учетом скорости достижения эффекта в соответствии с инструкцией к применению.
- Рекомендуется пациентам при достижении ремиссии на инфликсимабе** продолжить поддерживающую противорецидивную терапию этим же препаратом по стандартной схеме вкомбинации с АЗА** 2 мг/кг (или #МП 1,5 мг/кг) или без него [84,108,109].
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
- Рекомендуется пациентам при положительном ответе на в/в #циклоспорин** через 7 дней перейти на пероральный прием препарата в дозе 2 мг/кг веса с дополнительным назначением АЗА** 2 мг/кг (на фоне терапевтической дозы стероидов) с постепенной отменой стероидов в течение 12 недель до момента достижения терапевтической концентрации и начала действия АЗА** для увеличения продолжительности ремиссии у пациента. При достижении ремиссии можно отменять пероральный циклоспорин, оставив пациента на поддерживающей терапии АЗА** не менее 2 лет [61,77,110,111, 205].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 2).
В такой форме может протекать как первая атака ЯК, так любое из последующих обострений (характеристику см. в разделе «классификация ЯК»). Пациент должен быть госпитализирован в многопрофильный (специализированный) стационар для консервативного лечения с последующим обязательным наблюдением врачом-гастроэнтерологом и врачом-колопроктологом (врачом-хирургом) для решения вопроса о целесообразности выполнения хирургического вмешательства в течение 24 часов.
- Рекомендуется пациентам при сверхтяжелой атаке ЯК назначение в/в ГКС в дозе, эквивалентной преднизолону** 2 мг/кг массы тела для достижения терапевтического эффекта [95].
Комментарий: эффективность консервативной терапии при сверхтяжелой атаке ЯК не превышает 50%. При этом производят оценку клинической картины и лабораторных параметров каждые 24 часа, а при необходимости – чаще. При ухудшении клинической картины и лабораторных показателей единственным путем спасения жизни пациента при сверхтяжелой атаке ЯК является колэктомия.
При существенной положительной динамике со стороны клинической картины и лабораторных показателей с достаточной степенью осторожности можно продолжить в/в терапию ГКС до 14 дней. Если в течение 3 дней положительная динамика отсутствует, то это состояние расценивается как стероидорезистентность.
- В случае стероидорезистентности и непосредственной угрозы жизни пациента или развитиятяжелых осложнений, требующих немедленного оперативного вмешательства, данной группе пациентов рекомендуется назначение терапии «второй линии» (в англоязычной литературе «терапии спасения»), которая включает следующие варианты лечения:
Комментарий: другие биологические лекарственные препараты и тофацитиниб** в качестве «терапии спасения» не используются. Данной группе пациентов при отрицательной динамике или при отсутствии ответа на 7 день терапии инфликсимабом** или циклоспорином**показано хирургическое лечение [107].
- Рекомендуется пациентам при достижении ремиссии на инфликсимабе** продолжить поддерживающую противорецидивную терапию этим же препаратом по стандартной схеме вкомбинации с АЗА** 2 мг/кг (или #МП 1,5 мг/кг) или без него [84,108,109].
- Рекомендуется пациентам при положительном ответе на в/в #циклоспорин** через 7 дней перейти на пероральный прием препарата в дозе 2 мг/кг веса с дополнительным назначением АЗА** 2 мг/кг (на фоне терапевтической дозы стероидов) с постепенной отменой стероидов в течение 12 недель до момента достижения терапевтической концентрации и начала действия АЗА** для увеличения продолжительности ремиссии у пациента. При достижении ремиссии можно отменять пероральный циклоспорин, оставив пациента на поддерживающей терапии АЗА** не менее 2 лет [61,77,110,111, 205].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 2).
2.1 Показания к хирургическому лечению ЯК: неэффективность или невозможностьпродолжения консервативной терапии.
Показаниями к хирургическому лечению ЯК служат неэффективность консервативной терапии (гормональная резистентность, неэффективность биологической терапии) или невозможность ее продолжения (гормональная зависимость, непереносимость или противопоказания для проведения консервативной терапии), кишечные осложнения ЯК (токсическая дилатация, перфорация кишки, кишечное кровотечение), а также рак толстой кишки или высокий риск его возникновения.
- гормональная резистентность;
- гормональная зависимость.
Гормональную зависимость удается эффективно преодолеть при помощи иммунодепрессантов (биологические лекарственные препараты, АЗА**, МП**) в 40-55% случаев [67, 111], а при гормональной резистентности назначение #циклоспорина** или биологической терапии позволяет индуцировать ремиссию в 43-80% случаев [105]. Однако, участи пациентов с высоким риском осложнений и неэффективностью консервативной терапии при развитии гормональной резистентности или зависимости возможно проведение хирургического лечения без попытки применения биологической терапии, АЗА**, МП**.
- Рекомендуется пациентам с осложнением ЯК в виде кишечного кровотечения; перфорации толстой кишки при выявлении угрожающих симптомов (симптомы раздражения брюшины, свободный газ в брюшной полости и т.д.); токсической дилатации на фоне адекватной интенсивной терапии, экстренная операция в объеме субтотальной колэктомии или тотальной колэктомии (колпроктэктомии – при выраженной активности в прямой кишке) для увеличения продолжительности жизни пациента [113,114, 125].
Комментарий: токсическая дилатация ободочной кишки (токсический мегаколон), представляет собой не связанное с обструкцией расширение ободочной кишки 6 см и более сявлениями интоксикации. К факторам риска токсической дилатации относятся гипокалиемия, гипомагниемия, подготовка кишки к колоноскопии при помощи осмотических слабительных и прием антидиарейных препаратов. Косвенно о развитии токсической дилатации свидетельствует внезапное сокращение частоты стула на фоне имевшейся диареи, вздутие живота, а также внезапное уменьшение или исчезновение болевого синдрома и нарастание симптомов интоксикации (нарастание тахикардии, снижение АД).
Перфорация толстойкишки является наиболее опасным осложнением ЯК с почти 50% смертностью.
У пациентов с длительным анамнезом ЯК существенно повышен риск колоректального рака,что обусловливает необходимость регулярного обследования для выявления дисплазии эпителия толстой кишки. На вероятность развития рака влияют следующие факторы:
а) длительность анамнеза ЯК: риск колоректального рака составляет 2% при 10-летнем, 8% -при 20-летнем и 18% — при 30-летнем анамнезе [126];
б) начало заболевания в детском и подростковом возрасте, хотя этот фактор может лишь отражать длительность анамнеза и не являться независимым предиктором колоректального рака [127];
в) протяженность поражения: риск наиболее повышен у пациентов с тотальным ЯК, в товремя как у пациентов с проктитом риск не отличается от среднего в популяции;
е) тяжелые обострения ЯК в анамнезе или непрерывное течение ЯК. Последствием высокой активности ЯК может являться воспалительный полипоз, также являющийся фактором риска развития колоректального рака [129].
Контрольная колоноскопия должна проводиться в условиях хорошей подготовки кишки и, желательно, в период ремиссии, поскольку активное воспаление затрудняет выявление дисплазии.
2. Биопсия слизистой оболочки по 4 фрагмента из каждых 10 см ободочной и прямой кишки (при эндоскопии в белом свете). Такой подход не исключает обязательной биопсии всех подозрительных образований.
Результаты скрининговой биопсии влияют на тактику дальнейшего лечения и наблюдения.
- Рекомендуется пациентам с ЯК при обнаружении дисплазии высокой степени при биопсии в неизмененной слизистой оболочке (т.е. не в приподнятых образованиях), хирургическое лечение в объеме тотальной колэктомии [126, 207].
Комментарий: Возможно выполнение колпроктэктомии с формированием постоянной концевой илеостомы или тотальной колэктомии с формированием резервуара (колпроктэктомия с одномоментным формированием тонкокишечного резервуара подприкрытием петлевой илеостомы).
Наличие дисплазии должно быть подтверждено вторым независимым патоморфологом. Объем хирургического лечения обсуждается совместно спациентом, тем самым учитывается желание пациента в отношении сохранения анальной дефекации или формирования постоянной илеостомы.
- Рекомендуется пациентам с ЯК при обнаружении дисплазии легкой степени в неизмененной слизистой оболочке (не в приподнятых образованиях) принимать решение индивидуально совместно с пациентом: необходимо обсудить два варианта – тотальная колэктомия (колпроктэктомия) с формированием постоянной концевой илеостомы и формированием резервуара (колпроктэктомия с одномоментным формированием тонкокишечного резервуара под прикрытием петлевой илеостомы) для улучшения качества жизни пациента, но приемлемым может быть продолжение регулярного эндоскопического скрининга с сокращением интервала между исследованиями 6-12 месяцев [126, 208, 209].
Комментарий: объем хирургического лечения обсуждается совместно с пациентом, тем самым учитывается желание пациента в отношении сохранения анальной дефекации или формирования постоянной илеостомы. Пациент вправе воздержаться от оперативного лечения, в таком случае предлагается эндоскопический скрининг.
- Рекомендуется пациентам с ремиссией ЯК, при подтверждении наличия аденоматозного полипа (эндоскопически и по результатам патоморфологического исследования), выполнение стандартной полипэктомии для улучшения качества жизни пациента [128].
- Не рекомендуется колэктомия пациентам с ЯК при наличии полипа с дисплазией в участке толстой кишки, пораженной ЯК, если гистологическое строение полипа соответствует аденоме и признаки дисплазии отсутствуют в окружающей неизменной слизистой оболочке или где-либо в кишке, а также в краях удаленного полипа [128].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 4).
У большинства пациентов ЯК современная консервативная терапия позволяет контролировать течение воспалительного процесса, однако у 10-30% пациентов в связи с неэффективностью медикаментозного лечения приходится прибегать к хирургическому вмешательству, направленному на удаление толстой кишки [114]. До начала 1980-х годов стандартом хирургического лечения являлась колпроктэктомия с концевой илеостомией, несмотря на эпизодическое формирование илеоректального анастомоза. За последние 20 лет новым золотым стандартом стала восстановительно-пластическая операция – тотальная колэктомия сформированием резервуара (колпроктэктомия с илеоанальным резервуарным анастомозом (ИАРА)) [130,131] (Табл.8). При успешном выполнении данная операция обеспечивает возможность контролируемой дефекации через задний проход с удовлетворительным качеством жизни [132]: средняя частота дефекации после формирования ИАРА составляет от 4 до 8 раз всутки [133-135], а суточный объем полуоформленного/жидкого стула составляет около 700 мл в сутки (в сравнении с 200 мл/сутки у здорового человека).

Проведение реконструктивно-пластической операции с формированием ИАРА, несмотря на очевидную привлекательность для пациента, возможно не во всех случаях, поскольку ряд факторов ухудшают функциональный исход операции и увеличивают риск осложнений, приводя к необходимости удаления резервуара у 3,5-10% пациентов [136-138].
У пациентов с ЯК, несмотря на более высокую частоту сопутствующих заболеваний после 65 лет, само хирургическое вмешательство с формированием тонкокишечного резервуара у лиц старших возрастных групп безопасно и эффективно [139].
Функция анального держания, играющая ключевую роль для нормального функционирования ИАРА, очевидно, ухудшается в старших возрастных группах [140]. Кроме того, у пациентов старше 60 лет чаще развиваются осложнения, в частности резервуарит и стриктуры анастомоза [141,142]. В то же время, какой-либо определенный возрастной порог для отказа от формирования ИАРА не определен.
Формирование тонкокишечного резервуара (ИАРА) на 30-70% [143-147] повышает риск бесплодия у женщин детородного возраста с ЯК.
Риск бесплодия связан со спаечным процессом, вовлекающим маточные трубы. Планируемая беременность и молодой возраст женщины не являются противопоказаниями к формированию ИАРА, однако, пациентка должна быть предупреждена о потенциальном риске бесплодия. В отдельных случаях возможно рассмотреть вопрос о формировании илеоректального анастомоза в качестве промежуточного этапа хирургического лечения (см.ниже).
У всех пациенток с ЯК, при возникновении показаний к операции, использование лапароскопических технологий снижает риск развития бесплодия на 90% [143-147].
У приблизительно 10% пациентов с колитом даже при изучении операционного материала, полученного при колэктомии, не удается провести дифференциальный диагноз между БК и ЯК, в связи с чем им выставляется диагноз неуточненного язвенного колита. Решение оформировании ИАРА в таких случаях принимается индивидуально, при этом пациент должен быть предупрежден о рисках неэффективности реконструктивно-пластической операции и иных осложнениях, связанных с БК.
Пациентам с ЯК при наличии таких сопутствующих заболеваний, как рак прямой кишки и выраженное анальное недержание (2 или 3 степень) формирование тонкокишечного резервуара (ИАРА) нецелесообразно.
- Рекомендуется пациентам с тяжелой атакой ЯК, не ответивших на консервативное лечение; а также пациентам с ЯК, у которых к моменту выставления показаний к операции, была проведена гормональная терапия преднизолоном** в дозе не менее 20 мг в сутки в течение более чем 6 недель- трехэтапное хирургическое лечение (с колэктомией на первом этапе, формированием тонкокишечного резервуара и петлевой илеостомы — на втором, и закрытие петлевой илеостомы — на третьем этапе) для увеличения продолжительности жизни пациентов [149-151].
Комментарий: колэктомия с концевой илеостомией купирует интоксикацию, обусловленную колитом, что позволяет улучшить общее состояние пациента, восстановить метаболизм, а изучение операционного препарата также позволяет уточнить диагноз и исключить БК. Колэктомия является относительно безопасным вмешательством даже у пациентов в критическом состоянии [149-151], при этом, при достаточной квалификации хирурга безопасным является также выполнение минимально инвазивных или лапароскопических операций [152, 153].
Илеоректальный анастомоз [154-156]: формирование илеоректального анастомоза неприводит к излечению пациента и не исключает возможность рецидива воспаления в прямой кишке и развития рака. Данная операция при ЯК может выполняться только в исключительных случаях у женщин, планирующих беременность. Обязательным условием является наличие ремиссии в прямой кишке и согласие пациентки на регулярное обследование прямой кишки с биопсией слизистой оболочки [148,157].
Пациентам с ЯК, которым выполнена колэктомия, реконструктивно-пластические операции с формированием тонкокишечного резервуара (ИАРА) выполняются в специализированных стационарах, поскольку частота осложнений и функциональный исход таких операций существенно зависит от квалификации хирурга (в частности, от числа проведенных аналогичных вмешательств) [148].
Пациентам с ЯК при выполнении колэктомии по срочным показаниям при язвенном колите, которым в дальнейшем планируется формирование тонкокишечного резервуара (ИАРА), целесообразно сохранить всю прямую кишку и нижние брыжеечные сосуды для улучшения качества жизни пациентов. Прямую кишку целесообразно пересекать на уровне мыса крестца (т.е. на уровне «ректосигмоидного перехода») или дополнительно сохранять дистальный отдел сигмовидной кишки (решение принимается оперирующим хирургом). При сохранении дистального отдела сигмовидной кишки она выводится на переднюю брюшную стенку в виде концевой сигмостомы. Последний вариант является наиболее безопасным, поскольку при этом в брюшной полости не остается культи кишки. При пересечении прямой кишки на уровне мыса в течение нескольких дней рекомендуется дренирование культи через задний проход для профилактики несостоятельности швов в связи с накоплением в культе слизи. В случае сохранения отключённой прямой или прямой и сигмовидной кишки, возможно развитие вторичных воспалительных изменений слизистой оболочки по типу колита отключеннойкишки. Контролируемые испытания лекарственных средств у пациентов после колэктомии не проводились. Эмпирическое лечение заключается в применении местного месалазина [158], преднизолона, промывании отключенной прямой кишки растворами антисептиков.
Пациентам с ЯК, которым планируется хирургическое лечение с формированием тонкокишечного резервуара (ИАРА), сохранять слизистую оболочку между зубчатой линией и анастомозом не более 2 см длиной и проводить под прикрытием петлевой илеостомы для улучшения качества жизни пациентов. Сохранение протяженного участка прямой кишки (более 2 см над зубчатой линией) при использовании сшивающего аппарата для формирования ИАРА может быть причиной хронического воспаления в ней с дисфункцией резервуара, а также способствует сохранению риска дисплазии и (очень редко) рака [154]. При невозможности сформировать анастомоз при помощи сшивающего аппарата следует выполнить брюшно-анальную резекцию прямой кишки и наложить ручной илеоанальный анастомоз.
У пациентов ЯК, перенесших хирургическое лечение с формированием тонкокишечного резервуара (ИАРА), несмотря на то, что при использовании сшивающего аппарата сохраняется небольшой фрагмент слизистой оболочки, риск рака невысок и соответствует таковому при формировании ручного анастомоза [154].
Морфологические изменения эпителиальной выстилки резервуара обычно развиваются через 12-18 месяцев после закрытия илеостомы и характеризуются уплощением и сокращением числа ворсинок, приводящими к их атрофии («толстокишечная метаплазия») [159,160], что потенциально связано с риском развития злокачественной трансформации слизистой оболочки резервуара. Кроме того, при наложении аппаратного ИАРА сохраняется небольшой участок слизистой оболочки прямой кишки («манжетка»). Риск развития рака резервуара повышен у пациентов, оперированных по поводу рака или дисплазии на фоне ЯК (и при обнаружении дисплазии в операционном материале), а также у пациентов с первичным склерозирующим холангитом (ПСХ). Научное обоснование частоты контрольных обследований пациентов сИАРА не выполнялось, однако, у пациентов с наличием вышеуказанных факторов риска целесообразно проведение контрольных эндоскопических исследований (резервуароскопии) с биопсией слизистой оболочки не реже одного раза в 2 года.
Влияние лекарственной терапии на риск хирургических вмешательств.
- Рекомендуется с осторожностью проводить медикаментозную терапию (гормональную, иммунодепрессивную, терапию с использованием моноклональных антител) в период хирургического лечения для профилактики послеоперационных осложнений [161-166].
Комментарий: прием преднизолона** в дозе более 20 мг в течение более чем 6 недель увеличивает частоту хирургических осложнений [161,162]. Предоперационный прием АЗА иМП не ухудшает исход хирургического лечения [163], в то время как введение инфликсимаба** и циклоспорина**# незадолго до операции может увеличивать частоту послеоперационных осложнений [164,165], хотя данные по инфликсимабу** остаются противоречивыми [166].
Резкое прекращение терапии ГКС может вызвать синдром отмены (острую недостаточность коры надпочечников, т.н. Аддисонический криз), что обусловливает необходимость временного продолжения гормональной терапии после операции до полной отмены.
На настоящий момент отсутствует надежная научная база для обоснования какой-либо схемы прекращения гормональной терапии после колэктомии по поводу ЯК. Доза ГКС для дальнейшего перорального приема в период отмены гормональной терапии определяется длительностью предшествовавшей терапии и величиной использованных доз. Согласно рекомендациям Европейского общества по изучению ЯК и БК (ECCO) [20], в случае, если гормональная терапия перед операцией проводилась не более месяца, сразу после операции возможно прекращение приема ГКС.
Если перед операцией пациент более месяца получал ГКС, после хирургического вмешательства целесообразно перейти с вышеописанной высокой парентеральной дозы ГКС на пероральный прием ГКС внутрь в дозе не ниже верхней границы суточной стрессовой продукции кортизола, то есть не ниже 20 мг преднизолона**.
2.8 Резервуарит и другие осложнения хирургического лечения при формировании тонкокишечного резервуара
Резервуарит представляет собой неспецифическое воспаление тонкокишечного резервуара и наиболее частое осложнение ИАРА. Частота его возникновения колеблется в широком диапазоне от 15 до 50% в течение 10 лет после формирования ИАРА в крупных специализированных центрах [167-169]. Такие различия могут быть обусловлены существенно большим риском резервуарита при ЯК, превышающим частоту этого осложнения при формировании ИАРА по поводу других заболеваний (в частности, семейного аденоматоза толстой кишки) [170,171].
Осложнения резервуарита включают абсцессы, свищи, стеноз резервуаро-анального анастомоза и аденокарциному резервуара. Последнее осложнение встречается исключительно редко и почти всегда – при выявленной дисплазии или раке в операционном препарате, полученном при выполнении колэктомии.
Дифференциальный диагноз при подозрении на резервуарит проводится с синдромом раздраженного резервуара (СРР), ишемическими поражениями, БК и другими редкими причинами дисфункции резервуара, такими как коллагенозный, цитомегаловирусный и Clostridioides difficile-ассоциированный резервуарит. Следует учитывать возможность развития неспецифического илеита, вызываемого приемом НПВП и синдрома избыточного бактериального роста.
Основными препаратами, применяемыми для лечения резервуарита, остаются антибиотики,что позволяет классифицировать резервуарит как антибиотикочувствительный, антибиотикозависимый и антибиотикорезистентный.
- Рекомендуется пациентам с резервуаритом первая линия терапии, включающая 14-дневный курс перорального метронидазола** (15-20 мг/кг/сутки) или ципрофлоксацина** (1000 мг/сут) для достижения терапевтического эффекта [172].
Комментарий: нежелательные явления значительно чаще отмечаются при приеме метронидазола. В случаях антибиотико-резистентного резервуарита возможно назначение перорального будесонида (9 мг) в течение 8 недель.
- Рекомендуется пациентам с резервуаритом при отсутствии эффекта или при развитии зависимости от приема указанных препаратов назначение резервных препаратов –#рифаксимина (2000 мг/сут) и тинидазола (1000–1500 мг/сут), в том числе в комбинации с ципрофлоксацином** (1000 мг/сут), ректальных ГКС, ректальных препаратов месалазина**, АЗА** для достижения терапевтического эффекта [172].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 5).
Другим потенциальным осложнением ИАРА является воспаление слизистой оболочки прямой кишки, сохраняемой при наложении аппаратного анастомоза.
- Рекомендуется пациентам с проктитом после формирования тонкокишечного резервуара, лечение проводить свечами месалазина** 500 мг 2 раза в сутки и/или ректальными ГКС для достижения терапевтического эффекта [58].
Уровень убедительности рекомендации A (уровень достоверности доказательств – 1).
Под дисфункцией илеостомы понимается увеличение объема кишечного отделяемого по илеостоме более 1000 мл в сутки. Данное состояние также сопровождается быстро прогрессирующими метаболическими и водно-электролитными нарушениями [174,186].
- Рекомендуется пациентам с дисфункцией илеостомы для лабораторной диагностики Clostridioides difficile – ассоциированной диареи использовать алгоритм, включающий молекулярно-биологическое исследование фекалий на возбудителя диффициального клостридиоза (Clostridium difficile) или иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile) или иммунохроматографическое экспресс-исследование кала на токсины A и B клостридии (Clostridium difficile)[174,175].
Комментарий: помимо обильного жидкого отделяемого по стоме, в клинической картине также отмечается повышение температуры тела до 39 С, метеоризм, редко жалобы на тошноту, рвоту, боли в животе спастического характера. При лабораторных исследованиях: анемия, гипопротеинемия, гипоальбуминемия, гипокалиемия, повышение уровня СРБ, редко увеличение концентрации креатинина.
- Рекомендуется пациентам с лёгкой дисфункцией илеостомы диетотерапия, спазмолитики и препараты, замедляющие пассаж по ЖКТ, для достижения терапевтического эффекта и улучшения качества жизни пациента [174,175,186].
- Рекомендуется пациентам со среднетяжёлой формой дисфункции илеостомы метронидазол** в дозе 500 мг внутрь три раза в день в течение 10 дней. При отсутствии клинического эффекта от метронидазола** через 5-7 дней производят смену препарата на ванкомицин** в дозе 1000 мг в день per os в течение 10 дней для достижения терапевтического эффекта и улучшения качества жизни пациента [174,176,178,186].
Комментарий: если в лабораторных показателях отмечается увеличение уровня лейкоцитов в крови более 15×10 9 /л, креатинина в сыворотке крови выше 115 мкмоль/л, подъём температуры тела выше 38°C и снижении уровня альбумина менее 25 г/л, пациенты должны получать лечение в условиях круглосуточного стационара. Этим пациентам изначально показано назначение ванкомицина** в дозе 1000 мг внутрь в день в течение 10 дней.
- Рекомендуется пациентам с тяжелой формой дисфункции илеостомы изначально наряду с инфузионной терапией назначить ванкомицин** внутрь в дозе 500 мг 4 раза в день в сочетании с метронидазолом** в дозе 500 мг 3 раза в день внутривенно [179,186].
Комментарий: при невозможности введения препарата через рот ванкомицин** назначается ректально. При этом препарат в дозе 500 мг разводится в 500 мл 0,9% раствора хлорида натрия и вводится в виде клизм четыре раза в день. Ухудшение состояния пациента с возникновением гипотонии, гипертермия выше 38,5 °C, задержка стула, выраженное вздутие живота, изменение сознания, лейкоцитоз свыше 15 × 10 9 или лейкопении ниже 2 × 10 9 , повышение уровня лактата в сыворотке крови выше 2,2 ммоль/л, развитие синдрома полиорганной недостаточности требует его перевода в отделение интенсивной терапии для дальнейшего лечения.
Медицинская реабилитация
Специфические меры реабилитации пациентов с ЯК отсутствуют. Меры медицинской реабилитации направлены на профилактику колоректального рака.
Поскольку в ряде случаев терапия ЯК сопряжена с применением иммунодепрессантов, основным способом реабилитации пациентов является профилактика оппортунистических инфекций, описанная в разделе 5 (Профилактика).
У пациентов, которым потребовалось хирургическое лечение язвенного колита, возможна реабилитация в три этапа.
1-й этап – ранняя реабилитация, осуществляется непосредственно после хирургического лечения со 2-х по 14-е сутки. Основной задачей 1 этапа реабилитации является восстановление нормального функционирования желудочно-кишечного тракта после хирургического вмешательства. Именно на этом этапе чаще всего выявляются и должны быть корригированы нарушения мочеиспускания. Важная роль отводится также контролю гомеостаза, мероприятиям, направленным на заживление послеоперационных ран, купированию послеоперационного болевого синдрома, активизации пациента. В данный период проводится контроль общего анализа крови, биохимического анализа крови, коагулограммы крови, общего анализа мочи.
2-й этап реабилитации начинается после 15 суток и продолжается по мере необходимости в последующем. Направлен на окончательное заживление послеоперационных ран с контролем за деятельностью желудочно-кишечного тракта и других систем организма. Данный этап возможно осуществлять как амбулаторно, так и в условиях стационара дневного или круглосуточного пребывания.
3-й этап реабилитации осуществляется в поздний реабилитационный период у пациентов как с постоянной илеостомой, так и перед реконструктивно-восстановительной операцией. Основной задачей на данном этапе является компенсация функции желудочно-кишечного тракта, мероприятия, направленные на выявление и коррекцию функции запирательного аппарата прямой кишки.
Реабилитация возможна на 2 и 3 этапах. У ряда пациентов, у которых оперативное вмешательство по поводу ЯК завершилось формированием тонкокишечного резервуара, отмечается снижение функции держания.
Пациентам с ЯК с недостаточностью анального сфинктера перед реконструктивно-восстановительным лечением целесообразно выполнение исследования функций сфинктерного (запирательного) аппарата прямой кишки (сфинктерометрия, профилометрия, исследование проводимости по срамному нерву) с последующей консультаций врача функциональной диагностики для планирования оперативного вмешательства [180].
Пациентам с ЯК при выявлении недостаточности анального сфинктера 2-3 степени, целесообразно провести 10-дневный цикл электростимуляции с использованием биологической обратной связи (БОС-терапия и тибиальная ней ромодуляция) в условиях дневного или круглосуточного стационара для проведения реабилитационного лечения, улучшения качества жизни пациентов [180, 181].
В реабилитации пациентов с недостаточностью анального сфинктера по данным литературы, широкое применение нашел метод лечения биологической обратной связью (БОС), направленный на улучшение сократительной способности мышц наружного сфинктера и тазового дна за счет увеличения как силы, так и длительности произвольного сжатия [180,181]. Данный неинвазивный метод вовлекает в процесс реабилитации собственные ресурсы организма с выработкой правильных навыков на уровне создания новых условно-рефлекторных связей. Так же эффективным является метод тибиальной нейромодуляции. Нейромодуляция — это процесс, при котором электрический ток по одним нервным путям модулирует существовавшую ранее активность в других нервных путях или центрах.Чрескожная электростимуляция заднего большеберцового нерва применяется при функциональных заболеваниях органов малого таза, так как в составе заднего большеберцового нерва проходят волокна из II и III крестцовых сегментов спинного мозга, играющие значительную роль в иннервации прямой кишки, мочевого пузыря и их сфинктеров.Доказано, что мышечные структуры отключенного запирательного аппарата могут реагировать на терапию биологической обратной связью и проведение тибиальной ней ромодуляции, увеличивая как тонус, так и силу волевых сокращений [180,181]. Стимуляцию тибиального нерва проводят с помощью накожного стимулирующего электрода, что позволяет пациенту после курса предварительного обучения продолжить курс лечения самостоятельно в домашних условиях. В таком случае курс лечения с ежедневными сеансами стимуляции может продлеваться до 1-3 месяцев. Контроль эффективности БОС-терапии производится перед началом и по окончании каждого курса процедур путем комплексного физиологического исследования функции запирательного аппарата прямой кишки (сфинктерометрия + физиологическое исследование резервуарной функции низведенной кишки). При улучшении показателей тонуса и сократительной способности анальных сфинктеров, можно ставить вопрос о выполнении реконструктивно-восстановительной операции, направленной на возобновление естественного пассажа по желудочно-кишечному тракту.
Прогноз
Риск тяжелого обострения ЯК в течение жизни составляет 15%, при этом вероятность тяжелой атаки выше у пациентов с тотальным поражением толстой кишки. При проведении адекватной противорецидивной терапии в течение 5 лет обострений удается избежать у половины пациентов, а в течение 10 лет — у 20% пациентов. В течение первого года после постановки диагноза вероятность колэктомии составляет 4-9% (при тяжелой атаке — около 50%), в дальнейшем с каждым годом заболевания риск колэктомии увеличивается на 1%. Факторами риска агрессивного течения ЯК являются прогрессирование поражения от дистального (проктита) к тотальному, первичный склерозирующий холангит, а также детский и подростковый возраст на момент начала заболевания. Планирование беременности необходимо осуществлять в период ремиссии ВЗК, что позволяет улучшать исходы беременности. Применение беременными большинства препаратов для лечения ВЗК сопряжено с низким риском неблагоприятного воздействия на плод, за исключением метотрексата и препаратов 5-АСК, содержащих дибутилфталат. Отмена анти-ФНО или переход на монотерапию возможны лишь у ограниченного числа пациенток с низким риском реактивации ВЗК. Лечение генно-инженерными биологическими лекарственными препаратами, не противопоказанными при беременности (см. инструкцию по применению), может быть продолжено, если польза для матери превышает потенциальные риски для плода.
Уменьшение рисков, связанных с назначением ГКО, достигается строгим соблюдением принципов гормональной терапии. ГКС не могут применяться в качестве поддерживающей терапии.
- постепенное снижение дозы стероидов до полной отмены — строго обязательно;
- суммарная продолжительность гормональной терапии не должна превышать 12 недель;
- обязательным является сопутствующий прием препаратов кальция, витамина D;
- в период лечение необходим регулярный контроль уровня глюкозы в крови.
Пациентам, которым в результате хирургического лечения была сформирована кишечная стома, может потребоваться консультация и наблюдение специалистом по реабилитации стомированных пациентов.
Госпитализация
Медицинская помощь, за исключением медицинской помощи в рамках клинической апробации, в соответствии с федеральным законом от 21.11.2011 № 323-ФЗ (ред. от 47 25.05.2019) «Об основах охраны здоровья граждан в Российской Федерации», организуется и оказывается:
1) в соответствии с положением об организации оказания медицинской помощи по видам медицинской помощи, которое утверждается уполномоченным федеральным органом исполнительной власти;
2) в соответствии с порядками оказания помощи по профилям «гастроэнтерология», «колопроктология», обязательным для исполнения на территории Российской Федерации всеми медицинскими организациями;
4) с учетом стандартов медицинской помощи, утвержденных уполномоченным федеральным органом исполнительной власти.
Первичная специализированная медико-санитарная помощь больным ЯК оказывается врачом-гастроэнтерологом, врачом-колопроктологом и иными врачами-специалистами в медицинских организациях, имеющих лицензию на оказание соответствующих видов медицинской деятельности.
При подозрении или выявлении язвенного колита у пациента врачи-терапевты, врачи-терапевты участковые, врачи общей практики (семейные врачи), врачи-специалисты, средние медицинские работники в установленном порядке направляют пациента на консультацию в медицинскую организацию, имеющую в своем составе кабинет врача-гастроэнтеролога, врача-колопроктолога, и/или амбулаторный гастроэнтерологический центр (отделение), и/или амбулаторный колопроктологический центр (отделение), и/или центр диагностики и лечения воспалительных заболеваний кишечника (при наличии в субъекте, организуется на функциональной основе) для оказания ему первичной специализированной медико-санитарной помощи. Консультация в указанных структурных подразделениях медицинской организации должна быть проведена не позднее 15 рабочих дней с даты выдачи направления на консультацию, а в случаях тяжелой формы язвенного колита не позднее 3 рабочих дней с даты выдачи направления на консультацию.
Врач-гастроэнтеролог, врач-колопроктолог медицинской организации, имеющей в своем составе кабинет врача-гастроэнтеролога, врача-колопроктолога, амбулаторный гастроэнтерологический центр (отделение), амбулаторный колопроктологический центр (отделение), центр диагностики и лечения воспалительных заболеваний кишечника, организует своевременное квалифицированное обследование и лечение пациента, включая определение степени выраженности воспалительного процесса, протяженности поражения, наличия кишечных и внекишечных проявлений, в том числе взятие биопсийного материала.
При необходимости лечения и углубленного обследования в стационарных условиях, пациентна правляется лечащим врачом в гастроэнтерологическое отделение, колопроктологическое отделение, центр диагностики и лечения воспалительных заболеваний кишечника или иную медицинскую организацию, оказывающую медицинскую помощь в стационарных условиях пациентов по профилю «гастроэнтерология», «колопроктология».
При подозрении и (или) выявлении язвенного колита у пациента в ходе оказания ему скорой медицинской помощи таких пациентов переводят или направляют в медицинские организации, оказывающие медицинскую помощь по профилю «гастроэнтерология», «колопроктология» для определения тактики ведения и необходимости применения дополнительно других методов специализированного лечения, включая проведение таргетной биологической терапии.
Врач-гастроэнтеролог, врач-колопроктолог медицинской организации, имеющей в своем составе кабинет врача-гастроэнтеролога, врача-колопроктолога, амбулаторный гастроэнтерологический центр (отделение), амбулаторный колопроктологический центр (отделение), центр диагностики и лечения воспалительных заболеваний кишечника направляет пациента в медицинские организации, имеющие для оказания медицинской помощи в стационарных условиях в своем составе гастроэнтерологическое отделение и/или колопроктологическое отделение, и/или центр диагностики и лечения воспалительных заболеваний кишечника для уточнения диагноза (в случае невозможности установления диагноза при оказании первичной специализированной медико-санитарной помощи) и оказания специализированной, в том числе высокотехнологичной, медицинской помощи. Срок начала оказания специализированной, за исключением высокотехнологичной, медицинской помощи определяется по решению комиссии по отбору пациентов для госпитализации в зависимости от тяжести язвенного колита, характера течения, распространённости воспалительного процесса, срок не должен превышать 30 календарных дней с даты выдачи направления на госпитализацию.
Специализированная, в том числе высокотехнологичная, медицинская помощь при язвенном колите оказывается врачами-гастроэнтерологами, врачами-колопроктологами в медицинских организациях, имеющих в своем составе гастроэнтерологическое отделение и/или колопроктологическое отделение, и/или центр диагностики и лечения воспалительных заболеваний кишечника, имеющих лицензию, необходимую материально-техническую базу, сертифицированных специалистов, в стационарных условиях и условиях дневного стационара и включает в себя профилактику, диагностику, лечение язвенного колита, требующих использования специальных методов и сложных уникальных медицинских технологий, а также медицинскую реабилитацию.
Показания для госпитализации в круглосуточный или дневной стационар медицинской организации, оказывающей специализированную, в том числе высокотехнологичную медицинскую помощь при язвенном колите определяются врачом-гастроэнтерологом и/или врачом-колопроктологом с проведением при необходимости мультидисциплинарного консилиума.
1) наличии осложнений язвенного колита, требующих оказания ему специализированной медицинской помощи в экстренной и неотложной форме;
2) наличие осложнений лечения (хирургическое вмешательство, биологическая терапия, гормональная и цитостатическая терапия и т.д.) язвенного колита.
1) необходимость выполнения сложных интервенционных диагностических медицинских вмешательств, требующих последующего наблюдения в условиях круглосуточного или дневного стационара;
2) наличие показаний к специализированному лечению язвенного колита (хирургическое вмешательство, гормональная и цитостатическая терапия, биологическая и таргетная терапия), требующему наблюдения в условиях круглосуточного или дневного стационара.
1) завершение курса лечения, или одного из этапов оказания специализированной, в том числе высокотехнологичной медицинской помощи, в условиях круглосуточного или дневного стационара при условии отсутствия осложнений лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
2) отказ пациента или его законного представителя от специализированной, в том числе высокотехнологичной медицинской помощи в условиях круглосуточного или дневного стационара, установленной консилиумом медицинской организации, оказывающей лечение язвенного колита при условии отсутствия осложнений основного заболевания и/или лечения, требующих медикаментозной коррекции и/или медицинских вмешательств в стационарных условиях;
3) необходимость перевода пациента в другую медицинскую организацию по соответствующему профилю оказания медицинской помощи. Заключение о целесообразности перевода пациента в профильную медицинскую организацию осуществляется после предварительной консультации по предоставленным медицинским документам и/или предварительного осмотра пациента врачами специалистами медицинской организации, в которую планируется перевод.
Профилактика
Язвенный колит характеризуется хроническим рецидивирующим течением. Диспансерное наблюдение при ЯК проводится пожизненно. Целью диспансерного наблюдения является, в первую очередь, профилактика колоректального рака. У большинства пациентов в стадии клинической ремиссии колоноскопия должна выполняться не реже, чем каждые 3 года. У части пациентов периодичность диспансерного наблюдения с проведением колоноскопии может быть иной. К особенностям наблюдения за пациентами, получающими иммунодепрессанты (АЗА**, МП**, МТ** и/или биологические лекарственные препараты), относится профилактика оппортунистических инфекции. К факторам риска развития оппортунистических инфекций относят: прием преднизолона** 20 мг в сутки и более в течение 2 недель, прием иммунодепрессантов (АЗА**, МП**, МТ** и биологические лекарственные препараты), возраст старше 50 лет, сопутствующие заболевания (хронические заболевания легких, алкоголизм, органические заболевания головного мозга, сахарный диабет).
Пациентам следует разъяснить необходимость постоянного приема лекарственных препаратов, поскольку соблюдение предписаний по терапии существенно (в 2-2,5 раза) снижает частоту обострений, а сама терапия является методом химиопрофилактики колоректального рака.
- Рекомендуется всем пациентам обязательная вакцинопрофилактика в соответствии с Европейским консенсусом по профилактике, диагностике и лечению оппортунистических инфекций при ВЗК для профилактики инфекций. Необходимым минимумом вакцинопрофилактики является [187]:
— Для женщин до 26 лет, при отсутствии вируса на момент скрининга рекомендуется вакцинация от вируса папилломы человека.
Комментарий. Пациентам в период терапии ГКС необходим мониторинг уровня гликемии (исследование уровня глюкозы в крови) для профилактики побочного действия глюкокортикоидов. Также необходим пациентам в период терапии иммунодепрессантами ежемесячный контроль уровня лейкоцитов (общий анализ крови) и печёночных ферментов (АЛТ, АСТ, билирубин, щелочная фосфатаза, ГГТ) в начале лечения раз в две недели, далее раз в месяц в течение первых 6 месяцев терапии, далее раз в три месяца для профилактики побочных эффектов от терапии.
- Рекомендуется пациентам перед проведением биологической терапии (ГИБП + малые молекулы (тофацитиниб**) и далее каждые 6 месяцев консультация врача-фтизиатра и скрининг на туберкулез (квантифероновый тест, а при невозможности, проведение внутрикожной пробы с туберкулезным аллергеном – проба Манту, диаскин-тест) для диагностики туберкулеза [182].
Уровень убедительности рекомендации С (уровень достоверности доказательств – 5).
- Рекомендуется пациентам до назначения иммуносупрессивной терапии, включая ГИБП и на фоне лечения проводить скрининг для диагностики сопутствующих заболеваний в соответствии с профессиональными клиническими рекомендациями:
1. на наличие маркеров вирусных гепатитов (Определение антител к вирусу гепатита C (Hepatitis C virus) в крови; Определение антител к поверхностному антигену (HBsAg) вируса гепатита B (Hepatitis B virus) в крови) [187]
2. на иммунодефицит человека (Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови; Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови) [187].
3. на сифилис (Определение антител к бледной трепонеме (Treponema pallidum) в нетрепонемных тестах (RPR, РМП) (качественное и полуколичественное исследование) в сыворотке крови) [212].
Комментарий: Недопустимы перерывы в лечении без медицинских показаний.
- Не рекомендуется всем пациентам смена оригинального препарата на биоаналог или наоборот более одного раза [196].
Комментарий: в настоящее время зарегистрированы биосимиляры (биоаналоги) анти-ФНО, схожие с оригинальными биологическими лекарственными препаратами по эффективности и безопасности, однако их взаимозаменяемость с оригинальными препаратами в настоящее время не доказана. С учетом отсутствия клинических испытаний у пациентов с ВЗК, доказавших безопасность и эффективность чередования или полного переключения с оригинального препарата на биоаналоги и наоборот, подобный терапевтический подход не рекомендован [196].
- Рекомендуется всем пациентам каждые 6 месяцев выполнять исследование уровня кальпротектина в калеи/или ректороманоскопию с целью оценки эффективности проводимой терапии[39,41,42,183-185].
Комментарий: с точки зрения долгосрочного прогноза течения ЯК целесообразно регулярно оценивать наличие эндоскопической ремиссии (заживления слизистой оболочки).
Клинические рекомендации при неспецифическом язвенном колите

Неспецифический язвенный колит — это воспалительный процесс, имеющий хроническое течение, диффузный характер, неизвестную природу, локализующийся в слизистой оболочке толстого кишечника. Помимо признаков воспаления, в стенке толстого кишечника появляются участки изъязвления. Данная патология протекает циклично, периоды ремиссии сменяются обострениями. В этой статье мы поговорим о неспецифическом язвенном колите с точки зрения клинических рекомендаций по диагностике и лечению.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Диагностика неспецифического язвенного колита
Заподозрить неспецифический язвенный колит можно на основании сопутствующих симптомов. Наиболее характерными клиническими проявлениями являются:
- диарея;
- ложные болезненные позывы к акту дефекации;
- боли в животе различной интенсивности и локализации;
- примеси крови в каловых массах;
- снижение массы тела;
- повышение температуры тела.
Кроме этого, при данном заболевании часто наблюдаются внекишечные проявления. В 2015 году ученые из Донецкого национального медицинского университета им. М. Горького опубликовали работу, в которой было установлено, что наиболее частыми внекишечными проявлениями неспецифического язвенного колита являются остеопороз (15%), изъязвления полости рта (10%), артрит (5-10%), склерозирующий холангит (3%).
Для подтверждения диагноза проводятся дополнительные исследования. Из лабораторных методов используются:
- общий анализ крови (возможны анемия, лейкоцитоз, тромбоцитоз);
- биохимическое исследование крови (могут наблюдаться гипопротеинемия, электролитные нарушения, повышение С-реактивного белка и прочее);
- бактериологическое и микроскопическое исследование кала (для исключения кишечной инфекции).
Диагностика неспецифического язвенного колита преимущественно основана на инструментальных методах обследования. Обязательная процедура — это колоноскопия с илеоскопией. План обследования может дополняться:
- контрастной рентгенографией органов брюшной полости;
- ультразвуковым исследованием;
- биопсией с последующей гистологией полученного материала;
- магнитно-резонансной или компьютерной томографией с контрастированием.
Лечение при неспецифическом язвенном колите
Для начала заметим, что все лечение должно проводиться только под контролем врача. Самостоятельное использование каких-либо медикаментов недопустимо.
При поражении прямой кишки рекомендуется применять ректальные суппозитории с месалазином. При их неэффективности используются ректальные формы глюкокортикостероидов. Если местная терапия не оказала положительного эффекта, план лечения дополняется пероральными формами месалазина, системными глюкокортикостероидами.
При другой локализации воспалительного процесса показаны:
- месалазин или сульфасалазин внутрь в комбинации с месалазином в клизмах;
- ректальные или системные глюкокортикостероиды;
- биологическая терапия (инфликсимаб, адалимумаб и прочее).
Конкретная схема лечения будет зависеть от тяжести воспалительного процесса. Параллельно при необходимости проводятся инфузионная терапия, коррекция анемии, антибиотикотерапия (при подозрении на вторичное бактериальное инфицирование).
При неэффективности или невозможности проведения консервативной терапии осуществляется хирургическое вмешательство.
Неспецифический язвенный колит — симптомы и лечение
Что такое неспецифический язвенный колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куракина Александра Анатольевича, проктолога со стажем в 12 лет.
Над статьей доктора Куракина Александра Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
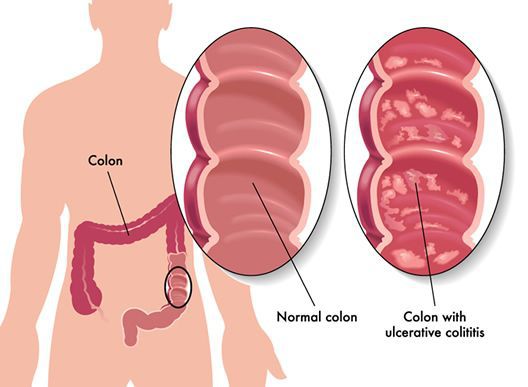
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается. [2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы неспецифического язвенного колита
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
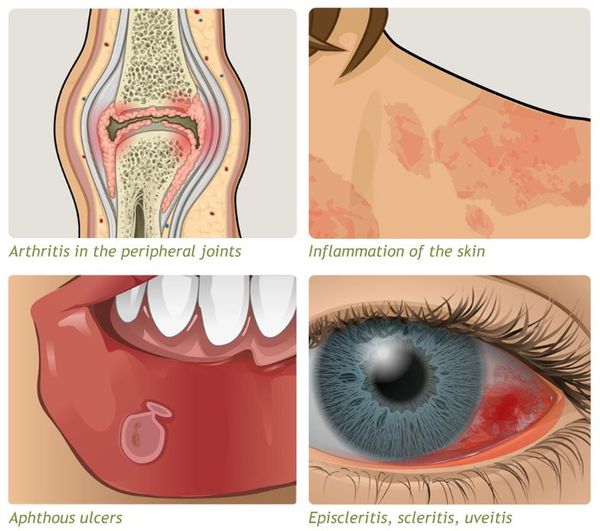
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
Патогенез неспецифического язвенного колита
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
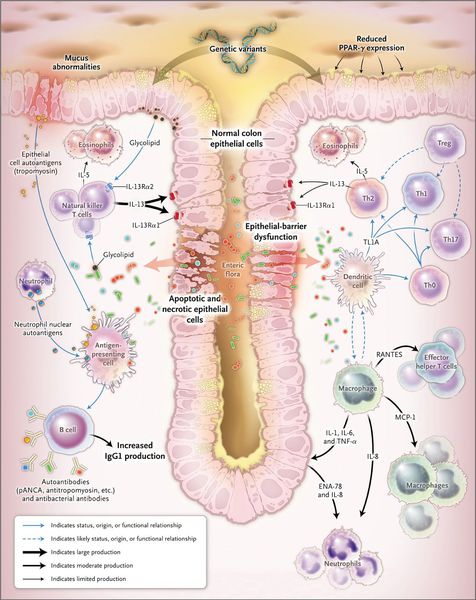
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
Классификация и стадии развития неспецифического язвенного колита
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
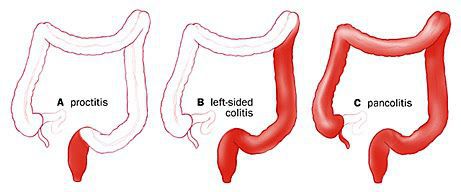
По степени тяжести течения: [3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
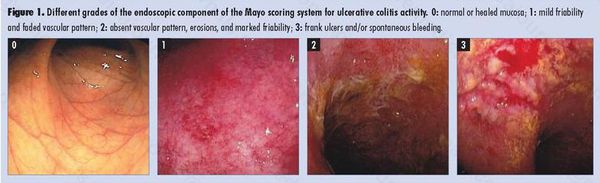
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Осложнения неспецифического язвенного колита
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
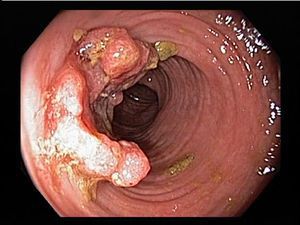
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
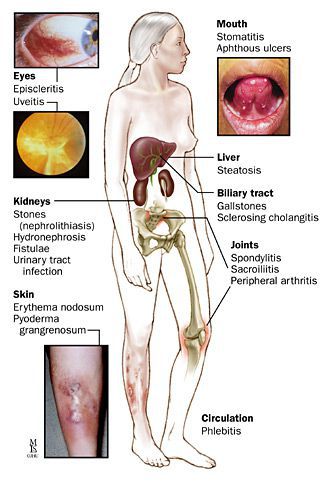
Диагностика неспецифического язвенного колита
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
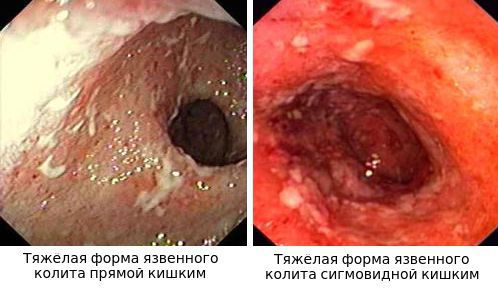
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
Дифференциальный диагноз:
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
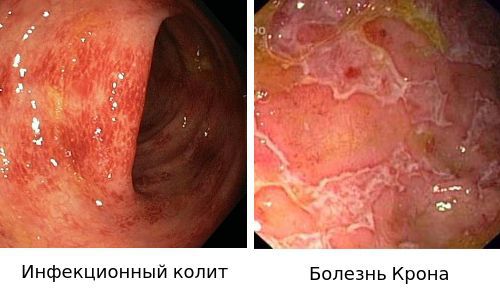
Лечение неспецифического язвенного колита
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки; ;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
- отсутствие эффекта от консервативного лечения;
- развитие осложнений язвенного колита (кровотечение, перфорация, рак, токсическая дилатация толстого кишечника).
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
- эвентрация (выпадение кишечника через дефект в брюшной стенке );
- несостоятельность швов кишечных стом;
- серозный перитонит (воспаление брюшины);
- полисерозит;
- абсцессы брюшной полости;
- пневмония.
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
Прогноз. Профилактика
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.
Источник https://diseases.medelement.com/disease/%D1%8F%D0%B7%D0%B2%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9-%D0%BA%D0%BE%D0%BB%D0%B8%D1%82-%D0%BA%D1%80-%D1%80%D1%84-2020/17345
Источник https://medaboutme.ru/articles/klinicheskie_rekomendatsii_pri_nespetsificheskom_yazvennom_kolite/
Источник https://probolezny.ru/nespecificheskiy-yazvennyy-kolit/