Препараты для сердца: обзор основных классов, показания, примеры лечения

В настоящий момент в арсенале врачей-кардиологов имеется достаточно большой объем лекарственных препаратов, способных устранить жизнеугрожающую ситуацию у больных с сердечно-сосудистой патологией, а также уменьшить неприятные симптомы, повысить качество жизни и существенно продлить жизнь пациенту. Далее приведен обзор наиболее часто назначаемых в кардиологии лекарственных средств.
Внимание! Материал приводится для ознакомления. Самоназначение большинства препаратов может быть опасно для жизни!
Нитраты
Препараты нитроглицерина, или нитраты – это лекарственные средства, основным свойством которых является оказание вазодилатирующего, то есть сосудорасширяющего, эффекта. Принимаются данные препараты (таблетки нитроглицерина, нитроминт, нитроспрей), как правило, сублингвально (под язык), что особенно важно при быстром оказании помощи пациенту с приступом стенокардии. Также используются препараты продолжительного действия – моночинкве, пектрол, кардикет и нитросорбид.
Нитраты расширяют не только периферические артериии и вены, но и артерии, питающие сердце, обеспечивая таким образом приток крови к миокарду, находящемуся в состоянии ишемии. Благодаря этому использование нитратов при приступах стенокардитических болей позволяет предотвратить развитие инфаркта миокарда.
Показания: у лиц с острым инфарктом миокарда, со стабильной стенокардией, прогрессирующей стенокардией, с острым коронарным синдромом, во время гипертонического криза, отека легких, при развитии острой и хронической сердечной недостаточности.
Противопоказания: коллапс (резкое снижение артериального давления с потерей сознания), шок, геморрагический инсульт в остром периоде, глаукома с высоким внутриглазным давлением.
Из побочных эффектов особого внимания заслуживает интенсивная головная боль, вызванная расширением внутричерепных сосудов. Порой боль настолько выраженная, что заставляет больных вынужденно отказаться от использования нитроглицерина. Такая боль не купируется обычными анальгетиками, но облегчение может наступить, если пациент сразу после приема нитратов рассосет мятную конфетку или таблетку валидола.
К другим побочным эффектам относятся учащение пульса, головокружение, тошнота, резкое снижение артериального давления, покраснение кожи лица.
Антиоксиданты и антигипоксанты
Это, пожалуй, наиболее часто назначаемая группа препаратов для сердца и сосудов у лиц молодого возраста (до 50 лет) и у пациентов на начальной стадии ишемической болезни сердца. В то же время хорошая эффективность препаратов отмечается и у пожилых пациентов с выраженной ишемией миокарда, а также после перенесенных инфарктов.

Данная группа включает большое количество лекарственных средств, различающихся по механизму действия, но эффект у всех одинаков – это устранение процессов перекисного окисления липидов (ПОЛ), являющегося основой повреждения клеток при гипоксии, а также повышение устойчивости клеток к гипоксии (к острой нехватке кислорода) и укрепление сердца.
В кардиологии чаще всего назначаются различные витамины, а также предуктал, мексидол, актовегин и милдронат, причем внтуримышечный и внутривенный путь введения лекарства предпочтительнее, хотя таблетированные формы тоже достаточно эффективны.
- Длительная терапия ишемической болезни, для профилактики острого инфаркта миокарда, укрепление миокарда при хронической сердечной недостаточности – для всех препаратов данной группы,
- Последствия острых инсультов в подостром периоде (для предуктала и милдроната),
- Ишемический инсульт в остром периоде (для актовегина),
- Нарушения микроциркуляции при патологии артерий и вен, а также при диабетической нейропатии (для актовегина),
- Дисгормональная кардиомиопатия (для милдроната).
- Отек легких,
- Острая почечная или печеночная недостаточность,
- Детский возраст, беременность и лактация (для милдроната, предуктала и мексидола).
Из побочных эффектов редко отмечаются аллергические реакции.
Препараты калия и магния

Из препаратов данной группы чаще всего назначаются панангин и аспаркам, признанные врачами лучшими препаратами, влияющими на метаболизм клеток. Часто врачи называют их “витаминкой” для сердца. По сути, так и есть – калий в сочетании с магнием являются микроэлементами, нормальное содержание которых внутри клеток, в том числе и клеток миокарда, способствует хорошему внутриклеточному метаболизму. Таким образом, вовлекаясь во внутриклеточный обмен веществ, калий и магний играют важную роль в регуляции сокращений сердечной мышцы. Кроме этого, при внутривенном введении калий способен уредить сердечный ритм при тахикардии или восстановить его при аритмии.
- Хроническая сердечная недостаточность, ,
- Лечение тахикардии,
- Прием сердечных гликозидов (дигоксин),
- При низком уровне поступления калия и магния с пищей с целью укрепления сердечной мышцы.
Противопоказания: острая и хроническая почечная недостаточность, повышенное содержание калия в крови (гиперкалиемия), атриовентрикулярная блокада II-III степени, болезнь Аддисона (недостаточность коры надпочечников, сопровождающаяся гиперкалиемией), кардиогенный шок.
Побочные эффекты: аллергические реакции, тошнота, жжение в эпигастрии, утомляемость, мышечная слабость, атриовентрикулярная блокада.
Ингибиторы АПФ

Это группа сердечных препаратов, которые оказывают ингибирующее действие (препятствующее выполнению функций) на ангиотензин-превращающий фермент (АПФ). Данный фермент является одним из важнейших звеньев цепочки, которая регулирует тонус сосудов, и связанный с ним уровень артериального давления в организме. Таким образом, ингибируя работу фермента, данные препараты способствуют снижению артериального давления.
Кроме того, ингибиторы АПФ обладают доказанными органопротективными свойствами, то есть оказывают защитное действие на внутреннюю оболочку сосудов, на сердце, почки и головной мозг, устраняя повреждающее действие высоких цифр АД при гипертонии.
Наиболее часто назначаются эналаприл, лизиноприл, каптоприл и периндоприл. Каптоприл используется только в качестве препарата скорой помощи при высоком давлении.
Показаниями к применению являются артериальная гипертония и хроническая сердечная недостаточность, особенно, если они наблюдаются у лиц со следующими заболеваниями:
- Сахарный диабет, ,
- Систолическая или диастолическая бессимптомная дисфункция левого желудочка (по данным эхокардиоскопии),
- Постинфарктный кардиосклероз (ПИКС),
- Атеросклероз аорты и сонных артерий,
- Поражение почек при гипертонии (нефропатия), проявляющаяся наличием белка в моче – протеинурией.
Из противопоказаний можно отметить наличие аллергических реакций на препараты данной группы в прошлом (сыпь, отек, анафилактический шок). Препараты противопоказаны беременным и кормящим женщинам.
Препараты данной группы обычно хорошо переносятся пациентами, однако у незначительной группы больных (менее 20%) отмечаются такие побочные эффекты, как сухой кашель, осиплость голоса, а также аллергические реакции (крайне редко), проявляющиеся сыпью, отеком и покраснением кожи лица.
При ежедневном, длительном применении препаратов данной группы, как того требует терапия многих сердечно-сосудистых заболеваний, никакой опасности от приема таблеток нет, так как они не оказывают негативного влияния на печень, не повышают уровень сахара и холестерина в крови, а также не выводят калий из организма. А вот отказ от такой терапии чреват высоким риском развития хронической сердечной недостаточности и даже внезапной сердечной смерти.
Антагонисты рецепторов к ангиотензину II (АРА II)
Препараты для сердца данной группы по-другому называют сартаны. Механизм их действия подобен действию предыдущей группы, только блокируется не фермент, превращающий ангиотензин I в ангиотензин II, а рецепторы к ангиотензину II. Вследствие этого не происходит влияния ангиотензина на сосудистый тонус – последний остается нормальным или снижается, вследствие чего нормализуется артериальное давление.

Показания и противопоказания для применения те же, что и у ингибиторов АПФ.
Так же, как и предыдущая группа, сартаны хорошо переносятся. Несомненным их достоинством является отсутствие в качестве побочного эффекта сухого кашля, благодаря чему их могут принимать пациенты с непереносимостью иАПФ. Из других побочных эффектов редко выявляются аллергические реакции, отеки, слабость, ломота и боли в мышцах, тошнота, боли в животе и др.
Бета-блокаторы
Функциональная активность бета-блокаторов обусловлена их блокирующим влиянием на рецепторы к адреналину, расположенные в сердечной мышце и в сосудистой стенке. Адреналин стимулирует миокард, увеличивая частоту и силу сокращений, и повышает тонус сосудов.

Все эти эффекты воздействия адреналина на сердечно-сосудистую систему способствуют учащенному сердцебиению и повышают артериальное давление. Такое действие неблагоприятно сказывается на сердце, особенно если у пациента имеется ишемическая болезнь, так как частое сердцебиение приводит к увеличению потребности миокарда в кислороде, а недостаток кислорода в сердечной мышце и есть патофизиологическая основа ишемии.
Благодаря бета-блокаторам стало возможным уредить сердечный ритм и снизить артериальное давление, что достоверно снижает риск развития инфаркта миокарда и улучшает прогноз у лиц с ишемической болезнью сердца. В то же время изолированное назначение бета-блокаторов лицам только лишь с гипертонией, без ишемии, неоправданно, так как они имеют больше побочных эффектов, чем первые две группы препаратов.
Согласно рекомендациям ВОЗ от 2012 г, для лечения перечисленных в показаниях заболеваний рекомендуются блокаторы последнего поколения, к которым относятся карведилол, метопролол, бисопролол, небивалол.
Таким образом, основными показаниями для назначения бета-блокаторов являются ишемия миокарда, перенесенный инфаркт, нарушенный сердечный ритм с повышенной частотой сердечных сокращений (тахиаритмии), постинфарктный кардиосклероз, развитие хронической сердечной недостаточности, гипертония у лиц, перенесших инсульт.
Противопоказаны бета-блокаторы при индивидуальной непереносимости и аллергических реакциях на препарат в прошлом, пациентам с бронхиальной астмой (с хроническим обструктивным бронхитом назначаются с осторожностью), а также при нарушениях проводимости (атриовентрикулярная блокада, синдром слабости синусового узла), при брадикардии (редкий пульс менее 55 в минуту), при кардиогенном шоке и низком уровне артериального давления (ниже 100/60 мм ртст).
К побочным эффектам относятся:
- Нарушения проводимости (блокады) и брадикардия,
- Плохая переносимость физической нагрузки – общая слабость, утомляемость,
- Тошнота, головокружение,
- Применение устаревших препаратов (пропранолол (анаприлин), атенолол) у мужчин в молодом и среднем возрасте приводит к развитию эректильной дисфункции (нарушение потенции), лекарства последних поколений на потенцию не влияют,
- Такие препараты, как пропранолол (анаприлин) и атенолол, не рекомендуются в связи с наличием побочных эффектов, в частности, повышения инсулинорезистентности тканей организма – это состояние, при котором рецепторы внутренних органов не чувствительны к инсулину, из-за чего увеличивается уровень глюкозы в крови, что неблагоприятно для пациентов с сопутствующим сахарным диабетом.
Более современные препараты последних поколений на углеводный обмен не влияют и могут длительно применяться, особенно у пациентов с диабетом.
Антагонисты кальциевых каналов
Действие следующих сердечно-сосудистых препаратов – антагонистов кальция обусловлен блоком каналов, по которым в клетки входят ионы кальция – основного вещества, стимулирующего мышечные клетки к сокращению, что вызывает снижение тонуса сосудов и нормализует АД. Также антагонисты кальция оказывают воздействие на сердечную мышцу, а вот какое – зависит от вида препаратов. Так, нифедипин и фелодипин вызывают тахикардию, а верапамил и дилтиазем наоборот, замедляют сердечный ритм.

Основными показаниями являются гипертония, стенокардия и нарушения ритма по типу тахикардии у лиц, которым назначение бета блокаторов противопоказано. Остальным пациентам предпочтительнее назначение предыдущих групп препаратов.
К противопоказаниям относятся низкое артериальное давление, систолическая дисфункция левого желудочка (по данным эхокардиоскопии), брадикардия и нарушения проводимости (атрио-вентрикулярная блокада), синдром слабости синусового узла.
Побочные эффекты развиваются нечасто, и к ним относят рефлекторную тахикардию и покраснение лица, связанное с расширением сосудов (для нифедипина), брадикардию (для остальных препаратов), запоры (для верапамила).
Диуретики
Мочегонные препараты, или диуретики, действуют на почечные канальцы, способствуя выведению лишней жидкости из организма. Это способствует не только снижению уровня АД, но и “разгрузке” сосудов в легких, в печени и сосудов нижних конечностей, что важно для устранения таких симптомов хронической сердечной недостаточности, как одышка и отеки.
Выделяют три группы препаратов – тиазидные (хлортиазид, индапамид), петлевые (торасемид (тригрим, диувер) и фуросемид (лазикс) и калийсберегающие диуретики (верошпирон (спиронолактон).

Показания – артериальная гипертония, начальная (для тиазидных) и выраженная (для петлевых и калийсберегающих) стадии хронической сердечной недостаточности, экстренное купирование гипертонического криза (фуросемид внутривенно или внутримышечно).
Противопоказания – тяжелая почечная недостаточность, высокий уровень калия в крови (для верошпирона), низкий уровень калия в крови (для фуросемида), острый гломерулонефрит, тяжелая печеночная недостаточность, беременность и лактация.
Побочное действие – повышение уровня глюкозы крови и увеличение риска развития сахарного диабета при длительном применении. Препаратами, лишенными такого эффекта, являются дихлортиазид и индапамид, которые можно применять длительно, в том числе и пациентам с сахарным диабетом.
Кроме этого, петлевые диуретики выводят калий из организма, что неблагоприятно сказывается на сердце, поэтому петлевые диуретики назначают совместно с калийсберегающими. Последние, в свою очередь, обладают к тому же антиандрогенным эффектом, что вызывает у мужчин снижение потенции и рост молочных желез.
Комбинированные препараты
В связи с тем, что болезни сердечно-сосудистой системы молодеют и возникают у лиц трудоспособного возраста, работающие пациенты не всегда могут вспомнить о том, что им нужно принять несколько таблеток, да еще и в разное время суток. То же самое касается пожилых людей – часто такие пациенты не помнят, принимали ли они лекарство. Поэтому для улучшения комплаентности, или приверженности к лечению, были созданы комбинированные препараты, которые сочетают в себе действующие вещества разных групп. Они не только дают возможность принимать одну таблетку в сутки вместо двух или трех, но еще способствуют усилению эффектов действующих веществ, что часто позволяет снизить дозировку препарата.

Кроме этого, плюс таких препаратов в том, что они не выписываются по рецепту, и их можно купить самому, но только по рекомендации лечащего врача.
Ниже приведены названия хорошо зарекомендовавших себя комбинаций препаратов:
- Валз Н – валсартан + гидрохлортиазид (80 мг+12.5 мг, 160 мг+12.5 мг, 160 мг+25 мг).
- Нолипрел – периндоприл 2.5 мг + индапамид 0.625 мг.
- Нолипрел А Би-форте – периндоприл 10 мг + индапамид 2.5 мг.
- Дуплекор – амлодипин 5 мг + аторвастатин 10 мг.
- Лориста Н – лозартан 50 мг + гидрохлортиазид 12.5 мг.
- Эксфорж – амлодипин 5 или 10 мг, валсартан 160 мг.
- Ко-Эксфорж – амлодипин 5 мг или 10 мг + валсартан 40, 80 или 160 мг + гидрохлортиазид 12.5 мг.
- Небилонг АМ – небивалол 5 мг + амлодипин 5 мг.
- Престанс – периндоприл + амлодипин (5 мг + 5 мг, 10 мг + 10 мг, 5 мг + 10 мг, 10 мг + 5 мг).
Примеры схем лечения
Напоминаем: самоназначение никаких лекарственных средств из данного обзора недопустимо!
Длительная, непрерывная, пожизненная терапия, возможна коррекция доз и замена препаратов:
- Терапия хронической сердечной недостаточности – конкор 5 мг утром, престариум 5 мг утром, индапамид 2.5 мг утром, тромбоАсс 100 мг обед (препарат для «разжижения» крови), аторвастатин 20 мг на ночь (препарат, снижающий уровень холестерина в крови).
- Терапия стенокардии, ИБС, после перенесенных инфарктов миокарда – нитроспрей под язык ситуационно (при болях в сердце), моночинкве 40 мг х 2 раза в день, индапамид 2.5 мг утром, перинева 4 мг утром, тромбоАсс 100 мг обед, небилет 5 мг вечер, аторвастатин 20 мг на ночь.
- Терапия артериальной гипертонии – лориста 25 мг утром, амлодипин 5 мг вечер или эксфорж 1 таб утром.
Если в назначениях своего доктора вы увидели такую же или примерную схему лечения, не сомневайтесь – выбор и сочетание препаратов осуществлены наиболее удачным и безопасным для вашего сердца способом.
Атеросклероз сосудов нижних конечностей — симптомы и лечение
Что такое атеросклероз сосудов нижних конечностей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мурасова Тимура Мансафовича, сосудистого хирурга со стажем в 9 лет.
Над статьей доктора Мурасова Тимура Мансафовича работали литературный редактор Юлия Липовская , научный редактор Елена Карченова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
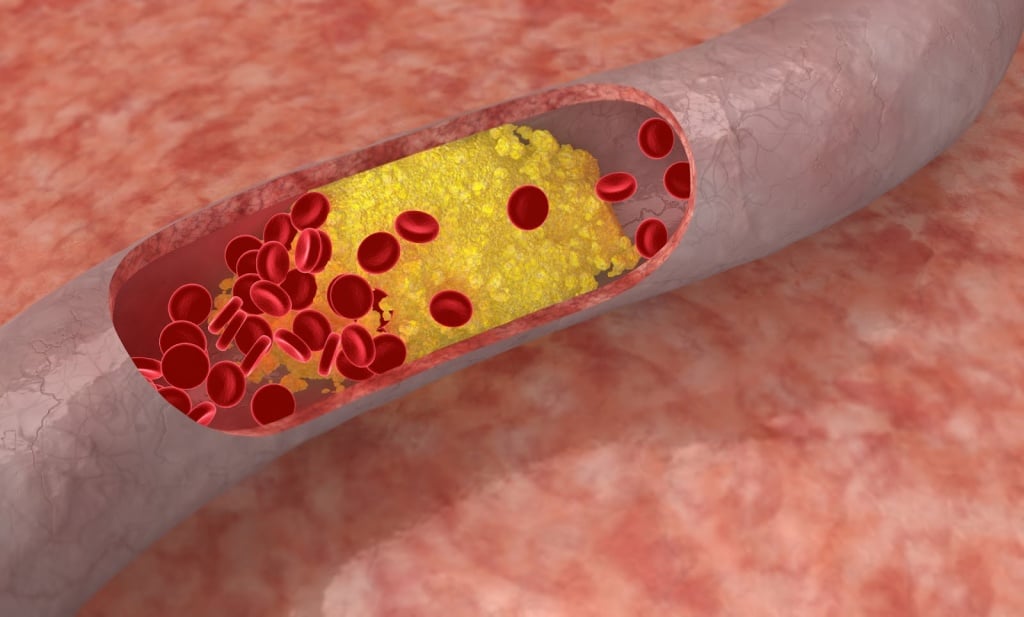
Атеросклероз артерий нижних конечностей (peripheral arterial disease) — это заболевание, при котором в артериях таза и ног образуются атеросклеротические бляшки. Чаще всего поражаются стенки артерий крупного и среднего размера. Это самая распространённая болезнь среди заболеваний артерий нижних конечностей (ЗАНК).
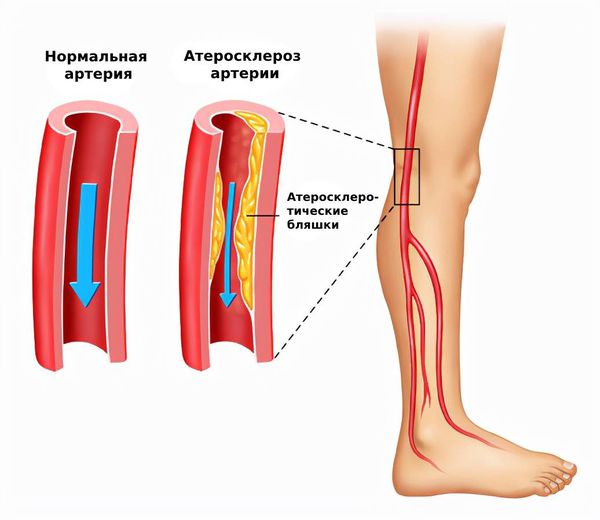
При атеросклерозе ног просвет артерий постепенно перекрывается бляшками и возникает синдром хронической ишемии нижних конечностей, при которой тканям ног не хватает кислорода и питательных веществ. В финальной стадии ишемии развивается гангрена конечности [1] .
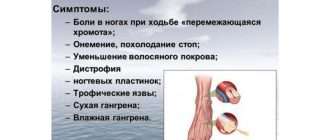
Основным симптомом атеросклероза артерий ног является перемежающаяся хромота: из-за недостатка кровоснабжения тканей у пациента при ходьбе возникает сильная мышечная боль в ногах, которая не даёт идти дальше.
Атеросклероз впервые был описан в 1904 году немецким патологом Маршаном Феликсом. Термин был сложен из двух греческих слов: «атеро» — кашица и «склерозис» — затвердевание.
В 1948 году началось самое известное исследование в области атеросклероза и сосудов, которое назвали Фрамингемским. В исследовании участвовали почти все жители города Фрамингем в штате Массачусетс. Организаторы изучали и записывали, какие у жителей были вредные привычки, диета, какие лекарства они принимали, отслеживали результаты анализов крови и других исследований. Наблюдение продолжается и сейчас, только уже на четвёртом поколении населения города.
Факторы риска атеросклероза артерий нижних конечностей
- Пол. Атеросклероз артерий ног, как с перемежающейся хромотой, так и бессимптомный, у мужчин встречается чаще, чем у женщин. Соотношение примерно 2:1. На поздних стадиях атеросклероза, в том числе при критической ишемии ног, это соотношение может увеличиться до 3:1 и более [1][4] . Это связано с тем, что у мужчин больше факторов риска: они чаще курят и употребляют алкоголь, меньше следят за диетой и др.
- Возраст. Чем старше человек, тем выше риск развития атеросклероза артерий ног. В ходе Фрамингемского исследования выяснилось, что распространённость перемежающейся хромоты среди людей около 40 лет она составляла примерно 3 %, в возрасте 60 лет — 6 % [1][4] . Курение повышает риск развития атеросклероза артерий нижних конечностей в 2–6 раз, вероятность перемежающейся хромоты увеличивается в 3–10 раз по сравнению с некурящими людьми [1][4][21] . Табачный дым повреждает сосуды, увеличивает вязкость крови и вероятность тромбоза. При длительном употреблении табака увеличивается артериальное давление и снижается уровень «хорошего холестерина» — ЛПВП. Среди пациентов, попадающих в отделение сосудистой хирургии с атеросклерозом артерий ног, от 40 до 80 % курильщиков.
- Сахарный диабет. По данным Фрамингемского исследования, сахарный диабет увеличивает риск перемежающейся хромоты у мужчин в 3,5 раза, у женщин — в 8,6 раз. При сахарном диабете ранний и поздний послеоперационный период протекает сложнее, а отдалённые результаты реконструктивных операций на артериях ног при атеросклерозе хуже [3] .
- Нарушение липидного обмена. Подразумевается повышения общего холестерина и его составляющих, в частности снижение «хорошего холестерина» (ЛПВП), повышение «плохого холестерина» (ЛПНП) и триглицеридов . Например, при увеличении общего холестерина в крови на 10 мг/дл вероятность развития атеросклероза периферических артерий увеличивается на 5–10 % [2][7] . (повышение артериального давления). Увеличивает риск появления перемежающейся хромоты в 2,5 раза у мужчин и в 4 раза у женщин [4] . Согласно исследованиям, чем выше уровень систолического артериального давления, тем больше случаев ампутации нижних конечностей и летальных исходов, связанных с атеросклерозом артерий ног [14][15] .
- Повышенный уровень гомоцистеина в крови. При высоком уровне гомоцистеин повреждает внутреннюю оболочку артерий. Если его концентрация натощак превышает 12,1 мкмоль/л, риск развития атеросклероза артерий ног повышается в два раза, независимо от наличия других факторов риска. Известно, что у 30–40 % пациентов с атеросклерозом артерий ног гомоцистеин повышен [4][16] . Чаще всего это связано с дефицитом витаминов группы В.
- Повышенный уровень С-реактивного белка (СРБ). Он повышается при любом воспалении или повреждении тканей как ответная реакция. В исследовании Physicians’ HealthStudy было доказано, что уровень СРБ был выше у пациентов, которым в последующем ставили диагноз «атеросклероз артерий нижний конечностей» [22] .
- Повышенная вязкость крови и гиперкоагуляционные состояния. Было замечено, что у пациентов с атеросклерозом артерий ног был повышен уровень фибриногена, что увеличивает риск развития тромбоза в сосудах. Уровень гематокрита, фибриногена и вязкость крови могут повышаться от любых воспалений, обострений хронических заболеваний, кровопотерь, несбалансированного питания, приёма некоторых препаратов и др.
- Повышение маркеров воспаления. Повышенные показатели маркеров воспаления, включая интерлейкин-6, ICAM-1, асимметричный диметиларгинин, b-2 макроглобулин и цистатин C являются новыми факторами риска. Их влияние на развитие атеросклероза артерий ног активно изучается [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атеросклероза сосудов нижних конечностей
Бессимптомное течение
Атеросклероз может протекать без симптомов в течение всей жизни. Такие пациенты, как правило, не страдают от перемежающейся хромоты и других клинических признаков артериальной недостаточности конечностей. Однако отсутствие симптомов может быть связано с тем, что некоторые пациенты мало ходят пешком. В этом случае могут появиться жалобы не на ограничение ходьбы, а на различные неприятные ощущения в ногах: тяжесть, чувство сдавливания, ноющие и тянущие боли, покалывания и др.
Симптомное течение
Основным симптомом атеоросклероза артерий ног является перемежающаяся хромота. При этом синдроме появляется боль в мышцах ног, чаще всего в области икр, но иногда и в ягодичной области, бёдрах и стопах. Атеросклероз на уровне аорты и подвздошных артерий проявляется болевыми ощущениями в ягодицах, бёдрах и икрах. Для атеросклероза бедренных и подколенных артерии характерна боль в икрах. При поражении берцовых артерий болят икроножные мышцы и стопы, в стопах нарушается чувствительность [7] [9] .
К дополнительным симптомам можно отнести посинение или побледнение стоп, зябкость и похолодание в ногах, длительно незаживающие раны, гангрены (омертвение) пальцев и участков стоп. Если поражена аорта и подвздошные артерии, дополнительным симптомом у мужчин может быть снижение потенции .
При декомпенсации ишемии нижних конечностей, когда организм уже не может поддерживать нормальное кровоснабжение ног, боль в ногах возникает даже в покое. Если мышечная боль возникает ночью, пациенты часто опускают ноги с кровати. Это помогает ненадолго облегчить боль, но из-за сниженного кровоснабжения в ногах нарушается венозный отток и возникает отёк и гиперемия (покраснение) стопы. Если ноги не свешивать, то отёка не будет.
Патогенез атеросклероза сосудов нижних конечностей
Пусковым моментом в развитии атеросклероза является повреждение стенки артерии каким-либо фактором: табачным дымом, гомоцистеином, кусочками ЛПНП и др. Повреждённый участок сосуда воспаляется, и в этом месте возникают благоприятные условия для роста атеросклеротической бляшки.
Даже при атеросклерозе сосудов кровоснабжение ног до определённого момента остаётся нормальным, так как кровь поступает в конечности в обход поражённых артерий по коллатеральным (боковым) сосудам. Но со временем возникает декомпенсация, крови поступает всё меньше и тканям не хватает кислорода и питательных веществ для нормальной работы.
В воспалённой атеросклеротической бляшке находится тканевой тромбопластин (фактор свёртывания крови III). При разрыве бляшки большое количество тромбопластина попадает в кровоток, что провоцирует свёртывание крови в повреждённом сосуде. Итогом этого процесса становится образование тромба (сгустка крови) [9] .
Тромб закрывает просвет сосуда, из-за этого нарушается кровоснабжение тканей, которые питал сосуд. К тканям поступает меньше кислорода и питательных веществ, что нарушает их работу. В зависимости от размеров поражённой артерии появляются признаки артериальной недостаточности различной стадии.
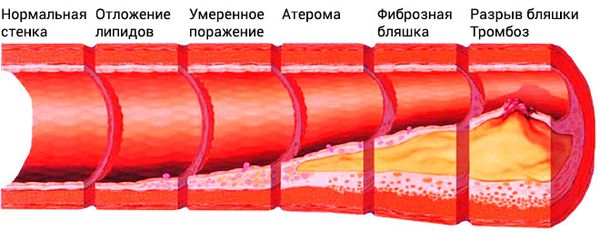
Классификация и стадии развития атеросклероза сосудов нижних конечностей
При диагностике и лечении атеросклероза российские врачи чаще всего пользуются классификацией Фонтейна — Покровского.
Осложнения атеросклероза сосудов нижних конечностей
Каких-либо специфичных осложнений нет. Основным осложнением можно назвать то, что ишемия нижних конечностей, как правило, постоянно прогрессирует. Скорость прогрессирования зависит от образа жизни, количества факторов риска, соблюдения рекомендаций. Ишемия может в течение нескольких лет дойти до гангрены, а может всю жизнь оставаться примерно на одном уровне.
При III и IV стадии заболевания часто используется термин «критическая ишемия нижних конечностей» (КИНК). При КИНК из-за снижения локального кровоснабжения тканей возникают боли в ногах в покое и/или появляются трофические расстройства (язвы или некроз). Если в течение 6 месяцев не лечить эти состояния или лечить неправильно, есть риск развития гангрены. Если не лечить гангрену, продукты распада тканей конечности будут всасываться в организм, что может привести к развитию хронической болезни почек и летальному исходу [6] [7] [17] .
Диагностика атеросклероза сосудов нижних конечностей
Сбор жалоб и анамнеза
На приёме врач (сосудистый или общий хирург) подробно расспрашивает пациента: что и как беспокоит, как давно, какие новые симптомы появлялись и через какое время , были ли подобные случаи у бабушки, дедушки или родителей.
Не все пациенты с атеросклерозом артерий ног ощущают именно боли в конечностях, характер жалоб может немного отличаться. Чтобы не забыть рассказать врачу обо всех жалобах и правильно их сформулировать, можно заранее записать их на бумаге или в смартфоне.
Осмотр
При осмотре врач в первую очередь определяет пульсацию артерий ног. При атеросклерозе артерий нижних конечностей пульс в паху, подколенной ямке или на берцовых артериях слабый или его нет совсем.
Также врач обращает внимание на состояние кожи, наличие язв, участков некроза, волосяной покров конечностей, состояние ногтей, чувствительность и температуру поверхности кожи, состояние мышц. Чтобы уточнить диагноз, иногда проводится аускультация — врач «слушает» пульсацию над областью артерий при помощи фонендоскопа.
Лабораторная диагностика
Лабораторные исследования проводятся, чтобы оценить общее состояние организма:
- Общий анализ крови и анализ на ультрачувствительный С-реактивный белок (СРБ) — позволяют выявить воспаление в организме. На воспалительный процесс указывает повышенный уровень лейкоцитов и СРБ.
- Анализ на липидный спектр, гомоцистеин и глюкозу крови — помогает оценить риск прогрессирования болезни. Высокие показатели ухудшают прогноз.
- Анализ на гликированный ( гликозилированный ) гемоглобин — показывает средний уровень глюкозы за предыдущие три месяца, что облегчает диагностику начальных проявлений сахарного диабета.
- Анализ на креатинин — позволяет оценить степень нагрузки на почки при некрозе конечности. При распаде тканей креатинин повышается, что может нарушить работу почек.
Инструментальная диагностика
При подозрении на патологию артерий ног, чтобы подтвердить диагноз, проводятся инструментальные исследования.
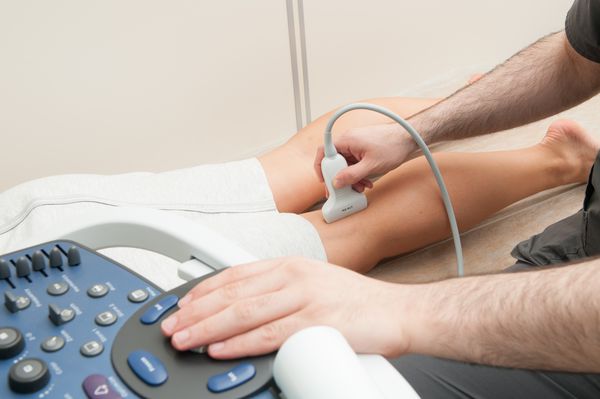
Ультразвуковое дуплексное сканирование (УЗДС). При подозрении на атеросклероз артерий ног УЗДС выполняется в первую очередь. Этот метод позволяет обследовать артерии, выявить стенозы (сужения) и окклюзии (закупорки) артерий. Также с помощью УЗДС можно оценить работоспособность шунтов после операции.
Исследование проводит врач ультразвуковой диагностики, интерпретацией обычно занимаются общие или сосудистые хирурги.
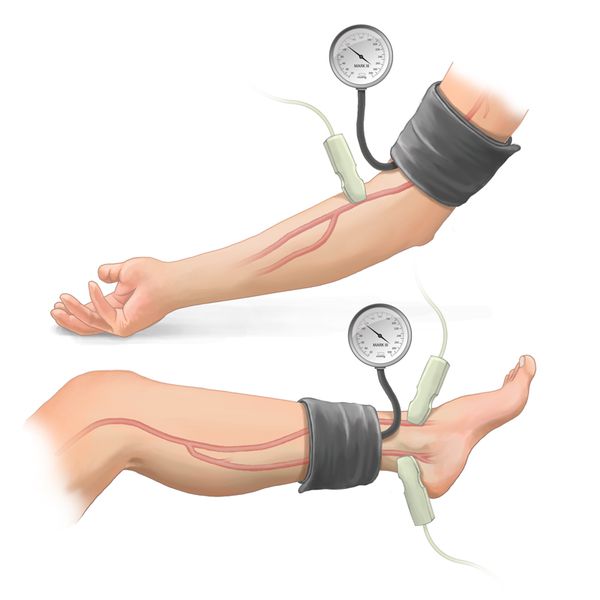
Лодыжечно-плечевой индекс (ЛПИ). Это доступный метод исследования, его проводят и в амбулаторных условиях, и в стационаре. В течение 10 минут пациент лежит на кушетке, обычной манжетой ему измеряют систолическое артериальное давление на обеих плечевых артериях, обеих артериях тыла стопы и на задней большеберцовой артерии [18] .
Тест с нагрузочной ходьбой (тредмил-тест). Один из самых доступных и недорогих методов инструментальной диагностики, который помогает оценить функции нижних конечностей. Однако в практике он применяется нечасто.
С помощью тредмил-теста определяют максимальную дистанцию безболевой ходьбы. Если лодыжечно-плечевой индекс падает после упражнения более чем на 20 %, это указывает на атеросклероз артерий ног.
КТ-ангиография. Информативный, современный метод диагностики. Часто выполняется в амбулаторных условиях. Пациенту внутривенно вводят контрастное вещество, чаще всего йодсодержащее. Томограф делает снимки, на которых чётко видно артерии и места сужения. Исследование в среднем длится от 15 минут до часа. После окончания рекомендуется пить больше жидкости.
Нужно учитывать, что при КТ-ангиографии пациент получает радиоактивное облучение, которое соответствует примерно пятилетнему естественному фоновому облучению.
Магнитно-резонансная томография (МРТ). Метод основан на излучении радиоволн и магнита, радиоактивного облучения пациент не получает. Может проводиться амбулаторно. Исследование длится от получаса до часа. Методика проведения такая же, как при КТ-ангиографии: пациенту внутривенно вводится препарат (для контраста используются вещества, не содержащие йод) и делаются снимки. Противопоказанием к процедуре является наличие металлоконструкций в организме. Все съёмные металлические предметы перед исследованием нужно оставить за пределами кабинета.
Ангиография. Через прокол в артерии в области запястья или в паховой области вводится катетер — тонкая полая трубочка, через которую вводят контрастное вещество. При помощи проволочного направителя катетер внутри артерии доводится до интересующей области. Манипуляция проводится под местной анестезией, длится от 20 минут до нескольких часов. Обычно в области прокола артерии делается давящая повязка на 24 часа.
Ангиография сосудов выполняется с той же целью, что и КТ-ангиография артерий нижних конечностей. Основным преимуществом является возможность в ходе исследования сразу выполнить операцию — балонную ангиопластику сосуда. Ангиография выполняется только в стационаре.
Дифференциальная диагностика
Атеросклероз артерий нижних конечностей нужно отличать от таких заболеваний:
- нейропатий: остеохондроза, нейропатий отдельных нервов и др.; а (болезни Такаясу);
- облитерирующего эндартериита/тромбангиита (болезни Бюргера);
- болезни Рейно;
- синдрома «мёртвого пальца» (болезни Рейля);
- эритромелалгии (болезни Митчелла);
- рожистого воспаления кожи, флегмоны, синдрома диабетической стопы, артритов;
- различных посттравматических окклюзий и спазмов артерий нижних конечностей;
- болезни Барре — Массона;
- тромбированных аневризм артерий нижних конечностей;
- в случаях язв атеросклероз артерий ног дифференцируют с варикозной болезнью, нейротрофическими поражениями конечности и др. [19]
Исключить или подтвердить диагноз помогают названные лабораторные и инструментальные исследования. Также могут использоваться дополнительные методы: электронейромиография, посев с язвы на микрофлору, холодовые пробы, анализы крови и др.
Лечение атеросклероза сосудов нижних конечностей
Лечение атеросклероза артерий нижних конечностей может быть консервативным (терапевтическим) и хирургическим (оперативным).
Консервативное лечение
Цели консервативного лечения — устранить симптомы атеросклероза и снизить риск прогрессирования заболевания. Лечение должно включать лекарственную терапию, немедикаментозные средства лечения и профилактики патологии сосудов [10] .
1. Немедикаментозное лечение
При атеросклерозе артерий ног пациентам нужно изменить свой образ жизни, чтобы не допустить осложнений и прогрессирования болезни:
- Бережно обращаться с кожей ног: ежедневно мыть ноги, избегать царапин, порезов и других повреждений кожи. При атеросклерозе, особенно на фоне сахарного диабета, малейшая царапина может привести к трофической язве.
- Ходить пешком не менее трёх раз в неделю, а лучше ежедневно. При правильных нагрузках тренировочная ходьба улучшает эффективность лечения. Рекомендованная продолжительность тренировочной ходьбы — от получаса до 45 минут, но можно увеличивать нагрузку.
- Отказаться от курения.
- Избегать длительного переохлаждения ног и др.
2. Медикаментозное лечение
Липидоснижающая терапия. У всех пациентов с заболеваниями артерий ног уровень «плохого холестерина» не должен превышать 1,8 ммоль/л (70 мг/дл) [11] [12] . Чтобы снизить холестерин, назначаются статины (Розувастатин, Аторвастатин и др.) и фибраты [4] [20] .
Антигипертензивная терапия. По данным действующих европейских рекомендаций, в ходе лечения нужно добиться, чтобы артериальное давление не превышало 140/90 мм рт. ст. Снизить давление помогают ингибиторы ангиотензинпревращающего фермента (ИАПФ), диуретики, антагонисты кальция, блокаторы рецепторов к ангиотензину (БРА) II поколения.
Антиагреганты и антикоагулянты. Эти препараты предназначены для профилактики тромбоза, но они различаются по механизму действия. Антикоагулянты подавляют активность белков, участвующих в свёртывании крови. Антиагреганты не дают тромбоцитам собираться в сгустки.
Если нет противопоказаний, антиагреганты нужно принимать всем пациентам с симптомным атеросклерозом артерий ног и всем пациентам после операции по реваскуляризации конечности. Чаще всего используется Ацетилсалициловая кислота, иногда Клопидогрел.
Если есть дополнительные факторы (сопутствующий венозный тромбоз, нарушения ритма сердца, аллергия на антиагреганты и др.), врач может назначить антикоагулянты.
В случае недавно перенесённой операции по реваскуляризации конечности антикоагулянты и антиагрегантны могут применяться вместе.
Терапия перемежающейся хромоты. При перемежающейся хромоте применяются препараты, способные расширить мелкие артерии, наиболее эффективные из них:
- Для парентерального введения (инъекции/капельницы/уколы): Пентоксифиллин, Актовегин (депротеинизированный гемодериват крови телят), Вессел Дуэ Ф (Сулодексид), крайне редко назначается никотиновая кислота и простагландины ( Алпростадил или Илопрост ).
- Для перорального применения (в форме таблеток): Цилостазол, Сулодексид, Пентоксифиллин и др.
Терапия гипергомоцистеинемии. Назначаются препараты фолиевой кислоты и кобаламин (B12). В исследованиях была доказана эффективность приёма фолиевой кислоты в дозах от 0,5 до 5,0 мг и кобаламина в дозировке 0,5 мг в сутки [1] [4] . Перед назначением этих препаратов нужно проверить их уровень в крови и исключить противопоказания, так как эти вещества оказывают значительный биостимулирующий (и даже онкогенный) эффект.
Терапия болевого синдрома. Применяются нестероидные противовоспалительные препараты (НПВС): Кетопрофен, Анальгин и др. Для лечения и очищения язв могут использовать антимикробные мази и порошки.
Препараты стимуляторы репарации тканей. Эти препараты стимулируют рост мелких сосудов, но по поводу такого лечения нет единого мнения среди врачей. Кто-то категорически против из-за побочных эффектов, кто-то использует. В Национальных рекомендациях по диагностике и лечению заболеваний артерий нижних конечностей этот метод не указан. Эффективность и результаты лечения сильно различаются в зависимости от клиники и врача, который проводит лечение.
3. Физиолечение
При атеросклерозе артерий ног может применяться электрофорез с Новокаином, дарсонвализация, гипербарическая оксигенация и др. [5] Физиотерапия всегда используется как дополнительный метод лечения. Она упоминается в книгах и применяется на практике, но научных исследований по эффективности именно этих методов в сосудистой хирургии нет.
Осложнения, ассоциированные с терапией симптомного атеросклероза артерий нижних конечностей:
- Болезни желудка, связанные с приёмом НПВС, вплоть до язв.
- Психические нарушения на фоне постоянного болевого синдрома: депрессивные состояния, неврозы и др.
- Обострение болезней печени и почек (гепатитов, цирроза, нефрита, сморщенной почки и др.), связанные с неправильным применением лекарственных препаратов. Нужно учитывать, что лекарства всасываются в организме не полностью и выходят через печень или почки. Из-за чрезмерной нагрузки на эти болезни могут обостриться [1][4] .
Хирургическое лечение
Так как причиной ишемии является сужение или закупорка просвета артерий атеросклеротическими бляшками, оптимальнее всего провести хирургическое лечение.
У большинства пациентов с заболеваниями артерий ног возможно провести реконструктивные операции артерий. Такие операции направлены на восстановление анатомии или функции нижних конечностей.
Возможные реконструктивные операции:
1. Открытые операции:
- Тромбэндартерэктомии — удаление тромбов и бляшек из просвета сосудов.
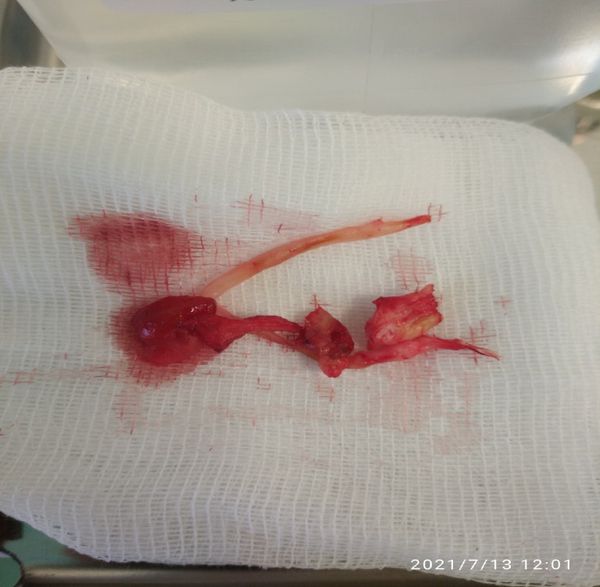
Удалённые атеросклеротические бляшки
- Протезирование артерии — замена сосуда искусственным протезом либо собственной веной пациента.
- Профундопластика — п ластика глубокой бедренной артерии, при которой из неё удаляют бляшки, после чего диаметр просвета артерии расширяют при помощи заплат .
- Артериализация венозного русла — операция, при которой кровоток из артерии пускают в вену.
- Шунтирующие операции — наложение мостика между здоровыми участками сосуда в обход закрытого участка артерии. Например, при перекрёстном бедренно-бедренном (подвздошно-бедренном) шунтировании соединяют артерии двух нижних конечностей и нога кровоснабжается за счёт другой ноги. Также бывает аорто-бедренное шунтирование, бедренно-подколенное, бедренно-берцовое, подмышечно-бедренное и др.
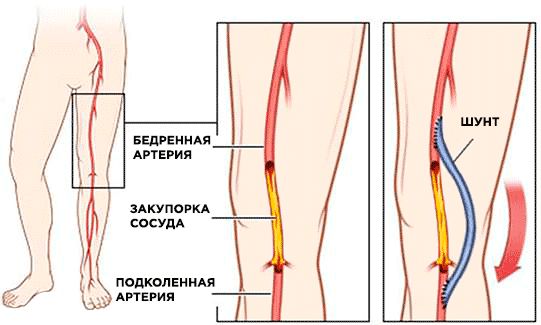
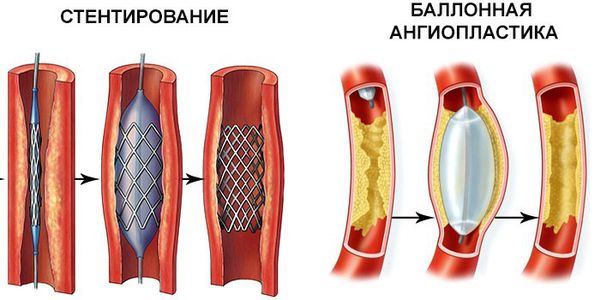
2. Эндоваскулярные процедуры — восстановление сосудов без разрезов:
- Транслюминальная баллонная ангиопластика — в артерию вводят тонкую трубку с маленьким баллоном, который позволит расширить русло сосуда.
- Стентирование — в просвет сосуда помещают упругий металлический каркас, расширяющий просвет артерии.
3. Гибридные операции — сочетание открытых и эндоваскулярных методов лечения. Проводятся при сложном, многоуровневом поражении артерий.
Неклассические методы восстановления и улучшения кровотока
- Симпатэктомия — удаление симпатических нервных узлов.
- Операция Рота — выполнение дырочек на кости, чтобы мелкие сосуды прорастали из костного мозга в окружающие ткани.
- Аутодермопластика — пластика трофических язв, чтобы ускорить их заживление при неэффективности консервативного лечения.
- Ампутация — отсечение участка ноги при его необратимом поражении. Какую часть придётся удалить, зависит от уровня поражения.
Эти методы используются редко.
Реабилитация после операции
Стандартный послеоперационный период длится от 4 до 10 суток. После этого периода пациента отпускают на амбулаторное наблюдение и лечение у хирурга по месту жительства.
В зависимости от характера операции рекомендации по реабилитации могут отличаться: например, при протезировании или шунтировании врач может рекомендовать не передавливать область протеза или шунта другой ногой. Также даются рекомендации по ходьбе (какие нагрузки возможны), образу жизни, питанию и другим факторам. При стандартном течении заболевания через 10 дней после операции можно включать обычные физические нагрузки и постепенно снижать ограничения. Каких-то специфических реабилитационных мероприятий не требуется.
Прогноз. Профилактика
По мнению большинства сосудистых хирургов, эффективность лечения в основном зависит от приверженности пациента к терапии. Если пациент осознаёт своё заболевание и его последствия, соблюдает рекомендации и периодически наблюдается у сосудистого хирурга, прогноз более оптимистичный.
Прогноз также напрямую зависит от степени поражения артерий ног на момент лечения и сопутствующих патологий [11] [17] .
Профилактика атеросклероза артерий нижних конечностей
Чтобы предотвратить развитие атеросклероза артерий ног, нужно избегать факторов риска:
Атеросклероз (склероз) сосудов головного мозга: лечение
Атеросклероз — изменение оболочки сосудов, при котором в просвете сосудов появляются бляшки. Сначала болезнь затрагивает внутреннюю оболочку (интиму) сосуда, затем среднюю. Просвет сосудов сужается или вовсе закупоривается. При этом кровоснабжение органа, питаемого сосудом, ухудшается. Выпадают функции органа.
По данным ВОЗ, атеросклероз в развитых странах мира занимает первое место среди всех заболеваний. 90% случаев смертей от сердечно-сосудистых заболеваний — осложнения атеросклероза.
Заболевание чаще встречается у людей старше 50-60 лет, однако есть тенденция к «омоложению», при этом все зависит от наличия факторов риска. Мужчины страдают чаще женщин, причем риск повышается в более молодом возрасте. У женщин риск выше после менопаузы.
Причины развития атеросклероза сосудов
Атеросклероз сосудов головного мозга не возникает лишь из-за одного фактора, обычно он вызван комплексом причин. Среди них:
- Пожилой возраст. Риск развития возрастает с годами, это закономерный процесс старения организма.
- Пол. Мужчины больше подвержены. Болезнь начинается в более молодом возрасте, чем у женщин.
- Нарушение баланса липидов. Считается, что есть «хорошие» липиды — ЛПВП, липопротеины высокой плотности, а есть «плохие» — ЛПНП, липопротеины низкой плотности. ЛПВП обладают положительными свойствами: они не дают образовываться холестериновым бляшкам. ЛПНП же наоборот «притягивают» холестерин к сосудам.
- Генетическая предрасположенность. Нарушение баланса липидов порой обусловлено генами. Таковым является заболевание семейная гиперхолестеринемия.
- Повышенное содержание холестерина. Холестерин — один из основных компонентов бляшки на сосудах.
- Курение. Установлено, что компоненты табачного дыма вызывают спазм сосудов. Кроме того, никотин способствует прикреплению холестериновых бляшек к интиме сосудов.
- Ожирение. У людей с чрезмерно развитой подкожно-жировой клетчаткой нарушается баланс липидов в организме. Также ожирение — фактор риска сахарного диабета, гипертонической болезни. Они сами по себе значительно увеличивают риск атеросклероза. Массу тела оценивают с помощью индекса Кетле — ИМТ = вес, кг / рост * рост, м 2 . Окно нормального веса — от 18,5 до 24,9 кг/м 2 .
- Гиподинамия. Малоподвижный образ жизни также влияет на обмен липидов организмом. Кроме того, это фактор развития ожирения.
- Высокое артериальное давление. Гипертония ведет к нарушению функции сосудов. Они становятся более восприимчивыми к атеросклерозу.
- Сахарный диабет. Нарушаются все виды обмена веществ в организме. Концентрация ЛПНП повышается, следовательно, возрастает риск атеросклероза.
- Алкоголь. Злоупотребление спиртным ведет к гипертонии и изменениям во всех органах.
- Стресс. Негативно влияет на тонус сосудов головного мозга.
Склероза сосудов головного мозга можно избежать или хотя бы замедлить прогрессирование недуга, если вовремя обратиться к врачам. Самыми распространенными причинами возникновения склероза считаются:
повышенное артериальное давление
табакокурение и чрезмерное употребление алкогольных напитков
высокое содержание холестерина в крови
избыточная масса тела
малоподвижный образ жизни
неправильное питание с переизбытком жиров в рационе
Если держать под контролем эти факторы, можно снизить риск возникновения болезни. Особенность течения недуга заключается в том, что даже при индивидуальном подходе к лечению и эффективной терапии нельзя полностью вылечить закупорку сосудов. Лекарства и другие методы борьбы с болезнью могут только замедлить рост атеросклеротических бляшек, при более интенсивном лечении их можно сократить в размерах.
Симптомы и признаки атеросклероза головного мозга
Симптомы и признаки зависят от степени несоответствия потребностей мозга в кислороде и возможностями организма, а также от продолжительности этого патологического состояния. Мозговая ткань потребляет до 25 % всего кислорода, попадающего в организм, и до 70 % глюкозы, так как запасов гликогена, откуда другие ткани берут ее, у мозга нет. Есть предположение, что, если задержать дыхание на 10 секунд, мозг в состоянии использовать весь кислород, который есть на данный момент в его тканях. А при склерозе его сосудов постепенно увеличивается дефицит кислорода, ведущий к появлению первых симптомов, на которые нужно обратить особое внимание:
- появляются проблемы со сном, просыпаетесь более уставшим;
- учащаются головные боли или появляются впервые. Чаще всего по типу мигрени;
- ухудшается память, вы становитесь рассеянным, трудно сконцентрироваться на задаче;
- постоянная вялость и депрессивное настроение.
Начальная стадия атеросклероза сосудов головного мозга
Это фаза общего недомогания. Еще ее называют астенической.
Жалобы:
- Головные боли;
- Тяжесть в голове, головокружение;
- Шум в ушах;
- Слабость, невозможность долго работать;
- Быстрая утомляемость;
- Проблемы со сном;
- Перепады настроения;
- Снижение памяти, концентрации внимания.
Церебральный атеросклероз редко диагностируют на этой стадии. При такой клинической картине пациенты, как правило, не обращаются к врачу, списывая свое плохое самочувствие на высокое АД или переутомление.
Мнение эксперта
Автор:
Алексей Владимирович Васильев
Врач-невролог, руководитель НПЦ болезни двигательного нейрона/БАС, кандидат медицинских наук
Атеросклероз сосудов головного мозга — это коварное заболевание, которое диагностируется у пациентов в возрасте старше 45 лет. Начальная стадия протекает практически незаметно, поэтому больные обращаются за помощью уже в запущенном состоянии. Болезни подвержены люди, у которых есть родственники с атеросклерозом, поэтому им рекомендуется проводить регулярную диагностику, чтобы выявить болезнь на начальной стадии.
Болезнь возникает из-за скопления холестериновых бляшек. Чаще всего склероз СГМ диагностируется у людей которые ведут неактивный образ жизни, употребляют табак и спиртные напитки, злоупотребляют жареной пищей и имеют избыточный вес.
Заболевание развивается в несколько этапов. Начальный протекает бессимптомно, распознать его очень сложно. Однако все стадии сопровождаются различными симптомами:
- Начальная. Возникают головные боли и головокружение, которые чаще всего списываются на переутомление. Стоит учитывать, что после сна симптомы пропадают.
- Прогрессирующая. Отличается усиленными симптомами предыдущего этапа, у пациента наблюдается эмоциональная неустойчивость, человек впадает в депрессию.
- Декомпенсация. Является самой сложной формой заболевания, при которой происходит инсульт или паралич. У пациента наблюдаются провалы в памяти, ему необходим постоянный уход.
Вторая стадия атеросклероза сосудов головного мозга
На второй стадии прежние жалобы усугубляются и дополняются новой неврологической симптоматикой:
- Нарушение глотания. Происходит из-за расстройства иннервации неба, глотки и языка.
- Изменение речи и голоса. Причина этого явления та же, что у нарушения глотания. Голос становится глухим, а речь — непонятной и нечеткой.
- Непроизвольный смех, плач. При этом они не связаны с эмоциональным состоянием больного.
- Нарушение координации. Ходьба затрудняется, при этом исчезают движения рук. Ухудшается мелкая моторика.
- Амиостатический синдром: замедление движений, усиление тонуса мышц, утрата жестикуляции и мимики.
- Рефлексы орального автоматизма. При прикосновении к губам или к носу происходит рефлекторное вытягивание губ. Обычно не выявляется в повседневной жизни.
- Нарушение памяти и интеллекта. Развивается сосудистая деменция (см. ниже в последствиях).
Третья стадия атеросклероза сосудов головного мозга
- Ухудшение памяти, интеллекта. Пропадают давние воспоминания, утрачиваются профессиональные навыки. Больной становится беспомощным, не может себя обслуживать. Теряется в знакомых местах.
- Постуральные нарушения. Еще более заметны расстройства походки и движений.
- Обмороки. Временная потеря сознания в классическом варианте.
- ТИА — транзиторная ишемическая атака. Проявляется головокружением с тошнотой, рвотой. Сопровождается яркими вспышками света перед глазами. После приступа пациент чувствует себя дезориентированным, временно утрачивает память. Приступ ТИА очень похож на инсульт. Главное отличие — ТИА не сопровождается некрозом участка коры головного мозга. Вся симптоматика полностью исчезает в течение суток.
- Малый инсульт. Похож на ТИА, но неврологическая симптоматика длится от 2 до 21 суток. После малого инсульта так же, как и при ТИА, нет органического поражения коры головного мозга.
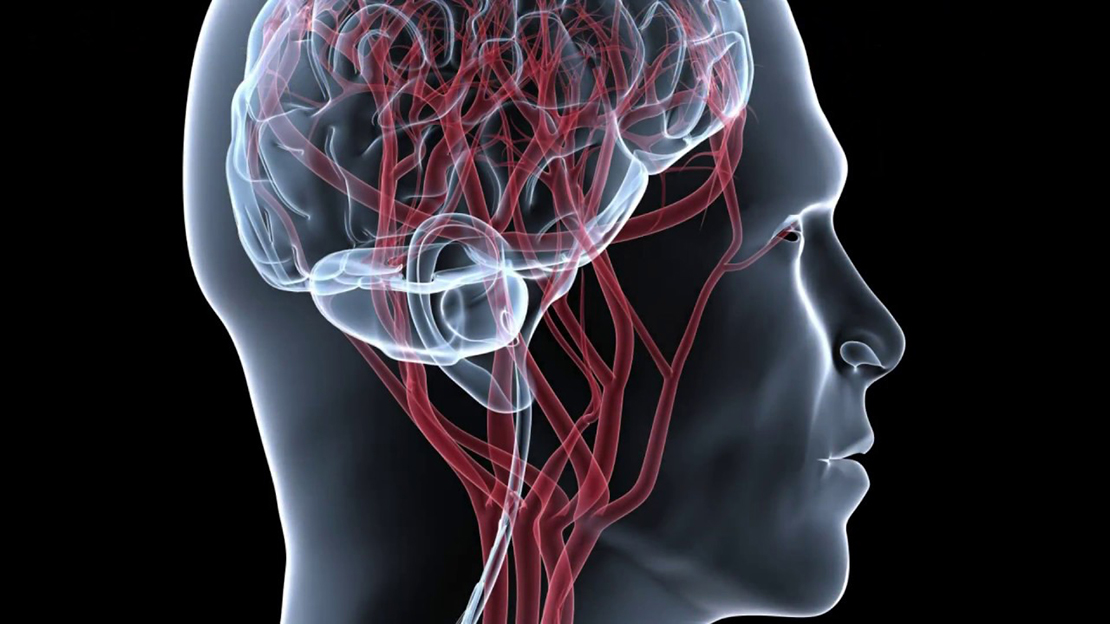
Диагностика атеросклероза сосудов головного мозга
По одним жалобам поставить диагноз атеросклероз сосудов головного мозга нельзя. Обследование включает обязательные и дополнительные исследования.
Обязательные исследования:
- Биохимия крови: общий холестерин, ЛПНП, ЛПВП, триглицериды;
- Общий анализ крови;
- Сахар крови;
- Коагулограмма;
- Коэффициент атерогенности;
- ЭКГ;
- Допплерография экстракраниальных артерий.
Дополнительные исследования:
- Биохимия крови: трансаминазы печени (АЛТ, АСТ), креатинин, КФК;
- Коагулограмма на Д-димер;
- Иммуноферментный анализ (ИФА): определение антинуклеарного фактора;
- Белковые фракции;
- C-реактивный белок;
- Дуплексное сканирование сосудов головы и шеи;
- Цветовое допплеровское картирование (вариант УЗИ);
- ЭхоКГ;
- МРТ, КТ с контрастированием;
- ПЭТ;
- СКТ-ангиография брахиоцефальных артерий;
- Осмотр глазного дна для выявления изменений сосудов сетчатки.
Комплекс необходимых исследований доступен в Юсуповской больнице. Случаи, когда требуются консультации узких специалистов:
- Подозрения на острый коронарный синдром — кардиолог.
- Стенозирующие поражения сосудов шеи — ангиохирург.
- Поражения внутричерепных артерий — нейрохирург.
- Проблемы со свертываемостью крови — гематолог.
- Высокий сахар крови — эндокринолог.
- Выраженные нарушения психики — психиатр.





Лечение атеросклероза сосудов головного мозга
Лечение заболевания зависит от множества факторов: стадии процесса, лабораторных показателей, сопутствующих патологий.
Применяют следующие методы:
- Прием лекарственных средств;
- Диетотерапия;
- Хирургия;
- Коррекция образа жизни (о ней — в разделе профилактики).
Цель лечения — убрать дисбаланс липидов и не дать сформироваться атеросклеротической бляшке.
- Гиполипидемические средства. Буквальный перевод с латыни — средства, снижающие содержание липидов в крови.
- Статины. Наиболее эффективные представители этой группы. Снижают концентрацию всех видов липидов крови.
- Фибраты. Снижают уровень триглицеридов лучше, чем статины, однако хуже справляются с ЛПНП.
- Никотиновая кислота. Также уменьшает концентрацию липидов, но менее эффективно, чем статины и фибраты.
- Секвестранты желчных кислот. Снижают всасывание холестерина из ЖКТ.
Ни в коем случае нельзя самостоятельно начинать прием препаратов. Все должно быть по индивидуально подобранной схеме. Статины несовместимы с некоторыми лекарственными средствами, а при приеме с фибратами и никотиновой кислотой чреваты рабдомиолизом — разрушением скелетных мышц.
При атеросклерозе назначают стол №10С по Певзнеру. Основные принципы:
- Уменьшение калорийности;
- Снижение потребления жиров, легкоусвояемых углеводов;
- Приготовление еды при помощи варки или на пару;
- Отказ от соли при приготовлении блюд;
- Дробное питание 5 раз в сутки.
Есть два варианта диеты: для пациентов с нормальным и с избыточным весом.
1-й вариант. Пациенты с нормальным весом.
- Белки — 90-100 г
- Жиры — 80 г
- Углеводы — 350 г, из них до 50 г сахар
- Калорийность — 2300-2500 ккал в сутки.
2-й вариант. Пациенты с ожирением.
- Белки — 80-90 г
- Жиры — 70 г
- Углеводы — 250-300 г, сахар исключают
- Калорийность — 1800-2100 ккал в сутки.
Нормы калорийности условны. В зависимости от пола, возраста и физической активности возможны корректировки.
Некоторые из подходящих продуктов:
- Из мучного: ржаной хлеб, пшеничный хлеб с отрубями, зерновой.
- Из круп: овсяная, ржаная, гречневая, пшено в виде каш. Ограниченно — рис, манная крупа.
- Из мясного: курица, индейка, кролик отварные, нежирная говядина.
- Из рыбного: нежирная рыба, отварная и запеченная.
- Из молочного: кефир, простокваша, молоко и творог с низким процентом жира, растительные аналоги молока.
- Из яиц: омлет на пару.
- Из овощей: морковь, капуста, кабачки, огурцы.
- Из фруктов и ягод: любые, кроме сильно сладких.
- Из напитков: зеленый чай, цикорий, кэроб, растительные «молочные» напитки.
Отсутствие какого-либо продукта в списке не говорит о том, что его нельзя употреблять.
Запрещенные продукты:
- Жирные мясо и рыба;
- Жареные продукты;
- Соленья и соленые продукты в принципе;
- Копченое;
- Острые приправы и специи;
- Виноград;
- Крепкий кофе;
- Шоколад, конфеты и другие сладкие изделия;
- Сдобная выпечка;
- Мед, патока, варенье и джем;
- Редис, редька, шпинат;
- Соки с содержанием сахара.
Один из вариантов меню:
- Первый завтрак: овсяная каша на воде, творог низкой жирности, чай.
- Второй завтрак: банан или яблоко.
- Обед: постные щи с куском ржаного хлеба, котлета из индейки на пару.
- Полдник: стакан кефира.
- Ужин: куриное филе, тушеная цветная капуста с зеленым горохом, салат из свежих овощей.
Операция нужна далеко не всем больным с атеросклерозом. Показания:
- Перенесенная транзиторная ишемическая атака в последние 6 месяцев;
- Перенесенный ишемический инсульт в последние 6 месяцев;
- Стеноз внутренней сонной артерии.
Оперативное вмешательство с высокой эффективностью. Его суть — удаление внутреннего слоя сосуда с атеросклеротической бляшкой. Цель — наладить кровообращение и не допустить инсульт.
Перед операцией обязательно проверяют реакцию больного на прекращение поступления крови по внутренней сонной артерии.
Операцию проводят под местной анестезией или под наркозом. Выбор обезболивания зависит от состояния пациента.
Есть два варианта операции: классическая и эверсионная, с выворачиванием артерии наружу. Для больного принципиальной разницы нет. Хирурги выбирают ту или иную тактику уже в ходе операции.
Основные этапы классической эндартерэктомии:
- Делают разрез кожи от уха и сосцевидного отростка до середины шеи;
- Послойно разрезают подкожно-жировую клетчатку, подкожную мышцу, фасцию;
- Выделяют, пересекают и перевязывают внутреннюю яремную вену;
- Выделяют общую сонную артерию;
- Пережимают общую, внутреннюю и наружную сонные артерии;
- Разрезают внутреннюю сонную артерию;
- Отделяют бляшку с внутренней и средней стенкой;
- Контролируют прикрепления внутренних слоев сосуда на неповрежденных участках;
- Закрывают разрез артерии;
- Снимают зажимы с сосудов;
- Накладывают швы на мышцы и кожу.
Экстра-интракраниальный сосудистый микроанастомоз (ЭИКМА)
Показание — полная закупорка внутренней сонной артерии.
Суть операции — создается сообщение между внутричерепной артерией и наружной сонной артерией.
В результате кровь идет в обход участка закупорки внутренней сонной артерии.
Показание — у больного высокий риск осложнений после эндартерэктомии.
Суть операции — в артерию устанавливают стент, который расширяет ее просвет.
Операция малоинвазивная, не требует наркоза. Делают прокол бедренной артерии, в нее вводят катетер со стентом, который достигает внутренней сонной артерии и «раскрывается» подобно зонтику. Просвет артерии расширяется, и кровоснабжение мозга нормализуется.
Остались вопросы? Мы вам перезвоним

Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Прогноз и последствия
Прогноз для пациентов с атеросклерозом сосудов головного мозга неоднозначен. Играют роль следующие факторы:
- Возраст;
- Стадия заболевания;
- Своевременность начала лечения;
- Устранение факторов риска, следование рекомендациям;
- Сопутствующие заболевания.
Если пациент вовремя обратился к врачу и незамедлительно начал лечение, у него есть шансы держать заболевание под контролем. При этом качество жизни не ухудшится.
Однако без лечения и при пренебрежении рекомендациями следуют осложнения.
Ишемический инсульт. Атеросклеротические бляшки предрасполагают к образованию тромбов. Тромб закупоривает просвет, кровь не поступает, часть коры мозга погибает.
Симптомы:
- нарушение чувствительности на одной половине лица;
- паралич одной половины лица;
- проблемы со зрением: больные видят «мушек» перед глазами, вспышки света, двоение объектов;
- шаткая походка;
- общая слабость, онемение конечностей.
При наличии таких признаков нужно незамедлительно обращаться к врачу. Он проведет дифференциальную диагностику. Ишемический инсульт похож на кровоизлияние в мозг. Ошибка в диагнозе будет стоить пациенту жизни.
Сразу же будет назначено лечение для минимизации зоны некроза коры головного мозга. Для определения зоны поражения проводят МРТ, КТ с контрастированием.
После перенесенного инсульта пациентам нужно восстановление и возвращение к привычной жизни. В Юсуповской больнице есть клиника реабилитации с качественным оборудованием, где больные после инсульта получают необходимую помощь. Методы реабилитации:
- Кинезитерапия;
- Лечебный массаж;
- Метод биологической обратной связи;
- Электромиостимуляция.
Сосудистая деменция. В результате атеросклероза сосуды головного мозга сужаются. Крови поступает меньше. Из-за недостатка кровоснабжения головного мозга его функции нарушаются. Первые признаки сосудистой деменции: снижение памяти, дезориентация, снижение концентрации внимания. Больной не запоминает последние события, путает имена. При этом он понимает, что он стал забывчивым.
На этом этапе важно скорее начать лечение, так как симптомы продолжат нарастать и изменения в психической сфере станут необратимыми.
Источник https://sosudinfo.ru/serdce/serdechnye-preparaty/
Источник https://probolezny.ru/ateroskleroz-sosudov-nizhnih-konechnostej/
Источник https://yusupovs.com/articles/neurology/ateroskleroz-skleroz-sosudov-golovnogo-mozga-preparaty-dlya-lecheniya-zabolevaniya/