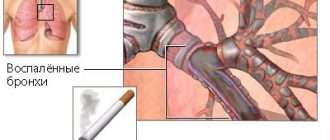
Бронхит курильщика: диагностика и лечение

Бронхит курильщика — это достаточно распространенная проблема среди населения. Данное заболевание подразумевает под собой развитие хронического воспалительного процесса в бронхах на фоне систематического негативного воздействия табачного дыма на дыхательные пути. Особенность такой патологии заключается в том, что она имеет постепенно прогрессирующее течение и сопровождается нарастанием обструктивных изменений. При отсутствии необходимой медицинской помощи существует высокая вероятность возникновения хронической дыхательной недостаточности, способствующей значительному снижению качества жизни больного человека и приводящей к его профессиональной непригодности. К другим возможным осложнениям относятся эмфизема легких, легочные ателектазы, пневмосклероз и так далее.
В настоящее время количество курящих людей неуклонно растет. На сегодняшний момент никотиновая зависимость занимает лидирующие позиции среди всех вредных привычек. По последним данным, среди жителей России более пятидесяти шести процентов мужчин и двадцати двух процентов женщин имеют это пагубное пристрастие. Примечательно то, что бронхит курильщика имеет медленно прогрессирующее течение и чаще всего развивается спустя несколько лет после начала курения. В среднем его выраженные клинические проявления возникают у людей, имеющих более чем пятнадцатилетний стаж этой вредной привычки. Различные осложнения формируются примерно через двадцать — двадцать пять лет. Однако иногда специфические начальные изменения в бронхах появляются спустя уже несколько месяцев после первой выкуренной сигареты. О точных сроках не может судить ни один человек. Если рассматривать статистику, то чаще всего от данной болезни страдают представители мужского пола.
Как мы уже сказали, в основе развития этого патологического процесса лежит систематическое раздражающее воздействие на бронхи никотина и других компонентов табачного дыма. Был проведен ряд исследований, указывающих на то, что в группе риска по формированию бронхита курильщика находятся не только не люди, которые сами курят, но и их окружение.
При горении сигареты выделяется достаточно большое количество различных веществ. Газообразные соединения, например, аммиак или полициклические ароматические углеводороды, способствуют раздражению бронхиальной стенки и постепенному нарастанию в ней воспалительных изменений. Помимо газообразных соединений, при курении выделяются и твердофазные вещества, осаждающиеся в просвете бронхов. Отдельно стоит сказать о том, что свою роль в развитии этой болезни играет еще и температура табачного дыма, которая может доходить до сорока и более градусов. Она способствует возникновению легкого ожога слизистой оболочки различных отделов дыхательной системы.
На фоне хронического воспалительного процесса в слизистой оболочке бронхов запускается ряд морфологических изменений. Реснички мерцательного эпителия подвергаются деструкции и утрачивают свою двигательную активность, трахеобронхиальные железы гиперплазируются, что ведет к активной выработке вязкого слизистого компонента. Данный компонент с трудом выводится из бронхов и постепенно начинает застаиваться там. Происходящие изменения ведут к нарушению проходимости воздуха по дыхательным путям и постепенному нарастанию обструкции. Зачастую на фоне хронического бронхита присоединяется вторичная бактериальная флора, способствующая еще большему прогрессированию воспалительного процесса.
Существует некоторое количество факторов, которые повышают вероятность развития данного заболевания. Прежде всего — это имеющиеся патологии со стороны дыхательной системы. Бронхит курильщика нередко формируется на фоне пониженного уровня иммунной защиты, частых респираторных инфекций, а также при дополнительном наличии производственной вредности.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Симптомы, характерные для бронхита курильщика

Симптомы при таком патологическом процессе могут значительно различаться. Их выраженность напрямую зависит от длительности и интенсивности воспаления, локализующегося в бронхах. На первых порах больной человек указывает на приступы кашля в утреннее время суток, при которых выделяется густая слизистая мокрота. С течением времени присоединяются жалобы на одышку, появляющуюся при какой-либо физической активности. Респираторные инфекции у таких пациентов протекают гораздо тяжелее и длительнее.
Постепенно все сопутствующие симптомы становятся гораздо более выраженными. Кашель присутствует не только по утрам, но и на протяжении всего дня. Особенно интенсивные приступы возникают в холодное время года. Одышка появляется теперь даже при небольших физических нагрузках. Как правило, в период обострения присоединяется общий интоксикационный синдром, проявляющийся выраженным недомоганием и повышением температуры тела.
По мере нарастания обструктивных нарушений клиническая картина дополняется симптомами, указывающими на дыхательную недостаточность. Одышка все больше прогрессирует и вынуждает человека кардинально изменить свой образ жизни.
Диагностика и лечение болезни

Прежде всего, данная болезнь может быть заподозрена на основании сведений о продолжительном стаже курения. В обязательном порядке проводится полное физикальное обследование в совокупности с общеклиническими анализами. Из инструментальных методов показаны рентгенография и бронхоскопия. Также следует оценить функцию внешнего дыхания и направить мокроту на исследование.
Бронхит курильщика в первую очередь подразумевает под собой полный отказ от курения. Медикаментозная терапия складывается из муколитиков, бронходилататоров и витаминотерапии. Хороший эффект оказывают щелочные ингаляции и различные физиотерапевтические процедуры. При необходимости подключаются антибактериальные средства.
Профилактика развития бронхита курильщика
Единственным методом профилактики является полное исключение табакокурения из своей жизни.
Бронхит курильщика лечение народными средствами в домашних условиях

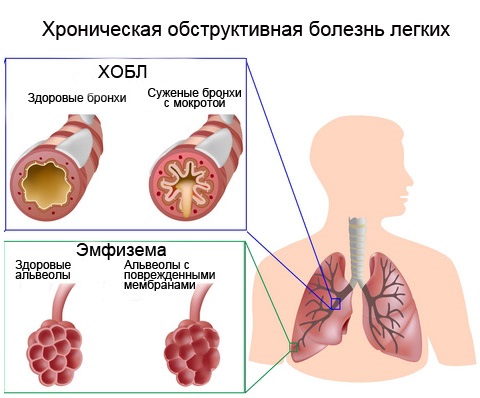
ХОБЛ — хроническая обструктивная болезнь легких
Длительные воспалительные заболевания бронхов, протекающее с частыми рецидивами, кашлем, мокротой и одышкой называются общим термином – хроническая обструктивная болезнь легких, сокращенно ХОБЛ. Развитию патологии способствует плохая экологическая обстановка, работа в помещениях с загрязненным воздухом и другие факторы, провоцирующие болезни легочной системы.
Термин ХОБЛ появился сравнительно недавно, около 30 лет назад. В основном заболевание беспокоит курильщиков. Недуг является постоянно текущим, с периодами короткой или длительной ремиссии, заболеванием, больной человек всю жизнь нуждается в медицинской помощи. Хроническая обструктивная болезнь легких это патология, которая сопровождается ограничением проходимости воздуха в дыхательных путях.
Со временем болезнь прогрессирует, состояние ухудшается.

Что это такое?
Хроническая обструктивная болезнь лёгких (ХОБЛ) — самостоятельное заболевание, для которого характерно частично необратимое ограничение воздушного потока в дыхательных путях, имеющее, как правило, неуклонно прогрессирующий характер и спровоцированное аномальной воспалительной реакцией ткани лёгких на раздражение различными патогенными частицами и газами.
Причины возникновения
Основная причина ХОБЛ – курение, активное и пассивное. Табачный дым повреждает бронхи и саму легочную ткань, провоцируя воспаление. Лишь 10% случаев болезни связано с влиянием профессиональных вредностей, постоянного загрязнения воздуха. В развитии болезни могут принимать участие и генетические факторы, вызывающие недостаточность некоторых защищающих легкие веществ.
Основные факторы риска ХОБЛ:
Симптомы ХОБЛ
Течение ХОБЛ, как правило, прогрессирующее, однако у большей части пациентов наблюдается развитие развернутой клинической симптоматики в течение нескольких лет и даже десятилетий.
Первым специфическим симптомом развития ХОБЛ у больного является появление кашля. В дебюте заболевания кашель беспокоит пациента только в утренние часы и носит непродолжительный характер, однако с течением времени наблюдается ухудшение состояния больного и появление мучительного надсадного кашля с отделением обильного количества мокроты слизистого характера. Выделение вязкой мокроты желтого цвета свидетельствует о гнойном характере секрета воспалительной природы.
Длительный период ХОБЛ неизбежно сопровождается развитием эмфиземы легких двухсторонней локализации, о чем свидетельствует появление одышки экспираторного характера, то есть затруднение дыхания в фазе «выдоха». Характерной особенностью одышки при ХОБЛ является ее постоянный характер со склонностью к прогрессированию при условии отсутствия лечебных мероприятий. Появление у пациента постоянных головных болей без четкой локализации, головокружения, снижения трудоспособности и сонливости свидетельствуют в пользу развития гипоксического и гиперкапнического поражения структур головного мозга.
| Степень | Тяжесть | Описание |
| 0 | Нет | Одышка только при очень интенсивной нагрузке |
| 1 | Легкая | Одышка при быстрой ходьбе, небольшом подъёме |
| 2 | Средняя | Одышка вынуждает пациента передвигаться при ходьбе медленнее, чем здоровые люди того же возраста |
| 3 | Тяжелая | Одышка заставляет останавливаться при ходьбе примерно через каждые 100 метров |
| 4 | Очень тяжелая | Одышка не позволяет выйти за пределы дома или появляется при переодевании |
Интенсивность данных проявлений меняется от стабильности к обострению, при котором увеличивается выраженность одышки, нарастает объем мокроты и интенсивность кашля, меняется вязкость и характер отделяемой мокроты. Прогрессирование патологии проходит неравномерно, но постепенно состояние больного все ухудшается, присоединяются внелегочные симптомы и осложнения.
Стадии течения болезни
Классификация ХОБЛ предполагает 4 стадии:
- Первая стадия – пациент не замечает у себя никаких патологических отклонений. Его может посещать кашель хронической направленности. Органические изменения неопределённы, поэтому поставить диагноз ХОБЛ на этой стадии не удаётся.
- Вторая стадия — заболевание протекает не тяжело. Пациенты обращаются к врачу на консультацию по поводу одышки во время выполнения физических упражнений. Ещё хроническая обструктивная болезнь лёгких сопровождается интенсивным кашлем.
- Третья стадия ХОБЛ сопровождается тяжёлым течением. Для неё характерно наличие ограниченного поступления воздуха в дыхательные пути, поэтому одышка формируется не только при физических нагрузках, но и в состоянии покоя.
- Четвёртая стадия – крайне тяжёлое течение. Возникающие симптомы ХОБЛ носят опасный характер для жизни. Наблюдается закупоренность бронхов и формируется лёгочное сердце. Пациенты, у которых диагноз 4-й стадии ХОБЛ, получают инвалидность.
Что еще следует знать?
С нарастанием тяжести ХОБЛ приступы удушья становятся чаще и тяжелее, при этом симптомы быстро нарастают и остаются дольше. Важно знать, что делать при наступлении приступов удушья. Лечащий врач поможет подобрать лекарства, которые помогут при таких приступах. Но в случаях очень тяжелого приступа может потребоваться вызов бригады скорой медицинской помощи. Оптимальной является госпитализация в специализированное пульмонологическое отделение, однако при его отсутствии или заполненности больной может быть госпитализирован в терапевтический стационар, чтобы купировать обострение и предотвратить осложнения болезни.
У таких больных со временем часто проявляется депрессия и тревога из-за осознания болезни, которое становится хуже. Одышка и трудность дыхания также способствуют чувству тревоги. В таких случаях стоит обязательно поговорить с лечащим врачом о том, какие виды лечения можно подобрать для облегчения проблем с дыханием во время приступов одышки.
Качество жизни
Для оценки данного параметра используются Вопросники SGRQ и HRQol, тесты Pearson χ2 и Fisher. Учитывается возраст начала курения, количество выкуриваемых пачек, длительность симптомов, стадия заболевания, степень одышки, уровень газов крови, количество обострений и госпитализаций за год, наличие сопутствующих хронических патологий, эффективность базисного лечения, участие в программах реабилитации.
- Одним из факторов, который необходимо учитывать при оценке качества жизни пациентов с ХОБЛ становится стаж курения и количество выкуренных сигарет. Исследования подтверждают. Что с увеличением стажа курения у пациентов ХОБЛ существенно снижается социальная активность, и нарастают депрессивные проявления, ответственные за снижение не только работоспособности, но и социальной адаптированности и статусности больных.
- Наличие сопутствующих хронических патологий других систем снижает качество жизни за счет синдрома взаимного отягощения и увеличивает риск летальных исходов.
- Более старшие пациенты имеют худшие функциональные показатели и возможности к компенсации.
Осложнения
Как и любой другой воспалительный процесс, обструктивное заболевание легких иногда приводит к появлению ряда осложнений, таких как:
- воспаление легких (пневмония);
- дыхательная недостаточность;
- гипертензия легких (повышенное давление в легочной артерии);
- необратимая сердечная недостаточность;
- тромбоэмболия (закупорка сосудов тромбами);
- бронхоэктаз (развитие функциональной неполноценности бронхов);
- синдром легочного сердца (увеличение давления в легочной артерии, приводящее к утолщению правых сердечных отделов); (расстройство сердечного ритма).
Диагностика ХОБЛ
Своевременная диагностика хронической обструктивной болезни легких способна увеличить продолжительность жизни пациентов и существенно улучшить качество их существования. При сборе анамнестических данных современные специалисты всегда обращают внимание на производственные факторы и наличие вредных привычек. Основной методикой функциональной диагностики считается спирометрия. Она выявляется первоначальные признаки заболевания.
Комплексная диагностика ХОБЛ включает в себя следующие действия:
- Рентген грудины. Нужно делать ежегодно (это как минимум).
- Анализ мокроты. Определение ее макро- и микроскопических свойств. При необходимости проводят исследование на бактериологию.
- Клиническое и биохимическое исследование крови. Рекомендуется делать 2 раза в год, а также в периоды обострений.
- Электрокардиограмма. Поскольку хроническая обструктивная болезнь легких часто дает осложнения на сердце, желательно повторять эту процедуру 2 раза в год.
- Анализ газового состава и pH крови. Делают при 3 и 4 степени.
- Оксигемометрия. Оценка степени насыщения крови кислородом неинвазивным методом. Применяется в фазе обострения.
- Мониторинг соотношения жидкости и соли в организме. Определяется наличие патологической нехватки отдельных микроэлементов. Является важным при обострении.
- Спирометрия. Позволяет определить, насколько тяжелое состояние патологий дыхательной системы. Необходимо проходить раз в год и чаще, чтобы вовремя скорректировать курс лечения.
- Дифференциальная диагностика. Чаще всего диф. диагноз проводится с раком легких. В некоторых случаях также требуется исключить сердечную недостаточность, туберкулез, пневмонию.
Особенно заслуживает внимания дифференциальный диагноз бронхиальной астмы и ХОБЛ. Хотя это два самостоятельных заболевания, они нередко появляются у одного человека (так называемый перекрестный синдром).
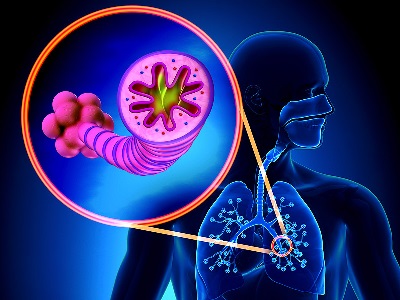
Как лечится ХОБЛ?
С помощью препаратов современной медицины вылечить хроническую обструктивную болезнь легких полностью пока что невозможно. Основной ее функцией является улучшение качества жизни больных и предотвращение тяжелых осложнений заболевания.
Лечение ХОБЛ можно проводить в домашних условиях. Исключение составляют следующие случаи:
- терапия дома не дает никаких видимых результатов или состояние больного ухудшается;
- усиливается дыхательная недостаточность, перерастая в приступ удушья, нарушается сердечный ритм;
- 3 и 4 степени у пожилых;
- осложнения в тяжелой форме.
Отказ от курения является очень сложным и одновременно очень важным; он замедляет, но полностью не останавливает снижение OФВ1. Наиболее эффективно одновременное применение нескольких стратегий: определение даты прекращения курения, техники по изменению поведения, групповой отказ, никотинзаместительная терапия, варениклин или бупропион и поддержка врача.
Уровень отказа от курения более 50% в год, однако не был продемонстрирован даже при наиболее эффективных вмешательствах, таких как прием бупропиона в комбинации с никотинзаместительной терапией или использовании одного варениклина.
Медикаментозное лечение
Цель медикаментозного лечения снизить частоту обострений и выраженность симптомов, предупредить развитие осложнений. По мере развития болезни объем лечения только возрастает. Основные препараты при лечении ХОБЛ:
- Бронхолитики – главные препараты, стимулирующие расширение бронхов (атровент, сальметерол, сальбутамол, формотерол). Вводятся предпочтительно в виде ингаляций. Препараты короткого действия используются по необходимости, длительного — постоянно.
- Глюкокортикоиды в виде ингаляций – используют при тяжелых степенях болезни, при обострениях (преднизолон). При выраженной дыхательной недостаточности приступы купируют глюкокортикоидами в виде таблеток и инъекций.
- Антибиотики – применяют только при обострении болезни (пенициллины, цефалоспорины, возможно использование фторхинолонов). Применяются таблетки, инъекции, ингаляции.
- Муколитики – разжижают слизь и облегчают ее выведение (карбоцистеин, бромгексин, амброксол, трипсин, химотрипсин). Используются только у пациентов с вязкой мокротой.
- Антиоксиданты – способны снижать частоту и продолжительность обострений, применяются курсами до полугода (N-ацетилцистеин).
- Вакцины – проведение вакцинации против гриппа позволяет снизить смертность в половине случаев. Проводят ее однократно в октябре – начале ноября.
Дыхательная гимнастика при ХОБЛ
Специалисты выделяют 4 наиболее действенных упражнения, на которые и следует обратить внимание при борьбе с ХОБЛ.
- Сев на стул и прислонившись, не сутулясь, к его спинке, больной должен сделать короткий и сильный вдох через нос и, досчитав до десяти, с силой выдохнуть через сжатые губы. Важно следить за тем, чтобы продолжительность выдоха была больше, чем вдоха. Повторяют такое упражнение 10 раз.
- Второе упражнение проводится из той же позы, что и первое. В этом случае следует медленно поднимать поочерёдно вверх руки, делая при этом вдох, а на опускании – выдох. Упражнение повторяется 6 раз.
- Следующее упражнение проводят сидя на краю стула. Руки должны лежать на коленях. Нужно 12 раз подряд одновременно осуществить сгибание рук в кистях и ног в голеностопном суставе. На сгибании делается глубокий вдох, а при разгибании – выдох. Такое упражнение позволяет насытить кровь кислородом и успешно справиться с его недостаточностью.
- Четвёртое упражнение проводят также не вставая со стула. Больному следует сделать максимально глубокий вдох и, досчитав до 5, медленно выдохнуть. Это упражнение проводят на протяжении 3 минут. Если во время этого упражнения возникают неприятные ощущения, делать его не следует.
Гимнастика – отличное средство для остановки прогрессирования заболевания и предотвращения его рецидивов. Однако очень важно, прежде чем начинать занятия дыхательной гимнастикой, проконсультироваться с лечащим врачом. Дело в том, что это лечение при ряде хронических заболеваний проводить нельзя.

Особенности питания и образа жизни
Важнейший компонент лечения – исключение провоцирующих факторов, например, курения или уход с вредного предприятия. Если этого не сделать – все лечение в целом будет практически бесполезно.
С целью отказа от курения можно использовать иглорефлексотерапию, никотин- замещающие препараты (пластыри, жевательная резинка) и т.д. Из-за склонности больных к похуданию необходимо адекватное по белкам питание. То есть в суточном рационе должны обязательно присутствовать мясные продукты и/или рыбные блюда, кисломолочные продукты и творог. Из-за развивающейся одышки многие больные пытаются избегать физических нагрузок. Это в корне неправильно. Необходима ежедневная двигательная активность. Например, ежедневные прогулки в темпе, который позволяет ваше состояние. Очень хороший эффект оказывает проведение дыхательной гимнастики, например по методике Стрельниковой.
Ежедневно, 5-6 раз в день надо делать упражнения, стимулирующие диафрагмальное дыхание. Для этого надо сесть, положить руку на живот, чтобы контролировать процесс и дышать животом. Потратьте на эту процедуру 5-6 минут за раз. Данный способ дыхания помогает задействовать весь объем легких и укрепить дыхательные мышцы. Диафрагмальное дыхание может также помочь уменьшить одышку при физической нагрузке.
Кислородотерапия
Большинству пациентов требуется добавление кислорода, даже тем, которые до этого длительно не использовали его.Гиперкапния может ухудшиться на фоне кислородотерапии. Ухудшение происходит, как принято считать, по причине ослабления гипоксического стимулирования дыхания. Однако повышение отношения V/Q вероятно является более важным фактором. До назначения кислородотерапии отношение V/Q минимизируется при снижении перфузии плоховентилируемых участков легких за счет вазоконстрикции легочных сосудов. Увеличение отношения V/Q на фоне кислородотерапии обусловлено.
Снижением гипоксической вазоконстрикции легочных сосудов. Гиперкапния может усиливаться за счет эффекта Холдейна, однако это версия вызывает сомнения. Эффект Холдейна заключается в снижении афинности гемоглобина к CO2, что приводит к избыточному накоплению CO2, растворенного в плазме крови. У многих пациентов с ХОБЛ может наблюдаться как хроническая, так и острая гиперкапния, и поэтому тяжелое поражение ЦНС маловероятно, если РаСO2 не превышает 85 мм рт.ст. Целевой уровень для РаO2 составляет около 60 мм рт.ст; более высокие уровни не приносят большого эффекта, но увеличивают риск гиперкапнии. Подача кислорода осуществляется через маску Вентури, поэтому за ней нужно внимательно наблюдать, а пациент должен находиться под тщательным контролем. Пациентам, чье состояние ухудшается на фоне кислородотерапии (например в сочетании с тяжелым ацидозом или поражением ЦКС) требуется вентиляционная поддержка.
Многим пациентам, которым после выписки из стационара, где они находились в связи с обострением ХОБЛ, в первый раз потребовалась кислородотерапия в домашних условиях через 50 дней становится лучше, и дальнейшего использования кислорода им больше не требуется. Таким образом, необходимость в кислородотерапии в домашних условиях следует пересматривать через 60-90 дней после выписки.
Лечение обострения ХОБЛ
Цель лечения обострений – это максимально возможное купирование текущего обострения и предотвращение возникновения их в будущем. В зависимости от тяжести, лечение обострений можно проводить амбулаторно или в стационаре.
Основные принципы лечения обострений:
- При обострении заболевания применение короткодействующих бронхолитиков предпочтительнее длительнодействующим. Дозы и частота приема, как правило, увеличиваются по сравнению с обычными. Желательно использовать спейсеры или небулайзеры, особенно у тяжелых больных.
- Необходимо правильно оценить тяжесть состояния больного, исключить осложнения, которые могут маскироваться под обострения ХОБЛ, и вовремя направить на госпитализацию при жизнеугрожающих ситуациях.
- При недостаточном эффекте бронхолитиков, добавляется внутривенное введение эуфиллина.
- Если ранее применялась монотерапия, используется комбинация бета-стимуляторов с холинолитиками (также короткого действия).
- Дозированная оксигенотерапия при лечении пациентов в стационаре через носовые катетеры или маску Вентури. Содержание кислорода во вдыхаемой смеси – 24-28 %.
- Подключение внутривенного или перорального введения глюкокортикостероидов. Альтернативой системному применению ГКС считается ингаляции пульмикорта через небулайзер по 2 мг дважды в день после ингаляций беродуала.
- При наличии симптомов бактериального воспаления (первым признаком которого является появление гнойной мокроты), назначаются антибиотики широкого спектра действия.
- Другие мероприятия – поддержание водного баланса, антикоагулянты, лечение сопутствующих заболеваний.

Хирургическое лечение
Существуют хирургические методы лечения ХОБЛ. Проводят буллэктомию, ослабляющую симптоматику у больных с крупными буллами. Но ее эффективность установлена лишь у бросивших курить в ближайшем периоде. Разработаны торокоскопическая лазерная буллэктомия и редукционная пневмопластика (удаление перераздутой части легкого).
Но эти операции пока используются только в рамках клинических исследований. Существует мнение, что при отсутствии эффекта от всех проведенных мер следует обратиться в специализированный центр для решения вопроса о трансплантации легких
Уход за неизлечимыми больными
При тяжелых стадиях заболевания, когда смерть уже неотвратима, физические нагрузки нежелательны и повседневная активность направлена на минимизацию энергетических затрат. Например, пациенты могут ограничить свое жизненное пространство одним этажом дома, питаться чаще и небольшими порциями, а не редко и помногу, избегать тесной обуви.
Следует обсудить уход за неизлечимыми больными, включая неизбежность искусственной вентиляции легких, использование временно облегчающих боль седативных препаратов, назначение ответственного за принятие медицинских решений в случае инвалидизации пациента.
Профилактика
Профилактика очень важна для предотвращения возникновения различных проблем с органами дыхания, и в особенности – хронической обструктивной болезни лёгких. В первую очередь, естественно, следует отказаться от табака. Кроме этого, в качестве предупреждающих заболевание мер врачи советуют:
- проводить полноценное лечение вирусных инфекций;
- соблюдать технику безопасности при работе на вредных производствах;
- совершать ежедневные прогулки на свежем воздухе продолжительностью не менее часа;
- своевременно лечить дефекты верхних дыхательных путей.
Только при бережном отношении к своему здоровью и соблюдении техники безопасности на работе можно защитить себя от крайне опасного заболевания, именуемого ХОБЛ.
Прогноз для жизни
ХОБЛ имеет условно неблагоприятный прогноз. Болезнь медленно, но постоянно прогрессирует, приводя к инвалидности. Лечение, даже самое активное, способно лишь замедлить этот процесс, но не устранить патологию. В большинстве случаев лечение пожизненное, с постоянно возрастающими дозами лекарств.
При продолжении курения обструкция прогрессирует гораздо быстрее, значительно сокращая продолжительность жизни.
Неизлечимая и смертельно опасная ХОБЛ просто призывает людей навсегда отказаться от курения. А для находящихся в группе риска людей совет один – при обнаружении у себя признаков заболевания немедленно обращаться к пульмонологу. Ведь чем раньше обнаружена болезнь, тем меньше вероятность преждевременного летального исхода.
Бронхит курильщика — симптомы и лечение
Что такое бронхит курильщика? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бобковой Натальи Михайловны, терапевта со стажем в 6 лет.
Над статьей доктора Бобковой Натальи Михайловны работали литературный редактор Вера Васина , научный редактор Сергей Головинский и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Бронхит курильщика — это хроническое воспаление бронхов, вызванное регулярным вдыханием табачного дыма и продуктов горения [2] . Заболевание проявляется кашлем с отделением слизистой или гнойной мокроты.

Официального диагноза «бронхит курильщика» не существует, такая формулировка употребляется скорее как бытовой термин. В Международной классификации болезней (МКБ-10) заболевание относится к рубрике J42 Хронический бронхит неуточнённый (Unspecified chronic bronchitis).
Распространённость
Бронхитом страдает 8 % населения, в 75–80 % случаев болезнь вызвана употреблением табака [9] .
Причины бронхита курильщика
Бронхит у курильщиков развивается из-за вдыхания табачного дыма и продуктов горения. Помимо никотина, в дыме содержится множество других веществ, губительно влияющих на организм. Чем дольше стаж курения и больше сигарет в день выкуривает человек, тем сильнее повреждается дыхательная система.
Хронический бронхит также встречается у людей, которые длительно находятся в прокуренных помещениях или рядом с курильщиками, т. е. курящих пассивно.
Симптомы болезни появляются приблизительно через 10–15 лет регулярного активного или пассивного курения. Более подвержены бронхиту пациенты с частыми ОРВИ, хроническими заболеваниями, иммунодефицитом и аллергическими реакциями.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы бронхита курильщика
Первый симптом хронического бронхита — это кашель со слизистой вязкой мокротой (выделяется примерно 2,5 столовой ложки слизи). У большинства больных кашель появляется по утрам после первой выкуренной сигареты. Он усиливается при обострениях, возникающих из-за переохлаждения и респираторной инфекции. После выздоровления кашель ослабевает, но никогда не проходит полностью.
Для первых 10–15 лет болезни не характерны одышка и снижение работоспособности [11] . На ранних стадиях болезни эти симптомы появляются только при обострениях. При этом усиливается кашель, выделяется много гнойной мокроты, повышается температура и появляются симптомы интоксикации: сильная потливость, головная и мышечная боль [12] .
Хронический бронхит развивается медленно, но со временем кашель становится интенсивнее, возникает чаще и длится дольше. Он появляется при вдыхании холодного воздуха, табачного дыма, резких запахов и т. д. Мокрота становится гнойной, более вязкой, коричневой, тяжелее отходит, и иногда с ней выделяется кровь.
При частых рецидивах хронический необструктивный бронхит может перейти в обструктивную форму. Обструкция проявляется одышкой, больной хуже переносит физические нагрузки. Многие пациенты неосознанно избегают их, тем самым не дают проявиться одышке и не замечают быструю утомляемость. При обструкции больным тяжело выдыхать воздух и, чтобы облегчить выдох, они начинают пыхтеть через надутые щёки.
Характерная для обструктивного бронхита высокая чувствительность бронхов может вызвать сильные приступы кашля и одышки с появлением свистящего дыхания.
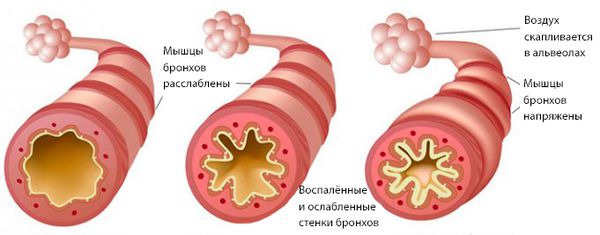
Без лечения кашель со временем становится постоянным, усиливаясь ночью в положении лёжа. Если пациент продолжает курить, развивается хроническая обструктивная болезнь лёгких (ХОБЛ) [7] . Больные ХОБЛ жалуются на затруднённый выдох, чувствуют нехватку воздуха при физической активности и останавливаются, чтобы отдышаться при ходьбе (со временем через каждые 100 метров). Мокрота на этой стадии откашливается с трудом.
У курильщиков со стажем более 10–15 лет, помимо кашля и одышки, нарушается сердечный ритм — развиваются синусовая тахикардия и экстрасистолия, т. е. сердце сокращается слишком быстро и неравномерно. Также могут появиться хрипы, которые пациент слышит даже при спокойном дыхании.
При развитии дыхательной и сердечной недостаточности сильно снижается качество жизни: нарушается сон, появляются отёки, повышенное содержание углекислого газа в крови приводит к подёргиваниям мышц, увеличенная печень вызывает боль в правом подреберье. Также развивается патология, которую называют хроническим лёгочным сердцем, — она проявляется посинением губ, ушей и кончиков пальцев рук. При обструктивном гнойном бронхите утолщаются фаланги пальцев и деформируются ногтевые пластины (симптомы «барабанных палочек» и «часовых стёкол»).
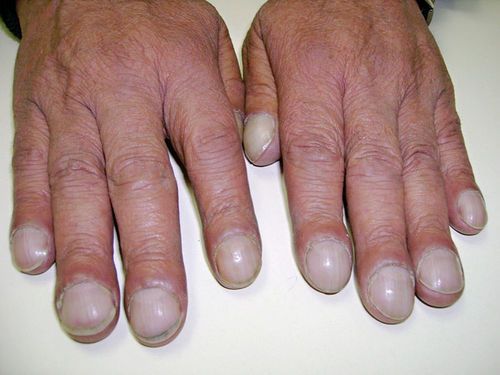
В дальнейшем обострения происходят всё чаще, развивается дыхательная и сердечная недостаточность, приводящие к инвалидности. Около 65 % больных умирают в первые пять лет после появления признаков сердечных осложнений: выраженной одышки в покое, синюшности лица и пальцев, отёков рук и ног, невозможности лежать на спине из-за усиления одышки [22] .
Патогенез бронхита курильщика
Бронхи внешне напоминают дерево, которое пронизывает лёгкие своими ветвями. Бронхи переносят кислород от трахеи до альвеол во время вдоха и выводят из них углекислый газ на выдохе. Также они очищают вдыхаемый воздух и защищают организм от инфекций и инородных частиц.
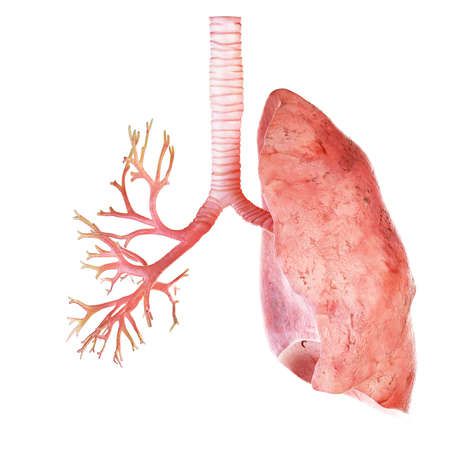
Внутренние стенки бронхов покрыты мерцательным эпителием, с помощью которого со слизью выводятся чужеродные частицы. У здоровых людей слизь перемещается в глотку и незаметно проглатывается, у курильщиков она выводится с кашлем [9] .
Смолы из табачного дыма и высокая температура вдыхаемого воздуха приводят к слипанию ресничек на внутренних стенках бронхов. В ответ на это в качестве защитного механизма вырабатывается много вязкой слизи. В результате развивается неинфекционное воспаление бронхов и повышается уровень провоспалительных цитокинов, особенно во время обострений [13] . Интересно, что образцы биопсии со стенок бронхов бывших и активных курильщиков показывают схожие изменения, т. е. хроническое воспаление, однажды возникнув, сохраняется надолго [7] . Причём неважно, что курит пациент: трубочный табак, сигареты или вейп.
Помимо воспаления, никотин вызывает спазмы мышечной оболочки бронха, что ещё сильнее затрудняет отток мокроты. В результате оболочка бронхов растягивается, нервные окончания стимулируются и появляется кашель. При регулярном воспалении просвет бронхов уменьшается, их проходимость снижается, поэтому затрудняется дыхание и появляется одышка, т. е. чувство нехватки воздуха, ощущение заложенности в груди, или «тяжёлого дыхания» [10] .
Классификация и стадии развития бронхита курильщика
Единой классификации хронического бронхита не существует. Рассмотрим одну из них, составленную врачом-терапевтом Н. Р. Палеевым с соавторами [21] .
По происхождению выделяют:
- Неинфекционный хронический бронхит — вызван курением, а также действием неблагоприятных экологических и профессиональных факторов. Проявляется кашлем с прозрачной вязкой мокротой или без неё, позже присоединяется одышка.
- Инфекционный хронический бронхит — возникает из-за бактериальной или вирусной инфекции. Симптомы заболевания: кашель с гнойной мокротой, повышенная температура, головные боли и одышка.
- Смешанный хронический бронхит — лёгкие повреждаются из-за неинфекционных причин, инфекция присоединяется позже.
- Хронический бронхит неуточнённой этиологии — проведено полное обследование, но причина болезни не обнаружена.
Согласно этой классификации, бронхит курильщика относится к неинфекционному хроническому бронхиту.
Клинические формы хронического бронхита:
- Простой необструктивный катаральный бронхит — протекает с кашлем, просвет бронхов не сужен, мокроты и одышки нет.
- Простой необструктивный гнойный (слизисто-гнойный) бронхит — проявляется кашлем с зелёной гнойной мокротой, одышка не возникает.
- Обструктивный катаральный — просвет бронхов сужен, из-за чего воздух плохо поступает к лёгким, возникает одышка, но без мокроты.
- Обструктивный гнойный — те же симптомы, что и у обструктивного катарального бронхита, но с гнойной мокротой.
- Особые формы — геморрагический и фибринозный. Повреждаются стенки бронхов, появляются мелкие кровотечения (кровохарканье), мокрота становится розовой, коричневой или прозрачной с прожилками крови.
Формы хронического бронхита по течению:
- Латентная форма, т. е. скрытая, — длится около пяти лет, её продолжительность зависит от состояния иммунитета, наличия других хронических заболеваний и вредных факторов. Если курильщик кашляет по утрам, то уже можно говорить о латентном течении бронхита.
- С редкими обострениями — менее двух раз в год возникает гнойный бронхит с обильной жёлтой или зелёной мокротой, повышается температура.
- С частыми обострениями (более двух раз в год).
Фазы болезни: обострение и ремиссия.
Осложнения бронхита курильщика
- — в начале болезни периодически возникает кашель с отделением слизисто-гнойной вязкой мокроты. Затем он становится ежедневным, мокроты выделяется всё больше, она приобретает гнойный характер. Появляется одышка — сначала при физических нагрузках, а позже при ходьбе и в покое [7] . Если развилась одышка, значит бронхи повреждаются необратимо: утолщаются их стенки и между ними сужается просвет, поэтому затрудняется дыхание. При прогрессировании болезни развивается дыхательная недостаточность, лёгочная гипертензия и сердечная недостаточность.
- ХОБЛ может осложниться бактериальной инфекцией. Без своевременного лечения она приводит к воспалению оболочек сердца (перикардиту, миокардиту и эндокардиту) и почечной ткани (гломерулонефриту), артриту и сепсису.
- Хроническая дыхательная недостаточность. Выделяют три стадии болезни:
- Одышка возникает при значительных физических нагрузках, например при подъёме тяжестей более 10 кг, работе на даче и тренировках в тренажёрном зале.
- Одышка и утомляемость появляются при небольшой физической нагрузке, например при ходьбе. Развивается цианоз — синеет кожа губ, носогубного треугольника и ушей. В дыхании начинает участвовать вспомогательная мускулатура — на вдохе втягиваются межрёберные промежутки, рёбра видны даже у тучных пациентов. В покое, по данным спирометрии, заметно снижается участие внешнего дыхания.
- Одышка и утомляемость появляются в покое, резко выражен цианоз, синеют пальцы рук и ног, в дыхании участвует вспомогательная мускулатура. Нарушается функция внешнего дыхания: жизненная ёмкость лёгких снижается < 50 %, объём форсированного вдоха за секунду становится < 35 % [2] .
- Хроническое лёгочное сердце — увеличиваются правые отделы сердца, утолщаются стенки миокарда. Одышка усиливается в положении лёжа и при вдыхании холодного воздуха, появляется пульсация в верхней части живота и отёки ног.
- Эмфизема лёгких — расширяется воздушное пространство лёгких, разрушаются стенки альвеол, грудная клетка становится бочкообразной, появляется одутловатость лица, набухают вены шеи, возникает одышка, пациенты надувают щёки на выдохе.
- Диффузный пневмосклероз — лёгочная ткань уплотняется, становится меньше активных альвеол, возникает одышка, кашель с малым количеством мокроты, синюшность губ, ушей и слизистых оболочек. — проявляется кашлем с густой жёлтой мокротой, повышенной температурой (37,5–38 °С), сильной потливостью и слабостью.
- Бронхоэктазы — это локальные или множественные расширения и деформации стенок бронхов с формированием мешотчатых структур, иногда полостей, в которых скапливается гнойная мокрота. Сопровождается кашлем с гнойной мокротой, одышкой и болью в грудной клетке при дыхании.
- Амилоидоз внутренних органов — в почках, желудке, кишечнике, печени и лёгких откладывается нерастворимый белок, из-за чего их работа нарушается. Симптомы зависят от повреждённого органа.
Осложнения переносятся намного тяжелее самого бронхита и могут привести к смерти пациента.
Развитию осложнений способствуют:
- несвоевременные диагностика и терапия;
- самостоятельное прекращение лечения, несоблюдение назначений врача;
- снижение иммунитета (вторичный иммунодефицит);
- наследственные заболевания дыхательной системы, например муковисцидоз;
- наличие других хронических заболеваний — сахарного диабета, гипертонии, бронхиальной астмы;
- возраст от 65 лет; ;
- воздействие профессиональных вредностей — работа с химическими реагентами и пылью, в том числе алмазной; в группе риска — медицинский персонал процедурных кабинетов и операционных, шахтёры, маляры, мастера по маникюру и педикюру.
Чтобы рассчитать риск развития осложнений, применяют формулу индекса курения (ИК):

Если ИК больше 10, то это является достоверным фактором риска развития ХОБЛ.
Диагностика бронхита курильщика
При подозрении на бронхит учитываются клинические признаки, проводится лабораторная и инструментальная диагностика.
Клинические признаки бронхита
Кашель — основной признак хронического бронхита. Сначала он возникает по утрам и сопровождается отделением слизистой прозрачной мокроты. При обострениях и развитии болезни кашель усиливается, мокрота становится гнойной, повышается температура, и появляются симптомы интоксикации: сильная потливость, головная и мышечная боль [12] .
С переходом бронхита в обструктивную форму пациент всё хуже выдерживает физические нагрузки. Кашель усиливается, возникает приступами, мокрота становится более вязкой и тяжелее отходит, появляется одышка.
Если поражены только бронхи малого калибра, в которых нет кашлевых рецепторов, кашель может отсутствовать и главным симптомом будет одышка. Сначала она возникает при интенсивной физической нагрузке или обострении заболевания, затем становится постоянной.
Лабораторная и инструментальная диагностика
- Общий анализ крови — во время ремиссии показатели могут быть в норме, но при обострении повышается уровень лейкоцитов, особенно если присоединилась бактериальная инфекция. При дыхательной недостаточности может увеличиться содержание эритроцитов, гемоглобина и гематокрита.
- Биохимический анализ крови — наиболее важным маркером при обострении бронхита считается уровень С-реактивного белка. При его повышении часто назначается системная антибактериальная терапия.
- Исследование мокроты — при бронхите выявляются нейтрофилы и клетки бронхиального эпителия. Исследование состава микрофлоры и чувствительности к антибиотикам позволяет подобрать эффективную терапию.
- ЭКГ — могут выявляться признаки хронического лёгочного сердца.
- Рентгенография органов грудной клетки — выявляются только косвенные признаки хронического бронхита, например низкое расположение купола диафрагмы, усиление яркости корня бронха в виде тяжа, изменённое расположение сердца.
- Спирография — позволяет исследовать функцию внешнего дыхания. При необструктивном бронхите может снижаться бронхиальная проходимость: увеличивается остаточный объём лёгких, снижается объём форсированного выдоха за одну секунду (ОФВ1) и индекс Тиффно (ОФВ1/ФЖЕЛ). В норме ОФВ1 > 85 %, тест Тиффно > 70 % [19] . Снижение ОФВ1 ≥ 50 мл в год считается неблагоприятным признаком. Спирометрию при подозрении на обструктивный бронхит дополняют пробой с бронхолитиком: внешнее дыхание исследуют до и после ингаляции со специальным бронхорасширяющим препаратом.
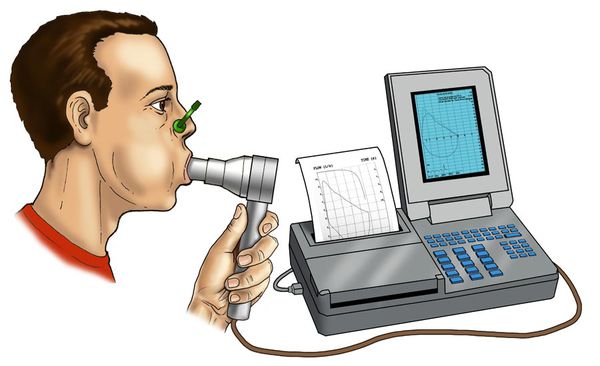
- Бодиплетизмография — это метод, позволяющий оценить лёгочные объёмы. У пациентов с продолжительным бронхитом (при ХОБЛ и эмфиземе) часто значительно увеличивается общая ёмкость лёгких и доля остаточного объёма от общей ёмкости лёгких, что говорит о формировании так называемых воздушных ловушек.
- Оценка диффузионной способности лёгких (DLCO) — метод, который отражает нарушение основной функции лёгких (газообмена).
- Бронхоскопия — не относится к обязательным процедурам при хроническом бронхите. Выполняется по строгим показаниям, чтобы исключить осложнённые формы, в том числе рак лёгкого (риск которого при бронхите курильщика крайне высок), а также иногда с целью забора материала для микробиологического исследования. При бронхоскопии у пациентов с хроническим бронхитом может выявляться катаральный, гнойный или атрофический диффузный эндобронхит, при котором истончается слизистая оболочка бронхов.
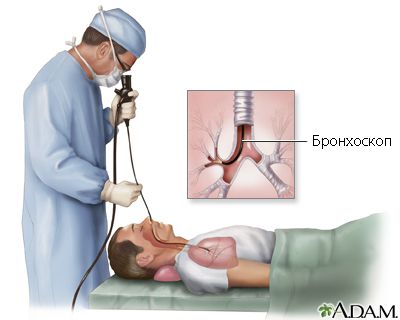
- Бронхография — метод устарел, вместе него проводятся более современные, безопасные и точные исследования, например компьютерная томография лёгких.
- Биопсия слизистой оболочки бронхов с последующим цитологическим и гистологическим исследованием — необходима при подозрительном утолщении стенки бронха, язвах или эрозии, позволяет исключить рак лёгкого.
Дифференциальная диагностика
Чтобы подобрать эффективное лечение, необходимо чётко разграничить хронический бронхит и другие заболевания. Дифференциальную диагностику проводят с бронхиальной астмой, туберкулёзом и раком лёгких.
Сложнее всего отличить хронический обструктивный бронхит от бронхиальной астмы.
Характерные признаки бронхиальной астмы: обратимая бронхиальная обструкция (уточняется по данным пробы с бронхолитиком при спирометрии), склонность к аллергическим реакциям, например атопический дерматит и аллергический ринит, эозинофилия крови и мокроты, приступы удушья, суточная вариабельность значений объёма форсированного выдоха за одну секунду (ОФВ1) и пиковой скорости выдоха (ПСВ) [12] .⠀
При длительном тяжёлом течении бронхиальной астмы и хронического обструктивного бронхита различить их крайне сложно. На последней стадии оба заболевания приобретают признаки ХОБЛ: появляется мучительный кашель с трудноотделяемой мокротой, одышка в покое, синюшность и одутловатость лица.
Лечение бронхита курильщика
При лечении бронхита важно замедлить развитие обструкции и дыхательной недостаточности, предупредить появление и декомпенсацию сердечных осложнений. Бронхит у каждого пациента протекает по-разному и осложняется своим набором хронических болезней, поэтому терапию в каждом случае подбирают индивидуально.
Большинство больных наблюдаются и лечатся в амбулаторных условиях. Госпитализация показана при осложнениях, не поддающихся амбулаторному лечению, таких как пневмония средней и тяжёлой степени, усиление дыхательной недостаточности и декомпенсация хронического лёгочного сердца. Также лечь в больницу придётся при проведении сложных диагностических манипуляций, например при бронхоскопии.
Немедикаментозное лечение
Пациентам с бронхитом необходимо отказаться от курения. Бросить курить после многолетнего стажа непросто, поэтому будет полезна помощь консультантов — врачей, в основном терапевтов и наркологов, которые прошли специальное обучение и помогают пациентам избавиться от вредной привычки.
Также по возможности нужно устранить действие токсинов и аллергенов и проводить профилактику острых респираторных инфекций: соблюдать гигиену, мыть руки и лицо после посещения людных мест, носить маску в эпидемический сезон, вакцинироваться от гриппа и других частых возбудителей бронхолёгочных инфекций (например, от пневмококка и гемофильной палочки). Рекомендуется посетить стоматолога: вылечить кариес и болезни дёсен. Если при исследовании мокроты выявлен стафилококк, назначается специальное антибактериальное лечение.
Улучшить работу лёгких помогут прогулки на свежем воздухе вдали от дорог (около часа в день) и дыхательная гимнастика.
Препараты для лечения бронхита курильщика
Медикаментозное лечение делится на базовое, которое пациент принимает всю жизнь, и терапию во время обострений.
Антибиотики назначаются при обострении болезни. Правильно подобрать препарат поможет анализ чувствительности микрофлоры, высеянной из мокроты. Его проводят перед назначением антибиотиков, иначе результат исказится.
К препаратам первого ряда относятся аминопенициллины (Амоксициллин, Флемоксин), в том числе Амоксиклав. Этот препарат содержит клавулановую кислоту — вещество, разрушающее бета-лактамазы (ферменты, помогающие бактериям противостоять многим антибиотиками).
При подозрении на обострение, вызванное пневмококком, гемофильной палочкой или атипичными возбудителями, назначают макролиды (Азитромицин), в тяжёлых случаях при неэффективности лечения — цефалоспорины III поколения (Цефотаксим, Цефтриаксон) или респираторные фторхинолоны (Таваник). Препараты вводят внутримышечно в ягодицу на всю длину иглы (шприц 5 мл) или внутривенно. Чаще всего используют метод ступенчатой терапии: сперва лекарство вводят инъекционно, при улучшении состоянии принимают внутрь.
Спустя трое суток после начала лечения терапию корректируют: если состояние пациента и результаты анализов улучшились, то продолжают применять тот же препарат, при отрицательной динамике его заменяют. Через три дня после приёма нового лекарства снова проводится проверка. Многие препараты обладают широким спектром действия, поэтому обычно хватает одной замены.
Антибиотики применяют 7–10 дней, продолжительность приёма зависит от симптомов и результатов анализов. При тяжёлых гнойных бронхитах лекарства могут вводиться эндобронхиально во время лечебных бронхоскопий.
Патогенетическое лечение позволяет восстановить бронхиальную проходимость, улучшить вентиляцию лёгких, предупредить лёгочные и сердечные осложнения. Базовым лечением при обструктивном бронхите является регулярная бронхолитическая терапия.
Наиболее эффективными считаются ингаляционные м-холинолитики:
- Ипратропия бромид (Атровент);
- Тиотропия бромид (Спирива);
- комбинированный препарат Беродуал — содержит два компонента, обладающих бронхолитической активностью: ипратропия бромид (м-холиноблокатор) и фенотерола гидробромид (β2-адреномиметик).
Эти препараты не повреждают сердце, что особенно важно для пожилых людей и пациентов с сочетанной сердечной патологией. Абсолютное противопоказание для применения бронхолитиков — глаукома, относительное — аденома простаты [13] .
Самочувствие от систематического применения бронхолитиков иногда улучшается только через 2–3 месяца после начала лечения. В целом результаты бронхолитической терапии зависят от того, насколько повреждены бронхи.
Применение β2-агонистов оправдано при бронхоспастическом синдроме, чаще во время обострения бронхита. Однако если применять β2-агонисты короткого действия регулярно более 3–7 дней подряд, могут развиться сердечно-сосудистые осложнения: тахикардия, гипертония и аритмия. Эти осложнения особенно опасны для пожилых пациентов, поэтому им показан комбинированный препарат Беродуал [14] .
Чтобы облегчить доступ лекарства в лёгкие и снизить побочное действие бронхолитиков, рекомендуется использовать небулайзеры.

Если перечисленные препараты не помогают, назначают производные метилксантинов, например Теофиллин. Существует два вида метилксантинов: короткодействующий препарат — Эуфиллин, который вводится внутривенно, и препараты пролонгированного действия — Теотард, Теопек, Эуфилонг, применяемые 1–2 раза в сутки [14] .
К возможным побочным эффектам метилксантинов относятся тошнота, рвота, тахикардия, гипотония, боль в сердце. Метилксантины назначают в крайних случаях, когда болезнь сильно запущена и бронхолитики не помогают.
Чтобы улучшить отхождение мокроты, применяют:
- Отхаркивающие и муколитические средства — горячее питьё, но не кипяток и не кисель, Мукалтин, Ацетилцистеин, Амброксол.
- Вибрационный массаж грудной клетки — пациенту нужно лечь на живот и свеситься с кровати головой и грудью вниз, массаж делают похлопывающими движениями от поясницы до шеи около 10 минут [13] .
- Позиционный дренаж — принимают отхаркивающий препарат и выпивают 400 мл горячей жидкости, но не кипятка. Затем нужно лечь, как описано выше, чередуя эту позу с положением на разных боках. Мокрота стекает вниз, к главным бронхам, раздражает кашлевые рецепторы и выводится из бронхов. Дренаж делают 2–3 раза в день.
Если не помогают бронхо- и муколитические препараты, врач может назначить небольшие дозы кортикостероидов, например Преднизолон.
При развитии лёгочной гипертензии применяют антагонисты кальция: Дилтиазем и Верапамил. При сильных отёках рекомендованы диуретики: Фуросемид, Триамтерен, Триампур, Лазикс.
Прогноз. Профилактика
Чем раньше пациент перестанет курить, тем благоприятнее прогноз. При стаже курения меньше 10 лет и отсутствии осложнений лёгкие ещё можно восстановить. Если человек продолжает курить, часто развивается обструктивная болезнь лёгких. В таком случае важно замедлить её развитие, предотвратить обострения и прогрессирование хронической дыхательной недостаточности. Для этого применяется бронхолитическая терапия — она снимает воспаление слизистой оболочки и замедляет сужение просвета бронхов. При лечении необходимо следовать рекомендациям врача: если пациент перестаёт принимать препараты, воспаление неизбежно усиливается.
Профилактика хронического бронхита
- отказаться от курения;
- предупреждать заражение ОРВИ — мыть руки и лицо после посещения людных мест, промывать нос солевым раствором, носить маску в эпидемиологический сезон и ежегодно вакцинироваться против гриппа.
Чтобы к бронхиту не присоединилась инфекция, проводится вакцинация против пневмококка [19] .
Если отказаться от курения не получается, рекомендуется обратиться к лечащему врачу или консультанту по выходу из зависимости. Пациентам назначается психотерапия, при её неэффективности применяют симптоматическое лечение препаратами, не содержащими никотин.
Источник https://medaboutme.ru/articles/bronkhit_kurilshchika_diagnostika_i_lechenie/
Источник http://gb21perm.ru/hobl/
Источник https://probolezny.ru/bronhit-kurilshika/