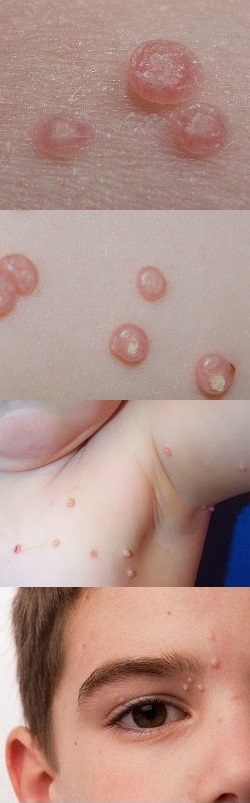
Контагиозный моллюск
Контагиозный моллюск является рецидивирующим инфекционным дерматологическим заболеванием, которое характеризуется образованием на коже безболезненных плотных узелков, имеющих в центре пупковидное углубление с белым кашицеобразным секретом. Патологический процесс не представляет опасности для здоровья человека, однако способен создать видимые косметические дефекты.
Причины заболевания

Развитие контагиозного моллюска, который включен Всемирной Организацией Здравоохранения в список инфекций, передающихся при интимной близости, обусловлено заражением представителем оспенной группы вирусов – Molluscipoxvirus. Синтез его ДНК происходит в основных клетках кожных покровов – кератиноцитах. Активное размножение вирусных частиц блокирует активность Т-клеток, что благоприятствует иммунной толерантности тканей человеческого организма к воздействию вируса.
Пути передачи инфекции
Контагиозный моллюск считается широко распространенным дерматозом – заболеть им могут люди любого пола и возрастной категории. Передача вируса происходит при контактах с больным человеком – при непосредственном соприкосновении с кожными покровами либо через загрязненные предметы общего пользования. Чаще всего инфицированию подвержены:
- дети от 2-х до 6-ти лет, подростки и лица, перешагнувшие 60-ти летний рубеж;
- пациенты с иммуно-дефицитными состояниями и аутоиммунными патологиями;
- онкологические больные;
- ВИЧ-инфицированные;
- аллергики;
- медицинские работники;
- банщики;
- массажисты;
- тренера фитнес-клубов и плавательных бассейнов.
Симптомы заболевания

Инкубационный период контагиозного моллюска длится от 2-х недель до полугода. По его завершению на кожных покровах лица, шеи, подмышечных впадин, грудины, предплечий, кистей, живота, бедер, ано-генитальной зоны инфицированного человека появляются округлые плотные узелковые образования, не вызывающие зуда, болезненных ощущений и изменения оттенка кожи. При повреждении узелка из его сердцевины выделяется творожистая масса, в составе которой содержатся включения моллюскообразных телец, лимфоциты и ороговевшие клетки эпидермиса.
В большинстве случаев течение патологического процесса не сопровождается развитием осложнений, травмирование узелков и проникновение в них болезнетворных микроорганизмов приводит к возникновению в области поражения асептических и гнойных абсцессов. Такое течение заболевания провоцирует появление на коже рубцовых повреждений.
Контагиозный моллюск может протекать и в атипичных формах:
- гигантской, характеризующейся формированием единичных узелковых образований диаметром более 20-ти мм;
- педикулярной – больших узелков, прикрепленных к коже тонкой «ножкой»;
- генерализованной – множественных узелков, разбросанных по всем кожным покровам тела;
- милиарной – мелких высыпаний, напоминающих «просянки»;
- изъязвлено-кистозной – крупных узлов, на поверхности которых образуются язвенные дефекты и кисты.
Диагностика
Для диагностирования и клинического разграничения контагиозного моллюска с папиллома-вирусной инфекцией, красным плоским лишаем, множественной кератоакантомой, вульгарными бородавками используются итоговые данные:
1. Сбора личного и эпидемиологического анамнеза.
2. Клинического осмотра пациента, позволяющего установить диагноз по явным характерным признакам заболевания.

3. Цитологического исследования отпечатка содержимого узелков, окрашенного по методикам Райта, Романовского-Гимзе либо Папаниколау и изученного под световым микроскопом, необходимого для выявления:
- крупных внутриклеточных включений вирусных частичек, имеющих кирпичную форму;
- пролиферативных и дегенеративных изменений клеток шиповатого слоя;
- наличия в узелках, образованных за счет разрастания эпидермиса, разделительных соединительнотканных перегородок;
- в верхних отделах эпидермальных клеток моллюсковых телец – крупных эозинофильных включений;
- гомогенизации цитоплазмы шиповатых кераноцитов;
- в существующих элементах хронического гранулематозного инфильтрата.
4. Иммуноферментного анализа крови – для выявления специфических антител, направленных на борьбу с антигенами инфекционного возбудителя.
5. Молекулярно-биологического анализа – для обнаружения фрагментов генетического материала, специфичных для Molluscipoxvirus.
Методы лечения
При контагиозном моллюске целью лечебных мероприятий является деструкция очагов поражения, для этого используются способы:

- кюретажа – механического удаления элементов с помощью специального медицинского инструмента, который применяют для выскабливания патологических тканей (хирургической ложки);
- криотерапии – воздействия жидким азотом на каждый элемент;
- эвисцерации – вылущивания свежих высыпаний тонким пинцетом;
- лазеротерапии – удаления элементов контагиозного моллюска импульсным лазером;
- электрокоагуляции – воздействия на ткани высокочастотного электрического тока.
В детской дерматологии применяются безболезненные методы – УФ-облучение пораженных кожных покровов, аппликации с Туберкулином и лечебными кремами с Ацикловиром.
До полного выздоровления пациенты должны пользоваться индивидуальной посудой и личными вещами, не пренебрегать правилами гигиены, воздержаться от интимной близости, отказаться от посещений общественных бань, саун, спортивных залов и плавательных бассейнов.
Прогноз и профилактика
В большинстве случаев контагиозный моллюск полностью излечивается, исключение составляют пациенты с иммунодефицитом.
Для предупреждения инфицирования и развития дерматоза необходимо соблюдать гигиенические требования в местах общественного пользования и домашних условиях, укреплять иммунную систему, избегать случайных сексуальных контактов, регулярно проходить профилактические осмотры у дерматолога.
Контагиозный моллюск – фото, причины и симптомы (у детей, у взрослых), диагностика и лечение. Методы удаления контагиозного моллюска на коже лица, на веке, на половых органах и т.д.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Контагиозный моллюск представляет собой инфекционный дерматоз, вызываемый вирусом семейства оспенных, и проявляющийся образованием на кожном покрове небольших плотных узелков с пупковидным углублением в центре. Заболевание довольно широко распространено среди детей и взрослых людей, поскольку передается контактным и половым путем. Болезнь, как правило, самоизлечивается в течение 6 – 24 месяцев, в связи с чем она не всегда требует лечения. Контагиозный моллюск не представляет опасности для здоровья, но создает видимые косметические дефекты, от которых многие люди желают избавиться при помощи лечения, не дожидаясь самостоятельного прохождения высыпаний.
Общая характеристика заболевания
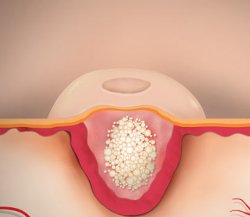
Контагиозный моллюск также называется заразительным моллюском, molluscum epitheliale или epithelioma contagiosum. Заболевание представляет собой вирусную инфекцию, при которой поражается кожный покров. Вирус попадает в клетки базального слоя эпидермиса и вызывает ускоренное деление клеточных структур, вследствие чего на поверхности кожи образуются небольшие наросты-узелки округлой формы с пупкообразным вдавлением в центре. Углубление в центральной части узелка образуется вследствие разрушения клеток эпидермиса. Сами наросты содержат вирусные частицы и большое количество хаотично расположенных клеток эпидермиса.
Контагиозный моллюск является доброкачественным заболеванием, и не относится к опухолевым образованиям, поскольку формирование и рост узелков обусловлен воздействием вируса на конкретный небольшой участок кожи. Воспалительный процесс в эпидермисе в зонах роста узелков контагиозного моллюска отсутствует.
Контагиозный моллюск довольно широко распространен в популяции, причем заболевают люди любого возраста и пола. Однако чаще всего инфекция встречается у детей 2 – 6 лет, подростков и людей старше 60 лет. Дети младше одного года практически никогда не заражаются контагиозным моллюском, что, вероятнее всего, обусловлено наличием материнских антител, передавшихся малышу через плаценту в период внутриутробного развития.
Наиболее подвержены риску заражения контагиозным моллюском люди с ослабленным иммунитетом, например, ВИЧ-инфицированные, онкобольные, аллергики, страдающие ревматоидным артритом и принимающие цитостатики или глюкокортикоидные гормоны. Кроме того, высок риск заражения инфекцией у тех, кто постоянно контактирует с кожными покровами большого количества людей, например, массажисты, медицинские сестры, врачи, санитарки в больницах и поликлиниках, тренеры бассейна, банщики и т.д.
Контагиозный моллюск распространен повсеместно, то есть в любой стране и климатическом поясе возможно заражение данной инфекцией. Более того, в регионах с жарким и влажным климатом, а также с низким уровнем бытовой повседневной гигиены даже фиксируются эпидемии и вспышки контагиозного моллюска.
Заболевание вызывается ортопоксвирусом, который относится к семейству Poxviridae, подсемейству Chordopoxviridae и роду Molluscipoxvirus. Данный вирус родственен вирусам натуральной оспы, ветрянки и вакцинии. В настоящее время выделено 4 разновидности ортопоксвируса (MCV-1, MCV-2, MCV-3, MCV-4), но контагиозный моллюск наиболее часто вызывается вирусами 1 и 2 типов (MCV-1, MCV-2).
Вирус контагиозного моллюска передается от больного человека к здоровому через тесные контакты (кожа к коже), а также опосредованно при использовании общих бытовых предметов, например, душевых принадлежностей, нательного белья, посуды, игрушек и т.д. У взрослых людей заражение контагиозным моллюском, как правило, происходит половым путем, при этом вирус поражает здорового партнера не через секреты половых органов, в через близкий контакт тел. Именно поэтому у взрослых людей очень часто узелки контагиозного моллюска располагаются в паху, на нижней части живота, в промежности, а также на внутренней поверхности бедер.
Однако в настоящее время установлено, что многие люди даже при заражении не болеют контагиозным моллюском, что обусловлено особенностями функционирования иммунной системы, которая не дает вирусу размножиться, а подавляет и уничтожает его, предотвращая переход инфекции в активное течение.
От момента попадания вируса контагиозного моллюска на кожу здорового человека до появления узелков проходит от 2 недель до полугода. Соответственно, инкубационный период инфекции составляет от 14 дней до 6 месяцев.
После завершения инкубационного периода заболевание переходит в активную стадию, при которой на кожном покрове появляются плотные выступающие узелки сферической или овальной формы и различного размера – от 1 до 10 мм в диаметре. Иногда сливающиеся между собой узелки могут образовывать гигантские бляшки до 3 – 5 см в диаметре. Узелки контагиозного моллюска плотные, блестящие, окрашенные в перламутрово-белый, розовый или серо-желтый цвет. Некоторые узелки могут иметь пупкообразное вдавление в центре, окрашенное в красно-розовый цвет. Однако такие вдавления обычно присутствуют не у всех узелков, а только у 10 – 15%. При надавливании на узелок пинцетом из него выходит белая кашицеобразная масса, представляющая собой смесь отмерших клеток эпидермиса и вирусных частиц.
Узелки медленно увеличиваются в размерах, достигая максимального через 6 – 12 недель после появления. После этого образования не растут, а постепенно отмирают, вследствие чего самостоятельно исчезают через 3 – 6 месяцев.
Количество высыпаний может быть различным – от единичных узелков до многочисленных папул. Из-за того, что возможно самозаражение, количество узелков с течением времени может увеличиваться, поскольку человек сам разносит вирус по кожному покрову.
Обычно узелки контагиозного моллюска сосредоточены на каком-либо одном ограниченном участке кожи, а не разбросаны по всему телу, например, в подмышках, на животе, на лице, в паху и т.д. Наиболее часто узелки локализуются на шее, туловище, в подмышках, на лице и в области половых органов. В редких случаях элементы контагиозного моллюска локализуются на волосистой части головы, подошвах, на коже губ, языке, слизистой оболочке щек.
Диагностика контагиозного моллюска не представляет труда, так как характерный внешний вид узелков позволяет распознать заболевание без использования каких-либо дополнительных приемов.
Лечение контагиозного моллюска проводится не во всех случаях, поскольку обычно в течение 6 – 9 месяцев узелки проходят самостоятельно и больше не образуются. В редких случаях самоизлечение затягивается на период от 3 до 4 лет. Однако если человек желает избавиться от узелков, не дожидаясь самоизлечения, то производится удаление образований различными способами (механическое выскабливание ложкой Фолькмана, прижигание лазером, жидким азотом, электрическим током и т.д.). Обычно удаление узелков контагиозного моллюска рекомендуется делать взрослым людям, чтобы они не служили источником инфекции для окружающих. А вот в случае заболевания детей врачи-дерматовенерологи чаще всего рекомендуют не лечить инфекцию, а подождать, пока узелки пройдут самостоятельно, потому что любая процедура удаления образований является стрессом для ребенка.
Контагиозный моллюск – фото
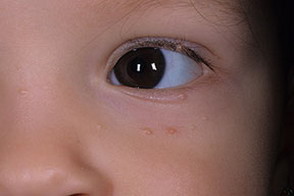
Фото контагиозного моллюска у детей.
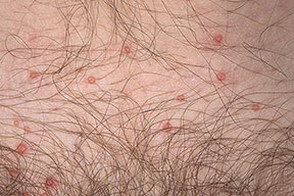
Фото контагиозного моллюска у мужчин.
Фото контагиозного моллюска у женщин.
Причины заболевания (вирус контагиозного моллюска)
Причиной контагиозного моллюска является патогенный микроорганизм – ортопоксвирус из семейства Poxviridae рода Molluscipoxvirus. Данный вирус распространен повсеместно, и поражает людей любого возраста и пола, вследствие чего контагиозным моллюском болеет население всех стран.
В настоящее время известно 4 разновидности ортопоксвируса, которые обозначаются латинскими аббревиатурами – MCV-1, MCV-2, MCV-3 и MCV-4. Причиной контагиозного моллюска в странах бывшего СССР чаще всего являются вирусы первого и второго типов – MCV-1 и MCV-2. Причем у детей контагиозный моллюск, как правило, провоцируется ортопоксвирусом 1 типа (MCV-1), а у взрослых – вирусом 2 типа (MCV-2). Подобная ситуация обусловлена тем, что вирус 1 типа передается в основном контактным и опосредованным путем, через общие предметы, а вирус 2 типа – через половые контакты. Однако все типы вируса вызывают одинаковые клинические проявления.
Пути передачи инфекции
Контагиозный моллюск передается только от человека к человеку, поскольку животные не страдают данным инфекционным заболеванием и не являются вирусоносителями.
Передача вируса контагиозного моллюска происходит от больного человека к здоровым контактно-бытовым, опосредованным контактным, половым путем и через воду. Контактно-бытовой путь передачи заключается в инфицировании здорового человека через прикосновения к коже ребенка или взрослого, страдающего контагиозным моллюском. Соответственно, любые тактильные контакты (например, объятия, рукопожатия, тесное прижатие друг к другу в часы пик в общественном транспорте, массаж, занятия борьбой, боксом, кормление ребенка грудью и т.д.) с человеком, страдающим контагиозным моллюском, могут привести к заражению данной инфекцией любого здорового лица вне зависимости от возраста и пола.
Опосредованный контактный путь передачи контагиозного моллюска является самым распространенным и заключается в заражении здоровых людей через прикосновения к общим предметам домашнего обихода, на которых остались вирусные частицы после того, как ими пользовался человек, страдающий инфекцией. То есть заражение может происходить через игрушки, столовые приборы, посуду, постельное и нательное белье, ковры, обивку мебели, полотенца, мочалки, бритвы и любые другие предметы, с которыми контактировал человек, страдающий контагиозным моллюском. Из-за возможности опосредованного заражения в тесных коллективах, особенно детских, эпизодически возникают вспышки заболевания, когда заражается практически вся группа.
Половой путь передачи контагиозного моллюска характерен только для взрослых, имеющих незащищенные сексуальные контакты (без презерватива). При данном пути передачи узелки всегда располагаются в непосредственной близости или в области половых органов.
Водный путь передачи можно условно отнести к опосредованно-контактному, поскольку в данном случае, человек, страдающий контагиозным моллюском, вносит в водную среду вирусные частицы, которые может «подхватить» любой другой человек, контактирующий с той же водой. Такой путь передачи делает возможным заражение контагиозным моллюском при посещении бассейнов, бань, саун, водных аттракционов и т.д.
Кроме того, у человека, уже болеющего контагиозным моллюском, возможно самозаражение через трение и расчесывание кожных покровов.
Вне зависимости от пути передачи течение и клинические проявления контагиозного моллюска всегда одинаковы.
Не во всех случаях контакта с вирусом происходит заражение, поскольку некоторые люди имеют иммунитет к данной инфекции. То есть даже если человек, имеющий иммунитет к контагиозному моллюску, проконтактирует с вирусом, он не заразится, и инфекция у него не разовьется. У всех остальных людей при контакте с вирусом происходит заражение и развиваются клинические признаки.
Наиболее уязвимы и подвержены заражению контагиозным моллюском люди со сниженной активностью иммунной системы, такие, как, например, ВИЧ-инфицированные, принимающие глюкокортикоидные гормоны, лица старше 60 лет и т.д.
Контагиозный моллюск – симптомы
Течение заболевания
От момента заражения контагиозным моллюском до первого появления клинических симптомов проходит от 2 до 24 недель. После завершения инкубационного периода на участке кожного покрова, на котором произошло внедрение вируса контагиозного моллюска, появляются небольшие плотные безболезненные узелки размером от 1 до 3 мм в диаметре. Данные узелки медленно увеличиваются в размерах до 2 – 10 мм в диаметре в течение 6 – 12 недель, после чего самостоятельно исчезают в течение 6 – 12 недель. Суммарно от момента появления первых узелков до их полного исчезновения проходит в среднем 12 – 18 недель, но в некоторых случаях заболевание может протекать и гораздо дольше – от 2 до 5 лет. После выздоровления от контагиозного моллюска вырабатывается пожизненный иммунитет, поэтому повторное заражение происходит только в исключительных случаях.
Однако пока все узелки на коже не исчезли, возможно самозаражение при расчесывании или трении пораженных участков кожи об здоровые. В этом случае на вновь зараженном участке кожи появляются новые узелки контагиозного моллюска, которые будут также расти в течение 6 – 12 недель, после чего самостоятельно инволюционировать на протяжении 12 – 18 недель. Соответственно, примерный срок самовыздоровления нужно отсчитывать путем прибавления 18 месяцев к дате появления последнего узелка.
Контагиозный моллюск является неопасным заболеванием, склонным проходить самостоятельно, без какого-либо специального лечения, как только собственная иммунная система подавит активность вируса. Высыпания, как правило, не беспокоят человека, поскольку не болят и не чешутся, а представляют собой по большей части только косметическую проблему. Кроме того, вирус не распространяется через кровь или лимфу по организму и не поражает другие органы и системы, вследствие чего контагиозный моллюск является безопасным заболеванием, которое чаще всего именно по этой причине рекомендуют не лечить специальными средствами, а просто дождаться, пока собственный иммунитет не убьет вирус и, соответственно, узелки не исчезнут.
Однако зачастую люди не желают ждать, пока узелки контагиозного моллюска пройдут самостоятельно, а желают удалить их по косметическим соображениям, или чтобы не быть источником инфекции для окружающих. В таких случаях нужно быть морально готовым к тому, что после удаления уже имеющихся узелков появятся новые, поскольку исключительно процесс уничтожения высыпаний не влияет на активность вируса в толще кожного покрова, и пока собственная иммунная система его не подавила, патогенный микроорганизм может вызывать образование узелков снова и снова.
После самостоятельного исчезновения узелков контагиозного моллюска на коже не остается каких-либо следов – рубцов или шрамов, и лишь в редких случаях могут образовываться небольшие участки депигментации. Если же узелки контагиозного моллюска удалялись различными методами, то на месте их локализации могут сформироваться небольшие и малозаметные рубчики.
Иногда кожа вокруг узелков контагиозного моллюска воспаляется, в этом случае необходимо местное применение мазей с антибиотиками. Появление узелка на веке является проблемой и показанием для его удаления, поскольку рост образования может привести к нарушениям зрения и потере волосяных луковиц ресниц.
Если у человека появляются узелки контагиозного моллюска в большом количестве, на разных участках тела или имеют очень крупные размеры (более 10 мм в диаметре), то это может свидетельствовать об иммунодефиците. В таких случаях рекомендуется обязательно обращаться к иммунологу для коррекции иммунного статуса.
Симптомы контагиозного моллюска
Главный и единственный симптом контагиозного моллюска, который можно видеть невооруженным взглядом – это характерные узелки, выступающие над поверхностью кожного покрова. Узелки могут локализоваться на любом участке кожи, но чаще всего образования формируются на лице, шее, верхней части грудной клетки, в подмышках, на кистях и предплечьях рук, на нижней части живота, внутренней поверхности бедер, лобке, вокруг ануса и на кожном покрове в области половых органов. Однако, несмотря на широкий спектр вариантов локализации узелков контагиозного моллюска, как правило, все образования всегда сгруппированы только на одном участке кожного покрова. Например, узелки могут располагаться на шее, на лице или на животе, но при этом все образования сгруппированы только на одном участке и отсутствуют на других частях тела. Причем обычно все узелки контагиозного моллюска располагаются на том участке кожи, в который проник вирус инфекции. В редких случаях узелки могут хаотично располагаться и на всей поверхности тела.
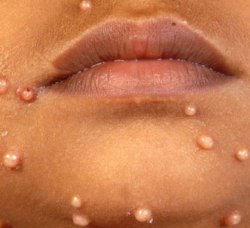
Узелки появляются не по одному и постепенно, а практически одномоментно формируется несколько образований, которые начинают медленно расти. Как правило, появляется от 5 до 10 узелков, но в некоторых случаях их количество может достигать несколько десятков.
В момент появления узелки маленькие, размером 1 – 2 мм в диаметре, но в течение 6 – 12 недель они вырастают до 2 – 10 мм. Иногда некоторые элементы могут вырастать до 15 мм в диаметре, и обычно на кожном покрове имеются узелки разного размера, но одинакового внешнего вида. Если образования контагиозного моллюска расположены близко друг к другу, то они могут сливаться, образуя одну гигантскую бугристую поверхность до 5 см в диаметре. Такие гигантские узлы могут воспаляться и нагнаиваться, вследствие чего на их поверхности образуются корочки и язвы.
На любой стадии роста узелки выступают над поверхностью кожного покрова, имеют полушаровидную и слегка уплощенную сверху форму, ровные края, плотную консистенцию, и окрашены в бело-перламутровый или бледно-розовый цвет. Причем в начале заболевания образования имеют форму купола, очень плотную консистенцию и цвет немного светлее окружающей кожи, а с течением времени становятся мягкими, приобретают форму полукруга, а окраска может смениться на розоватую. Часто узелки могут иметь восковидный блеск. Через несколько недель после появления в центральной части образований возникает углубление, похожее на пупок. При сдавливании узелков с боков из пупковидного отверстия выделяется белая кашицеобразная масса, содержащая отмершие клетки эпидермиса и вирусные частицы.
Узелки имеют гладкую поверхность и по цвету немного отличаются от окружающей кожи. Кожный покров вокруг образований обычно неизмененный, но иногда фиксируется воспалительный ободок по периметру узелков. Образования не беспокоят человека, поскольку не болят, не чешутся и, в принципе, могут вообще не замечаться, если локализованы на участках кожи, которые обычно прикрыты одеждой и не видны. В редких случаях узелки могут эпизодически зудеть. В эти моменты очень важно сдерживаться и не чесать образования, поскольку расчесы и травмирование узелков могут привести к последующему переносу вируса на другие участки кожи. В таких ситуациях происходит самозаражение, и элементы контагиозного моллюска формируются на другом участке кожи, в который был внесен вирус. Необходимо помнить, что до исчезновения последнего узелка контагиозный моллюск остается заразным.
При локализации узелков на веках контагиозный моллюск может приводить к конъюнктивиту.
- Гигантская форма – образуются единичные узелки размером от 2 см в диаметре и более.
- Педикулярная форма – образуются большие крупные узелки путем слияния близко расположенных мелких. Причем такие крупные узлы прикреплены к неизменному кожному покрову тонкой ножкой, то есть как бы висят на коже.
- Генерализованная форма – образуется несколько десятков узелков, разбросанных по всей поверхности кожи тела. Милиарная форма – узелки очень мелкие, менее 1 мм в диаметре, по внешнему виду напоминающие милиумы («просянки»).
- Изъязвленно-кистозная форма – формируются крупные узлы путем слияния нескольких мелких, поверхность которых изъязвляется или на ней образуются кисты.
Контагиозный моллюск: характеристика сыпи, заражение, инкубационный период, симптомы, карантин, последствия (мнение дерматовенеролога) — видео
Контагиозный моллюск у детей
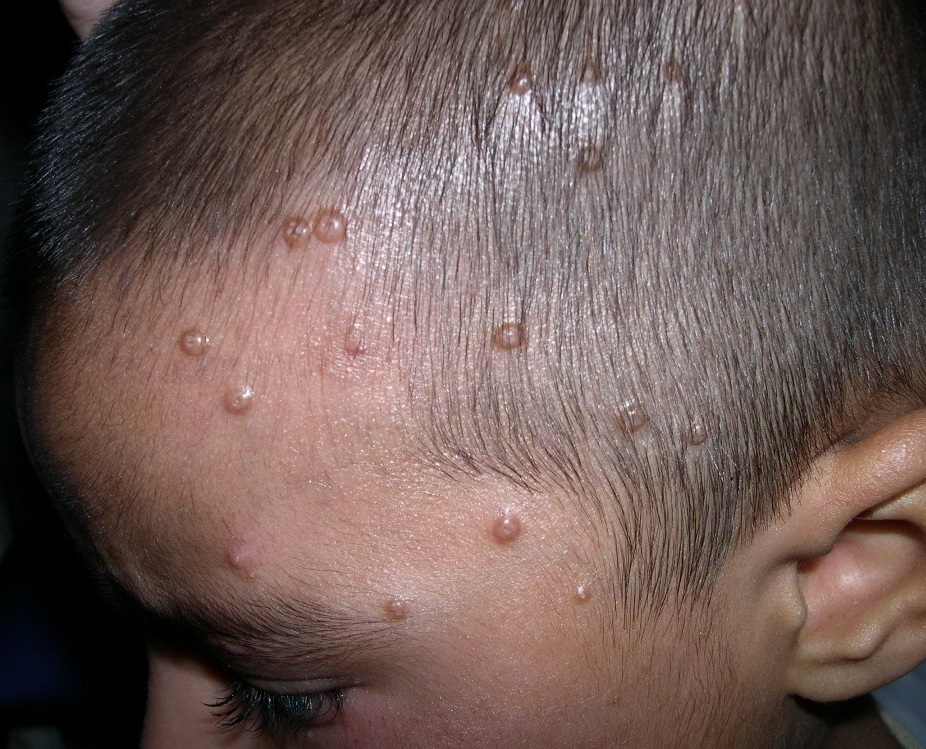
Около 80% случаев заболевания контагиозным моллюском фиксируется именно у детей младше 15 лет. Таким образом, можно сказать, что дети более подвержены инфекции по сравнению со взрослыми людьми. Наиболее часто контагиозный моллюск поражает детей в возрасте 1 – 4 лет. До годовалого возраста дети практически никогда не болеют инфекцией, поскольку, как предполагают ученые, их защищают материнские антитела, полученные в период внутриутробного развития. Кроме того, известно, что больше других подвержены риску заболевания инфекцией дети, страдающие экземой, атопическим дерматитом или принимающие глюкокортикоидные гормоны для лечения какого-либо иного заболевания.
Наиболее часто дети заражаются контагиозным моллюском при посещении бассейна и на занятиях теми видами спорта, которые предполагают тесные тактильные контакты и соприкосновения телами друг с другом (например, борьба, бокс и др.).
Симптомы и течение контагиозного моллюска у детей точно такие же, как и у взрослых. Однако из-за слабого волевого контроля своих желаний дети могут часто расчесывать узелки контагиозного моллюска и, тем самым, самоинфицироваться, перенося вирус на другие участки кожи, что приводит к постоянному появлению новых очагов высыпаний и удлиняет течение заболевания. Кроме того, расчесывание узелков может приводить к их воспалению и присоединению вторичной инфекции, которая требует лечения антибиотиками.
У детей узелки могут локализоваться на любом участке тела, но чаще всего фиксируются на груди, животе, руках, ногах, в подмышках, в паховой области и на гениталиях. Расположение образований в области половых органов не обязательно означает, что ребенок заразился в ходе сексуального контакта. Малыш мог просто получить на пальцы вирус контагиозного моллюска от больного человека, а потом почесать кожу в районе гениталий, в результате чего инфицирование произошло именно на этом участке кожного покрова.
Диагностика контагиозного моллюска у детей не представляет затруднений, поскольку узелки имеют характерный внешний вид. Поэтому врач-дерматолог поставит диагноз на основании простого осмотра образований. В некоторых случаях, когда у дерматолога имеются сомнения, он может взять биопсию или соскоб с узелка для изучения его структуры под микроскопом.
Лечение контагиозного моллюска у детей обычно не проводят, поскольку через 3 месяца – 4 года все узелки исчезают самостоятельно, то есть, происходит самоизлечение в результате того, что иммунная система подавляет активность вируса. Поэтому, учитывая тот факт, что контагиозный моллюск через некоторое время самоизлечивается, чтобы не доставлять ребенку неприятных ощущений, удаление узелков не производят. Однако в некоторых случаях врачи рекомендуют удалять узелки на коже детей, так как они их постоянно расчесывают и самоинфицируются, вследствие чего заболевание течет очень долго. В таких ситуациях узелки удаляют механически, методом замораживания жидким азотом или при помощи составов, содержащих вещества для устранения бородавок, например, салициловая кислота, третиноин, кантаридин или перекись бензоила.
Несмотря на наличие различных способов удаления узелков контагиозного моллюска, врачи предпочитают не использовать их у детей, поскольку все эти методы помогут только устранить образования, но не предотвратят их повторного появления, пока вирус в коже активен и не подавлен собственной иммунной системой ребенка. Кроме того, любой метод может привести к образованию шрамов, рубцов, ожогов или очагов депигментации на месте локализации узелков. А когда узелки проходят самостоятельно, на месте их локализации никогда не образуется шрамов или рубцов, лишь иногда могут оставаться очаги депигментации.
- Не чесать, не тереть и не травмировать узелки;
- Часто мыть руки с мылом;
- По 1 – 2 раза в день протирать участки тела с узелками дезинфицирующими растворами (спирт, хлоргексидин и др.);
- Если предстоят контакты с другими детьми или людьми, то для уменьшения риска заразить их рекомендуется заклеить узелки лейкопластырем и прикрыть одеждой;
- Не брить волосы на участках тела, на которых локализованы узелки;
- Смазывать сухую кожу кремом, чтобы избежать трещин, изъязвления и воспаления узелков.
Контагиозный моллюск у женщин
Клиническая картина, причинные факторы, течение и принципы лечения контагиозного моллюска у женщин не имеют каких-либо особенностей по сравнению с мужчинами или детьми. На течение беременности, рост и развитие плода контагиозный моллюск также не влияет, поэтому женщины, вынашивающие ребенка и заразившиеся инфекцией, могут не беспокоиться за здоровье будущего малыша.
Особенности заболевания у мужчин
Контагиозный моллюск у мужчин, как и у женщин, не имеет каких-либо явных особенностей. Единственная особенность, которая может является отличительной чертой инфекции у мужчин – это возможность локализации узелков на коже полового члена, что приводит к затруднениям в осуществлении половых контактов. У женщин контагиозный моллюск никогда не поражает слизистые оболочки влагалища, а может локализоваться только на коже в области половых органов. Конечно, это также создает трудности при половых контактах, но не такие выраженные, как при локализации узелков на пенисе.
Особенности контагиозного моллюска различной локализации
Контагиозный моллюск на лице. При локализации узелков на лице рекомендуется не удалять их, а оставить и дождаться самоизлечения, поскольку если образования исчезнут сами, то на их месте не останется следов и шрамов, создающих косметические дефекты. Если же удалять узелки любым современным методом, то имеется риск образования шрамов и рубцов.
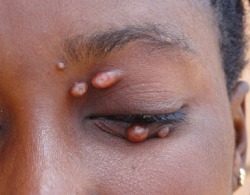
Контагиозный моллюск на веке. Если узелок локализован на веке, то его рекомендуется удалить, поскольку в противном случае он может травмировать слизистую оболочку глаза и вызвать конъюнктивиты или другие более тяжелые глазные заболевания.
Контагиозный моллюск на половых органах. Если узелки локализованы вблизи половых органов, в области ануса или на половом члене, то лучше их удалить любым способом, не дожидаясь самостоятельного исчезновения. Данная тактика основана на том, что расположение узелков на половых или в области половых органов приводит к их травматизации при сексуальных контактах, что, в свою очередь, провоцирует инфицирование партнера и распространение инфекции на другие участки кожи. Вследствие этого узелки, появившиеся на половых органах, могут очень быстро распространиться по всему телу.
Диагностика

Диагностика контагиозного моллюска не представляет трудностей и, как правило, производится на основании осмотра врачом-дерматологом характерных узелков. Практически во всех случаях каких-либо дополнительных диагностических методов для подтверждения диагноза контагиозного моллюска использовать не требуется.
Однако в некоторых, довольно редких случаях, когда у врача имеются сомнения для подтверждения контагиозного моллюска, проводят дополнительные обследования. Такие дополнительные обследования заключаются в заборе небольшого кусочка узелка с последующим его изучением под микроскопом. Микроскопия биоптата узелка позволяет точно установить, что представляет собой узелок и, соответственно, является ли он проявлением контагиозного моллюска или какого-либо другого заболевания (например, кератоакантомы, сифилиса и т.д.).
- Плоские бородавки. Такие бородавки, как правило, множественные, локализуются на лице и тыльной стороне кистей, и представляют собой мелкие пузырьки округлой формы с гладкой поверхностью, окрашенные в цвет окружающих кожных покровов.
- Вульгарные бородавки. Как правило, локализуются на тыльной стороне кисти рук и представляют собой плотные пузырьки с неровной и шероховатой поверхностью. Папулы могут быть покрыты чешуйками и у них отсутствует пупкообразное углубление в центре.
- Кератоакантомы. Представляют собой одиночные выпуклые образования, имеющие полусферическую форму и окрашенные в бледно-красный цвет или в оттенок нормальной окружающей кожи. Кератоакантомы обычно расположены на открытых участках кожи и на поверхности имеют углубления, похожие на мелкие кратеры, которые заполнены роговыми чешуйками. Роговые массы легко удаляются из кратеров, причем их вычищение не вызывает кровотечения. Попытки удалить кащицеобразное содержимое узелков контагиозного моллюска, напротив, часто приводят к кровотечению.
- Милиумы («просянки»). Представляют собой мелкие белые точки, локализованные в сальных железах кожи. Милиумы формируются вследствие выработки слишком плотного кожного сала, которое не вытекает из пор, а остается в них и закупоривает их просвет. Данные образования связаны с нарушением жирового обмена, и локализуются на лице в виде многочисленных или единичных белых точек. вульгарные. Представляют собой воспаленные папулы конической формы с мягкой консистенцией, окрашенные в розовый или синюшно-красный цвет. . При чесотке на коже появляются мелкие папулы красного или телесного цвета, расположенные как бы линиями. Папулы при чесотке очень сильно чешутся, в отличие от узелков контагиозного моллюска. Кроме того, чесоточные узелки обычно локализуются в межпальцевых промежутках, на складке запястья и под молочными железами у женщин.
- Дерматофибромы. Представляют собой жесткие и очень плотные узелки различного цвета, которые вдавливаются внутрь кожи при надавливании на них сбоку. Дерматофибромы никогда не располагаются группами.
- Базальноклеточная карцинома. Внешне образования очень похожи на узелки контагиозного моллюска, также имеют перламутровый блеск и приподняты над кожным покровом. Но базальноклеточная карцинома всегда единична, эти образования никогда не располагаются группами.
К какому врачу обращаться при контагиозном моллюске?
При развитии контагиозного моллюска следует обращаться к врачу-дерматологу (записаться), который производит диагностику и лечение данного заболевания. Если дерматолог не может выполнить какие-либо необходимые по удалению манипуляции, он направит пациента к другому специалисту, например, хирургу (записаться), физиотерапевту (записаться) и т.д.
Контагиозный моллюск – лечение
Общие принципы терапии
В настоящее время контагиозный моллюск, если только узелки локализуются не на веках и не в области половых органах, рекомендуется вообще не лечить, поскольку через 3 – 18 месяцев иммунная система сможет подавить активность ортопоксвируса, и все образования исчезнут самостоятельно, не оставив на коже каких-либо следов (рубцов, шрамов и т.д.). Дело в том, что к вирусу контагиозного моллюска вырабатывается иммунитет, но это происходит медленно, поэтому организму для самоизлечения от инфекции требуется не неделя, как в случае с ОРВИ, а несколько месяцев или даже до 2 – 5 лет. А если удалять узелки контагиозного моллюска до их самостоятельно исчезновения, то, во-первых, можно оставить на коже рубцы, а во-вторых, это увеличивает риск их повторного появления, причем еще в больших количествах, поскольку вирус все еще активен. Поэтому учитывая, что самоизлечение происходит всегда, и это только вопрос времени, врачи рекомендуют не лечить контагиозный моллюск удалением узелков, а просто немного подождать, пока они исчезнут сами.
Единственные ситуации, когда все же рекомендуется удалять узелки контагиозного моллюска – это их локализация на половых органах или на веках, а также выраженный дискомфорт, доставляемый образованием человеку. В остальных случаях узелки лучше оставить и дождаться их самостоятельного исчезновения после подавления активности вируса иммунной системой.
Однако если человек хочет удалить узелки, то это производится. Причем причиной такого желания, как правило, являются эстетические соображения.
- (выскабливание узелков кюреткой или ложкой Фолькмана);
- Криодеструкция (разрушение узелков жидким азотом);
- Вылущивание (удаление сердцевины узелков тонким пинцетом);
- Лазерная деструкция (разрушение узелков СО2 — лазером);
- Электрокоагуляция (разрушение узелков электрическим током – «прижигание»).
Такие химические способы удаления моллюска нельзя назвать народными методами, поскольку они предполагают применение лекарственных препаратов, вследствие чего их принято считать неофициальными, проверенными практикой, но не одобренными Министерствами здравоохранения способами. Так как эти способы по отзывам врачей и пациентов достаточно эффективны и менее травматичны по сравнению с хирургическими методами удаления узелков контагиозного моллюска, мы их также рассмотрим в подразделе ниже.
Удаление контагиозного моллюска
Рассмотрим характеристики хирургических и неофициальных консервативных методов удаления контагиозного моллюска. Но предварительно считаем необходимым указать, что любые хирургические методы удаления узелков довольно болезненны, вследствие чего для осуществления манипуляций рекомендуется использовать местные анестетики. Наилучшим образом обезболивает кожный покров мазь ЭМЛА 5%. Прочие анестетики, такие, как лидокаин, новокаин и прочие – малоэффективны.
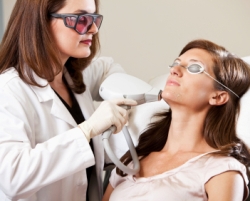
Удаление лазером контагиозного моллюска. На узелки точечно воздействуют лучом СО2-лазера или импульсного лазера. Для разрушения образований оптимально устанавливать следующие параметры луча лазера – длина волны 585 нм, частота 0,5 – 1 Гц, диаметр пятна 3 – 7 мм, плотность энергии 2 – 8 Дж/см 2 , продолжительность импульса 250 – 450 мс. Во время процедуры каждый узелок облучают лазером, после чего обрабатывают кожу 5% спиртовым раствором йода. Если по прошествии недели после процедуры узелки не покрылись корочками и не отпали, то производят еще один сеанс облучения образований лазером.
Лазеротерапия позволяет добиться разрушения 85 – 90% узелков уже после первого сеанса. Причем после отпадения образований на коже не остается заметных рубцов и шрамов, что делает метод пригодным для удаления узелков по косметическим соображениям.
Удаление контагиозного моллюска жидким азотом. На каждый узелок воздействуют жидким азотом в течение 6 – 20 секунд, после чего обрабатывают кожу 5% спиртовым раствором йода. Если через неделю остались узелки, то их повторно разрушают жидким азотом.
Данный метод – болезненный, и не пригоден для удаления узелков контагиозного моллюска по косметическим соображениям, поскольку после деструкции образований жидким азотом на коже могут появляться пузыри, заживающие с формированием рубцов и очагами депигментации.
Удаление контагиозного моллюска электрокоагуляцией. Метод заключается в «прижигании» узелков электрическим током подобно «прижиганию» эрозии шейки матки. После процедуры кожу смазывают 5% спиртовым раствором йода и через неделю оценивают результат. Если узелки не отпали, то их повторно «прижигают».
Удаление контагиозного моллюска кюретажем и вылущиванием. Метод заключается в механическом выскабливании узелка острой ложкой Фолькмана или удалении образований тонким пинцетом. Процедура крайне болезненна и неприятна, более того, удаление образований может сопровождаться кровотечением. После механического удаления узелков все бывшие места их локализации обрабатывают 5% раствором йода или другими антисептиками.
Данные методы непригодны для удаления узелков по косметическим соображениям, поскольку в результате выскабливания или вылущивания на месте образований могут формироваться западающие рубцы.
- Третиноин (Весаноид, Локацид, Ретин-А, Третиноин) – мази наносят на узелки точечно 1 – 2 раза в день на 6 часов, по прошествии которых смывают водой. Узелки смазывают до исчезновения;
- Кантаридин (Шпанская мушка или гомеопатические препараты) – мази наносят на узелки точечно по 1 – 2 раза в день до исчезновения образований;
- Трихлоруксусная кислота – раствор 3% точечно наносят по 1 разу в сутки на узелки на 30 – 40 минут, после чего смывают;
- Салициловая кислота – раствор 3% наносят по 2 раза в день на узелки, не смывая;
- Имиквимод (Алдара) – крем наносят на узелки точечно по 3 раза в день;
- Подофиллотоксин (Вартек, Кондилин) – крема наносят точечно на узелки по 2 раза в день;
- Фторурациловая мазь – наносят на узелки по 2 – 3 раза в сутки;
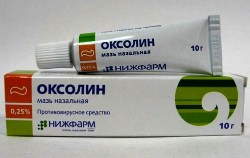
- Оксолиновая мазь – наносят точечно на узелки по 2 – 3 раза в сутки толстым слоем;
- Хлорофиллипт – раствор наносят точечно на узелки по 2 – 3 раза в день;
- Бензоила пероксид (Базирон АС, Эклоран, Индоксил, Эффезел и др.) – мази и крема наносят точечно на узелки толстым слоем по 2 раза в сутки;
- Интерфероны (Инфагель, Ацикловир) – мази и крема наносят на узелки по 2 – 3 раза в день.
Контагиозный моллюск: удаление папул выскабливанием, лазером, Сургитроном, жидким азотом (советы врача-дерматолога) — видео
Контагиозный моллюск, лечение противовирусными препаратами и иммуномодуляторами: Ацикловир, Изопринозин, Виферон, Алломедин, Бетадин, Оксолиновая мазь, йод — видео
Лечение контагиозного моллюска у детей
Лечение контагиозного моллюска у детей проводится теми же методами, что и у взрослых, и с соблюдением общих принципов терапии. То есть оптимальное лечение контагиозного моллюска у детей – это отсутствие лечения и просто ожидание, когда организм сам подавит активность вируса, и все узелки просто бесследно исчезнут. Но если ребенок расчесывает узелки, или они доставляют ему дискомфорт, то рекомендуется попробовать удалить их в домашних условиях различными мазями и растворами, содержащими компоненты для устранения бородавок (например, салициловая кислота, третиноин, кантаридин или перекись бензоила). Данные растворы наносят точечно на узелки контагиозного моллюска по 1 – 2 раза в день, пока они не исчезнут.
Родители сообщают об эффективности Оксолиновой мази для удаления узелков моллюска у детей, поэтому можно воспользоваться и этой рекомендацией. Так, родители рекомендуют по 1 – 2 раза в день накладывать толстый слой мази на узелки вплоть до их полного исчезновения. При этом сначала узелки под действием мази могут покраснеть и воспалиться, но этого бояться не нужно, поскольку через 1 – 2 дня образования покроются корочкой и начнут подсыхать.
Если же принято решение удалять узелки у ребенка каким-либо хирургическим методом, то это следует делать только с использованием адекватного обезболивания. Наилучшим образом обезболивает кожный покров и, соответственно, оптимально подходит для применения в качестве анестетика при хирургическом удалении узелков контагиозного моллюска крем ЭМЛА 5% производства АstraZeneka, Швеция. Для адекватного обезболивания крем наносят на кожу в области локализации узелков, накрывают окклюзионной пленкой, идущей в наборе с препаратом, и оставляют на 50 – 60 минут. По прошествии часа пленку снимают, остатки крема снимают стерильным ватным тампоном и только после этого проводят операцию по удалению узелков контагиозного моллюска.
При использовании крема ЭМЛА достигается хороший уровень обезболивания, вследствие чего ребенок не ощущает боли и, соответственно, не получает дополнительного стресса.
Контагиозный моллюск: причины, лечение, диагностика и профилактика. Снятие зуда, воспаления и покраснений — видео
Лечение в домашних условиях

Наилучшим образом для лечения контагиозного моллюска в домашних условиях подходят либо аптечные препараты либо различные народные средства, изготавливаемые самостоятельно из лекарственных трав, которые накладываются на узелки и способствуют их исчезновению.
- Чесночные примочки. Свежие зубчики чеснока измельчают до состояния кашицы, добавляют сливочное масло в соотношении 1:1 (по объему) и хорошо перемешивают. Готовый состав точечно накладывают на узелки толстым слоем, фиксируют пластырем или повязкой и меняют примочку на свежую 2 – 3 раза в сутки. Такие аппликации накладывают на узелки контагиозного моллюска вплоть до их полного исчезновения.
- Чесночный сок. Зубчики чеснока пропускают через мясорубку, готовую кашицу выкладывают на марлю и отжимают сок. Свежим чесночным соком протирают узелки по 5 – 6 раз в сутки до их полного исчезновения.
- Настой череды. Две столовые ложки сухой травы череды заливают 250 мл кипятка (один стакан), еще раз доводят воду до кипения, снимают с огня и настаивают в течение часа в теплом месте. Готовым настоем протирают участок кожи, на котором локализуются узелки контагиозного моллюска, по 3 – 4 раза в день вплоть до исчезновения образований.
- Настойка календулы. Аптечной спиртовой настойкой календулы протирают участки кожи, покрытые узелками контагиозного моллюска, по 3 – 4 раза в день вплоть до полного исчезновения образований.
- Сок черемухи. Свежие листья черемухи промывают водой и пропускают через мясорубку. Полученную кашицу выкладывают на марлю и отжимают сок из листьев. Сок листьев черемухи смешивают со сливочным маслом в соотношении объемов 1:1 и полученную мазь накладывают на узелки на ночь.
Контагиозный моллюск – лечение народными средствами: йод, чистотел, фукорцин, деготь, настойка календулы — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
Контагиозный моллюск — симптомы и лечение
Что такое контагиозный моллюск? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 17 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Контагиозный моллюск — вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с вдавлением в центре. Заболевание практически всегда проходит самостоятельно. Такое интересное название оно получило из-за схожести узелков при сильном увеличении с улиткой или жемчужиной. К поеданию морепродуктов или купанию в море болезнь отношения не имеет.
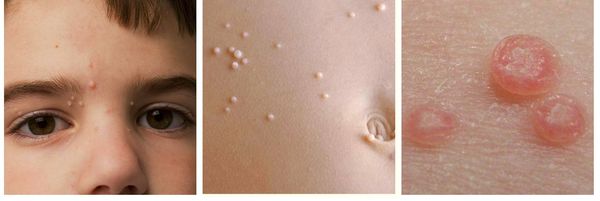
Заболевание вызывает вирус контагиозного моллюска (Molluscum contagiosum virus) семейства Poxviridae. Другой известный представитель этого семейства — вирус натуральной оспы.
Распространённость контагиозного моллюска среди детей во всём мире составляет приблизительно 3-11 %. В среднем в популяции заражено от 1,2 % до 22 % населения, мужчины болеют чаще [8] . Контагиозный моллюск более распространён в тёплом влажном климате.
Инкубационный период заболевания длится от одной недели до нескольких месяцев и в среднем составляет от 2 до 7 недель. Продолжительность инкубационного периода зависит от количества возбудителя (инфицирующей дозы), его вирулентности (заразности), а также состояния иммунной системы на момент заражения.
Поражение лица и век контагиозным моллюском:
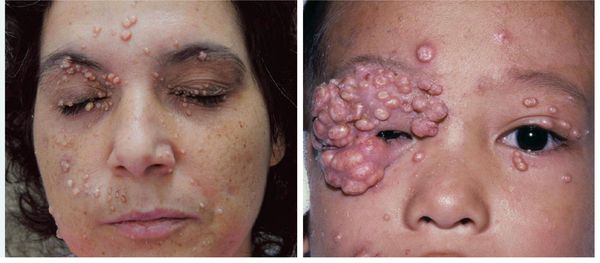
Контагиозным моллюском чаще болеют:
- Дети 1-14 лет (чаще 1-4 года).
- Пожилые люди — на фоне ослабленной работы иммунной системы заболевание протекает более тяжело, высыпания обширно поражают кожу и слизистые.
- Люди с иммуносупрессией, ВИЧ — у пациентов с ослабленным иммунитетом размер узелков может достигать 10-15 мм в диаметре, обширно поражая кожу, в том числе кожу век. Контагиозный моллюск встречается у 5-30 % пациентов с ВИЧ [2] .
- Пациенты с атопическим дерматитом находятся в группе риска по заражению контагиозным моллюском. Из-за зуда возникают множественные повреждения кожи (царапинки и трещинки), через которые вирус может распространяться с одной части тела на другую. Это приводит к рецидивирующему течению заболевания. Пациентам с атопическим дерматитом необходимо тщательно следить за кожей, используя уходовые средства (эмольянты), и не допускать появления кожного зуда [3] .
Контагиозный моллюск у детей
У детей высыпания обычно появляются на туловище, конечностях, голове и шее. У детей школьного возраста заражение происходит в основном контактным путём — при соприкосновении с кожей заражённого человека или инфицированным предметом при посещении плавательного бассейна или спортивных секций.
Контагиозный моллюск у взрослых
Заболевание чаще встречается у детей, но могут болеть и взрослые с ослабленной иммунной системой. Людям с нормальным иммунитетом инфекция может передаться половым путём, в таком случае она поражает гениталии [25] .
Пути передачи инфекции
- контактный — взаимодействие с больным человеком или с предметами, инфицированными вирусом, например с полотенцами или одеждой;
- половой — обычно высыпания возникают на гениталиях, лобке, внутренней поверхности бёдер и нижней части живота;
- передача через нанесение татуировки[6] ;
- передача от матери к ребёнку во время родов возможна, но встречается нечасто [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы контагиозного моллюска
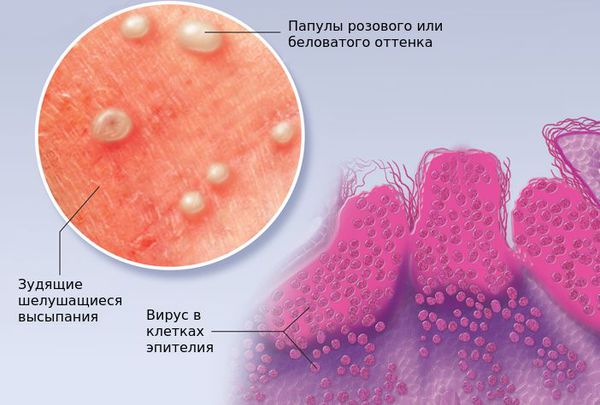
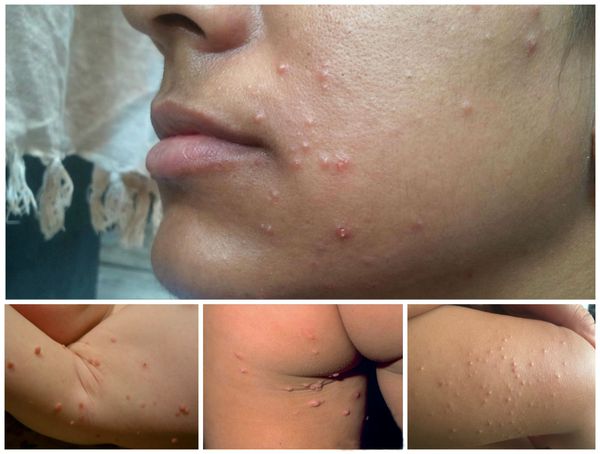
При заболевании на коже возникают мелкие узелки — 1,5-2 мм в диаметре. Они быстро растут и принимают вид телесно-розоватых, красных или прозрачных, не сливающихся между собой полушаровидных папул величиной до 5-10 мм с центральным пупковидным углублением. При надавливании на узелок из него выделяется белая творожисто-кашицеобразная масса, состоящая из ороговевшего эпителия и «моллюсковых телец» — типичных для данного заболевания клеток яйцевидной формы, наполненных вирусными частицами.
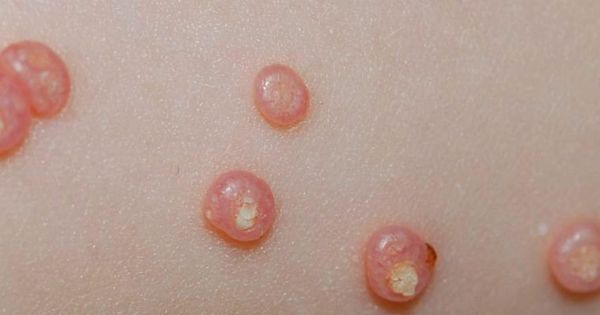
Других жалоб заболевание не вызывает, высыпания не болят и не чешутся. Температура тела не повышается, самочувствие и общее состояние не страдает. Возможна любая локализация высыпаний, но чаще всего они поражают лицо, веки, шею, грудь, подмышечные впадины, складки конечностей и половые органы. Высыпания на веках могут сочетаться с хроническим конъюнктивитом или кератитом. Кожа вокруг папул часто легко или умеренно раздражена. Возможно линейное расположение высыпаний, вызванное переносом вируса с одного участка кожного покрова или слизистой на другой.
Поражение груди и живота контагиозным моллюском:
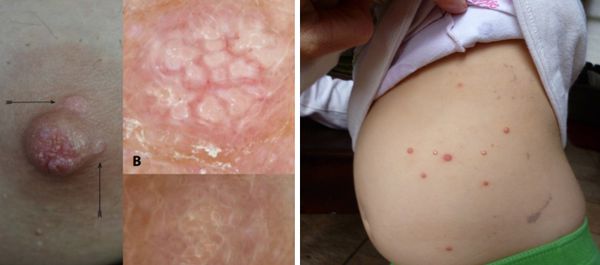
Патогенез контагиозного моллюска
Заражение контагиозным моллюском происходит после взаимодействия с инфицированными людьми или заражёнными предметами. Вирус проникает в кожу через небольшие ссадины и микротрещины и размножается исключительно в клетках плоского эпителия. Поражённые клетки увеличиваются в размерах, а при достижении критической точки их стенки лопаются и скапливаются в центре папулы.
Без лечения высыпания на коже сохраняются 6-9 месяцев, но могут оставаться и до двух лет. Это связано с уклонением вируса контагиозного моллюска от иммунного ответа. Механизм таких «пряток» от нашей иммунной системы не до конца изучен, но, вероятно, включает выработку вирусом специфических белков, которые мешают сформироваться правильному иммунному ответу и уничтожению контагиозного моллюска. Однако через 6-24 месяца иммунный ответ формуется — образуются защитные антитела, и наступает выздоровление [5] .
Классификация и стадии развития контагиозного моллюска
Существует четыре типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым (75-96 % случаев) является тип MCV-1. Тип MCV-2 зачастую выявляется у взрослых, он связан с ВИЧ и иммунодефицитными состояниями и передаётся половым путём. Клиническая картина заболевания при заражении всеми этими типами схожа.
Контагиозный моллюск поражает:
- туловище — в 63 % случаев;
- ноги — 57 %;
- руки — 44 %;
- голову или шею — в 31 %;
- ягодицы — 17 %;
- гениталии — 17 %.
По количеству поражённых областей:
- одна область — 24 %;
- две области — 35 %;
- более трёх областей — 42 %.
По количеству папул:
- менее 10 папул — 35 %;
- 10-49 — 60 %;
- более 50 — 5 % [20] .
По форме заболевания выделяют:
1. Типичная форма:
- локализованная (группа папул находится в одной анатомической зоне);
- генерализованная (несколько скоплений высыпаний, например на коже век и рук).
2. Атипичная форма (встречается очень редко):
- гигантские моллюски — элементы сыпи могут сливаться между собой и образовывать высыпания диаметром 3 см и более;
- ороговевающие моллюски — кожа на месте высыпаний интенсивно шелушится, с неё постоянно сходят чешуйки;
- кистозные моллюски — на месте узелка появляются кисты;
- изъязвлённые моллюски — на коже образуется эрозивная поверхность, переходящая в язвочки;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски — узелок расположен над поверхностью кожи на тонкой ножке [8] .
Осложнения контагиозного моллюска
Возможные осложнения:
- у пациентов с ВИЧ, начинающих приём антиретровирусной терапии (АРТ), могут появиться новые узелки как часть воспалительного ответа (синдрома иммунного восстановления) [9] ;
- рубцы на месте удалённых папул;
- косметологические дефекты, особенно при поражении кожи лица; [17] или поверхностный кератит при поражении конъюнктивы или роговицы;
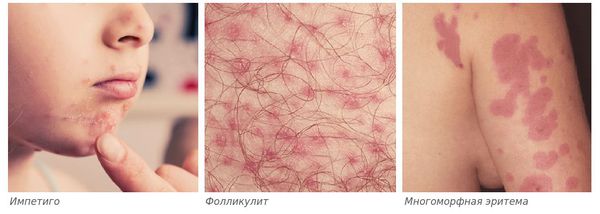
- бактериальные осложнения, чаще всего вызываемые золотистым стафилококком и стрептококками, — импетиго (поверхностная инфекция кожи), фолликулит (поражение волосяных фолликулов) или многоморфная эритема (высыпания на коже и слизистых).
Диагностика контагиозного моллюска
Осмотр
Диагноз чаще всего выставляется на основании осмотра и обнаружения белых, розово-телесных папул с центральным пупкообразным вдавлением.
Изредка необходима увеличительная линза или дермоскопия, которые помогут в визуализации центрального «пупка», если он не виден невооружённым глазом.
Биопсия
Биопсия используется крайне редко, только при атипичных проявлениях заболевания или неясном диагнозе (например, при ВИЧ-инфекции для исключения глубоких микозов кожи).
Вирус контагиозного моллюска и его тип можно выявить методом ПЦР (полимеразная цепная реакция). Метод применяется в научных исследованиях, но практически не используется в клинической практике [10] [11] .
Дифференциальная диагностика
Контагиозный моллюск следует отличать от милиа (угрей с белой головкой, которые образуется при избыточной деятельности сальных желёз), кист, закрытых комедонов, плоских бородавок, криптококкоза (инфекционного заболевания, вызываемого дрожжевыми грибами Cryptococcus neoformans), герпесвирусного поражения кожи [4] .
Лечение контагиозного моллюска
Какой врач лечит контагиозный моллюск
Заболевание лечит дерматолог амбулаторно, госпитализация не требуется.
Подходы к лечению контагиозного моллюска в РФ и Европе разнятся:
- В Европе применяют выжидательную тактику. Ни одно вмешательство не было признано эффективным — высыпания чаще регрессируют через несколько месяцев или лет самопроизвольно без лечения. Однако родители часто требуют провести лечение детей незамедлительно [13] .
- По мнению российских учёных, в связи с быстрым развитием заболевания и высокой заразностью вируса лечение необходимо начинать как можно раньше [21] .
Удаление контагиозного моллюска
Если имеется всего несколько узелков, то их можно механически удалить пинцетом, иглой или кюреткой.
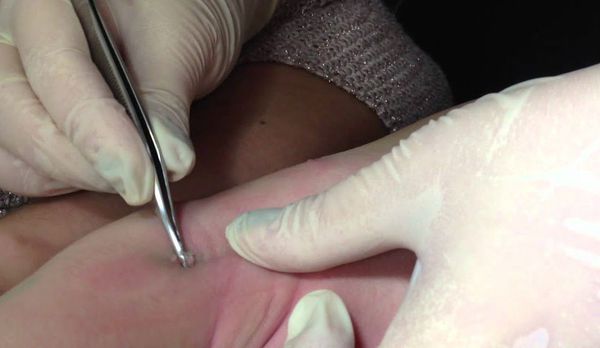
Согласно данным европейских исследований, кюретаж не рекомендован при поражении лица и генитальной области. Риски проведения кюретажа включают боль, психологическую травму, появление рубцов, гипо- или гиперпигментации. Процедура болезненна, но для уменьшения боли достаточно нанести крем с Lidocaini hydrochloridum (лидокаином) или Prilocainum (прилокаином) за 20-30 минут до удаления узелков. Если удалить папулы механически невозможно, то следует ждать их самостоятельного регресса.
Не рекомендуется заниматься самолечением, так как при неправильном удалении узелков высок риск их инфицирования, появления рубчиков после заживления, а также дальнейшего распространения высыпаний на другие участки тела.
У пациентов, страдающих сопутствующим атопическим дерматитом, после кюретажа отмечаются повторные поражения кожи, иногда даже в большем объёме (через 4 недели — у 66 %, через 8 недель — у 45 % пациентов) [22] .
Для лечения также применяются:
- Криодеструкция — нанесение жидкого азота тампоном или распылителем в течение 10-20 секунд. При необходимости процедуру можно повторить. Эффективный и не очень болезненный метод [14].
- Лазерная деструкция — удаление папул углекислотным или импульсным лазерами на красителях. При сохранении высыпаний повторную операцию проводят через 2-3 недели. Рецидивов обычно не бывает. Побочные эффекты включают лёгкую болезненность в момент удаления, преходящее покраснение кожи и гипо- или гиперпигментацию кожи [23] .
- Электрокоагуляция — это температурное воздействие на изменённые моллюском кожные покровы. Используется при множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных пациентов). Часто для удаления крупных элементов требуется инфильтрационная анестезия. Это укол с анестетиком, чаще лидокаином, в очаг поражения: в этом месте блокируются нервные импульсы, и пациент не чувствует боль. Возможно удаление в несколько этапов [15] .

- Фотодинамическая терапия топической 5-аминолевулиновой кислотой — лечение основано на взаимодействии лекарства с лазерным излучением. Успешно используется при рецидивирующем течении контагиозного моллюска у пациентов с ВИЧ-инфекцией. Также у таких пациентов применяют пилинг лица трихлоруксусной кислотой.
После удаления папул необходимо провести обработку кожи антисептиками [16] .
Медикаментозное лечение контагиозного моллюска
Системная терапия контагиозного моллюска не проводится. В связи с отсутствием доказательной базы об эффективности и безопасности в РФ местных препаратов по лечению контагиозного моллюска вопрос их применения остаётся спорным.
В мировой практике используют следующие местные препараты:
- Подофиллотоксин крем 0,5 % — применяется дважды в день в течение трёх суток подряд в неделю. Курс лечения составляет до шести недель. Побочные эффекты включают жжение, зуд, раздражение, изменение пигментации кожи. Не рекомендован для беременных из-за потенциальной токсичности для плода. Не одобрен FDA в США для лечения контагиозного моллюска.
- Кантаридин 0,7 % (экстракт жуков-нарывников) — препарат отпускают без рецепта, но его нанесение требует даже от врача определённых навыков, поскольку возможны серьёзные ожоги кожи и слизистых. Токсичен при попадании внутрь. Эффект наступает быстро, лекарство безболезненно при нанесении. Препарат не следует применять на лице, гениталиях, в перианальной зоне из-за риска образования рубцов. Также не одобрен FDA для лечения контагиозного моллюска [24] .
- Гидроксид калия 10 % — признан эффективным и безопасным препаратом для лечения контагиозного моллюска. К побочным эффектам относятся болезненность, эритема (покраснение), нарушение пигментации кожи.
- Имиквимод 5 % крем — безрецептурный препарат, наносится перед сном три раза в неделю в течение 1-3 месяцев. Распространённое побочное действие — дерматит в месте нанесения препарата. Признан неэффективным при лечении контагиозного моллюска.
- Ретиноиды для местного применения (третиноин) чаще всего используются при высыпаниях на лице. Могут вызвать контактный дерматит.
- Другие местные препараты — гель салициловой кислоты, 10 % раствор повидона в йоде в сочетании с 50 % салициловой кислотой под повязку, 40 % паста нитрита серебра, сидофир.
Проводятся исследования эффективности и безопасности системной терапии контагиозного моллюска циметидином и интерфероном альфа.
У ВИЧ-инфицированных пациентов заболевание не проходит самостоятельно и без лечения быстро прогрессирует. Однако высыпания часто исчезают под действием высокоактивной антиретровирусной терапии.
Во время лечения рекомендуется воздержаться от посещения бассейна и контактных видов спорта. Следует оберегать кожу от повреждений и раздражающего действия косметических средств и пота.
Прогноз. Профилактика
При нормальном иммунитете заболевание проходит самостоятельно, однако период выздоровления может длиться до 24 месяцев. Основная цель терапии состоит в том, чтобы снизить риск передачи инфекции другим людям. У ВИЧ-инфицированных пациентов заболевание, как правило, протекает тяжелее и менее чувствительно к лечению.
Источник https://medcentr-endomedlab.ru/zabolevaniya/kontagioznyj-mollyusk.html
Источник https://www.tiensmed.ru/news/kontagioznii-molliusk-ab1.html
Источник https://probolezny.ru/kontagioznyy-mollyusk/