Рана или царапина на руке
Рана, царапина на руке – это нарушение целостности кожного покрова кисти, запястья, предплечья или плеча, которое может сопровождаться повреждениями сосудов или нервов.
- Алгоритм лечение ран и царапин на руках
- Обработка гнойной раны или царапины
- Рана на пальце

Раны бывают:
Легкие
Обычно они неопасные, но очень важно их очистить от загрязнений.
Серьезные и инфицированные
Могут потребовать оказания первой медицинской помощи с последующим визитом к врачу.
Большинство царапин и ссадин незначительны, и лечение можно проводить в домашних условиях.
Для этого необходимо:
Тщательно очистить рану
Наложить пластырь или повязку

Симптомы ран и царапин на руке
- Нарушение целостности кожи – собственно сама рана.
- Появление крови. Может проявляться в виде капель или в виде кровотечения.
- Обнажение нерва, кости после физического воздействия (травмы). Данный факт свидетельствует об осложненном течении раневого процесса, поэтому следует незамедлительно обратиться к врачу.
- Возникновение болевых ощущений. Боль, как правило, пульсирующего характера.
- Появление отека. Может затруднять подвижность конечности.
Как обработать рану или царапину смотрите в коротком видео с врачом-хирургом Федором Яновичем Красковским
Классификация ран и царапин по степени инфицированности (наличию патогенных микробов)
Неинфицированные – только операционные раны.
Раны с бактериальным загрязнением (контаминированные) 1,2,3
Но без признаков воспаления (острая боль, отек, изменение температуры кожи в месте повреждения), полученные в результате ранения нестерильными предметами (столовый нож, палка, ветка, после укуса).
Гнойные (инфицированные) раны 1,2,3
Для которых характерно наличие «запущенного», осложненного воспалительного процесса, при котором отмечается наличие вредоносных микроорганизмов. Такие раны сопровождаются развитием некроза – омертвлением клеток и тканей раны, появлением гнойного отделяемого со своеобразным запахом.
Признаки нагноения
- Отек
- Покраснение
- Увеличение температуры кожи вокруг раны
Классификация ран и царапин по глубине
Поверхностные царапины и раны
Поверхностные раны или царапины обычно приводят лишь к повреждению поверхностных слоев кожи и при своевременной обработке антисептиками, например повидон-йодом, обычно не несут какой-то серьезной опасности.
Глубокие царапины и раны
При глубоких ранах есть риск повреждения сосуда, нерва или связки. Если при повреждении кожных покровов на руке кроме болезненных ощущений появилось изменение чувствительности, то это признаки повреждения нерва.
Если чувствительность сохранена, но нарушены движения пальца или кисти, то есть вероятность повреждения сухожилия.
В таких случаях необходима оперативная консультация врача-хирурга, который постарается восстановить целостность поврежденного участка.
Частая рана — это рана на пальце
Рана на пальце может доставлять определенный дискомфорт, особенно если находится в кожной складке. За раной в этом месте необходимо пристально наблюдать, так как складки создают условия для размножения бактерий
Если рана возникла на пальце, то необходимо
- Регулярно обрабатывать поврежденный участок кожи антисептическими растворами или мазями на их основе, например с повидон-йодом.
- Часто производить замену пластыря.
Царапина на пальце может заживать дольше вследствие активной работы руками и из-за воздействия факторов внешней среды. Следует набраться терпения, а лучше ненадолго ограничить движения, чтобы дождаться заживления раны.
Рана ногтевой пластины
Еще одной важной особенностью раны или царапины на пальце является возможность повреждения ногтевой пластины.
Ноготь – важный компонент пальца. Он обладает рядом функций:
- Защищает палец
- Позволяет выполнять точные движения пальцами
- Повышает чувствительность кончика пальца
Рана на кисти
Больше всего травмам и ранениям подвержена кисть, так как является самой подвижной частью тела.
Царапины и раны кисти возникают при падении, физической нагрузке, контакте с животным.
Особенность ссадин и царапин на кисти заключается в том, что при нагноении воспалительный процесс может распространиться на плечо и предплечье. В самых тяжелых ситуациях это может привести к ампутации руки. Поэтому на раны кисти следует обращать особое внимание и регулярно обрабатывать повреждение растворами антисептиков.
Гнойная рана или царапина на руке
Нагноение раны является осложнением. В дальнейшем могут развиваться 4,5 :
Такие осложнения возникают из-за активности вредоносных бактерий вследствие загрязнения раны. Ухудшать состояние может присутствие в ране инородных тел, тканевого некроза (гибель участка ткани), нарушение кровоснабжения в области повреждения, неправильная обработка раны, наличие сопутствующих заболеваний, например, сахарный диабет. Инфекционный процесс развивается, как правило, на 3-5 сутки после появления раны или царапины.
Обработка ран
Как правильно обрабатывать раны, чтобы избежать осложнений на поврежденных участках кожи.

Обработка гнойной раны или царапины
Обработка гнойной раны должна проводиться медицинскими работниками и, как правило, включает в себя следующие этапы:
- Вскрытие раны
- Удаление гноя
- Тщательная обработка антисептиками
- Дренирование и тампонирование материалами с сорбционными свойствами
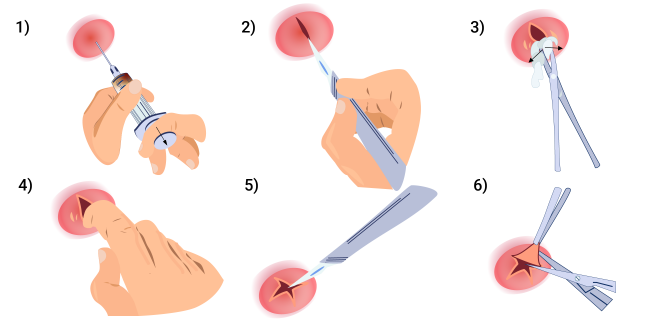
После очищения раны либо накладывают вторичные швы, либо стягивают края раны лейкопластырем.
Лечение ран и царапин на руке
Первая помощь
Очистить рану
Для этого необходимо:
- тщательно вымыть и высушить руки
- промыть рану чистой водой или использовать стерильные салфетки
- очистить кожу вокруг раны с помощью антисептического раствора, избегая попадания антисептика в саму рану
Остановить кровотечение
Для этого можно надавить на поврежденный участок с помощью чистого и сухого впитывающего материала, например, бинта, полотенца или носового платка.
Наложить стерильную повязку или пластырь
Повязку следует содержать в чистоте, чтобы не занести инфекцию. Менять ее следует так часто, как это необходимо. Можно использовать водонепроницаемые повязки, чтобы сохранить рану сухой во время купания и душа.
Повязку можно снять через несколько дней, как только рана затянется.
Принять обезболивающее, если это необходимо
Если рана очень сильно болит в течение первых нескольких дней, можно принять безрецептурные обезболивающие, такие как парацетамол или ибупрофен.
Средства для обработки раны
Для обработки ран можно использовать различные антисептики. Они могут быть как в форме растворов, так и в форме мазей.
К ним относятся:
- Растворы на основе йода, в том числе Бетадин ®
- Перекись водорода – H2O2
- Бриллиантовая зелень
- Марганцовка, калия перманганат – KMnO4
- Хлоргексидина биглюконат
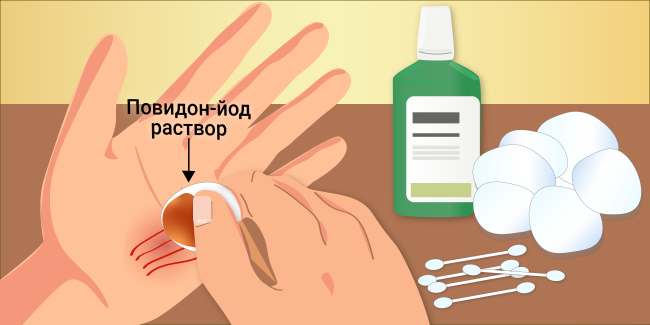
Обработка раны раствором Бетадин®
Повидон-йод – это комплекс поливинилпирролидона (повидона) и йода, разработанный в Швейцарии. Повидон способствует постепенному высвобождению йода. Это свойство позволяет йоду дольше действовать в месте нанесения и быстрее восстанавливать пораженную ткань 6,7,8 .
Повидон-йод является основным действующим веществом в растворе Бетадин ® .
Уникальность данного средства заключается в том, что раствор абсолютно не щиплет, и им можно обрабатывать рану целиком. Важно отметить, что Бетадин ® Раствор разрешено использовать для лечения ссадин и потертостей даже у младенцев, начиная с одного месяца. При соприкосновении с кожей раствор не сушит ее и не вызывает неприятных ощущений 7 .
Бетадин ® Раствор активен не только в отношении бактерий, но и способствует гибели грибков, спор, простейших микроорганизмов и вирусов.
Содержащийся в составе раствора йод также стимулирует кровоток в области раны 8 или ссадины и ускоряет заживление 6,8 .
Бетадин ® легко смывается водой с кожи и отстирывается с одежды.
Бетадин® для обработки ран и царапин:
Можно применять как в неразбавленном виде, так и в разведенном виде 7 . Из 10% раствора следует сделать 1% раствор, то есть приготовить в разведении 1:10 (например, 1 мл Бетадин ® и 10 мл воды или физраствора) 6 . Также для разведения препарата можно использовать 0,9 % раствор натрия хлорида, раствор Рингера, или воду для инъекций.
После разведения промакивающими движениями необходимо обработать рану раствором и закрыть ее стерильной повязкой.
Марганцовка убивает бактерии, активна в отношении грибков и обладает ранозаживляющим свойством.
Обработка раны перекисью водорода
Перекись водорода подойдет для обработки загрязненных рваных ран и царапин. Перекись способна удалять загрязнение и бактерии механическим путем за счет образования пузырьков. Однако способствует раздражению и воспалению краёв раны, дальнейшему распаду пораженных клеток, что затрудняет заживление раны 9,10 .
Обработка раны йодом
Йод в виде 5% спиртового раствора оказывает подсушивающее действие, однако обладает неприятным жгучим эффектом.
Для уменьшения неприятных ощущений следует обрабатывать только края раны и не затрагивать поврежденную область кожи.

Часто задаваемые вопросы
Почему не заживает рана на руке?
В среднем неглубокая рана заживает за 7-10 дней. Если заживление не происходит за это время, остается нарыв, появляется покраснение и происходит повышение температуры, то необходимо немедленно обратиться за медицинской помощью к специалисту.
Чем лечить порезы на руках?
Достаточно остановить кровотечение, тщательно очистить рану, обработать ее антисептиком и заклеить пластырем, можно наложить стерильную повязку.
Чем мазать рану, чтобы она быстрее затянулась?
Растворы йода, а также Бетадин ® обладают ранозаживляющими свойствами 11 .
Бетадин ® в форме мази легко можно брать с собой на работу, отдых и пользоваться в любое удобное время для обработки ран.
Красковский Федор Янович

Обработка ран
Как правильно обрабатывать раны, чтобы избежать осложнений на поврежденных участках кожи.
Мазь для заживления ран
Какие бывают заживляющие мази, и как выбрать самую эффективную.
Раны с инфекцией
Далеко не все ссадины и порезы заживают быстро и без осложнений. Как лечить инфицированные раны?
Список литературы
- Завражанов А. А., Гвоздев М. Ю., Крутова В. А. и др. Раны и раневой процесс// Учебно- методическое пособие для интернов, ординаторов и практических врачей// Краснодар 2016.
- Гостищев В. и др. Общая хирургия // ГЭОТАР-Медиа, Москва 2015.
- Минченко А. Раны. Лечение и профилактика осложнений//Учебное пособие – 2014.
- Горюнов С. В., Ромашов Д. В., Бутивщенко И. А. Гнойная хирургия: атлас // Москва БИНОМ. Лаборатория знаний, 2004.
- Hermans MH. wounds and ulcers: back to the old nomenclature . Wounds. 2010;22(11):289-293.
- Носенко О. М., Москаленко Т. Я., Рутинская А. В. Повидон-йод (Бетадин) в современной акушерско-гинекологической практике // Репродуктивная эндокринология.– 2018 – №. 44 – С. 43-48.
- Инструкция по медицинскому применению Бетадин — раствор. (РН: П№015282/03).
- Bigliardi PL, Alsagoff SAL, El-Kafrawi HY, Pyon JK, Wa CTC, Villa MA. Povidone iodine in wound healing: A review of current concepts and practices. Int J Surg. 2017;44:260-268. doi:10.1016/j.ijsu.2017.06.073.
- Мартынов А.И., Кокорин В.А., Внутренняя медицина, основанная на доказательствах// Практическая Медицина, Краков, Польша 2018.
- Трошин Н. Стоит ли так активно использовать 3% раствор перекиси водорода при хирургических вмешательствах? // «РМЖ» №25 от 15.12.2005.
- Борисов И. В. Повидон-йод – новые возможности знакомого препарата // Раны и раневые инфекции. 2021, 8 (3): 12-18.
- Инструкция по медицинскому применению Бетадин ® мазь. (РН: П№015282/02).
Если Вам стало известно о нежелательной реакции при использовании продукта из портфеля ООО «ЭГИС-РУС», пожалуйста, сообщите эту информацию через любую из удобных для вас форм связи:
Вскрытие панариция
Панариций – гнойное воспаление тканей пальца, которое в большинстве случаев требует хирургического вмешательства.
Провоцирующие факторы панариция

Развитию панариция способствуют такие предрасполагающие факторы, как:
- неправильная обработка повреждений пальцев или не несвоевременность ее проведения;
- использование не стерильных маникюрных инструментов;
- неправильное обрезание ногтевых пластин, при котором боковые края срезаются чрезмерно глубоко и коротко;
- ношение плохо вентилируемой, тесной обуви (при панариции пальца ноги);
- продолжительные мацерации кожи (изменения кожного покрова, вызванные воздействием воды).
Вероятные осложнения панариция
Осложнения панариция обусловлены последствиями перенесенной патологии и вероятностью распространение инфекции на здоровые ткани, находящиеся за пределами пораженного пальца. К их числу относятся:
- сепсис. Генерализация инфекционного процесса, обусловленная проникновением в кровяное русло патогенных микроорганизмов из первичного очага инфицирования и распространением их по всему организму. Патология представляет серьезную угрозу для жизни;
- флегмоны кисти. Гнойное воспаление тканей кисти (поверхностных или глубоких). Чаще всего распространение инфекции протекает под апоневрозом;
- тромбоз сосудов, тромбофлебитыи перифлебиты конечности;
- остеомиелит запястных и пястных костей;
- контрактура пальцев.
Показания к вскрытию
Причина панариция – бактериальная инфекция. Чаще всего это стафилококки, реже – стрептококки, кишечная палочка, пневмококки, синегнойная палочка и другие виды гноеродных бактерий. Входными воротами для инфекции служат повреждения кожи в виде ран, ссадин, ожогов, полученных в результате термических воздействий, ушибов, порезов, попадания инородных тел, косметического ухода за ногтями, и т.д.
Раневые дефекты могут быть столь незначительными, что пациент не воспринимает их всерьез или даже вовсе не замечает. Тем не менее, этих микроповреждений достаточно для внедрения инфекции. Но даже в этих случаях панариций развивается далеко не у всех. Нужно чтобы инфекция преодолела тканевые барьеры, активизировалась и вызвала гнойное воспаление.
- иммунодефицит;
- сахарный диабет;
- авитаминозы;
- несоблюдение гигиены, грязные руки;
- чрезмерная потливость кистей;
- контакт кистей с влажной холодной средой;
- хроническая травматизация кистей в результате трения, вибрации.
- Серозно-инфильтративная или начальная. Протекает с неспецифическими признаками воспаления: болью, иногда зудом, покраснением и отеком кожи.
- Гнойно-некротическая или гнойная. Образуется гнойный очаг. Возможно ухудшением общего состояния со слабостью и лихорадкой.
Начальная фаза обратима, и позволяет обойтись консервативными мерами: примочками, мазями, ванночками, приемом обезболивающих и противовоспалительных средств. Вот только длится она недолго, иногда считанные часы, и быстро переходит в следующую гнойную фазу. В народе по этому поводу говорят: гной созрел. А если он созрел, его нужно вскрывать, и уже ванночки, примочки здесь неэффективны. Точно так же неэффективны многочисленные народные и псевдонародные средства. Есть гной – значит, должен быть разрез. В противном случае осложненные формы панариция не заставят себя ждать.
Подготовительные мероприятия
Специальной подготовки перед вскрытием панариция не требуется. Пациенту необходимо предварительно пройти ряд лабораторных и диагностических исследований. Речь идет об общих анализах мочи и крови, анализе крови на концентрацию глюкозы и рентгенографии кисти (в случае подозрения на глубокие формы панариция).
Вскрытие панариция

Панариций является одной из часто встречаемых патологий в гнойной хирургии, на долю которого приходится 46% случаев от общего числа обращений пациентов, которым потребовалось проведение оперативного вмешательства.
В подавляющем большинстве случаев (75%) возникновение панариция связано с травмами, полученными на производстве. Повышенная вероятность развития патологии отмечается у лиц, чья профессиональная или любительская деятельность связаны с обработкой различных поверхностей (в особенности металла или дерева). Часто заболевание диагностируется у рабочих рыборазделочных цехов и рыбаков. На бытовые травмы приходится 10% случаев, а на все прочие ситуации – 15%. Чаще всего панариций развивается у людей в возрасте 20-50 лет. Нередко заболевание возникает и у детей.
Методика
Неосложненный панариций вскрывают амбулаторно. Он проявляется несколькими формами. Поэтому техника вскрытия гнойных очагов при различных формах тоже будет разной:
Кожный панариций
Самая благоприятная форма, когда гной скапливается между поверхностными и глубокими слоями кожи, эпидермисом и дермой. В месте образования гноя эпидермис вскрывают ножницами, выпускают гной и накладывают асептическую повязку. Процедура безболезненна, и не требует анестезии. Рана эпителизируется, наложение швов не требуется.
Подкожный панариций
Здесь уже все сложнее, т.к. гнойный процесс распространяется на подкожную клетчатку, в которой формируются некротические изменения. Для эвакуации гноя делают разрезы, которые в зависимости от локализации очага могут быть парными боковыми, среднелатеральными, Т- или Г-образными.
Однако здесь недостаточно только лишь удалить гной, нужно иссечь некротизированные ткани. После удаления гноя и нежизнеспособных тканей рану промывают антисептиками и дренируют, но не ушивают. Вторичные швы накладывают уже после полного очищения раны и извлечения дренажей, в результате чего она заживает вторичным натяжением.
Процедура вскрытия в данном случае болезненна. Поэтому взрослым проводят проводниковую анестезию по Оберсту-Лукашевичу. Это разновидность местной анестезии, предназначенная для обезболивания вмешательств на пальце. Детей вводят в наркоз.
Околоногтевой панариций (паронихия)
Если гной расположен под эпидермисом, тактика такая же, как и при кожном панариции. Если гнойный процесс распространяется вглубь, под местной анестезией делают разрезы ногтевого валика, иссекают некротизированные ткани. При этом стараются не повредить матрикс, ростковую зону ногтя, т.к. это может повлечь деформацию, и даже полную утрату ногтевой пластинки. Образовавшуюся рану дренируют турундой, смоченной антисептиком, и фиксируют повязкой. Рана заживает вторичным натяжением.
Подногтевой панариций

Здесь образование гноя под ногтевой пластинкой сопровождается ее отслаиванием. В данном случае вскрывают гнойный очаг, иссекают пораженные участки ногтевого валика. При этом, как правило, возникает необходимость в частичном удалении, резекции ногтевой пластинки. А при распространенном процессе может потребоваться ее полное удаление. Обезболивание при подногтевом панариции – местная анестезия или наркоз.
Существует еще сухожильный, костный, костно-суставной панариций, а также пандактилия, тотальное гнойное поражение тканей пальца. Все эти формы следует рассматривать как осложнения, при которых необходима госпитализация в стационар.
Оперативное вмешательство здесь требует введения в наркоз. В зависимости от локализации и распространенности гнойных очагов рассекают и дренируют мягкие ткани, сухожильные влагалища, капсулы межфаланговых суставов, выскабливают участки некротизированных костей. Задача хирурга в данном случае заключается в том, чтобы максимально сохранить как рабочий орган не только палец, но и всю кисть. При пандактилите, скорее всего, палец спасти не удастся, и потребуется его удаление.
Панариций пальцев ног
Возникновения панариция на пальце ноги диагностируется гораздо реже, чем на кисти. В большинстве случаев поражению подвергается паронихий или же имеет место развитие подногтевого панариция. Патология возникает ввиду ношения тесной, неудобной обуви, провоцирующей потертости на коже, прокола острым предметом и в силу других причин. Лечение панариция пальцев ног идентично тому, что проводится при патологии на пальцах кисти.
Особенности ухода в реабилитационном периоде
В период реабилитации важно обеспечить покой больного пальца, беречь его от любого рода нагрузок и травмирования. После вскрытия панариция в послеоперационном периоде до полного заживления раны палец необходимо ежедневно обрабатывать ранозаживляющими и антисептическими лекарственными средствами. Выбор медикаментов зависит от особенностей проведенного вмешательства и тяжести общего состояния больного. Конкретные препараты назначает исключительно врач. Их применение обеспечивает быстрое заживление раневой области и предотвращает образование рубцов.

Недопустимо погружать раневую область в дезинфицирующие растворы (например, раствор калия перманганата). Такие мероприятия вызывают мацерацию кожи, что препятствует процессу заживления и создает благоприятные условия для вторичного инфицирования.
При необходимости, с целью подавления инфекции, специалист может назначить проведение антибактериальной терапии. Продолжительность курса устанавливается врачом с учетом состояния пациента и, как правило, составляет 5-10 дней. Прием антибиотиков показан при глубоких панарициях. При поверхностных поражениях обычно достаточно антисептической обработки раны.
В реабилитационном периоде определенную пользу несет прием медикаментов, улучшающих кровообращение в мелких сосудах (например, препарат Пентилин), а также иммуностимуляторы (Митилурацил). В процессе заживления раневой области (на 3-4 день после вмешательства) могут назначаться УВЧ и УФО, курс которых может включать в себя 3-7 процедур.
Когда заживает рана?
Заживление раны подразумевает полотно срастание краев раневой области при отсутствии воспалительного процесса. Продолжительность заживления находится в зависимости от множества факторов: особенности организма, тяжесть поражения по поводу которого проводилось вмешательство, наличие хронических, сопутствующих патологий, возраст пациента, вторичное инфицирование раны. В случае неосложненного течения, заживление раневой области происходит в среднем в пределах 10-14 суток.
Дифференциальная диагностика
Панариций по своим внешним проявлениям дифференцирует с рядом заболеваний. Так, патология имеет определенные сходства с рожей, артритом, эризипелоидом, лимфангоитом. Их объединяют такие общие симптомы, как болевые ощущения, припухлость, покраснение, ограничение движений. В этой связи для постановки точного диагноза необходимо проведение ряда обследований.
Профилактические мероприятия
Любые микротравмы на пальцах требуют проведения необходимого лечения, направленного на предотвращение развития инфекционного процесса. Даже самая незначительная рана должна быть своевременно обработана и на время защищена бактерицидным пластырем. Кроме того, необходимо:
Гнойные раны
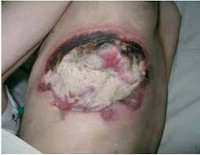
Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
МКБ-10
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.

Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, — локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны — частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Источник https://betadin.ru/encyclopedia/rana-ili-tsarapina-na-ruke/
Источник https://medcentr-sochi.ru/uslugi-hirurga/vskrytie-panariciya.html
Источник https://www.krasotaimedicina.ru/diseases/traumatology/purulent-wound