Артериовенозная мальформация — симптомы и лечение
Что такое артериовенозная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кулагиной Светланы Сергеевны, сосудистого хирурга со стажем в 12 лет.
Над статьей доктора Кулагиной Светланы Сергеевны работали литературный редактор Юлия Липовская , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Артериовенозная мальформация (АВМ) — сосудистая патология, при которой вены и артерии небольшого диаметра, переплетаясь друг с другом, образуют «сосудистый клубок». Заболевание возникает из-за неправильного развития артерий и вен, также причиной может стать травма.
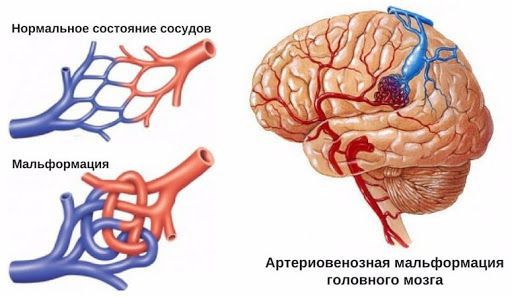
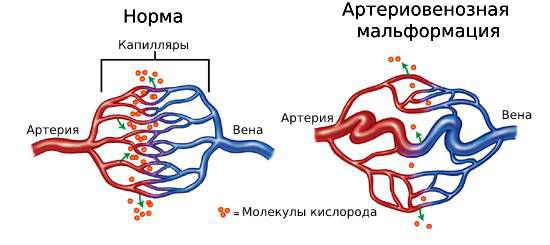
АВМ состоят из трёх компонентов: питающие артерии, очаг (нидус, или гнездо) и дренажные вены. Особенность этого сосудистого образования в том, что в нём нет капилляров, которые в норме соединяют артерии и вены. В капиллярах кровь течёт медленнее, чем в более широких сосудах, кроме этого, у капилляров тонкие стенки. Благодаря этим особенностям в капиллярной сети возможен обмен кислорода и питательных веществ между кровью и тканями организма. При АВМ капилляры отсутствуют, кровь из артерий напрямую попадает в вены, из-за большой скорости кровотока не происходит обмена веществ, то есть ткани не получают из крови достаточно питательных веществ и кислорода.
Синонимы: артериовенозная дисплазия, артериовенозный шунт.
АВМ встречаются как в большом (системном) круге кровообращения, так и в малом (лёгочном). АВМ были описаны почти в каждой ткани и органе [18] [17] [19] [20] [21] . Чаще всего артериовенозные мальформации выявляют в головном и спинном мозге. Опасными осложнениями в этом случае могут стать внутримозговые кровоизлияния и инсульты головного или спинного мозга. Такие осложнения вызывают грубые неврологические изменения (головные боли, судороги, судорожный синдром, потерю сознания, смерть). При локализации на коже одним из серьёзных проявлений является кровотечение при лёгкой ранимости самого образования. При локализации в органах зрения — потеря зрения.
Распространённость. Согласно некоторым источниками, АВМ есть у 0,1 % населения, однако данные могут быть неточными, так как многие АВМ протекают бессимптомно [24] [23] . Например, с пинномозговые поражения обычно не обнаруживаются до появления первых симптомов, что чаще случается в возрасте от 18 до 45 лет . АВМ встречается одинаково часто у мужчин и у женщин и являются основной причиной нетравматических внутримозговых кровоизлияний у людей младше 35 лет. Известно также, что АВМ составляет 10-20 % случаев среди всех патологических изменений сосудов кровеносной и лимфатической систем [2] [3] [4] [8] .
Причина АВМ до конца не ясна. Большинство случаев врождённые, но встречаются и посттравматические формы [22] [25] . Врождённые АВМ могут быть не связаны с другими патологиями и выявляться случайно или быть проявлением некоторых наследственных заболеваний [22] . Основная причина врождённых АВМ — генетические мутации: наследственная геморрагическая телеангиэктазия, синдром множественных гамартом, синдром Паркса — Вебера, синдром Кобба, синдрома Бонне — Дешама — Бланка [8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы артериовенозной мальформации
Симптоматика заболевания многообразна и зависит от локализации АВМ. Возможно как бессимптомное протекание заболевания, так и тяжёлые поражения с проявлениями сердечной недостаточности.
Симптомы при АВД могут включать:
- болевой синдром;
- нейропатию: жгучие боли, чувство ползания мурашек в верхних или нижних конечностях;
- кожные проявления: гиперемию (покраснение), гипертрофию кожи (разрастание тканей), появление язв и др.;
- определение пульсации над АВМ;
- инфекционные осложнения;
- артериальные кровотечения;
- патологические шумы при аускультации (выслушивании);
- нарушение тока крови в главных артериях и венах.
Проявления болезни и дальнейшее её течение зависят от места расположения АВМ и от того, какие мягкие ткани (или органы) затронуты поражением. На ранних стадиях, как правило, можно заметить лишь перегревание кожных покровов поражённой области, однако со временем поражаются мягкие ткани и костные структуры.
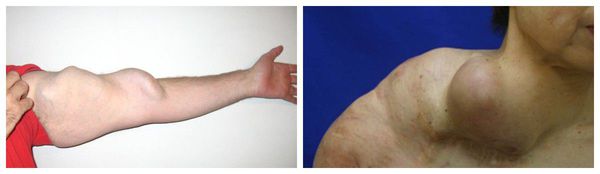
Пациент может самостоятельно заметить АВМ, она проявляется пульсацией в зоне, где её не должно быть, чаще в мягких тканях. Также возможен выраженный отёк конечности. Спустя некоторое время отмечается увеличение диаметра артерий и вен с быстрым увеличением окружающих тканей (гипертрофия).
Кровотечение в области АВМ может быть симптомом латентной (скрытой) АВМ. Это возможно при появлении мальформации в центральной нервной системе или при поражениях, которые ведут к язвам кожи или слизистых.
При поражении конечностей возможна гипертрофия мягких тканей и костных структур. Гипертрофия мягких тканей затрагивает чаще всего мышцы и подкожно-жировую клетчатку. АВМ с поражением костей могут вызывать боль, но чаще наблюдается избыточный рост костей, связанный со стимуляцией зоны роста в детском возрасте. Э то приводит к разнице в длине ног и нарушению походки из-за резкого перекоса таза.
Симптомы АВМ на коже
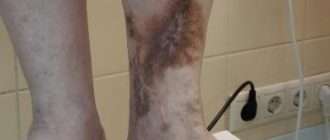
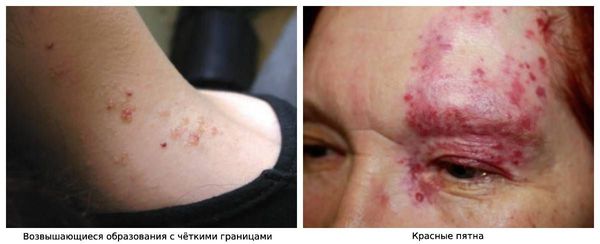
Наиболее ранними являются кожные проявления: расширенные сосуды (телеангиоэктазии) красные пятна, звездообразные бледные участки, цианотичные (синюшные, бордовые) круги с центральным бледным пятном, пятна темно-фиолетового цвета. Ярко-розовые возвышающиеся образования с чёткими границами с повышенной локальной температурой и пульсацией [2] [3] [8] . Характерная локализация — центральная часть лица, полость рта и конечности.
Симптомы АВМ спинного и головного мозга
Из-за постоянного повышенного давления вена может разорваться. Проявления АВМ спинного и головного мозга могут отличаться в зависимости от того, есть разрыв мальформации или нет.
При отсутствии разрыва мальформации спинальные сосудистые АВМ могут вызвать нарушение движений в руках и ногах. Также АВМ могут имитировать такие заболевания, как опухоли спинного мозга, радикулопатию (например, как при сдавлении корешка спинного мозга грыжей диска), рассеянный склероз, воспаление паутинной оболочки спинного мозга. Клинические проявления в каждом конкретном случае будут зависеть от уровня расположения АВМ в спинном мозге.
При разрыве мальформации клиника появляется остро, так как кровь попадет в спинномозговой канал:
- Боль по ходу позвоночника.
- Менингеальные симптомы:
- ригидность (скованность) затылочных мышц — пациенту трудно наклонить голову вперёд и привести подбородок к груди;
- симптома Кернига — при сгибании ноги в тазобедренном и коленном суставах с последующей попыткой разгибания в коленном суставе — трудно или невозможно разогнуть ногу;
- симптома Брудзинского — при пассивном сгибании головы или давлении рукой на область лобка ноги могут сгибаться в коленных суставах.
- Головная боль и нарушение сознания.
При АВМ головного мозга без её разрыва может беспокоить головная боль, нарушения зрения, головокружение, судороги и потеря сознания. Встречается и бессимптомное течение. При разрыве АВМ головного мозга развивается кровоизлияние в головной мозг (геморрагический инсульт).
Симптомы АВМ у детей
У новорождённых АВМ могут быть представлены красными пятнами с болью и локальным повышением температуры поражённого участка [2] [8] .
У новорождённых детей из-за увеличения количества крови в полостях сердца увеличиваются вены в головном мозге, крупные артерии плечевого пояса, внутренних органов, живота, мышц таза, ягодичных мышц.
При наличии АВМ в лёгких у новорождённых могут наблюдаться самостоятельное закрытие увеличенных сосудов, что приводит к развитию нарушения мозгового кровообращения. Наличие АВМ в головном мозге могут вызвать инсульт с образованием жидкой части крови в веществе головного мозга.
Патогенез артериовенозной мальформации
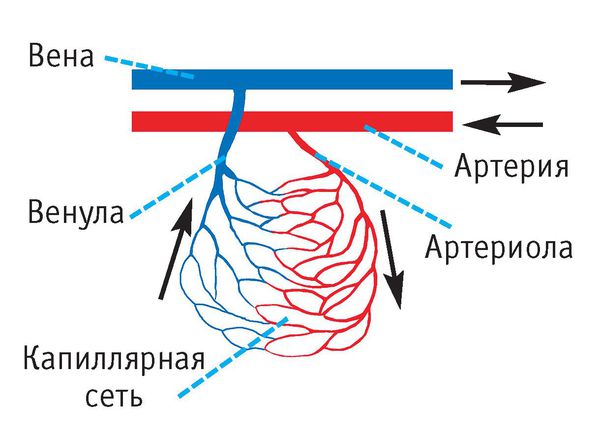
В норме от сердца кровь поступает сначала в артерии и их разветвления (артериолы), а затем в системы капилляров, где происходит газообмен и обмен питательных веществ. После этого по мелким венам (венулам) и крупным венам кровь возвращается к сердцу [3] [8] .
Патогенез АВМ до конца не изучен. Как уже было отмечено, врождённые АВМ могут быть связаны с генетическими мутациями. Если у пациента диагностирована наследственная геморрагическая телеангиэктазия, то причиной АВМ я вляется мутация генов, которые участвуют в регуляции стабильности сосудов и предотвращают патологическое развитие артерий и вен: ген эндоглин, ACVRL1 и SMAD4. Если они теряют функции, при закладке сосудов изменяется прямой сброс артериальной крови в вены, вследствие чего на каком-либо участке ткани не развивается капиллярная сеть. Межвенозная ткань при этом увеличивается в диаметре и, оплетая артерии, образует «сосудистый клубок».
Есть данные, что телеангиэктазии (расширение мелких сосудов кожи) и АВМ кожи развиваются только в ответ на травму. Они появляются именно в областях, которые подвержены травмам, например в височно-лобной части черепа [22] [25] . Описано два механизма развития травматических АВМ на коже черепа. Согласно первому, образование патологического сообщения между артерией и веной возникает при одновременном разрыве артерии и прилегающей вены. Второй механизм начинается с разрыва мелких кровеносных сосудов, которые находятся в стенке артерии. Из этого повреждения затем образуются многочисленные мелкие сосуды, которые создают каналы между артерией и веной [26] .
В норме в артериях давление высокое, а в венозном бассейне — низкое, но при АВМ этот баланс нарушается, так как из-за отсутствия капиллярной сети кровь переходит напрямую из артерий в вены с большой скоростью. В результате через клетки тканей проходит меньше крови и в то же время возрастает давление в венозном бассейне [1] [8] .
В ответ на нарушение скорости артериального и венозного кровотока в самом «сосудистом клубке» в зависимости от локализации и объёма патологического сброса из артериальной системы в венозную, можно заметить различные компенсаторные изменения.
- периферические изменения — недостаток артериального кровотока в конечностях или повышенное давление в венозной системе;
- центральные изменения — нарушения работы сердца;
- местные изменения — структурные поломки в сосудах, дренирующих АВМ.
Период стабильный (компенсация)
Чтобы поддерживать нормальный кровоток в артериях, увеличивается сердечный выброс — объём крови, который сердце перекачивает в единицу времени. Благодаря этому недостаток кровоснабжения в периферических тканях не проявляется. Однако из-за повышенного сердечного выброса переполняется венозная система, как следствие, увеличивается объём циркулирующей крови.
Сначала переполнение венозной системы компенсируется лимфатической системой, так как они тесно связаны между собой. В результате этого в области АВМ возникает отёк ткани. Однако возможности лимфатической системы ограничены.
Период нарушения (декомпенсации)
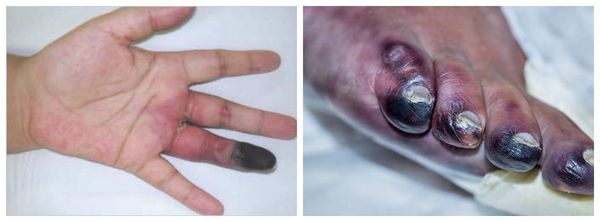
Из-за уменьшения объёма артериальной крови в отделах, которые расположены ниже зоны АВМ, возникает тканевая ишемия (недостаточность кровоснабжения). При этом по окружности АВМ цвет изменяется до синюшно–багрового или чёрного, появляется боль и отёк, выступает лимфа. Нарушаются функции венозных клапанов, формируется обратный поток крови, который усложняет венозный кровоток с периферии. Это усиливает проявления АВМ, провоцирует возникновение новых мальформаций и развитие венозной недостаточности [8] .
Классификация и стадии развития артериовенозной мальформации
Современные классификации дают возможность выбрать тактику лечения и обследования больного. В настоящее время в сосудистой хирургии используется классификационный подход, включающий классификацию ангиодисплазий В. Н. Дана (1989), классификацию ISSVA и классификацию артериовенозных мальформаций Schöbinger [5] [8] .
В России используют классификацию ангиодисплазий В. Н. Дана (1989), в которой выделяют артериальную форму, венозную форму с поражением глубоких, поверхностных и органных вен, артериовенозную форму и лимфоангиоматоз. Артериовенозную форму разделяют на несколько типов:
- Артериовенозные свищи:
- макрофистулезная форма;
- микрофистулезная форма.
- В сочетании с кавернозным ангиоматозом.
Субклассификация основана на эмбриологической стадии и объёме поражения:
- Экстратрункулярная (нестволовая) форма — формирование артериовенозного ангиоматоза (разрастания ткани кровеносных сосудов различного калибра).
- Диффузная (инфильтративная) — прорастает во все слои кожи или органа. Такая АВМ расположена глубоко под фасцией ( соединительнотканной оболочкой, покрывающей органы) с обширным поражением мышц, сухожилий и костей.
- Ограниченная (локализованная).
- Трункулярная (стволовая) — прямые артериовенозные соустья (аномальные соединения между артерией и веной).
- Глубокие артериовенозные соустья.
- Поверхностные артериовенозные соустья.
Классификация ISSVA выделяет высокоскоростные и низкоскоростные сосудистые мальформации:
Высокоскоростные (преобладает артериальный кровоток с высокой скоростью):
- Артериальные мальформации.
- Артериовенозные мальформации.
- Артериовенозная фистула (патологическое впадение артерии в вену).
- : винные пятна, телеангиэктазия (стойкое расширение мелких сосудов кожи), ангиокератома (доброкачественными сосудистыми новообразования на коже). . .
- Совместные сосудистые мальформации.
Как видно из классификации, АВМ — высокоскоростная мальформация.
Классификация артериовенозных мальформаций Schöbinger:
- Стадия I — покой. Покраснение кожи, гипертермия (перегревание), артериовенозное шунтирование (патологическое соединение артерии и вены) при допплеровском исследовании. АВМ может скрываться под маской капиллярной мальформации или гемангиомы в стадии регресса.
- Стадия II — экспансия. К признакам первой стадии добавляется увеличение сосудов в размерах, дрожание верхних или нижних конечностей, усиление пульсации, расширение и извитость вен.
- Стадия III — деструкция. Помимо симптомов второй стадии, в зоне АВМ появляются трофические нарушения (язвы) и кровотечения. Возможен лизис (расплавление) костной ткани.
- Стадия IV — декомпенсация. Признаки второй стадии + проявления сердечной недостаточности с увеличенным сердечным выбросом и гипертрофией (увеличением) левого желудочка.
Осложнения артериовенозной мальформации
Артериовенозные мальформации могут привести к различным осложнениям:
- Кровотечениям.
- Трофическим обширным язвам.
- Дефициту крови в ногах и руках, что приводит к ишемии конечности, а затем к гангрене и ампутации верхней или нижней конечности.
- Варикозному расширению глубоких и поверхностных вен.
- Нарушениям в работе сердца: перегрузке в правых отделах сердца, что приводит к выраженной одышке, отёку лёгких, неконтролируемому высокому артериальному давлению.
- Расширению полостей сердца [8] .
Диагностика артериовенозной мальформации
Диагноз «артериальная мальформация» устанавливается на основании клинического (осмотр, анамнез, физикальные методы) и лучевого (УЗИ и МРТ) методов исследований.
Клинические методы исследований
При осмотре АВМ наружной локализации можно выявить пульсацию, гипергидроз (повышенную потливость), гипертрихоз ( избыточный рост волос) , местное повышение температуры над зоной поражения, гиперпигментацию кожи на поражённом участке тела. Также характерна триада клинических симптомов: сосудистый невус (пигментные пятна), варикозно-расширенные вены и опухолевидное сосудистого образования (гипертрофия тканей). В анамнезе нужно обратить внимание на травмы в прошлом в области АВМ и наличие кровотечений.
Инструментальная диагностика
Ультразвуковые методы исследования — первичный способ диагностики.
Ультразвуковая допплерография (УЗДГ) — простой метод, который позволяет установить скорость кровотока, а также его отсутствие [7] . Метод позволяет отличить сосудистые опухоли от АВМ [13] . Сосудистые опухоли представляют собой множество сосудов разных размеров, которые локализованы в одном месте и имеют артериальный кровоток. При АВМ наблюдается образование множества сосудистых систем по типу «медовых сот» (рубцовые изменения в тканях, где находятся АВМ). При лимфатических мальформациях в отличие от АВМ кровоток не регистрируется.
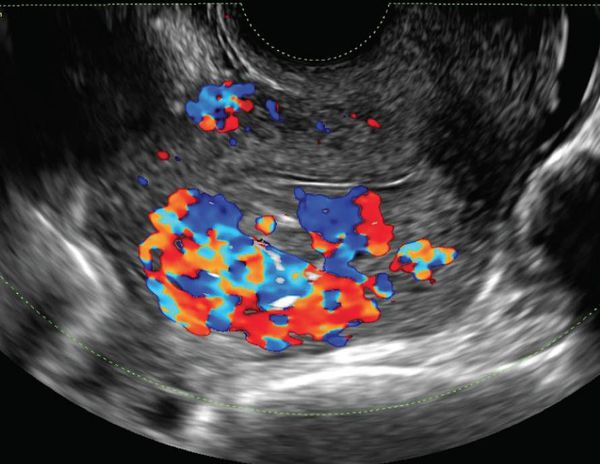
Компрессия (сдавливание) при ультразвуковой диагностике позволит установить точный диагноз, группу, подгруппу и вид АВМ. Артериовенозные и лимфатические мальформации в сосудистом режиме при компрессии почти не сдавливаются датчиком. В то же время расширенные вены, если они не имеют тромба внутри, сдавливаются легко [6] [8] [16] .
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) дают чёткое представление и основные сведения о длине патологически изменённых сосудов, отношении сосудов с окружающими их тканями, органами, структурами.
МРТ позволяет диагностировать патологически расширенные сосуды с кровотоком, который имеет большую скорость [8] [12] [15] . Однако стандартное МРТ не позволяет увидеть «главный сосуд» или сообщения между артериями и венами. КТ-ангиография предоставляет в этом плане значительно больше анатомической информации за счёт детального изображения артерий и вен. Однако КТ-ангиография предполагает лучевую нагрузку, поэтому следует избегать проведения этой методики у детей и подростков.
МРТ с динамическим контрастным усилением по многим параметрам превосходит КТ-ангиографию. Это новая методика для осмотра и определения характеристики кровотока, оценки поражения мягких тканей и их взаимоотношений с непоражёнными структурами. Эта методика имеет важное значение как для диагностики самого факта сосудистого поражения, так и для дифференциальной диагностики между низко- и высокоскоростными мальформациями. Кроме этого, МРТ с динамическим контрастным усилением играет огромную роль при планировании хирургического лечения [8] [12] [14] . Особенностью этого метода является безконтрастность, не используется контрастное вещество.
Сцинтиграфия не является обязательным исследованием при диагностике АВМ, используется только в небольшом количестве случаев. В организм в нутривенно вводятся радиоактивные изотопы, которые испускают излучение. Путём регистрации этого излучения получают двумерное изображение . Трансартериальная перфузионная сцинтиграфия лёгких имеет важное значение в количественной оценке артериовенозного изменения при АВМ конечностей.
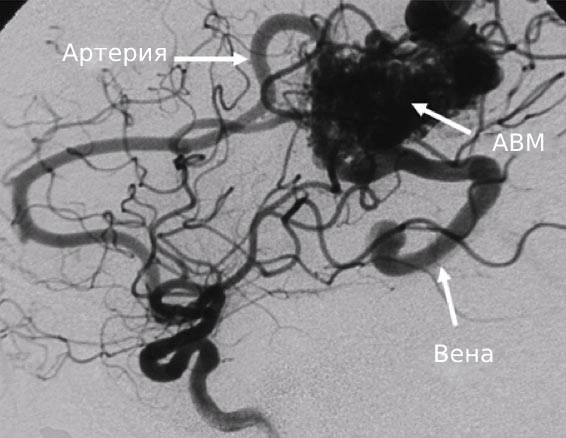
Ангиография — наиболее информативный способ диагностики для планирования дальнейшего лечения [7] [8] [10] . Внутривенно вводится контрастное вещество и путём серийных фотографий в режиме реального времени удаётся выяснить источник кровоснабжения АВМ и возможность её лечения.
Дифференциальная диагностика
Дифференциальная диагностика проводится со следующими патологиями:
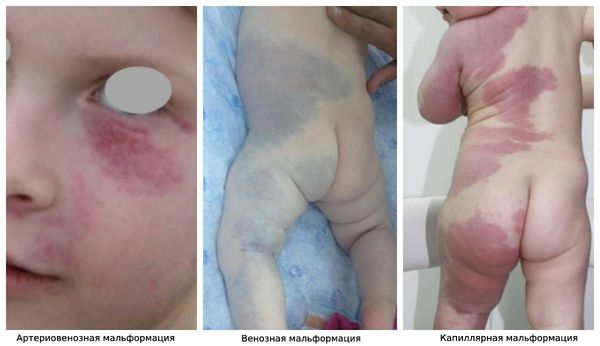
- Венозной мальформацией. .
- Капиллярной мальформацией.
- Различными сосудистыми опухолями.
Лечение артериовенозной мальформации
Вне зависимости от типа АВМ, это наиболее опасные изменения среди всех сосудистых патологий, так как поражают практически всю сосудистую систему и имеют тяжёлые гемодинамические осложнения.
Главная цель лечения АВМ — закрытие или полное удаление «главного очага» патологического изменения.
Хирургическое лечение
Единственным хирургическим методом лечения АВМ является перевязка питающего сосуда и удаление по площади самой мальформации с участком ткани, в котором она располагается.
Малоинвазивное лечение
Рентгеноэндоваскулярная окклюзия (эмболизация) и/или реже склеротерапия — методы выбора при поражениях, где хирургическое вмешательство связано с очень высоким риском травм, например при расположении глубоко в мышцах с обширным поражением мышц, сухожилий и костей [8] [9] [11] [16] . В питающий сосуд вводится препарат, который склеивает стенки сосуда, тем самым прекращает кровоток в АВМ. Далее мальформация самостоятельно «засыхает».
Медикаментозное лечение
При лечении новорождённых возможно применение медикаментозного лечения АВМ. Препарат с иролимус (Рапамицин) снижает активность иммунной системы и уменьшает разрастание кровеносных сосудов. Однако длительное применение может вызвать серьёзные побочные эффекты (головную боль, рвоту, отёк диска зрительного нерва, головокружение, изменения клеток крови) [8] .
Прогноз. Профилактика
Прогноз при АВМ зависит от времени постановки диагноза, локализации и правильности лечения. Если АВМ начинает развиваться в детском возрасте, то заболевание протекает намного тяжелее, чем при появлении в возрасте 40-50 лет. Это связано с тем, что в детском возрасте артерии и вены развиты не полностью, что приводит к частым повторам заболевания. Также у детей АВМ больше по площади, что при лечении может приводить к грубым рубцовым деформациям и частым кровотечениям.
Наблюдение пациента после лечения должно осуществляться регулярно и в зависимости от жалоб. Один раз в год необходимо выполнять ультразвуковое исследование поражённой части тела, потому что есть высокая вероятность повтора заболевания [3] [8] .
Так как этиология и патогенез развития заболевания до настоящего времени до конца не изучены, специфической профилактики данной патологии не существует.
АРТЕРИО-ВЕНОЗНЫЕ МАЛЬФОРМАЦИИ

Врожденный сложный сосудистый порок развития. Образование представляет собой клубок сосудов, напрямую связывяющий артериальную и венозную системы и, таким образом, шунтирующий часть крови минуя мозговое вещество. АВМ могут проявляться внутримозговыми кровоизлияниями или эпилептическими припадками. Для решения вопроса о тактике лечения требуются точные данные о размере, типе кровоснабжения и отношении образования к различным структурам мозга.
Общие сведения
Схематическое изображение АВМ
Артерио-венозная мальформация (АВМ) — врожденный порок развития сосудов, представляющий собой конгломерат артерий и вен, лишенных промежуточного капиллярного звена. АВМ могут манифестировать кровоизлияниями, проявляющимися соответствующей симптоматикой и/или эпилептическими приступами. У большинства больных заболевание проявляется в возрасте 20–40 лет, пик кровоизлияний приходится на возраст 15–20 лет. Кровоизлияние из АВМ часто приводит к стойкой инвалидизации (до 50% случаев) и не редко летально (до 10% случаев). Риск кровоизлияния из неразорвавшейся АВМ составляет 2–4% в год, риск повторного кровоизлияния: 6-18%.
Показания и выбор метода лечения
К настоящему моменту используются три метода лечения АВМ: прямое микрохирургическое удаление, эндоваскулярная эмболизация и лучевое лечение. Показания к использованию каждого из методов в достаточной степени отработаны. В ряде случаев используется комбинация методик. Для определения возможности прямого микрохирургического иссечения мальформации используется классификация Spetzler-Martin, в которой учитывается размер АВМ, ее локализация по отношению к функционально важным зонам мозга и особенности дренирования крови.
Размер
Маленькая ( Средняя (3-6 см)
Большая (>3 см)
Локализация (по функциональной значимости)
Незначимая
Значимая
Тип венозного дренирования
Только в поверхностные вены
Так же и в глубинные вены
Размер АВМ определяют по максимальному размеру клубка в сантиметрах. К функционально важным зонам относят области мозга, повреждение которых с большой вероятностью приведет к возникновению выраженного стойкого неврологического дефицита. Венозный дренаж оценивают как «поверхностный», если все оттоки осуществляются в кортикальные вены или синусы. Если хотя бы одна из дренажных вен впадает в сеть глубоких вен, то отток считается «глубоким».
В НИИ нейрохирургии отработана следующая тактика лечения больных с АВМ после кровоизлияния. Больным с полушарными АВМ S-M 1-3 показано иссечение мальформации. При необходимости предварительно проводится эмболизация стромы и выключение доступных афферентов. АВМ, локализованные в функционально значимых зонах или глубинных структурах, направляются на облучение. Больные с АВМ S-M 4-5 направляются на лучевую терапию или наблюдаются. В ряде случаев больным с АВМ S-M 4 можно выполнить удаление мальформации. Эмболизацию АВМ можно рассматривать как самостоятельный метод у небольшой группы больных с компактными АВМ малого размера, имеющими одним или несколько крупных афферентов. В отношении неразорвавшихся АВМ тактика ведения более консервативна. При отсутствии или минимальных клинических симптомах оправдано наблюдение. В случае конвекситальных АВМ S-M 1-3 у больных молодого и среднего возможна «активная» тактика — эмболизация с последующим удалением либо облучение АВМ. Больным с АВМ S-M 1-3, локализованным в функционально значимых зонах можно рекомендовать лучевое лечение. Больные с АВМ S-M 4-5 остаются под динамическим наблюдением. У пожилых больных, как правило, ограничиваются наблюдением.
Принципы микрохирургического удаления АВМ
АВМ. Вид на операции
Прямые хирургические вмешательства предпочтительно проводить в холодном периоде после кровоизлияния, так как сопутствующие изменения мозга затрудняют выделение АВМ, что приводит к усугублению травмы мозга и тяжелее переносятся больным. В остром периоде паренхиматозного кровоизлияния оправдана тактика удаления больших гематом без попыток иссечения АВМ. Операция по одномоментному удалению гематомы и мальформации может быть выполнена при небольших лобарных АВМ. Следует помнить, что в условиях наличия гематомы и отека мозга, контрастирование АВМ может существенно отличаться от истинного вследствие компрессии сосудов мальформации. При глубинных АВМ, а также при АВМ больших размеров, целесообразно дождаться рассасывания гематомы. В случае вентрикулярного кровоизлияния показана установка наружного вентрикулярного дренажа. Трепанация должна быть выполнена таким образом, чтобы, помимо узла АВМ, обеспечить визуализацию афферентных артерий и основных дренажных вен мальформации на протяжении. При выделении питающих сосудов АВМ, для меньшей травматизации мозгового вещества важно использовать естественные борозды и пространства (например: широкая препаровка латеральной щели при выделении афферентов, идущих от средней мозговой артерии; межполушарные доступы для контроля афферентов, идущих от перикаллезной или задней мозговой артерий и т. п.). Выключение афферентных артерий необходимо производить на минимальном отдалении от клубка АВМ. Это связано с тем, что от питающих АВМ артерий, могут отходить ветви к мозговой паренхиме. Данное положение особенно актуально при иссечении АВМ глубинной и парастволовой локализации, когда могут пострадать ветви, кровоснабжающие функционально важные структуры. Во избежание травмы сосудов АВМ ее выделение должно осуществляться единым блоком по перифокальной зоне. У больных после кровоизлияния один из полюсов клубка АВМ может быть четко отграничен от мозга внутримозговой гематомой или постгеморрагической кистой, что упрощает хирургические манипуляции. Следует помнить, что в ряде случаев гематома может фрагментировать АВМ, в связи с чем ревизия стенок полости удаленной АВМ обязательна. Пересечение основных дренажных вен должно проводиться после полного выделения АВМ. Принцип поэтапного выключения артериального притока по мере выделения клубка, а венозного — по завершении диссекции АВМ, хорошо известен. При сокращении венозного дренирования в условиях сохраняющегося артериального притока узел АВМ становиться напряженным и кровоточивым. В определенных случаях при дисбалансе кровотока происходят самопроизвольные разрывы тонких сосудов мальформации, ведущие к интенсивному кровотечению, которое крайне сложно остановить. Единственным выходом в такой ситуации является быстрое выделение АВМ с выключением афферентов. Поскольку стенки артерий мальформации в отличие от нормальных сосудов имеют истонченный мышечный слой, коагулировать сосуды необходимо тщательно и на протяжении. К значимым интраоперационным осложнениям следует отнести воздушную эмболию.
В послеоперационном периоде ухудшение в неврологическом статусе отмечено у 30% больных при значительном регрессе выраженности симптоматики в большинстве случаев. Послеоперационная летальность составила 1,3%. Послеоперационные зрительные расстройства являются достаточно стойкими и практически не регрессируют. При речевых послеоперационных нарушениях в подавляющем большинстве случаев удается добиться значительного регресса симптоматики, а у многих больных полностью избавится от дефекта речи.
Эндоваскулярное лечение АВМ головного мозга
Основным критерием отбора больных для эндоваскулярной эмболизации является наличие доступных для суперселективной катетеризации афферентных сосудов. До недавнего времени эмболизация АВМ проводилась гистоакрилом в смеси с липиодолом. К настоящему времени эмболизация АВМ у многих больных выполнена композицией Onyx. При фистульных АВМ окклюзия приводящих сосудов выполняется с помощью микроспиралей. Объем эмболизации и количество этапов зависит от ангиоархитектоники АВМ. Тотальной эмболизации удается добиться у 30% больных. Субтотальная эмболизация АВМ выполнена у 30% больных. У 40% больных удалось добиться лишь частичной эмболизации. Стойкий неврологический дефицит после операции наблюдался в 4% случаев, летальность составила 1,3%.
Выключение мальформации вены Галена
АВМ (аневризма) вены Галена — особый вид артерио-венозных мальформаций, характерный, в основном, для детей. Патология носит врожденный характер и характеризуется формированием артерио-венозного шунта в области одного из главных венозных коллекторов — большой вены мозга. Аневризмы вены Галена составляют около 30% среди мальформаций, выявляемых в детском возрасте, и сопровождаются высокой смертностью (до 90%). Лечение заболевания осуществляется только эндоваскулярным методом. Основной задачей является прекращение или уменьшение сброса артериальной крови в венозную систему мозга, что достигается путем окклюзии афферентных сосудов трансартериальным доступом. Для окклюзии афферентов АВМ мурального типа применяются микроспирали и баллон-катетеры, при хориоидальном типе — микроспирали, клеевые композиции или их сочетание. Полного прекращения артериального притока удается достичь при муральном типе мальформации в 61 % случаев, при мальформациях хориоидального типа — 7%. Как в ближайшем, так и отдаленном периоде после эндоваскулярного лечения в подавляющем большинстве наблюдений получен положительный результат. Наиболее хорошие результаты отмечены в группе пациентов до 1 года. Стойкий неврологический дефицит развился у 5,6%, летальность составила 2,8%.
К числу редких и трудных для лечения патологий относятся АВМ спинного мозга. АВМ и дуральные артериовенозные фистулы (ДАВФ) спинного мозга встречаются с частотой до 3% в популяции, составляя около 20% от всех сосудистых мальформаций ЦНС. Эффективность эндоваскулярного лечения спинальных АВМ определяется неврологическим статусом больных после вмешательств: в нашем материале положительные результаты (значительный регресс неврологической симптоматики) были достигнуты в 91% случаев.
| Иссечение АВМ после эмболизации композицией Onyx |
Лучевое лечение АВМ головного мозга
Leksell Gamma Knife
Лучевая терапия (гамма-нож, облучение протонным пучком) наиболее эффективна при маленьких компактных мальформациях диаметром не более 3 см. Так, при мальформациях менее 1 см в диаметре полной облитерации можно достичь почти в 90 % случаев, а при мальформациях диаметром более 3 см лишь — до 30%. Отрицательной стороной лучевой терапии АВМ является то, что облитерация сосудов АВМ наступает спустя 1–3 года после лечения. Как показали недавние исследования, предварительная эмболизация АВМ снижает эффективность радиохирургии. По данным НИИ нейрохирургии после стереотаксического облучения полной облитерации удается достичь в более чем 70% случаев. У 10% больных наблюдается уменьшение размеров АВМ и редукция кровотока.
Заключение
Оптимальным методом лечения АВМ следует считать мультимодальный подход с использованием комбинаций всех методов. Микрохирургическое иссечение в настоящее время остается основным радикальным методом лечения АВМ головного мозга. Благодаря дифференцированному подходу по отбору пациентов в большинстве случаев удается достичь благоприятных результатов. Эмболизация имеет существенное значение в структуре комбинированных методов лечения. Метод высокоэффективен при лечении фистульных АВМ и АВМ вены Галена мурального типа. Лучевая терапия — метод выбора при распространенных и неоперабельных АВМ, а также при частичном иссечении или неполной облитерации АВМ после ее эндоваскулярной эмболизации.
Сосудистые мальформации головного мозга — их виды, симптомы и удаление

В переводе с английского языка, слово мальформация означает неправильное развитие чего-либо. Медики под этим термином подразумевают разные патологические отклонения, которые влекут за собой сбои в функциональности или изменения в строении каких-либо органов.
По большому счету, мальформации появляются при рождении или в ходе развития человека. Но не исключено, что они могут возникнуть в результате травм или как последствие серьезных болезней.
Сосудистые мальформации головного мозга
Существует несколько видов мальформаций, и одна из них относится к патологии сосудов головного мозга. Этот вид заболевания характеризуется изменениями артерий, вен и их коммуникации. Также, как и в остальных случаях, патологические изменения проявляют себя как хроническое расстройство и появляются в результате некоторых болезней.
Основной особенностью мальформаций сосудов головного мозга является то, что они напрямую связаны с центральной нервной системой, и появляются либо в головном, либо в спинном мозге.
Внешне болезнь выглядит, как узлы или переплетения сферической формы и разных размеров, которые затрудняют движение крови по сосудам.
Согласно медицинской статистике, такая аномалия в хронической форме проявляется у 15–19 новорожденных на 1000 человек.
О причинах в теории
Точных причин появления патологии у младенцев пока не выявлено, но существует одна теория-предположение.
Окончательное формирование всей структуры сосудов головного мозга плода происходит к 20 неделе его развития в утробе. Значит, сосудистая сеть в это время находится в нестабильной форме и склонна к деформации, особенно под воздействием негативных факторов.

Сосудистая мальформация на МРТ
К примеру, причиной этого может служить серьезная болезнь матери:
- инфекционное заболевание;
- родовой травматизм беременной матери;
- серповидноклеточная анемия.
А также в список провоцирующих факторов можно включить медикаменты или наркотические средства, которые мама принимала во время вынашивания ребенка.
Точных причин, которые напрямую влияют на развитие болезни на сегодняшний день не обнаружено.
Общая симптоматика
Зачастую пациенты живут с сосудистой мальформацией долгие годы и не знают о наличии этого заболевания. Заболевание имеет свойство не проявляться долгое время. Именно в этот период, затаившаяся болезнь прогрессирует, увеличивая свои размеры. И в случае «созревания», происходит давление на ГМ (головной мозг), что приводит к проявлению симптомов.
Общие симптомы сосудистой мальформации:
- апатическое состояние и депрессивность;
- вялость и быстрое истощение;
- сбои координации человека;
- нарушение моторики;
- повышенное давление внутричерепной коробки с пульсацией в голове;
- зрительные нарушения;
- приступы судороги;
- шумы в голове;
- слуховые или обонятельные галлюцинации;
- головные боли и головокружения.
Если недуг появился при рождении, то он начинает себя проявлять в возрасте 12-14 лет, когда ребенок растет физически. В любых других случаях, он может дать о себе знать даже в среднем возрасте (47-65 лет). Существует несколько видов мальформаций, от которых напрямую зависит симптоматика.
Артериовенозная мальформация
Это патология, которая затрагивает соединение вен и артерий. Суть нарушения заключается в том, что при соединении вен и артерий отсутствуют капилляры. Она напрямую связана с центральной нервной системой, но ее проявление возможно даже в отдаленных областях.
К примеру, часто бывают случаи, когда нарушение может проявить себя при пороке сердца, между луковицей аорты и легочным стволом.

Причинами АВМ могут служить:
- повреждения сосудов головы в результате черепно-мозговых травм;
- хронические структурные нарушения сосудистой системы;
- отложения жирных элементов на стенках сосудов.
АВМ считается самой серьезной разновидностью мальформация сосудистой системы и имеет симптомы, по которым ее можно определить:
- тошнота и частая рвота;
- потеря сознания;
- кровоизлияние внутри ГМ;
- резкие головные боли;
- парциальные и генерализованные судороги;
- частичная потеря зрения и слуха;
- обонятельные галлюцинации;
- сбои речевых функций.
Полностью устранить болезнь такого вида можно только лишь на начальных стадиях ее развития. После диагностирования, зная все тонкости имеющейся патологии, лечащий врач должен назначить метод лечения. В большинстве случаев делают проводят три вида операций:
- оперативное вмешательство;
- радиохирургия;
- эмболизация.
Болезнь Денди-Уокера
Аномалия Денди-Уокера характеризуется гипертрофией мозжечка или ликворной опухолью задней черепной ямки. Аномалия вызывается в основном генетически, но бывают случаи, когда она проявляется из-за вирусных инфекций, воздействия алкоголя или диабета беременной женщины.

Развитие синдрома может проявляться следующими симптомами:
- тошнота;
- агрессия;
- появление судорог;
- расстройство зрения;
- сбои координации движения;
- нарушение согласованности движений мышц;
- колебания движений глаз (нистагм).
Вылечить болезнь можно только с помощью хирургической операции. Она заключается в искусственном вентрикулоперитонеальном шунтировании для уменьшения давления ликвора в мозгу.
Но при этом есть риск, что некоторые появившиеся дефекты могут остаться на всю жизнь.
Мальформация Арнольда Киари
Суть аномалии лежит в том, что миндалины мозжечка ГМ опускаются в отверстие затылочной области и при этом сдавливает продолговатый мозг.
До 2005 года считалось, что эта мальформация является врожденной. Но после соответственных исследований было установлено, что синдром Киари возникает в результате напряжения концевой нити, что приводит к натяжению спинного мозга.
А также существует версия, что мозжечок смещается к верхней части канала позвоночника, тем самым нарушая стабильную циркуляцию ликвора и блокируя сигналы, поступающие к другим органам.
Этому заболеванию свойственны симптомы поражения мозжечка и продолговатого отдела ГМ:
- головная боль с проявлением простудных симптомов;
- затылочная боль, спускающаяся к плечевому поясу;
- потеря равновесия;
- снижение активности моторики рук;
- онемение верхних конечностей.

Как и при любой подобной болезни, лечение будет производиться только после обследования пациента. Это зависит от степени ее проявления.
Врачами может быть назначено консервативное лечение лекарственными препаратами, которое будет направлено на устранение первичных симптомов. Но, при прогрессии болезни проблема решается оперативным вмешательством.
Мальформация Арнольда Киари II степени характеризуется большими размерами задней части черепа, по сравнению с передней. За счет увеличенных габаритов также и увеличено большое затылочное отверстие, в которое впадает нижняя часть мозжечка. Это приводит к их встречному сдавливанию со спинным мозгом.
Определить такую мальформацию можно с помощью МРТ, КТ (область затылка, позвонков шеи) и проявления симптомов:
- посторонние шумы в ушах;
- головокружение и истощенность;
- повышенное давление внутри головы;
- периодические нистагмы.
Хирургическая операция направлена на удаление мешающей части кости в задней области черепа. Появляется больше места для мозга, вследствие чего снижается давление. Такая операция считается серьезной, но не слишком трудной. Она длится около 2 часов.
Общий подход к лечению
Как уже упомянуто выше, основной базой лечения этого заболевания является три вида операций: микрохирургические, радиохирургические и эндоваскулярные.
Целесообразность применения того или иного вида вмешательства определяется несколькими факторами:
- место нахождения мальформации;
- габариты патологии и внешняя форма;
- наличие кровоизлияний ГМ в истории болезней;
- тип патологии;
- лабораторные анализы пациента.
Подробней о каждом методе:

- Микрохирургическая операция – заключается в полном иссечении патологии, но является одним из опаснейших способов из-за возможных внутренних кровотечений. Если заболевание касается артерий и вен, то проводится трепанация черепа. Параллельно с сосудистым узлом также удаляется внутричерепная гематома. Такие операции проводятся под наркозом высокого уровня.
- Радиохирургия – такая операция возможна только, если АВМ в диаметре не более 30 мм. Принято выполнять для удаления при вновь выявленных и остаточных изменениях. Терапевтические лучи подаются постепенно, с удержанием. В результате попадания оптимального количества лучей, сосуды «заращиваются» и движение крови по ним останавливается. Процесс лечения может проводиться по частям, растянувшись 1-3 года.
- Эмболизация – проводится перед хирургической операцией, для профилактики кровоизлияний. Через тазобедренный прокол внедряется тонкий катетер, направляется к сосудам, которые снабжают ГМ кровью и подводится к самой патологии. Через трубку подается эмболизирующий материал и блокирует пораженные места сосудов и останавливает подачу кровотока.
В некоторых ситуациях в курс лечения включается и консервативный метод с использованием аптечных препаратов.
Чем опасны мальформации?
Нужно отметить, что сосудистая мальформация чревата осложнениями. Среди них можно выделить три, которые представляют опасность для жизни больного:
- Кислородное голодание ГМ. Из-за него происходит отмирание клеток головного мозга (полное или частичное). Сперва это приводит к инфаркту мозга, который проявляется потерей памяти, зрения, координации движения. При отсутствии лечения, человек впадает в кому или сопор.
- Истончение сосудов. Вследствие этого может произойти разрыв сосуда с кровоизлиянием в результате. Кровь попадает в полость черепа, что характеризуется нарушением кровообращения мозга. Происходит геморрагический инсульт.
- Паралич. При сдавливании спинного мозга есть риск развития паралича.
Профилактика осложнений
Профилактические меры здесь направлены на предупреждение развития осложнений. Это можно сделать так:

- не подвергаться психоэмоциональным воздействиям, которые провоцируют стрессы;
- отказаться от физических нагрузок, связанных с поднятием тяжестей;
- контролировать артериальное давление и не давать ему повышаться, для снижения АД разрешено использовать аптечные препараты для гипертоников;
- употреблять пищу с большим содержанием натрия;
- отказаться от вредных привычек и употребления алкогольных напитков.
Для более подробных рекомендаций следует обратиться к вашему лечащему врачу.
Источник https://probolezny.ru/arteriovenoznaya-malformaciya/
Источник https://www.neurovascular.ru/diseases/avm
Источник https://clinic-a-plus.ru/articles/nevrologiya/14387-malformatsiya-sosudov-golovnogo-mozga-arteriovenoznaya-sindrom-arnolda.html