Сахарный диабет 1 типа — симптомы и лечение
Что такое сахарный диабет 1 типа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Плотниковой Яны Яковлевны, эндокринолога со стажем в 10 лет.
Над статьей доктора Плотниковой Яны Яковлевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
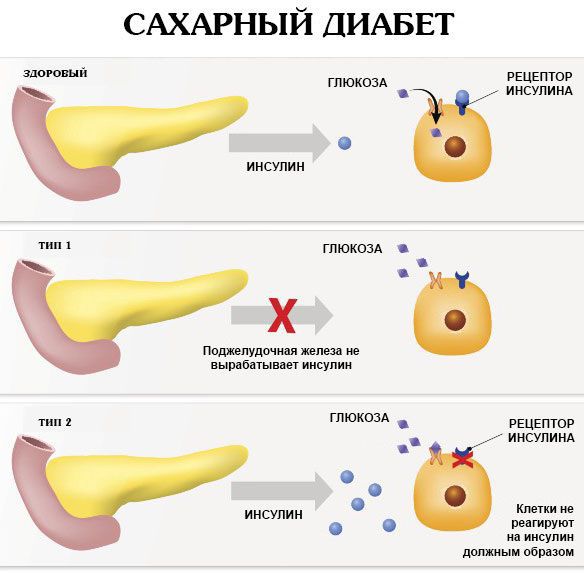
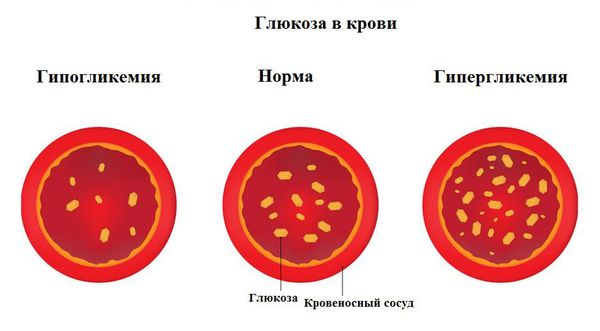
Сахарный диабет 1 типа, инсулинозависимый или ювенильный диабет (Type 1 diabetes) — это аутоиммунное заболевание эндокринной системы, которое характеризуется хронической гипергликемией (повышенным уровнем глюкозы в крови) в результате недостаточного производства гормона инсулина.
Хроническая гипергликемия при сахарном диабете приводит к повреждению и дисфункции различных органов и систем, вызывая поздние осложнения, такие как макро- и микроангиопатии. К макроангиопатиям относятся повреждения сосудов крупного и среднего калибра (м орфологическую основу составляет атеросклероз ), к микроангиопатиям — диабетическая ретинопатия, диабетическая нефропатия, диабетическая ангиопатия, диабетическая полинейропатия.
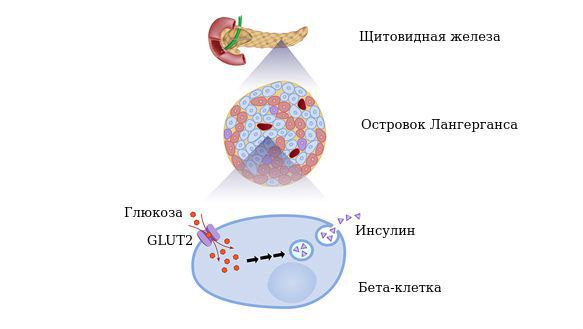
По своему химическому строению гормон инсулин — это белок. Он вырабатывается бета-клетками поджелудочной железы в островках Лангерганса. Выделяется непосредственно в кровь. Основная функция инсулина — регулирование углеводного обмена, в частности доставка глюкозы (углеводов), аминокислот и жиров в клетки и поддержание безопасного и стабильного уровня глюкозы.
В основе развития сахарного диабета 1 типа лежит нарушение работы бета-клеток поджелудочной железы вследствие аутоиммунной реакции и наследственной предрасположенности, что приводит к абсолютной инсулиновой недостаточности. Аутоиммунные реакции могут быть вызваны нарушением системы иммунитета с преимущественным поражением бета-клеток вирусными инфекциями, воспалительными заболеваниями, фиброзом или кальцинозом поджелудочной железы, циркуляторными изменениями (атеросклерозом), опухолевыми процессами.
В то же время установлено, что развитие сахарного диабета 1 типа связано с генетической предрасположенностью. Существуют определённые формы некоторых генов, которые ассоциируются с сахарным диабетом 1 типа. Эти формы называются предрасполагающими генами, или генетическими маркерами сахарного диабета 1 типа. При этом в исследованиях было установлено, что на 70 % генетическую основу сахарного диабета 1 типа определяют гены системы тканевой совместимости человека (человеческие лейкоцитарные антигены, или англ. HLA, Human Leukocyte Antigens). Антигены тканевой совместимости в организме человека выполняют важнейшую функцию распознавания чужеродной ткани и формирования иммунного ответа [17] .
Бета-клетки (β-Клетка, В-клетка) — это одна из разновидностей клеток эндокринной части поджелудочной железы. Они продуцируют гормон инсулин, который понижает уровень глюкозы в крови. Абсолютная инсулиновая недостаточность обусловлена полным отсутствием выработки инсулина бета-клетками поджелудочной железы в результате их дистрофических изменений под влиянием повреждающих факторов или в результате нарушения синтеза (выработки) инсулина.
В основе сахарного диабета 2 типа, в отличие от диабета 1 типа, лежит инсулинорезистентность (снижение чувствительности клеток к действию инсулина с последующим нарушением метаболизма глюкозы и поступления её в клетки и ткани) и относительная инсулиновая недостаточность (уменьшение выработки инсулина бета-клетками поджелудочной железы).
Факторы, которые могут спровоцировать развитие сахарного диабета 1 типа:
- Недостаток грудного вскармливания у детей раннего возраста, т. е. замена грудного молока смесями или коровьим молоком, которое содержит в три раза больше белка, чем женское молоко, и на 50 % больше жира . Кроме того, в коровьем молоке содержится сложный белок казеин, который по своей структуре схож с бета-клетками. Когда этот чужеродный белок попадает в организм, иммунная система начинает его атаковать, но из-за структурной схожести страдают и бета-клетки поджелудочной железы, что также сказывается на работе железы . Поэтому кормление ребёнка до трёх лет коровьим молоком может вызвать развитие сахарного диабета 1 типа.
- Вирусные инфекционные заболевания, такие как краснуха, ветряная оспа, эпидемический паротит, вирусный гепатит и др., тоже могут послужить развитию диабета 1 типа.
- Кислородное голодание ткани поджелудочной железы (атеросклероз, спазм сосудов, кровоизлияние и прочее), это ведёт к гипоксии островков Лангерганса, где находятся бета-клетки, вследствие недостатка кислорода снижается секреция инсулина.
- Разрушение ткани поджелудочной железы воздействием лекарственных препаратов, алкоголя, ряда химических веществ, интоксикации.
- Опухоли поджелудочной железы [2] .
В большинстве западных стран сахарный диабет 1 типа встречается более чем в 90 % всех случаев сахарного диабета у детей и подростков, в то же время этот диагноз менее чем в половине случаев устанавливается у лиц до достижения 15-летнего возраста [18] .
Распространённость сахарного диабета 1 типа значительно варьируется между разными странами, в пределах одной страны и между различными этническими группировками. В Европе распространённость сахарного диабета 1 типа тесно связана с частотой встречаемости генной предрасположенности по системе тканевой совместимости человека (HLA) в общей популяции.
В Азии частота встречаемости сахарного диабета 1 типа самая низкая: в Китае она составляет 0,1 на 100 000 населения, в Японии – 2,4 на 100 000 населения, и при этом определена связь диабета с HLA по сравнению с европеоидной расой. В дополнение к этому в Японии существует особая медленно прогрессирующая форма сахарного диабета 1 типа, которая составляет примерно треть случаев данного заболевания [18] .
Растущая распространённость сахарного диабета 1 типа ассоциируется с повышением пропорции лиц с низким риском сахарного диабета по HLA генотипу в некоторых популяциях. В некоторых, но не во всех, популяциях были выявлены половые различия при оценке распространённости заболевания.
Несмотря на появление повторных случаев заболевания в семьях, которое встречается примерно в 10 % случаев сахарного диабета 1 типа, не установлено чётко определённой модели наследственной предрасположенности. Риск развития сахарного диабета у однояйцевых близнецов с сахарным диабетом 1 типа составляет примерно 36 %; у братьев и сестёр этот риск составляет примерно 4 % до достижения возраста 20 лет и 9,6 % до достижения возраста 60 лет, по сравнению с 0,5 % для общей популяции. Риск выше у братьев и сестёр пробандов (лиц, с которых начинается изучение модели генетической передачи конкретного заболевания внутри семьи) с установленным диагнозом в молодом возрасте. Сахарный диабет 1 типа в 2-3 раза чаще встречается у потомства мужчин с сахарным диабетом по сравнению с женщинами с сахарным диабетом [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы сахарного диабета 1 типа
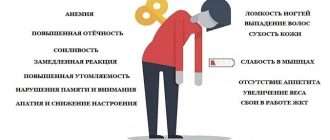
При сахарном диабете 1 типа симптомы выражены резко. Пациента могут беспокоить неутолимая жажда, сухость во рту, частая рвота, учащённое мочевыделение, потеря массы тела за счёт воды, жировой и мышечной ткани несмотря на повышенный аппетит, общая слабость, головная боль, сухость кожных покровов, нарушение сна, судорожный синдром, расстройство зрения, раздражительность, ночное недержание мочи (характерно для детей). Также пациенты могут отметить появление зуда в интимной зоне, что связано с высоким уровнем глюкозы в крови.

Стоит отметить и тот факт, что, когда заболевание начинает активно себя проявлять, значительная часть бета-клеток поджелудочной железы уже не работает. То есть к моменту появления вышеуказанных жалоб в организме человека уже произошли серьёзные и необратимые процессы, организм исчерпал свои компенсаторные резервы, заболевание с этого времени приобретает хроническое течение, и человек нуждается в инсулинотерапии пожизненно.
При быстром прогрессировании заболевания в выдыхаемом воздухе слышен запах ацетона, на щеках у ребёнка появляется диабетический рубеоз (румянец), дыхание становится глубоким и частым (дыхание Кусмауля).
При появлении признаков кетоацидоза (ацетона в крови по причине нехватки инсулина), нарушается сознание, понижается артериальное давление, учащается пульс, появляется цианоз (синюшная окраска кожных покровов и слизистых оболочек) конечностей за счёт оттока крови от периферии к центру [2] .
Патогенез сахарного диабета 1 типа
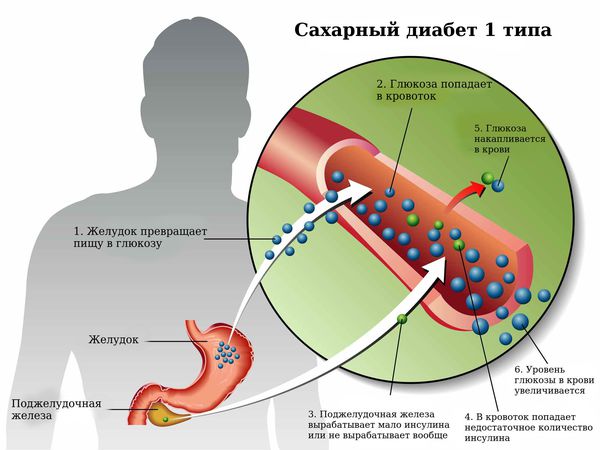
В основе патогенеза сахарного диабета лежит нарушение функции внутренней секреции поджелудочной железы. Поджелудочная железа отвечает за выработку гормонов, в частности инсулина. Без инсулина процесс доставки глюкозы в клетки невозможен.
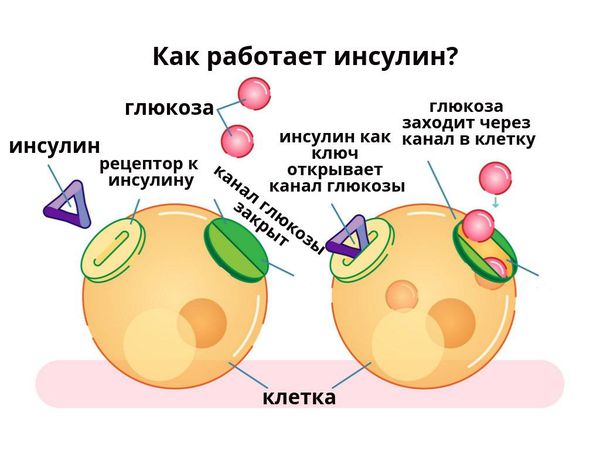
Сахарный диабет 1 типа начинает проявляться на фоне разрушения аутоиммунным процессом бета-клеток поджелудочной железы. Поджелудочная железа перестаёт вырабатывать инсулин, возникает его абсолютный дефицит. В результате ускоряется процесс расщепления углеводов на простые сахара, а возможность транспортировать их в клетки инсулинзависимых тканей (жировую и мышечную) отсутствует, как следствие, развивается гипергликемия (стойкое повышение глюкозы в крови).
Гипергликемия вызывает гиперосмолярность (выведение жидкости из тканей ) , это сопровождается осмотическим диурезом (т. е. выводится большой объём мочи с высокой концентрацией осмотически активных веществ, например ионов натрия и калия) и выраженным обезвоживанием.
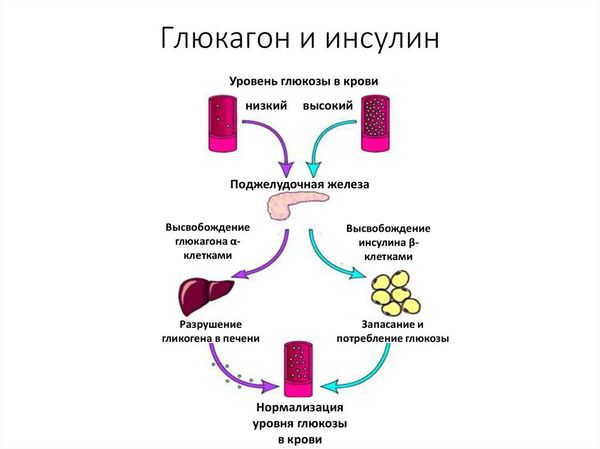
В условиях дефицита инсулина и энергетической недостаточности уменьшается выработка контринсулярных гормонов, а именно глюкагона, кортизола, гормона роста. Главная функция этих гормонов — не дать уровню глюкозы в крови упасть ниже минимально допустимого уровня, а достигается это путём блокировки действия инсулина . Снижение выработки контринсулярных гормонов стимулирует глюконеогенез (синтез глюкозы из неуглеводных компонентов) несмотря на нарастающий уровень глюкозы в крови.
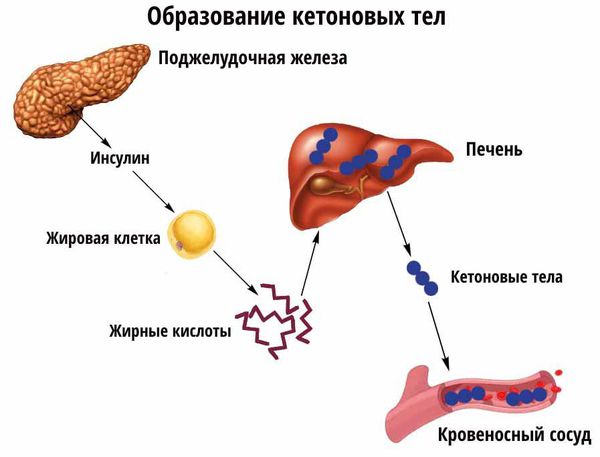
Усиление липолиза (расщепления жиров) в жировой ткани приводит к увеличению концентрации свободных жирных кислот. При дефиците инсулина липосинтетическая способность печени подавляется и свободные жирные кислоты начинают включаться в кетогенез (образование кетоновых тел).
Накопление кетоновых тел приводит к развитию диабетического кетоза и в дальнейшем кетоацидоза. Кетоз — это состояние, развивающееся в результате углеводного голодания клеток, когда организм для получения энергии начинает расщеплять жир с образованием большого количества кетоновых тел, а кетоацидоз начинается из-за недостатка инсулина и эффектов его воздействия. При нарастании обезвоживания и ацидоза (увеличения кислотности, т. е. рН крови меньше 7,0) развивается коматозное состояние. Коматозное состояние характеризуется высоким уровнем глюкозы в крови (гипергликемией), кетоновых тел как в крови так и в моче (кетонемия и кетонурия), рвотой, болями в животе, частым и шумным дыханием, обезвоживанием, запахом ацетона в выдыхаемом воздухе, спутанным сознанием. В случае несвоевременного назначения инсулинотерапии и регидратации (восполнения потерянной жидкости) наступает летальный исход.
Достаточно редко у пациентов старше 40 лет болезнь может протекать скрыто (латентный сахарный диабет — LADA). Таким пациентам зачастую устанавливают диагноз сахарного диабета 2 типа и назначают препараты сульфонилмочевины. Однако через некоторое время появляются симптомы нехватки инсулина: кетонурия, похудание, гипергликемия на фоне постоянно приёма сахароснижающей терапии [6] .
Классификация и стадии развития сахарного диабета 1 типа
Классификация:
- Первичный сахарный диабет: генетически обусловленный, эссенциальный (врождённый) с ожирением или без него.
- Вторичный сахарный диабет (симптоматический): гипофизарный, стероидный, тиреоидный, адреналовый, панкреатический, бронзовый. Данный вид встречается на фоне другой клинической патологии, которая может и не сочетаться с сахарным диабетом.
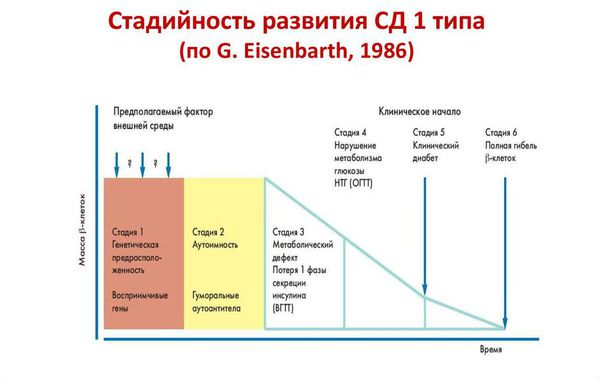
Стадии развития сахарного диабета 1 типа:
- Генетическая предрасположенность к диабету. 95 % больных имеет генетическую предрасположенность.
- Гипотетический пусковой момент. Повреждение бета-клеток разными диабетогенными факторами и триггирование иммунных процессов (запуск неправильной иммунной реакции).
- Активный аутоиммунный инсулит (происходит когда титр антител высокий, количество бета-клеток уменьшается, секреция инсулина снижается).
- Снижение стимулированной глюкозой секреции инсулина. При стрессе у пациента может быть преходящее нарушение толерантности (переносимости) к глюкозе (НТГ) и нарушение гликемии натощак (НГН).
- Проявление клинических симптомов диабета, с возможным эпизодом «медового месяца». Это сравнительно недолгий период времени у людей с сахарным диабетом 1 типа, при котором значительно снижается или даже полностью отсутствует потребность в инъекциях инсулина.
- Полная гибель бета-клеток и полное прекращение выработки инсулина [8] .
Осложнения сахарного диабета 1 типа
Отсутствие своевременного лечения и несоблюдение диетотерапии (ограничения употребления простых углеводов и жиров, полуфабрикатов, фруктовых соков и напитков с высоким содержанием сахара и т. д.) приводит к ряду осложнений.
Осложнения при сахарном диабете любого типа можно разделить на острые и хронические.
К острым относятся диабетический кетоацидоз, гипергликемическая кома, гипогликемическая кома, гиперосмолярная кома. Данные осложнения требуют срочного оказания медицинской помощи. Рассмотрим их более подробно.
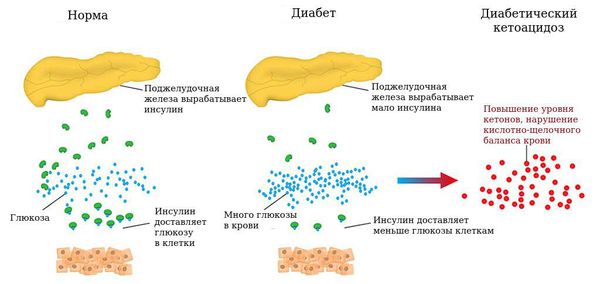
Диабетический кетоацидоз возникает вследствие дефицита инсулина . Если своевременно не устранить нарушения углеводного обмена, то развивается диабетическая кетоацидотическая кома. При кетоацидотической коме уровень глюкозы в крови превышает 15 ммоль/л (норма для взрослых 3,5-5,5 ммоль/л), в моче появляется ацетон, пациента беспокоят слабость, сильная жажда , частое мочеиспускание , вялость, сонливость, ухудшение аппетита, тошнота (иногда рвота), нерезкая боль в животе, в выдыхаемом воздухе чувствуется запах ацетона.
Гипергликемическая кома развивается постепенно, в течение суток. Больной чувствует выраженную сухость во рту, пьёт много жидкости, ощущает недомогание, снижение аппетита, головную боль, бывают запоры или поносы, тошнота, иногда беспокоят боли в животе, изредка рвота. Если не начать лечение на начальном этапе диабетической комы, человек переходит в состояние прострации (безразличия, забывчивости, сонливости), сознание больного становится замутнённым.
Этот тип комы отличается от других диабетических ком тем, что кроме полной утраты сознания, изо рта будет слышен запах яблок или ацетона, кожные покровы на ощупь будут сухими и тёплыми, а также будет отмечаться слабый пульс и пониженное артериальное давление. Температура тела останется в пределах нормы или будет прослеживаться лёгкий субфебрилитет (37,2-37,3 °С). Глазные яблоки также будут мягкими на ощупь.
Гипогликемическая кома характеризуется резким снижением уровня глюкозы в крови. Причинами могут стать передозировка инсулином короткого действия, несвоевременное принятие пищи после введённого инсулина или усиленная физическая нагрузка.
Гиперосмолярная кома протекает без кетоацидоза на фоне выраженного повышения уровня глюкозы в крови, достигающего 33,0 ммоль/л и выше. Сопровождается резким обезвоживанием, гипернатриемией (повышенным содержании натрия в плазме), гиперхлоремией (повышенным содержанием хлоридов в сыворотке крови), азотемией (повышенным содержанием в крови азотистых продуктов обмена) на фоне отсутствия кетоновых тел в крови и моче.
Хронические осложнения делятся на макроангиопатии (повреждение сосудов крупного и среднего калибра, морфологическую основу которых составляет атеросклероз) и микроангиопатии (повреждение мелких кровеносных сосудов). Атеросклероз усугубляется при сахарном диабете и может привести к нарушению кровообращения в ногах (диабетическая стопа), развитию инсультов и инфарктов. При диабетической макроангиопатии чаще всего поражаются сердце и нижние конечности. По сути макроангиопатия представляет собой ускоренное прогрессирование атеросклеротических процессов в сосудах сердца и нижних конечностей.
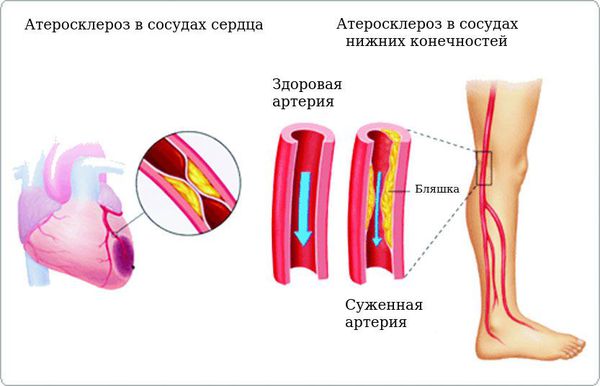
К микроангиопатиям относятся диабетическая ретинопатия (поражение глаз), диабетическая нефропатия (поражение почек), диабетическая нейропатия (поражение нервов) [9] .
При диабетической ретинопатии поражаются сосуды сетчатки глаза вследствие хронической гипергликемии (стойкого повышения уровня глюкозы в крови). Данное осложнение наблюдается у 90 % пациентов с сахарным диабетом. Проблемы со зрением — одно из серьёзных осложнений сахарного диабета, которое может привести к инвалидизации пациента. Ведущим звеном являются расстройства микроциркуляции, связанные с наследственными особенностями строения сосудов сетчатой оболочки глазного яблока и метаболическими сдвигами, сопровождающими сахарный диабет [3] .
Выделяют три стадии:
- Непролиферативная ретинопатия — характеризуется возникновением в сетчатке глаза патологических изменений в виде микроаневризм (расширения капилляров сетчатки глаза) и кровоизлияний.
- Препролиферативная ретинопатия — характеризуется развитием венозных аномалий, множеством крупных ретинальных геморрагий (кровоизлияний).
- Пролиферативная ретинопатия — характеризуется неоваскуляризацией (патологическим образованием сосудов там, где в норме их быть не должно).
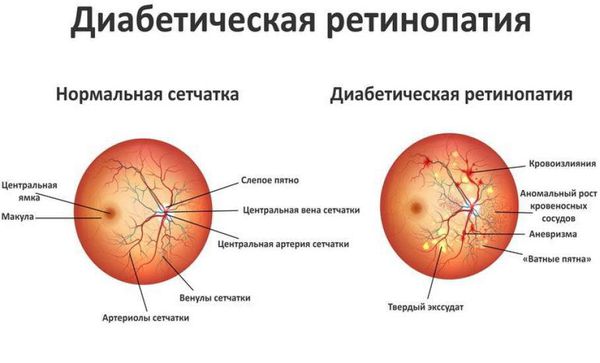
Всем пациентам, имеющим сахарный диабет, необходимо проходить офтальмологическое обследование не реже одного раза в год. Обследование должно включать расспрос, измерение остроты зрения и офтальмоскопию (после расширения зрачка) для выявления экссудатов (жидкости, выделяющейся из мелких кровеносных сосудов при воспалении), точечных кровоизлияний, микроаневризм и пролиферации новых сосудов [10] .
Диабетическая нефропатия объединяет весь комплекс поражений артерий, артериол, клубочков и канальцев почек, которые развиваются в результате сбоев метаболизма углеводов и липидов в тканях почки. Самым ранним признаком развивающейся диабетической нефропатии является микроальбуминурия — выделение альбумина (простого растворимого в воде белка) с мочой в небольших количествах, что не позволяет выявить его при обычных методах исследования белка в моче. В связи с этим всем больным с сахарным диабетом рекомендуется проведение ежегодного скрининга с целью раннего выявления диабетической нефропатии (анализ крови на креатинин с расчётом скорости клубочковой фильтрации и анализ мочи).
Диабетическая нейропатия — расстройство нервной системы, возникающее при диабете в результате поражения малых кровеносных сосудов. Это одно из наиболее частых осложнений. Оно не просто приводит к снижению работоспособности, но и нередко является причиной развития тяжёлых инвалидизирующих поражений и смерти пациентов. Этот процесс затрагивает все нервные волокна: чувствительные, двигательные и вегетативные. В зависимости от степени поражения определённых волокон наблюдаются различные варианты диабетической нейропатии: сенсорная (чувствительная), сенсомоторная, вегетативная (автономная). Различают центральную и периферическую нейропатию. Профилактикой данного осложнения являются контроль уровня глюкозы в крови и поддержание её на уровне индивидуальных целевых значений, а также регулярные физические упражнения [14] .
Диагностика сахарного диабета 1 типа
При диагностике сахарного диабета определяют:
- Уровень глюкозы венозной плазмы натощак и через 2 часа после еды.
- Уровень гликированного (гликозилированного) гемоглобина за последние 3 месяца. Данный показатель отражает состояние углеводного обмена в течение последних трёх месяцев, используется для оценки компенсации углеводного обмена у пациентов, получающих лечение. Его необходимо контролировать один раз в 3 месяца.
- Аутоантитела к антигенам бета-клеток — это иммунологические маркеры аутоиммунного инсулита.
- В анализе мочи наличие или отсутствие глюкозы и кетоновых тел (ацетона).
- Уровень С-пептида в крови — маркер остаточной секреции инсулина [7] .
Лечение сахарного диабета 1 типа
В 1921 году в городе Торонто (Канада) врачи Фредерик Бантинг и Чарльз Бест выделили вещество из поджелудочной железы телят, которое снижало уровень глюкозы у собак с диабетом. Впоследствии они получили нобелевскую премию за открытие инсулина.
Первые препараты инсулина были животного происхождения: из поджелудочной железы свиней и крупного рогатого скота. В последние годы используют препараты человеческого происхождения. Их получают генно-инженерным путём, заставляя бактерии синтезировать инсулин такого же химического состава, как и естественный человеческий. Он не является чужеродным. Также появились аналоги человеческого инсулина, при этом в человеческом инсулине модифицируют структуру для придания определённых свойств. В России используют только генно-инженерные человеческие инсулины или их аналоги.
Для лечения сахарного диабета 1 типа применяется схема инсулинотерапии в режиме многократных инъекций. Все инсулины различаются по длительности действия: продлённого (пролонгированного), среднего, короткого и ультракороткого.
Инсулины короткой продолжительности действия всегда прозрачного цвета. К ним относятся «Актрапид НМ», «Хумулин Р», «Ринсулин Р», «Инсуман Рапид», «Биосулин Р». Инсулин короткого действия начинает работать уже через 20-30 минут после инъекции, пик действия его в крови возникает через 2-4 часа и заканчивается через 6 часов. Данные параметры также зависят от дозы инсулина. Чем меньше доза, тем короче действие. Зная эти параметры, можно сказать, что инсулин короткого действия необходимо вводить за 30 минут до еды, чтобы его действие совпадало с подъёмом глюкозы в крови. Во время пика его действия, пациенту необходимо сделать перекус для предотвращения гипогликемии (патологического снижения уровня глюкозы в крови).
Инсулины ультракороткого действия: «Новорапид», «Апидра», «Хумалог». Они отличаются от инсулинов короткого действия тем, что действуют сразу после введения, через 5-15 минут, такие инсулины можно вводить перед едой, во время или сразу после еды. Пик действия возникает через 1-2 часа, причём концентрация в пик выше, чем у простого инсулина короткого действия. Длительность действия до 4-5 часов.
К инсулинам средней продолжительности действия относятся «Протафан», «Биосулин Н», «Инсуман Базал», «Хумулин НПХ». Эти инсулины существуют в виде суспензии, они мутные, перед каждым использованием флакон необходимо встряхнуть. Начинают действовать через 2 часа от начала введения и пика действия достигают через 6-10 часов. Время работы данных инсулинов от 12 до 16 часов. Время действия инсулина также зависит от дозы.
К инсулинам длительной продолжительности действия (пролонгированные) относятся «Лантус», «Левемир», «Тресиба». Содержимое флакона имеет прозрачный цвет. Действуют до 24 часов, поэтому вводятся они 1-2 раза в сутки. Не имеют выраженного пика, следовательно, не дают гипогликемии.
У здорового человека инсулин вырабатывается каждый час по 0,5-1 Ед. В ответ на увеличение глюкозы в крови (после приёма пищи — углеводов) выделение инсулина увеличивается в несколько раз. Этот процесс называется пищевой секрецией инсулина. В норме на 1 ХЕ у здорового человека выделятся 1-2 Ед инсулина. ХЕ (хлебная, или углеводная, единица) — условная единица для примерной оценки количества углеводов в продуктах, 1 ХЕ равна 10-12 г углеводов или 20-25 г хлеба [11] .
Человеку с сахарным диабетом 1 типа нужно вводить инсулин в режиме многократных инъекций. Введения инсулина длительного действия 1-2 раза в сутки недостаточно, так как повышение глюкозы в крови в течение дня (после еды, например) и пики максимального сахароснижающего действия инсулина не всегда могут совпадать по времени и выраженности эффекта. Поэтому целесообразна схема инсулинотерапии в режиме многократных инъекций. Данный вид дозирования инсулина напоминает естественную работу поджелудочной железы.
Инсулин длительного действия отвечает за базальную секрецию, т. е. обеспечивает нормальный уровень глюкозы в крови в период между приёмами пищи и во время сна, утилизирует глюкозу, которая поступает в организм вне приёмов пищи. Инсулин короткого действия является заменой болюсной секреции, которая представляет собой выработку инсулина в ответ на поступление пищи [13] .
Чаще на практике в лечении сахарного диабета 1 типа используется следующая схема инсулинотерапии: перед завтраком и ужином вводится инсулин средней и длительной продолжительности действия, на приём пищи — инсулин короткой или ультракороткой продолжительности действия.
Самое главное для пациента — научиться самостоятельно рассчитывать и менять при необходимости дозы инсулинотерапии. Следует помнить, что доза и схема подбирается не навсегда. Всё зависит от течения диабета. Единственным критерием адекватности доз инсулина является показатель глюкозы в крови. Контроль уровня глюкозы в крови на фоне лечения инсулином должен проводиться пациентом ежедневно, несколько раз в день. А именно перед каждым основным приёмом пищи и через два часа после приёма пищи с учётом индивидуальных целевых значений, подобранных лечащим врачом. Дозы инсулина продлённого действия могут меняться примерно каждые 5-7 дней в зависимости от потребности организма в инсулине (что показывают показатели глюкозы в крови натощак и перед каждым приёмом пищи). Дозы короткого инсулина меняют в зависимости от употребляемых продуктов (углеводов) [12] .
Показателем правильности вечерних доз для инсулина длительной продолжительности действия будет нормогликемия утром натощак и отсутствие гипогликемии ночью. Но обязательным условием будет нормальный уровень гликемии перед сном. Показателем правильности доз для инсулина короткой продолжительности действия будет нормальный уровень гликемии через 2 часа после еды или перед следующем приёмом пищи (через 5-6 часов). Уровень глюкозы крови перед сном будет отражать правильность дозы инсулина короткого действия, введённого перед ужином.
Оценив количество углеводов в приёмах пищи, вы сможете оценить свою потребность в инсулине короткого действия в расчёте на 1 ХЕ. Точно так же можно узнать, сколько требуется вводить дополнительно инсулина короткого действия при высоком уровне глюкозы в крови.
У разных людей 1 Ед инсулина снижает глюкозу в крови от 1 до 3 ммоль/л. Таким образом доза инсулина перед едой будет складываться из ХЕ на приём пищи и на снижение исходного уровня гликемии, если это необходимо.
Существуют правила снижения доз инсулинотерапии. Поводом для снижения дозы будет развитие гипогликемии (патологического снижения уровня глюкозы в крови), только если она не связана с ошибкой самого пациентка (пропуск приёма пищи или ошибка в расчёте ХЕ, передозировка инсулином, большая физическая нагрузка, употребление алкоголя).
Действия по снижению доз инсулина будут следующими:
- Чтобы устранить гипогликемию, необходимо принять простые углеводы (например фруктовый сок 200 мл, 2 куска рафинада или чайную ложку мёда).
- Затем перед следующей инъекцией инсулина измерить уровень глюкозы в крови. Если уровень остался нормальным, то пациент продолжает делать обычную дозу.
- Обратить внимание, повторится ли гипогликемия в то же самое время на следующий день. Если да, необходимо понять, избыток какого инсулина её вызвал.
- На третий день уменьшить дозу соответствующего инсулина на 10 % (примерно 1-2 ЕД).
Также существуют правила по увеличению доз инсулинотерапии. Поводом для увеличения плановой дозы инсулина служит появление гипергликемии в том случае, если она не была связана ни с одной из ошибок больного диабетом: мало инсулина, большее употребление ХЕ за один приём пищи, малая физическая нагрузка, сопутствующие заболевания (воспаление, температура, высокое артериальное давление, головная боль, зубная боль). Действия по увеличению доз инсулина будут следующими:
- Необходимо увеличить плановую дозу инсулина короткого действия в данный момент (перед едой) или ввести инсулин короткого действия внепланово только на гипергликемию.
- Далее необходимо измерить глюкозу в крови перед следующим введением инсулина. Если уровень нормальный, дозу пациент не меняет.
- Следует подумать о причине гипергликемии. Исправить её на следующий день и дозу не изменять. Если с причиной пациент не определился, то дозу не изменять все равно, потому что гипергликемия может быть случайной.
- Посмотреть, повторится ли повышение глюкозы в крови в это же время на следующий день. Если она повторится, нужно разобраться, недостаток какого инсулина в этом «виноват». Для этого используем знания о действии инсулинов.
- На третий день увеличить дозу соответствующего инсулина на 10 % (примерно 1-2 ЕД). Если вновь повторяется гипергликемия в то же время, снова увеличить дозу инсулина еще на 1-2 Ед.
Новым подходом в лечении сахарного диабета стало применение инсулиновых помп. Инсулиновая помпа — это дозатор инсулина короткого и ультракороткого действия, имитирующий физиологическую работу поджелудочной железы человека [14] .
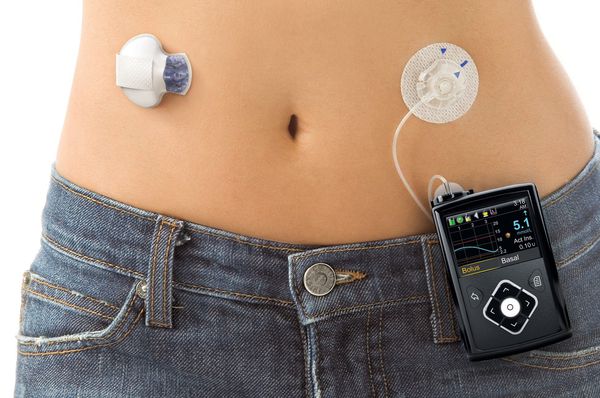
Через установленную в теле иглу в течение суток с небольшой скоростью больному вводится инсулин короткого или ультракороткого действия. Скорость устанавливается индивидуально самим пациентом исходя из потребности и физической активности на каждый час. Таким образом имитируется базальная секреция инсулина. Перед каждым поступлением пищи пациент измеряет глюкозу в крови с помощью глюкометра, после чего планирует количество съеденных ХЕ, самостоятельно рассчитывает дозу инсулина и вводит его нажатием кнопки на помпе.
У помповой инсулинотерапии есть как преимущества, так и недостатки. К преимуществам можно отнести:
- меньшее количество инъекций;
- гибкость в отношении времени;
- помпа сигнализирует о гипо- и гипергликемии по выставленным значениям в программе;
- помогает справиться с феноменом «утренней зари». Это состояние резкого повышения уровня глюкозы в крови в утренние часы перед пробуждением, примерно от 4 до 8 утра.
Помповая инсулинотерапия больше подходит детям и взрослым людям с активным образом жизни.
Недостатки помповой инсулинотерапии:
- дороговизна самой помпы и расходников;
- технические трудности (перебои в работе системы);
- неправильное введение, установка иглы;
- помпа видна под одеждой, что может вызвать у некоторых людей психологический дискомфорт [10] .
Прогноз. Профилактика
Профилактика сахарного диабета 1 типа включает в себя целый комплекс мероприятий, предотвращающих возникновение негативных факторов, которые могут спровоцировать развитие данного заболевания.
Считается, что патология является наследственной. Но генетически передаётся не сам недуг, а склонность к развитию сахарного диабета 1 типа. Такую предрасположенность можно выявить при помощи анализа крови на антитела к GAD (глутаматдекарбоксилаза). Это специфический белок, антитела к которому могут появиться за пять лет до начала развития диабета [15] .
- Грудное вскармливание. Педиатры рекомендуют продолжать грудное вскармливание до 1,5 лет. Вместе с грудным молоком ребёнок получает вещества, укрепляющие иммунитет.
- Предупреждение вирусных недугов. Аутоиммунные процессы, в частности диабет 1 типа, часто развиваются после перенесённых болезней (гриппа, ангины, паротита, краснухи, ветрянки). Желательно исключить контакты с больными людьми и носить защитную маску.
- Перенесение стрессов. Сахарный диабет может развиться в результате психоэмоциональных потрясений. Необходимо с самого детства учить ребёнка правильно воспринимать и достойно переносить стрессы.
- Правильное питание. Здоровый рацион является эффективным методом профилактики диабета. В основе питания должна быть белковая пища и сложные углеводы. Рацион необходимо обогащать овощами и фруктами. Сладкие, мучные изделия рекомендуется свести к минимуму. Стоит ограничить консервированные, солёные, маринованные, жирные блюда, отказаться от продукции, содержащей искусственные добавки, красители, ароматизаторы. При сахарном диабете применяют лечебную диету № 9. Она способствует нормализации углеводного обмена и предупреждает нарушения жирового обмена.
- Такую профилактику также необходимо дополнить посильной физической нагрузкой, спортом, закаливанием.
- Родителям необходимо следить за любыми признаками, указывающими на повышение или понижение уровня глюкозы в крови детей. Например, ребёнок выпивает много жидкости за день, много кушает, но несмотря на это худеет, быстро устаёт, после физической нагрузки отмечается липкий пот.
Если диагноз сахарного диабета уже установлен, необходимо:
- Регулярно измерять уровень глюкозы в крови с помощью современных глюкометров и своевременно делать подколки инсулина. Отслеживать состояние можно с помощью датчика непрерывного мониторинга уровня глюкозы в крови. Через приложение на телефоне устройство уведомляет владельца о низких или высоких уровнях глюкозы. Следить за этим показателем также могут медицинские работники или члены семьи [19] .
- В случае развития гипогликемии при себе всегда нужно иметь глюкозу или сахар, также подходит леденец или сок.
- Регулярно посещать лечащего врача для оценки компенсации заболевания. Регулярно проходить узких специалистов для своевременного выявления начала осложнений и принятия мер по их профилактике и лечению.
- Вести «дневник диабета», фиксировать измеряемые показатели гликемии, инъекции инсулина, дозы и хлебные единицы.
Прогноз будет благоприятным и не приведёт к печальным последствиям в случае соблюдения всех правил самоконтроля и своевременного лечения, а также при соблюдении правил профилактики [4] .
Сахарный диабет – симптомы и лечение

Сахарный диабет относится к группе эндокринных заболеваний. Патология развивается при нарушении выработки или действия на ткани инсулина — гормона островкового аппарата поджелудочной железы, способствующего усвоению глюкозы. Сахар может накапливаться в крови (гипергликемия) и в моче (гликозурия).
Длительное нарушение утилизации глюкозы приводит к расстройству всех видов обмена. Патология островкового аппарата часто протекает с разными по степени выраженности нарушениями со стороны других органов и систем. Характерны поражения мелких сосудов, сетчатки, почек, нервной системы.
Обычно сахарный диабет имеет довольно выраженные отклонения обмена и легко диагностируется. Сложнее выявить заболевание в начальной и доклинической стадии, когда жалобы пациента минимальны или отсутствуют. Для этого требуется проведение углубленного целенаправленного исследования. Выявление заболевания на ранних этапах является важным условием эффективного лечения и предупреждения осложнений.
Если вам необходимо пройти комплексное обследование на эндокринопатию или вы ищете, где вылечить сахарный диабет в Москве, обращайтесь в ФНКЦ ФМБА. К услугам наших пациентов — опытные врачи-эндокринологи и лаборатория с современным диагностическим оборудованием для проведения высокоточных исследований.
Основные симптомы сахарного диабета
Для данного заболевания характерен ряд жалоб и объективных признаков, выявляемых лабораторно-диагностическими тестами. Первые проявления сахарного диабета довольно разнообразны. К отдельным признакам или группе симптомов, которые могут свидетельствовать о заболевании, относятся:
специфические расстройства обмена — изменение массы тела, жажда, повышенное мочеиспускание, постоянное чувство голода;
общие неспецифические жалобы — упадок сил, утомляемость при незначительных нагрузках, сонливость, мышечная слабость;
сухость кожи, зуд в области половых органов, вокруг ануса;
часто рецидивирующие фурункулы, вялое заживление ран;
мучительная сухость во рту, ощущение набухания слизистой ротовой полости;
плохое состояние зубов, несоответствующее возрасту;
невриты с нарушением периферической чувствительности;
изменение половой, репродуктивной функций — утрата влечения, бесплодие, рождение крупных младенцев;
поражение органов зрения;
жалобы со стороны сердечно-сосудистой системы.
Часто симптомы не вызывают у пациента беспокойства, и он не считает нужным обратиться к врачу. Иногда какие-либо проявления болезни отсутствуют, и гипергликемия обнаруживается только при плановом обследовании.
Наиболее характерными для патологии островкового аппарата являются жалобы со стороны обмена веществ:
Полиурия (учащенное мочеиспускание). При гипоинсулинизме выделение мочи происходит часто и в большом количестве. Ее суточные объемы превышают 3 литра. Преобладает дневное мочеиспускание, без болезненных ощущений.
Полидипсия (жажда). Повышенная жажда обусловлена обезвоживанием. Количество выпиваемой жидкости превышает 3 литра. Нередко больные предпочитают подслащенные напитки для утоления жажды.
Изменение веса. Снижение массы тела обусловлено потерей жидкости, белков, жиров, углеводов. Избыточный вес может предшествовать болезни или способствовать ее развитию.
Полифагия (повышенный аппетит). Предпочтение отдается сладкой пище, богатой углеводами. В начальной стадии заболевания голод чаще проявляется в форме болезненных приступов.
При обнаружении у себя патологических признаков следует обратиться в больницу для диабетиков или диагностический центр для целенаправленного обследования.
Факторы, влияющие на развитие сахарного диабета
В механизмах развития сахарного диабета выделяют два ключевых момента, на основании которых заболевание делится на типы:
Низкая выработка инсулина внутрисекреторными клетками поджелудочной железы.
Нарушение способности гормона действовать на организм, невосприимчивость клеток к инсулину.
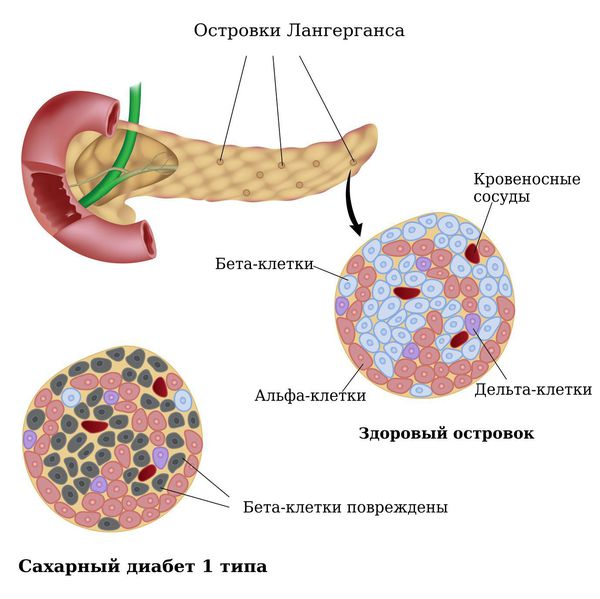
В случае недостаточной продукции инсулина развивается диабет 1 типа. В его основе лежит прогрессирующее разрушение островков Лангерганса (внутрисекреторных клеток поджелудочной железы). Это происходит вследствие аутоиммунных процессов в организме — вырабатываются антитела к инсулину, структурам секреторных клеток, ферментам.
Провоцирующими факторами развития аутоиммунных нарушений могут служить:
нарушение питание во время беременности, при вскармливании;
неблагоприятная экологическая обстановка;
Диабет 1 типа чаще диагностируется у лиц молодого возраста. Первые проявления патологии возникают, когда гибель внутрисекреторных клеток достигает более 80%. Болезнь протекает с высоким риском осложнений, значительно страдают все виды обмена.
Диабет 2 типа возникает при невосприимчивости рецепторов тканей к действию инсулина. При этом гормон воспроизводится в нормальном или незначительно сниженном количестве. Механизм таких нарушений связан с изначально неполноценной структурой инсулина (наследственная предрасположенность) или приобретенных изменений, в результате которых нарушается передача сигнала от рецепторов к внутренним структурам клетки.
Провоцировать развитие заболевания 2 типа могут:
неправильный пищевой рацион, переедание;
малоподвижный образ жизни;
неконтролируемый прием медикаментов.
Методы диагностики сахарного диабета
По статистике, сахарным диабетом страдает около 2,5% населения во всем мире. Количество людей с латентным течением или предрасположенных к заболеванию — значительно больше. Вовремя выявленная гипергликемия позволяет предотвратить серьезные осложнения.
Основным методом диагностики расстройства являются лабораторные тесты. Наиболее достоверный признак нарушенного обмена — повышение уровня сахара в крови натощак более 6,1 ммоль/л, а через 2 часа после еды — свыше 11,1 ммоль/л. При сомнительных результатах используется глюкозотолерантный тест.
Людям до 45 лет рекомендуется исследовать уровень сахара в крови не реже, чем раз в 3 года. Ежегодно проходить скрининговое обследование необходимо лицам, находящимся в группе риска:
возраст после 45 лет;
повышенное содержание глюкозы, холестерина, триглицеридов.
Пациенты из группы риска и с уже выявленным заболеванием нуждаются в более тщательном исследовании лабораторными и инструментальными методами. Оборудование в центрах или клиниках лечения сахарного диабета в Москве соответствует мировым стандартам диагностики.
ФНКЦ ФМБА предлагает специальную программу «Диабет под контролем», направленную на выявление нарушений обмена и осложнений на ранних стадиях. В нее входит:
биохимический анализ крови (все необходимые показатели — глюкоза, липидный спектр, белок, трансаминазы, калий, мочевина, креатинин, мочевая кислота, кальций);
клинический анализ крови;
дуплексное сканирование магистральных артерий головы;
Особое значение имеет исследование уровня гликированного гемоглобина в крови для долгосрочного контроля над глюкозой (последние 2-3 месяца) и оценки качества проводимой терапии. Тест входит в стандарт специализированной помощи и должен проводиться всем пациентам с сахарным диабетом раз в 3 месяца.
Методика определения этого показателя требует качественной аппаратуры и интерпретации данных. В нашем центре современное оборудование лаборатории позволяет отслеживать результаты с высокой точностью, без необходимости проведения повторного анализа. К услугам пациентов — опытные специалисты, широкий профиль диагностических возможностей, новейшие технологии исследования и лечения.
Методы лечения сахарного диабета
Эффективных способов полного излечения пока не существует. Чаще всего лечение сахарного диабета сводится к достижению стабильных показателей уровня глюкозы в крови, профилактике поздних осложнений и нормализации липидного спектра крови и уровня артериального давления.
Всем больным необходимо придерживаться диеты. Рекомендовано ограничить быстрые углеводы, сбалансировать соотношение белков (20%), жиров (20%) и углеводов (60%). Калорийность пищи должна соответствовать физической нагрузке. В легких случаях достичь компенсации патологии удается при помощи одной диеты.
Все пациенты проходят обучение самоконтролю. Уровень сахара капиллярной крови определяет сам пациент при помощи портативных глюкометров. Долгосрочный контроль показателей и эффективности терапии контролирует врач-эндокринолог.
Медикаментозное лечение включает прием пероральных сахаросжигающих средств и инсулинотерапию. Показания для заместительной терапии инсулином:
все больные диабетом 1 типа;
неэффективность других видов лечения;
признаки декомпенсации обменных нарушений;
непереносимость пероральных сахароснижающих средств;
удаленная поджелудочная железа.
Критерии компенсации обменных нарушений:
Уровень гликированного гемоглобина — менее 7%.
Глюкоза крови натощак — менее 5,0-6,5 ммоль/л.
Глюкоза крови через 2 ч. после приема пищи — менее 8-10 ммоль/л.
Глюкоза крови перед отходом ко сну — менее 7,5 ммоль/л.
Холестерин крови — менее 4,8 ммоль/л.
Триглицериды — менее 1,7-1,8 ммоль/л.
Артериальное давление — менее 130/80 мм рт. столба.
Важным условием адекватного контроля над заболеванием является выбор опытного специалиста. Если вам необходимо пройти обследование или лечение сахарного диабета в больнице в Москве, наш центр предлагает качественные услуги на выгодных для вас условиях. Записаться на прием к эндокринологу вы можете на нашем сайте или по телефону.
Данная статья является информационным материалом и не предназначена для самодиагностики и самолечения. При появлении признаков недомогания следует обратиться к лечащему врачую.
Журнал «Почки» 4 (10) 2014
Роль гликированного гемоглобина в диагностике и мониторинге сахарного диабета
Авторы: Луценко Л.А. — Киевский городской клинический эндокринологический центр
Версия для печати
С учетом распространенности сахарного диабета, возможности раннего и быстрого развития его осложнений, большого количества недиагностированных случаев и неутешительных прогнозов ВОЗ относительно перспектив распространения сахарного диабета в мире важна своевременная и точная диагностика нарушений углеводного обмена. Гликированный гемоглобин — показатель, который при использовании стандартизованных методик дает интегрированное представление об уровне гликемии на протяжении длительного промежутка времени и помогает своевременно выявить нарушения углеводного обмена. При использовании гликированного гемоглобина в качестве диагностического критерия нарушений углеводного обмена или степени компенсации сахарного диабета важным является правильный подход к выбору метода определения данного показателя с учетом его аналитической надежности.
З урахуванням поширеності цукрового діабету, можливості раннього та швидкого розвитку його ускладнень, великої кількості недіагностованих випадків і невтішних прогнозів ВООЗ щодо перспектив поширення цукрового діабету у світі важливою є своєчасна та точна діагностика порушень вуглеводного обміну. Глікований гемоглобін — показник, що при використанні стандартизованих методик дає інтегроване уявлення про рівень глікемії впродовж значного проміжку часу та дозволяє своєчасно виявити порушення вуглеводного обміну. При використанні глікованого гемоглобіну як діагностичного критерію порушень вуглеводного обміну або ступеня компенсації цукрового діабету важливим є правильний підхід до вибору методу визначення даного показника з урахуванням його аналітичної надійності.
Considering the prevalence of diabetes mellitus, the possibility of early and rapid progression of its complications, a large number of undiagnosed cases and disappointing prognosis of the World Health Organization on the prospects of diabetes mellitus spreading in the world, timely and accurate diagnosis of carbohydrate metabolism disorders is important. The glycated hemoglobin is an indicator that, while using the standardized methods, provides an integrated view of the glycemia level during a long period of time and helps to detect timely the carbohydrate metabolism disorders. While using the glycated hemoglobin as a diagnostic criterion of carbohydrate metabolism disorders or degree of diabetes mellitus compensation, the correct approach to the choice of the method of this index determination, considering its analytical reliability, is important.
сахарный диабет, гликированный гемоглобин, гликирование, гликемический контроль.
цукровий діабет, глікований гемоглобін, глікування, глікемічний контроль.
diabetes mellitus, glycated hemoglobin, glycation, glycemic control.
Статья опубликована на с. 7-11
Сахарный диабет (СД) в настоящее время является серьезной медицинской и социальной проблемой. Согласно прогнозам ВОЗ, к 2030 году количество больных СД превысит 592 млн [1]. Но проблема состоит не только в распространенности СД, но и в быстром развитии осложнений, которые приводят к снижению качества жизни больного, инвалидизации и смерти. Для больных СД характерны раннее развитие и высокая частота сосудистых осложнений: при 2-м типе — макроваскулярных (поражение церебральных, коронарных и периферических сосудов) и микроваскулярных (ретинопатия, нефропатия, нейропатия), при 1-м типе — микроваскулярных. Особенностью течения СД 2-го типа является наличие хронических осложнений на момент установления клинического диагноза, что усугубляет течение заболевания и затрудняет возможности компенсации.
В настоящее время в Украине зарегистрировано 1,3 млн больных СД. При этом данные эпидемиологических исследований указывают на то, что количество пациентов с недиагностированными случаями СД в 2–2,5 раза превышает количество выявленных пациентов. Таким образом, для эндокринологов, терапевтов, семейных врачей важна проблема скрининга латентного СД.
Одним из методов выявления нарушений углеводного обмена является определение уровня гликемии. При этом необходимо учитывать, что полученный результат отражает концентрацию глюкозы только на момент взятия крови, а значения гликемии имеют значительные колебания в течение суток. Таким образом, корреляция между единично определенным уровнем глюкозы и реальным уровнем гликемии слабая, и поэтому сделать вывод о достоверном наличии или отсутствии нарушения углеводного обмена у пациента между измерениями не представляется возможным. В рекомендациях ВОЗ (2006 г.) указано, что в 30 % случаев не представляется возможным диагностировать СД, используя определение гликемии натощак.
Показателем, который дает интегрированное представление об уровне гликемии на протяжении длительного промежутка времени, является гликированный гемоглобин (HbA1с). Многие исследования подтверждают взаимосвязь HbA1с и уровня гликемии пациента [2, 3].
В научной литературе в последние годы сложилось представление о двух, казалось бы, сходных процессах — гликозилировании и гликировании. Гликозилирование, а точнее, трансгликозилирование — это перенос остатка моносахарида на другой моносахарид с образованием гликозидной связи, который является ферментативным процессом [4]. Гликирование (неферментативное гликозилирование) — это неферментативное присоединение к аминогруппе белка (пептида или аминокислоты) моносахаридного остатка с образованием основания Шиффа, а затем кетамина. Для данного процесса необходимы следующие условия: 1) наличие свободных и неэкранированных NH2-групп у белка; 2) наличие альдегидов; 3) достаточное время контакта; 4) способность белка быстро менять конформацию и возвращаться в исходное состояние [4]. То есть термин «гликированный гемоглобин» более точно отражает процесс специфического соединения гемоглобина эритроцитов с глюкозой. Для обозначения неферментативного присоединения сахара к белку объединенная комиссия IUPAC (International Union of Pure and Applied Chemistry) по биохимической номенклатуре рекомендует использовать термин «гликирование», который предпочтительнее, чем термин «неферментативное гликозилирование» [4]. Существуют разные варианты гликированных гемоглобинов: HbA1а, HbA1b, HbA1c. Корреляцию со степенью выраженности СД дает только вариант HbA1c. Процесс гликирования необратим, его скорость (а также концентрация HbA1c) прямо пропорциональна уровню гликемии.
У здоровых людей концентрация HbA1c в крови колеблется от 4 до 5,9 %, у больных СД его уровень зависит от степени гипергликемии. Образовавшийся HbA1c аккумулируется внутри эритроцитов и сохраняется в течение всего срока жизни эритроцита. Поскольку эритроциты, циркулирующие в крови, имеют разный возраст, рекомендуется ориентироваться на полупериод жизни эритроцитов — 60 суток. Таким образом, концентрация HbA1с отражает уровень гликемии пациента за 60 (до 90) дней до исследования [5]. Наибольшее влияние на уровень HbA1с оказывают последние 30 дней перед взятием анализа. Уровнем гликемии за это время обусловлено 50 % величины HbA1с. Таким образом, ценность определения HbA1с в том, что он характеризует средний уровень глюкозы в крови на протяжении длительного промежутка времени, то есть состояние углеводного обмена на протяжении последних 2–3 месяцев.
С точки зрения клинической ценности определение HbA1c обладает рядом преимуществ в сравнении с определением гликемии:
— результат HbA1c не зависит от приема пищи (возможно определение не натощак), физических нагрузок, психоэмоционального состояния пациента;
— взятие крови может проводиться в любое время: HbA1c стабилен в широком диапазоне температур и временном интервале;
— возможность хранения образца крови для определения HbA1c при 2–8 °С до 7 суток;
— обладает существенно более низкой биологической вариабельностью.
Существует прямая зависимость между значениями HbA1c и уровнем гликемии (пре- и постпрандиальным), которая представлена в табл. 1.
/8_/8.jpg)
Интерпретация результатов HbA1с может быть затруднена. Разброс значений HbA1с у двух людей с одинаковым средним показателем уровня глюкозы в крови может достигать 1 %, что обусловлено наличием разницы в лабораторных технологиях и индивидуальными различиями пациентов. Это подтверждает важность стандартизации методов исследования HbA1с.
Стандартизация методов исследования гликированного гемоглобина
При исследовании HbA1c необходимо учитывать метод его определения и аналитическую надежность используемого способа. Еще несколько десятилетий назад отсутствовала стандартизация методов измерения HbA1c, что снижало клиническую эффективность использования данного теста. В 1993 году Американской ассоциацией клинической химии была разработана Национальная программа по стандартизации исследований HbA1c (NGSP — The National Glycohemoglobin Standardization Program). В настоящее время производители тест-систем для измерения HbA1c обязаны проходить проверку и получить сертификат соответствия DCCT (DCCT — Diabetes Control and Complications Trial). Американской диабетической ассоциацией (АДА) рекомендовано всем лабораториям использовать только тесты, сертифицированные NGSP [6, 7]. Основное требование, предъявляемое организацией NGSP к методам определения HbA1c, — воспроизводимость с коэффициентом вариации (CV) менее 4 %. К сожалению, методы, использующиеся в лабораториях, далеко не всегда отвечают этим требованиям. Низкий CV является критически важным, если уровень HbA1c в крови пациента близок к установленным границам компенсации СД. Значение CV выше 5 % не дает возможности использовать определение HbA1c с диагностической целью, поскольку приведет к постановке ложноотрицательного диагноза.
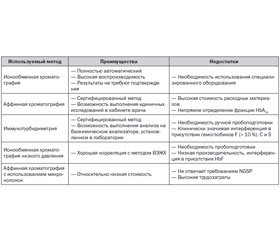
На сегодняшний день известно более 20 методов определения HbA1c [1]. Условно их можно разделить на хроматографические (жидкостная хроматография, аффинная хроматография), электрофоретические, иммунохимические, колориметрические. У каждого метода есть свои преимущества и недостатки (табл. 2).
/9_/9.jpg)
При всем многообразии методов, предлагаемых для определения HbA1c, наиболее полно соответствует современным требованиям метод высокоэффективной жидкостной хроматографии (ВЭЖХ), принятый NGCP как референсный метод [8], который используется в большинстве ведущих лабораторий мира. Суть метода состоит в сорбции всех вариантов гемоглобина на ионообменной смоле колонки с последующим их разделением по различным фракциям под действием градиента рН буфера и детектированием.
Таким образом, при выборе лабораторией анализатора для исследования HbA1c преимущество должно отдаваться анализаторам на основе референсного метода DCCT, каким является ВЭЖХ. Использование стандартизированных методов исследования дает лаборатории возможность получать максимально достоверные результаты исследований. Результатом отсутствия стандартизации лабораторного метода являются высокая ненадежность и разброс результатов HbA1c, что приводит к недооценке или переоценке диагностики СД. Поэтому в повседневной клинической практике при получении результата HbA1c врач должен задаться вопросом: исследование HbA1c проведено в стандартизированной лаборатории или нет? То есть чрезвычайно важно, чтобы врач использовал в своей работе результаты исследований, полученные только в тех лабораториях, которые проводят исследование HbA1c методами, сертифицированными NGSP.
Результаты измерения HbA1c должны быть выражены в предложенных IFCC (International Federation of Clinical Chemistry) единицах (ммоль/моль) и соответствующих показателях NGSP (%).
Роль HbA1c в оценке гликемического контроля у больных СД подтверждена результатами United Kingdom Prospective Diabetes Study (UKPDS) и DCCT. HbA1c — достоверный предиктор микро- и макрососудистых осложнений диабета, показатель рисков патологий беременности и плода. Согласно данным исследований, проводимых DCCT, риск развития и прогрессирования отдаленных осложнений СД 1-го типа коррелирует со степенью эффективности контроля уровня гликемии, выраженного в содержании HbA1c в крови [9]. Достижение целевых показателей HbA1c является ключевым моментом в предотвращении развития хронических осложнений [9–11].
Терапевтические цели при лечении сахарного диабета 2-го типа
Приказом МЗ Украины № 1118 от 21.12.2012 г. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при цукровому діабеті 2 типу» определены цели терапии, которые необходимо достичь при лечении СД 2-го типа (табл. 3).
/10_/10.jpg)
АДА указывает на необходимость персонализированного подхода к определению целевых уровней HbA1c и ведению пациентов с СД 2-го типа (табл. 4).
При выборе индивидуального целевого уровня HbA1c следует учитывать:
1) возраст пациента. При этом необходимо понимать, что функциональное изнашивание органов и систем (биологический возраст) каждого человека строго индивидуально, в результате чего невозможно четко разграничить цели гликемического контроля;
2) ожидаемую продолжительность жизни (ОПЖ). Данное понятие позволяет оценить общее состояние пациента и вероятность развития у него сосудистых осложнений (даже в большей степени, чем возраст). Так, цели гликемического контроля могут быть менее строгими у пациентов с ОПЖ < 5 лет, поскольку прогноз жизни такого пациента, как правило, определяется тяжелым основным заболеванием (например, онкологической патологией). У пациентов молодого и среднего возраста с высокой ОПЖ рекомендуется достижение более строгих целей контроля гликемии для предупреждения развития сосудистых осложнений СД;
3) наличие тяжелых осложнений. В исследовании ACCORD подтверждено, что при наличии у пациента сердечно-сосудистых осложнений при достижении нормогликемии возрастает частота развития гипогликемических состояний, которые влекут за собой кардио- и цереброваскулярные катастрофы;
4) риск развития тяжелых гипогликемий. Возможность строгого контроля гликемии ограничена, поскольку влечет за собой высокий риск сердечно-сосудистой смертности.
Терапевтические цели при лечении сахарного диабета 1-го типа
У детей, подростков целевые значения HbA1c могут колебаться от 7 до 8,5 % в зависимости от возраста, наличия гипогликемических эпизодов, физической активности, возможности контроля приема углеводов (табл. 5).
Учитывая возможности высокой стандартизации исследования HbA1c, в настоящее время АДА (2010 г.) предлагает использовать HbA1c не только как критерий компенсации СД, но и с целью ранней диагностики нарушений углеводного обмена (табл. 6). Пороговым предложено считать значение HbA1c, равное 6,5 %.
/10_/10_2.jpg)
С 2012 г. использование HbA1c для диагностики СД одобрено и в Украине (приказ МЗ Украины № 1118 от 21.12.2012 г. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при цукровому діабеті 2 типу»).
Таким образом, если учесть последние рекомендации диабетологических организаций, то показаниями к определению HbA1c являются:
— скрининг и диагностика СД;
— мониторинг течения и контроля проводимого лечения больных СД, определение степени компенсации СД;
— обследование беременных женщин с целью диагностики гестационного диабета, оценки риска врожденных патологий плода;
— оценка рисков общей смертности, инфарктов миокарда, ишемических инсультов, диабетической ретинопатии, нефропатии, нейропатии, колоректального рака.
При интерпретации результата HbA1c необходимо учитывать наличие факторов, влияющих на уровень данного показателя (табл. 7).
/11_/11.jpg)
Таким образом, использование уровня гликированного гемоглобина рекомендовано в качестве критериев компенсации СД и диагностики нарушений углеводного обмена. При этом врач должен остановить свой выбор на стандартизированном методе исследования, а также учесть наличие различных факторов, влияющих на уровень HbA1c.
1. International Diabetes Federation, diabetes alas. — 6th ed. // International Diabetes Federation. — 2013. — 159 р.
2. Gonen B.A. Hemoglobin A1: An indicator of the metabolic control of diabetic patients / B.A. Gonen, A.H. Rubinstein, H. Rochman et al. // The Lancet. — 1977. — Vol. 310. — Р. 734–737.
3. Koenig R.J. Correlation of glucose regulation and hemoglobin A1c in diabetes mellitus / R.J. Koenig, C.M. Peterson, R.L. Jones et al. // New England Journal of Medicine. — 1976. — Vol. 295, № 8. — Р. 417–420.
4. Королев В.А. Метод изоэлектрофокусирования и фотоколориметрия для определения гемоглобина A1с / В.А. Королев, В.И. Молчанов // Биомедицинская химия. — 2006. — Т. 52, № 2. — С. 200–210.
5. Питерс-Хармел Э. Сахарный диабет: диагностика и лечение / Э. Питерс-Хармел, Р. Матур: Пер. с англ. — М.: Практика, 2008. — 496 с.
6. American Diabetes Association Standards of Medical Care in Diabetes — 2010 // Diabetes Care. — 2010. — Vol. 33(1). — P. 511–561.
7. International expert committee report on the role of the A1c assay in the diagnosis of diabetes // Diabetes Care. — 2009. — Vol. 32(7). — P. 1327–1334.
8. Approved IFCC reference method for the measurement of HbA1c in human blood // Clin. Chem. Lab. Med. — 2002. — Vol. 40(1). — Р. 78–89.
9. DCCT. The relationship of glycemic exposure (HbA1c ) to the risk of development and progression of retinopathy in the diabetes control and complications trial // Diabetes. — 1995. — Vol. 44(8). — P. 968–983.
10. Stratton J.M. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective, observational study / J.M. Stratton, A.I. Adler, A.W. Neil et al. // BMJ. — 2000. — Vol. 321. — Р. 405–412.
11. Гнуди Л. Результаты и влияние исследований ACCORD и ADVANCE / Л. Гнуди // Diabetes voice. — 2009. — Vol. 54, № 1. — С. 29–32.
Источник https://probolezny.ru/saharnyy-diabet-1-tipa/
Источник https://fnkc-fmba.ru/zabolevaniya/sakharnyy-diabet/
Источник http://www.mif-ua.com/archive/article/40378