«Безболезненное увеличение лимфоузла — частый симптом»: что нужно знать о лимфомах
Почему возникают лимфомы и у кого они чаще всего встречаются? По каким симптомам их можно заподозрить и какие диагностические обследования необходимо провести? В чем особенности лимфомы Ходжкина и неходжкинских лимфом? Как сегодня лечат лимфомы и почему прогноз больше зависит не от стадии, а от диагноза?
На эти и многие другие вопросы отвечает онколог, гематолог и эксперт онлайн-справочной «Просто спросить» Михаил Фоминых в книге «Пять литров красного. Что необходимо знать о крови, ее болезнях и лечении». С разрешения издательства «Альпина Паблишер» публикуем главу о заболеваниях лимфатической системы.
Заболевания лимфатической системы. Кто такой Томас Ходжкин?
Лимфомами называют опухоли из клеток иммунной системы. Это не одна болезнь, а большая группа, включающая более 40 разных заболеваний. Лимфома — наиболее часто встречающееся заболевание кроветворной и лимфоидной тканей.
Лимфомы отличаются друг от друга клиническими проявлениями, течением, ответом на терапию, тем, как опухолевые клетки выглядят под микроскопом, молекулярными признаками. Самое главное, что разные лимфомы лечатся совершенно по-разному.
Клетки иммунной системы постоянно циркулируют по организму, поэтому возникающие из этих клеток лимфомы обычно уже на момент установления диагноза распространены — «метастазировали» по телу.
Однако не столь важно, где именно находится опухоль. Важна ее суть: из каких клеток лимфоидной ткани она возникла и какие онкогенные события в ней произошли.
Исторически лимфомы подразделялись на два главных типа — лимфома Ходжкина и неходжкинские лимфомы.
Лимфома Ходжкина (лимфогранулематоз, болезнь Ходжкина) — один из распространенных вариантов лимфом. Она носит имя английского врача Томаса Ходжкина (1798‒1866), о котором чуть подробнее я расскажу дальше, первым в 1832 году описавшего эту болезнь.
Позже, в конце XIX и начале ХХ века, два исследователя — Дороти Рид Менденхолл (1874‒1964) и Карл Штернберг (1872‒1935) — обнаружили специфические клетки, характерные для лимфогранулематоза и являющиеся диагностическим маркером.
Ранее эти клетки были обнаружены ординатором госпитальной хирургической клиники Московского университета Сергеем Елеазаровичем Березовским (1864–?), поэтому в России они называются клетками Березовского–Рид–Штернберга.
Название неходжкинские лимфомы может показаться странным, однако оно возникло исторически и означает только то, что данный тип лимфомы не является болезнью Ходжкина.
Позволю себе на сей счет бородатый анекдот:
— Ну-с, с лимфомой Ходжкина все ясно. Как назовем остальные? Как фамилия его ассистента?
— Оттовордемгентшенфельд.
— Ну что ж, пусть будут неходжкинские.
Лимфома Ходжкина
Этот вид лимфомы возникает при мутации ДНК в В-лимфоцитах. Нарушение в ДНК приводит к неконтролируемому делению и росту этих клеток, за счет чего они теряют способность бороться с инфекцией. Избыток В-лимфоцитов накапливается в лимфатических узлах, которые увеличиваются в размерах. Наиболее частый симптом заболевания — безболезненное увеличение лимфатического узла, чаще всего на шее, в подмышечной области, редко — в паху.
Лимфома Ходжкина встречается реже, чем неходжкинские лимфомы, приблизительно 2‒3 случая на 100 тысяч населения в год. Ею болеют и взрослые, и дети, но чаще всего молодые люди в возрасте между 20 и 30 годами. Заболевание несколько реже встречается у женщин.
Что именно приводит к мутации В-лимфоцитов, достоверно неизвестно. Однако существует несколько факторов риска, среди которых:
- аутоиммунные заболевания (например, болезнь Крона, системная красная волчанка, ВИЧ-инфекция);
Чаще всего пациенты с подозрением на лимфому замечают у себя увеличенный лимфатический узел (лимфаденопатию), и именно с этого начинается постановка диагноза.
В отличие от инфекции, которая провоцирует резкое и болезненное увеличение лимфоузлов, при лимфоме лимфатические узлы увеличиваются постепенно, обычно в течение нескольких месяцев, прежде чем на них обращают внимание. Чаще увеличенные узлы локализуются на шее или в подмышках. Хотя это увеличение не сопровождается никакими неприятными ощущениями, иногда болезненность возникает после употребления алкоголя.
Также среди общих симптомов весь тот же стандартный «гематологический набор»: слабость, температура, потеря веса, ночная потливость, кожный зуд.
Все эти симптомы не специфичны именно для лимфомы Ходжкина. Но, если они появились и не проходят в течение некоторого времени, это серьезный повод обратиться к врачу. Чем раньше будет установлен правильный диагноз, тем выше шанс на полное излечение.
Правильно установленный диагноз с уточнением гистологического варианта и стадии заболевания — залог успешного лечения.
При подозрении на лимфому Ходжкина в первую очередь необходимо выполнить общеклинический анализ крови, в результатах которого важно обратить внимание на лейкоцитарную формулу, уровень гемоглобина и тромбоцитов и, что немаловажно для этого заболевания, СОЭ.
Снижение гемоглобина и ускорение СОЭ говорят о косвенном поражении костного мозга и учитываются при определении прогноза.
Другие тесты проводятся по показаниям.
Для подтверждения диагноза лимфомы Ходжкина обязательно обнаружение клеток Березовского‒Рид‒Штернберга. Для этого проводят биопсию увеличенного лимфоузла — такое исследование является обязательным для диагностики этого заболевания. Подробно про такую процедуру написано в главе 9. Полученную при биопсии ткань готовят специальным образом и делают тонкие срезы, которые затем изучают под микроскопом. Очень часто требуется дополнительное исследование — иммуногистохимия.
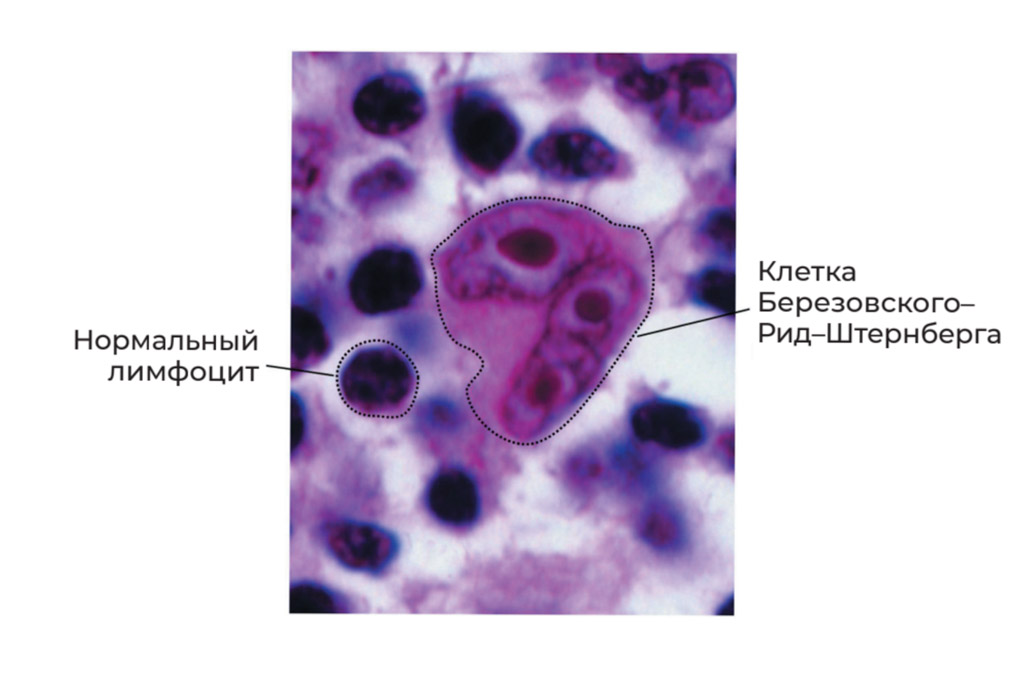
Клетки Березовского-Рид-Штенберга в лимфатическом узле
Иммуногистохимия — диагностический метод, использующий моноклональные антитела (о них мы поговорим в следующей части). Окрашивание среза ткани моноклональными антителами позволяет определить тип опухоли и подобрать необходимое лечение. После окрашивания срез помещают под микроскоп, и, зная, какие опухоли окрашиваются теми или иными антителами, можно определить происхождение опухоли. Сегодня такой анализ является обязательным для подтверждения первичного диагноза, особенно если лечение требует использования дорогих лекарств.
Другие методы исследований используются для определения распространенности заболевания и стадирования.
На начальных этапах обследования делают рентгенографию грудной клетки и УЗИ всех доступных лимфатических узлов, в том числе внутри живота. Этот простой метод позволяет выявить увеличенные лимфоузлы.
Как правило, УЗИ делается в рамках скрининга — это более дешевое исследование, и аппараты УЗИ есть практически в каждой поликлинике. Если же заболевание выявлено, необходимо определиться с лечением и следить за его прогрессом (отслеживать эффективность терапии), то назначаются более современные методы исследования, такие как КТ и ПЭТ-КТ. Врачи сразу получают необходимую информацию об увеличенных лимфоузлах во всех областях, а также о возможных изменениях формы и размеров всех внутренних органов.
Для исключения поражения костного мозга необходимо проведение трепанобиопсии (подробно мы говорили об этом методе исследования в главе 8).
В некоторых случаях используют эндоскопические методы исследования: бронхоскопию и гастроскопию, а также другие хирургические методы диагностики, например лапароскопию или торакоскопию, при сложном доступе или расположении опухолевых узлов в грудной клетке или брюшной полости.
Я не буду подробно останавливаться на разнообразии гистологических вариантов лимфом, а перейду к более важной теме — стадированию.
Четыре стадии лимфомы
«Стадия» — термин, который используется для того, чтобы описать распространенность болезни в организме. Развитие лимфомы обычно протекает в четыре стадии: на первой и второй отмечается локальное поражение лимфатических узлов, в то время как третья и четвертая считаются распространенными.
Эта система стадирования получила название Ann Arbor, по имени американского университетского города, где и была разработана в 1971 году. С тех пор она немного видоизменилась, но основные принципы остались прежними.
Во многих случаях определение стадии предоставляет важную информацию, позволяющую сделать прогноз и выбирать вариант лечения. В то же время сам по себе морфологический вариант лимфомы может оказаться важнее, чем стадия.
При лимфомах прогноз гораздо больше зависит от диагноза, чем от стадии. Например, при четвертой (самой «плохой») стадии индолентной вялотекущей лимфомы прогноз будет значительно более оптимистичным, чем при первой стадии лимфомы Беркитта.
- I стадия: опухоль обнаруживается только в одной группе лимфоузлов, например в шейной. Если поражен только один нелимфоидный орган, например желудок, то это считается первой стадией и обозначается буквой E. Стадия обозначается как I E.
- III стадия: вовлечены группы лимфоузлов по обе стороны от диафрагмы. Если в процесс вовлечена селезенка, то к обозначению стадии добавляется буква S.
- IVстадия: поражены не только лимфатические узлы, но и нелимфоидные органы — кости, костный мозг, кожа, печень.
Очень часто к обозначению стадии римской цифрой (I, II, III, IV) добавляются буквы А, В или E.
- Символами А или В обозначают отсутствие или наличие симптомов интоксикации, к которым относятся лихорадка, ночной пот и потеря веса. Если у пациента есть эти симптомы, пишут В, если нет — то А. Буквами а и b обозначают лабораторные признаки болезни: повышение ЛДГ* и СОЭ (а — признаков нет, b — признаки есть).
* ЛДГ (лактатдегидрогеназа) — фермент, локализующийся внутри клеток, при повреждениях которых активно высвобождается в кровеносное русло. Уровень ЛДГ в крови, в частности, служит показателем активности опухоли.
Неходжкинские лимфомы диагностируются и стадируются так же, как и лимфома Ходжкина, и прежде, чем перейти к описанию лечения, разберемся, какие бывают типы этой большой группы заболеваний.
Неходжкинские лимфомы
Они подразделяются на две главные категории: В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов. Как вы помните, В- и Т-лимфоциты — два основных типа клеток иммунной системы.
Неходжкинские лимфомы называются или классифицируются в зависимости от клинических проявлений, от того, как клетки лимфомы выглядят под микроскопом, и от того, какие молекулы имеются в опухолевых клетках.
И вот, по последним пересмотренным данным ВОЗ, благодаря новым методам диагностики различных форм лимфом насчитывается уже более 50, не считая подтипов и форм.
Вы только послушайте эти названия!
- Лимфома Беркитта — почти Беккет.
По течению лимфомы можно разделить на две большие группы — агрессивные и вялотекущие. Подобная классификация имеет принципиальное значение.
- Вялотекущие(индолентные) лимфомы пока неизлечимы: они вводятся в ремиссию, но со временем, как правило, рецидивируют. Хорошая же новость в том, что развиваются они очень медленно, иногда десятилетиями. Во многих случаях лечение индолентной лимфомы не начинается сразу после установления диагноза: оно проводится, только когда болезнь начинает прогрессировать и создавать проблемы.
Агрессивные лимфомы. Клетки агрессивных лимфом делятся очень быстро. Лимфоузлы и органы, в которых растут агрессивные лимфомы, быстро увеличиваются в размерах, симптомы болезни появляются относительно рано.
Некоторые агрессивные лимфомы характеризуются особенно быстрым ростом — счет идет на дни и недели. К ним относятся лимфома Беркитта, Т- и В-лимфобластные лимфомы. Они встречаются преимущественно у детей и молодых людей. У пожилых людей агрессивные лимфомы растут медленнее. Пик заболеваемости приходится на 50 лет. Мужчины заболевают чаще женщин.
Термин «агрессивная лимфома» носит пугающий характер. Однако именно благодаря тому, что клетки этих лимфом быстро делятся, они высокочувствительны к химиотерапии. Многие варианты агрессивных лимфом излечиваются, то есть вводятся в ремиссию и больше не рецидивируют.
Вялотекущие лимфомы характеризуются длительным спокойным течением, но существенно менее чувствительны к химиотерапии. Большинство вялотекущих лимфом неизлечимо. Заболевают в основном пожилые люди, чаще мужчины.
Лимфоузлы и органы увеличиваются очень медленно, симптомы болезни появляются не скоро, иногда через несколько лет от начала болезни. Поэтому многие специалисты сравнивают вялотекущие лимфомы с такими болезнями, как диабет или гипертония. Это сравнение уместно, поскольку и тут цель лечения состоит в контроле над болезнью, а не в полном излечении.
Вот пример, как может протекать развитие заболевания у пациента с такой лимфомой. Ко мне как-то пришел джентльмен, достигший мудрого возраста, глубоко за 60. У него в анализах повышенное количество лейкоцитов — и, в принципе, никаких проблем больше. Ни тромбоцитопении, ни анемии, ни радикально увеличенных лимфатических узлов или других проблем, которые может вызывать опухоль. Но диагноз «злокачественная лимфома» поставлен, поэтому я отправляю пациента на контроль: необходимо появляться каждые три месяца, сдавать анализы и проходить осмотр.
Так и встречались мы с ним — раз в три месяца — в течение четырех лет. У него постепенно снижался гемоглобин, так как клетки костного мозга замещались опухолевыми. Но на качество жизни это особо не влияло: организм адаптировался, и пациент чувствовал себя вполне здоровым. Принять решение о лечении его заставил тот факт, что лимфатические узлы стали давить на слюнные железы. А если нет слюны, сложно прожевать пищу, еда становится невкусной. Не сказать, что это большая беда, но налицо постоянный дискомфорт, и пациент решился на химиотерапию, чтобы от него избавиться.
Проблема была устранена, и мы продолжили встречаться в штатном режиме.
Из-за большого количества типов лимфом статистика их выявления гораздо выше, чем у лимфомы Ходжкина, и составляет 19‒20 случаев на 100 тысяч населения в год. Наиболее распространенные из них:
- диффузная В-крупноклеточная лимфома — 5,6случая на 100 тысяч населения в год,
Неходжкинские лимфомы чаще выявляются в пожилом возрасте, и чем человек старше, тем выше риск развития заболевания.
Лечение лимфом
Такое многообразие форм подразумевает множество вариантов терапии каждого типа в отдельности.
В лечении лимфом применяются практически все доступные на сегодняшний день лечебные подходы: от выжидательного наблюдения (тоже, между прочим, методика!) до химиотерапии, трансплантации костного мозга и хирургического удаления опухолей.
Большинство типов лимфом хорошо поддаются лечению и нечасто рецидивируют. Важно провести полноценное обследование и вовремя начать лечение, а после его завершения периодически проходить осмотр.
За последние 30 лет отбор наиболее оптимальных режимов лечения осуществляется с использованием методов доказательной медицины на основании клинических исследований. Существенный прорыв в эффективности был достигнут не через наращивание интенсивности дозовых режимов, а в результате подключения к ХТ биологических агентов — моноклональных антител, прежде всего анти-CD20 — ритуксимаба, и других таргетных препаратов.
Однако лечение каждого отдельного больного с лимфомой — это всегда целая история поиска наиболее эффективной индивидуальной комбинации различных препаратов, а не назначение одной «волшебной» таблетки.
Читая книгу, вы можете подумать, что есть болезнь — есть лечение, а значит, есть точный прогноз развития событий. К сожалению, это далеко не всегда так.
Классический пример развития событий: приходит больной с лимфомой, мы проводим скрининг и назначаем ему химиотерапию. Провели четыре курса, сделали КТ и поняли — не работает! У пациента выявлена резистентность к терапии, а пока ее не проведешь, узнать это, к сожалению, невозможно. Поменяли препараты, провели еще четыре курса — и достигаем полного ответа. Вроде бы отлично! Но в рамках исследования костного мозга выясняется, что там еще остались опухолевые клетки. Продолжаем проводить поддерживающую терапию иммунными препаратами и окончательно вводим болезнь в ремиссию. Можно праздновать!
В качестве примера победы над лимфомой приведу американского актера Майкла Холла, исполнившего главную роль в сериале «Декстер» и вышедшего на вручение премии «Золотой глобус» в 2010 году сразу после завершения лечения и подтверждения ремиссии.
Как и в случае с острыми лейкозами, выбор тактики лечения лимфомы зависит от многих факторов и определяется в каждом случае индивидуально.
Лимфома
Лимфома – это злокачественное заболевание, которое характеризуется поражением лимфатических узлов и внутренних органов, в которых скапливаются «опухолевые» лимфоциты.
Акции

Полное обследование на онкологические заболевания для мужчин и женщин.

Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.

«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!

Консультация врача-хирурга по поводу операции бесплатно!
Содержание статьи:
Лимфома (lymphoma) – злокачественная опухоль клеток иммунитета.При ней лимфоциты увеличиваются до гигантских размеров, бесконтрольно делятся и поражают лимфатическую систему: лимфоузлы, костный мозг, вилочковую железу.
От других онкологических заболеваний лимфома отличается диссеминацией по всему организму: с током лимфы переродившиеся злокачественные клетки попадают во внутренние органы и критически нарушают их работу. Болезнь долго течет бессимптомно, а когда начинает проявляться, то часто весь организм уже поражен.
Большинство лимфом характеризуется прогрессирующим течением и высокой злокачественностью с метастазированием. Тем не менее при раннем их выявлении благоприятный прогноз достигает ~90%.
Статистические данные о лимфомах:
- Ежегодно в России выявляют около 25 000 пациентов с раком данного типа – это 4% от всех онкобольных.
- Мужчины болеют чаще, чем женщины.
- Возрастной пик заболеваемости – 30-34 года и после 60 лет.
- В группе риска – больные с артритом двух и более суставов.
- Провоцирующий фактор – дефицит селена в организме.
- Есть предположение, что окрашивание волос чаще 1 раза в месяц темной краской увеличивают риск развития лимфомы на 26%.
- Считается что витамин Д обладает защитными свойствами против лимфомы.
- Благодаря современным методикам и препаратам за последние 10 лет смертность от лимфом в России снизилась на 27%.
Виды лимфом
Различают две основные группы заболевания – лимфому Ходжкина и неходжкинские лимфомы. Они развиваются из разного типа клеток, отличаются характером течения и по-разному реагируют на терапию.
Лимфома Ходжкина (ЛГМ) – лимфогранулематоз, злокачественная гранулема.ХарактеризуетсяпоражениемВ-лимфоцитов. Отличается агрессивным течением, при этом хорошо поддается лечению Источник:
И.И. Яковцова, В.Д. Садчиков, В.М. Садчикова, О.В. Долгая, С.В. Данилюк, А.Е. Олейник Лимфома Ходжкина: эволюция клинических классификаций // Вестник проблем биологии и медицины, 2013, №3, т.2 (103), с.62-69 .
Неходжкинские лимфомы (НХЛ) поражают не только В-, но и Т-лимфоциты. Всего выделено 30 подтипов.Большинство из них менее агрессивно, но и труднее лечится.
Классификация неходжкинских лимфом в соответствии с 4-й редакцией ВОЗ 2008 года:
- В-лимфобластная НХЛ;
- болезнь тяжелых цепей;
- В-клеточный пролимфоцитарный лейкоз;
- волосатоклеточный лейкоз;
- диффузная В-крупноклеточая НХЛ;
- лейкоз Беркитта;
- НХЛ из клеток мантийной зоны;
- лимфоплазмоцитарная НХЛ;
- медиастинальная диффузная В-крупноклеточая НХЛ;
- нодальная В-клеточная НХЛ маргинальной зоны;
- первичная экссудативная НХЛ;
- плазмоклеточная плазмоцитома/миелома;
- селезеночная НХЛ маргинальной зоны;
- фолликулярная НХЛ;
- хронический лимфолейкоз;
- экстранодальная В-клеточная НХЛ маргинальной зоны;
- Т-лимфобластная НХЛ;
- агрессивный NK-клеточный лейкоз;
- анапластическая крупноклеточная НХЛ с первичным поражением кожи;
- анапластическая крупноклеточная НХЛ с первичным системным поражением;
- ангиоиммунобластная Т-клеточная НХЛ;
- гепатолиенальная Т-клеточная НХЛ;
- грибовидный микоз Сезари;
- неуточненная периферическая Т-клеточная НХЛ;
- Т-клеточная панникулитоподобная НХЛ подкожной клетчатки;
- Т-клеточный лейкоз;
- Т-клеточный лейкоз из больших гранулярных лимфоцитов;
- Т-клеточный пролимфоцитарный лейкоз;
- экстранодальная NK/T-клеточная лимфома назального типа;
- энтеропатическая Т-клеточная НХЛ.
Самые распространенные в клинической практике лимфомы: Ходжкина, фолликулярная и диффузная В-крупноклеточная Источник:
Г.С. Тумян Неходжкинские лимфомы // Клиническая онкогематология, 2015, 8(4), с.455-470 .
По характеру поражения и патогенезу все лимфомы делятся на 3 основные группы:
- агрессивные – для них характерно быстрое развитие с ярко выраженной симптоматикой;
- экстранодальные – первичное поражение формируется не в лимфатических узлах, а сразу во внутренних органах;
- индолентные – отличаются своим медленным и благоприятным течением; могут не требовать терапии, иногда достаточно регулярно наблюдаться у врача.
Для каждого вида лимфом существует особая схема лечения.
Стадии лимфом
В зависимости от распространенности опухоли определяют стадию патологического процесса. В соответствии с международной классификацией Ann Arbor выделяют 4 стадии заболевания:
- На 1-й стадии в лимфомный процесс может быть вовлечена одна группа лимфатических узлов.
- На 2-й допускается вовлечение двух и более групп по одну сторону от диафрагмы.
- На 3-й стадии опускается поражение лимфатических узлов по обе стороны диафрагмы.
- На 4-й стадии в процесс вовлекаются внутренние органы – мозг, сердце, печень, селезенка, желудок, кишечник.
Каждую стадию дополнительно маркируют титрами А и Б. Титр А указывает на отсутствие ключевых симптомов – лихорадки, сильной ночной потливости и резкого снижения веса. Титр Б указывает, что такие проявления есть.
Причины возникновения лимфом
Единого причинного фактора развития заболевания не выделено. На данный момент ученые считают, что патпроцесс запускается комплексом причин. К ним относят:
- наследственную предрасположенность;
- регулярные контакты с токсинами и канцерогенами;
- вирус герпеса, гепатита, хеликобактер пилори и другие инфекционные заболевания;
- аутоиммунные и иммунодефицитные состояния;
- повторяющиеся пневмонии;
- иммуноподавляющую терапию после пересадки почек, стволовых леток и т. д.;
- операции по вставке грудных имплантатов (предположительно).
Симптомы
Помимо основных симптомов – лихорадки, сильной ночной потливости и резкого снижения веса – для патологии характерны:
- слабость и повышенная утомляемость;
- повышение температуры;
- потеря веса;
- увеличение лимфатических узлов (часто, но не всегда; при этом они безболезненны и не уменьшаются в результате лечения антибиотиками, как при инфекционных заболеваниях).
Иногда возможен кожный зуд. При поражениях опухолью грудной клетки возможны затрудненное дыхание, одышка и кашель. При локализации новообразования в брюшной полости наблюдают расстройства пищеварения, тошноту, рвоту, распирающие боли в животе и нижней части спины. При поражении костного мозга больные жалуются на боли в костях. Если в патологию вовлечены лицевые и черепные структуры, есть жалобы на головные боли и распирающие боли в лице и шее.
Диагностика лимфом
Диагноз ставят по результатам микроскопического исследования биоптата – образца лимфоидной ткани. По результатам дифференциальной биопсии определяют тип опухоли.
Чтобы выявить опухоли в разных частях тела, применяют методы лучевой диагностики: рентгенографию, сцинтиграфию, магнито-резонансную, позитронно-эмиссионную и компьютерную томографию. При необходимости уточнить некоторые особенности патпроцесса назначают лабораторные анализы крови – иммуноферментотипирование методом проточной цитометрии, молекулярно-генетические и цитогенетические исследования Источник:
Wang HW, Balakrishna JP, Pittaluga S, Jaffe ES Diagnosis of Hodgkin lymphoma in the modern era // Br J Haematol. 2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8 .
Методы лечения
Наиболее распространенные методы лечения лимфом:
- лучевая терапия; ;
- радиотерапия;
- биологическая терапия;
- трансплантация стволовых клеток;
- хирургическое вмешательство.
Они применяются как в виде отдельных курсов, так и в комплексе. Выбор лечебной схемы зависит от вида опухоли и общего состояния больного.
Лечебная тактика
Индолентные лимфомы могут не требовать лечения, а только наблюдения онкогематолога. Терапия показана при первых признаках прогрессирования патпроцесса. При локализованных опухолях достаточно радиотерапевтического облучения пораженных структур. При генерализованных формах показана химиотерапия.
При агрессивном течении заболевания одна из наиболее эффективных лечебных схем – химиотерапия по протоколу СНОР в сочетании с иммунотерапевтическимипрепаратами из группы моноклональных антител. При высокоагрессивных видах опухолей может быть назначена высокодозная химиотерапия в сочетании с трансплантацией кроветорных стволовых клеток.
Лечение отдельных типов лимфом
Основной метод лечения лимфомы Ходжкина ЛГМ – химиотерапия. Противоопухолевые цитотоксины назначают в разных лекарственных формах. Химиотерапия носит цикличный характер – медикаментозные курсы чередуются с периодами реабилитации Источник:
Sermer D, Pasqualucci L, Wendel HG, Melnick A, Younes A Emerging epigenetic-modulating therapies in lymphoma // Nat Rev Clin Oncol. 2019 Aug;16(8):494-507.doi: 10.1038/s41571-019-0190-8 .
Радиотерапия – излучение высокой мощности – в качестве самостоятельного лечения ЛГМ может быть оправдана в отдельных случаях – когда в процесс вовлечена одна, максимум две группы лимфатических узлов. Чаще ее назначают в комплексе с химиотерапией. На поздних стадиях заболевания метод показан в качестве паллиативного лечения.
Биологические препараты – моноклональные антитела – при лечении лимфомы применяют для активизации иммунной системы. Лучевую терапию проводят регионарно, в области вовлеченных в онкологический процесс лимфоузлов.
В некоторых случаях при лечении ЛГМ оправдано удаление селезенки. Если увеличенные лимфатические узлы сдавливают соседние органы,может быть показано их иссечение.
При рецидивах заболевания, а также с целью уничтожения раковых клеток, на которые не действуют стандартные дозировки лучевой и химиотерапии, назначают высокие терапевтические дозы, разрушающие вместе с опухолью ткани костного мозга. После такого курса показана трансплантация органа. Взятые заранее собственные либо донорские стволовые клетки формируют новую иммунную систему.
Хорошие результаты в лечении НХЛ демонстрирует также комбинация лучевой и химиотерапии. В некоторых случаях успешно применяют инновационную техникулюмбально-пункционного введения противоопухолевых антител.
НХЛ с агрессивным течением плохо поддаются лечению. Наиболее эффективный метод борьбы с этим заболеванием – пересадка костного мозга.
Прогнозы
Прогноз для пациентов с лимфомами зависит от стадии процесса, возраста и состояния больного, а также от результатов терапии. При лимфоме Ходжкина пациенты молодого возраста на ранних стадиях,как правило, полностью выздоравливают. У 8 из 10 удается добиться устойчивой ремиссии. Пятилетняя выживаемость при 1-й стадии составляет 95%, при 4-й – 65%.
При НХЛ селезенки, лимфоузлов и слизистых средняя пятилетняя выживаемость – порядка 70%. При НХЛ ЖКТ, слюнных желез, глазных орбит средняя пятилетняя выживаемость – около 60%. Менее благоприятный прогноз у агрессивных НХЛ молочных желез, яичников, ЦНС и костей – пятилетняя выживаемость в среднем меньше 30%.
Клинические рекомендации после лечения лимфом и профилактика
Избегайте факторов риска – интоксикаций и контакта с канцерогенами. Вакцинируйтесь, а если заболели инфекционной болезнью – не занимайтесь самолечением.
При первых признаках лимфомы обращайтесь к врачу. Ежегодно проходите профилактические медосмотры, придерживайтесь правильного питания и старайтесь вести здоровый образ жизни.
Источники:
- И.И. Яковцова, В.Д. Садчиков, В.М. Садчикова, О.В. Долгая, С.В. Данилюк, А.Е. Олейник. Лимфома Ходжкина: эволюция клинических классификаций // Вестник проблем биологии и медицины, 2013, №3, т.2 (103), с.62-69.
- Г.С. Тумян. Неходжкинские лимфомы // Клиническая онкогематология, 2015, 8(4), с.455-470.
- Wang HW, Balakrishna JP, Pittaluga S, Jaffe E. Diagnosis of Hodgkin lymphoma in the modern era // Br J Haematol. 2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8.
- Sermer D, Pasqualucci L, Wendel HG, Melnick A, Younes A. Emerging epigenetic-modulating therapies in lymphoma // Nat Rev Clin Oncol. 2019 Aug;16(8):494-507.doi: 10.1038/s41571-019-0190-8.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 22 года
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.

Врач-терапевт, заместитель главного врача по клинико-экспертной работе, консультант по чек-апам, стаж 15 лет.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Классификация лимфоузлов
Лимфоузлы являются такой же частью лимфатической системы, как лимфатические сосуды, стволы, капилляры, протоки и некоторые органы — миндалины, вилочковая железа, костный мозг, селезенка. Вместе с ними они выполняют следующие функции:
- Барьерную. Эту функцию мы уже обозначили выше. Лимфатическая система обезвреживает и выводит из организма чужеродные микроорганизмы и вещества, клетки.
- Кроветворную. Эта функция заключается в образовании и созревании, а также дифференцировки белых кровяных клеток — лимфоцитов.
- Транспортную. Эту функцию также называют дренажной. Она заключается в том, что лимфатическая система способствует выводу продуктов обмена тканей в венозную кровь. Так она избавляется от гноя и экссудата, образуемых в очагах патологии.
Что же представляют собой лимфоузлы? Это образования лимфатической системы овальной или почти круглой формы. В норме их размер составляет от нескольких мм до 1–2 см. Они служат своеобразным фильтром, который очищает проходящую через них лимфу от токсинов, чужеродных микроорганизмов, других клеток и веществ. Также они лимфоциты вырабатываются в костном мозге, созревая мигрируют в лимфоузлы, размножаются, фагоциты и антитела, которые отвечают за «иммунную память» — когда организм сталкивается с попаданием в него уже знакомых бактерий или вирусов, он уже будет знать, как с ними справляться.
Лимфоузлы можно классифицировать по расположению в теле и его частях. В зависимости от этого выделяют следующие группы узлов лимфатической системы:
- Головы и шеи. Различают шейные, подбородочные, поднижнечелюстные, затылочные и заушные узлы.
- Верхних конечностей (рук). Выделяют лимфоузлы локтевые и подмышечные.
- В грудной полости различают две больших группы лимфатических узлов париетальные и висцеральные. К париетальным относятся например предпозвоночные и межреберные, а к висцеральным предперикардеальные, окологрудинные.
- Тазовые и брюшной полости. Здесь располагаются лимфатические узлы, которые называются подвздошными, брыжеечными и поясничными.
- Нижних конечностей. В ногах расположены паховые и подколенные узлы.
Почему это происходит? Причины лимфаденопатии обычно связаны с попаданием в организм возбудителей инфекции, травмами и другими процессами, в которых задействуется лимфатическая система. Отсутствие дополнительных симптомов говорит о том, что она успешно справляется с барьерной функцией, и вашему здоровью ничто не угрожает.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозных заболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Когда нужно обратиться к врачу
Воспаление лимфоузлов называется лимфаденитом. Оно может быть острым и хроническим. Его могут вызвать специфические и неспецифические микроорганизмы. От этого зависят симптомы заболевания. К примеру, узлы могут воспалиться после обычной ОРВИ или гриппа. В этом случае нужно обратиться к врачу, если есть следующие симптомы:
Симптомы острого лимфаденита следующие:
- Лимфаденопатия (увеличение узлов в размерах — одного или нескольких). Увеличенные узлы прощупываются как подвижные уплотнения округлой формы.
- Болезненность при надавливании на увеличенные узлы пальцами.
- Снижение или полная потеря аппетита.
- Повышенная температура тела (иногда она может быть очень высокой — до 39–40 градусов).
Описанные выше симптомы характерны для первых двух фаз развития лимфаденита — катаральной и серозной. В первом случае воспалительный процесс локализуется лишь в самом узле, и симптомы являются менее выраженными. В серозной фазе воспаление может охватить расположенные рядом ткани и сосуды. Тогда симптоматика резко усиливается. Независимо от степени выраженности симптомов необходимо записаться на прием к врачу.
Хронический лимфаденит имеет менее выраженную симптоматику. Температура может не повышаться. Однако можно обнаружить увеличенные лимфоузлы, при надавливании на которые появляется незначительная боль. Часто на этом симптомы заканчиваются. Но это не значит, что не нужна консультация специалиста. Ведь при хроническом воспалении лимфоидная ткань узла постепенно замещается соединительной. В результате уплотнение сохраняется, но оно представляет собой уже нефункционирующий узел — ведь функции в нем выполняет именно лимфоидная ткань. А чем меньше работающих лимфоузлов в организме, тем хуже для здоровья.
Когда нужна срочная медицинская помощь
Срочная помощь врача необходима, когда лимфаденит переходит в гнойную фазу. Она характеризуется следующими симптомами:
- Нарастают признаки общей интоксикации организма. Пациента беспокоит высокая температура тела, головная боль, слабость, недомогание, у него нет аппетита.
- Контуры воспаленного лимфоузла теряют однородность. Узел теряет подвижность, что обнаруживается при надавливании на него.
- Местная симптоматика усиливается. Кожа над узлом становится красной, горячей, образуется отек.
- Часто больного человека беспокоит гипергидроз — повышенная потливость. Может снижаться вес.
- Если началось гнойное расплавление, то при прощупывании можно почувствовать волнообразные колебания.
Эти патологии являются наиболее опасными для здоровья и жизни, часто они с трудом поддаются лечению.
Внимание! У ребенка лимфаденит протекает особенно бурно. Поэтому при появлении симптомов острого воспаления немедленно вызовите врача или скорую помощь.
Диагностика
Чтобы выявить лимфаденит, врачу достаточно собрать анамнез и осмотреть пациента. Он отмечает характерные для болезни симптомы и ставит соответствующий диагноз. Однако для эффективного лечения лимфаденита мало установить сам факт его наличия. Важно установить причину, которая вызывала воспаление. Поэтому необходимо проведение диагностики, которая может включать в себя следующие исследования и процедуры:
- Общий анализ крови. Необходима развернутая лейкоцитарная формула. Она покажет, с чем именно связано воспаление. При инфекциях повышается число лимфоцитов, лейкоцитов, повышается СОЭ (скорость оседания эритроцитов). Если причиной является аллергия, анализ покажет прирост эозинофилов. При онкологических заболеваниях растет СОЭ, увеличиваются лейкоциты, но снижается количество эритроцитов, падает гемоглобин.
- Биохимический анализ крови. Позволяет оценить работу внутренних органов и систем. С его помощью можно найти орган, который требует дополнительного обследования.
- Анализ крови на ВИЧ-инфекцию. Ведь она может быть одной из причин развития лимфаденита.
- Общий анализ мочи. По нему врач определит наличие заболеваний мочеполовой системы.
- Мазок из носа, носоглотки, половых путей (в зависимости от того, какое заболевание подозревает врач). По нему можно определить конкретный вид возбудителя инфекции.
- УЗИ лимфатических узлов. Часто врач направляет для исследования не только узлов, но и органов, патологии которых могли стать причиной их воспаления. К примеру, может быть назначено УЗИ органов брюшной полости, малого таза. Женщинам часто делают УЗИ молочных желез и регионарных лимфоузлов (если пациентка жалуется на них).
- Другие методы аппаратной диагностики. Подозрительные органы и лимфоузлы могут быть исследованы с помощью обычной рентгенографии, КТ или МРТ.
- Пункция лимфоузлов. Это процедура прокола узла и забора образца жидкости, которая в ней содержится. Она позволяет обнаружить возбудителя инфекции и установить наличие онкологического процесса, метастаз, определить тип опухоли.
- ПЦР-диагностика — обнаружение возбудителя по ДНК.
Терапевт может направить на консультацию с другими специалистами. К какому врачу он вас отправит, зависит от того, какие органы вовлечены в патологический процесс.
Лечение воспаления лимфоузлов
При катаральной и серозной форме лимфаденита назначается консервативное лечение. Оно включает в себя:
- Обильное питье для профилактики обезвоживания и снижения интоксикации организма.
- Противовоспалительную терапию. Пациенту назначают нестероидные противовоспалительные препараты. Они не только уменьшают воспаление, но и утоляют боль, снижают температуру тела, улучшают общее самочувствие пациента.
- Антибактериальную терапию. Проводится при бактериальных инфекциях.
- Прием антигистаминных средств. Они уменьшают проницаемость капиллярных стенок, снимают отечность.
- Физиотерапевтические процедуры. Они позволяют улучшить местное кровообращение, отток лимфы, снять отечность и воспаление, ускорить выздоровление пациента. С этой целью врач может рекомендовать пройти курс УФО (ультрафиолетового облучения), магнитной, лазерной или ультравысокочастотной терапии, электрофореза.
При гнойных формах лимфаденита показано хирургическое лечение. Больной лимфоузел вскрывают и очищают от гноя. В послеоперационной ране оставляют дренаж — трубку для беспрепятственного оттока патологической жидкости. Ее удаляют через несколько дней. После операции показана антибактериальная терапия.
Внимание! Лечение хронического лимфаденита заключается в избавлении от его причины. Пройдите обследование, чтобы выявить первичную патологию. Когда вы ее вылечите, воспаление лимфатических узлов пройдет самостоятельно.
Осложнения заболевания
При отсутствующем или неправильном лечении возможно развитие следующих осложнений лимфаденита:
- Абсцесс — нагноение самого узла.
- Флегмона — гнойное расплавление узла и окружающих его тканей. Воспаление не имеет четких границ.
- Образование свища. Это проток, через который из воспаленного узла отводится гной. Если проток открывается наружу — это хорошо. Но иногда гной может прорваться в полости внутренних органов. Тогда инфекция распространяется в них.
- Сепсис — попадание инфекции в кровяное русло. С кровью она разносится по всему организму, поражает все органы.
- Тромбофлебит — образование тромбов в венозных сосудах с воспалением их стенок. Заболевание вызывается застоем лимфы при воспалении лимфоузла.
Профилактика лимфаденита
Чтобы не допустить развитие лимфаденита, необходимо устранить причины и факторы, способствующие его развитию. Для этого:
- В период массовых случаев ОРВИ и гриппа избегайте людных мест, носите маску.
- Своевременно лечите инфекционные заболевания.
- Ведите активный образ жизни.
- Правильно питайтесь.
- Избегайте травмирования кожных покровов — инфекция может проникнуть даже через небольшую царапину.
- Регулярно посещайте стоматолога. В год нужно делать визиты к врачу 2 раза, даже если ничего не беспокоит — ранее решение проблем до появления острых симптомов избавит вас от воспаления лимфоузлов.
Не забывайте про ежегодный осмотр у других специалистов. Скрининговые исследования позволяют обнаружить серьезные заболевания на ранней стадии, когда их лечение наиболее эффективно.
Источник https://media.nenaprasno.ru/articles/kolonki/bezboleznennoe-uvelichenie-limfouzla-chastyy-simptom-chto-nuzhno-znat-o-limfomakh/
Источник https://oncology-spb.ru/zabolevaniya/krov/limfoma
Источник https://msk.ramsaydiagnostics.ru/blog/pochemu-vospaljajutsja-limfouzly/