Холецистит хронический — симптомы и лечение
Что такое холецистит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 32 года.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
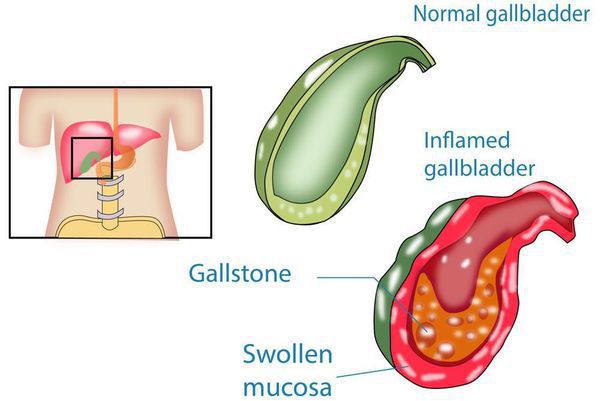
Хронический холецистит — это воспаление желчного пузыря, длящееся более полугода и характеризующееся изменением свойств желчи, дисфункцией желчных протоков и образованием конкрементов (камней). [1]
Формирование нерастворимых образований в системе выведения желчи является длительным процессом. Оно чаще протекает у женщин. Это связывают с определёнными особенностями желчных кислот, а также обмена холестерина, которые взаимосвязаны с женскими половыми гормонами — эстрогенами и прогестероном.
Существует несколько этиопатологических факторов, при которых повышается риск развития желчнокаменной болезни. К ним относятся:
- пол — как уже отмечалось, чаще возникает у женщин;
- генетическая предрасположенность — появляются особенности метаболизма соединений, которые являются структурной основой камней;
- систематическое нарушение диеты;
- хронический процесс воспаления, протекающий в желчном пузыре и протоках;
- нарушение процесса выхода желчи на фоне развития дискинезии структур и путей. [2]
Главными причинами хронического холецистита нужно считать:
- длительно существующее нарушение диеты (более шести месяцев), тонуса сфинктеров желчевыводящих путей и физико-химических свойств желчи с образованием конкрементов (в 90% случаев);
- инфицирование желчи и/или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими);
- наличие в анамнезе двух и более приступов острого холецистита (боли в правом подреберье, нарушение пищеварения, повышение температуры тела и другие симптомы), неоднократно купированные консервативной терапией.
Кроме того, причиной хронического холецистита могут быть токсины и генерализованные аллергические реакции. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы хронического холецистита
Главенствующим синдромом по праву нужно назвать болевой. Пациент чаще всего чувствует боль в области правого подреберья (иногда в эпигастрии — области желудка). Она может быть как незначительной тянущей, так и сильной с чувством жжения и распирания. Те же ощущения могут локализоваться в области надплечья и/или во всей верхней конечности справа, правой половине шеи и нижней челюсти. Обострение может длиться от 20 минут до 5-6 часов. Боль появляется не сама по себе, а после воздействия вышеописанных провоцирующих факторов.
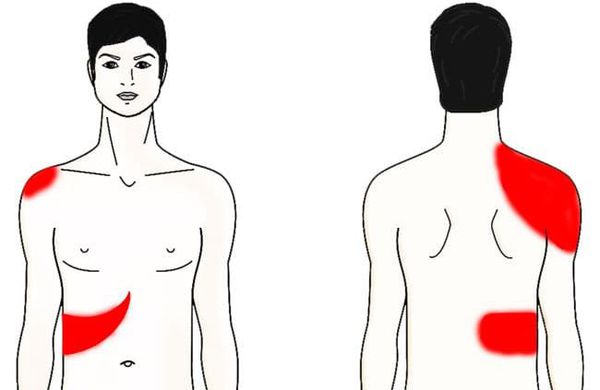
Следующим немаловажным синдромом является диспепсический — нарушение пищеварения. К наиболее частым проявлениям последнего стоит отнести диарею (частый жидкий стул), тошноту, рвоту с примесью желчи, нарушение (снижение) аппетита, вздутие живота.
Интоксикационный синдром характеризуется резким и значительным повышением температуры тела (до 39-40 о С), ознобом, потливостью и выраженной слабостью.
Вегетативная дисфункция также может сопутствовать обострению хронического холецистита, проявляясь эмоциональной нестабильностью, приступами сердцебиения, лабильностью артериального давления, раздражительностью и т.д.
У 10-20% пациентов с некалькулёзным (бескаменным) хроническим холециститом симптоматика может сильно варьировать и проявляться следующими признаками:
- боли в области сердца;
- нарушение сердечного ритма;
- затруднение глотания;
- боли по ходу всего пищевода и/или по всей области живота с метеоризмом и/или запорами.
Если говорить об обострении калькулёзного хронического холецистита, то следует отметить желтушный синдром:
- желтушность кожных покровов;
- иктеричность склер;
- потемнение мочи;
- обесцвечивание кала.
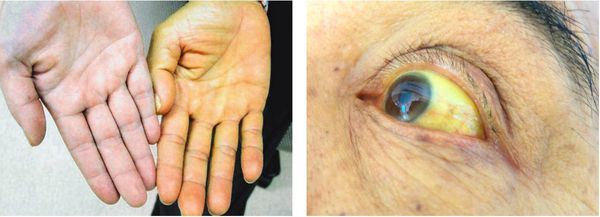
Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре — так называемая «механическая желтуха». [5]
Патогенез хронического холецистита
Развитие хронического холецистита начинается задолго до появления первых симптомов. Этиологические факторы воздействуют комплексно и длительно. Главным, как говорилось выше, является неправильное питание. Именно оно способствует формированию холестероза желчного пузыря (появлению холестериновых полосок/бляшек в его стенке), которые впоследствии перерастают в полипы и/или конкременты.
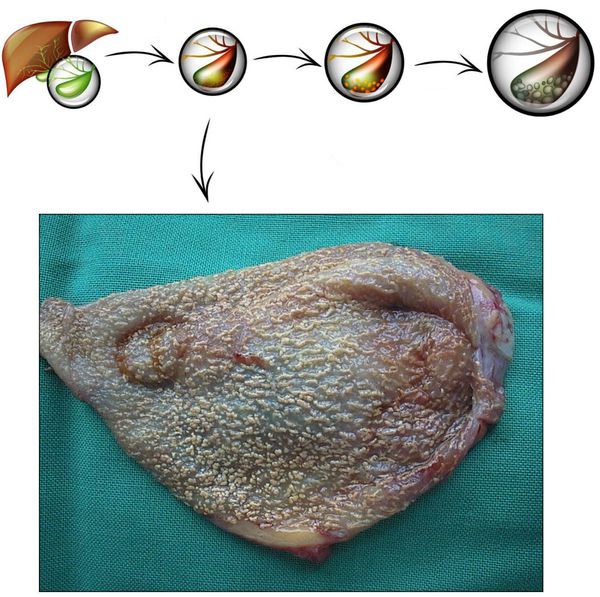
После этого и параллельно этому происходит нарушение тонуса стенки желчного пузыря и дисфункция сфинктерного аппарата желчевыводящих путей, по причине чего желчь застаивается, чем усугубляется формирование камней и диспепсия.
Симптомы хронического холецистита начинают проявляться при чрезмерном повреждении стенки желчного пузыря камнями (или обтурации желчных протоков конкрементами) и инфицировании желчи. Параллельно происходит изменение физико-химических свойств и биохимического состава желчи (дисхолии и дискринии), а также снижается внешнесекреторная функция печени вследствие угнетения активности клеток печени, что также усугубляет уже сформированные дисхолию и дискринию. [6]
Пути попадания патогенной флоры в желчный пузырь:
- энтерогенный — из кишечника при нарушениях моторики сфинктера Одди и повышении внутрикишечного давления (кишечная непроходимость);
- гематогенный — через кровь при хронических инфекционных (гнойных) заболеваниях различных органов и систем;
- лимфогенный — через лимфатические сосуды, по путям оттока лимфы от органов брюшной полости.
Классификация и стадии развития хронического холецистита
В Международной классификации болезней (МКБ-10) хронический холецистит кодируется как К81.1.
Главенствующим признаком, которым можно охарактеризовать и классифицировать хронический холецистит, конечно же, является наличие или отсутствие конкрементов (камней) в желчном пузыре. В связи с этим выделяют:
- калькулёзный холецистит;
- некалькулёзный (бескаменный) холецистит (здесь преобладают воспалительные явления и/или моторно-тонические расстройства желчного пузыря и его протоков).
Как уже отмечалось ранее, 85-95% людей (чаще всего женщины 40-60 лет), страдающих хроническим холециститом, имеют камни в жёлчном пузыре (т.е. больны хроническим калькулёзным холециститом). Образование конкрементов может быть либо первичным (при изменении физико-химических свойств желчи), либо вторичным (после первичного инфицирования желчи и развития воспаления). [5] [6]
Если говорить о причинном факторе воспалительного процесса, нужно выделить следующие формы заболевания (по частоте встречаемости):
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- иммуногенный (немикробный);
- ферментативный;
- неясного происхождения (идиопатический).
Течение воспалительного процесса также бывает неодинаковым и зависит от многих факторов, включая индивидуальные особенности каждого организма. В связи с этим выделяют четыре типа хронического холецистита:
- редко рецидивирующий (один приступ в год или реже);
- часто рецидивирующий (более двух приступов в год);
- монотонный (латентный, субклинический);
- атипичный (не входящий ни в одну из вышеописанных категорий).
Фазы воспаления значительно разнятся между собой, каждый пациент это может почувствовать на себе:
- обострение (яркая клиническая картина, выраженность всех симптомов);
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
Тяжесть течения основного заболевания и каждого из обострений тоже может варьироваться:
- лёгкая форма;
- средняя форма;
- тяжёлая форма;
- с осложнениями и без.
Осложнения хронического холецистита
Холецистит хронической формы развивается длительное время и его обострение происходит «не на ровном месте». Что же способствует этому обострению? В первую очередь неправильное питание: чрезмерное употребление жирной, жареной, солёной пищи, алкоголя и, как ни странно, даже голод приводят к застою и повышенной вероятности инфицирования желчи. Именно эти факторы являются главной причиной обострения и развития осложнений. Также к причинам обострения можно отнести пожилой возраст, хронические заболевания ЖКТ, дисфункцию желчных путей, хронический стресс, наличие камней в желчном пузыре и даже генетическую предрасположенность.
Однако обострение хронического холецистита (имеется ввиду желчная колика) является лишь звеном в развитии таких грозных осложнений, как:
- холедохолитиаз — закупорка конкрементом общего желчного протока, образованного соединением пузырного и общего печёночного желчных протоков, с формированием механической желтухи;
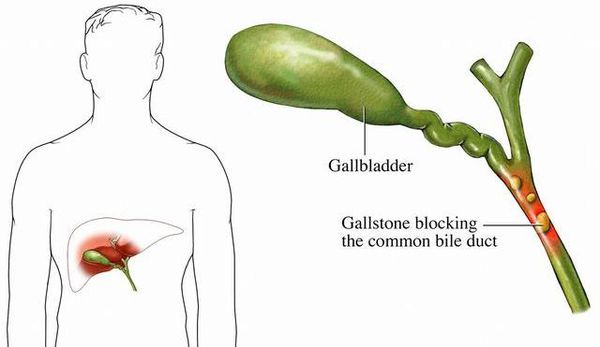
- деструкция стенки желчного пузыря с угрозой перфорации (вследствие повреждения желчного пузыря камнями и/или пролежнями от последних);
- холецистопанкреатит — формирование воспаления не только в желчном пузыре, но и в поджелудочной железе вследствие нарушения тонуса сфинктера Одди и/или закупоркой его камнем и невозможностью поступления панкреатического и желчного соков в двенадцатиперстную кишку;
- холангит — воспаление общего желчного протока с расширением последнего и возможным развитием гнойного процесса;
- водянка желчного пузыря (при длительно существующем заболевании в латентной форме, с редкими рецидивами лёгкой/стёртой формы и сохранении окклюзии пузырного протока);
- пузырно-кишечные свищи — формирование соустья между желчным пузырём и кишечником по причине длительно существующего воспаления в первом и прилегании этих органов друг к другу;
- абсцесс печени и подпечёночного пространства;
- рак желчного пузыря. [8]
Диагностика хронического холецистита
В связи с большим количеством возможных грозных осложнений хронического холецистита очень важно как можно раньше распознать болезнь самому и подтвердить в медицинском учреждении наличие данного заболевания.
Обследование начинается с осмотра пациента врачом-хирургом: обращается внимание на наличие желтушности кожных покровов, иктеричность склер, вынужденное положение больного в связи с выраженным болевым и интоксикационным синдромами и т.д.). Затем осмотр продолжается опросом пациента и пальпацией брюшной стенки: уточняются данные о соблюдении диеты, особенности и локализация болевого синдрома, определяются симптомы Мерфи, Мюсси и Шоффара (болезненные ощущения при определённых способах «прощупывания»), характерные для воспаления желчного пузыря.
В общем анализе крови можно проследить признаки неспецифического воспаления: увеличенная скорость оседания эритроцитов (СОЭ) и увеличенное количество лейкоцитов (лейкоцитоз) со сдвигом формулы влево.
Биохимический анализ крови может выявить повышение активности ферментов печени, а именно АЛаТ, АСаТ, ГГТП и щелочной фосфатазы.
Более подробную информацию для постановки диагноза хронического холецистита можно получить, конечно же, с помощью визуализирующих методик:
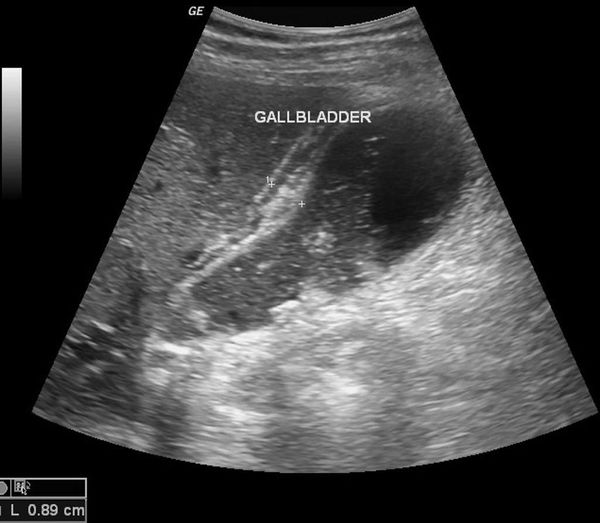
1. УЗИ органов брюшной полости (гепатобилиарной зоны) — определяется размер желчного пузыря, толщина его стенки, наличие деформации и конкрементов в просвете, расширенные внутри- и внепечёночные желчные протоки, различные нарушения моторики.
2. Холецистография и холеграфия — рентгенконтрастные исследования желчного пузыря и его протоков. За 12-16 часов до обследования пациент принимает контрастное вещество перорально (обычно накануне вечером). Выполняется несколько снимков в разных проекциях, после чего обследуемый получает желчегонный завтрак (яичные желтки и сливочное масло), и спустя 20 минут также выполняется несколько снимков. Производятся эти исследования с целью определения положения, формы, величины и смещаемости желчного пузыря, способности концентрации и выталкивания желчи (моторики).
3. Дуоденальное зондирование проводится с целью взятия пробы желчи, определения флоры и её чувствительности к антибиотикам для адекватного лечения. [9]
Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
Операция при холецистите
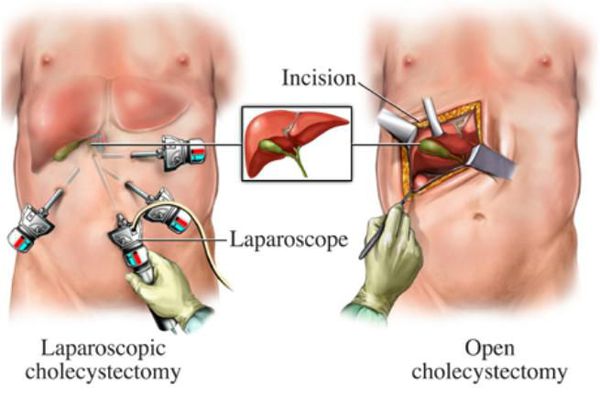
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией «по жизненным показаниям». В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через «проколы» — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки.
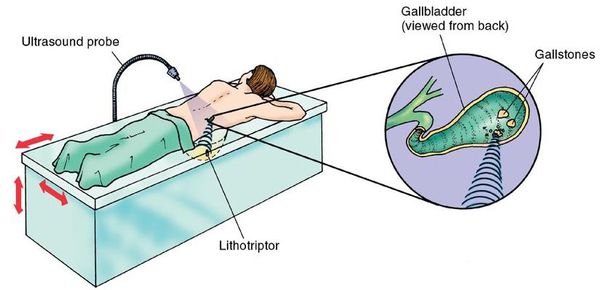
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты. [10]
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Прогноз. Профилактика
Нарушение диеты в повседневной жизни встречается сплошь и рядом, поэтому формирование конкрементов в желчном пузыре не является чем-то удивительным. Вероятность проявления симптомов и осложнений от образования камней в желчном пузыре на самом деле низкая. Очень часто камни в желчном пузыре обнаруживаются при обследовании пациентов с другими патологиями ЖКТ и других органов и систем.
Практически все пациенты, перенёсшие удаление желчного пузыря, больше никогда не испытывают симптомов, если только последние не были вызваны исключительно камнями в желчном пузыре.
Профилактические мероприятия не могут дать 100% гарантию предотвращения развития болезни, но значительно снизят риски её возникновения. Первично, конечно же, необходимо пропагандирование здорового образа жизни:
- соблюдение диеты;
- отказ от пристрастия к перееданию, жирной, острой и жареной пищи;
- ограничение или полный отказ от алкоголя;
- регулярные занятия физической культурой.
Нужно стремиться максимально избегать стрессов, недосыпаний, длительных и частых периодов голода.
Для профилактики обострений уже поставленного диагноза хронического холецистита необходимо:
- строжайшее соблюдение диеты и правил дробного питания;
- избегание гиподинамии, стрессов и тяжёлой физической нагрузки;
- два раза в год наблюдения у хирурга;
- не избегать санаторно-курортного лечения. [11]
За дополнение статьи благодарим Романа Васильева — гастроэнтеролога, научного редактора портала «ПроБолезни».
Холецистит и панкреатит: общее и различия

Холецистит, панкреатит — оба этих недуга представляют собой серьезную патологию пищеварительного тракта. При холецистите воспалительный процесс поражает желчный пузырь, а при панкреатите — поджелудочную железу. Заболевания эти часто возникают в результате одних и тех же причин одновременно и взаимно отягощают течение друг друга. Нередко эти недуги объединяют единым термином — холецистопанкреатит. В чем общие черты и отличия этих заболеваний?

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Причины холецистита и панкреатита
Хронический холецистит, панкреатит часто вызываются одними и теми же причинами. Среди них нездоровое питание, чрезмерное пристрастие к жирной, копченной, острой пище, нерегулярный прием пищевых продуктов с длительными интервалами. Однако холецистит также может быть вызван появлением камней в желчном пузыре, которые, в свою очередь, образуются там при нарушении обменных процессов в организме. Погрешности в питании могут стать лишь пусковым звеном для обострения калькулезного холецистита, в то время, как в случае с панкреатитом они часто играют главную роль. Помимо этого, обострения панкреатита провоцируются приемом алкоголя, но в случае с воспалением желчного пузыря такой четкой связи нет.
Проявления холецистита и панкреатита
Для обоих этих заболеваний характерны боли в верхней части живота, которые усиливаются после приема пищи, особенно жирной, копченой или острой. Однако при панкреатите боли носят опоясывающий характер, а при холецистите боль локализуется в конкретной точке в области правого подреберья. Так же для обострения панкреатита характерны диспептические симптомы — вздутие живота, тяжесть, нарушение стула. А при обострении холецистита, особенно калькулезного, могут возникнуть признаки желтухи. При этом кожа, слизистые и склеры приобретают желтый оттенок, возможно появление кала белого цвета и потемнение мочи. При панкреатите таких симптомов не бывает.
Лечение холецистита и панкреатита
Если у больного диагностирован холецистит или панкреатит, лечение подбирает в индивидуальном порядке врач-терапевт или врач-гастроэнтеролог. Главным аспектом в терапии этих состояний является диета. В период обострения в первые дни рекомендуют голод или щадящую диету, при которой желательно принимать протертую измельченную отварную пищу (картофель, каши, мясные пюре). В дальнейшем человеку рекомендуют избегать жарки, копчения, консервирования, добавления специй, перца, большого количества соли. В лечении для купирования боли могут быть назначены спазмолитические средства (Но-шпа, Бускопан).
Однако лекарственная терапия обоих заболеваний отличается. При панкреатите доктор выбирает различные ферментные препараты, которые разгружают поджелудочную железу и помогают в процессе переваривания пищи (Креон, Мезим, Панкреатин и т.д.), ингибиторы протонного насоса (Омепразол, Пантопразол). При лечении холецистита предпочтение отдается препаратам, усиливающим выработку желчи или желчегонным препаратам. Это будет зависеть от особенностей холецистита.
Таким образом, холецистит и панкреатит имеют много как общих черт, так и различий.
Признаки, патогенез и методы лечения холецистопанкреатита
При одновременно включении в патологический процесс желчного пузыря и поджелудочной диагностируют холецистопанкреатит. Из-за тесной анатомической связи между этими органами при поражении одно из органов патология может перейти на другой.
Код МКБ-10
В международной классификации болезней холецистопанкреатиту отведено место в классе 11 (болезни органов пищеварения). Заболевание находится в группе K80-K87 — Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы.
В МКБ имеет собственный код K87.0 «Поражения желчного пузыря, желчевыводящих путей и поджелудочной железы при болезнях, классифицированных в других рубриках».
Общие сведения

Возникновение холецистопанкреатита обусловлено анатомической близостью и функциональным взаимодействием поджелудочной железы (ПЖ) и желчного пузыря. Сбой саморегуляции сфинктерной системы фатерова соска при заболевании одного из органов рано или поздно приводит к патологическим изменениям в другом. По данным исследований в сфере клинической гастроэнтерологии, у 69-70% пациентов с острым холециститом патологически изменена паренхима железы, при хроническом холецистите показатель достигает 85-88%.
У 38-39% людей, страдающих острым панкреатитом, диагностируется холецистит, при хроническом воспалении поджелудочной железы желчный пузырь поражается в 62-63% случаев. При такой болезни, как острый холецистопанкреатит, часто в процесс вовлекается печень – она воспаляется, и в ней происходят дистрофические и некротические изменения.
Особенности у женщин
Количество больных женщин резко возросло. Если недавно наибольшая распространенность холецистопанкреатита была среди людей 45-50 лет, то сейчас воспаление чаще всего выявляется в 30-35 лет. Острая форма заболевания чаще диагностируется у женщин, нежели у мужчин. Существует теория том, что острое воспаление обусловлено изменением гормонального фона.
Специфика у мужчин
У мужчин данная патология более чем в половине случаев обусловлена алкоголизмом. При этом имеет большое значение стаж. У мужчин фактором риска является курение. У них холецистопанкреатит чаще приводит к осложнениям.
Причины
Возникновение сочетанного воспаления поджелудочной железы, желчного пузыря связано с первичным поражением одного из указанных органов. У 85% пациентов начальным звеном заболевания становится холецистит, ассоциированный с желчнокаменной болезнью. В 15% случаев воспалительный процесс развивается в поджелудочной железе и осложняется вторичным ферментативным холециститом. Ведущая роль ЖКБ в развитии холецистопанкреатита обусловлена действием таких факторов, как:
Механическая обтурация фатерова сосочка. При блокаде путей выделения панкреатического сока, желчи возникает билиарный застой, провоцирующий накопление критического количества кишечной флоры внутри желчного пузыря, воспаление органа. Одновременное повышение внутрипротокового давления в панкреатической железе приводит к попаданию в ткани органа собственных энзимов и началу воспалительно-деструктивных изменений.
Дисфункция сфинктера Одди. Постоянное раздражение небольшими конкрементами вызывает дискинезию гладких мышц фатерова сосочка. Возникающие билиарно-панкреатический и панкреато-билиарный рефлюксы способствуют попаданию желчи, в том числе инфицированной, в поджелудочную железу, а панкреатических ферментов – в желчные пути. Усугубляющим фактором становится внутрипротоковая гипертензия на фоне гипертонуса сфинктера Одди.
Кроме этого причины могут быть такими:
- инфекционные болезни;
- сахарный диабет;
- язва желудка;
- нарушения обмена веществ;
- желчнокаменная болезнь;
- воспаление в жёлчном пузыре;
- онкологические патологии;
- наличие в организме паразитов.
Конечно же, неправильное питание и вредные привычки тоже часто могут спровоцировать возникновение этого заболевания. Кроме того, от такой патологии, как холецистопанкреатит, часто страдают лица, злоупотребляющие алкогольными напитками и много курящие. Ещё к воспалительным изменениям в жёлчном пузыре и поджелудочной могут приводить различные медикаменты, которые принимаются людьми бесконтрольно, без учёта побочных эффектов.
Стресс и чрезмерные эмоциональные нагрузки тоже являются провоцирующим фактором для этого заболевания, а так как сегодня стрессу подвержены все слои общества, то болезнь является довольно распространённой, и количество заболевших с каждый годом растёт. Если у человека в организме есть очаги бактериальной инфекции, например, невылеченный кариес, или гайморит и т. д., то эти очаги также могут спровоцировать развитие острого холецистопанкреатита.
Классификация
Существуют следующие типы воспаления:
- острое и хроническое;
- инфекционное и неинфекционное;
- калькулезное и бескаменное;
- со сниженной или усиленной моторикой желчного пузыря;
- осложненное и неосложненное;
- первичное и вторичное;
- гиперферментное (с усиленной выработкой панкреатических ферментов) и гипоферментное;
- легкой, средней и тяжелой степени.
Систематизируя формы заболевания, учитывают особенности его течения и характер гистологических изменений.
С учетом основных морфологических изменений определяются такие формы холецистопанкреатита:
- гнойный;
- экссудативный;
- некротически-деструктивный;
- атрофический.
По характеру течения различают:
- Острый холецистопанкреатит. Как правило, возникает внезапно при наличии механической обструкции или грубых погрешностей в питании. Отличается выраженными болевым и регургитационным синдромами. При отсутствии адекватной терапии летальность составляет 31,5-55,5%.
- Хронический холецистопанкреатит. Заболевание развивается постепенно и обычно связано с ЖКБ. Преобладают диспепсические симптомы, дискомфорт в эпигастральной и подреберных областях, прогрессирующее нарушение процессов пищеварения из-за дегенерации ПЖ.
- Хронический рецидивирующий холецистопанкреатит. Чаще является исходом острой формы патологии, реже наблюдается при предшествующем персистирующем течении. Рецидивы зачастую провоцируются алиментарными нарушениями. Уровень летальности при обострениях достигает 3,5-7%.
Патогенез
Механизм развития холецистопанкреатита основан на нарушении физиологического пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку. В нормальных условиях собственные сфинктеры панкреатического и общего желчного протоков предотвращают обратный заброс секрета. При внутрипротоковой гипертензии, возникшей из-за механической обтурации фатерова сосочка или дискинезии сфинктера Одди, становится возможным попадание желчи в проток ПЖ.
Это приводит к активации фосфолипазы, других панкреатических энзимов, образованию из компонентов желчи высокотоксичных веществ, разрушающих орган. Реже на фоне существующего панкреатита происходит заброс ферментов в желчевыводящие пути, провоцирующий развитие холецистита. Дополнительным фактором становится рефлюксное, гематогенное и лимфогенное распространение патогенной флоры. При острых формах холецистопанкреатита воспаление является катаральным или гнойно-некротическим, при хронических преобладают фиброзно-дегенеративные процессы.
Симптомы

Холецистопанкреатит имеет симптомы схожие с симптомами других заболеваний желудочно-кишечного тракта. В частности, это диспептические расстройства, тошнота (а иногда и рвота) после приёма пищи, чувство тяжести или даже боль в правом подреберье. Различают острый и хронический холецистопанкреатит. Острая форма возникает непосредственно сразу после еды, при употреблении человеком жареной или жирной пищи.
Пациенты жалуются на боль, опоясывающего характера, мучительную рвоту, вздутие живота, отрыжку и горечь во рту. Может отмечаться бессонница из-за постоянных болевых ощущений, развивается понос или запор. У человека с диагнозом хронический холецистопанкреатит, болезнь протекает с периодами обострений и ремиссии. В период обострения симптомы заболевания аналогичны вышеописанным, а в период ремиссии врач определяет увеличение печени, которая при пальпации болезненна, и боль в области жёлчного пузыря.
Течение такой болезни, как хронический холецистопанкреатит длительное и лечение требует комплексного подхода, который включает в себя медикаментозную терапию, физиотерапию, народные методы и диету. Иногда холецистопанкреатит принимает тяжёлую форму – обструктивную. При такой форме болезни протоки поджелудочной железы закупориваются, что ведёт к нарушению пищеварительных процессов и развитию воспалительных явлений в других органах системы ЖКТ.
Существуют и редкие симптомы этого заболевания, которые проявляются у некоторых людей:
- развитие асцита;
- пожелтение кожных покровов;
- поражения мелких суставов;
- возникновение ложных кист.
В тех случаях, когда не проведено своевременное лечение болезни, вероятность развития осложнений возрастает. Среди самых частых осложнений данной патологии, следует выделить обструкцию жёлчного протока, тромбоз вен, болезни эндокринной системы, а также поражение периферических нервов и перитонит.
Диагностика
Диагноз холецистопанкреатит ставится на основании жалоб пациентов и визуального осмотра.

Заподозрить холецистопанкреатит можно при наличии типичных жалоб и физикальных симптомов (Кера, Мерфи, Мейо-Робсона, Мюсси-Георгиевского). Для подтверждения диагноза необходимо комплексное обследование с применением лабораторных и инструментальных исследований.
Наиболее информативными в диагностическом плане являются такие методы, как:
- Биохимический анализ крови. Характерными признаками заболевания являются значительное повышение показателей щелочной фосфатазы и прямого билирубина, при некрозе поджелудочной железы увеличивается уровень АСТ и АЛТ. Также обнаруживают гипоальбуминемию и диспротеинемию, что связано с недостаточностью пищеварения.
- Микроскопический анализ кала. В случае холецистопанкреатита в копрограмме определяют остатки непереваренной пищи, большое количество неисчерченных мышечных волокон и зерен крахмала. Дополнительно выполняют ИФА кала на альфа-амилазу — повышение уровня фермента в 3-4 раза позволяет подтвердить диагноз.
- Ультразвуковое исследование брюшной полости. УЗИ желчного пузыря, поджелудочной железы выявляет признаки поражения органов. Характерно утолщение стенок и отечность желчного пузыря, наличие конкрементов в его полости и желчных протоках, неоднородность паренхимы поджелудочной железы, деформация ее контуров.
- Томография. Магнитно-резонансная панкреатохолангиография используется при недостаточной информативности других методов и помогает детально изучить структуру ПЖ и билиарной системы. Метод необходим для обнаружения кист и участков некроза, диагностики патологий печени и головки поджелудочной железы.
- РХПГ. Ретроградная холангиопанкреатография применяется для визуализации состояния желчевыводящих путей и панкреатических протоков. Метод позволяет выявить рентгенонегативные конкременты, оценить диаметр желчных протоков, состояние сфинктера Одди. По показаниям может осуществляться папиллосфинктеротомия.
В общем анализе крови при обострении холецистопанкреатита отмечают незначительный лейкоцитоз, повышение СОЭ. В биохимическом анализе мочи могут присутствовать билирубин и уробилин. При подозрении на гельминтоз проводят иммуноферментные исследования крови. С целью исключения патологий других органов ЖКТ производят обзорные рентгенограммы и рентгенологическое исследование с пероральным контрастированием.
Прежде всего, острый или обострившийся хронический холецистопанкреатит дифференцируют с острым аппендицитом. Основными диагностическими критериями являются локализация боли в эпигастрии или левом подреберье, УЗИ-признаки поражения ПЖ и билиарного тракта, положительные симптомы Мейо-Робсона и Кера. Обращают внимание на анамнез и длительность течения заболевания — быстрое нарастание симптомов на фоне общего благополучия свидетельствует в пользу острой хирургической патологии. Для обследования пациента привлекают гастроэнтеролога, гепатолога и хирурга.
Лечение
Препараты, которые пациенту при этом заболевании назначаются, это: антибиотики; обезболивающие средства (баралгин, анальгин); метаболические препараты (метилурацил); ферментативные средства (панкреатин, фестал); средства угнетения секреции сока (циметидин, омепразол). Питание при недуге должно быть нормализовано, а также должны быть исключены некоторые категории продуктов. Поэтому питание при данной болезни требует внимательного подхода – человеку необходимо полностью перестроить свой рацион, чтобы избежать повторных обострений заболевания.
Народные средства оказывают хорошее воздействие на органы пищеварения, поэтому лечение ими вполне оправдано, но только в комплексе с диетой и медикаментозной терапией. Что касается физиотерапии, то она назначается сугубо индивидуально, в зависимости от тяжести процесса и формы заболевания. Причём в стадии обострения она противопоказана, и при хроническом холецистопанкреатите её проводят лишь в стадии ремиссии. Иногда единственным возможным методом устранения патологии является хирургическое лечение.
Медикаментозное лечение
При хроническом холецистите и панкреатите назначаются медикаменты: антибиотики, обезболивающие, метаболические средства и ферментативные:
- Чтобы снять боль и улучшить работу желчного пузыря назначают спазмолитические средства. Это Папаверин, Анальгин.
- Для улучшения пищеварения и выработки достаточного количества ферментов – Креон, Панкреатин.
- Чтобы уменьшить выработку секрета железы – Омепразол.
- Антибактериальные препараты – Метронидазол.
- Для восстановления микрофлоры кишечника – Хилак.
Все эти средства нельзя использовать самостоятельно, они обязательно согласовываются предварительно с врачом.
Физиотерапия
В лечении холецистопанкреатита часто применяются физиопроцедуры.
- лекарственный электрофорез;
- рефлексотерапия (воздействие на активные точки);
- воздействие переменным током;
- магнитотерапия.
Физиопроцедуры проводятся после исчезновения болевого синдрома в фазу ремиссии. При воспалении желчного пузыря и поджелудочной железы полезны грязелечение, гидротерапия и санаторно-курортное лечение.
Хирургическое вмешательство

При неоднократном воспалении целесообразно проведение операции. Это означает, что операцию на желчном пузыре необходимо провести в течение 24 часов после госпитализации.
Острое воспаление желчного пузыря можно вылечить и без оперативного вмешательства. Однако после консервативной терапии часто возникают осложнения. В 30% случаев лечения хронического холецистопанкреатита врач назначает проведение операции.
После удаления органа, промывают брюшную полость, чтобы полностью убрать вытекшую желчь.
Пожилым людям или при повышенном хирургическом риске из-за сопутствующих заболеваний, хирургическое вмешательство могут отложить на более поздний срок.
Диетотерапия при холецистопанкреатите
Взрослым людям обязательно следует соблюдать правильное питание. При патологии хронический холецистопанкреатит диета — это образ жизни.
При острой форме заболевания врачи иногда разрешают отходить от установленных ими правил в плане питания, однако злоупотреблять этим не стоит.
Что подразумевает соблюдение диеты? Прежде всего это исключение вредных продуктов. Для составления рациона питания обращаются к лечащему доктору. Здесь важно учитывать течение болезни, наличие сопутствующих недугов, результаты анализов и вкусовые качества пациента.
Соблюдение диеты — важный этап лечения. Однако, этот метод не может выступать в качестве монотерапии. Одна диета не поможет вылечить холецистопанкреатит.
График приема питания следует рассчитать сразу. Принимать пищу рекомендуется каждые 2,5–3 часа. Например, завтрак должен составлять 30% от суточного рациона, второй завтрак — 10%, обед — 30%, полдник — 15%, ужин — 10%.
Соблюдение диеты помогает не переедать, полноценно питаться, не нагружать желудок и остановить воспалительный процесс.
Меню примерного рациона питания:
| Понедельник | Вторник | Среда | Четверг | Пятница | Суббота | Воскресенье |
| 3 яичных белка, овсянка на воде, слабый чай, крекеры или галетное печенье | овсяная каша, крекеры и ромашковый настой | омлет из картофеля, котлета на пару, яйцо всмятку, чай | яйцо всмятку, макароны с сыром, чай с молоком | паровой омлет с овощным салатом, гречневая каша с молоком, стакан теплого чая с лимоном | манная каша, зеленый чай, сырники в медовом соусе | порция овсянки, творог и крекер, кисель |
| стакан кефира или нежирный творог | пастила и мятный чай | отвар шиповника с карамелью | ромашковый чай с сухим бисквитом | галетное печенье и нежирное молоко | фрукты | овощной салат, безе |
| овощной суп, кусочек крольчатины или другого нежирного мяса, манка | морковное пюре, говяжья котлета, настой шиповника | суп с фрикадельками, запеченная рыба в лимонном соусе, зеленый чай | запеченные яблоки, суп вегетарианский, молоко | кисель или сухари с кефиром, картофельное пюре со сливочным маслом, простокваша | сельдерейный суп, рыба на пару, гречневая каша и овощной салат | тыквенный суп-пюре, компот, безе |
| стакан кефира с бисквитом | варенье из некислых ягод с кусочком вчерашнего хлеба и чаем | полдник — запеченные яблоки | творожная запеканка | творожное суфле, кисель | чай с лимоном и паровой омлет | яблоки, запеченные с творогом |
| компот из сухофруктов, не сладкое варенье | стакан нежирного домашнего йогурта, галетное печенье | 200 мл нежирного кефира или молока | овощной салат из помидор и огурцов, чай с лимоном | чашка кефира | простокваша и печеный пирог с мясом | нежирный творог, чай с лимоном |
Для составления рациона питания на неделю нужно знать какие продукты запрещено использовать и в каком виде готовят еду.
Пациентам с холецистопанкреатитом рекомендуется принимать протертую пищу. Готовить на пару, запекать, варить. Мясные бульоны использовать нежелательно.
Нельзя острые блюда, копчености, соления, готовые покупные продукты (супы в брикетах, каши быстрого приготовления). Запрещено кушать свежий хлеб, жирное мясо, сливки, бобовые, употреблять кофе и алкоголь.
Также в список запрещенных продуктов входят маринованные блюда, жиры животного происхождения, сдоба и грибы.
Народные методы

Поможет лечение хронического холецистита и панкреатита с помощью народных методов.
Самыми распространенными из них являются:
- Настои из полыни и тысячелистника. Для этого берется 1 ч. л. каждой из трав, заливается стаканом кипятка. Настаивать отвар нужно около 30 мин, после процедить и принимать по половине 3-4 раза в день.
- Настои из фиалки, мяты, липы, зверобоя, ромашки. Для этого потребуется взять по 1 ч. л. каждого из них и залить 500 мл кипяченой воды. Настоять полчаса, процедить и принимать перед едой по 1 стакану 3 раза в день.
- Настои из полыни, зверобоя и мяты. Эти травы обладают высокими лечебными свойствами. Они отлично себя зарекомендовали при лечении холецистопанкреатита. Для этого потребуется взять 1 ч. л. каждой травы и залить все 0,5 литров кипятка. Настоять минут 20, процедить и принимать по 1 стакану 2 раза в день натощак.
- Листья Золотого уса. Измельчить 2-3 листа растения, залить 500 мл кипятка, на среднем огне кипятить 10-15 минут. Настаивать 8 часов. Пить рекомендуется тёплую настойку 3 раза в день до еды, 50 мл. Курс 30 дней. Такое лечение помогает снять воспаление желчных путей, применяется при болезнях желчного пузыря.
- Земляника. Корни лесной земляники (1 ст. ложка) залить кипятком (250 мл). Дать настояться 1 час. Пить утром и вечером по 100 мл. Применяют при холецистите, гастрите, от панкреатита.
- Укроп. Укропная вода употребляется при проблемах с работой желудочно-кишечного тракта. Семена укропа залить кипятком, дать настояться. Пить 3 раза в день по 100 мл. Готовую укропную воду можно приобрести в аптеке.
В дополнение к медикаментозному лечению хронического холецистопанкреатита используется отвар шиповника, льняное масло, смесь касторки с любым свежевыжатым соком. Все это необходимо принимать за 30 минут до еды. Чтобы очистить ЖКТ, в еду добавляется женьшень, мускатный орех и базилик.
Осложнения
При холецистопанкреатите формируется выраженная недостаточность пищеварения, связанная с нарушением выделения желчи, отсутствием необходимых панкреатических ферментов. У пациентов возникает стеаторея и лиентерея, наблюдается значительное снижение веса. Вследствие вовлечения в патологический процесс островков Лангерганса может развиваться панкреатогенный сахарный диабет. Инфицирование прилежащих участков тонкого кишечника приводит к возникновению дуоденита.
Тяжелым осложнением холецистопанкреатита является панкреонекроз, который выявляется при активации ферментов внутри протоков ПЖ. У больных часто обнаруживается поражение желчного пузыря в виде перихолецистита и эмпиемы. Без лечения может произойти перфорация органа и выход инфицированного содержимого в свободную брюшную полость. При этом существует риск желчного перитонита. При обострении может формироваться полиорганная недостаточность, которая иногда приводит к летальному исходу.
Рекомендации по облегчению симптомов
Чтобы облегчить симптомы хронического панкреатита и холецистита, выполните следующие рекомендации:
- Выпивать минимум 2 литра воды в день.
- Включить в рацион: чеснок, женьшень, мускатный орех. Они помогут улучшить работу желчного пузыря и вывести оттуда вредные вещества.
- Уменьшите употребление жирных сортов мяса, куриных яиц, картофеля и всего остального, что сильно повышает холестерин.
- Чаще включать в рацион продукты, богатые витамином С, так как в них содержится много аскорбиновой кислоты. К таким продуктам относится: цветная капуста и брокколи, киви, цитрусовые, земляника, хрен, шпинат, чеснок, смородина черная.
- Отличный способ очистить желчный пузырь, это принимать касторовое масло с любым свежевыжатым соком.
Профилактические меры
Во время медикаментозного лечения хронического холецистопанкреатита, главное, это отказаться от спиртного и курения. Один из симптомов заболевания, это боли в верхней части живота, поэтому, откажитесь от тех продуктов, которые эту боль усиливают. Питание сделайте дробным, лучше всего прием пищи разделить на несколько раз, употребляя за один присест около 60 грамм еды. Количество жиров уменьшите, а вот витаминов, наоборот, увеличить.
Во время медикаментозного лечения хронического холецистопанкреатита назначается диета 5 которая предполагает ограничение в приеме жирного, жареного, копченого, соленого, мучного и сладкого. А также для лечения этого заболевания откажитесь от кофе, алкогольных напитков и курения. В целях профилактики острого течения заболевания принимайте минеральную воду по 250 мл до 6 раз в день. Во время диеты при хроническом панкреатите и холецистите больному разрешается есть рыбу и нежирное мясо только в отварном виде, супы из овощей, кисломолочные продукты, и каши.
Помимо всего, для лечения хронического холецистопанкреатита очень важно соблюдать установленные правила, вести здоровый образ жизни и избегать стрессов. Любое заболевание излечимо, если следить за собой и выполнять рекомендации врача.
Источник https://probolezny.ru/holecistit-hronicheskiy/
Источник https://medaboutme.ru/articles/kholetsistit_i_pankreatit_obshchee_i_razlichiya/
Источник https://clinic-a-plus.ru/articles/gastroenterologiya/20604-priznaki-patogenez-i-metody-lecheniya-kholetsistopankreatita.html