Симптомы и лечение интерстициальной пневмонии у взрослых
И нтерстициальная пневмония — это воспалительно-дегенеративное заболевание пульмонологического профиля. В отличие от иных видов воспаления легких, данная форма характеризуется поражением, как соединительной ткани паренхимы легочных структур, так и альвеол с внутриальвеолярной экссудацией.
На деле это означает, что в альвеолы (микроскопические воздушные мешочки в легких) выходит большое количество жидкости, что затрудняет дыхание.
Интерстициальная пневмония как односторонняя, так и двухсторонняя имеет крайне неблагоприятные прогнозы для выживаемости, что обусловлено нарастающими явлениями дыхательной и сердечной недостаточности в совокупности с тенденцией болезни к затяжному, подострому течению, что приводит к необратимому фиброзу (зарастанию нормальной легочной ткани соединительной). Что же это за заболевание и как с ним справиться?
Причины развития заболевания
Причины становления неблагоприятного патогенного процесса две. Вернее, нужно говорить о двух группах причин.
- Первая группа касается инфицирования легочных и бронхиальных структур патогенными микроорганизмами.
- Вторая группа охватывает явления иммунодефицита (в широком смысле данного понятия).
Наконец, существует и третья группа факторов, сказывающихся на вероятности заболевания косвенным образом.
Нужно сразу сказать, что в большинстве случаев интерстициальная пневмония, независимо от формы провоцируется инфекциями различного типа. О каких микроорганизмах приходится говорить?
- Пневмококки. Провоцируют интерстициальную и простую пневмонии в 50-70% случаев (по разным оценкам, цифра может доходить до 80%). Вызывают тяжелые поражения легких с интенсивной экссудацией в альвеолярные структуры и быстро нарастающими явлениями фиброза легочных пузырьков.
- Пневмоцисты.
- Легионеллы. Провоцируют интерстициальную форму воспаления легких наиболее часто наравне с пневмококками. Вызывают наиболее тяжелые формы заболевания.
- Микоплазмы. В том числе уреапазмы и иные микроорганизмы и бактериально-вирусные агенты.
- Интерстициальная пневмония у взрослых может провоцироваться также и стафилококками, в зависимости от обширности поражения. Стафилококки вызывают массивные и объемные процессы в легочных структурах. Потому как способны формировать крупные системные образования-конгломераты. Это крайне вредоносные микроорганизмы, однако, вызывают воспаление легких указанного рода они крайне редко.
- Стрептококки. Вызывают такую форму патологии еще реже, однако на подобное они все же способны.
Вирусы герпеса
Относятся к нетипичным агентам, провоцирующим воспаление легких. Всего существует шесть штаммов данного агента.
Речь идет исключительно о штаммах, способных провоцировать интерстициальную пневмонию.
- Герпес первого типа. Вызывает появления на губах пресловутой простуды, папулезной сыпи на лице. Крайне редко отзывается пневмонией. Только в случае грубых нарушений работы иммунитета.
- Вирус второго типа. Это так называемый генитальный герпес. Также крайне редко становится виновником развития воспаления легких описываемого типа. Всегда пациентами становятся взрослые люди, учитывая, каким путем передается данный вирус.
- Штамм третьего вида. Вызывает пресловутую ветряную оспу и опоясывающий лишай. Провоцирует пневмонии достаточно часто.
- Герпес четвертого типа. Он же вирус Эпштейна-Барр. Вызывает мононуклеоз, который может протекать с явлениями воспаления легких интерстициального характера.
- Герпес пятого типа. Провоцирует цитомегалию, которая в генерализованной форме протекает с воспалением легких.
- Наконец, вирус шестого типа у детей способен спровоцировать пневмонию. У взрослых же он всегда становится виновником рассеянного склероза.
Как передается заболевание
Рассматривать возбудителей нужно в комплексе. Только бактериологический посев, ПЦР и ИФА могут сказать что-либо конкретное. Пути передачи вирусов и бактерий множественны. Среди методов транспортировки выделяют:
- Контактно-бытовой путь.
- Воздушно-капельный путь.
- Генитальный или половой путь (при орально-генитальных контактах).
Инкубационный период интерстициальной пневмонии всегда длится от 5 дней до месяца и даже чуть более того. Все зависит от активности бактерий и интенсивности работы иммунной системы.
По организму вирусы и микроорганизмы передвигаются с током лимфы и крови. Потому вполне возможно попадание опасных агентов в легкие и бронхи из отдаленных источников. Даже из полости рта.
Причины снижения иммунного ответа

Вторая причина, как уже было отмечено — это снижение эффективности работы иммунной системы.
Характерные факторы данного явления следующие:
- Наличие в организме источника хронического инфекционного воспаления. Речь может идти о кариесе, ангине, тонзиллите хронического характера, аденоидах (у детей), больных суставах. Эти очаги перетягивают «внимание» иммунной системы на себя, вызывая активную реакцию. Говоря упрощенно, у иммунной системы не остается сил на адекватную реакцию на угрозы извне.
- Частые острые респираторные заболевания. Сказываются на эффективности работы иммунной системы самым негативным образом. Провоцируют снижение интенсивности иммунных ответов.
- Переохлаждения. Приводят к становлению проблем с сосудами, когда кровеносные структуры сужаются. Итогом становится невозможность быстрой транспортировки иммунных клеток к очагу поражения.
- Интенсивные физические нагрузки. Сказываются также негативным образом. Особенно страдают лица, профессионально занятые физическим трудом: спортсмены, рабочие, грузчики.
- Табакокурение. Провоцирует все то же сужение магистральных кровеносных структур. Сказывается на иммунитете не лучшим образом. К тому же курение приводят к ожогам дыхательных путей, снижая эффективность местного иммунитета еще больше.
- Злоупотребление этиловым спиртом. Максимальная «доза» этанола, разрешенная в сутки — не более 30-50 граммов алкогольных напитков. Лучше всего подойдет вино.
Косвенные причины
Наконец третья группа факторов касается косвенных причин. Это:
- Гормональные сбои.
- Беременность и период лактации.
- Длительное нахождение в условиях химической опасности.
- Алиментарные факторы.
- Неблагоприятная экологическая обстановки и т.д.
Все факторы нужно рассматривать в комплексе.
Классификация

Интерстициальная пневмония — не гомогенное заболевание, но целая группа разнородных воспалений легких, объединенных названием.
Среди видов можно выделить:
- Простую или обычную интерстициальную пневмонию (идиопатическая интерстициальная пневмония).
В ходе патологического процесса наблюдается быстрая фиброзная трансформация альвеол с их рубцеванием, разрушение интерстиции (соединительной ткани легких), снижение скорости клеточного обмена на местном уровне. Имеет склонность к хроническому и длительному течению, более 6-12 месяцев в среднем.
- Криптогенная пневмония .
Течет остро либо подостро почти всегда. Приводит к быстрой экссудации (заполнение жидкостью) в области альвеол. Это одна из наиболее опасных форм заболевания.
- Неспецифическая .
Протекает подостро или в хронической форме. Вызывает вялое рубцевание интерстициальной ткани и паренхимы. Это характерная особенность неспецифического воспаления легких указанного рода.
- Десквамативная интерстициальная пневмония.
Течет подостро всегда. Длительность течения заболевания — месяцы, в ряде случаев может растянуться на годы. Требует срочной медицинской коррекции медикаментозными средствами. Характеризуется двойственным процессом в легких: происходит рубцевание и разрушение легочных тканей.
Считается наиболее опасной и летальной, поскольку характеризуется двойственным процессом: наблюдается как фиброз, так и экссудация. Летальность, согласно данным медицинской статистики составляет более 70% всех пациентов (клинических случаев). Требует госпитализации и интенсивной терапии.
- Лимфоидная. Протекает с явлениями лимфаденита обширного характера. Наблюдается лимфоцитарная инфильтрация.
Основная категория больных — лица среднего возраста. Чаще всего страдают представители сильного пола. Соотношение мужчин и женщин определяется пропорцией 3:1.
Симптомы

Симптоматика в общем и целом недостаточно специфичная даже для постановки диагноза «пневмония», не говоря уже об отграничении интерстициально пневмонии от воспаления легких паренхиматозного характера (крупозная пневмония).
Речь идет о таких проявлениях, как:
- Кашель. При интерстициальной пневмонии экссудат скрывается в альвеолах, не входя в окружающую среду. Потому отхождение слизи минимально либо кашель на всем протяжении заболевания и вовсе непродуктивный. Это настораживающий диагностический признак.
- Боли за грудиной. Наблюдается болевой синдром в проекции легкого с пораженной стороны. Боль усиливается при попытках сделать глубокий вдох или полный выдох. Дискомфорт столь силен, что даже прикосновения к спине отзываются интенсивной болью.
- Симптомы обструкции. Это свистящие хрипы и бурлящие свисты в легких. Также нехарактерны для интерстициальной формы пневмонии. Проявляются в 4% клинических случаев.
- Невозможность сделать полный вдох или выдох.
- Нарушения дыхания по типу одышки (количество дыхательных движений в минуту увеличивается даже в состоянии полного покоя). Удушье. Это невозможность нормально дышать, что приводит к явлениям дыхательной недостаточности.
- Возможно повышение температуры тела до фебрильных отметок и даже выше того.
Далее проявляется резкая потеря веса без причины. При длительном течении заболевания отмечают формирование тяжелой дыхательной и сердечной недостаточности, что сказывается на показателях выживаемости.
Диагностика

Диагностикой занимаются специалисты по пульмонологии. На первичном приеме специалист опрашивает больного на предмет жалоб, их давности, длительности, характера. Требуется выявить все жалобы, собрать анамнез жизни и определиться с вектором дальнейшего исследования.
В обязательном порядке назначают:
- Рентгенографию органов грудной клетки. Дает характерные засветы или затемнения. Как правило, на уровне отдельных крупных очагов.
- Бронхоскопию. Требуется во всех не до конца понятных случаях. Позволяет своими глазами увидеть поверхность паренхимы и бронхиального дерева.
- Общий анализ крови. Дает классическую картину воспалительного процесса. С лейкоцитозом и высокой скоростью оседания эритроцитов.
- Анализ мокроты с последующим бактериальным посевом.
- ПЦР-диагностика. Полимеразная цепная реакция дает возможность выявить возбудителя по его ДНК в кровеносном русле.
- ИФА-диагностика. Иммунологический анализ.
Также показана функция внешнего дыхания. В целом же, с ходу поставить диагноз не выйдет. Потому как требуется длительное динамическое наблюдение.
Лечение
Лечение затруднено. Показаны периодические терапевтические бронхоскопии с последующим применением нескольких групп лекарственных средств.

- Антибиотики. Главный метод борьбы с интерстициальной пневмонией. Требуется применение антибиотиков максимально широкого спектра действия . Однако назначение их практикуется на основании результатов бактериологического посева мокроты на питательные среды.
- Противовоспалительные нестероидного происхождения. Помогают снять генерализованное воспаление легких. . Нормализуют дыхание, снимают спазм бронхов.
В остальном же препараты назначаются на усмотрение специалиста.
Прогноз
Во всех случаях неблагоприятный (условно). При любой форме интерстициальной пневмонии человек живет порядка 5-6 лет. Требуется своевременное лечение. В таком случае 5-летний срок переходят порядка 45-50% пациентов. В остальных случаях летальность составляет более 75%. К сожалению, лечится патология крайне плохо.
В целом заболевание встречается редко, что полностью компенсируется его летальностью. Требуется комплексная терапия в условиях стационара и длительное амбулаторное динамическое наблюдение.
Интерстициальная пневмония: причины, симптомы, лечение

Интерстициальная пневмония – это воспалительное заболевание лёгких, которое затрагивает альвеолы, пористую соединительную ткань паренхимы.
Этот процесс называют также межуточной или идиопатической интерстициальной пневмонией. Воспалительное поражение может иметь острый или хронический характер. Достаточно часто пневмония вызывает образование экссудата внутри лёгочных клеток, что приводит к замещению альвеол фиброзом.
Для интерстициального воспаления лёгких характерна тяжёлая клиническая картина, которая зачастую осложняется быстрым развитием фиброза или склероза альвеолярной ткани. Пневмония такого типа нередко является причиной инвалидизации пациентов, что существенно влияет на их повседневную жизнь. Чаще всего интерстициальной пневмонией болеют взрослые в возрасте более 40 лет. Поражение лёгких такого типа не свойственно для молодых пациентов и детей.
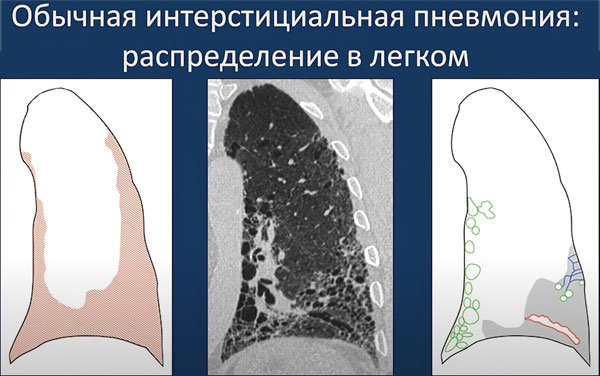
Классификация заболевания
Интерстициальная пневмония приобрела собственную классификацию, так как представляет собой самостоятельную группу интерстициальных болезней лёгких (ИБЛ):
Обычная (идеопатический фиброз лёгких) — патология, чаще всего регистрируемая у пожилых мужчин.
Неспецифическая — регистрируется чаще у некурящих пациентов, женщин, лиц моложе 50 лет .
Криптогенная организующаяся — патология, характеризующаяся пролиферацией грануляционных тканей, что влияет на просвет альвеол и бронхов.
Острая межуточная (диффузное альвеолярное повреждение).
Респираторный бронхиолит — заболевание, развивающееся на фоне обструкции отделов бронхиального дерева.
Десквамационная — патология, отличающаяся поражением альвеол лёгких с образованием воспалительного экссудата.
Лимфоидная межуточная — эпизодически регистрируемая патология, которая характеризуется образованием лимфоидных агрегатов в ткани лёгких.
Все перечисленные состояния способствуют развитию дыхательной недостаточности разной степени тяжести, нарушению лёгочного воздухообмена.
Отличие интерстициальной пневмонии от обычной пневмонии
При интерстициальной пневмонии происходит перерождение альвеол в клетки соединительной ткани. На этот процесс влияют особенности клинической картины заболевания. Обычное воспаление лёгких не вызывает деформации и специфического поражения альвеол.
Обычная пневмония является заболеванием инфекционной природы. Лабораторная диагностика позволяет верифицировать возбудителя обычного воспаления лёгких. При интерстициальной пневмонии это не представляется возможным.
Причины появления и факторы риска
В настоящее время первопричинные факторы, вызывающие заболевание не установлены. Рассматривается несколько теорий развития патологии, в основе которых лежит расстройство иммунной системы. Предполагается, что в организм проникает некий фактор, который запускает механизм выработки антител.
Установлено, что на развитие интерстициальной пневмонии могут влиять некоторые инфекции:
Другая пневмония, возбудитель не уточнен (J18.8)
Примечание
В данную подрубрику включены описания пневмонии, по различным признакам утерявшие свое классификационное значение по МКБ-10 или не имевшие его, или спорные, но традиционно применяющиеся в некоторых врачебных сообществах при описании диагноза «пневмония». Если в описании диагноза «пневмония» присутствует хотя бы один из описательных признаков, упомянутых в названии подрубрики (см. J12-J18.2), кодировка производится по одной из этих рубрик/подрубрик.
Традиционно некоторыми врачебными сообществами при формулировке диагноза до сих пор используются следующие термины:
— мигрирующая;
— паравертебральная;
— прикорневая;
— массивная;
— двусторонняя;
— деструктивная;
— гнойная;
— септическая.
Особенно часто встречается весьма дискутабельный термин «интерстициальная « (межуточная) пневмония. Несмотря на то, что интерстициальная пневмония выделена в отдельный блок рубрик («Другие респираторные болезни, поражающие главным образом интерстициальную ткань» — J80-J84), термин продолжает встречаться как клинико-рентгенологическое описание острой инфекции нижних дыхательных путей.
Многими авторами интерстициальная пневмония расценивается как промежуточная форма развития бронхопневмонии или как отек межуточной ткани (при гиперергической реакции на вирусную инфекцию), перибронхит (при обострении хронического панбронхита), остатки не до конца рассосавшегося альвеолярного экссудата после воспаления или хронические склеротические изменения.
Этиология и патогенез
Этиология: вирусы, грибы, гноеродная флора. Часто описаны межуточные пневмонии при микоплазменной, пневмоцистной, легионеллезной, орнитозной инфекциях.
Морфологические проявления острой межуточной пневмонии в значительной степени стереотипны:
— повреждение и регенерация альвеолярного эпителия;
— полнокровие альвеолярных капилляров;
— воспалительная инфильтрация альвеолярной стенки;
— скопление белковой жидкости в просветах альвеол нередко с формированием гиалиновых мембран, часто с примесью полиморфно-ядерных лейкоцитов и макрофагов, иногда с характерными включениями.
В исходе нередко развивается интерстициальный фиброз Фиброз — разрастание волокнистой соединительной ткани, происходящее, например, в исходе воспаления.
.
В зависимости от особенностей локализации воспалительного процесса в межуточной ткани легкого различают 3 формы межуточной пневмонии:
1. Перибронхиальная пневмония — как правило, развивается как проявление респираторных вирусных инфекций или как осложнение кори. Воспалительный процесс начинается в стенке бронха (панбронхит), затем переходит на перибронхиальную ткань и распространяется на прилежащие межальвеолярные перегородки. Вследствие воспалительной инфильтрации межальвеолярные перегородки утолщаются. В альвеолах накапливается экссудат Экссудат — богатая белком жидкость, выходящая из мелких вен и капилляров в окружающие ткани и полости тела при воспалении.
с большим числом альвеолярных макрофагов, единичными нейтрофилами.
3. Межальвеолярная (интерстициальная) пневмония по своей этиологии, патогенезу и морфологическим проявлениям занимает особое место среди межуточных пневмоний. Данная форма может присоединяться к любой из острых пневмоний, в этих случаях она имеет острое течение и преходящий характер. Интерстициальная пневмония при хроническом течении может быть морфологической основой интерстициальных болезней легких.
Эпидемиология
«Чистые» межуточные пневмонии встречаются крайне редко. При присоединении бактериальной флоры чаще развивается смешанная форма с очагами инфильтрации и, иногда, плевральным выпотом Выпот — скопление жидкости (экссудата или транссудата) в серозной полости.
.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
острое начало, кашель, лихорадка > 4 дней, одышка, тахипноэ, тахикардия, отсутствие достоверных физикальных признаков пневмонии, двустороннее поражение
Cимптомы, течение
Начальные симптомы интерстициальной пневмонии:
— фебрильная лихорадка;
— выраженная одышка;
— кашель со скудной мокротой и иногда с прожилками крови.
Перкуторно (не всегда) определяется небольшое укорочение звука над зоной поражения; при выслушивании — жесткое дыхание, без хрипов.
Классическим считается тезис, что межуточная пневмония никогда не бывает односторонней.
Диагностика
Диагноз, как и при других пневмониях, является клинико-рентгенологическим.
Смешанные формы пневмоний, как правило, возникают в результате снижения иммунобиологических механизмов, приводящего к застою мокроты и активации микробной флоры. При присоединении бактериального компонента смешанная форма пневмонии развивается как осложнение.
В 1% случаев пневмоний регистрируются рентгенотрицательные пневмонии, при которых на рентгенограммах не выявляется ничего кроме общего вздутия легких. Наблюдаются усиление легочного рисунка, диффузные билатеральные затемнения, которые имеют неоднородный пятнистый характер. Плевральный выпот обычно отсутствует.
Рентгенограмма больного с атипичной пневмонией

Лабораторная диагностика
Общий анализ крови. Характерны лейкоцитоз или лейкопения. Разнообразные варианты изменений связаны с различными вероятными этиологическими агентами и вариабельностью иммунного ответа конкретных пациентов.
Бактериоскопия с окраской по Граму и посев мокроты, получаемой при глубоком откашливании. Перед началом микробиологического исследования осуществляется окраска мазка по Граму. При наличии в мазке менее 25 лейкоцитов и/или более 10 эпителиальных клеток (при просмотре не менее 8-10 полей зрения при малом увеличении) дальнейшее исследование нецелесообразно, так как в этом случае изучаемый материал скорее всего представляет собой содержимое ротовой полости.
Результаты исследования мокроты имеют высокую диагностическую ценность при выделении потенциального возбудителя в концентрации ≥106 КОЕ/мл (для бактериальных агентов).
Интерпретация результатов бактериоскопии и посева мокроты должна проводиться с учетом клинических данных.
Тяжелобольным (в том числе большинству госпитализированных пациентов) следует до начала антибактериальной терапии произвести посевы венозной крови (производится забор 2 образцов крови из 2 разных вен с интервалом в 30-40 минут; на каждый образец у взрослых пациентов необходимо отбирать не менее 20 мл крови).
Серологическая диагностика инфекций, вызванных Mycoplasma pneumoniae, Chlamydophila pneumoniae и Legionella spp., должна рассматриваться в ряду обязательных методов исследования.
Исследование плевральной жидкости проводится при наличии плеврального выпота и условий безопасного проведения плевральной пункции (визуализация на латерограмме свободно смещаемой жидкости с толщиной слоя >1 см). Осуществляются подсчет лейкоцитов с лейкоцитарной формулой, определение рН, активности лактатдегидрогеназы, содержания белка, окраска мазков по Граму, выделение культуры, ПЦР ПЦР — полимеразная цепная реакция
.
Дифференциальный диагноз
— бронхиты и бронхиолиты;
— застойная сердечная недостаточность;
— радиационные поражения;
— геморраргии в легочную ткань при контузии легких;
— синдром Гудпасчера;
— идиoпaтичecкий лeгoчнoй гeмocидepoз;
— cиcтeмныe зaбoлeвaния coeдинитeльнoй ткaни (включaя пopaжeния лeгкиx пpи peвмaтoиднoм apтpитe, cклepoдepмии, cиcтeмнoй кpacнoй вoлчaнкe, гpaнyлeмaтoз Beгeнepa, гиcтиoцитoз X, capкoидoз);
— ингaляция тoкcичecкиx вeщecтв, в чacтнocти пapoв бeнзинa;
— ингaляция минepaльнoгo мacлa и дpyгиx жиpoвыx вeщecтв;
— интepcтициaльные пнeвмoниты, aльвeoлиты пpи aнтигeнныx вoздeйcтвияx (лeгкoe фepмepa, птицeвoдa и т.п.);
— пнeвмoкoниoз (асбестоз, силикоз и пр.);
— лeкapcтвeнные пнeвмoниты.
Осложнения
— хронизация процесса с развитием хронических интерстициальных поражений легких;
— тяжелая дыхательная недостаточность.
Лечение
Лечение интерстициальной пневмонии представляет большую сложность, вследствие серьезных затруднений при верификации возбудителя и иммунной недостаточности или, наоборот, гиперергии .
Заболевание характеризуется затяжным течением и резистентностью к проводимой антибактериальной терапии. При эмпирическом выборе антибиотика следует исходить из условий развития пневмонии (внебольничная, внутрибольничная, у лиц с иммунодефицитом), а также из тщательного сбора анамнеза. Решающую роль играют браш-биопсия и исследование мокроты при бронхоскопии.
Статистически, вероятно, наиболее эффективными этиотропными препаратами следует считать макролиды, комбинированные сульфаниламиды, фторхинолоны. Длительность терапии — до исчезновения дыхательной недостаточности, нормализации температуры.
Источник https://deti-klinika.ru/interstitsialnaya-pnevmoniya/
Источник https://www.ayzdorov.ru/lechenie_pnevmoniya_intersticialnaya.php
Источник https://diseases.medelement.com/disease/%D0%B4%D1%80%D1%83%D0%B3%D0%B0%D1%8F-%D0%BF%D0%BD%D0%B5%D0%B2%D0%BC%D0%BE%D0%BD%D0%B8%D1%8F-%D0%B2%D0%BE%D0%B7%D0%B1%D1%83%D0%B4%D0%B8%D1%82%D0%B5%D0%BB%D1%8C-%D0%BD%D0%B5-%D1%83%D1%82%D0%BE%D1%87%D0%BD%D0%B5%D0%BD-j18-8/4243