Спастический запор или запор «от нервов»
Большинство людей знакомы с таким нарушением работы кишечника, как запор. Развивающийся запор приносит массу неудобств и неприятных симптомов. Запор может сопровождаться дискомфортом, болью, психологическими проблемами и ухудшением самочувствия.
Запор – это нарушение работы желудочно-кишечного тракта (ЖКТ), при котором наблюдается замедленное, затрудненное, неполное опорожнение кишечника. Как правило, у человека диагностируется запор при наличии следующих симптомов: продолжительные, чаще всего безрезультатные натуживания, частота стула менее 3 раз в неделю, боль и дискомфорт при походе в туалет 1 . Подробнее с проблемой запора можно ознакомиться в статье «Почему возникает запор. Как лечить?».
Существуют различные виды запора. В данной статье мы сконцентрируем внимание на проблеме спастического запора.
Как возникает спастический запор?
Спастический запор является одним из самых распространенных функциональных расстройств кишечника 1 и образуется из-за слишком высокого тонуса мышечных тканей, что влечет за собой спазмы и создает заторы на определенных участках кишечника. Сегодня под таким типом запора понимают синдром раздраженного кишечника с запором 3,6 . Для запоров данного вида характерны судорожные сокращения стенки кишечника (воспалительные и язвенные процессы, рефлекторный ответ от больных органов брюшной полости, страх боли и т.п.) 2 .
Основными причинами спастического запора являются далекие от кишечника процессы. В первую очередь стоит выделить психологические проблемы. Чаще всего спастический запор возникает на фоне нервных переживаний, эмоциональных потрясений и стрессов 2,6 .
Признаки и особенности спастического запора

Помимо очевидного симптома существуют клинические признаки, которые могут проявляться во время спастического запора 4 :
- повышенное газообразование (метеоризм),
- достаточно сильные схваткообразные боли по всей области живота,
- тошнота и в редких случаях рвота,
- тяжесть в животе и чувство распирания,
- раздражительное состояние и стресс,
- резкое снижение аппетита.
При спастическом запоре стул возможен и несколько раз в день, однако человека может преследовать постоянное ощущение неполного опорожнения кишечника 2,3 .
Лечение и профилактика спастического запора
Лечение любого запора должно быть комплексным. Основной задачей является снятие спазмов и восстановление регулярного стула без дискомфорта. Спастический характер запора требует к себе особого подхода, так как многие варианты самолечения могут усугубить ситуацию.
Когда речь идет о запоре, связанном с психологическими причинами, его лечение должно быть направлено непосредственно на первопричину. Если человек столкнулся с серьезным стрессом, страхом или эмоциональной перенапряженностью, нужно обеспечить эмоциональную стабильность, свести стрессовые ситуации к минимуму. В целом общие рекомендации по лечению непосредственно запора будут следующими: соблюдение диеты, физическая нагрузка для нормализации работы кишечника, приём слабительных и спазмолитических препаратов.
Несомненно, важную роль в избавлении от запора играет потребляемый рацион. Нормализации работы кишечника способствуют 5,11 :
- черный хлеб,
- сухофрукты,
- сырые овощи и фрукты,
- отруби,
- крупы, кроме риса и манки,
- нежирное мясо,
- молочные продукты невысокой жирности.
Следует обратить внимание на следующие факторы при подборе диеты при запоре 5,11 :
- исключение крепкого чая, кофе, продуктов брожения, которые могут вызывать метеоризм;
- соблюдение водного баланса (необходимо выпивать минимум 1,5-2 литра чистой воды в день 5 );
- контроль за потреблением клетчатки, так как иногда чрезмерное потребление клетчатки может усилить симптомы запора, а при спастическом запоре может приводить к усилению болевых ощущений в кишечнике;
- дробное питание не реже 4-5 раз в день.
Дополнить правильное питание следует физическими упражнениями, которые укрепляют мускулатуру брюшной области, усиливают моторику кишечника и в целом положительно воздействуют на организм, включая психологическое состояние, что особенно актуально при спастическом запоре 5,11 .
Если вышеприведенные рекомендации не помогли, или у человека нет возможности проследить за своим питанием и вести здоровый образ жизни, на помощь приходят слабительные препараты. Однако стоит знать, что некоторые слабительные препараты, представленные в аптеках, могут вызывать привыкание. Кишечник настолько расслабляется, что становится «ленивым» и уже не может обойтись без лекарственной помощи 10,11 .
Оптимальным выбором для решения проблемы спастического запора является Дюфалак ® . Его преимущества:
- Двойное действие: мягкое и комфортное очищение кишечника без резких спазмов и позывов, а также нормализация его микрофлоры за счёт пребиотического эффекта 7 .
- При приеме Дюфалак ® кишечник не перестаёт работать самостоятельно 8 .
- Высокий профиль безопасности: разрешен для использования людям всех возрастов, в том числе детям с первых дней жизни, а также беременным и кормящим женщинам 7 .
- Возможность применять препарат так длительно, как это необходимо 7,8 , он не вызывает привыкания*
- Действие на всем протяжении толстого кишечника, восстановление естественного ритма работы кишечника и обеспечение длительного эффекта в нормализации стула 7,9 .
Статья написана при участии экспертов Abbott
Благодаря двойному действию, Дюфалак ® не просто разово устраняет запор, а восстанавливает правильную работу кишечника и обеспечивает длительный эффект в нормализации стула 1,2 .
1. Мягко очищает кишечник без резких позывов, спазмов и натуживания
2.Восстанавливает баланс его микрофлоры за счёт пребиотического эффекта
- Обеспечивает естественный и физиологичный стул 1
- Разрешён детям с 0 лет, а также беременным и кормящим женщинам, людям с сахарным диабетом 1
- Можно принимать без ограничения по длительности 1,3
- Не вызывает привыкания *
- Минимальный риск развития аллергических реакций 1
- Приём 1 раз в день
- Подходит для всей семьи: взрослым, детям 0+, беременным и кормящим женщинам, старшему поколению
- Разнообразие форм выпуска, в том числе в виде одноразовых пакетиков с готовым сиропом
* Здесь привыкание – уменьшение слабительного действия препарата при длительном приёме (у Дюфалак® при приеме в течение года) 3-5
1. Инструкция по медицинскому применению препарата Дюфалак®, сироп от 27.01.2022 и Дюфалак®, сироп (со сливовым вкусом) от 02.11.2022.
2. Жу и др. Наблюдение лечебных эффектов лактулозы при послеродовом запоре, основанное на результатах выборочного исследования. Международный журнал клинической и экспериментальной медицины 2015;8(10):19167-19171.
3. Буассон Дж. Привыкание при длительном применении Дюфалак® у пациентов с хроническим запором. М.С.Д. — 1995-24-№8 :439-444.
4. Хронический запор: метод. рекомендации / Парфенов А.И. [и др.]; ГБУЗ Моск. клин. науч. центр Центр. науч.-исслед. ин-т гастроэнтерологии. — М.: Прима Принт, 2016. — 52 с.: ил., табл. — ISBN 978-5-9907558-8-8
5. Клинические рекомендации «Запор» 2021 г. в подразделе официального сайта Минздрава России «Рубрикатор клинических рекомендаций» под уникальным идентификационным номером КР274 (https://cr.minzdrav.gov.ru/recomend/274_2)
Статья написана при участии экспертов Abbott
*Здесь привыкание – уменьшение слабительного действия препарата при длительном приеме (у Дюфалак® при приеме в течение года) 8,10,11
1. Кучерявый Ю.А, Андреев Д.Н., Черемушкин С.В. Хронический запор: актуальность, проблемы и современные возможности лечения // Consilium Medicum – 2017; 19(8):24-29.
2. Яблокова Е.А., Горелов А.В., Сичинава И.В. Запоры у детей: диагностика и лечение // Русский Медицинский журнал – 2014. – Т.2. –№20. – С. 1452-1458.2. Копанев Ю. А. Комплексный подход к лечению функциональных запоров у детей //Доктор. Ру. – 2010. – №. 1. – С. 55-58.
3. Юхименко Ж. В. Особенности клинических проявлений заболеваний верхних отделов пищеварительного тракта у детей с разными типами психосоматической конституции //Сборник материалов Международной научно-практической конференции. 2015 – С. 120-122.
4. Минушкин О.Н. Хронический запор (определение, эпидемиология, диагностика): современная медикаментозная терапия // Медицинский совет. 2015. № 13. С. 100-105.
5. Тумаренко А. В., Скворцов В. В. Современные подходы к фармакотерапии запоров //Медицинский совет. – 2016. – №. 5.
6. Клинические рекомендации «Синдром раздраженнго кишечника» 2021 г. в подразделе официального сайта Минздрава России «Рубрикатор клинических рекомендаций» под уникальным идентификационным номером КР190 (https://cr.minzdrav.gov.ru/recomend/190_2)
7. Инструкция по медицинскому применению препарата Дюфалак®, сироп от 27.01.2022 и Дюфалак®, сироп (со сливовым вкусом) от 02.11.2022.
8. Буассон Дж. Привыкание при длительном применении Дюфалак® у пациентов с хроническим запором. М.С.Д. — 1995-24-№8 :439-444. (J.Boisson. Traitement de la constipation chronique par Duphalac® Tolerance a long terme. M.C.D.-1995-24-№8, 439-444).
9. Жу и др. Наблюдение лечебных эффектов лактулозы при послеродовом запоре, основанное на результатах выборочного исследования. Международный журнал клинической и экспериментальной медицины 2015;8(10):19167-19171. (Zhou et al., Observations on the curative effect of lactulose for postpartum constipation based on a large sample study. Int J Clin Exp Med 2015;8(10):19167-19171).
10. Клинические рекомендации «Запор» 2021 г. в подразделе официального сайта Минздрава России «Рубрикатор клинических рекомендаций» под уникальным идентификационным номером КР274 (https://cr.minzdrav.gov.ru/recomend/274_2)
11. Хронический запор: метод. рекомендации / Парфенов А.И. и др.]; ГБУЗ Моск. клин. науч. центр Центр. науч.-исслед. ин-т гастроэнтерологии. — М.: Прима Принт, 2016. — 52 с.: ил., табл. — ISBN 978-5- 9907558-8-8.
Спастический запор

Спастический запор
Спастический запор — причины, симптомы, лечение | Фитомуцил Норм
Что такое спастический запор и как его лечить? О причинах и симптомах, а также слабительных, помогающих при запорах спастического характера у взрослых — в статье. Фитомуцил Норм
Фитомуцил Норм
Задержка стула может быть связана как с замедлением моторики кишечника, так и с его ускоренной работой. Рассогласование процессов пищеварения, нарушение тонуса мышц приводят к спастическим запорам.
Повышение тонуса гладкой мускулатуры — это состояние, противоположное атонии. Непроизвольные сокращения кишечника становятся причинами нарушения моторики. В результате каловые массы задерживаются дольше положенного в различных отделах кишечника, прессуются, опорожнение становится затруднительным.
Специфика лечения спастического запора в том, что не все слабительные препараты могут подойти. Так, лекарства, которые стимулируют рецепторы стенок кишечника, под запретом — они могут привести к ухудшению состояния.
Причины спастических запоров
Повышение тонуса мускулатуры часто связано с несколькими факторами:
- неврологические нарушения;
- эндокринные заболевания и изменение гормонального статуса;
- синдром раздраженного кишечника с преобладанием запоров;
- стрессы, воспалительные заболевания органов ЖКТ;
- прием некоторых лекарственных средств, влияющих на мышечный тонус и др.

Причинами спастических запоров могут быть перенесенные операции, особенности питания и др. Они также служат усугубляющими факторами.
Спазм провоцируют различные факторы. Мускулатура кишечника регулируется в том числе особенностями передачи нервных импульсов. На состояние кишечника влияет множество процессов. Поэтому причинами спастических запоров становятся неврологические заболевания, дефицит витаминов и минералов, малоподвижный образ жизни, психоэмоциональные потрясения, влияющие на работу нервной системы и др.
Нарушают тонус мускулатуры и интоксикации, несбалансированное питание, включая длительное голодание и нерегулярный прием пищи.
Симптомы и проявления
Узнать спастический запор довольно легко. Врачи Шульпекова Ю. О. и Ивашкин В. Т. описывают его следующим образом: «Запоры носят характер спастических, когда тонус какого-то участка кишки повышен и каловые массы не могут преодолеть это место. Кал приобретает вид овечьего» (Шульпекова, Ивашкин, 2004, с. 49).
В отличие от атонических, эти формы запоров реже бывают затяжными, задержка стула длится не более 2–5 дней. Стул может быть и ежедневным, но фрагментированным и в очень малом объеме.
Сопутствующими признаками могут быть следующие:
- боли и спазмы в животе;
- вздутие живота, повышенное газообразование;
- ложные позывы к дефекации;
- чувство тяжести в животе.
Боль и дискомфорт могут локализоваться в разных отделах живота, все зависит от того, какой участок мускулатуры спазмирован, где именно наблюдается скопление плотных каловых масс, газов. Поэтому симптомом спастического запора может быть боль в боку слева или справа, внизу живота и в эпигастральной области.
Существуют и неспецифические проявления, связанные с интоксикацией организма: тошнота, головная боль, головокружение, повышенное потоотделение, бледность кожи, усталость, снижение работоспособности, раздражительность.
Осложнения спастических запоров
Некоторые симптомы спастического запора, который наблюдается длительное время, связаны с развивающимися осложнениями. К таким проявлениям относят:
Стоит отметить, что травмирование слизистых оболочек кишечника твердыми каловыми массами, хронические интоксикации могут приводить к тяжелым осложнениям, повышают риск колоректального рака, сердечно-сосудистых заболеваний. Поэтому важно получить своевременную помощь врача.

Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Особенности лечения
Лечение спастических запоров у взрослых должно быть комплексным и тщательно продуманным. Введение в рацион отрубей способно решить проблему запора. Но если учесть спастический характер задержки стула, следует быть осторожным.
Например, Минушкин утверждает: «Издержки диетических мероприятий заложены в том, что диета предполагает введение большого количества шлаковых компонентов, (что рассчитано на преобладание гипомоторных расстройств кишечника), а если преобладают гипермоторные расстройства, тогда они усугубляются» (Минушкин, 2003, с. 52).
Выделяют несколько подходов к коррекции состояния при запорах спастического характера:
- Коррекция диеты, увеличение объема клетчатки. Отказываться от употребления пищевых волокон при такой форме запоров не стоит, но вводить их следует осторожно. Клетчатка мягко стимулирует перистальтику, увеличивает объем каловых масс, способствует регулярному очищению кишечника.
- Коррекция курса лечения. Этот метод используется, когда спастический запор связан с применением определенных препаратов. Такой подход возможен только по согласованию с врачом.
- Симптоматическое лечение. Если точная причина спазмов неизвестна или спастический запор развился на фоне нервного напряжения, целесообразна симптоматическая терапия. Она поможет восстановить нормальный ритм работы кишечника, устранит неприятные проявления задержки дефекации. В перечень мер входит прием слабительных средств.
Пересмотр диеты, применение отрубей или других форм пищевых волокон должны быть согласованы с врачом. Необходимо наблюдать за реакциями пищеварительной системы, обязательно придерживаться подходящего водного режима, чтобы не усугубить проблему.
В случаях, когда спазмы являются побочным действием лекарственных средств, самостоятельно корректировать их дозировку и тем более отменять препараты ни в коем случае нельзя. Сообщите врачу о побочных эффектах, и он предложит альтернативное решение в вашем случае.
Симптоматическое лечение спастических запоров заключается в применении разных групп лекарственных средств. Среди них:
- Спазмолитики: препараты, которые снимают спазм мускулатуры.
- Регуляторы моторики кишечника: средства, направленные на нормализацию мышечного тонуса, процессов всасывания воды в кишечнике и пр.
- Обезболивающие: анальгетики, снимающие болезненные ощущения.
- Ветрогонные средства: препараты, уменьшающие объем газов и способствующие устранению вздутия.
- Слабительные: средства, которые могут экстренно помочь опорожнить кишечник. Некоторые препараты допустимо применять в течение длительного времени, в том числе для восстановления нормального ритма работы кишечника.
Помните, что выяснить причину и назначить подходящее лечение должен врач.
В выборе слабительного при спастическом запоре нужно быть осторожным. Так называемые смягчающие средства (вазелиновое и миндальное масло, глицерин, докузат натрия) нередко провоцируют ректальные кровотечения, снижают всасывание жирорастворимых витаминов.
Раздражающие рецепторы кишечника лекарства способны вызвать привыкание и тяжелые осложнения. В результате может сформироваться инертная кишка — собственный стул будет отсутствовать полностью.
Контактные слабительные демонстрируют эффективность с наибольшей безопасностью. К ним относят средства, увеличивающие объем кишечного содержимого. Растительные волокна можно применять длительное время. Один из таких препаратов — «Фитомуцил Норм». Он содержит оптимальное соотношение растворимых и нерастворимых пищевых волокон, которые способствуют физиологичному очищению кишечника без боли, спазмов и вздутия. В состав входят два натуральных компонента: оболочка семян подорожника и мякоть плодов домашней сливы. Растворимые волокна превращаются в гель и способствуют мягкому выведению каловых масс. Средство не содержит сенну, не вызывает привыкания, не оказывает стимулирующего влияния на рецепторный аппарат кишечника.
Особенности диеты
При спастических запорах ограничивают продукты и блюда, оказывающие раздражающее действие на слизистые оболочки ЖКТ. К ним относят:
- овощи, богатые эфирными маслами: редис, чеснок, лук и др.;
- копчености, маринады, соленую пищу;
- перченые блюда и специи;
- жареные, жирные продукты;
- сдобу, газировку, крепкий кофе и чай и др.
Диета может быть разработана индивидуально с учетом потребностей, общего состояния здоровья человека.
Основу ежедневного рациона могут составлять крупы, нежирные сорта рыбы, мяса, птица. Важно употреблять первые блюда — супы на нежирном бульоне. Свежие овощи и фрукты полезны при запорах, поскольку содержат много пищевых волокон. Но следует наблюдать за своим состоянием и реакцией кишечника, особенно если вы уже принимаете клетчатку дополнительно.
В качестве десертов подойдут муссы, кисломолочные продукты, сухофрукты, творожные запеканки. Следует отказаться от кондитерских изделий, шоколада, какао, выпечки.
Хлеб стоит выбирать из муки грубого помола. Свежий белый хлеб под запретом, разрешается употреблять небольшое количество вчерашнего хлеба. Сухари могут усугубить проблему.
Профилактика
Предупредить спастические запоры можно с помощью сбалансированного питания, достаточного количества клетчатки в рационе, соблюдения оптимального питьевого режима. Важно стараться избегать стрессов или освоить техники противостояния сильному напряжению.
В борьбе с запорами помогут регулярные физические нагрузки с учетом состояния здоровья, внимание к хроническим заболеваниям, если таковые имеются. Лекарственные средства стоит применять рационально, по согласованию с врачом. От вредных привычек следует отказаться.
Важно проконсультироваться с врачом по поводу спастических запоров. Существуют определенные ограничения, и только специалист подскажет, как справиться с проблемой. Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Колит кишечника у взрослых

Боли, урчание, вздутие живота и ощущение переполненности кишечника могут говорить о колите. Такие симптомы лучше не игнорировать. Ведь невылеченный колит иногда становится причиной тяжелых осложнений, например, язв. К счастью, колит можно вылечить, если вовремя обратиться к врачу и скорректировать питание.
Что такое «колит»?
Колит – это воспаление слизистой оболочки или более глубоких слоев толстого кишечника. Заболевание не из приятных, оно вызывает очень сильные боли в животе и бытовой дискомфорт.
Толстый кишечник – продолжение тонкого, здесь происходит завершающая стадия пищеварения. Заканчивается он сфинктером прямой кишки. Благодаря сокращению гладкомышечной мускулатуры, которая составляет срединный слой всех кишок, по толстому кишечнику осуществляется продвижение остатков пищи с соками (химуса) и выведение каловых масс (рис. 1).
Толстый кишечник выполняет важные функции:
- Завершение процесса пищеварения и всасывания полезных веществ (глюкозы, аминокислот, витаминов).
- Формирование каловых масс. Жидкость всасывается в кровь, а клетчатка, остатки непереваренной пищи и слизи — уплотняются. Бактерии могут составлять до 50% массы кала.
- Выделительная. Через толстый кишечник выводятся продукты белкового обмена (креатинин, мочевина, мочевая кислота, остатки непереваренных жиров и клетчатка, множество токсинов).
- Защитная. Обеспечивается полезной микрофлорой, которая препятствует размножению патогенных бактерий. В слизистом слое толстого кишечника содержится около 70% клеток иммунной системы (лимфоцитов), которые при инфекционных угрозах способны синтезировать антитела. Деятельность иммунных клеток во многом зависит от состава микрофлоры.
- Синтез витаминов. Благодаря бифидобактериям в толстом кишечнике образуются витамины группы B, K, E, D, PP, биотин, фолиевая кислота. Они обеспечивают нормальное кроветворение, свертывание крови при кровотечениях, работу нервной системы, здоровое состояние кожи и костно-мышечной системы.
- Особая роль в работе толстого кишечника принадлежит микрофлоре – бифидобактериям, бактероидам, энтерококкам, лактобактериям, кишечной палочке, которые обеспечивают остаточное переваривание пищи, разложение белков, сбраживание углеводов, образование витаминов. Такая флора составляет 96–98% всех микроорганизмов кишечника и весит около 1,5 кг!
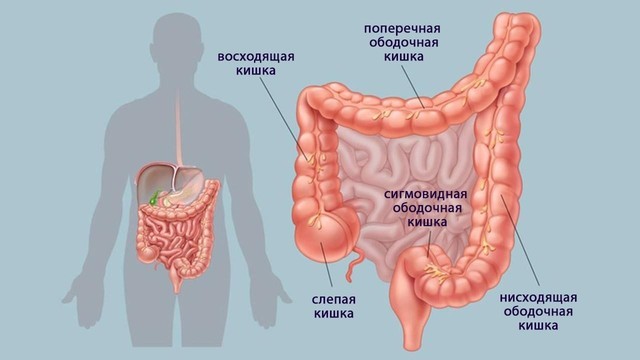
Рисунок 1. Толстый кишечник — это продолжение тонкого кишечника. Именно здесь происходит формирование каловых масс. Он разделяется на ободочную (в нее входят слепая, восходящая, поперечная, нисходящая и сигмовидная кишки) и прямую кишку. Стенка кишки, в свою очередь, состоит из слизистого (внутреннего), мышечного (среднего) и серозного (наружного) слоев. Источник
Оставшиеся 2–4% кишечной микрофлоры составляют условно-патогенные микроорганизмы (УПМ) – протеи, кампилобактер, некоторые стрептококки, цитробактер, дрожжеподобные грибки.
При иммунных сбоях в организме, переедании, заболеваниях органов пищеварения, попадании патогенных микроорганизмов соотношение между нормальной и условно-патогенной флорой изменяется, и количество УПМ превышает допустимые нормы. В этом случае любой негативный фактор, как спусковой крючок, может запустить процесс воспаления. Дисбиоз, таким образом, одна из главных причин возникновения колита.
Причины колита
Проявления колита одинаковы при разных причинах. Если причину найти не удается, колит называют «неспецифическим».
Важно! Для полноценного излечения важно знать конкретную причину появления колита. Выявить ее может только врач совместно с пациентом. В развитии заболевания большую роль играют пищевые и поведенческие привычки.
Возможными причинами колита могут быть:
- Инфекции. Связаны с попаданием и размножением в кишечнике патогенных микроорганизмов или паразитов: возбудители дизентерии, иерсиниоза, золотистого стафилококка, лямблии, аскариды, амебы и др. Условно-патогенная флора также может стать причиной воспаления толстого кишечника, если начнет преобладать.
- Патология желудочно-кишечного тракта – гастриты, язвенная болезнь, холециститы и панкреатиты, желчнокаменная болезнь, энтериты. Такой колит называют вторичным.
- Наличие любых очагов хронической инфекции, из которых возбудители могут попасть в кишечник (гнойничковые болезни кожи, воспаления дыхательных путей и ЛОР-органов, туберкулез).
- Пренебрежение правилами здорового питания. Это частое переедание, злоупотребление острой и жареной пищей, сладостями и мучными изделиями, недостаточное количество клетчатки в пище, употребление некачественных продуктов.
- Частые стрессовые ситуации и эмоционально-психические факторы.
- Аутоиммунные состояния (когда иммунные клетки “по ошибке” атакуют стенки кишечника) и системные поражения соединительной ткани, предрасположенность к которым часто передается по наследству.
- Лекарственные и токсические нагрузки на организм: прием антибиотиков, противовоспалительных средств, обезболивающих, гормональных препаратов, слабительных, алкоголя. Так, на фоне приема антибиотиков может возникнуть псевдомембранозный колит (антибиотик-ассоциированная диарея), который провоцируется клостридиями – представителями условно-патогенных бактерий кишечника. Под действием антибиотиков и на фоне разрушения полезных микроорганизмов клостридии кишечника размножаются и переходят в токсинообразующую форму, повреждая слизистую толстой кишки.
- Травмы или оперативные вмешательства на органах брюшной полости, когда вследствие спаечного процесса нарушается нормальная анатомия кишки.
Еще одна причина воспаления – врожденные и наследственные патологии кишечника, которые сопровождаются его удлинением или расширением (мегаколон, долихосигма), формированием полипов в просвете кишечника или дивертикулов (выпячивание стенки кишечника в брюшную полость), патологической подвижностью различных отделов кишечника, ферментативной недостаточностью, глютеновой энтеропатией (непереносимостью глиадина – белка злаков).
Виды и формы колита
Существуют различные классификации колитов, основанные на характере течения болезни, причинах ее возникновения, степени тяжести, локализации и так далее.
По течению колит различают на:
- Острый – состояние, которое протекает с ярко выраженными симптомами. Возникает внезапно. Часто сочетается с воспалением желудка, тонкого кишечника и называется «гастроэнтероколитом». Причинные факторы такого воспаления: инфекции, прием антибиотиков, острое нарушение кровообращения в сосудах брыжейки, которые питают части толстого кишечника.
- Хронический – протекает с периодическим усилением и ослаблением симптомов, во время ремиссии никак себя не проявляет. Причины разнообразны: патогенные и условно-патогенные микроорганизмы, паразиты и простейшие, недостаточность кровообращения в сосудах кишечника, прием лекарств, алиментарный фактор (особенность питания), коллагенозы (системная склеродермия и васкулиты), эндометриоз кишечника и многие другие.
По характеру патологических изменений в стенке толстой кишки и глубине поражения различают колиты:
- Катаральный – начальная стадия воспаления, когда в процесс вовлекается только слизистая оболочка. Возникает ее отек, нарушение функции. Чаще протекает в острой форме, сопровождается болями, изменением характера стула и учащением дефекации, возможно повышение температуры.
- Эрозивный – нарушается целостность слизистой кишечника. Воспаление глубже, чем при катаральном колите. На внутренней оболочке кишечника формируются эрозии, которые могут трансформироваться в более глубокие дефекты – язвы.
- Язвенный – тяжелая степень воспаления, при которой поражены все слои кишечника. Образующиеся язвы (рис. 2) могут кровить и создавать угрозу перитонита – тяжелого состояния, связанного с воспалением всей брюшной полости.
- Спастический. Связан со спазмами гладкомышечной мускулатуры и нарушением перистальтики (двигательной функции кишечника). В результате этого возникают запоры, чувство неполного опорожнения кишечника.
- Атрофический – колит, при котором в результате длительных спазмов и застоя кала или системных заболеваний соединительной ткани происходит истончение слизистого и мышечного слоев кишечника. На фоне атрофического колита часто появляются язвы.
- Диффузный. В этом случае воспаляются тонкий и толстый кишечник – развивается энтероколит.
Симптомы
Ведущий признак всех колитов – тупая или схваткообразная боль в животе. Локализация боли зависит от того, какой участок кишечника воспален. Болеть может в области пупка, правой подвздошной области, левом подреберьи и по всему животу. После отхождения газов и похода в туалет обычно наступает временное облегчение, а после еды боль, наоборот, усиливается. Помочь снять болевой симптом могут также спазмолитики и теплый компресс.
Важно! Боль при движениях, ходьбе, беге, тряске и натуживании свидетельствует о тяжелом колите, при котором воспаляется серозная оболочка, покрывающая кишечник снаружи.
Кроме болевого синдрома, колитам свойственны:
- Нарушение стула. При остром колите возникает диарея, для хронического характерно чередование запоров и поносов, для спастического – так называемый «овечий кал».
- Урчание в животе, которое усиливается после еды, повышенное газообразование (метеоризм).
- Присутствие патологических примесей в кале в виде слизи и крови, зеленоватых прожилок.
- Чувство переполненности и тяжести в кишечнике.
- Ложные и болезненные позывы к опорожнению кишечника (тенезмы).
- Потеря аппетита и снижение веса – характерны для хронических колитов.
- Повышение температуры, головная боль, слабость, недомогание – характерны для острого и язвенного колитов.
Особая форма колита, которая приводит к тяжелым последствиям, инвалидизации и риску летального исхода, – неспецифический язвенный колит (НЯК). Для него характерны:
- диарея частотой 4–8 и более раз в сутки;
- кровь в кале;
- неотложные позывы к дефекации;
- анемия (снижение гемоглобина) в связи с кишечным кровотечением и нарушением всасывания питательных веществ и микроэлементов;
- повышение температуры и учащение пульса при среднетяжелых и тяжелых формах;
- внекишечные проявления в виде артритов, поражения глаз, кожи, щитовидной железы, печени и желчевыводящих путей.
Важно! Колит иногда легко спутать с синдромом раздраженного кишечника, который может вызывать у некоторых людей схожие симптомы. Однако он не связан с воспалением или повреждением тканей кишки. Лечение этих болезней также различается. Другое расстройство с подобными симптомами — целиакия (непереносимость глютена). В этом случае воспаление присутствует, но проходит после отказа от глютеносодержащих продуктов. При возникновении спазмов и болей в животе не пренебрегайте диагностикой, это важный этап лечения, без которого победить болезнь очень трудно.

Гастроэнтеролог осматривает пациента. Фото: pixel-shot.com / freepik.com
Диагностика
При подозрении на колит и при его обострении врач рекомендует пациенту следующие исследования:
- Клинический анализ крови. Он покажет степень воспалительного процесса и анемии.
- Общий анализ мочи. Необходим для исключения патологии в мочевыделительной системе.
- Биохимический анализ – включает определение уровня глюкозы крови, показателей работы печени (билирубина, АЛТ, АСТ, ГГТ), что важно для исключения «фоновых заболеваний».
- Анализ крови на ИФА для диагностики инфекций, способных спровоцировать колит (например, иерсиниоз, лямблиоз, аскаридоз).
- Бактериологический анализ кала с выделением патогенной, условно-патогенной и нормальной микрофлоры кишечника. Копрограмма – анализ кала для оценки степени воспалительной реакции кишечника и наличия гнилостных или бродильных процессов, ферментативной недостаточности, скрытого кровотечения.
- УЗИ органов брюшной полости. Подтвердит наличие признаков холецистита, желчнокаменной болезни, панкреатита. С помощью УЗИ можно оценить степень повышенного газообразования в кишечнике и наличие жидкости в брюшной полости.
- Рентгенологические исследования, из которых наиболее информативны ирригоскопия и компьютерная томограмма (КТ). Ирригоскопия заключается в введении рентгеноконтрастного вещества через прямую кишку с последующей оценкой состояния кишечника. Позволяет диагностировать различные аномалии. На КТ, кроме изменений в толстом кишечнике, можно увидеть признаки энтерита, увеличенные лимфоузлы и особенности развития кишечника.
- Эндоскопические методы исследования – ректороманоскопия (осмотр прямой и сигмовидной кишок) и колоноскопия (осмотр слизистой толстого кишечника на всем протяжении). Осуществляется специальными аппаратами через прямую кишку, требует определенной подготовки кишечника и предварительного обезболивания.
- Биопсия. Проводится при подозрении на трансформацию в рак кишечника. Заключается в иссечении кусочка патологической ткани для проведения патогистологического исследования и точной диагностики.
Лечение
Лечение колита у взрослых проводится комплексно, зависит от выраженности симптомов и причины болезни. При этом назначается определенная диета и медикаментозные средства. Санаторно-курортное лечение может быть эффективным при стихании обострения или в межрецидивный период.
Диета
Избавление от колита немыслимо без соблюдения рекомендаций по питанию. Предпочтение отдается отварным, паровым или запеченным без корочки блюдам. Приветствуется подогретая жидкая и протертая еда с кратностью приема 4–6 раз в сутки малыми порциями. Переедание и голодание крайне неблагоприятно сказывается на течении колитов. При избыточном метеоризме не показаны продукты, которые содержат углеводы и молоко.
Важно! Цель диеты – снизить нагрузку на ЖКТ, ускорить заживление слизистой. Вся употребляемая пища должна быть щадящей и легкоусвояемой, необходимо исключить механические и химические раздражители.
Полезными при колите будут:
- нежирные сорта мяса, рыбы и птицы;
- разваренные каши из гречки, риса, овсяной или манной круп;
- кисели и желе домашнего приготовления;
- подсушенный белый хлеб;
- овощи в отварном и запеченном виде (картофель, кабачки, цветная капуста, тыква, морковь), запеченные яблоки;
- обезжиренный творог и творожные запеканки;
- яйца всмятку или в виде омлета.
Объем потребляемой жидкости должен составлять 1,5–2 л в сутки в виде крепкого чая, отвара шиповника, несладких компотов из яблок, груш, айвы, смородины, некрепкого кофе, какао на воде.
Из десертов не навредит мармелад, пастила, шоколад в малых количествах.
Запрещенные напитки и продукты:
- алкоголь,
- концентрированные соки,
- газированные напитки,
- свежая выпечка и черный хлеб,
- бобовые,
- жирные сорта мяса и рыбы,
- молоко,
- сырые овощи,
- грибы,
- макаронные изделия,
- каши из пшена, пшеницы, ячневой крупы, перловки,
- наваристые бульоны,
- консервы,
- домашние соленья, маринады, пряности,
- копченые и жареные блюда.
Медикаментозное лечение
Для лечения колита используют следующие группы лекарственных средств:
- Антибиотики, нитрофураны и противопаразитарные средства. Назначаются при колитах, которые вызваны патогенной и условно-патогенной флорой, простейшими, глистными инвазиями.
- Средства для восстановления нормальной флоры кишечника:
- пробиотики – препараты, содержащие живые бифидо-, лакто-, колибактерии;
- пребиотики – вещества, которые создают среду для роста полезных бактерий, обладают послабляющим действием, способствуют выведению токсинов;
- синбиотики – содержат и пробиотики, и пребиотики.
- Симптоматические средства. Для устранения болей при колитах назначаются спазмолитики, при повышенном газообразовании – симетикон. Для улучшения переваривания пищи рекомендуются ферментные препараты. При колите с учащением стула эффективными будут вяжущие и обволакивающие препараты, сорбенты. Для нормализации стула при запорах назначают средства на основе лактулозы и натрия пикосульфата.
Если ведущей причиной колита выступает ишемия (недостаточность кровообращения в сосудах кишечника), то применяются средства для лечения атеросклероза, антиагреганты для подавления тромбообразования и специфические сердечно-сосудистые препараты. При колитах, связанных со стрессами и нервно-эмоциональным перенапряжением, в комплекс лечения включаются психотропные препараты.
Особого подхода в лечении требует неспецифический язвенный колит. В основе этого заболевания лежит аутоиммунное воспаление, поэтому для лечения НЯК нужны специфические лекарственные средства. К ним относят:
- аминосалицилаты (в виде капсул для приема внутрь, свечей и для клизм);
- глюкокортикостероидные гормоны;
- цитостатики;
- препараты биологической терапии.
Эффект от лечения НЯК наступает не скоро, длительность терапии в среднем составляет от 12 недель до 2 лет. После устранения симптомов язвенного колита требуется длительное поддерживающее лечение для исключения частых обострений и предотвращения осложнений заболевания.
Могут ли помочь народные средства в лечении колитов?
Для излечения важно поставить диагноз, выявить и устранить причинный фактор. При этом для снятия неприятных симптомов колита могут быть полезны народные средства. Теплый травяной чай или настой из ромашки, фенхеля, мяты, тмина, шалфея, тысячелистника снимают спазмы в кишечнике и ослабляют метеоризм, обладают легким противовоспалительным эффектом.
Для устранения запоров применяют кору крушины, лист сенны, семя льна, душицу, солодку. Вяжущим действием обладают кора дуба, корка граната, черемуха.
Что будет, если колит кишечника не лечить? Осложнения

Испытывающий боль в животе мужчина. Фото: yakobchuk / freepik.com
Длительное хроническое воспаление в толстом кишечнике может привести к неприятным последствиям. Это:
- Астеноневротический синдром с повышенной утомляемостью и слабостью, снижением работоспособности.
- Энтероколит – воспаление толстого и тонкого кишечника. При этом возникают анемия, синдром витаминной недостаточности и нарушения всасывания питательных веществ, что отражается на работе всех систем организма, состоянии кожи, ногтей и волос.
- Непроходимость кишечника. Провоцируется атрофическими и спастическими колитами, аномалиями кишечника и нарушением его подвижности. Непроходимость кишечника сопровождается риском перитонита и требует неотложного хирургического вмешательства.
- Прободение язв кишечника с возникновением состояний, угрожающих жизни. Это кишечное кровотечение, возникновение перитонита и угроза сепсиса – заражения крови.
Важно! Если не лечить колит, есть риск возникновения рака кишечника. Более частая трансформация в рак возникает при язвенном колите.
Профилактика
Колит часто имеет хроническое течение. Для предупреждения обострений или предотвращения этого заболевания важно:
- Соблюдать рекомендации по здоровому питанию: не переедать, не злоупотреблять жирными, жареными, копчеными продуктами, специями, острыми, солеными и консервированными продуктами, сладостями, алкоголем и газированными напитками, фастфудом.
- Не употреблять несвежие продукты, недостаточно термически обработанные мясо и рыбу, немытые овощи, ягоды и фрукты.
- Не заниматься самолечением, особенно антибиотикотерапией.
- Своевременно диагностировать и лечить любую другую патологию ЖКТ, которая провоцирует вторичный колит кишечника.
- Заниматься физкультурой и хорошо высыпаться.
Для поддержания нормальной микрофлоры кишечника следует употреблять кисломолочные продукты, достаточное количество клетчатки (если нет обострения колита). Среди таких продуктов: овощи, фрукты и ягоды, сухофрукты, крупы, бобовые, зерновой хлеб.
Важно! Клетчатка представляет собой сложный углевод, который не ферментируется пищеварительными соками. Она нужна для нормальной работы желудочно-кишечного тракта и поддержания микрофлоры.
Также полезными могут быть препараты на основе пищевых волокон, например, псиллиум (шелуха семян подорожника), который нормализует перистальтику кишечника, частоту и объем стула.
Заключение
Многообразие причин колита, риск осложнений – основание для того, чтобы пациент обратился за квалифицированной помощью, прошел полноценное обследование и лечение. Но даже лучшие препараты и опытные специалисты не смогут побороть болезнь, если пациент пренебрегает правильным питанием и здоровым образом жизни.
Источник https://duphalac.ru/vzroslye/spasticheskiy-zapor/
Источник https://www.fitomucil.ru/articles/zapor-spasticheskiy/
Источник https://medportal.ru/enc/gastroenterology/intestine/3/