Плоскоклеточный рак пищевода и лечение его народными средствами
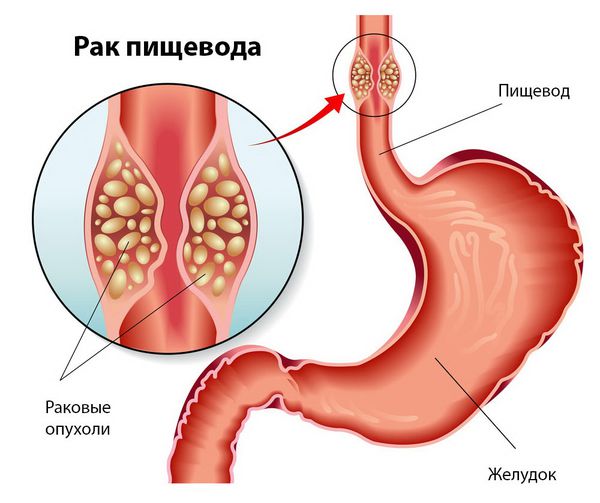
Рак пищевода – злокачественное заболевание, исходящее из его слизистой оболочки. Рак является наиболее частым заболеванием пищевода. Болеют преимущественно мужчины (3:1), у женщин рак пищевода не входит в список 10 наиболее распространённых онкологических заболеваний. Учитывая анатомическую структуру пищевода, самой частой формой рака пищевода в мире является плоскоклеточный рак.
На втором месте — аденокарцинома пищевода — рак, исходящий из железистого эпителия.
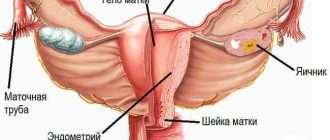
Анатомия пищевода
Пищевод представляет собой полую мышечную трубку, которая соединяет глотку и ротовую полость с желудком. Стенка пищевода построена из слизистой оболочки, подслизистой основы, мышечной и адвентициальной оболочек. Мышечная оболочка пищевода состоит из двух слоев: наружного продольного и внутреннего циркулярного. В верхней части пищевода мышечная оболочка образована поперечно-мышечными волокнами. Примерно на уровне одной трети пищевода (считая сверху) поперечно-полосатые мышечные волокна постепенно заменяются гладкомышечными. В нижней части мышечная оболочка состоит только из гладкомышечной ткани.
Слизистая оболочка покрыта многослойным плоским эпителием, в подслизистой оболочке находятся слизистые железы, открывающиеся в просвет органа.
В пищеводе слизистая оболочка кожного типа. Эпителий многослойный плоский неороговевающий, лежит на тонковолокнистой соединительной ткани — собственном слое слизистой оболочки, состоящем из тонких пучков коллагеновых волокон; содержит также ретикулиновые волокна, соединительнотканные клетки. Собственный слой слизистой оболочки вдаётся в эпителий в виде сосочков.
Особенностью пищевода является отсутствие у него серозной оболочки, наружной слой представлен адвентицией, рыхлой соединительной тканью. Лишь в нижней трети пищевод, точнее его абдоминальный отдел, покрыт серозой.
Распространенность рака пищевода
Примерно 80% всех случаев рака пищевода диагностируются в развивающихся странах, где доминирующей гистологической формой является плоскоклеточный рак. В то же время аденокарцинома, за редким исключением, встречается только в индустриально развитых странах.
Для заболеваемости раком пищевода характерна выраженная географическая вариабельность со 100- и более кратной разницей между высшими и низшими показателями. Самая высокая заболеваемость (>150) отмечена в Иране и других странах т.н. Каспийского пояса, а именно, в некоторых районах Туркменистана и Казахстана, прилегающих к Каспийскому морю, а также в Каракалпакии, причем в этих эндемических по раку пищевода регионах заболеваемость высока как среди мужчин, так: и среди женщин. Заболеваемость раком пищевода в Муйнакском районе Каракалпакии составляет 126 – среди мужчин и 150 — среди женщин. Другие очаги высокой заболеваемости – некоторые регионы Китая. Высокая заболеваемость отмечается также в Зимбабве среди чернокожих мужчин (19). В развитых странах относительно высокая заболеваемость раком пищевода (>10) регистрируется во Франции (Кальвадос –17) и в США среди чернокожих мужчин (11).
В России заболеваемость раком пищевода относительно невысока и сравнима с аналогичными показателями в других странах Европы. Однако в некоторых регионах, например в Якутии, заболеваемость раком пищевода значительно выше. Очень высокая частота развития рака пищевода (более 150) отмечается среди малочисленных народов Севера и Дальнего Востока России. Смертность от рака пищевода коррелирует с показателями заболеваемости и имеет те же географические особенности.
Заболеваемость раком пищевода снижается в большинстве стран мира, в том числе и в России. Однако в ряде развитых стран за последние годы наметился рост заболеваемости аденокарциномой кардиального отдела пищевода, которая, но данным ряда канцер-регистров, составляет более 50% всех случаев рака пищевода.
При раке пищевода 5-летняя выживаемость колеблется в пределах 5–12% и остается без изменения в течение двух десятилетий.
Причины и факторы риска
Этиология рака пищевода имеет региональные особенности, а также зависит от локализации и гистологического типа опухоли. Основными факторами риска плоскоклеточного рака пищевода в развитых странах являются курение табака и чрезмерное потребление алкогольных напитков. Для аденокарциномы кардии, наряду с этими двумя факторами, важное значение имеет гастроэзофагеальный рефлюкс, который приводит к постоянному раздражению и повреждению слизистой оболочки кардии, ее метаплазии и дисплазии.
Этиология рака пищевода в регионах с очень высокой заболеваемостью до конца не ясна. Скорее всего, очень высокий риск развития рака пищевода в эндемических регионах, а именно в Иране, Центральной Азии и Китае, связан с дефицитом овощей и фруктов и, соответственно, витаминов и других микроэлементов в питании. Кроме того, предполагают, что риск развития рака пищевода повышен в связи с употреблением очень горячих напитков – чая в Иране и Центральной Азии и мате – в Южной Америке. Высказаны предположения о возможной роли орального потребления некоторых форм табака, например бетеля, а также опия. Рассматривается роль ВПЧ и загрязнения продуктов питания канцерогенными грибами.
Развитее плоскоклеточного рака пищевода связано также с другими его заболеваниями, такими как:
- стриктуры (сужение пищевода) на фоне употребления агрессивных жидкостей или длительного пищеводно-желудочного рефлюкса,
- ахалазия кардии,
- склеродермия,
- синдром Пламмера-Вильсона (развитие пищеводных мембран у женщин с железодефицитный анемией).
У пациентов с таким заболеванием как гиперкератоз (ладоней и стоп), имеющего аутосомно-доминантный тип наследования, к 45 годам плосколеточный рак пищевода развивается у 50% больных, а к 55 годам – у 95%.
Рак пищевода симптомы
Ранние формы рака протекают бессимптомно, поскольку для появления затруднения проглатывания пищи (дисфагии) необходимо сужение просвета пищевода менее 15 мм.
К сожалению, более половины пациентов (60%) к моменту установления диагноза имеют распространённую стадию заболевания.
Основными симптомами при раке пищевода являются:
- Дисфагия.
- Боли при проглатывании пищи.
- Спрыгивание съеденной пищей (регургитация).
- Боли и дискомфорт в грудной клетке.
- Чувство инородного тела в пищеводе.
- Осиплость голоса (при вовлечении в процесс возвратного гортанного нерва).
- Появление увеличенных лимфоузлов на шее.
- Снижение массы тела.
Для плоскоклеточного рака характерно развитие местно-распространённого процесса с вовлечением в опухоль прилегающих жизненно-важных анатомических структур, таких как аорта, трахея, главные бронхи, сердце.
Метастазирование плоскоклеточного рака пищевода происходит лимфогенным путём с развитием отдалённых метастазов в печени, легких, костях.
Диагностика
- Основными диагностическими инструментами у больных плоскоклеточным раком пищевода является рентгенография пищевода с барием (выявление злокачественной стриктуры пищевода, ее протяженности и степени сужения пищевода) и эндоскопическое исследование пищевода и желудка с проведением биопсии новообразования.
- С целью установления стадии заболевания, исключения отдалённых метастазов и оценки местной распространенности процесса необходимо проведение МСКТ органов грудной клетки и брюшной полости с внутривенным контрастированием.
- С целью оценки глубины инвазии опухоли проводят эндосонографическое эндоскопическое исследование (одномоментное проведение эндоскопии и ультразвукового исследования).
- У больных с раком пищевода средней трети необходимо проведение фибробронхоскопиидля исключения вовлечения в опухолевый процесс трахеи и главных бронхов.
- ПЭТ/КТ (с 18F-дезоксиглюкозой) мало информативна для определения состояния первичной опухоли (Т) и регионарных лимфатических узлов (N), но по сравнению с КТ демонстрирует более высокую чувствительность и специфичность в обнаружении отдаленных метастазов; ПЭТ/КТ рекомендуется выполнять в том случае, если у пациента нет отдаленных метастазов по данным КТ.
Классификация
Плоскоклеточный рак пищевода как и все злокачественные опухоли классифицируют и стадируют в соответствие с международной классификацией TNM (8-ой пересмотр).
Система стадирования рака пищевода по TNM (UICC, 8‐е издание)
Первичная опухоль
Тх Первичная опухоль не может быть оценена;
Т0 Нет признаков первичной опухоли;
Tis Карцинома in situ/дисплазия высокой степени;
Т1 Прорастание опухоли в собственную пластинку или подслизистый слой;
Т1а Опухоль вовлекает собственную пластинку или мышечную пластинку слизистой оболочки Т1b Опухоль прорастает подслизистый слой;
Т2 Прорастание мышечного слоя;
Т3 Прорастание адвентиции;
Т4 Прорастание прилегающих структур;
Т4а Плевра, брюшина, перикард, диафрагма, вена azygos;
Т4b Прилежащие анатомические структуры: аорта, позвонки, или трахея.
Регионарные лимфатические узлы
Nx Регионарные лимфатические узлы не могут быть оценены;
N0 Нет метастазов в регионарных лимфатических узлах;
N1 Поражение 1–2 регионарных лимфатических узлов;
N2 Поражение 3–6 регионарных лимфатических узлов;
N3 Поражение 7 и более регионарных лимфатических узлов.
Отдаленные метастазы
М0 Отдаленных метастазов нет;
М1 Отдаленные метастазы есть.
Регионарными являются следующие группы лимфатических узлов:
- прескаленные;
- внутренние яремные;
- верхние и нижние шейные;
- шейные околопищеводные;
- претрахеальные (билатеральные);
- лимфатические узлы корня легкого (билатеральные);
- верхние параэзофагеальные (выше v. azygos);
- бифуркационные;
- нижние параэзофагеальные (ниже v. azygos);
- задние медиастинальные;
- диафрагмальные;
- перигастральные (правые и левые кардиальные, лимфатические узлы, вдоль малой кривизны, вдоль большой кривизны, супрапилорические, инфрапилорические, лимфатические узлы вдоль левой желудочной артерии).
Категория pN0 может быть установлена только после лимфодиссекции с патоморфологическим изучением не менее 7 удаленных лимфоузлов (при отсутствии в них метастазов).
Рак пищевода лечение
Основным методом лечения является хирургический. Лишь при невозможности хирургического лечения (отказ пациента или функциональные противопоказания) проводится химиолучевая терапия в самостоятельном варианте.
При росте опухоли в пределах слизистой оболочки (T1) возможно выполнение эндоскопической резекции в пределах слизистой оболочки или подслизистого слоя. Эндоскопическая резекция является методом выбора при РП in situ и при тяжелой дисплазии. Кроме того, метод успешно применяется при опухолях пищевода, не выходящих за пределы слизистой оболочки, у больных, имеющих значительный риск хирургических осложнений. При этом 5-летняя выживаемость достигает 85–100%.
Виды операций
- Основным видом операции при РП является трансторакальная субтотальная резекция пищевода с одномоментной внутриплевральной пластикой стеблем желудка или сегментом толстой кишки с билатеральной двухзональной медиастинальной лимфодиссекцией из комбинированного лапаротомного и правостороннего торакотомного доступов (операция типа Льюиса).
- При локализации опухоли в верхнегрудном или шейном отделах возможно выполнение трансторакальной резекции пищевода с анастомозом на шее (операция типа Мак Кейна).
- В некоторых клиниках в качестве альтернативы выполняются трансхиатальные резекции пищевода, которые не могут претендовать на радикальность. Они не должны применяться у пациентов раком грудного отдела пищевода, поскольку из лапаротомного доступа невозможна адекватная медиастинальная лимфодиссекция выше бифуркации трахеи.
- Другим путем уменьшения частоты хирургических осложнений является минимально инвазивная (торако-лапароскопическая) или гибридная (торакотомия + лапароскопия или торакоскопия + лапаротомия) эзофагэктомия или роботассистированная резекция пищевода.
Выбор метода хирургического лечения при опухоли пищеводно-желудочного перехода определяется ее локализацией согласно классификации Зиверта:
- при I типе выполняется операция Льюиса или операция Гэрлока в зависимости от размеров опухоли, в исключительных случаях (при невозможности торакотомии) – трансхиатальная резекция пищевода;
- при II типе выполняется чресплевральная проксимальная резекция (операция Гэрлока) либо чрезбрюшинная проксимальная резекция с широкой диафрагмотомией и высоким анастомозом в средостении (у соматически отягощенных больных);
- при III типе выполняется чрезбрюшинная проксимальная резекция или гастрэктомия.
При клинической стадии II-III вариантами лечения являются:
- предоперационная ХТ + хирургическое лечение;
- предоперационная химиолучевая терапия + хирургическое лечение;
- хирургическое лечение;
- самостоятельная химиолучевая терапия.
Химио и лучевая терапия
Результаты хирургического лечения РП данных стадий остаются неудовлетворительными, 5 лет переживают лишь около 20% больных. В целях улучшения результатов лечения используются различные сочетания лекарственной и лучевой терапий (предоперационная ХТ, предоперационная химиолучевая терапия, самостоятельная химиолучевая терапия).
При клинической стадии IVa (Т4 или множественные метастазы в регионарных лимфатических узлах средостения) основным методом лечения является самостоятельная химиолучевая терапия. Однако вовлечение перикарда, плевры, легкого и диафрагмы не исключает возможности хирургического лечения в случае объективного ответа на предоперационную терапию.
Основными задачами лечения больных РП с отдаленными метастазами являются улучшение качества жизни путем устранения симптомов, обусловленных ростом опухоли, и увеличение продолжительности жизни. Оценка эффективности различных режимов ХТ этой категории больных затруднена в связи с отсутствием рандомизированных исследований, особенно при плоскоклеточном раке. По этой же причине сложно оценить и тот выигрыш, который дает ХТ по сравнению с симптоматической терапией.
Химиотерапия рекомендуется пациентам в удовлетворительном общем состоянии (по шкале ECOG 0–2 балла) при отсутствии выраженной (III–IV степени) дисфагии, затрудняющей адекватное питание пациента. В последнем случае на первом этапе показано восстановление проходимости пищевода (стентирование, реканализация). При дисфагии I–II степени ХТ позволяет добиться уменьшения степени ее выраженности у ряда больных уже к концу первого курса.
Наиболее эффективными препаратами при обоих гистологических вариантах являются цисплатин, фторпиримидины, таксаны.
При плоскоклеточных раках стандартным режимом ХТ остается комбинация цисплатина с инфузией 5‐фторурацила или капецитабином, частота объективных эффектов при использовании подобных режимов составляется около 35%, а продолжительность жизни не превышает 6–8 мес. Карбоплатин уступает цисплатину по непосредственной эффективности, что ограничивает его применение вне программ химиолучевой терапии.
Применение таксанов возможно в составе двухкомпонентных схем с цисплатином или трехкомпонентных комбинаций (с цисплатином и фторпиримидинами). В последнем случае ценой большей токсичности удается повысить объективный эффект до 48%, однако к удлинению продолжительности жизни это, по-видимому, не приводит.
Паллиативное лечение
Наиболее частым симптомом РП является дисфагия. Необходимость в ее устранении может возникать на всех этапах лечения. Для устранения дисфагии используются различные методы:
- эндоскопические процедуры (баллонная дилатация, электро-, аргонно-плазменная или лазерная деструкция, фотодинамическая терапия),
- лучевая терапия (дистанционная или брахитерапия),
- постановка внутрипросветных стентов.
Эндоскопические процедуры дают быстрый, но кратковременный эффект и подходят в тех случаях, когда в ближайшее время будет начато лечение с предполагаемой высокой эффективностью (хирургическое, лекарственное, лучевое).
В том случаях, когда излечение больного невозможно, оптимальными вариантами коррекции дисфагии является брахитерапия, стентирование пищевода или дистанционная лучевая терапия.
Паллиативная химиолучевая терапия не имеет явных преимуществ по сравнению с ЛТ (без ХТ) и сопряжено с большей токсичностью. По результатам исследования стентирование пищевода позволяет быстрее достичь желаемых эффектов, однако при большем сроке наблюдения в сравнении с брахитерапией частота осложнений (миграция стента, боли, перфорация, желудочно-пищеводный рефлюкс) оказалась выше, а частота полного купирования дисфагии – несколько ниже. При развитии пищеводно-бронхиальных или медиастинальных свищей постановка покрытых стентов позволяет купировать данные осложнения у 70–100% больных.
Наблюдение
Активное наблюдение показано больным для раннего выявления рецидива в пищеводе с целью выполнения хирургического вмешательства либо рецидива в средостении с целью проведения химиолучевой терапии. Объем обследования зависит от стадии болезни и предшествующего лечения:
Стадия I (после эндоскопических резекций слизистого/подслизистого слоя) и стадии II–III (после химиолучевой терапии, имеется перспектива для эзофагэктомии в случае рецидива):
- ЭГДС – каждые 3–4 мес. в течение первых двух лет, каждые 6 мес. – в течение третьего года, далее ежегодно до общей продолжительности наблюдения 5 лет.
- КТ органов грудной клетки и органов брюшной полости – каждые 6 мес. в течение первых 2 лет, далее – ежегодно до общей продолжительности наблюдения 5 лет;
Стадия I–III (после хирургического лечения):
- КТ органов грудной клетки и органов брюшной полости – каждые 6 мес. в течение первых 2 лет, далее – ежегодно до общей продолжительности 5 лет.
Другие методы обследований у остальных категорий пациентов рекомендуется выполнять при наличии клинических показаний. Выполнение ПЭТ/КТ и определение маркеров в сыворотке крови для наблюдения за пациентами не рекомендуется.
Хирургическое лечение в отделении торакоабдоминальной хирургии и онкологии РНЦХ
Лечение в отделении проводится по программам ОМС, ДМС, ВМП, а также на коммерческой основе.
Читайте, как попасть на лечение в отделение торакоабдоминальной хирургии и онкологии РНЦХ.
Для записи на консультацию позвоните по телефонам:
Отправьте заявку на консультацию, заполнив форму на нашем сайте и прикрепив необходимые документы.
Плоскоклеточный рак
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В «Евроонко» диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последнего поколения, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. «Евроонко» – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
Причины возникновения плоскоклеточного рака
Причины плоскоклеточного рака те же, что и для других типов злокачественных опухолей. В клетках происходят определенные мутации, которые приводят к злокачественному перерождению. «Неправильные» клетки утрачивают внешние черты и функции нормальных, начинают бесконтрольно размножаться, приобретают способность распространяться в организме.
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.

Рак кожи
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.
Плоскоклеточный рак красной каймы губ
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Рак полости рта
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Рак пищевода
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.
Рак гортани
При раке гортани опухоль практически всегда развивается из плоского эпителия и представляет собой плоскоклеточную карциному. Обычно возникновению опухоли предшествуют предраковые изменения – дисплазия. Клетки, которые находятся в очаге, внешне не похожи на нормальные, но отличаются и от раковых. В ряде случаев дисплазия не приводит к развитию рака и даже проходит самостоятельно, особенно если устранена ее причина, например, человек бросил курить. Но у некоторых людей предраковые изменения приводят к возникновению «рака на месте» (in situ), а затем инвазивной опухоли.

Рак трахеи и бронхов
Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Рак шейки матки
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Рак вульвы
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
Рак прямой кишки
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
Рак миндалин
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.

Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
- Осмотр дерматолога.
- Дерматоскопия.
- В «Евроонко» применяется современная дерматоскопическая установка — ФотоФайндер. Она позволяет составить «карту родинок» и выявить мельчайшие изменения на коже.
- Осмотр ЛОР-врача.
- Фарингоскопия.
- Ларингоскопия.
- Бронхоскопия.
- Эзофагоскопия.
- Исследование на ВПЧ.
- Эндоскопическое исследование, в том числе эндоУЗИ.
- Рентгенография с контрастным усилением.
- КТ, МРТ.
- Рентгенография грудной клетки.
- Бронхоскопия.
- Осмотр гинеколога
- Осмотр гинеколога.
- Кольпоскопия.
- Осмотр врача-проктолога.
- Проктоскопия.
- Колоноскопия.
- Анализ кала на скрытую кровь.
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Лучевая терапия
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.

Хирургия
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Медикаментозное лечение плоскоклеточного рака
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Врачи «Евроонко» применяют при плоскоклеточном раке оригинальные противоопухолевые препараты последнего поколения, назначают их в соответствии с современными международными протоколами.
Симптоматическое лечение при плоскоклеточном раке
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В «Евроонко» пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.
Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Мы в «Евроонко» считаем, что безнадежных больных не бывает. Помочь можно всегда. Никогда не стоит сдаваться. Мы знаем, как помочь.
Рак пищевода — симптомы и лечение
Что такое рак пищевода? Причины возникновения, диагностику и методы лечения разберем в статье доктора Косарева Ильи Александровича, онколога со стажем в 6 лет.
Над статьей доктора Косарева Ильи Александровича работали литературный редактор Елизавета Цыганок , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Рак пищевода (Esophageal cancer) — это злокачественная опухоль, которая развивается из клеток слизистой оболочки пищевода. Является одной из самых агрессивных онкологических болезней с наиболее худшим клиническим прогнозом.
Среди онкологических заболеваний рак пищевода занимает восьмое место по смертности в мире. В России в 2018 году выявили 7750 пациентов, заболевших раком пищевода впервые. Около 64 % из них находились на поздних стадиях, 59 % из которых умерли в течение первого года после выявления болезни [8] .
Причины рака пищевода
Основной причиной возникновения злокачественного новообразования слизистой пищевода считается раздражение или повреждение слизистой механическими, химическими или термическими агентами. Например, систематический приём чрезмерно горячей, грубой, плохопережёваной пищи, а также горячих напитков или напитков с повышенной либо пониженной кислотностью травмируют пищевод.
Чрезмерное употребление алкоголя и табакокурение самостоятельно не являются причиной онкологического процесса, но в сочетании с другими факторами могут его ускорить [2] [3] .
Среди факторов риска также выделяют:
- наследственный гиперкератоз (утолщение кожи) — риск возникновения злокачественного новообразования пищевода увеличивается на 37 %;
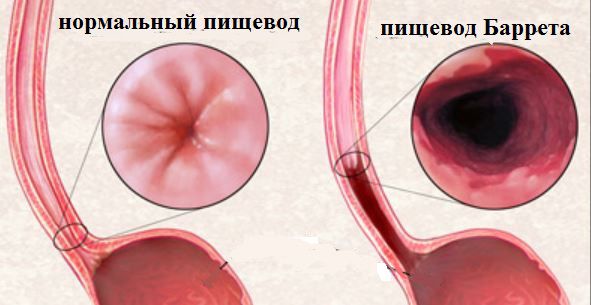
- пищевод Баррета — болезнь, при которой кишечный эпителий замещается эпителием дальних отделов пищевода, является наиболее частым предраковым состоянием и повышает риск рака пищевода в 30 раз [4][5][6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака пищевода
Часто рак пищевода не проявляет себя на ранних стадиях. Человек не испытывает дискомфорт или другие проблемы. Именно поэтому рак желудка часто выявляют на поздних стадиях.
Основной симптоматике нередко предшествует так называемый синдром «малых признаков», который включает в себя:
- незначительную боль или жжение за грудиной при глотании;
- изжогу;
- отрыжку;
- потерю веса;
- незначительное нарушение глотания.
Все эти симптомы прогрессируют по мере развития опухоли.
В среднем от момента появления начальных проявлений до обращения за медицинской помощью проходит от двух до четырёх месяцев.
Основным симптомом рака пищевода является дисфагия. Дисфагия — нарушение глотания. В самом начале развития онкологического процесса проблемы вызывает только твёрдая пища, которую пациенту приходится запивать водой. Далее ситуация ухудшается, и человек не может проглотить даже слюну.
Если на опухоли образуются язвы, может появиться срыгивание пищи, повышенное слюноотделение и боль при глотании, которая, как правило, носит постоянный характер и отдаёт в спину.
В случае распространения опухоли на средостение и диафрагму боль появляется не только при глотании, но и становится постоянной.
Когда опухоль распространяется на желудок, могут проявиться такие симптомы, как чрезмерно быстрое насыщение, тошнота, рвота и анорексия.
Если опухоль прорастает и затрагивает возвратный нерв гортани, появляется осиплость голоса.
В случае вовлечения в процесс кровеносных сосудов часто развивается кровотечение, которое может спровоцировать развитие других осложнений: от анемии до летального исхода [20] [22] .
Патогенез рака пищевода
После повреждения пищевода нарушается восстановление клеток эпителия слизистой. Это приводит к их замещению на клетки слизистой кишечника, ороговению слизистой и перерождению клеток пищевода в злокачественные. Такие аномальные клетки начинают бесконтрольно делиться, что увеличивает объём ткани и сужает просвет пищевода.
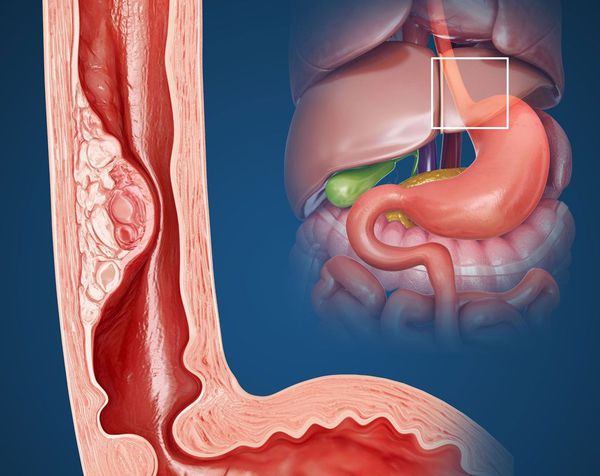
Иногда на более поздних этапах опухоль может распадаться, что незначительно увеличивает проходимость пищевода на какое-то время, при этом в соседние органы и ткани могут проникать язвы (например, в средостение, желудок, плевру, трахею, гортань, лёгкие, блуждающие и возвратные гортанные нервы, магистральные сосуды, перикард и сердце).
В зависимости от органа, куда проникла язва, ситуация может осложняться другими патологиями, например аспирационной пневмонией, эмпиемой плевры, гангреной или абсцессом лёгкого, гнойным медиастинитом (воспалением средостения), пищеводно-трахеальными свищами и т. д.
Метастазы рака пищевода могут перемещаться несколькими путями:
- гематогенным — кровь из очага переносит метастазы в печень, почки, надпочечники и лёгкие;
- лимфогенным — основной путь, при котором раковые клетки переносит ток лимфы по лимфатическим сосудам в близлежащие лимфоузлы (средостенные, чревные, желудочные и левые надключичные).
У 40 % пациентов находят метастазы в близлежащих лимфоузлах, если опухоль проникла в подслизистый слой, и у 80 % — если в мышечный слой. Иногда онкологических клеток может не быть в ближайших узлах, но их находят в отдалённых, т. е. любых других узлах, которые не относятся к этому участку. Такие «прыгающие метастазы» зафиксированы в 30 % случаев. Возможен также обратный ток лимфы [7] .
Классификация и стадии развития рака пищевода
По Международной гистологической классификации 2019 года, рак пищевода делят на:
- Плоскоклеточные опухоли:
- плоскоклеточная интраэпителиальная неоплазия (дисплазия) — высокая степень злокачественности;
- плоскоклеточный рак (плоскоклеточная карцинома);
- базалоидный плоскоклеточный рак;
- аденосквамозный рак;
- веретеноклеточный рак;
- веррукозный рак;
- недифференцированный рак (при наличии любого плоскоклеточного компонента классифицируется и стадируется как плоскоклеточный рак);
- лимфоэпителиомоподобный рак.
- Железистые опухоли:
- железистая дисплазия (неоплазия) — высокая степень злокачественности;
- аденокарцинома;
- аденокистозный рак;
- мукоэпидермоидный рак;
- недифференцированный рак (при полном отсутствии плоскоклеточного компонента и наличии железистого компонента классифицируется и стадируется как аденокарцинома).
- Другие гистологические типы:
- нейроэндокринная опухоль (NET);
- нейроэндокринный рак (NEC);
- крупноклеточный нейроэндокринный рак;
- мелкоклеточный нейроэндокринный рак;
- смешанная нейроэндокринная-ненейроэндокринная опухоль (MiNEN);
- смешанный мелкоклеточный рак и аденокарцинома;
- смешанный мелкоклеточный и плоскоклеточный рак.
Железистая аденокарцинома и плоскоклеточные опухоли — это основные типы рака пищевода, остальные встречаются реже [19] .
Обычно тяжесть и длительность болезни зависит не от типа опухоли, а от различных факторов, например индивидуальных особенностей пациента, стадии, на которой был найден рак, качества медицинской помощи и т. д.
Единственная информация, по которой можно делать однозначные прогнозы, это степень дифференцировки. Высокодифференцированный рак — самый благоприятный по исходу, так как его клетки очень похожи на здоровых предшественников, низкодифференцированный — самый плохой, так как его клетки быстро делятся и хуже отвечают на терапию, также до сих пор не существует конкретного метода лечения для этого вида рака.
Стадирование рака пищевода происходит согласно общепринятой системе «TNM»:
- T – характеристика первичной опухоли:
- Тх — нельзя оценить;
- Т0 — нет признаков первичной опухоли;
- Тis — карцинома in situ (на начальной стадии) или дисплазия высокой степени (предрак);
- Т1 — опухоль поражает собственную и мышечную пластинку слизистой оболочки (Т1а) или подслизистый слой (Т1b);
- Т2 — опухоль поражает собственно мышечную оболочку;
- Т3 — опухоль врастает во внешнюю оболочку органа;
- Т4 — опухоль поражает плевру, перикард, непарную вену, диафрагму или брюшину (Т4а), аорту, тела позвонков или трахею (Т4b).
- N — говорит о наличии опухолевых клеток в ближайших лимфоузлах:
- Nх — нельзя оценить;
- N0 — нет метастазов в лимфатических узлах;
- N1 — поражены 1–2 лимфатических узла;
- N2 — поражены 3–6 лимфатических узлов;
- N3 — поражены 7 и более лимфатических узлов.
- M — отдалённые метастазы:
- Mх — нельзя оценить;
- M0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы [8] .
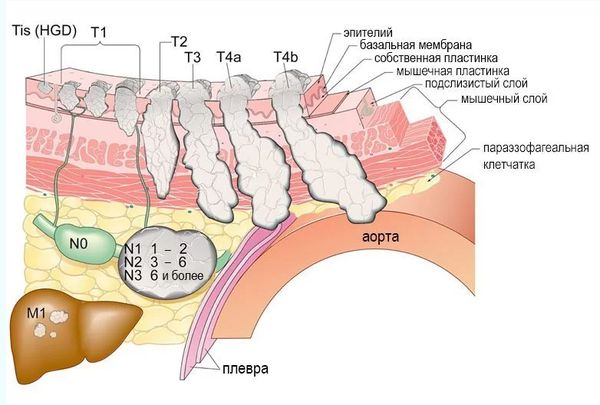
В зависимости от соотношения показателей T, N и M определяют четыре стадии рака пищевода:
- стадия I — опухоль, которая прорастает не глубже подслизистого слоя, лимфатические узлы не задействованы в онкологическом процессе, отдалённых метастазов нет;
- стадия II — опухоль, которая прорастает глубже, вплоть до внешней оболочки органа, но при этом не поражает соседние органы и структуры, лимфатические узлы по-прежнему не задействованы, отдалённых метастазов нет;
- стадия III — опухоль также прорастает во внешнюю оболочку органа и вовлекает в процесс от 3 до 6 близлежащих лимфатических узлов;
- стадия IV — опухоль прорастает в соседние органы и ткани и/или метастазирует в другие органы и/или отдалённые лимфатические узлы [8] .
Местонахождение опухоли практически не влияет на симптомы, основные различия возникают при появлении осложнений или прогрессировании болезни.
Осложнения рака пищевода
Осложнения рака пищевода принято объединять в четыре обширные группы:
- Раковое и алиментарное истощение. При прогрессировании болезни просвет пищевода сдавливается и иногда полностью закупоривается. Пациент не может принимать пищу, что приводит к потере веса, истощению, а в некоторых случаях и к смерти.
- Кровотечение из изъязвлённой опухоли и повреждённых сосудов — ухудшение основной симптоматики, чёрный, иногда дёгтеобразный, стул в зависимости от объёма кровопотери.
- Перфорация пищевода (сквозное изъязвление) и воспаление средостения (медиастенит). Достигнув определённого развития, на опухоли появляются язвы и она начинает разрушаться вместе со стенкой пищевода. Продукты распада, иногда с присоединением инфекции, попадают в средостение, после чего оно воспаляется. Среди симптомов выделяют сильную боль в груди, одышку и лихорадку.
- Свищи между пищеводом и другими органами. Опухоль может сдавливать соседние структуры, прорастать и разрушать их (например, трахею, бронхи, аорту, лёгочные и непарные вены и др.). Часто это приводит к некрозу стенок этих органов с образованием дефектов — свищей. В случае прорастания в бронхо-лёгочную систему у пациента появляются приступы кашля, иногда с кровью [9] .
При схожих симптомах необходимо немедленно посетить терапевта по месту жительства и подробно описать жалобы. Врач назначит необходимое дообследование и консультацию профильного специалиста.
Диагностика рака пищевода
Такой диагноз устанавливают на основании данных анамнеза, патолого-анатомического исследования материала, физикального и инструментального обследования.
Сбор анамнеза и осмотр
При подозрении на рак пищевода врач не только уточняет жалобы самого пациента, но и собирает данные о болезни внутри семьи, чтобы определить факторы риска и проанализировать необходимость дообследования родственников.
Главный специфический симптом болезни — это дисфагия. При предъявлении этой жалобы пациента срочно отправляют на фиброэзофагогастродуоденоскопию (ФГДС) и далее к онкологу.
Онколог полностью осматривает пациента, оценивает общий статус по шкале ECOG (Восточной кооперативной онкологической группы) и анализирует соотношение мышечной и жировой массы тела по шкале NRS 2002.
Пациент также сдаёт развёрнутый клинический и расширенный биохимический анализ крови, общий анализ мочи и анализ на свёртываемость крови (коагулограмму).
Патолого-анатомическое исследование
Чтобы проанализировать опухоль по системе TNM, оценить её распространённость и вероятность проникновения в кровеносные сосуды и лимфоузлы, а также исследовать специфические мутации в тканях для подбора адекватного медикаментозного лечения, врач делает биопсию — берёт у пациента часть опухоли во время ФГДС [10] [11] .
Если диагноз подтвердился, пациенту назначают другие инструментальные исследования, уточняющие распространение опухоли [20] .
Также исследование проводят после операции, чтобы определить, удалось ли полностью удалить опухоль. Биопсию не делают только в том случае, когда она противопоказана, например значимым фактором является риск кровотечения.
Инструментальная диагностика
При подозрении на рак пищевода пациент проходит:
- фиброгастроэзофагодуоденоскопию — позволяет непосредственно увидеть опухоль, взять биопсию, оценить риск осложнений;
- эндосонографию — помогает оценить глубину поражения стенки пищевода;
- компьютерную томографию органов грудной клетки и брюшной полости с контрастным усилением — применяют, чтобы оценить состояние опухоли и определить наличие метастазов;
- МРТ брюшной полости и малого таза — назначают в зависимости от местонахождения опухоли, тех обследований, которые пациент проходил ранее, и отсутствия противопоказаний, среди которых металлические импланты, избыточный вес, клаустрофобия и т. д.;
- МСКТ грудной клетки — не имеет противопоказаний, как МРТ, но запрещён людям с аллергической реакцией на контраст;
- рентгеноскопию пищевода — позволяет оценить распространённость опухолевого процесса и оценить скорость проходимости пищи через зону опухолевого роста;
- ультразвуковое исследование — необходимо для обследования лимфатических узлов, окружающих опухоль, и биопсии всех подозрительных очагов, в том числе вовлечённых лимфатических узлов;
- ПЭТ-КТ всего тела с 18F-ФДГ (фтордезоксиглюкозой) — помогает определить наличие очагов опухолевой активности в любой точке организма, метод незаменим в поиске отдалённых метастазов, заменяет собой КТ, МРТ и УЗИ;
- бронхоскопию — необходима при подозрении на проникновение опухоли в трахею и главные бронхи [12][13] .
Лечение рака пищевода
Лечение рака включает в себя хирургическую, медикаментозную и паллиативную терапию, а также специальную диету [14] [15] [16] . Для каждого из методов есть свои показания и противопоказания.
Основным методом лечения рака пищевода является субтотальная резекция — удаление части пищевода с её заменой на стебель желудка или сегмент толстой кишки. Пациенту также удаляют лимфатические узлы в грудной области со стороны брюшной полости и сбоку от грудной клетки.
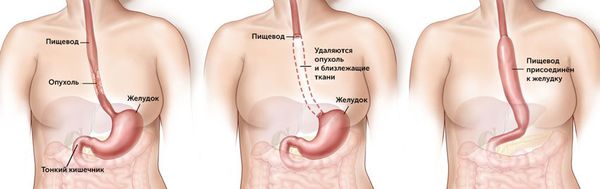
Другие методы лечения используют только тогда, когда субтотальную резекцию нельзя провести по каким-то причинам.
Объём хирургического вмешательства и тактика лечения зависят от ситуации:
- эндоскопическая резекция (удаление слизистой оболочки, иногда с рассечением подслизистого слоя) — если опухоль нашли вовремя и она не проросла в слизистую оболочку, без угрозы метастазирования и дальнейшего прорастания;
- операция без химиолучевой терапии — если опухоль проросла в собственную мышечную оболочку (I и II стадия), при этом её размер менее 3 см, лимфатическая система не поражена и отмечается низкая степень злокачественности;
- операция с химио- или химиолучевой терапией (в зависимости от гистологического типа опухоли) — если опухоль слишком большая (свыше 3 см) или проросла во внешнюю оболочку органа (II и III стадия), в процесс вовлечены лимфатические сосуды и отмечается высокая степень злокачественности, при этом терапия может проводиться до операции, чтобы уменьшить объём вмешательства, и после, чтобы уничтожить опухолевые клетки, которые могли остаться в организме;
- химиолучевая терапия — если опухоль нельзя вырезать или опухолевые клетки рака пищевода IV стадии не распространились дальше надключичных лимфатических узлов, так как в этом случае эффективнее использовать метод, сдерживающий рост опухоли и облегчающий состояние пациента [22] ;
- паллиативное лечение (включает химио-, химиоиммунную, симптоматическую терапию и самостоятельное лучевое лечение) — проводится при отдалённых метастазах (IV стадии), направлено на увеличение продолжительности жизни, позволяет разрушить часть опухоли, чтобы уменьшить стеноз пищевода и ослабить основную симптоматику (боль, тошноту, рвоту, инфекционные и сердечно-сосудистые осложнения); самостоятельное лучевое лечение малоэффективно из-за плохого кровоснабжения пищевода и проводится редко (только если другие методы лечения не помогли).
Иногда врач назначает пациенту стентирование пищевода, чтобы снизить дисфагию [8] . Операцию проводят на любой стадии рака, однако её не рекомендуют делать перед химиолучевой терапией. В ходе лечения ткань разрушается, поэтому при стентировании повышается риск повреждения стенки пищевода.
![Стентирование пищевода [23]](https://probolezny.ru/media/bolezny/rak-pishevoda/stentirovanie-pishevoda-23_s.jpeg)
В случае местного рецидива болезни врач проводит повторную операцию и/или назначает химиолучевую терапию (если ранее её не проводили).
Диета при раке пищевода
В этом случае речь идёт не о противопоказаниях для определённых продуктов, а о том, что человек истощён физически или не может принимать пищу из-за стеноза пищевода.
Диетотерапия помогает поддерживать водно-электролитный баланс и снабжать организм питательными веществами. Если не получается расширить пищевод и пациент не может питаться как обычно, ему устанавливают гастростому, через которую пища поступает прямо в желудок [17] [18] .
Диету назначают из расчёта поступления белка 1 г/кг в сутки и энергии 20−30 ккал/кг в сутки. Иногда используют специальные лечебные смеси с высоким содержанием белка и энергии по 2−3 порции в сутки, при этом питательные вещества всасываются через слизистую оболочку желудка и кишечника.
Таргетная терапия
Если на поверхности опухолевой клетки находят HER2-рецепторы, врач может назначить противоопухолевый препарат Герцептин, который целенаправленно убивает клетки с этим рецептором. В России проводят такое лечение, но крайне редко [20] .
Прогноз. Профилактика
При раке пищевода прогноз крайне индивидуален, но есть определённые закономерности. Важное значение имеет стадия, на которой обнаружили рак. Если онкологический процесс нашли на поздних стадиях, болезнь плохо поддаётся лечению. В этом случае средняя продолжительность жизни пациента составляет 5−7 месяцев, при хорошем ответе на терапию продолжительность увеличивается, но это также зависит от других факторов, например особенностей организма и локализации опухоли.
Средняя продолжительность жизни при выявлении рака на ранних стадиях и адекватном лечении составляет 6−7 лет.
Средняя пятилетняя выживаемость пациентов составляет:
- 37,8 % — при выявлении рака на I и II стадии;
- 19,8 % — на III;
- 3 % — на IV [1] .
Профилактика рака пищевода
Чтобы уменьшить риск развития этой болезни, следует придерживаться простых правил:
Источник https://surgery-first.ru/chto-my-lechim/zabolevaniya/ploskokletochnyj-rak-pishhevoda/
Источник https://www.euroonco.ru/oncology/ploskokletochnyj-rak
Источник https://probolezny.ru/rak-pishevoda/