Прогноз при плоскоклеточном неороговевающем раке шейки матки
Плоскоклеточный неороговевающий рак представляет собой одну из самых распространённых злокачественных опухолей у женщин. Болезнь чаще выявляется у женщин от тридцати до пятидесяти лет, однако, не исключена патология в более молодом и зрелом возрасте. Прогноз продолжительности жизни при данной форме плоскоклеточного рака зависит от стадии, на которой был выявлен онкопроцесс, характера распространения злокачественных клеток.

Известно, что рак, в том числе шейки матки зачастую выявляется на запущенных стадиях. Прогрессированию плоскоклеточного неороговевающего рака способствует отсутствие клинической картины вплоть до последних стадий, несвоевременное обращение к специалисту и обследование.
Тем не менее внедрение современных методик исследования, в частности, инструментальных и лабораторных, позволяет выявить неороговевающий плоскоклеточный рак на ранней стадии и значительно улучшить прогноз. Плоскоклеточный неороговевающий рак шейки матки на ранней стадии может быть полностью излечимым.
Строение
Шейка матки считается объектом пристального внимания со стороны гинекологов. Состояние шейки матки может указать на наличие многих гинекологических патологий, в том числе воспалительного, предракового и злокачественного характера.
Являясь самой нижней частью матки, шейка исполняет роль своеобразного барьера. Шейка матки имеет сложное строение. В её структуре можно выделить две части:
- надвлагалищная;
- влагалищная.
Эпителий, который покрывает поверхность шейки матки также бывает двух видов:
- однослойный цилиндрический;
- многослойный плоский.
Шейка матки напоминает мышечную трубку в несколько сантиметров, причём её значительная часть является невидимой и недоступной для осмотра гинеколога. Это так называемая надвлагалищная часть.
Влагалищную часть шейки матки гинекологи исследуют в рамках гинекологического обследования. В зеркалах можно разглядеть плоскую ровную поверхность бледно-розового окраса.
Характерный внешний вид влагалищной части шейки матки обусловлен наличием многослойных плоских клеток, образующих эпителий. Особенностью эпителия влагалищной части является наличие нескольких слоёв в его структуре.
Таким образом, влагалищная часть шейки матки представлена эпителием, образованным следующими слоями:
- базальный, содержащий округлые незрелые клеточные элементы с одним большим ядром;
- промежуточный, включающий уплощённые созревающие клетки с уменьшенным ядром;
- поверхностный, состоящий из плоских старых клеток с маленьким ядром.
Все слои находятся в тесном взаимодействии, что обуславливает распространение патологического процесса во всей толще эпителиального слоя при наличии плоскоклеточного неороговевающего рака. Базальный слой является самым глубоким. Он граничит с прилегающей стромой:
Поднимаясь выше, клеточные элементы подвергаются изменениям. Таким образом, в самом верхнем слое находятся зрелые функционирующие клетки, обновляющие эпителий при их слущивании.
Важной составляющей шейки матки является цервикальный канал, находящийся внутри шейки матки. Именно данный канал соединяет между собой влагалище и маточную полость.
Цервикальный канал выстилается однослойным цилиндрическим эпителием, который придаёт поверхности бархатистость и красноватый окрас. Более того, цервикальный канал обеспечивает механизм защиты маточной полости от проникновения инфекции из влагалища в полость матки. Данный механизм подразумевает анатомическую узость самого канала и наличие вырабатывающих секрет желез.

Железистая ткань цервикального канала может образовывать злокачественную опухоль, которая называется аденокарциномой. Эта патология встречается в 10% случаев рака шейки матки.
Нижний край цервикального канала образует наружный зев, который открыт во влагалище. В его глубине соединяется плоский и цилиндрический эпителий. Данная область называется зоной трансформации. Примечательно, что зачастую переходная зона предрасполагает к возникновению предраковых, а затем и злокачественных изменений.
Механизмы развития
Предшествуют неороговевающему плоскоклеточному раку диспластические процессы шейки матки или дисплазия. При этих предраковых процессах нарушается рост, дифференцировка, созревание и последующее отторжение клеточных элементов плоского многослойного эпителия. Дисплазия начинается в самом глубоком базальном слое, а затем распространятся на верхние слои.
Процесс дисплазии имеет несколько степеней тяжести, которые имеют разный прогноз.
- CIN I. Лёгкая степень имеет благоприятный прогноз, так как развитие неороговевающего рака шейки матки маловероятно. Зачастую иммунная система самостоятельно справляется с возникшими изменениями, которые подразумевают появление атипичных клеток в базальном слое. В противном случае при провоцирующих факторах неороговевающий плоскоклеточный рак можно диагностировать спустя 5 лет.
- CIN II. При средней тяжести течения вовлечены в предраковый процесс два эпителиальных слоя. Прогноз на данном этапе менее благоприятный, так как неороговевающий рак шейки матки может развиться через 3 года.
- CIN III. Тяжёлая степень отличается поражением всей эпителиальной толщи. Деление на слои эпителия исчезает. Согласно прогнозу, неороговевающий рак может быть диагностирован по истечении года.
Атипичные клетки характеризуются бесформенностью, наличием нескольких ядер. При накоплении количественных изменений предракового характера, развивается качественно новое прогрессирование. Со временем клетки утрачивают полярность, комплектность и приобретают высокую активность митозов.

Прогноз рака шейки матки во многом обусловлен разновидностью злокачественной опухоли.
Формы и стадии
Известно, что плоскоклеточный рак занимает лидирующее положение среди раковых новообразований шейки матки. Плоскоклеточная разновидность рака отличается наличием разных видов и форм.
Зачастую прогноз рака шейки матки зависит от степени клеточной дифференцировки.
- Умеренно дифференцированный плоскоклеточный рак встречается в превалирующем количестве случаев. Опухоль отличается средней скоростью прогрессирования и образованием метастазов на третьей-четвёртой стадии. Прогноз зависит от стадии, на которой диагностирована патология.
- Высокодифференцированный плоскоклеточный рак отличается благоприятным прогнозом вследствие неагрессивности, редких случаев метастазирования и медленного роста.
- Низкодифференцированный плоскоклеточный рак диагностируется в незначительном количестве случаев и характеризуется неблагоприятным прогнозом. Данное новообразование агрессивно, отличается быстрым развитием и ранним возникновением метастазирования.
Выявление степени клеточной дифференцировки для определения прогноза возможно при помощи проведения гистологического исследования.
Гинекологи также классифицируют плоскоклеточный рак в зависимости от степени инвазии злокачественных клеток.
- Преинвазивный или так называемый внутриэпителиальный вид инвазии характерен для нулевой стадии. Примечательно, что в классификации данная патология совпадает с дисплазией третьей стадии. Прогноз при своевременном выявлении и лечении преинвазивного плоскоклеточного рака хороший в связи с отсутствием инвазии в строму и риска метастазирования.
- Микроинвазивный плоскоклеточный рак отличается наличием признаков прорастания злокачественных элементов в строму на глубину, не превышающую 0.3 см. Это неагрессивная форма онкологии, для которой характерен благоприятный прогноз. На данном этапе риск метастазирования практически отсутствует, тканевые иммунные реакции и противоопухолевая активность лимфоузлов сохранены. Переход до инвазивного рака занимает от двух лет.
- Инвазивный плоскоклеточный рак возникает в результате прогрессирования опухоли, инвазия которой составляет от 3 мм. Таким образом, фибробластическая пролиферация, лимфоидная и плазмоцитарная защита исчезают. Инвазивная форма отличается возрастанием риска появления метастазирования и распространения новообразования за границы шейки матки.
Развитие злокачественного новообразования может происходить как с ороговением, так и без него. Данное явление свидетельствует о степени клеточной зрелости. На основе вышеупомянутого фактора гинекологи различают следующие виды плоскоклеточного рака.
- Ороговевающая форма встречается в 25% случаев. Это зрелая разновидность с дифференцированным составом клеток. Клеточные элементы формируют комплексы. Их структура напоминает эпителий плоскоклеточного характера. По периферии находятся округлые клеточные элементы, отличающиеся меньшей зрелостью, гиперхромным ядром, цитоплазматическим узким ободком. По центру накапливается кератин в большом количестве, образуя, так называемые раковые жемчужины. Ороговевающие опухоли растут медленно.
- Неороговевающая форма диагностируется более чем в 60% случаев. В процесс гистологического исследования можно определить полиморфные клеточные элементы, отличающиеся ядрами со средней степенью их зрелости, значительным количеством митозов. Неороговевающие плоскоклеточные новообразования прогрессирует быстро, а их прогноз менее благоприятен.

Кроме того, выделяют образования с эндофитным, экзофитным или смешанным направлением роста.
В классификации указано четыре стадии онкопроцесса.
- Отмечается поражение шейки матки. А1 – инвазия до 3 мм. А2 – прорастание до 5 мм. В1 – распространение злокачественных клеток до 4 см. В2 – вовлечение эпителия свыше 4 см.
- Диагностируется охват онкологическим процессом маточного тела. А – признаков вовлечения параметрия не наблюдается. В – поражение серозной маточной оболочки.
- Определяется вовлечение соседних с маткой тканей. А – прорастание опухоли в нижнюю треть влагалища. В – распространение рака на стенку таза.
- Прорастание плоскоклеточного рака в органы малого таза и появление отдалённых метастазов. А – поражение мочевого пузыря, кишечника. В – возникновение метастазирования отдалённого характера.

Прогноз в значительной степени зависит от наличия метастазирования. Метастазы представляют собой результат роста опухоли. По мере прогрессирования онкопроцесса некоторая часть раковых элементов лишается необходимого питания. Таким образом, клетки отрываются от новообразования и гематогенным, лимфогенным или имплантационным способом разносятся по организму.
Первые метастазы возникают в региональных лимфоузлах в связи с выполняемой ими функции «фильтра». Когда количество злокачественных клеток увеличивается, они оседают и прорастают, формируя новые опухоли. Постепенно наблюдается распространение онкопроцесса на другие лимфоузлы.
Если метастазы единичные, прогноз более благоприятный. Это связано с возможностью удаления отдельных метастазов хирургическим путём.
Причины, предрасполагающие факторы
Точные причины появления неороговевающего плоскоклеточного рака не определены. Существует определённая взаимосвязь между онкологией и некоторыми провоцирующими факторами, в частности:
- фоновыми патологиями шейки матки, например, псевдоэрозией и эктропионом;
- ранней половой жизнью;
- беспорядочным характером интимных отношений;
- травматизацией шеечного эпителия;
- воздействием смегмы канцерогенного характера;
- неблагоприятной наследственностью;
- курением;
- половыми инфекциями, особенно в их сочетании.
Однако данные факторы рассматриваются лишь как дополнительный риск развития неороговевающего плоскоклеточного рака шейки матки. Единственной доказанной причиной появления онкологии является заражение ВПЧ.
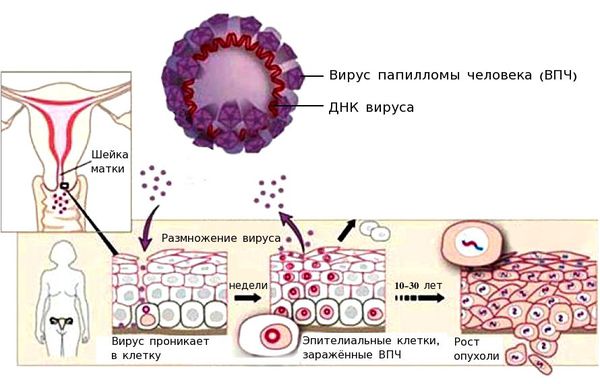
После проникновения половым путём вируса папилломы в клетку, некоторые штаммы могут вызывать её мутацию. Как правило, данный риск наблюдается при заражении типами ВПЧ высокой степенью онкогенности. Например, неороговевающий плоскоклеточный рак шейки матки могут вызывать 16 и 18 тип вируса.
Гинекологи подчёркивают, что неороговевающий плоскоклеточный рак развивается в исключительных случаях, когда у женщины отмечается иммунные нарушения. Здоровый иммунитет удаляет вирус из организма через несколько месяцев. Длительное нахождение ВПЧ в организме говорит о различных патологиях, в частности, иммунного характера. Такие женщины находятся в группе риска.
Клинические проявления
На прогноз неороговевающего плоскоклеточного рака влияет своевременность диагностики и лечения. Как правило, своевременное выявление и терапия затруднена, если женщина не проходит регулярное обследование. Это связано с отсутствием ранних проявлений заболевания.
Признаки плоскоклеточного неороговевающего рака шейки матки обычно появляются на третьей-четвёртой стадии, когда патология имеет запущенный характер и неблагоприятный прогноз.

Гинекологи называют следующие симптомы неороговевающего плоскоклеточного рака шейки матки.
- Выделения, имеющие различный характер. Женщины отмечают возникновение мажущих, ациклических и контактных выделений, а также кровотечений. При присоединении инфекции выделения могут иметь гнойную консистенцию. Обильные бели свидетельствуют о поражении лимфатических капилляров, а выделения по типу мясных помоев – о распаде опухоли.
- Болевой синдром. Боли могут иметь ноющий характер и быть различной интенсивности. Женщины ощущают боль в нижних отделах живота, пояснице и прямой кишке. Болезненность может сопровождать половые акты.
- Признаки компрессий внутренних органов. В непосредственной близости от матки располагаются мочевой пузырь и кишечник. Поэтому обычно при раке шейки и тела матки возникают нарушения со стороны функционирования этих органов, например, запоры, учащённое мочеиспускание, кровь в моче и кале. Нередко возникают боли при дефекации и мочеиспускании.
- Отёчность. Данный признак свидетельствует о появлении метастазов в лимфатических узлах. Отёки могут наблюдаться как с одной, так и двух сторон конечностей.
- Общие нарушения. При запущенной форме плоскоклеточного неороговевающего рака шейки матки появляются общие признаки онкологии, в частности, упадок сил, потеря веса и аппетита, повышение температуры и постоянная слабость.
Появление симптомов рака характерно для запущенных стадий. Однако многие признаки онкологии схожи с симптомами разных болезней. Для определения патологии необходимо пройти обследование.
Методы диагностических исследований
Тщательная диагностика позволяет определить особенности онкопроцесса и назначить адекватное тяжести онкопроцесса лечение. При диагностике могут быть использованы различные методы диагностики. При неороговевающем плоскоклеточном раке шейки матки основными методами исследования являются следующие виды диагностики.
- Мазок на онкоцитологию. Исследование является скрининговым методом, который позволяет выявить атипичные изменения и воспалительный процесс. Забор материала выполняется посредством цитощётки из разных зон шейки. Исследуемы материал специалист наносит на стекло, которое в лаборатории окрашивается и изучается под микроскопом.
- Гинекологический осмотр. Визуальный осмотр шейки матки посредством гинекологического зеркала может помочь выявить злокачественные изменения на поздней стадии.
- Кольпоскопия. Метод дополняет гинекологический осмотр и проводится при использовании кольпоскопа. Прибор оснащён осветительной и увеличительной системой. Если врач в процесс простой диагностики определяет изменения эпителия, проводится расширенное исследование. На область шейки наносят раствор уксусной кислоты. Появление белых пятен указывает на заражение ВПЧ. Затем эпителий обрабатывается Люголем. Отсутствие окрашивания в коричневый цвет некоторых участков говорит об атипии.
- Биопсия. Исследование необходимо при выявлении признаков атипии во время проведения кольпоскопии. Производится забор незначительного образца ткани, который исследуется под микроскопом в лаборатории в рамках гистологической диагностики.
- Выскабливание цервикального канала. РДВ рекомендуется в случае подозрений на рак цервикального канала или аденокарциному.
- УЗИ. Исследование проводится посредством вагинального датчика. Данным способом можно определить утолщение и новообразования в шейке матки. При помощи УЗИ оценивают состояние органов малого таза и распространённость злокачественного процесса.
Для диагностики онкологии также применяются следующие методы:
- консультации врачей смежных специальностей;
- урография;
- ректоскопия;
- МРТ;
- рентген лёгких;
- КТ;
- цистоскопия;
- сцинтиграфия костей;
- лимфография.
Лечебные тактики
Выбор тактик лечения определяется, главным образом стадией онкопроцесса. Зачастую специалисты используют комбинацию нескольких методик, чтобы улучшить прогноз лечения.
Хирургическое вмешательство
Методика эффективная на ранних стадиях плоскоклеточного неороговевающего рака шейки матки. Иногда вмешательство дополняется лучевой терапией. Однако молодым женщинам желательно выполнять операцию без облучения, чтобы не нарушать функционирование яичников.
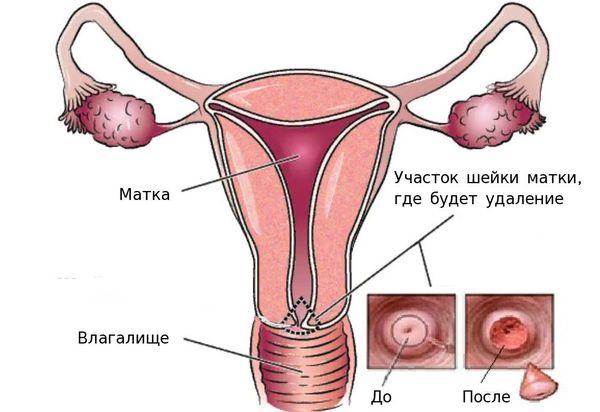
При неинвазивной и микроинвазивной форме рака показана конизация шейки матки методом иссечения скальпелем, радиоволнами, лазером или электричеством. Иссечение выполняется в виде конуса с целью удаления поражённых тканей. Также возможен вариант проведения трахелэктомии. В данном случае шейка, прилегающие ткани влагалища и региональные лимфоузлы ампутируется. Однако данное вмешательство не лишает женщину репродуктивной функции.
Во всех остальных случаях показаны вмешательства с удалением матки, шейки, лимфоузлов, труб, яичников и окружающих тканей. Объём хирургического лечения зависит от степени распространения злокачественного процесса.
После вмешательства могут возникнуть рецидивы неороговевающего плоскоклеточного рака шейки матки. Для их предупреждения и улучшения прогноза продолжительности жизни применяется облучение и химиотерапия.
Лучевая терапия
Облучение или радиотерапия является одним из основных методов лечения при плоскоклеточном неороговевающем раке шейки матки. Лучевая терапия позволяет уничтожать раковые клетки, тем самым уменьшать размер опухоли. В результате использования облучения онкопроцесс приостанавливается, а его прогрессирование замедляется. Прогноз излечения при использовании лучевой терапии более благоприятный.
Лучевая терапия проводится:
- внутриполостным способом;
- дистанционно.
Зачастую используется комбинация этих тактик для улучшения прогноза. При внутриполостном способе воздействие происходит благодаря установленной в шейке матки трубке, через которую осуществляется излучение. Такой способ практически не оказывает влияния на здоровые ткани. При дистанционной методике воздействие имеет расширенный характер. Незначительная часть здоровых клеток может повреждаться.

К тому же радиотерапия может использоваться:
- до операции;
- после проведения вмешательства.
Если использовать облучение перед операцией, можно добиться уменьшения величины новообразования. Использованная после вмешательства, радиотерапия уничтожает оставшиеся клетки опухоли.
После облучения возможны последствия в виде атрофии слизистой влагалища и преждевременное наступление менопаузы вследствие повреждения яичников.
Химиотерапия
Использование медикаментозных средств, оказывающих влияние на опухоль, носит скорее вспомогательный, нежели основной характер. Химиотерапия может быть применена как до, так и после вмешательства с целью уменьшения новообразования и ликвидации раковых элементов.
Проведение химиотерапии требует определённой подготовки, так как при приёме лекарств возникают побочные эффекты. Обычно врачи назначают фитосборы для предупреждения нежелательных эффектов и повышения эффективности лечения.
Химиотерапия может проводиться:
- одним или несколькими препаратами;
- курсами с интервалом в несколько недель или месяцев;
- в амбулаторных и стационарных условиях;
- с разной продолжительностью лечения.
Химиотерапия позволяет уменьшить проявления плоскоклеточного неороговевающего рака шейки матки и улучшить прогноз продолжительности жизни. При четвёртой стадии химиотерапия используется как экспериментальный метод терапии и носит паллиативный характер. Прогноз, как правило, неблагоприятный.
В целом благоприятность прогноза определяется стадией и степенью клеточной дифференцировки. Обычно при нулевой и первой стадии неороговевающего плоскоклеточного рака шейки матки прогноз излечения хороший. Прогноз при второй стадии подразумевает пятилетнюю выживаемость в 50% случаев. Третья стадия отличается менее благоприятным прогнозом. Пятилетняя выживаемость наблюдается в 30% случаев плоскоклеточного неороговевающего рака шейки матки.
Плоскоклеточный рак шейки матки
Плоскоклеточный рак шейки матки – злокачественная неоплазия, формирующаяся из клеток плоского эпителия, приобретающих различную степень атипии. Плоскоклеточный рак шейки матки может носить «немое» течение. В клинически выраженных случаях проявляется кровянистыми выделениями, белями разного характера, при запущенном онкопроцессе – болями в области таза, нарушением функции мочевого пузыря и прямой кишки. Патология диагностируется по данным вагинального осмотра, ПАП-теста, кольпоскопии, биопсии, определения уровня онкомаркера SCС в крови. Методы лечения плоскоклеточного РШМ — хирургические вмешательства (конизация шейки матки, трахелэктомия, гистерэктомия), химиолучевая терапия.
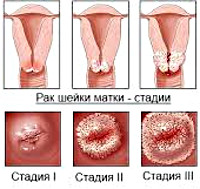
Общие сведения
Плоскоклеточный рак шейки матки – гистологическая разновидность цервикального рака, происходящего из многослойного плоского эпителия, выстилающего влагалищную часть шейки матки. В структуре инвазивного РШМ данный гистологический тип диагностируется в 70-80% случаев, в 10-20% встречается аденокарцинома шейки матки, в 10% — низкодифференцированный рак, прочие злокачественные опухоли шейки матки составляют менее 1%. Максимальная заболеваемость плоскоклеточным раком шейки матки приходится на женщин в возрасте 40-60 лет. Длительный период «немого» течения приводит к тому, что свыше 35% случаев плоскоклеточного рака шейки матки диагностируется уже в запущенной стадии, что оказывает негативное влияние на прогноз и исход заболевания. Разработка стратегии профилактики и проведение массового скрининга женского населения на РШМ являются приоритетными задачами практической гинекологии и онкологии.

Причины плоскоклеточного рака шейки матки
Однозначные причины возникновения плоскоклеточного рака шейки матки не определены, однако на современном этапе достаточно хорошо изучены факторы, запускающие процесс малигнизации многослойного плоского эпителия. В первую очередь, к таким факторам принадлежит вирус папилломы человека (HPV), главным образом 16 и 18 типов, реже — 31 и 33 типов. В большинстве случаев при плоскоклеточном раке шейки матки идентифицируется HPV-16. Среди других вирусных агентов, передаваемых половым путем, роль онкогенов могут играть вирус простого герпеса II типа, цитомегаловирус и др. Фоновыми процессами, при которых в дальнейшем может развиваться плоскоклеточный рак шейки матки, служат эрозия, эктропион, полип цервикального канала, лейкоплакия, цервицит и др.
Кроме этого, клеточному перерождению способствуют и другие факторы: гормональные расстройства, курение, прием иммуносупрессоров (глюкокортикостероидов, цитостатиков), иммунодефицит. Определенную негативную роль играет травматизация шейки матки при многократных родах, установке ВМС, проведении оперативных вмешательств: абортов, диагностических выскабливаний, диатермокоагуляции и диатермоконизации и пр. В группу риска по возникновению плоскоклеточного рака шейки матки входят женщины, рано начавшие сексуальную жизнь, часто меняющие половых партнеров, пренебрегающие методами барьерной контрацепции, перенесшие ЗППП.
Классификация плоскоклеточного рака шейки матки
Внутри рассматриваемого гистологического типа выделяют плоскоклеточный с ороговением и плоскоклеточный без ороговения РШМ. В микроскопическом отношении плоскоклеточный ороговевающий рак шейки матки отличается наличием признаков кератинизации клеток – «раковых жемчужин» и кератогиалиновых гранул. Эпителиальные клетки аномально крупные, плеоморфные, с неровными контурами. Митотические фигуры представлены скудно. В препаратах неороговевающего плоскоклеточного рака шейки матки отсутствуют кератиновые «перлы». Раковые клетки преимущественно крупные, полигональной или овальной формы. Отмечается их высокая митотическая активность. Степень дифференцировки РШМ может быть высокой, умеренной или низкой.
С учетом направления опухолевого роста различают экзофитную, эндофитную и смешанную формы плоскоклеточного рака шейки матки. Язвенно-инфильтративная форма характерна для запущенных стадий РШМ; обычно она формируется при распаде и некрозе эндофитно растущей опухоли.
В своем развитии РШМ проходит четыре клинических стадии. Также выделяют нулевую, или начальную стадию (внутриэпителиальный рак), при которой поражаются только клетки покровного эпителия без инвазии в базальную пластинку. Первая стадия подразделяется на два периода: микроинвазивный рак с глубиной проникновения в строму до 3 мм (стадия 1А) и инвазивный рак с инвазией более 3 мм (стадия 1В). Признаком второй стадии служит распространение опухолевого процесса на тело матки. Третью стадию РШМ характеризует прорастание опухоли в малый таз; при сдавлении или обтурации мочеточника развивается гидронефроз. В течение четвертой стадии отмечается инвазия в прямую кишку и крестец, распад опухоли, появление отдаленных метастазов.
Симптомы плоскоклеточного рака шейки матки
В нулевой и 1А стадии клинические проявления РШМ, как правило, отсутствуют. В этот период диагностика плоскоклеточного рака шейки матки возможна во время планового обследования у врача-гинеколога. В дальнейшем, по мере углубления инвазии и экспансивного роста опухоли появляется характерная патологическая триада: бели, кровотечения и болевой синдром. Выделения из половых путей могут иметь различный характер: быть серозными прозрачными или с примесью крови (в виде «мясных помоев»). В случае присоединения инфекции или распада опухолевого узла бели могут приобретать мутный, гноевидный характер и зловонный запах.
Кровотечение из половых путей при плоскоклеточном раке шейки матки различаются своей интенсивностью – от мажущих выделений до ациклических или менопаузальных кровотечений. Чаще кровотечения имеют контактное происхождение и провоцируются гинекологическим осмотром, половым актом, спринцеванием, натуживанием при дефекации.
Болевой синдром при плоскоклеточном раке шейки матки также может носить различную выраженность и локализацию (в области поясницы, крестца, промежности). Как правило, он свидетельствует о запущенности онкопроцесса, прорастании параметральной клетчатки и поражении поясничных, крестцовых или копчиковых нервных сплетений. При прорастании рака в соседние органы могут отмечаться дизурические расстройства, запоры, образование мочеполовых свищей. В терминальной стадии развивается раковая интоксикация и кахексия.
Диагностика плоскоклеточного рака шейки матки
Клинически «немые» формы плоскоклеточного рака шейки матки можно обнаружить при проведении кольпоскопии или по результатам цитологического ПАП-мазка. Важную роль в диагностике играет тщательно собранный гинекологический анамнез (количество сексуальных партнеров, родов, абортов, перенесенные ЗППП), а также обнаружение высокоонкогенных штаммов ВПЧ в исследуемом соскобе методом ПЦР.
При осмотре в зеркалах плоскоклеточный рак шейки матки определяется в виде папилломатозного или полиповидного разрастания либо язвенного образования. Эдофитные опухоли деформируют шейку матки, придавая ей бочкообразную форму. При контакте новообразование кровоточит. Для определения стадии онкозаболевания и исключения метастазов в органы малого таза проводится двуручное влагалищное и влагалищно-прямокишечное исследование. Во всех случаях обнаружения патологически измененной шейки матки в обязательном порядке проводится расширенная кольпоскопия, забор мазка на онкоцитологию, прицельная биопсия и выскабливание цервикального канала. Для морфологического подтверждения диагноза биоптат и соскоб направляются на гистологическое исследование.
Определенную информативность имеет определение уровня SCC (маркера плоскоклеточного рака) в сыворотке крови. Методами уточняющей диагностики плоскоклеточного рака шейки матки, призванными оценить степень распространенности неоплазии и помочь в выборе оптимального метода лечения пациентки, служат трансвагинальное УЗИ, КТ или МРТ малого таза, экскреторная урография, рентгенография легких, цистоскопия, ректороманоскопия.
Лечение плоскоклеточного рака шейки матки
При плоскоклеточном раке шейки матки может использоваться хирургическое, лучевое, химиотерапевтическое и комбинированное лечение. Выбор того или иного метода либо их сочетаний определяется распространенностью и морфологическим типом опухоли, а также возрастом и репродуктивными планами пациентки.
При стадиях 0 – IA у пациенток детородного возраста выполняется конизация или ампутация шейки матки. На стадиях IB-II оптимальный объем вмешательства — гистерэктомия с верхней третью влагалища, иногда требуется проведение неоадъювантной химиотерапии; в постменопаузе показана пангистерэктомия — удаление матки с аднексэктомией. При III–IV стадиях плоскоклеточного рака шейки матки стандартом является химиолучевая терапия (лучевое лечение + цисплатин), однако некоторые авторы допускают потенциальную возможность оперативного лечения. При поражении мочеотводящих путей может потребоваться проведение стентирования мочеточника.
В функционально неоперабельных случаях, обусловленных сопутствующими заболеваниями, назначается внутриполостная лучевая терапия. При рецидивах РШМ показано выполнение экзентерации малого таза, проведение паллиативной химиолучевой и симптоматической терапии.
Прогноз и профилактика
По окончании лечения динамическое наблюдение за пациенткой производится ежеквартально в течение первых 2-х лет, а затем раз в полгода до 5-летнего срока. Если плоскоклеточный рак шейки матки обнаружен на нулевой стадии, то своевременно проведенное лечение дает шансы на практически 100% выздоровление. Процент безрецидивной пятилетней выживаемости при РШМ I стадии составляет 85%, II стадии – 75%, III — менее 40%. При IV стадии заболевания можно говорить лишь о продлении жизни, но не излечении. Рак культи шейки матки развивается менее чем у 5% пациенток.
Профилактика плоскоклеточного рака шейки матки заключается в проведении массового и регулярного цитологического скрининга женского населения, диспансеризации женщин, имеющих фоновые и предраковые заболевания шейки матки. Большую превентивную роль играет отказ от курения, предупреждение ЗППП и проведение профилактический вакцинации против РШМ в подростковом возрасте.
Рак шейки матки — симптомы и лечение
Что такое рак шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской Анны Юрьевны, гинеколога со стажем в 7 лет.
Над статьей доктора Барковской Анны Юрьевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Рак шейки матки — это онкологическое заболевание, которое поражает слизистую оболочку шейки матки.
Заболевание чаще всего протекает без симптомов. Они появляются только при развитии осложнений.
В этих случаях к признакам рака шейки матки относятся: кровянистые выделения из половых путей, хронические боли малого таза и поясницы, нарушение менструального цикла, мочеиспускания и дефекации.
Распространённость рака шейки матки
Согласно статистике, рак шейки матки по распространённости занимает пятое место в популяции и четвёртое место — среди женщин. Ежегодно выявляется около 600 000 новых случаев и регистрируется около 300 000 смертей от рака шейки матки [9] . В России ежегодно выявляется около 20 000 случаев, смертность от заболевания в возрасте от 15 до 39 лет составляет 21,1 % [1] .
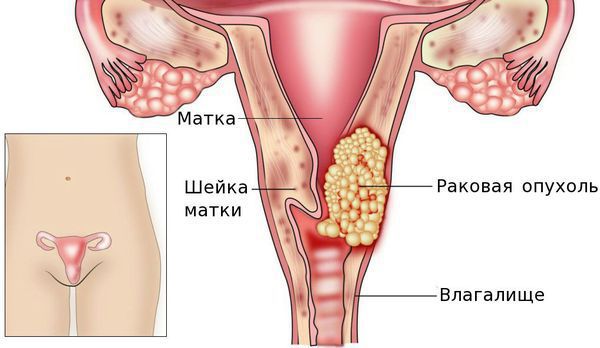
Факторы риска
Возникновение рака шейки матки носит спорадический характер. Это значит, что данная патология не имеет наследственной природы, а возникает под влиянием факторов внешней среды. Основной причиной развития рака шейки матки является вирус папилломы человека.
В большинстве случаев выявляют ВПЧ 16 и 18 типа. Инфицированность ВПЧ в популяции, по данным различных исследований, составляет от 80 до 95 % [8] . Важно понимать, что решающее значение имеет не факт выявления папилломавирусной инфекции, а длительность её нахождения в организме.
Онкологическому заболеванию предшествует возникновение предраковых заболеваний, называемых интраэпителиальной неоплазией или дисплазией шейки матки. Это предраковое заболевание, которое без лечения часто переходит в рак. Развитие онкопатологии от стадии дисплазии до рака занимает 7–10 лет. В течение этого периода заболевание клинически никак себя не проявляет
Дисплазия шейки матки успешно диагностируется. Лечение чаще всего несложное, органосохраняющее, не нарушающее репродуктивную функцию и в большинстве случаев гарантирующее полное выздоровление. Поэтому возникновение рака является апофеозом упущенных возможностей, что делает отсутствие своевременного скрининга дисплазии и рака шейки матки актуальной проблемой для современной медицины и общества.
К факторам риска развития рака шейки матки относят:
- раннее начало половой жизни;
- частую смену половых партнеров;
- отказ от барьерного метода контрацепции;
- использование оральных контрацептивов; ;
- наличие инфекций, передающихся половым путем;
- приём иммуносупрессивной терапии при аутоиммунных заболеваниях и лечении онкологических заболеваний других локализаций [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака шейки матки
Заболевание чаще всего протекает без симптомов. Клиническая картина проявляется только в случае возникновения осложнений, которые выражаются следующими симптомами:
- кровянистые выделения из половых путей после полового контакта или гинекологического осмотра;
- кровянистые выделения из половых путей в период постменопаузы;
- межменструальные кровянистые выделения из половых путей;
- изменение характера менструальных выделений;
- обильные кровотечения, которые сложно остановить;
- выделения из половых путей с гнилостным запахом;
- хронические боли малого таза и поясницы;
- нарушение мочеиспускания и дефекации;
- отёки ног [1][2] .
Патогенез рака шейки матки
Вирус папилломы человека проникает внутрь эпителиальной клетки, встраивается в её геном и начинает использовать её ресурсы для того, чтобы синтезировать свои белки и размножаться. При этом ВПЧ может повредить участки генов, которые отвечают за апоптоз (запрограммированную гибель клетки). При длительном пребывании вируса в организме риск повреждения участков генов и возникновения мутаций растёт. Мутации могут приводить к бесконтрольному делению клетки.
Раковым клеткам свойственен инвазивный рост, способность проникать в лимфатические и кровеносные сосуды и метастазировать — образовывать вторичные очаги опухолевого роста в других тканях.
Классификация и стадии развития рака шейки матки
Гистологически (по структуре тканей) выделяют следующие типы рака шейки матки:
- плоскоклетоный рак, возникающий из клеток эпителия цервикального канала и экзоцервикса (внешней части шейки матки, которая доступна для осмотра в зеркалах), доля его составляет около 70-80 % от всех случаев;
- аденокарцинома или железистый рак, возникающий из эпителия желёз шейки матки, составляет около 10-20 % от всех случаев;
- низкодифференцированный рак — 10 % всех случаев;
- другие гистологические типы злокачественных опухолей — менее 1 % (стекловидноклеточный рак, нейроэндокринные опухоли, аденобазальный рак и др.) [1][2][3] .
Как и для любого другого злокачественного заболевания, для рака шейки матки разработана классификация TMN — международная классификация стадий злокачественных новообразований. С её помощью определяют распространённость опухолевого процесса.
Выделяют клиническую стадию и патоморфологическую. Клиническую стадию выставляют до начала лечения на основании данных осмотра, пальпации, кольпоскопии, биопсии шейки матки, выскабливания цервикального канала, урографии, цистоскопии, ректороманоскопии, компьютерной томографии грудной клетки, данных УЗИ, КТ и МРТ малого таза. От клинического стадирования зависит тактика лечения.
Патоморфологическое стадирование проводят после оперативного вмешательства на основании гистологического исследования, оно является наиболее точным и определяет дальнейшую тактику лечения и прогноз заболевания.
Также в клинической практике для определения стадии онкологического процесса используется классификация FIGO. Ниже представлена классификация по стадиям развития рака шейки матки (по FIGO, 2009 г.) и по распространённости опухолевого процесса (TMN, 2010 г.):
- Тх — недостаточно данных для оценки распространённости опухоли.
- Tis — рак на месте, это значит, что опухолевый процесс не проник через базальную мембрану, многие специалисты приравнивают к данной стадии дисплазию шейки матки тяжёлой степени (CIN III). По FIGO стадия 0.
- Т1 — распространение опухолевого процесса в пределах шейки матки. Стадия по FIGO 1.
- Т1а — инвазивная опухоль, не визуализируется, определяется только при гистологическом исследовании. Стадия по FIGO 1а.
- Т1а1 — инвазия в строму шейки не превышает 3 мм в глубину, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а1.
- Т1а2 — инвазия в строму шейки от 3 до 5 мм, горизонтальное распространение не более 7 мм. Стадия по FIGO 1а2.
- T1b — клинически определяемое поражение большего размера, чем Т1а и Т1а2, то есть глубина инвазии более 5 мм или горизонтальное распространение более 7 мм. Стадия по FIGO 1b.
- T1b1 — опухоль менее 4 см. Стадия по FIGO 1b1.
- T1b2 — опухоль более 4 см. Стадия по FIGO 1b1.
- Т2 — распространение опухоли за пределы шейки матки, но без вовлечения параметрия (клетчатки, окружающей матку ). Стадия по FIGO 2.
- T2a — опухоль менее 4 см. Стадия по FIGO 2a.
- T2b — опухоль более 4 см. Стадия по FIGO 2b.
- Т3 — распространённость опухолевого процесса за пределы шейки матки с вовлечением стенок малого таза и нижней трети влагалища, а также случаи, сопровождаемые гидронефрозом (расширением почечных лоханок и чашечек, приводящих к нарушению функции почек). Стадия по FIGO 3.
- Т3а — опухоль, поражающая нижнюю треть влагалища. Стадия по FIGO 3a.
- T3b — опухоль, которая поражает стенку таза и/или приводит к гидронефрозу и нефункционирующей почке. Стадия по FIGO 3b.
- Т4 — опухоль, прорастающая в мочевой пузырь и прямую кишку. Стадия по FIGO 4а.
- MX — данных для оценки наличия отдалённых метастазов недостаточно.
- M1 — наличие отдалённых метастазов. Стадия по FIGO 4b.
- NX — данных для оценки распространённости опухолевого процесса в лимфатической системе недостаточно.
- N0 — нет признаков вовлечения регионарных лимфатических узлов (группа лимфоузлов, к которым идут лимфатические сосуды от поражённых органов).
- N1 — метастазы в регионарных лимфатических узлах [1][2] .
Осложнения рака шейки матки
Осложнениями рака шейки матки являются:
- болевой синдром;
- синдром сдавления органов малого таза;
- кровотечения.
Болевой синдром появляется на поздних стадиях болезни, когда опухоль прорастает в тазовые нервные сплетения, тазовую брюшину и сдавливает соседние органы. Как правило, боли характеризуются как постоянные, ноющие и зачастую плохо поддающиеся терапии.
Синдром сдавления органов малого таза заключается в нарушении работы мочевыводящей системы и прямой кишки. Опухоль может приводить к ухудшению проходимости мочеточников, что приводит к гидронефрозу и нарушению функций почек. При сдавлении мочевого пузыря возникают боли внизу живота при мочеиспускании и учащаются позывы к мочеиспусканию. Нарушение функции прямой кишки проявляется болью при дефекации, изменениями формы стула и запорами. Сдавление вен и лимфатических сосудов может приводить к отёкам нижних конечностей.
Кровянистые выделения из половых путей могут появиться и на ранних стадиях. На поздних стадиях кровотечения становятся обильными, сложно купируются и часто становятся причиной смерти больных с раком шейки матки.
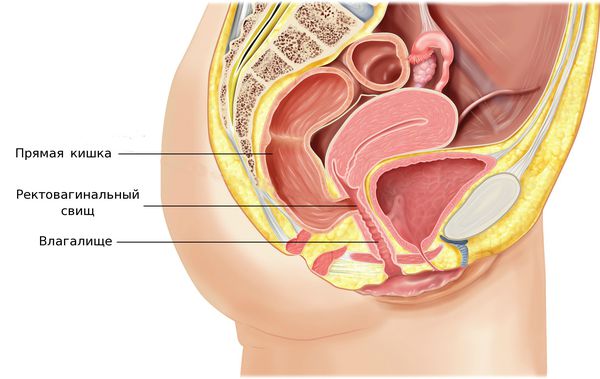
На поздних стадиях возможно формирование свищей между влагалищем и мочевым пузырем или влагалищем и прямой кишкой, которые проявляются в виде выделения мочи или каловых масс из половых путей [1] [2] [6] .
Диагностика рака шейки матки
К какому врачу обратиться
Если появились симптомы, характерные для рака шейки матки, то нужно немедленно обратиться к гинекологу.
Диагноз «Рак шейки матки» ставят только на основании гистологического исследования ткани. Как правило, этому предшествуют:
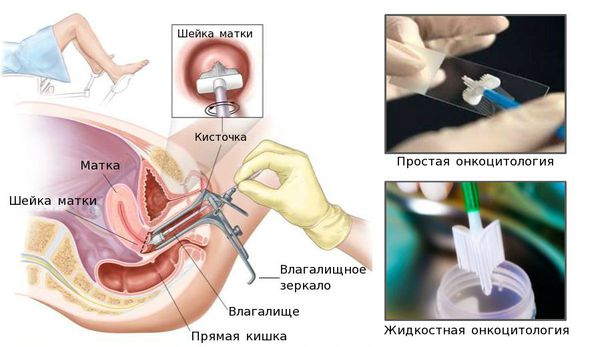
- взятие мазка на простую или жидкостную онкоцитологию (ПАП-тест, тест Папаниколау);
- анализ на вирус папилломы человека, проводимый методом ПЦР;
- гинекологический осмотр с кольпоскопией, или расширенная кольпоскопия (обычная «кольпоскопия» означает просто осмотр влагалища и шейки матки, а окраска йодом и уксусом — это уже расширенная кольпоскопия, сейчас под термином «кольпоскопия» всегда подразумевают «расширенную кольпоскопию»);
- биопсия шейки матки и/или выскабливание цервикального канала.
Скрининг
В России под скринингом рака шейки матки понимается мазок на онкоцитологию (тест Папаниколау, ПАП-тест). В возрасте от 21 до 65 лет его нужно делать раз в 3 года. Исследование выявляет дисплазию шейки матки — предраковое состояние, которое хорошо лечится.
Далее для определения стадии рака шейки матки, оценки распространённости опухоли и выбора оптимальной тактики лечения проводятся:
- УЗИ органов малого таза, брюшной полости, забрюшинного пространства;
- рентгенограмма органов грудной клетки;
- определение уровня онкомаркера SCC в сыворотке крови (при плоскоклеточном раке);
- МРТ малого таза с внутривенным контрастированием;
- КТ малого таза, брюшной полости, забрюшинного пространства.
В качестве дополнительных методов исследования используются:
- гистероскопия — эндоскопическое исследование полости матки и цервикального канала;
- цистоскопия — эндоскопическое исследование мочевого пузыря и уретры, рекомендовано выполнять при наличии жалоб, а также при распространении опухоли на переднюю стенку влагалища и при опухоли более 4 см;
- ректороманоскопия — эндоскопическое исследование прямой и сигмовидной кишки, проводят при наличии жалоб, при распространении опухоли на заднюю стенку влагалища, при опухоли более 4 см;
- экскреторная урография — рентгенологическое исследование, при котором контрастируются мочевыводящие пути (лоханки почек, мочеточники, мочевой пузырь, уретра);
- сцинтиграфия костей — рентгенологический метод, направленный на выявление метастазов в костях, выполняется при наличии жалоб;
- лапароскопия с лимфаденэктомией — оперативное вмешательство, направленное на взятие эксцизинной биопсии (орган удаляется целиком) лимфатических узлов для определения метастазов;
- ПЭТ-КТ — рентгенологическое исследование, направленное на выявление отдалённых метастазов и поражения лимфатических узлов, чаще используется для оценки эффективности терапии;
- МРТ головного мозга для определения метастазов в головном мозге, выполняется при наличии жалоб [1][2][6] .
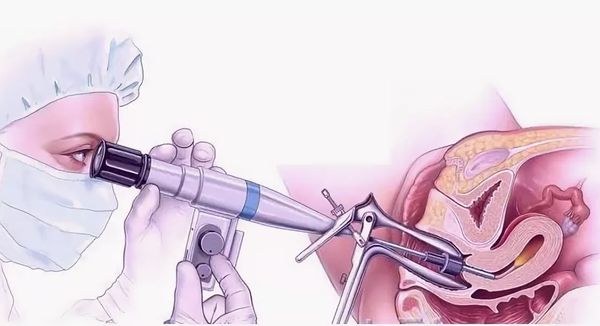
Лечение рака шейки матки
Объём лечебных мероприятий зависит от степени распространённости опухоли и стадии заболевания.
Хирургическое лечение
Гарантировать полное излечение может только хирургический метод. Когда радикальное лечение невозможно, применяют лучевую и химиотерапию.
Возможные виды хирургического вмешательства:
- конизация шейки матки — удаление части шейки матки в виде конуса, основание которого приходится на наружный зев, в пределах здоровой ткани;
- операция I типа — удаление матки с шейкой;
- операция II типа — удаление матки с шейкой, частью связок и региональных лимфатических узлов;
- операция III типа — удаление матки с шейкой, связками матки, лимфатическими узлами и верхней третью влагалища;
- трахелэктомия — удаление шейки матки с клетчаткой, верхней третью влагалища, регионарными лимфатическими узлами с наложением анастомоза (сообщения) между телом матки и влагалищем; целью такого рода вмешательства является попытка сохранить способность женщины к вынашиванию плода.
Лучевая терапия
Опухолевые клетки уничтожают с помощью высокоэнергетических рентгеновских лучей.
В зависимости от стадии рака лучевая терапия используется в двух направлениях:
- Как часть основного лечения. Для некоторых стадий лучевая терапия назначается как самостоятельный метод или как дополнение к хирургическому лечению. В большинстве случаев лучевая и химиотерапия проводятся вместе. Такой метод называется химиолучевым лечением и является предпочтительным, так как химиопрепараты усиливают действие облучения.
- Для лечения рака шейки матки на поздних стадиях (с метастазами) или при рецидиве опухоли.
Чаще всего применяют:
- Дистанционную лучевую терапию (ДЛТ, наружное облучение) — основной метод лечения рака шейки матки у пациенток, которые не перенесут химиолучевую терапию и операцию или отказались от неё. Лучевой аппарат не контактируют с телом, процедура безболезненна. Один сеанс длится всего несколько минут, однако подготовка занимает больше времени. Количество сеансов определяет врач-радиолог в зависимости от стадии заболевания, гистологического типа опухоли, а также факторов риска. Химиолучевая терапия наиболее часто выполняется с Цисплатином. Она занимает около пяти недель и проводится пять дней в неделю. Химиотерапия назначается одновременно с лучевой терапией, её частота зависит от конкретного препарата, например Цисплатин вводят один раз в неделю.
- Брахитерапия (внтуреннее облучение с влагалищным аппликатором). Радиоактивный элемент находится в специальном тубусе, который устанавливают во влагалище. Брахитерапия занимает существенно меньше времени, чем дистанционная лучевая терапия.
Осложнения лучевой терапии
При облучении органов малого таза лучевая терапия неизбежно воздействует на мочевой пузырь, прямую кишку, влагалище, яичники, меняя структуру здоровых тканей.
Наиболее часто возникают следующие осложнения:
- Лучевой цистит — сопровождается учащённым, иногда болезненным мочеиспусканием.
- Лучевой ректит — проявляется учащённым, жидким или кашицеобразным стулом, иногда с примесью крови.
- Нарушение менструального цикла — почти неизбежно возникает после нескольких сеансов облучения из-за необратимой гибели яичников.
- Боль и зуд в промежностии/или влагалище — появляется из-за истончения слизистой и кожи при лучевом воздействии. Эти осложнения затрудняют половую жизнь.
- Стеноз влагалища или прямой кишки — возникает из-за хронического воспаления (без профилактических мер) и дистрофических изменений при лечении. Может потребоваться хирургическое вмешательство.
Курение повышает риск побочных эффектов лучевой терапии и снижает её эффективность.
Химиотерапия при раке шейки матки
При химиотерапии препараты вводятся внутривенно или принимаются в таблетках. Не все пациентки со злокачественными опухолями шейки матки нуждаются в химиотерапии.
Она может быть рекомендована:
- как часть основного лечения (см. выше);
- как самостоятельный метод при рецидиве.
Основные лекарства: Цисплатин, Карбоплатин, Паклитаксел (Таксол), Топотекан — могут использоваться самостоятельно или в комбинации. Бевацизумаб (Авастин) — таргетный препарат, часто эффективно дополняет химиотерапию.
Лечение проводят циклами, которые сменяются периодами восстановления. Промежуток между капельницами обычно составляет 21 день [11] .
Фотодинамическая терапия (ФДТ)
Эффективность ФДТ при лечении дисплазии и рака шейки матки — спорный вопрос, единого мнения у врачей о нём нет.
Можно выделить несколько проблем:
- Метод не стандартизирован, а значит и нет убедительных доказательств его эффективности.
- Не изучено, как ФДТ влияет на смежные органы, и нет данных об отдалённых последствиях.
- Отсутствует гистологическая верификация. Если операция подразумевает не только лечение, но и диагностику (стадирование), то при ФДТ определить точную стадию невозможно. Особенно эта проблема актуальна для лечения дисплазии тяжёлой степени, поскольку именно эту нишу активно пытаются занять сторонники ФДТ.
Лечение рака шейки матки в зависимости от стадий
Рак на месте или дисплазия тяжёлой степени (CIN III) — конизация шейки матки с возможным выскабливанием цервикального канала. Далее производится оценка краёв резекции, в случае отсутствия в них раковых клеток лечение считается достаточным.
Т1а, микроинвазивная карцинома — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краёв резекции [1] [2] .
Т1а1 — конизация шейки матки с выскабливанием цервикального канала с последующей гистологической оценкой краев резекции. При наличии сопутствующей гинекологической патологии (миома матки, аденомиоз, и др.) и при отсутствии необходимости сохранения фертильности проводят операцию первого типа (удаление матки). При наличии «положительного» края резекции конизацию шейки матки проводят повторно. При отсутствии возможности реконизации, пациентка ведётся как Т1В1 [1] [2] .
Т1а2 — модифицированное расширенное удаления матки (операция второго типа). При наличии противопоказаний к оперативному вмешательству возможно применение лучевой терапии. Для сохранения фертильности выполняют широкую конизацию шейки матки с лимфоадэнэктомией (лапароскопическим или влагалищным доступом) или трахелэктомию [1] [2] .
T1b1, T1b2 — расширенная экстирпация матки (операция третьего типа). В качестве альтернативного метода лечения может быть рассмотрена лучевая терапия с сохранением органа. Для сохранения фертильности может быть выполнена трахелэктомия. Далее оценивается риск развития рака: при высоком и промежуточном риске после операции проводится химиолучевая терапия [1] [2] .
T2a, T2b — возможны следующие варианты лечения:
- расширенная экстирпация матки (операция третьего типа);
- химиолучевое лечение;
- химиотерапия с последующей расширенной экстирпацией матки [1][2] .
IIB-IVB — проводят химиолучевую терапию. При отсутствии поражения стенки таза одним из вариантов лечения является экзентерация малого таза (удаление мочевого пузыря, прямой кишки, матки с шейкой и придатками), особенно при наличии свищей. При наличии асимметричного отёка нижней конечности, болей в ноге, блокирования оттока мочи в мочеточнике, поражения стенки малого таза пациентке может быть предложена лишь паллиативная помощь (направленная не на излечение, а на облегчение симптомов) [1] [2] .
Реабилитация
Реабилитация зависит от того, как женщина перенесла химио- или лучевую терапию, и часто сводится к устранению осложнений. После завершения лечения пациенткам можно порекомендовать правильно питаться, принимать витамины, вести в меру активный образ жизни и посетить психолога.
Онкологический диагноз во многих случаях не является приговором. Ограничений после лечения не так уж и много, пациенткам можно и нужно вести здоровую и полноценную жизнь.
Прогноз. Профилактика
Прогноз при раке шейки матки зависит от стадии заболевания. В онкологии принято оценивать пятилетнюю выживаемость:
- при I стадии она составляет 88,8 %
- при II стадии — 74 %;
- при III стадии — 51,4 %;
- при IV стадии — 7,8 % [10] .
Профилактика направлена на выявление проблемы на стадии предракового заболевания, когда возможно полное излечение и низкий риск рецидивирования.
Для этого рекомендовано проходить следующие обследования:
- мазок на онкоцитологию (пап-тест) — один раз в год;
- кольпоскопия — также один раз в год (в любой день, кроме дней менструации);
- ПЦР-диагностика на ВПЧ — при каждой смене полового партнера или один раз в пять лет.
Предотвращает ли прививка от ВПЧ рак шейки матки
К методам специфической профилактики относится вакцинирование против ВПЧ детей в возрасте от 12 до 14 лет до начала половой жизни. Делать вакцину взрослым нецелесообразно, так как при начале половой жизни каждый взрослый сталкивается в ВПЧ с вероятностью в 87-97 %.
Разработаны различные типы вакцин, отличающиеся друг от друга количеством штаммов, от которых они защищают. На данный момент максимально эффективная вакцина действует против 6, 11, 16, 31, 33, 45, 52, 58 типов ВПЧ. Препарат вводится в дельтовидную мышцу три раза с интервалом в два месяца, а затем повторно через шесть месяцев. Однако, необходимо помнить, что вакцинация снижает риски возникновения рака шейки матки, но не является полной альтернативой скринингу.
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
Источник https://clinic-a-plus.ru/articles/ginekologiya/16131-prognoz-pri-ploskokletochnom-neorogovevayuschem-rake-shejki-matki.html
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/cervical-squamous-cell-carcinoma
Источник https://probolezny.ru/rak-shyayki-matki/