Гепатит А (болезнь Боткина) — симптомы и лечение
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 15 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
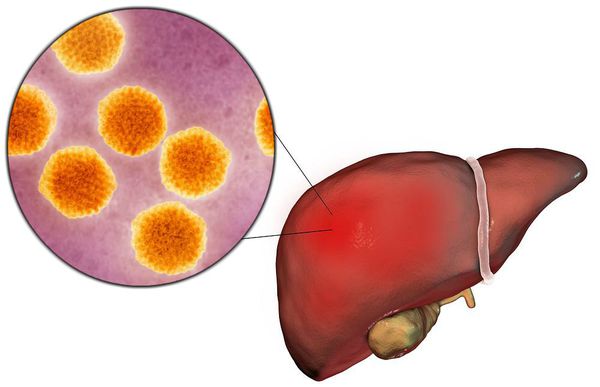
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
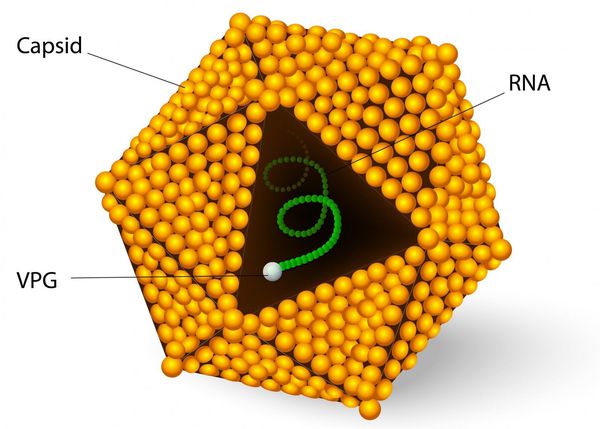
Диаметр вириона составляет 28-30 нм. Является РНК-вирусом. Содержит специфические белки капсида, протеазы P2, Р3 и РНК-полимеразу. Не имеет оболочки. Существует единственный серотип и несколько генотипов вируса (в настоящее время известно 7).
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
- гриппоподобный — быстрое повышение температуры тела до 38-39°C, слабость, разбитость, озноб, головная боль диффузной (разлитой) локализации, миалгии и артралгии (боль в мышцах и суставах), насморк, сухой кашель, утрата желания курить;
- диспепсический — потеря аппетита, возникновение боли, тяжесть и дискомфорт в правом подреберье, позывы к тошноте, рвота, неустойчивый стул;
- астеновегетативный — постепенно развивается слабость, раздражительность, сонливость, головные боли нечёткой локализации и головокружения, температурная реакция слабо выражена;
- смешанный вариант.
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
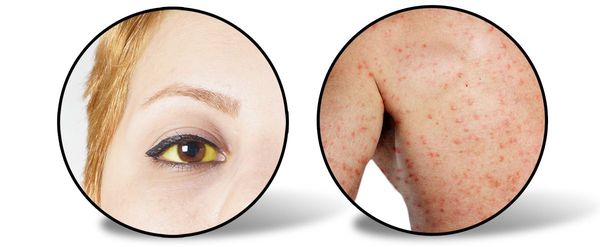
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
При типичном циклическом течении — после периода желтухи (разгара заболевания) — наступает период реконвалесценции (выздоровления): общее состояние нормализуется, стираются признаки нарушения пигментного обмена, возникает «пигментный криз» — уменьшение желтушности кожи и слизистых оболочек, осветление мочи и потемнение кала. Выявляется чёткая тенденция к нормализации патологически изменённых лабораторных показателей, в основном печёночных аминотрансфераз, билирубина и протромбина.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
При редком фульминатном течении (за несколько часов или суток) появляется острая печёночная энцефалопатия (синдром острой печёночной недостаточности — уменьшение размеров печени, печёночный запах изо рта, неадекватное поведение, положительные пробы письма и счёта, рвота «кофейной гущей», резкое повышение уровня АЛТ и АСТ), быстро развивается кома и смерть. [1] [2] [4]
Факторы, увеличивающие риск тяжёлого течения гепатита А:
- ;
- хронические болезни печени (в т. ч. гепатиты В и С).
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
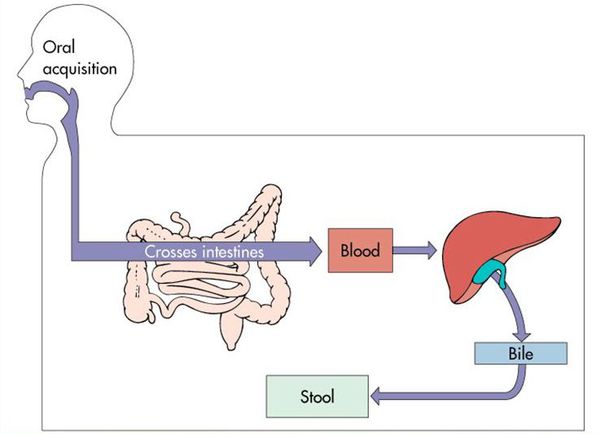
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
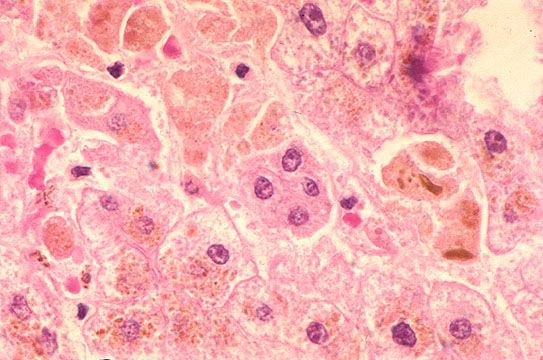
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
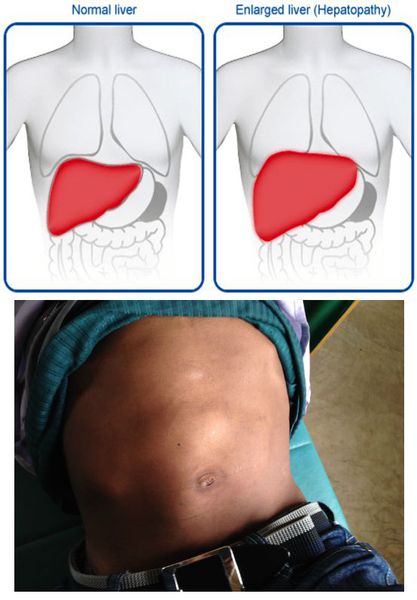
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Гепатит А: пути заражения, симптомы, диагностика, лечение и меры профилактики

Гепатит А связан с фекально-оральным РНК-вирусом, вызывающим симптомы вирусного гепатита, включая потерю аппетита, недомогание и желтуху у детей старшего возраста и взрослых. У маленьких детей может протекать бессимптомно.
Молниеносный гепатит и летальный исход в развитых странах встречаются редко. Он не перерастает в хронический гепатит. Диагноз ставится с помощью тестов на антитела. Лечение поддерживающее. Вакцинация и перенесенная инфекция имеют защитный характер.
Как происходит заражение?
Вирус гепатита А представляет собой пикорнавирус с одноцепочечной РНК. Это наиболее частая причина острого вирусного гепатита, особенно у детей и молодых людей.
В некоторых странах более 75% взрослых подвергались воздействию гепатита А. Ежегодно во всем мире регистрируется около 1,4 миллиона случаев гепатита А.
Распространение вируса гепатита А происходит в основном фекально-оральным путем и поэтому может происходить в районах с плохой гигиеной. Эпидемии загрязнения воды и пищевых продуктов происходят особенно в развивающихся странах. Иногда заражение может быть вызвано даже употреблением в пищу сырых морепродуктов. Возможно прямое межличностное заражение.
Распространение вируса с калом происходит до появления симптомов и обычно прекращается через несколько дней после появления симптомов. Поэтому возможность заражения часто отсутствует уже на момент клинического проявления гепатита.
Статус хронического носительства вируса гепатита А неизвестен и не приводит к хроническому гепатиту или циррозу.
Симптомы гепатита А
У детей младше 6 лет 70% инфекций гепатита А протекают бессимптомно, а у детей с симптомами желтуха встречается редко. И наоборот, у большинства детей старшего возраста и взрослых наблюдаются типичные проявления вирусного гепатита, включая:
- потерю аппетита;
- недомогание;
- лихорадку;
- тошноту и рвоту;
- желтуху – встречается более чем в 70% случаев.
Клинические проявления обычно исчезают примерно через 2 месяца, но у некоторых пациентов симптомы сохраняются или рецидивируют до 6 месяцев. У некоторых пациентов наблюдается длительный холестаз или холестатический гепатит из-за гепатита А. Холестатический гепатит характеризуется выраженной зудящей желтухой, постоянной лихорадкой, потерей веса, диареей и недомоганием.
Выздоровление от острого гепатита А обычно полное.
Диагностика гепатита А
Серологические тесты
На начальном этапе диагностики острого гепатита вирусный гепатит необходимо дифференцировать от других патологий, вызывающих желтуху.
При подозрении на острый вирусный гепатит проводятся следующие анализы для выявления вирусов гепатита А, В и С:
- Ac IgM против гепатита А – IgM против гепатита А;
- поверхностный антиген гепатита В – HBsAg;
- Ac IgM антикор гепатита В – IgM анти-HBc;
- антитела к вирусу гепатита С – антигепатит С и РНК гепатита С – HCV-RNA.
Если антигепатит А IgM положителен, диагностируется острый гепатит А. Поиск антител IgG к гепатиту А проводят, чтобы отличить острую инфекцию от предшествующей. Положительный результат IgG против гепатита А свидетельствует о предшествующей инфекции вирусом гепатита А или о наличии приобретенного иммунитета. Больше анализов на гепатит А нет.
Вирус гепатита А присутствует в сыворотке только в течение острой инфекции и не может быть обнаружен с клинический доступными тестами.
Ac IgM обычно образуются на ранних стадиях инфекции и пика примерно через 1-2 недели после начала желтухи. Они уменьшаются в течение нескольких недель с последующей выработкой защитных антител IgG – IgG к гепатиту А), обычно сохраняющиеся на протяжении всей жизни.
Таким образом, антитела IgM – маркеры острой инфекции, в то время как IgG к гепатиту А указывает только на предшествующее воздействие вируса гепатита А и наличие иммунитета к рецидивирующим инфекциям.
Другие тесты
Необходимы печеночные пробы, если они еще не были сделаны.
Они включают анализ на:
- сывороточную аланинаминотрансферазу – АЛТ;
- аспартатаминотрансферазу – АСТ;
- щелочную фосфатазу.
Необходимо провести другие тесты для оценки функции печени.
Они включают анализ на:
- сывороточный альбумин;
- билирубин;
- протромбиновое время/международное нормализованное отношение – МНО.
Лечение гепатита А
Поддерживающая терапия
Никакое лечение не облегчает течение острого вирусного гепатита, включая гепатит А. Следует избегать употребления алкоголя, так как он усиливает повреждение печени. Ограничения в питании и физической активности, включая общепринятый постельный режим, не имеют научной основы.
При холестатическом гепатите пероральный прием холестирамина по 8 г 1 или 2 раза в сутки облегчает зуд.
Профилактика гепатита А
Хорошая личная гигиена помогает предотвратить фекально-оральную передачу гепатита А. Рекомендуются превентивные барьерные меры, но изоляция пациента очень мало предотвращает распространение вируса гепатита А.
Поверхности, загрязненные биологическими жидкостями в домах пациентов, нужно очищать разбавленным хлорным раствором.
Вакцина гепатита А рекомендуется для всех детей в возрасте от 1 года, с 2 дозы от 6 до 18 месяцев после первого.
Предэкспозиционная вакцинация против гепатита А должна быть обеспечена взрослым из группы повышенного риска, в том числе:
- путешественникам в страны с высокой или средней эндемичностью по вирусу гепатита А;
- персоналу диагностической лаборатории;
- мужчинам, занимающимся сексом с другими мужчинами;
- людям, употребляющим запрещенные наркотики внутривенно;
- людям с хроническим заболеванием печени, включая хронический гепатит С, поскольку у них повышен риск развития фульминантного гепатита из-за вируса гепатита А;
- лицам, предполагающим тесный контакт с иностранцем, прибывшем в течение первых 60 дней из страны с высокой или промежуточной эндемичностью по вирусу гепатита А;
- людям, не имеющие стабильного жилья или бездомным.
Доконтактная профилактика против вируса гепатита А может быть рассмотрена для сотрудников детских садов и военнослужащих.
Ранее путешественникам рекомендовалось сделать прививку от гепатита А за ≥ 2 недель до поездки. Тем, кто уезжает менее чем через 2 недели, также следует вводить стандартные иммуноглобулины. Текущие данные свидетельствуют о том, что иммуноглобулины необходимы только пожилым путешественникам и путешественникам с хроническим заболеванием печени или другим хроническим заболеванием.
Постконтактную профилактику следует проводить членам семьи и людям, имевшим тесный контакт с больными гепатитом А.
Здоровым непривитым пациентам в возрасте от 1 года до 40 лет вводят однократную дозу вакцины против гепатита А.
У других пациентов, особенно у лиц старше 75 лет, с хроническим заболеванием печени и ослабленным иммунитетом, стандартные иммуноглобулины предотвращают или уменьшают тяжесть гепатита А. Обычно рекомендуется доза 0,02 мл/кг в/м, но некоторые эксперты рекомендуют 0,06 мл/кг – от 3 до 5 мл для взрослых. Его можно вводить в течение 2 недель после заражения, но чем раньше будет проведена профилактика, тем выше эффективность.
Острый гепатит A у взрослых
Острый гепатит А (ГА) — острая вирусная инфекционная болезнь, характеризующаяся цикличным доброкачественным течением, проявляющаяся в типичных случаях общим недомоганием, повышенной утомляемостью, анорексией, тошнотой, рвотой, иногда желтухой (темная моча, обесцвеченный стул, пожелтение склер и кожных покровов) и обычно сопровождающаяся повышением активности аминотрансфераз сыворотки крови [1,2,3,8,9].
Особенности кодирования заболевания по Международной статистической классификации болезней и проблем, связанных со здоровьем

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация острого вирусного гепатита А:
• Субклинический (инаппарантный) вариант.
Этиология и патогенез
ВГА таксономически принадлежит к семейству Picornaviridae роду Hepatovirus [1,2,3,8,9]. По своим размерам (27-32 нм в диаметре) является мелким РНК-содержащим вирусом. Геном ВГА составляет 5-7 кб в длину. Поверхность вируса состоит из 32 капсомеров величиной 8-12 нм. Капсид ВГА не имеет внешней оболочки и сердцевинного компонента в составе вириона. Как и у других представителей семейства, геном ВГА представлен тремя функциональными участками – P1, P2 и P3. Участок Р1 кодирует четыре капсидных полипептида (VP1, VP2, VP3 и VP4) с молекулярными массами: 30 – 33 000, 24 – 27 000, 21 – 23 000 и 7 – 14 000 соответственно. Участки Р2 и Р3 кодируют неструктурные полипептиды, необходимые для вирусной репликации [1, 2, 3, 8].
Исследования разных авторов доказали, что вирус имеет только один вирус специфический антиген белковой природы. В настоящее время известно множество штаммов вируса, выделенных на различных территориях. Все они имеют высокую степень антигенного родства, определяющего наличие одного серотипа вируса [1, 2, 3, 8].
Выделено 6 генотипов вируса: 1, 2, 3 изолированы от больных людей; 4, 5 и 6 – от обезьян Старого Света, которые не инфекционны для человека. В различных географических регионах циркулируют различные генотипы [1, 2, 3, 4, 8].
ВГА относится к числу наиболее устойчивых к факторам внешней среды вирусов человека, он способен длительно сохраняться в воде, пищевых продуктах, сточных водах, на различных объектах внешней среды в течение нескольких месяцев в температурном диапазоне от +4 до +20°С. Инактивация может осуществляться кипячением, автоклавированием (+121°С, 20 мин), сухожаровой обработкой. Высокоустойчив к изменениям рH (стабилен при рH 3,0-9,0). Погибает при воздействии дезинфицирующих средств: растворами хлорной извести при концентрации остаточного хлора 2,0-2,5 мг/л в течение 15 мин, раствором формальдегида в течение 30 минут. Вирус высокочувствителен к УФО [5, 6, 7, 8, 15].
В подавляющем большинстве случаев (около 95%) ВГА внедряется в организм человека через рот и далее попадает в желудок [1, 2, 3, 5, 8]. Будучи кислотоустойчивым, вирус легко преодолевает желудочный барьер, поступает в тонкую кишку, всасывается в кровь и по системе воротной вены достигает печени, в клетках которой осуществляется его репликация. На мембране гепатоцитов есть соответствующие вирусу рецепторы, к которым он прикрепляется и проникает внутрь печеночной клетки. В цитоплазме гепатоцита происходит декапсидация вируса, высвобождается вирусная РНК и начинается ее транскрипция. Вирусные белки синтезируются и собираются в новые капсиды, причем каждый из которых содержит дочерние молекулы РНК. Часть вновь образованных вирусных частиц поступает с желчью в фекалии и выделяется из организма, другая инфицирует соседние гепатоциты.
Ранее считалось, что ВГА является классическим цитопатическим вирусом, обладающий прямым цитопатогенным действием, приводя к некрозу гепатоцитов. Однако в 1990-е гг. эта концепция была опровергнута. Оказалось, что длительная репликация ВГА в культуре клеток не сопровождается цитолизом гепатоцитов. В настоящее время полагают, что поражение печени при ГА обусловлено не столько самим вирусом, сколько клеточными иммунными реакциями человека. Цитотоксические Т-клетки распознают и лизируют инфицированные гепатоциты. Кроме того, Т-лимфоциты продуцируют γ-интерферон, запуская целый ряд иммунных реакций. Высвобождение вируса происходит в значительной степени в следствии иммунологически опосредствованному разрушению печеночных клеток. Цитолиз гепатоцитов вирус и его «обломки» поступают в кровь, т.е. имеет место фаза вторичной вирусемии.
ВГА является высокоиммунногенным вирусом: одновременно с клеточным активизируется и гуморальный компонент иммунной системы, накапливаются вируснейтрализующие антитела. Благодаря быстрому и интенсивному иммунному ответу репликация вируса блокируется, а его дальнейшее внедрение в неинфицированные гепатоциты ограничивается. В результате сочетанного действия всех звеньев иммунной системы, как правило, уже через несколько недель организм освобождается от ВГА. Вирус не остается надолго ни в крови, ни в печени, поэтому при ГА нет ни длительного вирусоносительства, ни хронических форм. Адекватностью защитной иммунной реакции при ГА объясняются сравнительно легкое его течение, исключительная редкость фульминантной формы с летальным исходом и полное выздоровление.
Имеющиеся в настоящее время сведения о патогенезе ГА позволяют трактовать это заболевание как острое, в большинстве случаев доброкачественное с самолимитирующим течением.
Эпидемиология
ГА – строгий антропоноз, единственным источником (резервуаром) возбудителя инфекции является человек. Вирус выделяется больными с различными формами заболевания. При манифестном варианте течения заболевания вирус выделяется с фекалиями наиболее интенсивно уже в конце инкубационного, в течение всего продромального (преджелтушного) и в первую неделю желтушного периодов. ВГА обладает высокой инфекционностью, для заражения гепатитом А достаточно всего нескольких вирусных частиц [1, 2, 3, 6, 7, 8, 10, 33, 50].
ГА – типичная кишечная инфекции с фекально-оральным механизмом передачи возбудителя. Пути передачи: водный, алиментарный и контактно-бытовой. Факторами передачи, как при всех кишечных инфекциях, являются различные пищевые продукты (в том числе морепродукты, замороженные овощи и фрукты), не подвергающиеся термической обработке, а также контаминированная вирусом вода и различные предметы, загрязненные фекалиями больного, в том числе и грязные руки. Крупные вспышки ГА связаны с загрязнением фекалиями водоемов, являющихся источником водоснабжения, или с попаданием сточных вод в водопроводную сеть. Употребление в пищу сырых овощей или моллюсков также может явиться фактором риска заражения в эндемичных районах. Длительная вирусемия (в среднем до 5 недель), наблюдающаяся при ГА является причиной реализации неестественной парентеральной передачи вируса ГА, особенно в среде лиц, использующих внутривенное введение психотропных препаратов [1, 2, 3, 6, 7, 8, 10, 33, 50].
По данным ВОЗ (2012) в мире ежегодно регистрируется 1,4 миллиона случаев заболевания [8]. Причем при оценке широты распространения необходимо помнить, что на один случай заболевания, протекающего манифестно, приходится, как минимум пять — десять случаев, протекающих без клинических проявлений, которые обычно не регистрируются [1, 2, 3, 6, 7, 8, 10, 33, 50].
В России ГА сохраняет важное социально-экономическое значение, остается распространенным, стойко занимая в этиологической структуре острых вирусных гепатитов доминирующее положение. Рост актуальности проблемы ГА в последние десятилетие определяет появление большой когорты взрослого населения, не имеющей в крови антител к вирусу [10, 11, 13, 28].
Заболеваемость ГА в Российской Федерации (РФ) с 2009 г. по 2020 г. снизилась практически в 3,8 раза (с 7,3 до 1,9 на 100 тыс. населения). Минимальный показатель был зарегистрирован в 2020 году и составил 1,9 на 100 тыс. населения.
Необходимо отметить, что общая тенденция к снижению заболеваемости ГА наблюдается как у взрослых, так и у детей. В 2018 году у детей до 14 лет отмечен самый низкий показатель заболеваемости, составивший 4,7 на 100 тыс. населения. Однако, как и прежде, показатель заболеваемости у детей превышал таковой для всего населения – 2,9 на 100 тыс. населения (2019г.) [9, 11].
В субъектах РФ (2018 – 2020 гг.) зарегистрировано 25 эпидемических очагов ГА разной интенсивности, с общим числом пострадавших 628 человек. В 2018 и 2020 году в РФ крупных вспышек не было зарегистрировано, а в 2019гг. зарегистрировано три крупные вспышки ГА (50 и более человек) с общим числом пострадавших 328 человека, из них детей до 14 лет – 116 человек. Доля детей во вспышечной заболеваемости в среднем составила 35,4%. В 2019 г. вспышки зарегистрированы в – Пермском крае, Республике Татарстан и Республике Алтай.
В России ГА является заболеванием, которое может быть, как аутохтонным, так и завозными. Особое внимание необходимо обращать на пациентов, прибывших из эндемичных регионов. Изучение генетического разнообразия изолятов ГА способствует расследованию очагов ГА и выявлению источника инфекции, установлению эпидемиологической связи между различными случаями заболевания и идентификации завозных случаев инфекции [9, 12, 14, 17, 18, 20, 21, 22, 23, 24, 25, 38].
Клиническая картина
Cимптомы, течение
Длительность инкубационного периода составляет от 15 до 30 дней (минимум – 7, максимум – 50 дней), в среднем – 20 дней.
Продромальный (преджелтушный) период: длительность — от 4 до 7 дней, характеризуется гриппоподобным, реже диспепсическим или астеновегетативным вариантами клинических проявлений. Гриппоподобный вариант: острое начало, температура тела быстро повышается до 38-39°С, часто с ознобом, и держится на этих уровнях 2-3 дня. Пациенты предъявляют жалобы на головную боль, ломоту в мышцах и суставах. Иногда появляются катаральные симптомы- насморк и болезненные ощущения в ротоглотке. Диспепсический вариант: снижение или исчезновение аппетита, боли и тяжесть в подложечной области или правом подреберье, тошнота и рвота. Возможна диарея (стул до 2-5 раз в сутки). Астеновегетативный вариант: постепенное начало, температура тела остается нормальной. Преобладает слабость, снижается работоспособность, появляются раздражительность, сонливость, головная боль, головокружение. Смешанный вариант: признаками нескольких синдромов. При пальпации органов брюшной полости отмечаются увеличение, уплотнение и повышение чувствительности печени, а нередко и увеличение селезенки. В конце преджелтушного периода (за 2-3 дня до появления желтушности склер и кожных покровов больные замечают потемнение, а испражнения — более светлыми (гипохоличными).
Период разгара (желтушный период) проявляется желтушностью склер, слизистых оболочек ротоглотки, а затем кожи. Интенсивность желтухи нарастает быстро и в большинстве случаев уже в ближайшую неделю достигает своего максимума. Цвет мочи становится все более темным, испражнения — бесцветными. С появлением желтухи симптомы преджелтушного периода становятся менее выраженными и у значительной части больных исчезают, при этом дольше всего сохраняются общая слабость и снижение аппетита, иногда — чувство тяжести в правом подреберье. Температура тела в желтушном периоде обычно нормальная. При обследовании больного можно выявить увеличение, уплотнение и повышение чувствительности края печени. У 15-50% больных в положении на правом боку пальпируется край селезенки. Артериальное давление нормальное или несколько снижено. Первый тон сердца на верхушке ослаблен. В крови повышено содержание общего билирубина, главным образом за счет прямого (связанного), резко нарастает активность аминотрансфераз, особенно аланинаминотрансферазы (АлАТ), снижен протромбиновый индекс (ПТИ). Характерны гематологические сдвиги: лейкопения, нейтропения, относительный лимфо- и моноцитоз, нормальная или замедленная скорость оседания эритроцитов (СОЭ). Выраженное снижение концентрации билирубина крови происходит чаще всего на 2-й неделе желтухи. Одновременно наблюдается снижение активности аминотрансфераз. К 20-25-му дню с момента появления желтухи эти показатели обычно достигают нормы.
Период реконвалесценции: улучшение общее состояние, ослабление симптомов нарушения пигментного обмена, наступает «пигментный криз». Уменьшается желтушность кожи и слизистых оболочек, светлеет моча, испражнения приобретают обычную окраску, появляется четкая тенденция к нормализации биохимических показателей и прежде всего билирубина и протромбина. Период реконвалесценции длится около 2-3 месяцев. Общее состояние больных хорошее. Клинические проявления отсутствуют, изредка возможно появление тошноты, болей в животе. Возможны явления астении. Печень длительное время может быть увеличенной, слегка болезненной. При лабораторной диагностике периодически выявляется диспротеинемия, небольшое увеличение уровня печёночных ферментов.
Осложнения ГА возникают крайне редко. Возможны сохранение в период реконвалесценции гепатомегалии за счёт фиброза печени, а также поражение жёлчевыводящих путей, чаще в форме дискинезии. Также возможны внепеченочные проявления в виде редких случаев острого рассеянного энцефаломиелита, миелита, острой моторной и сенсорной невропатии, менингоэнцефалита, острого холестатического синдрома, холецистита, панкреатит, крапивницы, плеврального выпота или асцита, острого гломерулонефрита или почечной недостаточности, гемофагоцитарного лимфогистиоцитоза и рабдомиолиза [1, 2, 3, 8, 13, 30, 32, 52,70-98].
Критериями формы тяжести являются степень выраженности синдромов интоксикации, желтухи и синтетической функции печени – Приложение Г1 [1,2, 3].
Легкая форма характеризуется удовлетворительным состоянием пациента в разгаре заболевания, быстрым исчезновением желтушности кожных покровов (через 2-3 недели), быстрой нормализацией активности АлАТ (в течение 1 мес). Билирубинемия не превышает 100 мкмоль/л, а ПТИ составляет более 60%. В случаях, когда по основным клинико-лабораторным показателям состояние больного только 2-3 дня оценивалось как среднетяжелое, а в остальные дни обозначалось как удовлетворительное, и гепатит приобрел легкое течение, более обоснованно относить эту форму заболевания к легкой.
Среднетяжелая форма характеризуется удовлетворительным состоянием пациента в период разгара болезни, длительностью желтушности кожи до 3-4 недели и повышенной активностью АлАТ до 1,5 месяцев. Состояние средней тяжести характеризуется симптомами интоксикации (анорексия, слабость, нарушение сна, тошнота, рвота и др.), умеренным увеличением печени. Билирубинемия колеблется от 100 до 200 мкмоль/л, ПТИ — от 50 до 60%. В случаях, когда по основным клинико-лабораторным показателям состояние больного определяется как легкое, однако нормализация активности АлАТ происходит более 1 месяц, заболевание следует расценивать как среднетяжелое. С другой стороны, если в самый разгар болезни основные клинико-лабораторные показатели соответствуют тяжелому состоянию больного, но при быстром течении желтушного периода, продолжающегося до 20 дней, и нормализации активности АлАТ в течение 30 дней также более обоснованно относить данную форму гепатита к среднетяжелой.
При тяжелой форме в разгаре заболевания длительность желтухи превышает 4 недели, повышение активности АлАТ — более 1,5 мес. Тяжесть состояния больного определяется на основании оценки и сопоставления клинических и лабораторных показателей. При тяжелом состоянии больного симптомы интоксикации выражены более резко. Отмечается нарастающая общая слабость, сонливость, головокружение, анорексия вплоть до отвращения к пище, повторная рвота, яркая желтушность кожи, геморрагический синдром и т. д. Билирубинемия превышает 200 мкмоль/л, протромбиновый индекс составляет менее 50%. Если тяжесть состояния больного определяется как среднетяжелое, однако нормализация активности АлАТ происходит более 1,5 месяцев, заболевание следует расценивать как тяжелое.
Фульминантное (молниеносное) течение острого гепатита проявляется быстрым, в течение часов-суток, развитием острой печеночной энцефалопатии (ОПЭ). Такое течение характеризуется быстрым наступлением печеночной комы, чаще всего на 4-5-й день от начала желтухи. У большинства больных наблюдаются геморрагии в местах инъекций, носовое кровотечение, рвота содержимым типа «кофейной гущи». Нередко отмечается появление отеков на стопах и в нижней трети голеней. О глубоком повреждении печеночных клеток свидетельствуют высокие показатели активности аминотрансфераз, при этом АсАТ преобладает над АлАТ. Развитие комы приводит к летальному исходу, особенно при отсутствии превентивной интенсивной терапии.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики.
- Рекомендовано обратить внимание на сведения эпидемиологического анамнеза о пребывание в очаге ГА в период, соответствующий инкубационному периоду всем пациентам с подозрением на ГА с целью выявления источников инфекции, путей и факторов передачи заболевания [1, 2, 3, 5, 6, 7, 8, 9, 10, 12, 13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендовано обратить внимание на поездки в районы с высокой эндемичностью ГА без предварительной иммунизации в период, соответствующий инкубационному периоду всем пациентам с подозрением на ГА с целью выявления источников инфекции, путей и факторов передачи заболевания [14, 17, 18, 20, 21, 22, 23, 24, 25, 38].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендовано обратить внимание на наличие эндемичной вспышки ГА (водного или пищевого характера) всем пациентам с подозрением на ГА с целью выявления источников инфекции, путей и факторов передачи заболевания 1, 2, 3, 5, 6, 7, 8, 9, 10, 12, 13].
- Рекомендовано обратить внимание на характерную сезонность ГА (осенне-зимний период) с максимумом заболеваемости в сентябре-ноябре всем пациентам с подозрением на ГА, учитывая характерные эпидемиологические особенности эпидемического процесса ГА [1, 2, 3, 5, 6, 7, 8, 9, 10, 12, 13].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендовано обратить внимание на совместное проживание с инфицированным ГА человеком и сексуальные отношения с человеком, имеющим острую инфекцию ГА всем пациентам с подозрением на ГА с целью выявления источников инфекции, путей и факторов передачи заболевания [1, 2, 3, 5, 6, 7, 8, 10, 13].
- Рекомендовано обратить внимание на общее недомогание, повышение температуры, утомляемость, анорексию, тошноту, рвоту, появление желтухи и/или потемнение мочи, обесцвечивание кала всем пациентам с подозрением на ГА с целью выявления цикличности заболевания и типичных проявлений [1, 2, 3, 6, 7, 8,10, 36, 37, 38, 39, 52].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендовано начать с общего осмотра с выявлением наличия желтушного окрашивания кожи и слизистых оболочек всем пациентам с подозрением на ГА для диагностики степени тяжести и формы заболевания [1, 2, 3, 6, 7, 8, 10, 36, 37, 38, 39].
- Рекомендовано проведение пальпации живота с определением размеров (увеличение или уменьшение) и консистенции печени и селезенки всем пациентам с подозрением на ГА для диагностики гепатолиенального синдрома [1, 2, 3, 6, 7, 8, 10, 36, 37, 38, 39].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендована оценка выраженности интоксикации, обусловленной печеночно-клеточной недостаточностью (тошнота, рвота, отсутствие аппетита, выраженная слабость, головокружение, нарушение ритма сна, тахикардия, эйфория/заторможенность, чувство «провалов», эхолалия, астериксис, геморрагический синдром) всем пациентам с подозрением на ГА для диагностики степени тяжести заболевания и осложнений, для своевременного перевода в ОРИТ для проведения интенсивной терапии [1, 2, 3, 6, 7, 8, 10, 36, 37, 38, 39].
- Рекомендована оценка степени нарушения сознания и комы по шкале Глазго у пациентов с признаками печеночной комы не позднее 30 минут от момента поступления в стационар для своевременного перевода в ОРИТ для проведения интенсивной терапии [1, 2, 3].
Комментарии: критерии оценки степени нарушения сознания и комы по шкале Глазго представлены в Приложении Г2.
- Рекомендован перевод в отделение реанимации и интенсивной терапии (ОРИТ) пациентам с тяжелым течением ГА и развитием печеночной комы при наличии неотложных состояний для проведения интенсивной терапии [1, 2, 3].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
- Рекомендовано выполнение клинического анализа крови с определением лейкоцитарной формулы всем пациентам с подозрением на ГА для диагностики, комплексной оценки степени тяжести болезни, своевременного выявления осложнений и неотложных состояний [ 1, 2, 1, 2, 3, 12, 15, 28, 30, 32, 33, 34, 37, 38, 43, 44, 50, 54].
Комментарии: при неосложненном течении ГА характерны лейкопения, нейтропения, тромбоцитопения, увеличение СОЭ в преджелтушный период, анемия возникает редко. При фульминантной или осложненных формах наблюдается лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево, тромбоцитопения, замедление СОЭ.
- Рекомендовано выполнение общего анализа мочи всем пациентам с подозрением на ГА для выявления признаков нарушения пигментного обмена [1, 2, 3, 15, 28, 30,32, 33, 34, 37, 38, 43, 44, 50, 54].
Комментарии: характерны изменение цвета мочи, повышение уробилиногена и желчных пигментов. Выявление в моче уробилина и желчных пигментов возможно уже в преджелтушном периоде.
- Рекомендовано выполнение общетерапевтического биохимического анализа крови (исследование уровня общего билирубина, уровня свободного и связанного билирубина, определение активности аланинаминотрансферазы и аспартатаминотрансферазы (АлАТ, АсАТ), гамма-глютамилтрансферазы (ГГТП) щелочной фосфатазы (ЩФ) всем пациентам с подозрением на ГА для оценки наличия и активности синдромов цитолиза и холестаза [1, 2, 3, 8, 19, 15, 28, 30, 31, 32, 33, 34, 35, 37, 39, 38, 40, 41, 43, 44, 50, 51, 54].
Комментарии: выполняется для оценки базового уровня показателей, характерно увеличение активности АлАТ, АсАТ, ЩФ, ГГТП.
- Рекомендовано выполнение коагулограммы (ориентировочное исследование системы гемостаза): определение времени свертывания нестабилизированной крови или рекальцификации плазмы, времени кровотечения, протромбинового (тромбопластинового) времени в крови или в плазме, тромбинового времени в крови, ПТИ пациентам с наличием геморрагического синдрома для оказания своевременной помощи [1, 2, 3,15, 28, 30,32, 33, 37, 38, 43, 44, 50, 54].
Комментарии: выявляется снижение фибриногена и факторов свертывания: II, V, VII, VIII, IX, X, снижение протромбинового времени, удлинение периода свертывания крови, снижение ПТИ [1, 2, 3, 15, 28, 30, 32, 33, 37, 38, 43, 44, 50, 54].
- Рекомендовано исследование уровня общего белка в крови, соотношения белковых фракций методом электрофореза в крови или в плазме, электролитов крови пациентам с ГА и печеночной комой для базовой оценки показателей [1, 2, 3, 8, 15, 28, 30, 32, 33, 37, 38, 43, 44, 50, 54].
Комментарии: при тяжелом течении с развитием печеночной недостаточности возможно развитие гипоальбуминемии, диспротеинемии, нарушения электролитного состава крови [1, 2, 3, 8, 15, 28, 30, 32, 33, 37, 38, 43, 44, 50, 54].
- Рекомендовано определение антител класса M (anti-HAV IgM) к вирусу гепатита A (Hepatitis A virus) в крови методом иммуноферментного анализа пациентам с любым вариантом течения ГА для этиологического подтверждения диагноза [1,2, 1, 2, 3, 15, 28, 30,32, 33, 37, 38, 43, 44, 50, 54].
Комментарии: при любом варианте течения ГA образуются специфические иммуноглобулины классов M и G (anti-HAV IgM и anti-HAV IgG). Выявление специфических маркеров HAV является этиологическим подтверждением диагноза ГА. Anti-HAVIgM появляются в крови с конца инкубационного периода — первых дней манифестации. Длительность их циркуляции колеблется от нескольких недель до 4–6 мес. (в среднем 3 мес.). Необходимо учитывать возможность обнаружения anti-HAV IgM в ближайшие недели после вакцинации против ГА. Anti-HAVIgG начинают циркулировать в крови в период реконвалесценции и свидетельствуют о санации организма от вируса. Также Anti-HAVIgG выявляются после вакцинации против ГА [1, 2, 3, 15, 28, 30,32, 33, 37, 38, 43, 44, 50, 53, 54].
- Рекомендовано определение РНК вируса гепатита A (Hepatitis A virus) в крови методом ПЦР у пациентов с клиническими проявлениями ГА, но при отсутствии антител к ВГА класса IgM для этиологического подтверждения диагноза [ 1, 2, 1, 2, 3, 8, 46, 47, 48, 49, 50, 53, 54].
Комментарии: РНК-HАV — показатель репликации вируса. РНК может быть обнаружена в инкубационный, желтушный периоды, а также при обострении ВГА. Средняя длительность циркуляции РНК в крови 10-14 дней, но в исключительных случаях РНК вируса может выявляться до 6-9 и более месяцев [1, 2, 3, 8, 46, 47, 48, 49, 50, 54].
- Рекомендовано проведение серологических исследований определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови, антител класса M к ядерному антигену (anti-HBc IgM) вируса гепатита B (Hepatitis B virus) в крови, антител класса G к ядерному антигену (anti-HBc IgG) вируса гепатита B (Hepatitis B virus) в крови, суммарных антител классов M и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита C (Hepatitis C virus) в крови, антител класса M (anti-HEV IgM) к вирусу гепатита E (Hepatitis E virus) в крови, антител класса G (anti-HEV IgG) к вирусу гепатита E (Hepatitis E virus) в крови методом ИФА всем пациентам с подозрением на острый гепатит c целью дифференциальной диагностики гепатита ГА и определения микст-инфицирования [1, 2, 3, 8, 9, 37].
Уровень убедительности рекомендаций B (уровень достоверности доказательств –3)
- Рекомендовано пациентам с печеночной комой определение РНК вирусов гепатитов А, С, D и ДНК вируса гепатита В методом ПЦР не позднее 24 часов от момента поступления в стационар [1, 2, 3, 8, 9, 37].
- Рекомендовано определение основных групп по системе AB0 и определение антигена D системы Резус (резус-фактор) у пациентов с тяжелыми и фульминантными формами для возможного оказания неотложной помощи [1, 2, 3].
- Рекомендовано пациентам с печеночной комой проведение анализа крови биохимический общетерапевтического, исследование системы гемостаза (коагулограмма) и определение основных групп по системе AB0 и определение антигена D системы Резус (резус-фактор) выполнить не позднее 3 часов от момента поступления в стационар для оказания своевременной помощи [1, 2, 3,15, 28, 30,32, 33, 37, 38, 43, 44, 50, 54].
1 Методические указания «МУ 3.1.2837-11. 3.1. Профилактика инфекционных болезней. Кишечные инфекции. Эпидемиологический надзор и профилактика вирусного гепатита A.» (утв. Главным государственным санитарным врачом РФ 28.01.2011).
2 СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» XXXI. Профилактика вирусного гепатита A и E (Зарегистрировано в Минюсте России 15.02.2021 N 62500)
- • Рекомендовано проведение клинического анализа крови с определением лейкоцитарной формулы пациентам с тяжелыми, осложненными формами и при наличии сопутствующей патологии для оценки динамического контроля показателей [1, 2, 3,15, 28, 30, 32, 33, 37, 38, 43, 44, 50, 54].
Комментарии: при наличии клинических показаний.
- Рекомендовано выполнение общетерапевтического биохимического анализа крови (исследование уровня общего билирубина, уровня свободного и связанного билирубина, определение активности аланинаминотрансферазы и аспартатаминотрансферазы (АлАТ, АсАТ), гамма-глютамилтрансферазы (ГГТП) щелочной фосфатазы (ЩФ), исследование уровня общего белка в крови, соотношения белковых фракций методом электрофореза, определение протромбинового (тромбопластинового) времени в крови или в плазме всем пациентам с ГА для оценки динамического контроля показателей [1, 2, 3, 8, 15, 28, 30, 32, 33, 37, 38, 43, 44, 50, 54].
Комментарии: выполняется с периодичностью в 7-10 дней. При наличии клинических показаний — частота выполнения биохимического анализа крови на усмотрение лечащего врача.
- Рекомендовано выполнение ультразвукового исследования (УЗИ) органов брюшной полости и забрюшинного пространства всем пациентам с ГА для диагностики увеличения и изменения структуры печени, увеличения селезенки, исключения сопутствующей патологии желудочно-кишечного тракта [1, 2, 3, 28, 30, 31, 32, 39].
Комментарий: для ГА характерна гепатомегалия без изменения структуры печени, возможна спленомегалия [1, 2, 3,28, 30, 31, 32, 39].
- Рекомендовано компьютерная томография или магнитно-резонансная томография органов брюшной полости пациентам с неясными очаговыми изменениями в печени и селезенке или неопределенными, противоречивыми данными, полученными при УЗИ органов брюшной полости, для уточнения выявленной патологи [1, 2, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано проведение регистрация электрокардиограммы (ЭКГ) у пациентов с любыми отклонениями сердечно-сосудистой системы (сердечного ритма, изменением границ и тонов сердца, выявлением шума) для диагностики осложнений и сопутствующей патологии [1, 2, 3].
Комментарии: для больных в остром периоде ГА характерным является склонность к брадикардии, а при ухудшении состояния, нарастании интоксикации и риске развития прекомы прогностически неблагоприятными признаками являются изменение ритмов сердца, появление тахикардии, приглушение тонов сердца [1, 2, 3].
- Рекомендовано выполнение эзофагогастродуоденоскопии пациентам с болями в животе, рвотой «кофейной гущей» для уточнения характера повреждения слизистой пищевода, желудка, двенадцатиперстной кишки [1, 2, 3, 28, 30, 31, 32, 39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
- Рекомендуется консультация врача анестезиолога-реаниматолога пациентам с наличием неотложных состояний (в том числе с печеночной комой ) для определений показаний к переводу в отделение реанимации и интенсивной терапии (ОРИТ) не позднее 30 минут от момента поступления в стационар [1, 2, 3, 26, 28, 42].
- Рекомендован осмотр врачом-хирургом пациентам с наличием интенсивных болей в животе, гипотонии, геморрагическом синдроме для исключения острой хирургической патологии и определений показаний к переводу в хирургическое отделение [1, 2, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
- Рекомендован осмотр врача-невролога пациентам с наличием признаков энцефалопатии для оказания своевременной специализированной помощи [1, 2, 3, 26, 28, 42].
- Рекомендовано всем пациентам с ГА провести дифференциальную диагностику ГА с другими вирусными гепатитами и заболеваниями, протекающими с синдромом желтухи для достоверного подтверждения диагноза [1, 2, 3, 6, 7, 8,10, 28, 36, 37, 38, 39]. См. Приложение А3
Комментарии: наибольшую трудность для диагностики представляют случаи, при которых отсутствуют характерные эпидемиологические данные, а клиническая симптоматика ограничивается общеинтоксикационными симптомами.
Источник https://probolezny.ru/gepatit-a/
Источник https://medcentr-diana-spb.ru/infektsii/gepatit-a-puti-zarazhenija-simptomy-diagnostika-lechenie-i-mery-profilaktiki/
Источник https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D1%8B%D0%B9-%D0%B3%D0%B5%D0%BF%D0%B0%D1%82%D0%B8%D1%82-a-%D1%83-%D0%B2%D0%B7%D1%80%D0%BE%D1%81%D0%BB%D1%8B%D1%85-%D0%BA%D1%80-%D1%80%D1%84-2021/17069