Хроническая печеночная недостаточность
Хроническая печеночная недостаточность – это постепенно развивающаяся дисфункция печени, связанная с прогрессирующим течением хронических заболеваний паренхимы. Хроническая печеночная недостаточность проявляется симптомами основного заболевания, диспепсическими явлениями (анорексией, рвотой, диареей), лихорадкой, желтухой, энцефалопатией. При диагностике хронической печеночной недостаточности учитываются данные биохимических анализов, УЗИ печени, гепатосцинтиграфии, биопсии печени, ЭЭГ. Лечение хронической печеночной недостаточности направлено на детоксикацию, устранение метаболических нарушений и явлений полиорганной недостаточности.
МКБ-10
Общие сведения
Печеночная недостаточность в клинической гастроэнтерологии может являться исходом многих заболеваний гепатобилиарного и пищеварительного тракта. По клиническому течению различают острую печеночную недостаточность, развивающуюся в короткие сроки от момента поражения печени, и хроническую печеночную недостаточность, нарастающую постепенно.
При всех формах печеночной недостаточности имеет место расстройство метаболической, дезинтоксикационной и других функций печени, приводящее к нарушению деятельности ЦНС, вплоть до развития печеночной комы. Хроническая печеночная недостаточность прогрессирует на протяжении нескольких месяцев или лет, отличается постепенным и медленным развертыванием клинических проявлений.

Причины
В основе развития хронической печеночной недостаточности лежит прогрессирование хронических поражений печени – алкогольного, вирусного или аутоиммунного гепатита, цирроза, опухолей, жирового гепатоза, гельминтозов, туберкулеза.
Хроническая печеночная недостаточность может возникать на фоне желчнокаменной болезни, когда имеет место перекрытие конкрементом общего желчного протока: в этом случае происходит накопление желчи во внутрипеченочных желчных путях, повреждение и гибель гепатоцитов с замещением их соединительной тканью и развитием вторичного билиарного цирроза печени.
В некоторых случаях заболевание может быть обусловлено хронической сердечной недостаточностью или операциями портосистемного шунтирования. К редким причинам хронической печеночной недостаточности можно отнести генетические нарушения обмена веществ – галактоземию, гликогенозы и др.
Факторы риска
Таким образом, при хронической печеночной недостаточности всегда имеется длительно существующий и медленно развивающийся гепатонекроз, прогрессирование которого до определенного времени сдерживается компенсаторным механизмами. Резкое нарастание хронической печеночной недостаточности может провоцироваться:
- инфекцией;
- приемом алкоголя;
- физическим переутомлением;
- интоксикациями;
- приемом больших доз лекарственных препаратов (в частности, мочегонных);
- одномоментным удалением большого количества жидкости при асците;
- желудочно-кишечным кровотечением и т. д.
В этих случаях происходит резкая декомпенсация течения хронической печеночной недостаточности с развитием печеночной комы.
Классификация
По имеющему место основному патогенетическому механизму различают:
- печеночно-клеточную (эндогенную) печеночную недостаточность, протекающую с поражением паренхимы печени;
- портосистемную (портокавальную, экзогенную), при которой токсические продукты (аммиак, фенолы), всосавшиеся в кишечнике, поступают из воротной вены по портокавальным анастомозам в общий кровоток;
- смешанную – сочетающую в себе оба предыдущих патогенетических механизма.
По клиническому течению выделяют: малую печеночную недостаточность (гепатодепрессию), протекающую с нарушениями функций печени, но без признаков энцефалопатии, и большую печеночную недостаточность (гепатаргию), при которой развивается гепатоцеребральный синдром, т. е. печеночная энцефалопатия.
В развертывании хронической печеночной недостаточности выделяют компенсированную, декомпенсированную и терминальную стадию, заканчивающуюся печеночной комой.
Симптомы
Проявления хронической печеночной недостаточности сходны с таковыми при острой форме. Иногда на первый план выходит симптоматика основного заболевания, приводящего к развитию хронической печеночной недостаточности.
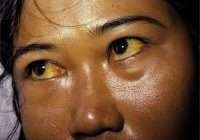
К наиболее ранним проявлениям хронической печеночной недостаточности относятся диспепсические явления – тошнота, рвота, понос, анорексия. Симптомы нарушения пищеварения часто связаны с употреблением жирной или жареной пищи, копченостей. Может иметь место волнообразная лихорадка, желтуха, поражения кожи (геморрагии, мокнущие и сухие экземы, печеночные ладони). Периферические отеки и асцит при хронической печеночной недостаточности появляются довольно рано.
Особенностью течения хронической печеночной недостаточности служит наличие эндокринных нарушений: бесплодия, снижения либидо, атрофии яичек, гинекомастии, алопеции, атрофии молочных желез и матки.
Нервно-психические расстройства при хронической печеночной недостаточности имеют преходящий характер и проявляются депрессией, снижением памяти, чередованием сонливости и бессонницы, беспокойством, периодическими сопорозными состояниями, оглушенностью, потерей ориентации, неадекватным поведением, агрессивностью, раздражительностью и т. п. При неоказании своевременной медицинской помощи может развиваться печеночная кома.
Диагностика
Ввиду длительности течения и малоспецифичности проявлений хронической печеночной недостаточности, особенно на ранних стадиях, диагностика бывает не всегда своевременной. Для получения необходимых диагностических данных наиболее информативны:
- Лабораторные маркеры. Ранними лабораторными показателями хронической печеночной недостаточности служат постепенное увеличение в динамике уровня билирубина и трансаминаз, снижение сахара крови (гипогликемия) и холестерина, признаки гипокоагуляции по данным коагулограммы и др. В моче повышается уровень билирубина и уробилина, в связи с чем она приобретает желтовато-бурый цвет.
- УЗИ органов брюшной полости. Выявляет гепатомегалию, позволяет оценить состояние паренхимы и портальных сосудов, выяснить причину хронической печеночной недостаточности.
- Высокотехнологичные методы. Для уточнения степени нарушения функций печени применяется гепатосцинтиграфия. В комплексной диагностике хронической печеночной недостаточности используется МРТ печени, МСКТ брюшной полости.
- ЭЭГ. Проведение электроэнцефалографии целесообразно при появлении признаков печеночной энцефалопатии. Замедление ритма и уменьшение амплитуды регистрируемых волн может предупредить о надвигающейся печеночной коме.
- Инвазивные методы.Лапароцентез и биопсия печени с цитологическим или морфологическим исследованием полученного материала позволяют определить причину хронической печеночной недостаточности и назначить патогенетическое лечение.
Лечение хронической печеночной недостаточности
При хронической печеночной недостаточности показано строгое ограничение белка и поваренной соли в рационе питания. Лечение хронической печеночной недостаточности преследует цель устранения аммиачной интоксикации, в связи с чем пациентам назначаются очистительные клизмы и солевые слабительные, антибиотикотерапия (неомицин), лактулоза (подавляет образование аммиака в кишечнике и его всасывание), глутаминовая кислота, и орницетол (для связывания уже всосавшихся токсических продуктов).
С целью коррекции электролитных нарушений проводят внутривенные инфузии солевых растворов и глюкозы, переливают свежезамороженную плазму. Для поддержания функций печени назначаются гепатопротекторы, витамины группы В, кокарбоксилаза, витамин К, фолиевая кислота. Для снятия интоксикации показаны гемосорбция, плазмаферез, гемодиализ. При прогрессировании хронической печеночной недостаточности ставится вопрос о трансплантации печени.
Прогноз и профилактика
Ранняя диагностика и терапия хронической печеночной недостаточности улучшают качество жизни и продлевают жизнь. Наличие цирроза печени, асцита, алкогольного анамнеза отягощает прогноз заболевания. При развитии печеночной энцефалопатии летальность составляет 80-90%.
Предупредить прогрессирование хронической печеночной недостаточности возможно путем исключения воздействия на организм провоцирующих факторов (избыточного потребления белка, бесконтрольного приема лекарств, злоупотребления алкоголем и пр.). Пациенты с хронической печеночной недостаточностью должны находиться под наблюдением гастроэнтеролога или гепатолога.
Лечение печеночной недостаточности
Печеночная недостаточность – состояние, при котором печень не может справляться со своими функциями. По течению она бывает острой, когда нарушения развиваются в течение нескольких дней или недель, и хронической, когда ухудшение работы органа нарастает постепенно, месяцами и годами.


Почему возникает печеночная недостаточность?
При печеночной недостаточности важно проводить лечение, направленное на ее причину. Поэтому врач должен провести тщательное обследование и разобраться, что привело к нарушению функции печени у пациента.
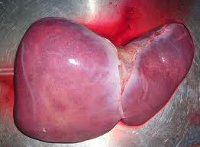
Чаще всего причиной развития печеночной недостаточности становится цирроз – состояние, при котором нормальная ткань печени погибает и замещается фиброзной. К наиболее распространенным причинам цирроза относят вирусные гепатиты B и C, хроническое чрезмерное употребление алкоголя. Причиной печеночной недостаточности может стать неалкогольная жировая болезнь печени (НЖПБ) – избыточное накопление жиров в ткани органа. НЖБП нередко сопутствует сахарному диабету, метаболическому синдрому (повышенное артериальное давление, ожирение, повышенный уровень глюкозы и холестерина в крови). По оценкам экспертов, в настоящее время во всем мире этой патологией страдают 1,46 миллиарда взрослых людей.
Наиболее частые причины острой печеночной недостаточности:
- Вирусные гепатиты.
- Прием некоторых лекарственных препаратов: противогрибковых, противосудорожных, антибиотиков, синтетических аналогов гормонов, антидепрессантов, применение ацетаминофена (парацетамола) часто или в больших дозах.
- Прием некоторых веществ и биологически активных добавок, например, экстракта зеленого чая.
- Аутоиммунный гепатит – заболевание, при котором нарушается работа иммунной системы, и начинают вырабатываться антитела против печеночных клеток (гепатоцитов). В результате в ткани печени развивается хроническое воспаление.
- Болезнь Вильсона – врожденное заболевание, при котором нарушается обмен меди и развивается тяжелое поражение центральной нервной системы, печени и других внутренних органов.
- Другие заболевания, связанные с нарушением обмена веществ и поражением кровеносных сосудов.
Обследование перед началом лечения
Тщательное обследование помогает разобраться в причинах печеночной недостаточности, оценить степень нарушения функции печени, правильно спланировать лечение. Врач может назначить следующие методы диагностики:
- Общий анализ крови.
- Биохимический анализ крови на уровни общего белка, альбумина, холестерина, протромбина, трансаминаз, холинэстеразы, билирубина, фенолов, аммиака, ароматических аминокислот, индикана, глюкозы, электролитов (натрия, калия, магния), продуктов азотистого обмена, pH.
- Исследование свертываемости крови (коагулограмма).
- Общий анализ кала (копрограмма) и исследование на скрытую кровь.
- Анализы на вирусные гепатиты.
- Исследование уровней токсичных веществ в крови, если есть подозрение на отравление.
- Анализ на уровни меди и циррулоплазмина в крови, медь в суточной моче.
- Анализ жидкости, которая находится в брюшной полости при асците.
- УЗИ, компьютерная томография, магнитно-резонансная томография.
- Гастроскопия.
- Исследования для оценки поражения головного мозга.
- В некоторых случаях показана биопсия печени: образец ткани органа удаляют и отправляют в лабораторию для гистологического исследования.
Современные подходы к лечению
Лечение при печеночной недостаточности направлено на борьбу с основным заболеванием, коррекцию патологических состояний, вызванных нарушением работы печени, и профилактику осложнений. Важную роль играет диета.
Печень часто называют «фильтром организма». На самом деле этот орган не только обезвреживает токсичные вещества, но и выполняет ряд других важных функций. Когда они нарушаются, возникают определенные симптомы:
- Синтез белков крови. Если их вырабатывается недостаточно, то жидкость не может удерживаться в кровеносных сосудах, она устремляется в ткани, и возникают отеки.
- Синтез белков, которые принимают участие в кроветворении. Нарушение этой функции проявляется в виде повышенной кровоточивости.
- Синтез желчи и ее выведение в кишечник. При поражении ткани печени и/или нарушении оттока желчи развивается желтуха: кожа и белки глаз больного окрашиваются в желтый цвет.
- Запасание сахара в виде полимера – гликогена.
- Расщепление насыщенных жиров.
Лечение острой печеночной недостаточности
Острая печеночная недостаточность относится к неотложным состояниям. Пациент, который сегодня чувствует себя здоровым, уже через несколько дней может находиться при смерти. Поэтому таких больных помещают в палаты интенсивной терапии. Им назначают строгий постельный режим: пока мышцы не работают, в организме не синтезируется новый аммиак и утилизируется тот, что успел накопиться.
Пациент должен соблюдать диету с ограничением белка (до 30–70 г/сутки) – это уменьшит накопление токсичных продуктов обмена в организме:
- При прекоме I (заторможенность, замедление мышления, речи, движений, забывчивость, сонливость днем и бессонница по ночам, обмороки, шум в ушах, «мушки» перед глазами, зевота, потливость, неврологические нарушения) – до 40 г/сутки.
- При прекоме II (дремота и сон в течение большей части дня, дезориентация во времени и пространстве, замедленные ответы на речь, выраженные неврологические нарушения) – до 30 г/сутки.
- При коме (утрата сознания, отсутствие реакции зрачков на свет) – до 20 г/сутки.
Белки животного происхождения заменяют на растительные.
Для того чтобы уменьшить поступление аммиака из кишечника в кровоток, применяют невсасывающиеся антибиотики, лактулозу. Проводят постоянный контроль жизненно важных функций. С целью коррекции нарушений кровотока больному проводят инфузионную терапию, вводят внутривенно глюкозо-солевые растворы, коллоиды. Важно контролировать уровень глюкозы в крови: при печеночной недостаточности ее уровень может снизиться, и в таком случае внутривенно вводят глюкозу в необходимых дозировках.
Нарушение синтеза белков, участвующих в свертывании крови, приводит к повышенной кровоточивости, возникает риск опасных кровотечений. Таким пациентам показано введение свежезамороженной плазмы. При кровотечении в желудке применяют ингибиторы протонной помпы – эти препараты подавляют синтез соляной кислоты и уменьшают повреждение слизистой оболочки. При повышении давления крови в воротной вене, по которой кровь от кишечника оттекает к печени (это состояние называется портальной гипертензией), может произойти варикозное расширение вен пищевода, и в дальнейшем развивается опасное кровотечение. Это состояние устраняют хирургическими методами. Остановить кровотечение из варикозно расширенных вен пищевода можно с помощью эндоскопических методик.
У некоторых пациентов развивается дыхательная недостаточность, и в таких случаях применяют искусственную вентиляцию легких.
Интоксикация организма при нарушении функции печени способна привести к поражению почек, вплоть до развития тяжелой почечной недостаточности. Это состояние называется гепаторенальным синдромом. Для борьбы с ним проводят медикаментозное лечение, в более тяжелых случаях – диализ.
Печеночная энцефалопатия – осложнение печеночной недостаточности, при котором токсичные вещества, которые в норме должны обезвреживаться в печени, накапливаются в кровотоке и поступают в головной мозг. При развитии этого состояния контролируют внутричерепное давление, назначают препараты, которые препятствуют его повышению. При судорогах вводят противосудорожные препараты.
При острой печеночной недостаточности, вызванной отравлением ацетаминофеном, проводят лечение N-ацетилцистеином.
Лечение хронической печеночной недостаточности
В целом принципы лечения хронической печеночной недостаточности те же, что и при острой. Важно лечить основное заболевание. Пациент должен придерживаться некоторых рекомендаций, касающихся образа жизни и питания:
- отказаться от алкоголя;
- избегать приема лекарственных препаратов, которые могут причинить вред печени;
- ограничить потребление некоторых продуктов, таких как сыр, яйца, красное мясо;
- поддерживать нормальный вес;
- регулярно контролировать и поддерживать на оптимальных показателях уровень артериального давления и сахара в крови;
- уменьшить количество соли в рационе.
Трансплантация печени
Трансплантация печени может быть показана как при острой, так и при хронической печеночной недостаточности. Это единственный радикальный метод лечения. Но к его применению существует ряд ограничений. Во-первых, это серьезное хирургическое вмешательство, которое способны перенести не все пациенты. Во-вторых, сегодня во всем мире не хватает донорских органов, и многие больные подолгу ждут своей очереди.
Решение о пересадке печени принимают при фульминантном гепатите (редкое тяжелое состояние, при котором погибает значительная часть ткани органа – может развиваться при вирусных гепатитах, отравлениях, передозировке лекарств), если пациенту менее 60 лет, и у него ранее не было нарушения функции печени.
Показания к трансплантации при острой печеночной недостаточности могут быть определены с помощью критериев Госпиталя Королевского колледжа:
При передозировке ацетаминофена (парацетамола)
- pH крови менее 7,3;
- протромбиновое время более 100 с (ухудшение свертываемости крови);
- уровень сывороточного креатинина более 300 мкмоль/л;
- энцефалопатия 3–4 стадии (кома I или II).
При острой печеночной недостаточности, вызванной другими причинами
Протромбиновое время более 100 с или три критерия из списка:
- возраст пациента младше 10 лет или старше 40 лет;
- причина – не-A и не-B вирусный гепатит, или идиосинкразия (индивидуальная реакция на лекарственные препараты);
- желтуха в течение 7 дней перед появлением симптомов энцефалопатии;
- протромбиновое время более 50 с;
- уровень билирубина в сыворотке крови более 300 мкмоль/л.
Существуют и другие системы критериев, но они не всегда помогают полноценно оценить ситуацию, поэтому в каждом конкретном случае решение нужно принимать индивидуально. Как показывает статистика, средняя выживаемость пациентов с печеночной недостаточностью после трансплантации печени в течение года составляет 70–80%.
Печеночная недостаточность

Печень в организме человека играет важную роль. Она участвует во всех обменных процессах, вырабатывает печеночную желчь для нормального пищеварения. Также, печень выполняет функции по очищению организма от токсинов, ядов, тяжелых металлов. Ежедневно орган пропуская через себя до ста литров крови, очищая ее.
Если же печень перестает выполнять одну из функций, нарушается работа всего организма. Такое состояние называется печеночной недостаточностью. При этом, печеночная недостаточность сопровождается метаболическими нарушениями, дисфункцией центральной нервной системы, интоксикацией. Острая недостаточность без должно внимания со стороны медиков приводит к печеночной коме.

Что это такое?
Печеночная недостаточность – это синдром проявляющийся комплексом симптомов, которые возникают вследствие нарушения функционирования печени. Все процессы обмена веществ в организме контролируются печенью, а значит, при определенных сбоях орган также страдает и при осложнении может развиться его недостаточность.
Классификация
Печеночная недостаточность может развиваться и проявляться в трех формах. А именно можно отметить:
- Печеночно-клеточная недостаточность. Еще эту форму называют эндогенной, развивается при отравлении органа токсическими веществами. Вследствие развития этой формы заболевания начинается стремительное отмирание клеток печени.
- Экзогенная форма недостаточности печени. Это дисфункция кровообращения в органе. То есть, печень перестает функционировать, так как это должно быть и кровь не проходит через печень, а значит, и не очищается от токсинов, которые далее отравляют все органы.
- Смешанная форма. Это нарушения работы гепатоцитов, и сбои при кровообращении в печеночных сосудах.
Диагностика
В настоящее время используют следующие методы диагностики клеточно-печеночной недостаточности, позволяющие создать целостную картину:
- Сбор анамнеза с целью уточнения фактов злоупотребления пациентом алкоголя, не является ли он наркоманом, болел или нет вирусным гепатитом, нарушен ли в организме обмен веществ, есть ли хронические болезни печени и злокачественные опухоли, какие лекарственные препараты в данный момент принимает, страдает ли от отеков конечностей.
- УЗИ органа, позволяющее наиболее точно оценить его состояние.
- Биохимический анализ крови, направленный на выявление повышенного уровня билирубина, снижения количества белка, патологии свертывания, электролитных нарушений и прочих показателей.
- Метод электроэнцефалографии, используемый для выявления нарушений в амплитуде ритма головного мозга.
- Биопсия, являющаяся методом установления причины развития заболевания и актуальных показателей органа.
- МРТ, выявляющая степень изменений в тканях печении.
Фульминантная печеночная недостаточность определяется на основании таких клинических проявлений, как желтуха, значительное уменьшение печени в размерах, энцефалопатия и биохимических показателях, определяемых по анализу крови.
Острая печеночная недостаточность
Острая печеночная недостаточность – крайне тяжелое состояние организма, требующее немедленной дезинтоксикационной терапии.
Развивается в результате быстрого поражения печени. Клиническая картина этого синдрома развивается очень быстро (от нескольких часов до 8 недель) и также скоро приводит к печеночной энцефалопатии и коме. Также возможно молниеносное развитие печеночной недостаточности – фульминантная печеночная недостаточность, которая чаще возникает при отравлении ядами, химикатами, лекарственными препаратами и так далее.
Причины острой недостаточности печени
- Отравление суррогатами алкоголя.
- Отравление ядами, токсично действующими на печень: фосфором, хлоруглеродами и другими.
- Отравление ядовитыми грибами: бледными поганками, строчками, крестовиками, гелиотропом. Смертность при этом состоянии – более 50%.
- Прием жаропонижающих препаратов при повышении температуры у детей 4-12 лет. Особенно опасны в этом плане ацетисалициловая кислота («Аспирин»), средства, содержащие салицилаты. Менее опасны парацетамол, ибупрофен («Нурофен»), анальгин. Заболевание называется синдромом Рейе или острой печеночной энцефалопатией. Летальность детей при этом 20-30%.
- Вирусы гепатита А, В, Е, а также вирусы герпетической группы (простого герпеса, цитомегаловирус, вирус Эпштейн-Барр, вирус ветряной оспы – варицелла-зостер вирус).
- Другие микробы, не вирусы, которые могут вызывать генерализованную инфекцию всего организма с поражением печени. Это самая разнообразная бактериальная инфекция (стафилококковая, энтерококковая, пневмококковая, стрептококковая, сальмонеллезная и так далее), а также риккетсиозы, микоплазмозы, смешанные грибковые инфекции.
- Острое заражение крови при абсцессах печени, гнойном воспалении внутрипеченочных желчных ходов.
- Острое нарушение кровообращения в печени вследствие эмболии крупной ветви печеночной артерии тромбов, газом, жиром.
- Болезни невыясненного происхождения: например, острый жировой гепатоз беременных.
- Разрыв эхинококковой кисты в печени.
- Тяжелое течение онкологических болезней: гемобластозов, лимфогранулематоза, метастазы рака различной локализации в печень.
- Отравление лекарственными препаратами, особенно при их передозировке. Так, можно превысить максимальную дозу Парацетамола, Аминазина, Кетоконазола, Тетрациклина, Ко-тримоксазола, сульфаниламидов, лекарств для лечения туберкулеза, препаратов на основе мужских половых гормонов.
- Операции на органах живота, при которых нарушилось кровообращение печени (например, на длительно время пережата, прошита или перерезана крупная ветвь печеночной артерии).
В зависимости от причин развития различают формы острой печеночной недостаточности:
- Экзогенная форма – развивается в результате нарушения печеночного и/или внепеченочного кровообращения (в системах портальной и нижней полой вен), чаще всего при циррозе печени. При этом кровь с токсическими веществами минует печень, воздействуя на все органы и системы организма.
- Эндогенная или печеночно-клеточная форма – возникает при поражении клеток печени в результате воздействия на них гепато-токсических факторов. Характеризуется быстрым некрозом (или отмиранием) гепатоцитов.
- Смешанная форма – при воздействии как печеночно-клеточных, так и сосудистых факторов нарушения работы печени.
После развития острой печеночной недостаточности все токсины, которые поступают из окружающей среды или образуются в результате обмена веществ, оказывают негативное влияние на клетки всего организма. При поражении головного мозга наступает печеночная энцефалопатия, затем, кома и смерть пациента.
Острая печёночная недостаточность подразумевает такие симптомы
- Тошнота, рвота, резкое снижение массы тела, лихорадка, выраженная слабость и утомляемость при самых незначительных физических нагрузках;
- Желтуха (пожелтение кожи, слизистых оболочек из-за повышения уровня билирубина), выраженный кожный зуд;
- «Печёночный» запах изо рта (напоминает запах тухлого мяса); (скопление жидкости в брюшной полости), отёки конечностей;
- Тремор, или дрожание верхних конечностей (непроизвольные взмахи руками);
- Кровотечение из желудочно-кишечного тракта, мест инъекций, носовые кровотечения;
- Снижение артериального давления, нарушение сердечного ритма (аритмии разных видов);
- Гипогликемия (снижение уровня глюкозы в крови).
В большинстве случаев развивается гепаторенальный синдром (печёночно-почечная недостаточность). Причиной может стать воздействие ядовитых продуктов обмена, не выводящихся из организма должным образом, или резкое падение артериального давления.
Главным признаком острой печёночной недостаточности является печёночная энцефалопатия. Это потенциально обратимые нарушения в неврологической и психической сфере, спровоцированные снижением детоксикационной функции печени и формированием сосудистых соединений (шунтов).
Лечение острой печеночной недостаточности
Острая печёночная недостаточность требует оказания неотложной помощи. Пациент должен быть немедленно госпитализирован в медицинское учреждение. Проводится терапия основного заболевания и возникших нарушений. Она заключается в таких мероприятиях:
- Инфузионная терапия (введение растворов внутривенно для поддержания артериального давления и детоксикации). Включает глюкокортикостероиды (гормоны коры надпочечников), глюкозу (для адекватной энергетической поддержки организма), изотонический раствор хлорида натрия.
- Форсирование (стимулирование) диуреза (фуросемид).
- Снижение образования аммиака (используется лактулоза).
- Антибактериальная терапия (метронидазол, цефалоспорины).
- Транквилизаторы при психическом и двигательном возбуждении (диазепам, оксибутират натрия).
- Оксигенотерапия (ингаляция кислорода).
Как дополнительные методы, используют гемосорбцию, гипербарическую оксигенацию, обменное переливание крови и др. При отравлении парацетамолом вводят антидот – N-ацетилцистеин. Основная цель – стабилизировать состояние, после чего можно устранять первопричину печёночной недостаточности.
Хроническая печеночная недостаточность
Развивается постепенно при длительном (хроническом) воздействии гепато-токсических факторов (от 2-х месяцев до нескольких лет). Характеризуется постепенным развитием симптомов на фоне обострения хронических заболеваний печени и желчевыводящей системы.
Причины хронической печеночной недостаточности:
- Хронические гепатиты: вирусные, алкогольный, токсический.
- Рак печени.
- Паразитарные болезни печени: токсокароз, лямблиоз, эхинококкоз.
- Аутоиммунные заболевания. как в исходе хронического вирусного гепатита, так и посталкогольного генеза или вследствие работы с токсинами, тяжелыми металлами, приема гепатотоксичных препаратов или инъекционных наркотиков.
- Паренхиматозная белковая дистрофия, имеющая в основе отложение белка в цитоплазме печеночных клеток. Причины: нарушение белкового обмена, алкоголизм, холестаз, гиповитаминозы, хронические интоксикации в результате приема ядовитых грибов, ядохимикатов и так далее.
- Паренхиматозная жировая дистрофия, когда в цитоплазме откладываются триглицериды. Происходит это в результате ожирения, злоупотребления алкоголем, переедания жиров, сахарного диабетоа, голодания. . В этом случае в печени откладывается патологический белок-амилоид. Происходит это в результате хронических заболеваний, сопровождающихся интоксикацией.
- Паренхиматозная углеводная дистрофия, когда гликоген (много соединенной связями глюкозы) накапливается не в цитоплазмах, а в ядрах печеночных клеток. Причины: нарушение обмена гликогена, сахарный диабет, гипо-и авитаминозы.
Как и при острой печеночной недостаточности различают формы:
- экзогенная форма – поражение и некроз печеночных клеток происходит постепенно, часть клеток регенерируется, но при продолжении воздействия неблагоприятных факторов, отмирание гепатоцитов продолжается.
- эндогенная форма – нарушение кровообращения печени,
- смешанная форма.
При хронической печеночной недостаточности более развиты компенсаторные возможности печени, то есть у печени есть время восстановить часть своих клеток, которые частично продолжают выполнять свои функции. Но токсины, которые не утилизируются в печени, попадают в кровь и хронически отравляют организм.
При наличии дополнительных гепато-токсических факторов происходит декомпенсация (утеря возможностей регенерации гепатоцитов), при этом может развиться печеночная энцефалопатия и далее кома и летальный исход.
Симптомы хронической печеночной недостаточности
Для хронической печеночной недостаточности характерно постепенное, поэтапное нарастание симптомов. И как бы долго болезнь не существовала на начальной стадии, рано или поздно она начнет прогрессировать.
- I.Начальная стадия, еще называют компенсированной. Как правило симптомы отсутствуют и у больного нет жалоб. Какие-либо нарушения в организме на данном этапе можно определить только благодаря лабораторным исследованиям;
- II. Выраженная, или декомпенсированная. На этом этапе выражается интоксикация, портальная гипертензия, а также нарушения ЦНС;
- III. Терминальная, или дистрофическая. Все симптомы становятся ярковыраженными, на этом этапе плохая свертываемость крови, печень стает меньше размером. При этом ЦНС не стабильная, то есть торможение сменяется активностью;
- IV. Кома. Это состояние выражается потерей сознания, рефлексы при этом проявляются только на сильные раздражители. Может перерасти в глубокую кому, при которой нет никаких реакций, так как обычно присутствует отечность головного мозга и полиорганная недостаточность.
Для подтверждения диагноза хронической печеночной недостаточности необходимо провести комплекс диагностических мероприятий. Приблизительный комплекс исследований выглядит так:
- Клинический анализ крови — может определяться увеличение количества лейкоцитов, а также снижение количества эритроцитов, тромбоцитов и уменьшение уровня гемоглобина;
- Биохимический анализ крови — обращают внимание на уровни билирубина, АЛаТ и АСаТ, щелочной фосфатазы, креатинина;
- Коагулограмма — снижение протромбинового индекса крови;
- УЗИ органов брюшной полости — позволяет врачу провести оценку состояния печеночной паренхимы, размеров печени.
Лечение хронической печеночной недостаточности
Лечение печеночной недостаточности заключается в устранении факторов, вызывающих заболевание. В некоторых случаях, например, при раке печени, может проводиться хирургическое лечение. Назначается малобелковая диета с количеством углеводов 400-500 г/сутки, а жиров – 80-90 г/сутки, исключением алкоголя, кофеина, ограничением жидкости.
Режим дня тоже изменяется: теперь нужно будет двигаться достаточно, но без поднятия тяжестей более 2 кг и избегая открытых солнечных лучей. Лицам с хронической печеночной недостаточностью необходимо высыпаться, а по поводу приема любого медикамента, даже от насморка, советоваться с врачом-гепатологом (почти все препараты проходят через печень).
Также необходимо назначение следующих медикаментов:
- для того чтобы обезвредить аммиак: «Глутаргин», «Гепа-Мерц»;
- антибиотики, которые адсорбируются только в кишечнике и уничтожают местную флору, обрабатывающую белки, полученные с пищей, вырабатывают аминокислоты, которые негативно влияют на мозг. Это «Гентамицин», «Канамицин»;
- препараты лактулозы, которые связывают токсические для головного мозга вещества: «Лактулоза», «Дуфалак», «Прелаксан», «Лактувит»;
- верошпирон – для снижения риска асцита и отеков;
- для понижения давления в воротной вене – «Небилет», «Пропранолол», «Молсидомин»;
- при блокаде желчевыводящих ходов применяют препараты-холеспазмолитики. «Но-Шпа», «Бускопан», «Фламин»;
- при повышенной кровоточивости используют «Этамзилат» и «Викасол2 в таблетированной форме.
При хронической печеночной недостаточности стараются избежать осложнений и максимально подготовить человека к пересадке печени. Показаниями для последней являются:
- опухоли, которые позволяют хотя бы частично сохранить свою печень;
- врожденные печеночные патологии;
- альвеококкоз печени;
- цирроз печени;
- аутоиммунные гепатиты
Прогноз неблагоприятный. В 50-80% случаев печеночной энцефалопатии наступает смерть больного. При компенсированной хронической печеночной недостаточности возможно восстановление печени только при устранении всех гепато-токсических факторов и проведения адекватной терапии. Часто хроническая печеночная недостаточность на ее начальных стадиях протекает бессимптомно и диагноз можно поставить только на основании данных целенаправленных обследований. Это является причиной несвоевременной диагностики и лечения заболевания, что значительно снижает шансы на выздоровление.

Диета и особенности питания
При лечении печеночной недостаточности особое внимание уделяется правильному питанию. Принципы диетического питания при этой патологии заключаются в следующем:
- упор делается на дробном питании – кушать нужно понемногу, но часто ( 5- 6 раз в день);
- из рациона полностью исключают или снижают до минимума белковые продукты;
- в состав рациона следует включать небольшой объем легкоусвояемых углеводов (мед, сладкие фрукты и ягоды), а также продукты, с большим содержанием полезных витаминов и микроэлементов;
- в рационе необходимо увеличить объем клетчатки и употреблять больше свежих фруктов и овощей;
- суточная калорийность рациона – не менее 1500ккал, при этом следует готовить вкусные блюда, так как у многих пациентов наблюдается отсутствие аппетита.
После улучшения состояния постепенно возвращаются к прежнему рациону и вводят в меню сначала растительные белки, затем молочные продукты. При хорошей переносимости такого рациона включают в питание больного диетическое мясо.
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/chronic-liver-failure
Источник https://medica24.ru/zabolevaniya/pecenocnoi-nedostatocnosti
Источник http://gb21perm.ru/pechenochnaya-nedostatochnost/