Причины развития болезни Иценко-Кушинга
Болезнь Иценко-Кушинга — это достаточно тяжело протекающее патологическое состояние, в основе развития которого лежат нарушения со стороны гипоталамуса или гипофиза. В результате таких нарушений отмечается чрезмерно активный синтез кортикотропина, что ведет к угнетению обмена веществ, а также к проблемам практически со всеми внутренними органами. При своевременной диагностике и правильно подобранном лечении данное заболевание заканчивается полным выздоровлением пациента. В противном же случае оно может стать причиной инвалидности и даже летального исхода, связанного с различными осложнениями.
Крайне важно отличать болезнь Иценко-Кушинга от одноименного синдрома. Принципиальное различие заключается в том, что при заболевании, рассматриваемом в данной статье, первичные нарушения отмечаются в области гипоталамо-гипофизарной системы. При синдроме Иценко-Кушинга в коре надпочечников формируются опухоли, которые и вырабатывают гормоны. Таким образом, гипоталамо-гипофизарная система никаким образом не задействована в развитии синдрома Иценко-Кушинга.
Частота встречаемости болезни Иценко-Кушинга совсем невысока. По последним сведениям, данный патологический процесс развивается примерно у сорока человек на один миллион населения. При этом женщины более чем в пять раз чаще мужчин страдают от такой патологии. Наиболее часто это состояние диагностируется у людей, относящихся к возрастному диапазону от двадцати пяти до сорока лет.
Как мы уже сказали, в основе повышения уровня кортикотропина лежит первичное поражение гипоталамо-гипофизарной системы. И только лишь затем в патологический процесс вовлекаются надпочечники, функциональная активность которых также повышается. В подавляющем большинстве случаев возникновение болезни Иценко-Кушинга бывает обусловлено доброкачественными опухолями, локализующимися в передней доле гипофиза. Значительно реже диагностируются случаи, связанные со злокачественным поражением гипоталамо-гипофизарной системы.
Достаточно часто удается проследить четкую взаимосвязь между началом заболевания и перенесенными инфекционными патологиями со стороны центральной нервной системы, ЧМТ. У женщин нередко характерные клинические проявления возникают в период значительной гормональной перестройки, например, при беременности.
В результате чрезмерно активной выработки кортикотропина начинают в избыточном количестве синтезироваться гормоны коры надпочечников. Прежде всего, это ведет к угнетению белково-углеводного обмена. Мышечная и соединительная ткань подвергаются атрофическим изменениям, в крови повышается уровень глюкозы. Параллельно отмечается угнетение жирового обмена, что ведет к набору избыточной массы тела. За счет гиперфункции коры надпочечников клиническая картина также дополняется повышением артериального давления, проблемами с желудочно-кишечным трактом и репродуктивной системой.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Классификация болезни Иценко-Кушинга
В первую очередь существует разделение болезни Иценко-Кушинга на прогрессирующую и торпидную формы. При прогрессирующей форме наблюдается достаточно быстрое нарастание характерных признаков. В среднем на полное развитие клинической картины уходит от шести до двенадцати месяцев. Торпидная форма сопровождается медленно формирующимися изменениями, на возникновение которых уходит до нескольких лет.
Также в классификацию данного патологического процесса включены три его степени тяжести: легкая, среднетяжелая и тяжелая.
Симптомы при болезни Иценко-Кушинга
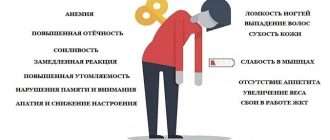
Прежде всего, при этом заболевании обнаруживаются специфические симптомы со стороны внешнего вида. Они связаны с чрезмерным отложением жировой ткани в области туловища и лица. Однако верхние и нижние конечности по сравнению с остальным телом остаются худыми. Отмечается повышенная сухость кожных покровов, появление стрий и внутрикожных кровоизлияний. Достаточно часто больной человек сталкивается с гнойничковыми воспалительными процесса на коже.
В обязательном порядке присутствуют изменения у женщин со стороны менструальной функции. Они могут проявляться нарушением менструального цикла, отсутствием менструаций и многим другим. Клиническая картина дополняется такими симптомами, как чрезмерно обильный рост волос на лице и их выпадение на волосистой части головы. Большинство пациентов указывают на различные проблемы с половой функцией.
По мере прогрессирования заболевания присоединяются симптомы, указывающие на развитие остеопороза. Периодически возникает болевой синдром, кости теряют свою прочность и начинают часто ломаться. Со стороны сердечно-сосудистой системы могут возникать артериальная гипертензия, учащение сердечных сокращений и многие другие осложнения.
Большой процент больных людей сталкивается с желудочно-кишечными проблемами, например, с язвами. Еще одно нередко встречающееся клиническое проявление — это поражение мочевыделительной системы, например, пиелонефрит. В запущенных стадиях заболевания развиваются различные неврологические нарушения.
Диагностика и лечение болезни Иценко-Кушинга

Диагностика при таком заболевании основывается на биохимическом исследовании крови, общем анализе мочи, а также на оценке уровня гормонов. В обязательном порядке проводят рентгенографию черепа, компьютерную томографию головного мозга и ультразвуковое обследование надпочечников.
Лечение болезни Иценко-Кушинга складывается из назначения агонистов дофаминовых рецепторов и блокаторов синтеза стероидных гормонов. Вся остальная терапия носит симптоматический характер и зависит напрямую от сопутствующих клинических проявлений. В некоторых случаях не удается обойтись без хирургического вмешательства.
Осложнения при изменении уровня гормонов
Наиболее часто встречающимся осложнением при повышении выработки кортикотропина является стероидный диабет. Также у пациентов с данным диагнозом значительно возрастает риск инфаркта миокарда, различных септических осложнений и почечной недостаточности.
Принципы профилактики
Для профилактики развития данного патологического процесса следует избегать черепно-мозговых травм, своевременно лечить возникающие нейроинфекции.
Болезнь Иценко — Кушинга — симптомы и лечение
Что такое болезнь Иценко — Кушинга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ворожцова Е. И., эндокринолога со стажем в 13 лет.
Над статьей доктора Ворожцова Е. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Иценко — Кушинга (БИК) — тяжёлое многосистемное заболевание гипоталомо-гипофизарного происхождения, клинические проявления которого обусловлены гиперсекрецией гормонов коры надпочечников. [1] Является АКТГ-зависимой формой гиперкортицизма (заболевания, связанного с избыточным выделением гормонов корой надпочечников).
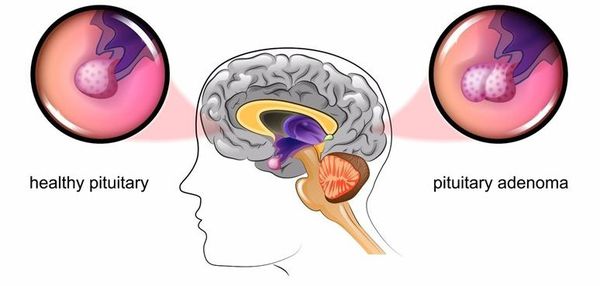
Основная причина заболевания — кортикотрофная микроаденома (доброкачественная опухоль) гипофиза. Возникновение последней может быть связано со множеством факторов. Часто заболевание развивается после травмы головного мозга, беременности, родов, нейроинфекции.
Болезнь Иценко — Кушинга является редким заболеванием, частота встречаемости которого составляет 2-3 новых случая в год на один миллион населения. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни Иценко — Кушинга
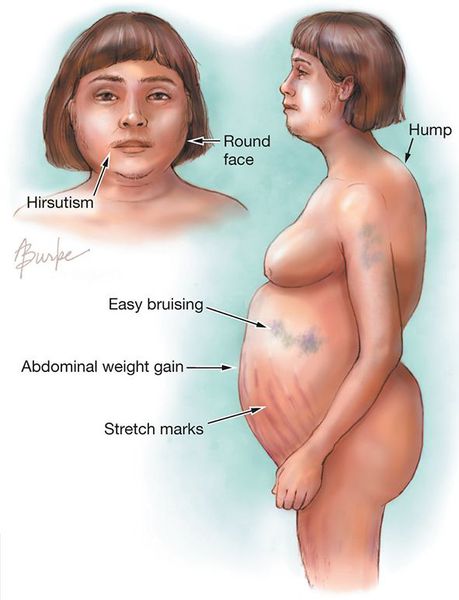
Клинические признаки данной болезни обусловлены гиперсекрецией кортикостероидов. В большинстве случаев первым клиническим признаком является ожирение, которое развивается на лице, шее, туловище и животе, при этом конечности становятся тонкими. Позднее проявляются кожные изменения — истончение кожи, трудно заживающие раны, яркие стрии (растяжки), гиперпигментация кожи, гирсутизм (избыточное появление волос на лице и теле).
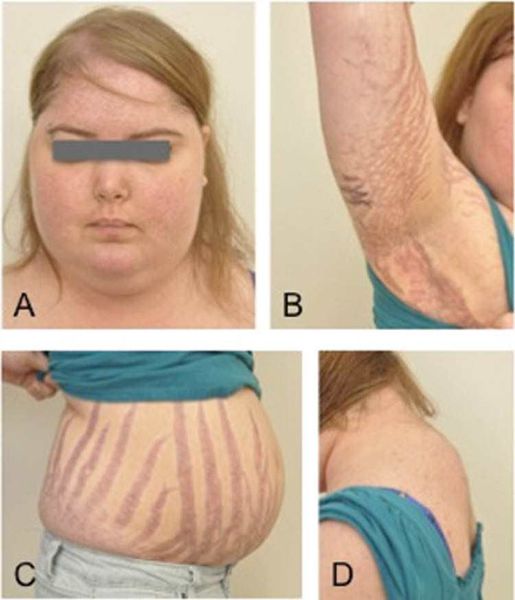
Также важным и частым симптомом является мышечная слабость, развитие остеопороза.
Артериальная гипертензия при БИК носит постоянный и умеренный характер, в редких случаях артериальное давление остаётся в норме. Это связано с тем, что глюкокортикоиды (гормоны, вырабатываемые корой надпочечников) повышают сосудистый тонус и чувствительность адренорецепторов к катехоламинам (природным веществам, контролирующим межклеточное взаимодействие в организме).
Более чем у половины больных возникают нарушения психики. Наиболее частые из них: эмоциональная неустойчивость, депрессия, раздражительность, панические атаки, расстройство сна.
Нарушения менструального цикла (редкие, скудные менструации или их отсутствие) встречается у 70-80% пациенток, также довольно часто встречается бесплодие. У мужчин при БИК снижается половое влечение и возникает эректильная дисфункция.
Болезнь Иценко — Кушинга сопровождается иммунодефицитом, который проявляется в виде рецидивирующей инфекции (чаще всего возникает хронический пиелонефрит).
Частота клинических проявлений БИК: [3]
- лунообразное лицо — 90%;
- нарушенная толерантность к глюкозе — 85%;
- абдоминальный тип ожирения и гипертензия — 80%;
- гипогонадизм (недостаток тестостерона) — 75%;
- гирсутизм — 70%;
- остеопороз и мышечная слабость — 65%;
- стрии — 60%;
- отёк суставов, акне и отложение жира в области VII шейного позвонка — 55%;
- боли в спине — 50%;
- нарушения психики — 45%;
- ухудшение заживления ран — 35%;
- полиурия (избыточное мочеобразование), полидипсия (чрезмерная жажда) — 30%;
- кифоз (искривление позвоночника) — 25%; и полицитемия (увеличение концентрации эритроцитов в крови) — 20%.
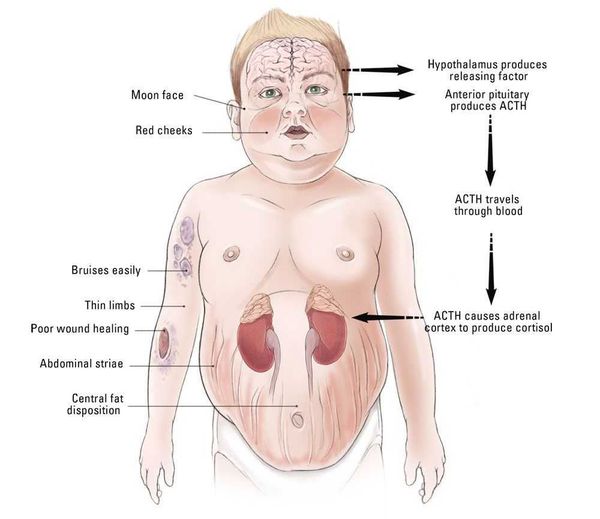
Патогенез болезни Иценко — Кушинга
Патогенез данного заболевания носит многоступенчатый характер.
В кортикотрофах гипофиза возникают характерные рецепторно-пострецепторные дефекты, в дальнейшем приводящие к трансформации нормальных кортикотрофов в опухолевые с гиперпродукцией адрено-кортикотропного гормона и последующим развитием гиперкортицизма. [4]
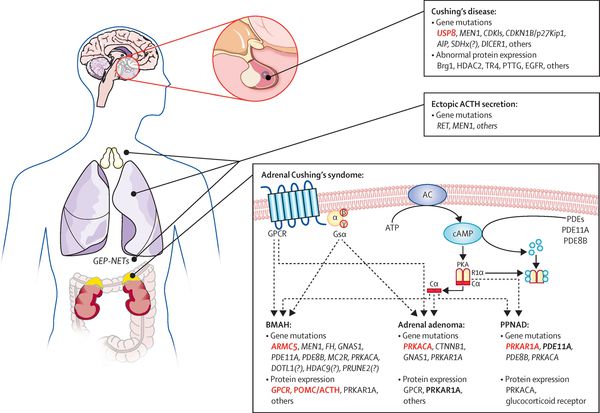
На трансформацию нормальных кортикотрофов в опухолевые влияют гормоны гипоталамуса и местные ростовые факторы:
- эпидермальный фактор роста (стимулирует рост клеток эпителия);
- цитокины (отвечают за межклеточное взаимодействие);
- грелин (нарушает углеводный обмен); [14]
- сосудистый эндотелиальный фактор роста (способствует росту клеток эндотелия).
Хронически повышенная концентрация АКТГ приводит к повышенной секреции кортизола, который и обуславливает характерную клиническую картину БИК.
Классификация и стадии развития болезни Иценко — Кушинга
Классификация БИК по степени тяжести: [5]
- лёгкая форма — симптомы выражены в умеренной степени;
- средняя форма — симптомы явно выражены, осложнения отсутствуют;
- тяжёлая форма — при наличии всех симптомов БИК возникают различные осложнения.
Классификация БИК по течению:
- торпидное (патологические изменения формируются постепенно, на протяжении 3-10 лет);
- прогрессирующее (нарастание симптомов и осложнений заболевания происходит в течение 6-12 месяцев от начала заболевания);
- циклическое (клинические проявления возникают периодически, непостоянно).
Осложнения болезни Иценко — Кушинга
- Сосудистая исердечная недостаточность. Данное осложнение развивается у половины пациентов после 40 лет. Данная патология может привести к смерти. В большинстве случаев это происходит по причине тромбоэмболии лёгочной артерии, острой сердечной недостаточности и отёка легких.
- Патологические остеопоретические переломы. Наиболее часто встречаются переломы позвоночника, рёбер, трубчатых костей.
- Хроническая почечная недостаточность. У 25-30% больных снижается клубочковая фильтрация и канальцевая реабсорбция (обратное поглощение жидкости).
- Стероидный сахарный диабет. Данное осложнение наблюдается у 10-15% пациентов с данным заболеванием.
- Атрофия мыщц, в результате которой появляется выраженная слабость. У больных возникают трудности не только при передвижении, но и в момент вставания.
- Нарушения зрения (катаракта, экзофтальм, нарушение полей зрения).
- Психические расстройства. Наиболее часто встречается бессонница, депрессия, панические атаки, параноидальные состояния, истерия.
Диагностика болезни Иценко — Кушинга
Диагноз «Болезнь Иценко — Кушинга» можно установить на основании характерных жалоб, клинических проявлений, гормонально-биохимических изменений и данных инструментальных исследований.
Исключительно важными гормональными показателями для данной патологии будут АКТГ и кортизол. Уровень АКТГ повышается и колеблется в пределах от 80 до 150 пг/мл. [7] Повышение уровня кортизола в крови не всегда является информативным, так как увеличение данного показателя может быть обусловлено рядом других причин (стрессы, алкоголизм, беременность, эндогенная депрессия, семейная резистентность (споротивляемость) к глюкокортикоидам и т. д.). В связи с этим разработаны методы исследования уровня свободного кортизола в суточной моче или слюне. Наиболее информативным является исследование свободного кортизола в слюне в 23:00. [6]
Для доказательства гиперкортицизма используется малый дексаметазоновый тест. При БИК данная проба будет отрицательной, так как подавление кортизола при приёме 1 мг дексаметазона не происходит. [7]
Биохимический анализ крови способен выявить многочиселнные измения:
- повышение в сыворотке крови уровня холестерина, хлора, натрия и глобулинов;
- снижение в крови концентрации калия, фосфатов и альбуминов;
- снижение активности щелочной фосфатазы.
После подтверждённого гиперкортицизма необходимо проведение инструментальных методов исследования (МРТ гипофиза, КТ надпочечников).
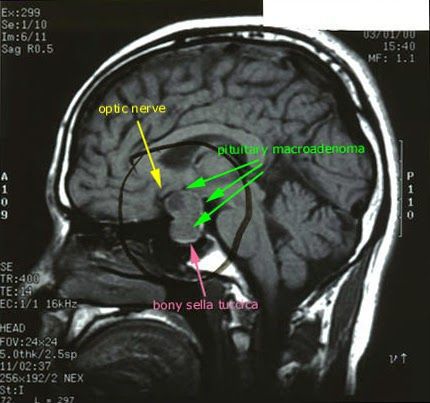
При БИК в 80-85% случаев выявляют микроаденому гипофиза (опухоль до 10 мм), у остальных 15-20% — макроаденому (доброкачественное новообразование от 10 мм). [7]
Лечение болезни Иценко — Кушинга
Медикаментозная терапия
В настоящее время эффективных лекарственных препаратов для лечения данной патологии не существует. В связи этим они используются либо при наличии противопоказаний для оперативного лечения, либо как вспомогательная терапия. Применяются следующие медикаменты:
- нейромодуляторы — блокируют образование АКТГ аденомой гипофиза (каберголин, бромкриптин, соматостатин); [8]
- препараты, блокирующие синтез стероидов в надпочечниках (кетоконазол, аминоглютетимид, митотан, метирапон);
- антагонисты глюкокортикоидов (мифепристон). [9]
Кроме препаратов данных групп пациентам назначается симптоматическая терапия для снижения симптомов гиперкортицизма и улучшения качества жизни пациента:
- гипотензивная терапия (ингибиторы АПФ, антагонисты кальция, диуретики, бета-адреноблокаторы);
- антирезорбтивная терапия при развитии стероидного остеопороза;
- препараты, корректирующие нарушения углеводного обмена (метформин, препараты сульфанилмочевины, инсулин);
- терапия, направленная на коррекцию дислипидемии;
- антиангинальная терапия.
Оперативная терапия
- Транссфеноидальная аденомэктомия в настоящее время считается наиболее эффективным и безопасным способом лечения БИК. [7] Противопоказаниями для данного вида лечения служат супраселлярный рост аденомы с прорастанием в боковые желудочки, тяжёлые сопутствующие заболевания, определяющие общий плохой послеоперационный прогноз. К осложнениям транссфеноидальной аденомэктомии относятся: ликворея (потеря спиномозговой жидкости), пансинусит (воспаление всех пазух носовой полости), несахарный диабет, приходящий гипокортицизм.
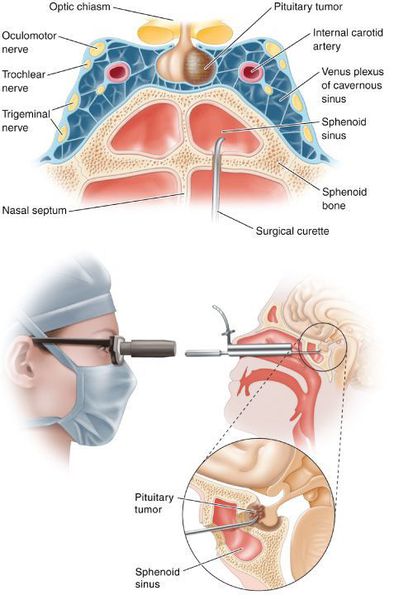
- Двусторонняя адреналэктомия используется при неэффективности аденомэктомии и радиохирургии. [10]
Радиохирургия
- Операция с помощью гамма-ножа. Во время проведения хирургического вмешательства луч радиации, направленный непосредственно в аденому гипофиза, разрушает её клетки. Данный метод лечения предотвращает рост опухоли при помощи однократной дозы радиации. Процедура длится около двух-трёх часов. Она не затрагивает окружающие структуры мозга, производится с точностью до 0,5 мм. Осложнения данной терапии — гиперемия (увеличение притока крови) в зоне облучения, алопеция (выпадение волос).
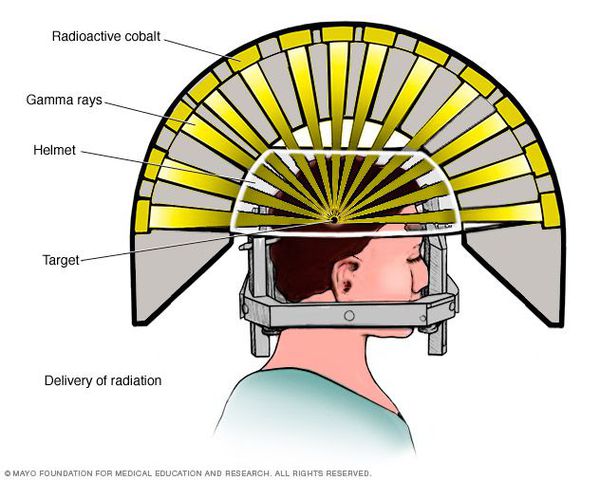
- Протонотерапия. [11] Данный вид лечения использует протонную энергию, которая генерируется в ядерных ускорителях. Протоны повреждают ДНК клеток, вследствие чего они погибают. Протоновый пучок фокусируют непосредственно на аденому, не повреждая окружающие ткани. Голова пациента фиксируется в специальной маске, которая изготавливается для каждого индивидуально. Во время процедуры облучения врач контролирует состояние больного, а операторы дистанционно наблюдают за пучком. Данный вид лечения обычно хорошо переносится пациентами. Улучшение самочувствия наблюдается уже через 1-1,5 месяца.
- Мегавольтное тормозное излучение медицинских ускорителей позволяет проникать электронам на большие расстояния. Данный вид терапии часто даёт хорошие результаты, но, одновременно с этим, усложняет дозиметрию (расчёты ионизирующих излучений), что может привести к опасным радиационным авариям.
Прогноз. Профилактика
Прогноз БИК зависит от нескольких показателей: формы и длительности заболевания, наличия осложнений, состояния иммунитета и других факторов.
Полное выздоровление и восстановление трудоспособности возможно при лёгкой форме болезни и небольшом стаже заболевания.
При средней и тяжёлой формах БИК трудоспособность крайне снижена или отсутствует. После проведённой двусторонней адреналэктомии развивается хроническая надпочечниковая недостаточность, которая диктует пожизненный приём глюко- и минералкортикоидов.
В целом любое лечение, как правило, приводит к улучшению качества жизни больного, однако она остаётся ниже, чем у лиц без данной патологии.
Болезнь Иценко — Кушинга — тяжёлое хроническое заболевание, которое при отсутствии своевременного лечения может стать причиной летального исхода. Смертность при данной патологии составляет 0,7%.
Пятилетняя выживаемость при БИК без проведения лечения составляет 50%, но заметно улучшается даже если проводить только паллиативное лечение (при двухсторонней адреналэктомии выживаемость увеличивается до 86%). [13]
Первичной профилактики БИК не существует. Вторичная профилактика заболевания направлена на предотвращение рецидива болезни.
Синдром Иценко-Кушинга (гиперкортицизм)
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Следует отличать синдром Иценко-Кушинга от болезни Иценко-Кушинга, под которой понимают вторичный гиперкортицизм, развивающийся при патологии гипоталамо-гипофизарной системы. Диагностика синдрома Иценко–Кушинга включает исследование уровня кортизола и гипофизарных гормонов, дексаметазоновую пробу, МРТ, КТ и сцинтиграфию надпочечников. Лечение синдрома Иценко–Кушинга зависит от его причины и может заключатся в отмене глюкокортикоидной терапии, назначении ингибиторов стероидогенеза, оперативном удалении опухоли надпочечников.
Общие сведения
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Глюкокортикоидные гормоны участвуют в регуляции всех видов обмена веществ и многих физиологических функций. Работу надпочечников регулирует гипофиз путем секреции АКТГ — адренокортикотропного гормона, активизирующего синтез кортизола и кортикостерона. Деятельностью гипофиза управляют гормоны гипоталамуса — статины и либерины.
Такая многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов. Нарушение одного из звеньев этой цепи может вызвать гиперсекрецию глюкокортикоидных гормонов корой надпочечников и привести к развитию синдрома Иценко-Кушинга. У женщин синдром Иценко-Кушинга встречается в 10 раз чаще, чем у мужчин, развиваясь, преимущественно, в возрасте 25-40 лет.
Различают синдром и болезнь Иценко-Кушинга: последняя клинически проявляется той же симптоматикой, но в ее основе лежит первичное поражение гипоталамо-гипофизарной системы, а гиперфункция коры надпочечников развивается вторично. У пациентов, страдающих алкоголизмом или тяжелыми депрессивными расстройствами, иногда развивается псевдо-синдром Иценко-Кушинга.

Причины и механизм развития синдрома Иценко-Кушинга
Синдром Иценко-Кушинга – широкое понятие, включающее комплекс различных состояний, характеризующихся гиперкортицизмом. Согласно современным исследования в области эндокринологии более 80% случаев развития синдрома Иценко-Кушинга связано с повышенной секрецией АКТГ микроаденомой гипофиза (болезнь Иценко-Кушинга). Микроаденома гипофиза представляет небольшую (не более 2 см), чаще доброкачественную, железистую опухоль, продуцирующую адренокортикотропный гормон.
У 14-18% пациентов причиной синдрома Иценко-Кушинга является первичное поражение коры надпочечников в результате гиперпластических опухолевых образований коры надпочечников – аденомы, аденоматоза, аденокарциномы.
1-2% заболевания вызывается АКТГ-эктопированным или кортиколиберин-эктопированным синдромом – опухолью, секретирующей кортикотропный гормон (кортикотропиномой). АКТГ-эктопированный синдром может вызываться опухолями различных органов: легких, яичек, яичников, тимуса, околощитовидных, щитовидной, поджелудочной, предстательной железы. Частота развития лекарственного синдром Иценко-Кушинга зависит от правильности применения глюкокортикоидов в лечении пациентов с системными заболеваниями.
Гиперсекреция кортизола при синдроме Иценко-Кушинга вызывает катаболический эффект — распад белковых структур костей, мышц (в том числе и сердечной), кожи, внутренних органов и т. д., со временем приводя к дистрофии и атрофии тканей. Усиление глюкогенеза и всасывания в кишечнике глюкозы вызывает развитие стероидной формы диабета. Нарушения жирового обмена при синдроме Иценко-Кушинга характеризуется избыточным отложением жира на одних участках тела и атрофией на других ввиду их разной чувствительности к глюкокортикоидам. Влияние избыточного уровня кортизола на почки проявляется электролитными расстройствами – гипокалиемией и гипернатриемией и, как следствие, повышением артериального давления и усугублением дистрофических процессов в мышечной ткани.
В наибольшей степени от гиперкортицизма страдает сердечная мышца, что проявляется в развитии кардиомиопатии, сердечной недостаточности и аритмий. Кортизол оказывает угнетающее действие на иммунитет, вызывая у пациентов с синдромом Иценко-Кушинга склонность к инфекциям. Течение синдрома Иценко-Кушинга может быть легкой, средней и тяжелой формы; прогрессирующим (с развитием всего симптомокомплекса за 6-12 месяцев) или постепенным (с нарастанием в течение 2-10 лет).
Симптомы синдрома Иценко-Кушинга
Наиболее характерным признаком синдрома Иценко-Кушинга служит ожирение, выявляемое у пациентов более чем в 90% случаев. Перераспределение жира носит неравномерный характер, по кушингоидному типу. Жировые отложения наблюдаются на лице, шее, груди, животе, спине при относительно худых конечностях («колосс на глиняных ногах»). Лицо становится лунообразным, красно-багрового цвета с цианотичным оттенком («матронизм»). Отложение жира в области VII шейного позвонка создает, так называемый, «климактерический» или «бизоний» горб. При синдроме Иценко-Кушинга ожирение отличает истонченная, почти прозрачная кожа на тыльных сторонах ладоней.
Со стороны мышечной системы наблюдается атрофия мышц, снижение тонуса и силы мускулатуры, что проявляется мышечной слабостью (миопатией). Типичными признаками, сопровождающими синдром Иценко-Кушинга, являются «скошенные ягодицы» (уменьшение объема бедренных и ягодичных мышц), «лягушачий живот» (гипотрофия мышц живота), грыжи белой линии живота.
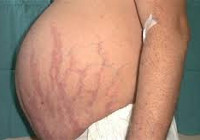
Кожа у пациентов с синдромом Иценко-Кушинга имеет характерный «мраморный» оттенок с хорошо заметным сосудистым рисунком, склонна к шелушению, сухости, перемежается с участками потливости. На коже плечевого пояса, молочных желез, живота, ягодиц и бедер образуются полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см. Наблюдаются кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи.
При гиперкортицизме нередко развивается истончение и повреждение костной ткани — остеопороз, ведущий к сильным болезненным ощущениям, деформации и переломам костей, кифосколиозу и сколиозу, более выраженных в поясничном и грудном отделах позвоночника. За счет компрессии позвонков пациенты становятся сутулыми и меньше ростом. У детей с синдромом Иценко-Кушинга наблюдается отставание в росте, вызванное замедлением развития эпифизарных хрящей.
Нарушения со стороны сердечной мышцы проявляются в развитии кардиомиопатии, сопровождающейся аритмиями (фибрилляцией предсердий, экстрасистолией), артериальной гипертензией и симптомами сердечной недостаточности. Эти грозные осложнения способны привести к гибели пациентов. При синдроме Иценко-Кушинга страдает нервная система, что выражается в ее нестабильной работе: заторможенности, депрессиях, эйфории, стероидных психозах, суицидальных попытках.
В 10-20% случаев в ходе заболевания развивается стероидный сахарный диабет, не связанный с поражениями поджелудочной железы. Протекает такой диабет довольно легко, с длительным нормальным уровнем инсулина в крови, быстро компенсируется индивидуальной диетой и сахароснижающими препаратами. Иногда развиваются поли- и никтурия, периферические отеки.
Гиперандрогения у женщин, сопровождающая синдром Иценко-Кушинга, вызывает развитие вирилизации, гирсутизма, гипертрихоза, нарушений менструального цикла, аменореи, бесплодия. У пациентов-мужчин наблюдаются признаки феминизации, атрофия яичек, снижение потенции и либидо, гинекомастия.
Осложнения
Хроническое, прогрессирующее течение синдрома Иценко-Кушинга с нарастающей симптоматикой может приводить к гибели пациентов в результате осложнений, несовместимых с жизнью: декомпенсации сердечной деятельности, инсультов, сепсиса, тяжелого пиелонефрита, хронической почечной недостаточности, остеопороза с множественными переломами позвоночника и ребер.
Неотложным состоянием при синдроме Иценко-Кушинга является адреналовый (надпочечниковый) криз, проявляющийся нарушением сознания, артериальной гипотензией, рвотой, болями в животе, гипогликемией, гипонатриемией, гиперкалиемией и метаболическим ацидозом.
В результате снижения резистентности к инфекциям у пациентов с синдромом Иценко-Кушинга нередко развиваются фурункулез, флегмоны, нагноительные и грибковые заболевания кожи. Развитие мочекаменной болезни связано с остеопорозом костей и выделением с мочой избытка кальция и фосфатов, приводящих к образованию оксалатных и фосфатных камней в почках. Беременность у женщин с гиперкортицизмом часто заканчивается выкидышем или осложненными родами.
Диагностика синдрома Иценко-Кушинга
При подозрении у пациента синдрома Иценко-Кушинга на основании амнестических и физикальных данных и исключении экзогенного источника поступления глюкокортикоидов (в т. ч. ингаляционного и внутрисуставного), в первую очередь выясняется причина гиперкортицизма. Для этого используется скрининговые тесты:
- определение экскреции кортизола в суточной моче: повышение кортизола в 3–4 раза и более свидетельствует о достоверности диагноза синдрома или болезни Иценко–Кушинга.
- малую дексаметазоновую пробу: в норме прием дексаметазона снижает уровень кортизола более чем в половину, а при синдроме Иценко-Кушинга снижения не происходит.
Дифференциальную диагностику между болезнью и синдромом Иценко-Кушинга позволяет провести большая дексаметазоновая проба. При болезни Иценко-Кушинга прием дексаметазона приводит к снижению концентрации кортизола более чем в 2 раза от исходного; при синдроме снижения кортизола не происходит.
В моче повышено содержание 11-ОКС (11-оксикетостероидов) и снижено 17-КС. В крови гипокалиемия, увеличение количества гемоглобина, эритроцитов и холестерина. Для определения источника гиперкортицизма (двусторонняя гиперплазия надпочечников, аденома гипофиза, кортикостерома) проводится МРТ или КТ надпочечников и гипофиза, сцинтиграфия надпочечников. С целью диагностики осложнений синдрома Иценко-Кушинга (остеопороза, компрессионных переломов позвонков, перелома ребер и т. д.) проводится рентгенография и КТ позвоночника, грудной клетки. Биохимическое исследование показателей крови диагностирует электролитные нарушения, стероидный сахарный диабет и др.
Лечение синдрома Иценко-Кушинга
При ятрогенной (лекарственной) природе синдрома Иценко-Кушинга необходима постепенная отмена глюкокортикоидов и замена их на другие иммунодепрессанты. При эндогенной природе гиперкортицизма назначаются препараты, подавляющие стероидогенез (аминоглютетимид, митотан).
При наличии опухолевого поражения надпочечников, гипофиза, легких проводится хирургическое удаление новообразований, а при невозможности – одно- или двусторонняя адреналэктомия (удаление надпочечника) или лучевая терапия гипоталамо-гипофизарной области. Лучевую терапию часто проводят в комбинации с хирургическим или медикаментозным лечением для усиления и закрепления эффекта.
Симптоматическое лечение при синдроме Иценко-Кушинга включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердечных гликозидов, биостимуляторов и иммуномодуляторов, антидепрессантов или седативных средств, витаминотерапию, лекарственную терапию остеопороза. Проводится компенсация белкового, минерального и углеводного обмена. Послеоперационное лечение пациентов с хронической надпочечниковой недостаточностью, перенесших адреналэктомию, состоит в постоянной заместительной гормональной терапии.
Прогноз синдрома Иценко-Кушинга
При игнорировании лечения синдрома Иценко-Кушинга развиваются необратимые изменения, приводящие к летальному исходу у 40-50% пациентов. Если причиной синдрома явилась доброкачественная кортикостерома, прогноз удовлетворительный, хотя функции здорового надпочечника восстанавливаются только у 80% пациентов. При диагностике злокачественных кортикостером прогноз пятилетней выживаемости – 20-25% (в среднем 14 месяцев). При хронической надпочечниковой недостаточности показана пожизненная заместительная терапия минерало- и глюкокортикоидами.
В целом прогноз синдрома Иценко-Кушинга определяется своевременностью диагностики и лечения, причинами, наличием и степенью выраженности осложнений, возможностью и эффективностью оперативного вмешательства. Пациенты с синдромом Иценко-Кушинга находятся на динамическом наблюдении у эндокринолога, им не рекомендуются тяжелые физические нагрузки, ночные смены на производстве.
Источник https://medaboutme.ru/articles/prichiny_razvitiya_bolezni_itsenko_kushinga/
Источник https://probolezny.ru/bolezn-icenko-kushinga/
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/hypercorticoidism