Аутоиммунный тиреоидит

Аутоиммунный тиреиодит является патологией, при которой собственные иммунные клетки начинают разрушать ЩЖ, воспринимая ее как чужеродный орган. Воспалительные изменения перетекают в хроническую форму вследствие аутоиммунных реакций, протекающих в организме. Полностью вылечить заболевание на данном этапе развития медицины невозможно, но с помощью адекватной терапии можно нормализовать уровень гормонов, ликвидировать симптоматику и предотвратить осложнения патологии.
Механизмы развития аутоиммунного тиреоидита
Согласно современным представлениям, аутоагрессия к тиреоидным клеткам может возникать вследствие нарушения иммунологического контроля или из-за изменений в самих тироцитах. Такие проблемы могут быть обусловлены влиянием различных внутренних и внешних факторов. К ним относятся:
- генетическая детерминированность;
- недостаточное или избыточное поступление йода;
- радиоактивное облучение, проживание на загрязненной территории;
- аллергизация и инфицирование вирусами;
- плохие экологические условия.
В результате аутоагрессии развивается воспалительный процесс с последующим разрушением тиреоидной ткани. В итоге фолликулы железы замещаются соединительной тканью. В начале заболевания может наблюдаться гипертиреоз, связанный с деструкцией ткани железы и выходом гормонов в кровь. Впоследствии процесс приводит к стойкому гипотиреозу.
Признаки аутоиммунного тиреоидита
Чаще всего заболевание протекает без каких-либо симптомов, диагностируется случайно в ходе профилактического осмотра. В начальном периоде может сохраняться адекватная продукция гормонов (состояние эутиреоза), когда их количество находится в пределах нормы. Корректирующая терапия на данном этапе не проводится, необходимо лишь наблюдение за больным и контроль уровня тиреоидных гормонов.
Бывает, что начало заболевание сопровождается усилением функции щитовидной железы, гормонов становится больше (тиреотоксикоз). При этом на коже могут быть следующие симптомы:
- гиперпигментация: лицо и ладони становятся красными, кожа горячая на ощупь, гладкая и бархатистая;
- влажность кожи и потоотделение повышено;
- диффузное облысение – волосы истончаются, становятся более мягкими и сальными;
- дистрофические изменения ногтевой пластины.
Кожные симптомы развиваются обычно в тяжелых случаях, обусловлены обменными нарушениями.
На смену тиреотоксикозу может приходить гипотиреоз: в этом случае гормонов становится недостаточно. При легком течении гипотиреоза кожа сухая и холодная на ощупь, шелушится, ногти слоятся и легко ломаются.
При недостатке тиреиодных гормонов также развивается диффузная алопеция, но оставшиеся волосы при этом становятся жесткими и сухими. Выпадение волос регистрируется на бровях, в подмышечных впадинах и на лобке. При длительно протекающем синдроме недостаточной функции щитовидной железы кожа может приобретать желтоватую окраску, утолщается по всей поверхности, увеличиваются в размере губы и язык.
Одним из характерных проявлений выраженного гипотиреоза является миксидема: образуются множественные отеки, в отличие от локальных, которые могут сопровождать тиреотоксикоз. Кожные покровы при этом бледные, одутловатые, при надавливании в целях проверки отечного синдрома ямок не остается. Особенно ярко эти признаки видны в области век и лица.
Гипо- и гипертиреоз требуют обязательного лечения: аутоиммунный тиреоидит является относительно безобидным заболеванием только в случае оптимальной концентрации тиреоидных гормонов в крови.
Клиника и диагностика
При аутоиммунном тиреоидите размеры ЩЖ могут отличаться. В связи с этим выделяют две его формы: гипертрофическую и атрофическую. В первом случае увеличенная железа уплотнена, может наблюдаться повышение или понижение уровня тиреоидных гормонов. Иногда функция органа не нарушена. При атрофической форме железа уменьшена в размерах, диагностируется гипотиреоз.
Клиника заболевания складывается из местных симптомов (нарушение глотания, умеренные боли) и проявлений гипотиреоза. В начале болезни или при сочетании аутоиммунного поражения с диффузным токсическим зобом может наблюдаться клиника тиреотоксикоза. Кроме того, нередким является наличие других аутоиммунных синдромов и заболеваний: офтальмопатии, миастении, витилиго, коллагенозов, синдрома Шагрена. Помимо ЩЖ аутоиммунный процесс может затронуть и другие эндокринные железы.
Кожные симптомы развиваются обычно в тяжелых случаях, обусловлены обменными нарушениями:
- гиперпигментация: лицо и ладони становятся красными, кожа горячая на ощупь, гладкая и бархатистая;
- влажность кожи и потоотделение повышено;
- диффузное облысение – волосы истончаются, становятся более мягкими и сальными;
- дистрофические изменения ногтевой пластины.
Для диагностики используют следующие лабораторно-инструментальные методы:
- исследование гормонального и иммунного статуса;
- определение антител к пероксидазе, тиреоглобулину;
- сцинтиграфию;
- ультразвуковое исследование;
- артериографию;
- определение онкомаркеров;
- тонкоигольную биопсию и другие методы.
Аутоиммунный тиреоидит и целиакия: какая связь

Еще 20-30 лет назад целиакию считали редким заболеванием, поражающим преимущественно детей. Но благодаря развитию иммунологических технологий и их внедрению в практическую медицину, это нарушение стало диагностироваться намного чаще. Согласно последним статистическим данным, около 0,5% населения западных стран страдают от целиакии.
Целиакия – это аутоиммунная патология с аллергическим компонентом и наследственной предрасположенностью, которая характеризируется непереносимостью такого вещества, как глютен. Если оно попадает вместе с пищей в кишечник, там развивается аутоиммунная реакция, что приводит к хроническому воспалению слизистой оболочки, нарушению всасывания пищевых веществ, витаминов и микроэлементов.
К сожалению, целиакия является системным заболеванием и, кроме поражения кишечника, имеет целый ряд внекишечных проявлений. В последнее время в медицинском сообществе активно обговаривается связь глютеновой энтеропатии и аутоиммунных поражений щитовидной железы. Если обратиться к одному из последних клинических исследований, то можно увидеть, что аутоиммунный тиреоидит диагностируется у 13,5% пациентов с целиакией, а это слишком много, чтобы быть случайностью.
Следует напомнить, что аутоиммунный тиреоидит – это основная причина развития стойкого гипотиреоза, который требует от пациентов приема пожизненной заместительной гормональной терапии. Этим заболеванием страдает 3-4% населения нашей планеты, но только у 1% оно переходит в тяжелую форму с развитием гипотиреоза.
Так почему же у пациентов с целиакией возникает аутоиммунный тиреоидит
Ответ на этот вопрос ученые все же нашли. Дело в том, что растительный белок глютен содержит в себе такое вещество, как глиадин. По своему строению глиадин очень схож с одним из белков, которые находятся в ЩЖ. При этом, если глютен попадает в кишечник людей с целиакией, в организме начинают продуцироваться антитела к его компонентам, в том числе и к глиадину. К сожалению, такие аутоантитела повреждают не только слизистую оболочку кишечника, но и другие ткани, где могут обнаружить подходящую для себя мишень. Одной из таких выступает щитовидная железа, в тканях которой развивается аутоиммунное воспаление.
Еще одним фактором, который подтверждает выявленную взаимосвязь, является положительное влияние на течение АИТ безглютеновой диеты. Пациенты, которые исключили из своего рациона пшеницу, ячмень, рожь, овес, а также продукты на их основе, заметили, что со временем их необходимость в заместительной гормонотерапии снижается, а у некоторых и вовсе налаживается работа ЩЖ.
Таким образом, все пациенты, которые страдают от непереносимости глютена, должны регулярно обследовать щитовидную железу, так как они входят в группу риска развития АИТ. И наоборот, люди, страдающие аутоиммунным тиреоидитом должны пройти обследование на предмет выявления целиакии. А в случае положительного результата соблюдать безглютеновую диету, которая, возможно, позволит избавиться от патологии щитовидной железы и отказаться от постоянной заместительной гормонотерапии.
Терапия аутоиммунного тиреоидита
Специфическая терапия заболевания в настоящее время не разработана. В лечении болезни используются консервативные и хирургические методы. В тиреотоксическую фазу могут применяться препараты йода, карбонат лития, тиреостатики, бета-блокаторы, радиоактивный йод. При гипертрофической форме лечение проводят препаратом тиреоидных гормонов (L-тироксином). Он уменьшает высвобождение антигенов из железистой ткани, подавляет секрецию тиреотропного гормона. Под действием L-тироксина снижается выраженность воспаления и размеры железы. Кроме того, при развитии гипотиреоза препарат выполняет роль заместительной терапии.
Лечение глюкокортикоидами в настоящее время применяется лишь при сочетании аутоиммунного поражения с подострым тиреоидитом. Современными направлениями лечения аутоиммунного тиреоидита являются терапия антиоксидантами (реамберин) и иммуномодуляторами (деринат, препараты интерлейкина-1, тималин, иммунал). Перспективным считается включение в комплексную терапию адаптогенов (милайф).
Хирургическое лечение показано при наличии риска развития онкологического процесса, при значительной гипертрофии железы и сдавлении окружающих тканей, в случае декомпенсации иммунопатологического процесса. В зависимости от ситуации проводится тиреоидэктомия или резекция щитовидной железы.
Патологии щитовидной железы встречаются очень часто: после сахарного диабета они занимают второе место. Особенно это касается эндемичных заболеваний: например, зоб диагностируется у 40-50% населения, у которых в регионе наблюдается нехватка йода.
Аутоиммунный полигландулярный синдром 2 типа

Синдром Шмидта (аутоиммунный полигландулярный синдром 2 типа) – это заболевание аутоиммунной этиологии с генетической предрасположенностью, которое сопровождается одновременно несколькими поражениями эндокринных желез. В состав синдрома входят недостаточность надпочечников, аутоиммунный тиреоидит, гипопаратиреоз, недостаточность функции половых желез и в некоторых случаях сахарный диабет 1 типа. Заболевают в основном женщины в возрасте 20-30 лет.
Причины синдрома Шмидта
Впервые данный симптомокомплекс был описан в 1926 году и назван на честь исследователя. Патология довольно редкая и возникает в спорадических случаях. Однако, зафиксированы случаи поражения нескольких членов одной семьи, что дало повод заподозрить генетическую этиологию синдрома Шмидта.
Болезнь передается по аутосомно-рецессивному типу и связана с дефектом в структуре гена, который кодирует строение аутоиммунного белкового регулятора. Локализируется мутация на 21 паре хромосом. В результате такого дефекта нарушается процесс формирования клеточного иммунитета и иммунотолерантность (отсутствие иммунного ответа против своих антигенов), что и становится непосредственной причиной развития аутоиммунной агрессии и повреждения органов эндокринной системы.
Симптомы аутоиммунного полигландулярного синдрома 2 типа
Как правило, заболевание манифестирует в молодом возрасте с развития недостаточности надпочечников. В течение нескольких лет к клинической картине присоединяется сахарный диабет 1 типа и аутоиммунный тиреоидит, который приводит к тяжелому гипотиреозу. В некоторых случаях у пациенток наблюдается развитие диффузного токсического зоба и тиреотоксикоза вместо гипотиреоза.
Также могут присутствовать признаки недостаточности околощитовидных желез, вторичного гипогонадизма (бесплодие, утеря вторичных половых признаков). В некоторых случаях синдром Шмидта ассоциирован с такими патологиями:
- плеврит,
- перикардит,
- повреждение зрительных нервов,
- целиакия,
- гипофизарные опухоли.
Диагностика синдрома Шмидта
Диагноз устанавливается при лабораторном и инструментальном подтверждении отдельных составляющих компонентов синдрома Шмидта (надпочечниковая недостаточность, тиреоидит, гипогонадизм, диабет и гипопаратиреоз). К сожалению, в данный момент окончательно еще не разработаны молекулярно-генетические методы подтверждения диагноза. Для постановки диагноза достаточно сочетания 2 выше приведенных эндокринных патологий.
Методы лечения
Лечение синдрома Шмидта патогенетическое и симптоматическое. Назначают адекватную заместительную гормональную терапию при гипотиреозе или гипокортицизме, подбирают соответствующую дозу инсулина при сахарном диабете. Для компенсации симптомов недостаточности околощитовидных желез назначают прием препаратов кальция и витамина Д.
Прогноз
К сожалению, излечение синдрома Шмидта невозможно. Поэтому пациенты вынуждено пожизненно находиться на заместительной гормонотерапии. Прогноз зависит от компонентов синдрома, которые присутствуют у конкретного пациента, от степени их тяжести, от своевременности диагностики и адекватности подобранного лечения.
Многие пациенты доживают до старости, если придерживаются всех рекомендаций. У части значительно снижается качество жизни из-за невозможности достичь компенсации медикаментами, им показана инвалидность. Без лечения синдром Шмидта угрожает жизни человека из-за развития острой надпочечниковой недостаточности.
г. Москва, Ленинский проспект,
д.42, корпус 2, офис 21-23.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Аутоиммунный тиреоидит (АИТ)
Аутоиммунный тиреоидит (АИТ) представляет активизацию иммунной системы в щитовидной железе с явлениями лимфоцитарной инфильтрации (проникновение лимфоцитов в ткань), при которых в крови выявляют специфические тиреоидные антитела, что гипотетически оценивается как воспаление.
Аутоиммунные процессы щитовидной железы сопровождаются эутиреозом, гипотиреозом или гипертиреозом, узловыми или диффузными изменениями, могут иметь изотрофический, гипертрофический и гипотрофический объём. В популяции аутоиммунный тиреоидит встречается от 1% до 12% в зависимости от возраста пациентов (по данным разных авторов). Как и в отношении иных заболеваний щитовидной железы, частота встречаемости хронических аутоиммунных событий у женщин по сравнению с мужчинами чаще от 2-3 до 15 раз, по данным разных авторов. Заболевание встречается во всех возрастных периодах, но чаще в 40-50 лет.
Лекция об ошибочном понимании процессов, протекающих в щитовидной железе при аутоиммунном тиреоидите. Распространённые заблуждения.
Доказательство восстановления ткани щитовидной железы при аутоиммунном тиреоидите.
Классификация аутоиммунного тиреоидита
Все структурные варианты заболеваний щитовидной железы могут сопровождаться аутоиммунным тиреоидитом. Это способствует значительному расширению классификационного ряда. Вместе с тем, к аутоиммунным процессам щитовидной железы относят этиологические (причинные) и патогенетические (по механизму действия) явления.
Наиболее практически применимым является деление аутоиммунного тиреоидита на два вида: аутоиммунный гипертиреоз и, собственно, аутоиммунный тиреоидит. Если при аутоиммунном гипертиреозе диагностический поиск ориентирован на выявление в крови АТ-рТТГ, то при эутиреоидном и гипотиреоидном аутоиммунном тиреоидите – на определение АТ-ТПО и АТ-ТГ.
Кроме того, аутоиммунный тиреоидит классифицируют комплексно, в соответствии с морфологическими, этиологическими, функциональными, возрастными и прочими особенностями. Поэтому различают:
В соответствии с представлениями первой группы специалистов, различают фазы аутоиммунного тиреоидита: эутиреоидную, субклиническую, гипотиреоидную, гипертиреоидную (тиреотоксическую). Но отсутствие полноценного научного обоснования такой многофазности тиреоидита, вместе с эмпирическим привязыванием иммунных изменений к обеспечению организма гормонами, способствует практическим ошибкам и потому уменьшает ценность такой классификации.
В предложенной нами сущностной Клинической классификации (Клиника доктора А.В.Ушакова, 2010) аутоиммунный процесс определяется как компенсаторное явление, обладающее различной степенью активности. В соответствии с титром антител в крови выделяется малая, умеренная и значительная степени аутоиммунного процесса. Например, обычно, увеличение АТ-ТПО до 300-500 ЕД/л оценивается как малая степень, от 500 до 1000 Ед/л – как умеренная степень, и более 1000 Ед/л – как значительная степень. При такой оценке учитывается референсные данные лаборатории.
Каждая степень активности близко коррелирует с величиной морфологических изменений в железе. Такое классификационное деление позволяет оценить интенсивность иммунных событий и определиться с прогнозом болезни щитовидной железы.
Причины возникновения
Список причин аутоиммунного тиреоидита почти полностью совпадает со списками причин других доброкачественных болезней щитовидной железы. По этиологии (причинам развития и течения) аутоиммунные тиреопатии варьируют от бессимптомной формы до проявленной в виде гипотиреоза с уменьшением объёма щитовидной железы – гипотрофии и гипоплазии (в одних случаях выявление антител к ткани железы – случайная находка, в других – это обязательный и ожидаемый лабораторный признак).
Обращает на себя внимание непонятый специалистами бессимптомный (транзиторный, безболевой) тиреоидит. Это явление неизвестной этиологии. Кроме неизвестности причин такого тиреоидита неизвестен и механизм его происхождения, протекания и завершения – выздоровлением с исчезновением в крови главного признака аутоиммунного воспаления – антител. На что указывает это явление? Прежде всего, на отсутствие агрессии при хроническом аутоиммунном процессе и временном полезном участии иммунной системы? На обратимость и реальную возможность восстановления? Или на глубинные тайны природы, всё ещё прячущей от пытливых специалистов механизм перехода в хронический аутоиммунный тиреоидит?
Беременность и роды также могут стать причинами аутоиммунной активности с увеличением в крови титра АТ-ТПО и АТ-ТГ. Известно частое завершение послеродового периода уменьшением и исчезновением избытка таких антител.
К причинным факторам и условиям относятся любые избыточные нагрузки на организм. Среди них психические стрессы, курение, адаптационно-переадаптационные нагрузки, холод, недостаток питания, радиационные влияния и пр.
При аутоиммунном процессе в щитовидной железе организму требуется физиологическое количество йода, соответствующее величине компенсаторного напряжения железы. Представление о йодной насыщенности или пресыщенности как причине аутоиммунного тиреоидита – ошибочно.
Симптомы
Специфических (т.е. характерных только для определенной болезни) симптомов хронического аутоиммунного тиреоидита не существует. Все симптомы такого состояния связаны с величиной компенсаторного напряжения структур (органов и систем), связанных с щитовидной железой регуляторными и обменными биологическими механизмами. Иначе, при разных степенях компенсаторного состояния при гипотиреозе или гипертиреозе, при разной величине напряжения регулирующих щитовидную железу нервных структур организм будет проявлять соответствующие признаки болезни. Отсутствие характерных для аутоиммунного тиреоидита симптомов прямо указывает на гипотетическую основу болезни, понимаемой как «хроническое воспаление ткани щитовидной железы под влиянием собственной иммунной системы».
Механизм развития
Клетки иммунной системы (лимфоциты) всегда присутствуют в ткани щитовидной железы. Их основная цель – наведение порядка в железе. Это достигается выполнением двух задач: 1) устранением из ткани лишнего и 2) регуляцией процессов в железе.
Система иммунных клеток создана для распознавания в ткани истощенных и разрушенных элементов (клеток и внеклеточных образований), выведения их из ткани и способствования регенераторным процессам для восстановления структуры железы. Для этого специальные лимфоциты (плазмоциты) образуют и выделяют антитела (химические вещества, прикрепляющиеся к разрушенным элементам ткани железы), на которые, как на метки, ориентируются другие лимфоциты (макрофаги), поглощающие (поедающие) помеченные антителами частички ткани. Это явление называется фагоцитоз (открыто русским учёным И.И. Мечниковым в 1882 г. – Нобелевская премия 1908 г.).
При оптимальной деятельности щитовидной железы у здорового человека в крови допустимо выявляется малое (нормальное) количество антител, что указывает на малую активность иммунной системы. При увеличении функциональной деятельности железы соответственно увеличивается истощение её структуры. Это влечёт усиление активности иммунного ответа с увеличением антител к ткани щитовидной железы (АТ-ТПО и АТ-ТГ).
Иммунные клетки не проявляют агрессии к ткани щитовидной железы, а оказывают полезное компенсаторное участие при её перенапряжении и истощении. Присутствие и количество антител – не признак агрессии собственной иммунной системы с развитием хронического воспаления (аутоиммунного тиреоидита), а закономерный и обязательный процесс самоочищения и восстановления при истощающих нагрузках.
По мере улучшения условий жизни и устранения напряжения щитовидной железы со стороны сегментарной нервной системы количество антител в крови уменьшается. Это наблюдается у многих пациентов после полноценного отдыха, что также указывает на ошибочность агрессивной и воспалительной гипотезы аутоиммунного тиреоидита. Подробнее об этом можно прочесть в статье «Аутоиммунный тиреоидит: два взгляда на развитие» и книге «Восстановление щитовидной железы. Руководство для пациентов» 2-е издание 2011 г. Для специалистов доказательное обоснование компенсаторной природы аутоиммунного процесса и отсутствие воспаления (тиреоидита) представлено в монографии А.В. Ушакова «Доброкачественные заболевания Щитовидной железы. Клиническая классификация» 2013.
Гистологические особенности
Аутоиммунные изменения в ткани щитовидной железы сопровождаются характерными признаками. Основным среди них следует рассматривать инфильтрацию (проникновение, пропитывание) иммунными клетками тканевых элементов. Вместе с тем, могут встречаться лимфоидные фолликулы с центрами размножения.
Лимфоцитарная инфильтрация (с преобладанием плазмоцитов) может иметь различную степень насыщенности. Встречается не только диффузная (распространенная), но и очаговые формы накопления лимфоплазмоцитарных элементов.
Аутоиммунные процесс в щитовидной железе сопровождается интенсификацией многих процессов. Поэтому в ткани могут наблюдаться крупные клетки светлого оксифильного эпителия – Ашкинази (Гюртля). Эти клетки обладают значительной метаболической активностью. Их появление связано не с деструктивными или дистрофическими изменениями, не с опухолевой природой. Значение клеток Ашкинази – усиление естественных процессов тиреоидной ткани.
Среди лимфоцитарной инфильтрации при аутоиммунном тиреоидите выявляют регенераторные явления. Определяются участки полноценной эпителиальной ткани. В некоторых местах эти разрастания могут принимать папиллярный вид. Это доброкачественные формы. Репаративная регенерация свойственна аутоиммунным процессам и выделяется тенденцией к увеличению объёма интерфолликулярного эпителия.
Кроме того, аутоиммунные изменения сопровождаются фиброзированием. Утолщается сеть аргирофильных волокон, имеющих тенденцию к коллагенизации. В результате ткань может получить выраженное дольковое сегментарное деление. Такие явления обычно характерны для диффузных, чем для очаговых аутоиммунных процессов.
Осложнения
Аутоиммунным процессам в щитовидной железе осложнения не свойственны. Существует величина иммунной активности. В соответствии с интенсивностью аутоиммунных событий, в щитовидной железе следует выделять малый, умеренный и значительный аутоиммунный тиреоидный процесс. Эти состояния различаются по количеству антител в крови.
Увеличение количества антител не ухудшает состояние железы, но указывает на величину напряжения и истощения её ткани. В зависимости от условий жизни пациента и рациональности лечебных мероприятий, состояние щитовидной железы изменяется. В связи с этим меняется и количество тиреоидных антител. При улучшении – количество антител уменьшается, при ухудшении – количество антител увеличивается. Но последнее обстоятельство – не осложнение аутоиммунного тиреоидита.
Диагностика
Выявление аутоиммунных процессов в щитовидной железе сводится к ультразвуковому исследованию (УЗИ) и анализу тиреоидных антител в крови. При УЗИ щитовидной железы в ткани определяют признак проникновения лимфоцитов (иммунных клеток). С помощью анализа крови оценивают количество антител.
Ультразвуковая диагностика. Характерным УЗИ-признаком лимфоцитарной инфильтрации служит диффузная гипоэхогенность ткани железы. Это заметно на ультразвуковом снимке в виде малой, средней или значительно выраженной затемнённости ткани, которую в эхографии называют гипоэхогенностью. Это явление связано с проникновением в ткань лимфоцитов, проникающих туда через стенки сосудов. При УЗИ важно не только определить присутствие диффузной гипоэхогенности, но и оценить величину такого процесса. Очень часто ультразвуковой протокол не содержит указаний на степень выраженности диффузных изменений, связанных с распространением в железе иммунных клеток.
Следует помнить о том, что в ткани здоровой щитовидной железы также содержатся иммунные клетки, а в крови здоровых людей – тиреоидные антитела. Лишь при избыточном перенапряжении и истощении щитовидной железы иммунной системе приходится в большей степени насыщать соответствующие участки ткани. Это обстоятельство связано с основной задачей иммунной системы – наведением порядка в органах. Это явление относится к собственному (т. е. ауто-) иммунному лечению – терапии организмом самого себя.
Пункционная биопсия щитовидной железы не применяется для диагностики аутоиммунного тиреоидита. Показания к применению этого способа для данной задачи устарели. Тем не менее, некоторые специалисты продолжают использовать пункционную биопсию с такой целью. Это не является ключевой врачебной ошибкой, но перегружает пациента ненужной, болезненной и стрессовой процедурой, включая трату средств на неё.
Лабораторная диагностика при гипертиреозе (тиреотоксикозе). Помимо наведения порядка путём устранения фагоцитозом из ткани железы погибших и истощенных элементов, иммунная система способна регулировать функциональные процессы. В отношении щитовидной железы с этой целью производятся два вида антител блокирующие и стимулирующие антитела к рецепторам ТТГ, обозначаемые как АТ-рТТГ. Эту разновидность антител уместно определять при гипертиреозе и его формах – тиреотоксикозе, в том числе с увеличением железы – диффузном токсическом зобе.
Лаборатории не способны различать два вида таких антител и определяют лишь совместно блокирующие и стимулирующие АТ-рТТГ. По величине АТ-рТТГ можно судить о степени интенсивной деятельности щитовидной железы, в ответ на которую иммунная система стремится в соответствующей мере регуляторно ограничить избыточное производство гормонов (Т3-св. и Т4-св.), применяя для этого блокирующие антитела. С уменьшением нервной стимуляции щитовидной железы уменьшается производство гормонов, что ведёт к уменьшению производства блокирующих антител. При отсутствии адекватного лечения (т.е. достаточного и ориентированного на сущность болезни) количество антител не уменьшается. Это не признак хронизации болезни. Это признак отсутствия благоприятных внешних условий и неадекватности лечения.
Лабораторная диагностика при эутиреозе, гипотиреозе и гипертиреозе. При всех вариантах обеспечения организма гормонами аутоиммунные процессы следует оценивать и контролировать определением антител к щитовидной железе: АТ-ТПО и АТ-ТГ. Антитела АТ-ТПО (к тиреоидной или макросомальной пероксидазе) и АТ-ТГ (к тиреоглобулину) указывают на величину напряжения и истощения ткани щитовидной железы. Их диагностическая ценность велика. Уменьшение титра этих антител в крови прямо коррелирует с уменьшением функциональной нагрузки на щитовидную железу и восстановлением её ткани. Поэтому обязательно требуйте от лабораторий точное определение количества антител в крови при аутоиммунном тиреоидите.
Классическое лечение
Ведущие специалисты признают, что специфического лечения при таком заболевании или состоянии, как аутоиммунный тиреоидит, не существует. Неизвестно чем и куда в организме направлять лечение. Это обстоятельство, вместе с множеством других оставшихся без ответов клинических вопросов об аутоиммунных тиреоидных явлениях в щитовидной железе, прямо указывает на ошибочность фундаментальной оценки такой аутоиммунности как болезни.
Поэтому безрезультативны способы и методики, направленные прямо на иммунную систему. Например, устранение из крови тиреоидных антител с помощью плазмофереза или гемосорбции, после которых количество антител вновь восстанавливается. Также не эффективны фитотерапия (траволечение) и гомеопатия, если они не нацелены на основу болезни, на уменьшение функционального перенапряжения щитовидной железы. Вместе с тем, фитотерапия и гомеопатия могут оказать улучшение при верной индивидуальной лечебной программе. Схематическое назначение таких препаратов обычно не оказывает восстановления при тиреоидных аутоиммунных процессах.
Среди эндокринологов распространено выжидание без применения какого бы то ни было лечения. При аутоиммунном тиреоидите, сопровождающимся эутиреозом, врачи назначают… наблюдение. При появлении гипотиреоза применяют известную вспомогательную (не восстановительную) тактику замещения недостатка гормонов с помощью препаратов. Следует уточнить, что при такой помощи гормональными медикаментами структура щитовидной железы не улучшается, а количество антител в крови остаётся без существенного изменения. Об этом и других особенностях аутоиммунного тиреоидита подробнее сможете прочесть в книге «Восстановление щитовидной железы. Руководство для пациентов» 2-е издание 2011 г.
Некоторые специалисты применяют тактику лечения, направленную на подавление деятельности щитовидной железы и формирование гипотиреоза. Это связано с тем, что недостаток гормонов воспринимается как состояние, просто восполняемое введением гормональных медикаментов. Необоснованное представление об обязательном переходе аутоиммунных эутиреоза и гипертиреоза в состояние гипотиреоза позволяет таким эндокринологам смело рекомендовать продолжительное применение гормонального препарата.
С другой стороны, болезненные изменения, требующие вспомогательные меры иммунной системы обязывают врача понять источник этих явлений и применять лечебные мероприятия, а не бездействовать. Если механизм аутоиммунного тиреоидита понят как агрессивный (при мало ясных причинах), то при достаточности компенсаторных сил железы применяется выжидание, а при истощении компенсации – симптоматической помощь. Если же аутоиммунные явления оцениваются как полезные приспособительные, то лечебная тактика с уменьшением нагрузки на железу ведёт к уменьшению аутоиммунной помощи и количества антител в крови.
Лечение в «Клинике щитовидной железы»
В нашей Клинике, отличительно от многих других медучреждений России и зарубежья, мы применяем лечебную тактику, нацеленную на основу болезни, на обстоятельства и структуры организма, провоцирующие перенапряжение и истощение щитовидной железы.
Каждому пациенту осуществляется обследование по методике Клиники. Выявляются индивидуальные особенности болезни, в соответствии с которыми формируется лечебное назначение. Определяется клинический (индивидуальный, а не общий) диагноз, уточняющий источник страдания железы, подробные структурные и точные функциональные проявления болезни, величина истощения и напряжения. Всё это в результате позволяет достичь восстановительного результата.
В Клинике доктора А.В.Ушакова применяется физиотерапевтическое направление, лечение с помощью низкоинтенсивных лазерных и фототерапевтических способов. Пояснения представлены в разделе «Лечение». В результате лечения уменьшается нагрузка на щитовидную железу, соответственно уменьшается истощение и разрушение её ткани, что устраняет необходимость иммунной системы активизировать свою деятельность в железе. Поэтому при анализе крови, наряду с нормализацией ТТГ и гормонов щитовидной железы (Т3св. и Т4св.), уменьшается до оптимума количество антител (АТ-ТПО, АТ-ТГ, а при гипертиреозе – АТ-рТТГ). Вместе с тем, при УЗИ выявляется нормализация структуры. Ткань щитовидной железы становится однородной, восстанавливается её объём.
На сайте представлены примеры восстановления при аутоиммунном тиреоидите (у пациентов с гипотиреозом и гипертиреозом).
Аутоиммунный тиреоидит (тиреоидит Хашимото) — симптомы и лечение
Что такое аутоиммунный тиреоидит (тиреоидит Хашимото)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 14 лет.
Над статьей доктора Сивова А. А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
- ;
- выкидыш;
- преждевременные роды;
- проблемы со сном;
- поздний токсикоз; ;
- кровотечения после родов;
- гипоксия плода;
- неонатальный тиреотоксикоз.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
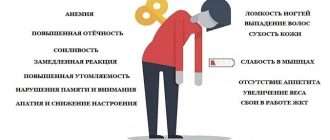
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.

Патогенез аутоиммунного тиреоидита
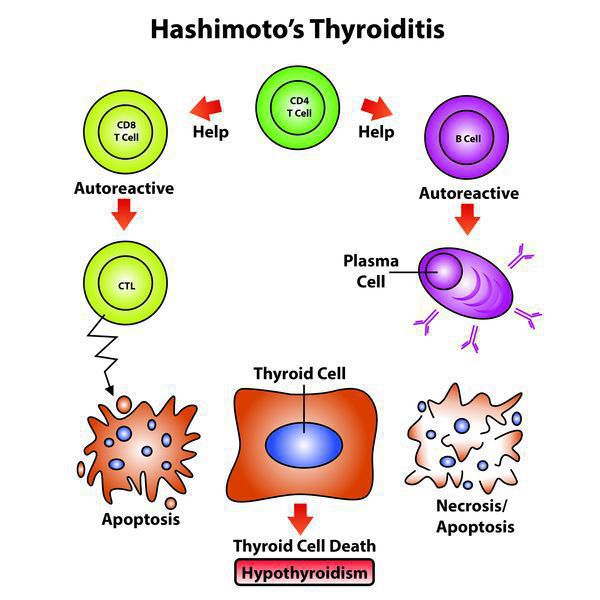
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
- Чтобы произошло развитие хронического заболевания с учетом имеющейся наследственной предрасположенности, нужно влияние экзогенных факторов (вирусных и любых других инфекций, фармпрепаратов), которые способствуют активации Т-лимфоцитов, те впоследствии активируют В-лимфоциты, запуская цепную реакцию.
- Далее Т-клетки, кооперируясь с антитиреоидными антителами, воздействуют на эпителиальные клетки фолликулов, содействуя их деструкции, вследствие чего снижается численность правильно функционирующих структурных единиц щитовидной железы. [1][4]
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
Классификация и стадии развития аутоиммунного тиреоидита
Формы ХАИТ с учетом объема железы и данных клиники:
- Гипертрофическая (тиреоидит Хасимото). Наиболее распространена. Щитовидная железа отличается плотностью, увеличена до II или III степени. Функция железы чаще не изменена, однако в большинстве ситуаций регистрируют тиреотоксикоз или гипотиреоз. Встречается у 15-20% больных.
- Атрофическая. Щитовидная железа в норме или незначительно увеличена, а на момент осмотра может быть даже уменьшена. Функционально — гипотиреоз. Встречается у 80-85% пациентов.
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
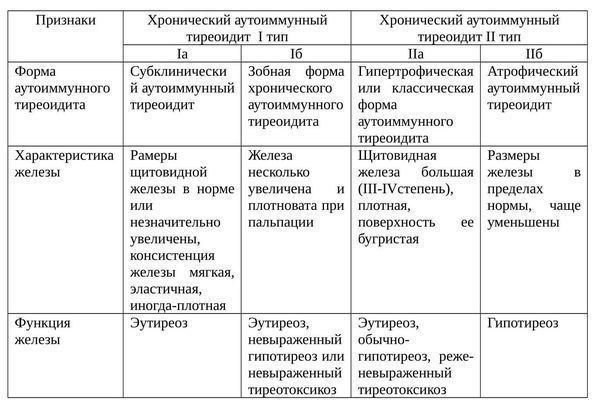
Фазы ХАИТ с учетом клинической картины заболевания:
- Эутиреоидная. Бессимптомное продолжительное (иногда пожизненное) течение, без изменений в функции щитовидной железы.
- Субклиническая. Если заболевание прогрессирует, то поскольку происходит деструкция клеток щитовидной железы и уменьшается уровень тиреоидных гормонов, повышается синтез тиреотропного гормона (ТТГ), который в свою очередь чрезмерно стимулирует щитовидную железу, благодаря чему организм поддерживает на нормальном уровне секрецию Т4.
- Фаза тиреотоксикоза. Поскольку заболевание продолжает развиваться, в кровь высвобождаются имеющиеся тиреоидные гормоны и формируется тиреотоксикоз. Не считая этого, в кровь попадают разрушенные части внутренних структур фолликулярных клеток, в результате образуются антитела к клеткам щитовидной железы. Когда при прогрессирующей деструкции щитовидной железы концентрация гормонопродуцирующих клеток снижается ниже допустимого предела, концентрация в крови Т4 стремительно уменьшается, развивается стадия явного гипотиреоза.
- Фаза гипотиреоза. Продолжается приблизительно в течение года, чаще всего после этого происходит восстановление функции щитовидной железы. Иногда гипотиреоидная фаза продолжается всю жизнь.
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
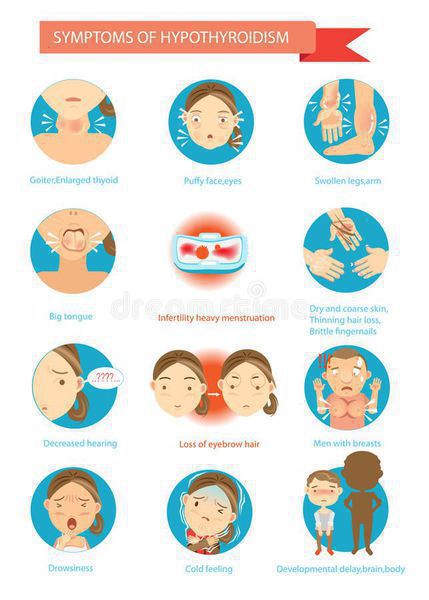
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
- первичный гипотиреоз (причем возможен как манифестный, так и устойчивый субклинический);
- присутствие антител к ткани щитовидной железы;
- ультразвуковые критерии аутоиммунной патологии.
Пальпация щитовидной железы
Следует обратить особое внимание на то, что установить диагноз аутоиммунного тиреоидита исключительно по итогам пальпации щитовидной железы нельзя, хотя она может быть увеличена или уменьшена. Эти изменения лишь позволяют заподозрить патологию и отправить пациента на дообследование с целью постановки диагноза и назначения специального лечения.
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
- Спустя 3–6 месяцев вторично провести гормональное обследование для доказательства наличия изменения функции щитовидной железы;
- Когда в течение беременности у пациентки обнаружено увеличение уровня тиреотропного гормона, даже при сохраненной концентрации Т4 свободного, назначить левотироксин натрия в полной расчетной заместительной дозе сразу же;
- Лечение левотироксином натрия нужно при постоянном субклиническом гипотиреозе (увеличение концентрации тиреотропного гормона в крови свыше 10 мЕд/л, и еще в ситуациях не менее двукратного определения концентрации тиреотропного гормона между 5 – 10 мЕд/л), но если этим больным более 55 лет и у них имеются сердечно-сосудистые патологии, лечение левотироксином натрия назначается только при отличной переносимости лекарства и при отсутствии сведений о декомпенсации данных болезней на фоне приема тироксина;
- Показатель достаточности лечения субклинического гипотиреоза представляет собой стабильное удержание уровня ТТГ в пределах референсных значений в крови.
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.
Источник https://radioiodterapia.ru/your_thyroid_gland/autoimmunnyj_tireoidit.html
Источник https://dr-md.ru/ait.html
Источник https://probolezny.ru/autoimmunnyy-tireoidit/