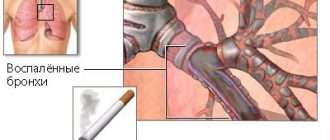
Рецидивирующий обструктивный бронхит
Рецидивирующий обструктивный бронхит – проявившееся повторно обострение обструкции бронхов, которое возникают несколько раз за сезон, в основном при протекающем в это время инфекционном заболевании.
Это означает, что вылеченный острый обструктивный бронхит обостряется снова, в большинстве случаев, когда человек «подхватывает» простуду. Такие повторения заболевания медицинским языком называются рецидивами.
Причины РОБ
Респираторно-вирусные инфекции считаются провокативными факторами рецидивирующего обструктивного бронхита. Такие явления фиксируют в основном у детей раннего возраста, у взрослых подобные случаи относительно редкие. Рассматриваемое заболевание считается предвестником бронхиальной астмы. Дети с РОБ находятся в группе риска бронхиальной астмы.
Симптомы
Рецидивы (повторения) обструктивного бронхита могут фиксироваться на протяжении первых 2-х лет. Когда организм поражает ОРВИ, многократно повышается вероятность рецидива. Помимо основных симптомов острой респираторной вирусной инфекции также возникают такие проявления:
- небольшое или субфебрильное повышение температуры
- увеличение миндалин
- покраснение горла
- покашливание переходящее в сильный сухой кашель
- низкий аппетит
- слабость в теле
За несколько суток проявления ОРВИ становятся не такими яркими, кашель становится влажным, отходит мокрота слизисто-гнойного или слизистого характера. В легких выслушиваются единичные грубые хрипы (влажные или сухие), мелко- или крупнопузырчатые. Количественный и качественный показатели меняются до и после откашливания.
Важно проводить медицинское наблюдение за больным в течение ремиссии (отсутствия симптомов в периоде между рецидивами), пока организм восстанавливается после болезни. В это время наблюдается «повышенная готовность к кашлю». Это значит, что многие факторы могут вызвать сильный продолжительный кашель: глоток холодной воды, вдыхание морозного воздуха и пр.
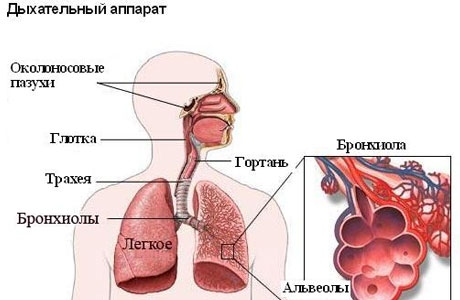
Диагностика
Для диагностики рецидивирующего обструктивного бронхита следует сделать рентгенографический снимок грудной клетки. Рентгенография позволяет выявить у таких больных сильно увеличенный легочный рисунок. В периоды обострения четкость рисунка легких выражена. Но и между рецидивами РОБ увеличение рисунка не вписывается в показатели нормы. В периоде обострения актуален такой диагностический метод как бронхоскопия. С помощью нее можно вовремя обнаружить распространение катарального или катарально-гнойного эндобронхита.
В части случаев проводят бронхографию. Технология заключается в том, что контрастное вещество вводится в бронхи. По его продвижению судят о проходимости бронхиального дерева. При рецидивирующем обструктивном бронхите бронхи заполняются не полностью или крайне медленно, также может быть сужение бронхиального просвета, что является признаком бронхоспазмов.
Клинические и биохимические анализы крови и мочи не показывают особых изменений у больных РОБ.
Дифференциальная диагностика
У детей младшего возраста для постановки точного диагноза нужно провести детальную дифференциальную диагностику, чтобы исключить бронхиальную астму. Об этом заболевании говорят такие признаки:
- отягощенный аллергологический анамнез
- любая выраженная аллергическая реакция
- обострение обструкции более 3-х раз подряд за 12 месяцев
- в период приступа обструкции температура в рамках нормы
- эозинофилия
- положительные аллергологические показатели в крови
Лечение
Терапия рецидивирующего обструктивного бронхита лечится, как это заболевание в нерецидивирующей форме. Для исключения последующих повторов заболевания необходимо проводить постоянную и целенаправленную профилактику.
Следует особое внимание уделять отдыху, дыханию и питанию. Температура, которой дышит больной, должна быть по влажности не ниже 60% и по температуре в рамках +18 — +20 градусов Цельсия. Теплый и влажный воздух — профилактика бронхоспазма. Он разжижает мокроту и облегчает состояние пациента.
Основная цель в терапии обструктивного бронхита — снятие бронхиального затора. Для этого врачи назначают такие лекарства как муколитики и бронхолитики. Для маленьких детей применяют ингаляционные формы препаратов. По показаниям в части случаев нужна антибактериальная терапия. Курс в основном 3-7 суток.
Следующая часть комплексного лечения — физиотерапевтические процедуры и ЛФК (лечебная физическая культура), массаж, который улучшает вентиляцию кровообращения и обращение крови в легких. Бывают сложные ситуации (частые рецидивы), тогда курс терапии может быть 3 месяца и дольше. Эффективны препараты, которыми лечат легкие формы астмы. Схемы и дозировки приема лекарств подбираются, исходя из таких факторов:
- сложность заболевания
- сопутствующие болезни
- возраст больного
Прогноз
Обструктивный бронхит причисляют к заболеваниям, которые детский организм может просто «перерасти». После первого приступа заболевания ребенка ставят на диспансерный учет. На наблюдении у врача он находится от 2 до 3 лет, если в этот период не были зафиксированы рецидивы заболевания. Считается, что прогноз рецидивирующего обструктивного бронхита благоприятный.
Профилактика бронхита
Стоит учитывать, что острый бронхит часто является осложнением ОРВИ и прочих инфекционных болезней дыхательных путей. Потому важно своевременное выявление и эффективное лечение таких болезней. При первых же симптомах, которые беспокоят вас или вашего ребенка, обращайтесь к врачу. Не занимайтесь самолечением, потому что инфекция может распространиться из горла вниз, на бронхи. Важно придерживаться назначенных схем и курсов лечения до полного выздоровления, чтобы болезнь не перешла в хроническую форму.
В холодный период года можно проходить профилактические курсы приема витамина С. При первых же симптомах количество выпиваемого в день теплого питья должно быть увеличено. При хроническом бронхите нужно обнаружить и ликвидировать провоцирующий симптомы раздражитель. Это может быть курение, тогда однозначно придется избавиться от вредной привычки. Дети, проживающие в загрязненных районах (возле трасс, крупных производств, мусороперерабатывающих предприятий и пр.) также подвержены развитию хронического бронхита.
Если бронхит имеет аллергическую природу, то обязательна консультация аллерголога. Может помочь изменение окружающей обстановки. Если у вас постоянные респираторные инфекции, дело может быть в климате. Грязный воздух, влажная и холодная атмосфера, табачный дым —комплекс этих факторов может привести к обструктивному бронхиту. Пассивное курение еще более опасное, чем активное, особенно для детей и подростков. Также курение увеличивает риск эмфиземы лёгких, потому лучше распрощаться с этой пагубной привычкой ради собственного здоровья и блага своих детей.
Во время эпидемий гриппа и респираторных заболеваний лучше избегать скопления людей, минимум времени проводить в общественном транспорте. Важно регулярно мыть руки с мылом, также актуальны дезинфицирующие средства. В рационе должны присутствовать свежие овощи и фрукты. Организм должен получать достаточное количество витаминов. В холодное время года можно делать натуральные чаи с лимоном, шиповником, листьями малины, мяты, мелиссы.
В рационе ребенка и взрослого должно быть достаточно белка, иначе риск подхватить инфекционную болезнь и ее осложнения возрастает. Одеваться нужно по погоде, горло закрывать осень и зимой теплым шарфом или выбирать одежду с высоким воротником. Эти простые меры помогут избежать бронхита и его рецидивов.
Обструктивный бронхит у взрослых — симптомы и лечение
Что такое обструктивный бронхит у взрослых? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колобова Алимбека Кенжебековича, терапевта со стажем в 25 лет.
Над статьей доктора Колобова Алимбека Кенжебековича работали литературный редактор Елизавета Цыганок , научный редактор Сергей Головинский и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Обструктивный бронхит (Obstructive bronchitis) — это воспаление средних и малых бронхов, при котором возникающие спазмы не дают воздуху свободно проходить через лёгкие, ухудшая их вентиляцию [1] .
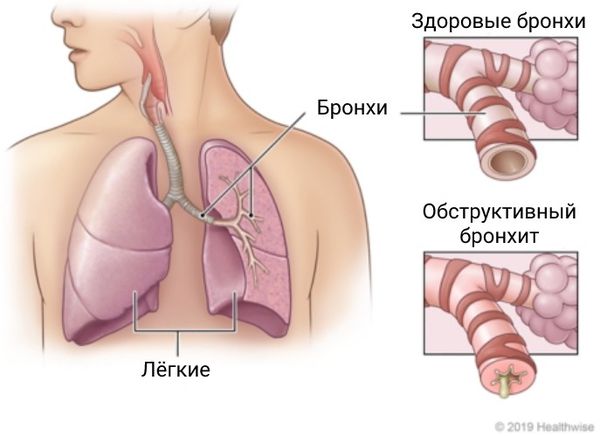
Пациенты с обструктивным бронхитом жалуются на кашель с небольшим количеством мокроты, подъём температуры, свистящее шумное дыхание, которое слышно на расстоянии, и одышку при выдохе (экспираторную одышку): больной наклоняется и опирается руками на колени в попытках вытолкнуть воздух из лёгких.
Хронический бронхит диагностируют у всех курильщиков и работников вредных производств, но не все хронические бронхиты переходят в бронхообструктивный вариант. Среди 100 людей с хроническим бронхитом, обструктивная форма болезни развивается только у шести больных в России, т. е. примерно у 6 % пациентов [16] . При этом хроническим обструктивным бронхитом чаще болеют мужчины.
Причины развития обструктивного бронхита
Есть несколько причин возникновения болезни, но он всегда связан с аллергией, повреждающим фактором, а иногда — врождённой патологией дыхательной системы.
Факторы, которые способствуют развитию хронического обструктивного бронхита:
- (пассивное и активное);
- вредное производство (контакт с кремнием, кадмием);
- смог, загрязнение воздуха (главным образом двуокисью серы);
- дефицит антипротеаз (белка альфа1-антитрипсина).
В группу риска входят шахтёры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах, и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы обструктивного бронхита у взрослых
Проявления обструктивного бронхита напоминают симптомы отравления: повышение температуры до 37,5–38,5 °С, головная боль, учащённый кашицеобразный или водянистый стул, спазмы кишечника и слабость. Однако основные признаки бронхита — это респираторные (дыхательные) нарушения:
- сухой или влажный приступообразный кашель, который не приносит облегчения и усиливается ночью;
- одышка — частота дыхательных движений превышает 20 вдохов и выдохов в минуту;
- при вдохе характерно раздуваются крылья носа, включается вспомогательная мускулатура (мышцы шеи, плечевого пояса и брюшного пресса), образуются ямочки и втяжения мягких участков грудной клетки (межрёберных промежутков, яремной ямки, над- и подключичной области);
- удлинённый свистящий выдох и сухие звучные («музыкальные») хрипы, которые можно услышать на расстоянии нескольких шагов от больного.
Острый обструктивный бронхит длится от 7–10 дней до 2–3 недель. В случаях, когда болезнь возникает больше двух раз в год, речь идёт о рецидивирующем обструктивном бронхите. Если симптомы сохраняются на протяжении двух лет, врач диагностирует хронический обструктивный бронхит [4] [12] .
Симптомы хронического обструктивного бронхита
Пациенты обычно жалуются на приступообразный кашель и одышку. С кашлем выходит немного слизистой прозрачной или серо-прозрачной мокроты. Её количество увеличивается в периоды обострения при гнойном воспалении бронхиального дерева: в нём появляется желтоватый или зеленоватый гной с неприятным гнилостным запахом.
Кашель может начаться от чего угодно, в том числе из-за резких запахов, сухого, пыльного или холодного воздуха. Активный и длительный приступ кашля может сопровождаться выделением мокроты с прожилками алой крови, особенно при сопутствующей артериальной гипертензии.
Обычно экспираторная одышка на выдохе возникает в разгар болезни, но при активном развитии заболевания она может стать первым симптомом. Степень интенсивности одышки колеблется в достаточно широких пределах: от чувства нехватки воздуха при значительных физических нагрузках (беге, ходьбе по лестнице) до выраженной дыхательной недостаточности в спокойном состоянии. В последнем случае одышка ограничивает физическую активность пациента: приступы кашля, удушья и нехватки воздуха возникают при выполнении привычных действий (быстрой ходьбе, физической работе, прогулке на улице в холодную погоду). Степень выраженности одышки зависит от течения болезни, обострений, иммунного статуса пациента, сопутствующих болезней и аллергии.
Обострения хронического обструктивного бронхита могут возникать на фоне ОРВИ. Также влияют внешние факторы:
- работа на вредном производстве;
- нахождение в запылённых или прокуренных помещениях;
- физическая нагрузка; — внезапный разрыв лёгочной ткани без видимых внешних причин, вызванный скрытой патологией лёгких, например буллёзной эмфиземой, бронхоэктатической болезнью или туберкулёзом лёгких; ;
- приём некоторых медикаментов;
- декомпенсация сахарного диабета и др.
При обострениях нарастают признаки дыхательной недостаточности, температура повышается до 37,5 °С, появляется потливость, утомляемость и боль в мышцах.
Патогенез обструктивного бронхита у взрослых
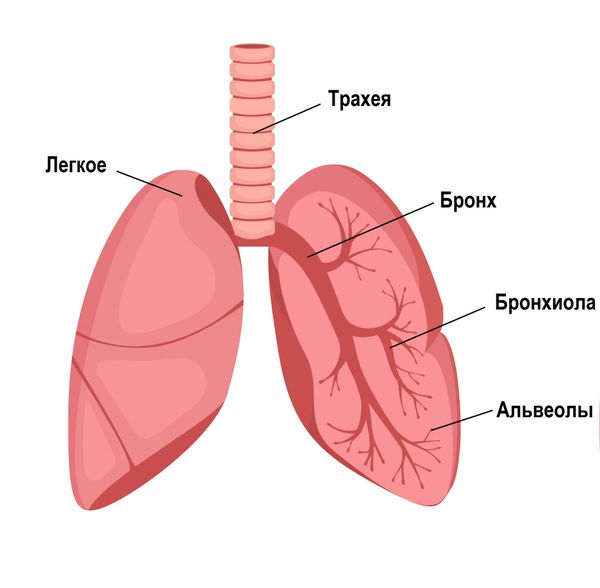
Воздух при вдохе проходит путь от носоглотки до воздушных пузырьков (альвеол) через трахею, долевые, сегментарные бронхи и бронхиолы — конечные воздушные трубочки.
У здорового человека дыхание чистое без посторонних хрипов и шумов во всех отделах лёгких, частота дыхательных движений в спокойном состоянии не превышает 20 выдохов и вдохов в минуту.
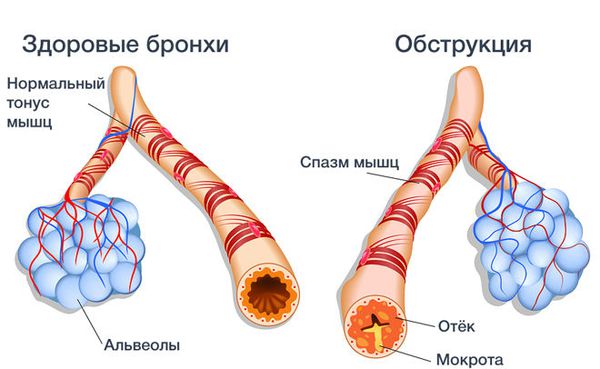
При бронхите, вызванном микробами или ядовитыми примесями во вдыхаемом воздухе, развивается воспаление бронхов: нарастает отёк, образуется слизь и гной. Всё это ведёт к сужению и спазму бронхов [1] [6] [9] . Спазм бронхов, т. е. развитие обструктивного бронхита, и накопление в них слизисто-гнойной мокроты становится причиной шумного дыхания и свистящих хрипов в лёгких, которые слышит врач при осмотре [4] .
Классификация и стадии развития обструктивного бронхита у взрослых
Этот вид воспаления бронхов относят к группе хронических обструктивных болезней лёгких (ХОБЛ). В неё входят бронхиальная астма и эмфизема лёгких, ассоциация пульмонологов США и Великобритании также относит к ней муковисцидоз, облитерирующий бронхиолит и бронхоэктатическую болезнь.
Обструктивный бронхит, или бронхообструктивный синдром, делят на острый бронхит, острый рецидивирующий бронхит и хронический бронхит.
Острый обструктивный бронхит
Острый бронхит у взрослых редко сопровождается бронхообструкцией, поэтому на первичном приёме под острым обструктивным бронхитом врач обычно предполагает начало бронхиальной астмы.
Бронхит передаётся воздушно-капельным путём. Его возбудитель контактирует почти со всеми детьми, но болезнь развивается примерно в 20 % случаев. Среди факторов риска выделяют:
- недоношенность;
- врождённые пороки развития дыхательной системы;
- хронические очаги инфекции;
- плохую экологию;
- пассивное курение.
Особый вид острого бронхита у младенцев — аспирационный бронхит. Болезнь развивается, когда после срыгивания содержимое желудка несколько раз попадает в лёгкие ребёнка. Этот вид бронхита сложно лечить, так как возбудителями могут быть бактерии кишечника, и лёгочная ткань не способна защитить от них организм.
У взрослых аспирационный бронхит может развиться на фоне гастроэзофагального рефлюкса — заброса пищи из желудка обратно в пищевод. Обычно эта патология развивается из-за язвенной болезни желудка и 12-перстной кишки.
Хронический обструктивный бронхит
Такой диагноз ставят при хроническом продуктивном кашле, который длится более трёх месяцев и возникает в течение двух лет [1] [3] [4] . Хронический обструктивный бронхит обычно развивается у взрослых пациентов на фоне негативных внешних факторов (по данным проекта GOLD, в промышленных городах с большим количеством вредных производств и высоким уровнем выброса токсичных веществ число хронических бронхообструктивных бронхитов растёт, также повышается уровень смертности от осложнений) [12] .
Из причин, вызывающих хронический обструктивный бронхит, на первом месте остаётся курение, причём помимо табакокурения негативное влияние на дыхательную систему оказывают курительные смеси, соли и жидкости для испарителей [9] . Высокая запылённость или загазованность воздуха мегаполисов, вредные производства химической промышленности, горнодобывающие и перерабатывающие предприятия с плохой системой очистки воздуха — вторая основная причина развития болезни. Работники, занятые на вредных производствах, должны проходить периодические профилактические осмотры (в основном раз в год) [10] .
Проблема заболеваемости хроническими обструктивными бронхитами остаётся очень актуальной. Так, в 2020 году в России зафиксировали почти 4 млн случаев хронических обструктивных болезней лёгких [3] .
Осложнения обструктивного бронхита у взрослых
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующий бронхит [1] [3] . Это происходит, когда ткани бронхов слишком интенсивно реагируют на раздражители при пассивном курении, недолеченных инфекциях, переохлаждении, перегревании или частых контактах с заражёнными ОРВИ [8] .
Если у пациента сильная аллергия, рецидивирующий бронхит может перейти в бронхиальную астму.
У детей до трёх лет бронхит осложняется пневмонией. Это связано с застоем слизи в лёгких: мокрота закрывает просвет и нарушает вентиляцию участка лёгкого. Если к болезни присоединяется бактериальная, вирусная или грибковая инфекция, в поражённом участке появляется воспаление [14] . Однако это осложнение возникает редко и развивается только у ослабленных детей.
Когда взрослый пациент долго не может вылечить обструктивный бронхит, у него могут развиться следующие болезни:
- дыхательная недостаточность — появляется одышка даже при незначительной физической нагрузке или в состоянии покоя;
- эмфизема лёгких — обычно развивается у пациентов старше 60 лет, характеризуется вздутием лёгочной ткани, при котором она больше не может участвовать в газообмене, из-за чего кислород плохо усваивается;
- амилоидоз (нарушение белкового обмена в тканях) — патологический белок амилоид замещает лёгочную ткань, из-за чего сокращается объём лёгких, способных усваивать кислород и отдавать углекислый газ;
- лёгочное сердце — конфигурация сердца меняется, это приводит к разрастанию мышечной ткани правых отделов сердца, а затем — к сердечно-лёгочной недостаточности.
Диагностика обструктивного бронхита у взрослых
При опросе врач в первую очередь обращает внимание:
- на род деятельности пациента;
- вредные привычки (активное и пассивное курение);
- аллергический статус;
- наследственные факторы риска (есть ли у кровных родственников болезни дыхательной системы) [6][8] .
После доктор оценивает наличие симптомов дыхательной недостаточности: при каких условиях появляется одышка и как нарастает её интенсивность в зависимости от степени нагрузки.
У пациентов с обструктивным бронхитом бледная кожа, при выраженной дыхательной недостаточности отмечается синюшность губ, носогубного треугольника и кистей рук. В некоторых случаях ногти приобретают форму «часовых стёкол».
![Симптом «часовых стёкол» [17]](https://probolezny.ru/media/bolezny/obstruktivnyy-bronhit/simptom-chasovyh-styokol-17_s.jpeg)
Лабораторная диагностика
Согласно клиническим рекомендациям Минздрава России, к необходимым лабораторным исследованиям относятся:
- общий анализ крови;
- биохимический анализ крови;
- исследование мокроты — цитологическое и бактериологическое, включая исследование на аэробную и анаэробную флору, т. е. наличие микроорганизмов, которые могут жить как в условиях кислорода, так и без него.
Инструментальная диагностика
Рентгенографию лёгких делают при подозрении на пневмонию. Иногда врач может исключить пневмонию и диагностировать бронхит, не прибегая к рентгенографии органов грудной клетки. Это возможно, если у пациента:
- слышны влажные разнокалиберные хрипы;
- температура в пределах 37,1–38,0 °C;
- нет признаков общей интоксикации и не увеличен уровень лейкоцитов в крови;
- выстукивание лёгочных полей не выявляет патологических изменений.
Чтобы проконтролировать уровень насыщения крови кислородом, пациенты с симптомами дыхательной недостаточности проходят пульсоксиметрию. При наличии бронхообструктивного синдрома также исследуют внешнее дыхание с помощью спирометрии с лекарственным тестом. Для этого используют аэрозольные препараты, которые снимают бронхоспазм.
Когда хронический бронхит является следствием другой болезни, пациентам назначают различные инструментальные исследования, направленные на выявление этой патологии [3] [9] .
В сложных диагностических случаях врач может выполнить:
- бодиплетизмографию (измерить внутренний объём лёгких в специальной камере);
- тахеобронхоскопию;
- биопсию слизистой оболочки носа;
- биопсию трахеи и бронхов при бронхоскопии.
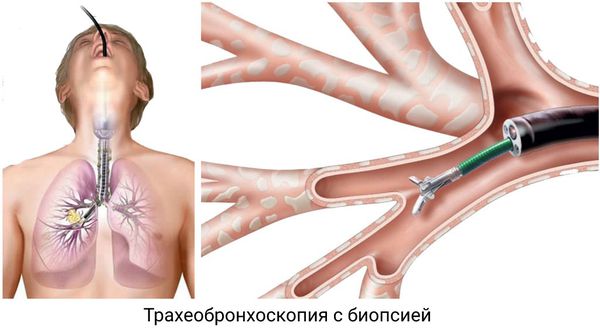
Такая диагностика направлена на уточнение диагноза и исключение возможных осложнений. Важно не пропустить истинную астму, рак лёгких, пневмонию скрытого течения и другие болезни.
Лечение обструктивного бронхита у взрослых
Как лечить острый обструктивный бронхит
Первоочередная задача терапии — снять спазм бронхов и восстановить прохождение воздуха по дыхательным путям. Врач подбирает препарат или смесь препаратов, которую заправляют в небулайзер — компрессорный ингалятор, распыляющий лекарство в дыхательные пути.

В ингаляциях часто применяют гормональные средства, передозировка которыми может вызвать ряд осложнений, от эндокринных нарушений до остеопороза и спонтанных переломов костей, поэтому самостоятельно подбирать препарат не рекомендуется.
Хороший результат даёт терапия увлажнённым кислородом. Она показана, если количество кислорода в крови (SpО2) меньше 92–94 % (при норме 95–98 %). Бытовые концентраторы кислорода с функцией увлажнения можно купить или арендовать. Однако кислородотерапию проводят только при обострении болезни, срок лечения зависит от индивидуальных характеристик.
Лечение бактериального обструктивного бронхита
Первый шаг в лечении бронхита — отказ от курения. Основная цель лекарственной терапии — снять спазм бронхов и вывести из них гной и избыток слизи.
При бронхите, вызванном микоплазмой, хламидией или коклюшем, назначают антибактериальную терапию [14] . Она показана больным:
- старше 75 лет с высокой лихорадкой;
- с сопутствующей тяжёлой хронической патологией (например, онкозаболеванием или иммунодефицитом);
- принимающим препараты, которые угнетают иммунную систему (например, при ревматических и онкологических болезнях, а также при тяжёлой форме COVID-19 с пневмонией);
- с алкогольной зависимостью[13] .
Прогноз. Профилактика
Прогноз при адекватном лечении острого бронхита благоприятный. Выздоровление наступает в течение 10–20 дней. При неадекватной терапии или её отсутствии возможен переход острого обструктивного бронхита в рецидивирующий. Если болезнь повторяется несколько раз, необходимо обратиться к аллергологу-иммунологу и пульмонологу, чтобы уточнить диагноз и подобрать верную тактику лечения [21] . Как правило, терапевт или пульмонолог ставит пациентов с обструктивным бронхитом на учёт.
Примерно в 25 % случаев кашель, связанный с острым бронхитом, сохраняется после выздоровления в течение 1–2 месяцев [4] .
По статистике, в мире и России ХОБЛ, к которой относится хронический обструктивный бронхит, занимает 32-е место по частоте встречаемости и может закончиться летальным исходом [15] .
Обструктивный бронхит у взрослых лечение народными средствами отзывы

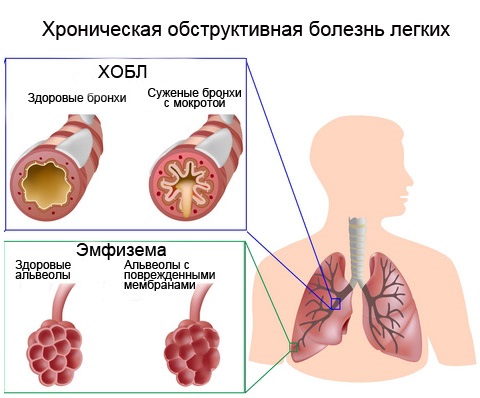
ХОБЛ — хроническая обструктивная болезнь легких
Длительные воспалительные заболевания бронхов, протекающее с частыми рецидивами, кашлем, мокротой и одышкой называются общим термином – хроническая обструктивная болезнь легких, сокращенно ХОБЛ. Развитию патологии способствует плохая экологическая обстановка, работа в помещениях с загрязненным воздухом и другие факторы, провоцирующие болезни легочной системы.
Термин ХОБЛ появился сравнительно недавно, около 30 лет назад. В основном заболевание беспокоит курильщиков. Недуг является постоянно текущим, с периодами короткой или длительной ремиссии, заболеванием, больной человек всю жизнь нуждается в медицинской помощи. Хроническая обструктивная болезнь легких это патология, которая сопровождается ограничением проходимости воздуха в дыхательных путях.
Со временем болезнь прогрессирует, состояние ухудшается.

Что это такое?
Хроническая обструктивная болезнь лёгких (ХОБЛ) — самостоятельное заболевание, для которого характерно частично необратимое ограничение воздушного потока в дыхательных путях, имеющее, как правило, неуклонно прогрессирующий характер и спровоцированное аномальной воспалительной реакцией ткани лёгких на раздражение различными патогенными частицами и газами.
Причины возникновения
Основная причина ХОБЛ – курение, активное и пассивное. Табачный дым повреждает бронхи и саму легочную ткань, провоцируя воспаление. Лишь 10% случаев болезни связано с влиянием профессиональных вредностей, постоянного загрязнения воздуха. В развитии болезни могут принимать участие и генетические факторы, вызывающие недостаточность некоторых защищающих легкие веществ.
Основные факторы риска ХОБЛ:
Симптомы ХОБЛ
Течение ХОБЛ, как правило, прогрессирующее, однако у большей части пациентов наблюдается развитие развернутой клинической симптоматики в течение нескольких лет и даже десятилетий.
Первым специфическим симптомом развития ХОБЛ у больного является появление кашля. В дебюте заболевания кашель беспокоит пациента только в утренние часы и носит непродолжительный характер, однако с течением времени наблюдается ухудшение состояния больного и появление мучительного надсадного кашля с отделением обильного количества мокроты слизистого характера. Выделение вязкой мокроты желтого цвета свидетельствует о гнойном характере секрета воспалительной природы.
Длительный период ХОБЛ неизбежно сопровождается развитием эмфиземы легких двухсторонней локализации, о чем свидетельствует появление одышки экспираторного характера, то есть затруднение дыхания в фазе «выдоха». Характерной особенностью одышки при ХОБЛ является ее постоянный характер со склонностью к прогрессированию при условии отсутствия лечебных мероприятий. Появление у пациента постоянных головных болей без четкой локализации, головокружения, снижения трудоспособности и сонливости свидетельствуют в пользу развития гипоксического и гиперкапнического поражения структур головного мозга.
| Степень | Тяжесть | Описание |
| 0 | Нет | Одышка только при очень интенсивной нагрузке |
| 1 | Легкая | Одышка при быстрой ходьбе, небольшом подъёме |
| 2 | Средняя | Одышка вынуждает пациента передвигаться при ходьбе медленнее, чем здоровые люди того же возраста |
| 3 | Тяжелая | Одышка заставляет останавливаться при ходьбе примерно через каждые 100 метров |
| 4 | Очень тяжелая | Одышка не позволяет выйти за пределы дома или появляется при переодевании |
Интенсивность данных проявлений меняется от стабильности к обострению, при котором увеличивается выраженность одышки, нарастает объем мокроты и интенсивность кашля, меняется вязкость и характер отделяемой мокроты. Прогрессирование патологии проходит неравномерно, но постепенно состояние больного все ухудшается, присоединяются внелегочные симптомы и осложнения.
Стадии течения болезни
Классификация ХОБЛ предполагает 4 стадии:
- Первая стадия – пациент не замечает у себя никаких патологических отклонений. Его может посещать кашель хронической направленности. Органические изменения неопределённы, поэтому поставить диагноз ХОБЛ на этой стадии не удаётся.
- Вторая стадия — заболевание протекает не тяжело. Пациенты обращаются к врачу на консультацию по поводу одышки во время выполнения физических упражнений. Ещё хроническая обструктивная болезнь лёгких сопровождается интенсивным кашлем.
- Третья стадия ХОБЛ сопровождается тяжёлым течением. Для неё характерно наличие ограниченного поступления воздуха в дыхательные пути, поэтому одышка формируется не только при физических нагрузках, но и в состоянии покоя.
- Четвёртая стадия – крайне тяжёлое течение. Возникающие симптомы ХОБЛ носят опасный характер для жизни. Наблюдается закупоренность бронхов и формируется лёгочное сердце. Пациенты, у которых диагноз 4-й стадии ХОБЛ, получают инвалидность.
Что еще следует знать?
С нарастанием тяжести ХОБЛ приступы удушья становятся чаще и тяжелее, при этом симптомы быстро нарастают и остаются дольше. Важно знать, что делать при наступлении приступов удушья. Лечащий врач поможет подобрать лекарства, которые помогут при таких приступах. Но в случаях очень тяжелого приступа может потребоваться вызов бригады скорой медицинской помощи. Оптимальной является госпитализация в специализированное пульмонологическое отделение, однако при его отсутствии или заполненности больной может быть госпитализирован в терапевтический стационар, чтобы купировать обострение и предотвратить осложнения болезни.
У таких больных со временем часто проявляется депрессия и тревога из-за осознания болезни, которое становится хуже. Одышка и трудность дыхания также способствуют чувству тревоги. В таких случаях стоит обязательно поговорить с лечащим врачом о том, какие виды лечения можно подобрать для облегчения проблем с дыханием во время приступов одышки.
Качество жизни
Для оценки данного параметра используются Вопросники SGRQ и HRQol, тесты Pearson χ2 и Fisher. Учитывается возраст начала курения, количество выкуриваемых пачек, длительность симптомов, стадия заболевания, степень одышки, уровень газов крови, количество обострений и госпитализаций за год, наличие сопутствующих хронических патологий, эффективность базисного лечения, участие в программах реабилитации.
- Одним из факторов, который необходимо учитывать при оценке качества жизни пациентов с ХОБЛ становится стаж курения и количество выкуренных сигарет. Исследования подтверждают. Что с увеличением стажа курения у пациентов ХОБЛ существенно снижается социальная активность, и нарастают депрессивные проявления, ответственные за снижение не только работоспособности, но и социальной адаптированности и статусности больных.
- Наличие сопутствующих хронических патологий других систем снижает качество жизни за счет синдрома взаимного отягощения и увеличивает риск летальных исходов.
- Более старшие пациенты имеют худшие функциональные показатели и возможности к компенсации.
Осложнения
Как и любой другой воспалительный процесс, обструктивное заболевание легких иногда приводит к появлению ряда осложнений, таких как:
- воспаление легких (пневмония);
- дыхательная недостаточность;
- гипертензия легких (повышенное давление в легочной артерии);
- необратимая сердечная недостаточность;
- тромбоэмболия (закупорка сосудов тромбами);
- бронхоэктаз (развитие функциональной неполноценности бронхов);
- синдром легочного сердца (увеличение давления в легочной артерии, приводящее к утолщению правых сердечных отделов); (расстройство сердечного ритма).
Диагностика ХОБЛ
Своевременная диагностика хронической обструктивной болезни легких способна увеличить продолжительность жизни пациентов и существенно улучшить качество их существования. При сборе анамнестических данных современные специалисты всегда обращают внимание на производственные факторы и наличие вредных привычек. Основной методикой функциональной диагностики считается спирометрия. Она выявляется первоначальные признаки заболевания.
Комплексная диагностика ХОБЛ включает в себя следующие действия:
- Рентген грудины. Нужно делать ежегодно (это как минимум).
- Анализ мокроты. Определение ее макро- и микроскопических свойств. При необходимости проводят исследование на бактериологию.
- Клиническое и биохимическое исследование крови. Рекомендуется делать 2 раза в год, а также в периоды обострений.
- Электрокардиограмма. Поскольку хроническая обструктивная болезнь легких часто дает осложнения на сердце, желательно повторять эту процедуру 2 раза в год.
- Анализ газового состава и pH крови. Делают при 3 и 4 степени.
- Оксигемометрия. Оценка степени насыщения крови кислородом неинвазивным методом. Применяется в фазе обострения.
- Мониторинг соотношения жидкости и соли в организме. Определяется наличие патологической нехватки отдельных микроэлементов. Является важным при обострении.
- Спирометрия. Позволяет определить, насколько тяжелое состояние патологий дыхательной системы. Необходимо проходить раз в год и чаще, чтобы вовремя скорректировать курс лечения.
- Дифференциальная диагностика. Чаще всего диф. диагноз проводится с раком легких. В некоторых случаях также требуется исключить сердечную недостаточность, туберкулез, пневмонию.
Особенно заслуживает внимания дифференциальный диагноз бронхиальной астмы и ХОБЛ. Хотя это два самостоятельных заболевания, они нередко появляются у одного человека (так называемый перекрестный синдром).
Как лечится ХОБЛ?
С помощью препаратов современной медицины вылечить хроническую обструктивную болезнь легких полностью пока что невозможно. Основной ее функцией является улучшение качества жизни больных и предотвращение тяжелых осложнений заболевания.
Лечение ХОБЛ можно проводить в домашних условиях. Исключение составляют следующие случаи:
- терапия дома не дает никаких видимых результатов или состояние больного ухудшается;
- усиливается дыхательная недостаточность, перерастая в приступ удушья, нарушается сердечный ритм;
- 3 и 4 степени у пожилых;
- осложнения в тяжелой форме.
Отказ от курения является очень сложным и одновременно очень важным; он замедляет, но полностью не останавливает снижение OФВ1. Наиболее эффективно одновременное применение нескольких стратегий: определение даты прекращения курения, техники по изменению поведения, групповой отказ, никотинзаместительная терапия, варениклин или бупропион и поддержка врача.
Уровень отказа от курения более 50% в год, однако не был продемонстрирован даже при наиболее эффективных вмешательствах, таких как прием бупропиона в комбинации с никотинзаместительной терапией или использовании одного варениклина.
Медикаментозное лечение
Цель медикаментозного лечения снизить частоту обострений и выраженность симптомов, предупредить развитие осложнений. По мере развития болезни объем лечения только возрастает. Основные препараты при лечении ХОБЛ:
- Бронхолитики – главные препараты, стимулирующие расширение бронхов (атровент, сальметерол, сальбутамол, формотерол). Вводятся предпочтительно в виде ингаляций. Препараты короткого действия используются по необходимости, длительного — постоянно.
- Глюкокортикоиды в виде ингаляций – используют при тяжелых степенях болезни, при обострениях (преднизолон). При выраженной дыхательной недостаточности приступы купируют глюкокортикоидами в виде таблеток и инъекций.
- Антибиотики – применяют только при обострении болезни (пенициллины, цефалоспорины, возможно использование фторхинолонов). Применяются таблетки, инъекции, ингаляции.
- Муколитики – разжижают слизь и облегчают ее выведение (карбоцистеин, бромгексин, амброксол, трипсин, химотрипсин). Используются только у пациентов с вязкой мокротой.
- Антиоксиданты – способны снижать частоту и продолжительность обострений, применяются курсами до полугода (N-ацетилцистеин).
- Вакцины – проведение вакцинации против гриппа позволяет снизить смертность в половине случаев. Проводят ее однократно в октябре – начале ноября.
Дыхательная гимнастика при ХОБЛ
Специалисты выделяют 4 наиболее действенных упражнения, на которые и следует обратить внимание при борьбе с ХОБЛ.
- Сев на стул и прислонившись, не сутулясь, к его спинке, больной должен сделать короткий и сильный вдох через нос и, досчитав до десяти, с силой выдохнуть через сжатые губы. Важно следить за тем, чтобы продолжительность выдоха была больше, чем вдоха. Повторяют такое упражнение 10 раз.
- Второе упражнение проводится из той же позы, что и первое. В этом случае следует медленно поднимать поочерёдно вверх руки, делая при этом вдох, а на опускании – выдох. Упражнение повторяется 6 раз.
- Следующее упражнение проводят сидя на краю стула. Руки должны лежать на коленях. Нужно 12 раз подряд одновременно осуществить сгибание рук в кистях и ног в голеностопном суставе. На сгибании делается глубокий вдох, а при разгибании – выдох. Такое упражнение позволяет насытить кровь кислородом и успешно справиться с его недостаточностью.
- Четвёртое упражнение проводят также не вставая со стула. Больному следует сделать максимально глубокий вдох и, досчитав до 5, медленно выдохнуть. Это упражнение проводят на протяжении 3 минут. Если во время этого упражнения возникают неприятные ощущения, делать его не следует.
Гимнастика – отличное средство для остановки прогрессирования заболевания и предотвращения его рецидивов. Однако очень важно, прежде чем начинать занятия дыхательной гимнастикой, проконсультироваться с лечащим врачом. Дело в том, что это лечение при ряде хронических заболеваний проводить нельзя.

Особенности питания и образа жизни
Важнейший компонент лечения – исключение провоцирующих факторов, например, курения или уход с вредного предприятия. Если этого не сделать – все лечение в целом будет практически бесполезно.
С целью отказа от курения можно использовать иглорефлексотерапию, никотин- замещающие препараты (пластыри, жевательная резинка) и т.д. Из-за склонности больных к похуданию необходимо адекватное по белкам питание. То есть в суточном рационе должны обязательно присутствовать мясные продукты и/или рыбные блюда, кисломолочные продукты и творог. Из-за развивающейся одышки многие больные пытаются избегать физических нагрузок. Это в корне неправильно. Необходима ежедневная двигательная активность. Например, ежедневные прогулки в темпе, который позволяет ваше состояние. Очень хороший эффект оказывает проведение дыхательной гимнастики, например по методике Стрельниковой.
Ежедневно, 5-6 раз в день надо делать упражнения, стимулирующие диафрагмальное дыхание. Для этого надо сесть, положить руку на живот, чтобы контролировать процесс и дышать животом. Потратьте на эту процедуру 5-6 минут за раз. Данный способ дыхания помогает задействовать весь объем легких и укрепить дыхательные мышцы. Диафрагмальное дыхание может также помочь уменьшить одышку при физической нагрузке.
Кислородотерапия
Большинству пациентов требуется добавление кислорода, даже тем, которые до этого длительно не использовали его.Гиперкапния может ухудшиться на фоне кислородотерапии. Ухудшение происходит, как принято считать, по причине ослабления гипоксического стимулирования дыхания. Однако повышение отношения V/Q вероятно является более важным фактором. До назначения кислородотерапии отношение V/Q минимизируется при снижении перфузии плоховентилируемых участков легких за счет вазоконстрикции легочных сосудов. Увеличение отношения V/Q на фоне кислородотерапии обусловлено.
Снижением гипоксической вазоконстрикции легочных сосудов. Гиперкапния может усиливаться за счет эффекта Холдейна, однако это версия вызывает сомнения. Эффект Холдейна заключается в снижении афинности гемоглобина к CO2, что приводит к избыточному накоплению CO2, растворенного в плазме крови. У многих пациентов с ХОБЛ может наблюдаться как хроническая, так и острая гиперкапния, и поэтому тяжелое поражение ЦНС маловероятно, если РаСO2 не превышает 85 мм рт.ст. Целевой уровень для РаO2 составляет около 60 мм рт.ст; более высокие уровни не приносят большого эффекта, но увеличивают риск гиперкапнии. Подача кислорода осуществляется через маску Вентури, поэтому за ней нужно внимательно наблюдать, а пациент должен находиться под тщательным контролем. Пациентам, чье состояние ухудшается на фоне кислородотерапии (например в сочетании с тяжелым ацидозом или поражением ЦКС) требуется вентиляционная поддержка.
Многим пациентам, которым после выписки из стационара, где они находились в связи с обострением ХОБЛ, в первый раз потребовалась кислородотерапия в домашних условиях через 50 дней становится лучше, и дальнейшего использования кислорода им больше не требуется. Таким образом, необходимость в кислородотерапии в домашних условиях следует пересматривать через 60-90 дней после выписки.
Лечение обострения ХОБЛ
Цель лечения обострений – это максимально возможное купирование текущего обострения и предотвращение возникновения их в будущем. В зависимости от тяжести, лечение обострений можно проводить амбулаторно или в стационаре.
Основные принципы лечения обострений:
- При обострении заболевания применение короткодействующих бронхолитиков предпочтительнее длительнодействующим. Дозы и частота приема, как правило, увеличиваются по сравнению с обычными. Желательно использовать спейсеры или небулайзеры, особенно у тяжелых больных.
- Необходимо правильно оценить тяжесть состояния больного, исключить осложнения, которые могут маскироваться под обострения ХОБЛ, и вовремя направить на госпитализацию при жизнеугрожающих ситуациях.
- При недостаточном эффекте бронхолитиков, добавляется внутривенное введение эуфиллина.
- Если ранее применялась монотерапия, используется комбинация бета-стимуляторов с холинолитиками (также короткого действия).
- Дозированная оксигенотерапия при лечении пациентов в стационаре через носовые катетеры или маску Вентури. Содержание кислорода во вдыхаемой смеси – 24-28 %.
- Подключение внутривенного или перорального введения глюкокортикостероидов. Альтернативой системному применению ГКС считается ингаляции пульмикорта через небулайзер по 2 мг дважды в день после ингаляций беродуала.
- При наличии симптомов бактериального воспаления (первым признаком которого является появление гнойной мокроты), назначаются антибиотики широкого спектра действия.
- Другие мероприятия – поддержание водного баланса, антикоагулянты, лечение сопутствующих заболеваний.

Хирургическое лечение
Существуют хирургические методы лечения ХОБЛ. Проводят буллэктомию, ослабляющую симптоматику у больных с крупными буллами. Но ее эффективность установлена лишь у бросивших курить в ближайшем периоде. Разработаны торокоскопическая лазерная буллэктомия и редукционная пневмопластика (удаление перераздутой части легкого).
Но эти операции пока используются только в рамках клинических исследований. Существует мнение, что при отсутствии эффекта от всех проведенных мер следует обратиться в специализированный центр для решения вопроса о трансплантации легких
Уход за неизлечимыми больными
При тяжелых стадиях заболевания, когда смерть уже неотвратима, физические нагрузки нежелательны и повседневная активность направлена на минимизацию энергетических затрат. Например, пациенты могут ограничить свое жизненное пространство одним этажом дома, питаться чаще и небольшими порциями, а не редко и помногу, избегать тесной обуви.
Следует обсудить уход за неизлечимыми больными, включая неизбежность искусственной вентиляции легких, использование временно облегчающих боль седативных препаратов, назначение ответственного за принятие медицинских решений в случае инвалидизации пациента.
Профилактика
Профилактика очень важна для предотвращения возникновения различных проблем с органами дыхания, и в особенности – хронической обструктивной болезни лёгких. В первую очередь, естественно, следует отказаться от табака. Кроме этого, в качестве предупреждающих заболевание мер врачи советуют:
- проводить полноценное лечение вирусных инфекций;
- соблюдать технику безопасности при работе на вредных производствах;
- совершать ежедневные прогулки на свежем воздухе продолжительностью не менее часа;
- своевременно лечить дефекты верхних дыхательных путей.
Только при бережном отношении к своему здоровью и соблюдении техники безопасности на работе можно защитить себя от крайне опасного заболевания, именуемого ХОБЛ.
Прогноз для жизни
ХОБЛ имеет условно неблагоприятный прогноз. Болезнь медленно, но постоянно прогрессирует, приводя к инвалидности. Лечение, даже самое активное, способно лишь замедлить этот процесс, но не устранить патологию. В большинстве случаев лечение пожизненное, с постоянно возрастающими дозами лекарств.
При продолжении курения обструкция прогрессирует гораздо быстрее, значительно сокращая продолжительность жизни.
Неизлечимая и смертельно опасная ХОБЛ просто призывает людей навсегда отказаться от курения. А для находящихся в группе риска людей совет один – при обнаружении у себя признаков заболевания немедленно обращаться к пульмонологу. Ведь чем раньше обнаружена болезнь, тем меньше вероятность преждевременного летального исхода.
Источник https://www.eurolab-portal.ru/encyclopedia/pulmonology/48964/
Источник https://probolezny.ru/obstruktivnyy-bronhit/
Источник http://gb21perm.ru/hobl/