Cовременная терапия хронической обструктивной болезни легких
Хроническая обструктивная болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей, частично обратимой бронхиальной обструкцией, которая связана с воспалением дыхательных путей, возникающим под влиянием неблагоприятных факторов внешней сред
Хроническая обструктивная болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей, частично обратимой бронхиальной обструкцией, которая связана с воспалением дыхательных путей, возникающим под влиянием неблагоприятных факторов внешней среды (курения, профессиональных вредностей, поллютантов и др.). Установлено, что морфологические изменения при ХОБЛ наблюдаются в центральных и периферических бронхах, легочной паренхиме и сосудах [8, 9]. Это объясняет использование термина «хроническая обструктивная болезнь легких» вместо привычного «хронического обструктивного бронхита», подразумевающего преимущественное поражение у больного бронхов.

В опубликованных недавно рекомендациях ведущих экспертов Американского и Европейского торакальных обществ подчеркивается, что развитие ХОБЛ у больных можно предупредить, а при ее лечении вполне реально добиться успехов [7].
Заболеваемость и смертность пациентов от ХОБЛ продолжают расти во всем мире, что в первую очередь обусловлено широкой распространенностью курения. Показано, что этим заболеванием страдают 4–6 % мужчин и 1–3 % женщин старше 40 лет [8, 10]. В европейских странах оно ежегодно является причиной смерти 200–300 тыс. человек [10]. Высокое медико-социальное значение ХОБЛ стало причиной издания по инициативе ВОЗ международного согласительного документа, посвященного ее диагностике, лечению, профилактике и основанного на принципах доказательной медицины [8]. Аналогичные рекомендации выпущены Американским и Европейским респираторными обществами [7]. В нашей стране недавно опубликовано 2-е издание Федеральной программы по ХОБЛ [1].
Задачами терапии ХОБЛ являются предупреждение прогрессирования болезни, уменьшение выраженности клинических симптомов, достижение лучшей переносимости физической нагрузки и повышение качества жизни больных, предупреждение осложнений и обострений, а также снижение смертности [8, 9].
Основными направлениями лечения ХОБЛ являются уменьшение воздействия неблагоприятных факторов внешней среды (в том числе отказ от курения), обучение больных, использование лекарственных средств и немедикаментозная терапия (оксигенотерапия, реабилитация и др.). Различные комбинации этих методов используются у пациентов с ХОБЛ в фазу ремиссии и обострения.
Уменьшение влияния на больных факторов риска является неотъемлемой частью лечения ХОБЛ, позволяющей предупредить развитие и прогрессирование этого заболевания. Установлено, что отказ от курения позволяет замедлить нарастание бронхиальной обструкции. Поэтому лечение табачной зависимости актуально для всех пациентов, страдающих ХОБЛ. Наиболее эффективны в этом случае беседы медицинского персонала (индивидуальные и групповые) и фармакотерапия. Существуют три программы лечения табачной зависимости: короткая (1–3 мес), длительная (6–12 мес) и программа снижения интенсивности курения [2].
Назначать лекарственные препараты рекомендуется в отношении больных, с которыми беседы врача оказались недостаточно эффективны. Следует взвешенно подходить к их применению у людей, выкуривающих менее 10 сигарет в день, подростков и беременных. Противопоказанием к назначению никотинзамещающей терапии являются нестабильная стенокардия, нелеченая пептическая язва двенадцатиперстной кишки, недавно перенесенные острый инфаркт миокарда и нарушение мозгового кровообращения.
Повышение информированности пациентов позволяет повысить их работоспособность, улучшить состояние здоровья, формирует умение справляться с болезнью, повышает эффективность лечения обострений [8]. Формы обучения больных различны — от распространения печатных материалов до проведения семинаров и конференций. Наиболее эффективно интерактивное обучение, которое проводится в рамках небольшого семинара.
Принципы лечения ХОБЛ стабильного течения [6, 8] следующие.
- Объем лечения увеличивается по мере нарастания тяжести болезни. Его уменьшение при ХОБЛ, в отличие от бронхиальной астмы, как правило, невозможно.
- Медикаментозная терапия используется для предупреждения осложнений и уменьшения выраженности симптомов, частоты и тяжести обострений, повышения толерантности к физической нагрузке и качества жизни больных.
- Следует иметь в виду, что ни одно из имеющихся лекарственных средств не влияет на темпы снижения бронхиальной проходимости, которое является отличительной чертой ХОБЛ.
- Бронхолитики занимают центральное место в лечении ХОБЛ. Они уменьшают выраженность обратимого компонента обструкции бронхов. Эти средства используются в режиме «по требованию» или регулярно.
- Ингаляционные глюкокортикоиды показаны при тяжелом и крайне тяжелом течении ХОБЛ (при объеме форсированного выдоха за 1 с (ОФВ1) менее 50% от должного и частыми обострениями, как правило, более трех за последние три года или один-два за один год, для лечения которых используются пероральные стероиды и антибиотики.
- Комбинированная терапия ингаляционными глюкокортикоидами и β2-адреномиметиками длительного действия оказывает существенный дополнительный эффект на функцию легких и клинические симптомы ХОБЛ по сравнению с монотерапией каждым из препаратов. Наибольшее влияние на частоту обострений и качество жизни наблюдается у больных ХОБЛ с ОФВ1
- Длительное использование таблетированных глюкокортикоидов не рекомендуется в связи с риском развития системных побочных эффектов.
- На всех стадиях ХОБЛ высокой эффективностью обладают физические тренирующие программы, повышающие толерантность к физической нагрузке и уменьшающие выраженность одышки и утомления.
- Длительное назначение кислорода (более 15 ч в сутки) больным с дыхательной недостаточностью повышает их выживаемость.
Медикаментозное лечение ХОБЛ стабильного течения
Бронхолитики. К их числу относятся β2-адреномиметики, холинолитики, а также теофиллин. Формы выпуска этих препаратов и их влияние на течение ХОБЛ приведены в таблицах 1 и 2.
Принципы бронхолитической терапии ХОБЛ [6–8] следующие.
- Предпочтительным путем введения бронхолитиков является ингаляционный.
- Изменение легочной функции после кратковременного назначения бронхорасширяющих препаратов не является показателем их длительной эффективности. Относительно небольшой прирост ОФВ1 может сочетаться со значительными изменениями легочных объемов, в том числе с уменьшением остаточного объема легких, что способствует уменьшению выраженности у больных одышки.
- Выбор между β2-адреномиметиками, холинолитиками, теофиллином зависит от их доступности, индивидуальной чувствительности больных к их действию и отсутствия побочных эффектов. У пожилых пациентов, имеющих сопутствующие заболевания сердечно-сосудистой системы (ИБС, нарушения сердечного ритма, артериальная гипертензия и др.), в качестве препаратов первого ряда предпочтительны холинолитики.
- Ксантины эффективны при ХОБЛ, но в связи с возможностью развития побочных эффектов они относятся к препаратам «второго ряда». При их назначении рекомендуется измерять концентрацию теофиллина в крови. Следует подчеркнуть, что положительным влиянием на течение ХОБЛ обладают только теофиллины длительного действия (но не эуфиллин и теофедрин!).
- Ингаляционные бронхолитики длительного действия более удобны, но и стоят дороже, чем короткодействующие средства.
- Регулярное лечение бронхорасширяющими средствами длительного действия (тиотропия бромидом, сальметеролом и формотеролом) показано при ХОБЛ средней тяжести, тяжелого и крайне тяжелого течения.
- Комбинация нескольких бронхорасширяющих средств (например, холинолитиков и β2-адреномиметиков, холинолитиков и теофиллинов, β2-адреномиметиков и теофиллинов) может повысить эффективность и снизить вероятность развития побочных эффектов по сравнению с монотерапией одним препаратом.
Для доставки β2-адреномиметиков и холинолитиков используются дозированные аэрозоли, порошковые ингаляторы и небулайзеры. Последние рекомендуются при лечении обострений ХОБЛ, а также у пациентов с тяжелым течением болезни, которые испытывают трудности при применении других систем доставки. При стабильном течении ХОБЛ предпочтительны дозированные и порошковые ингаляторы.
Глюкокортикоиды. Данные лекарственные средства обладают выраженной противовоспалительной активностью, хотя у больных ХОБЛ она выражена существенно меньше, чем у пациентов с астмой. Короткие (10–14 дней) курсы системных стероидов используются для лечения обострений ХОБЛ. Длительное применение этих препаратов не рекомендуется из-за опасности развития побочных эффектов (миопатия, остеопороз и др.).
Данные о влиянии ингаляционных глюкокортикоидов на течение ХОБЛ суммированы в таблице 2. Показано, что они не оказывают влияния на прогрессирующее снижение бронхиальной проходимости у больных ХОБЛ. Их высокие дозы (например, флутиказона пропионат 1000 мкг/сут) могут повышать качество жизни пациентов и снижать частоту обострений ХОБЛ тяжелого и крайне тяжелого течения.
Причины относительной стероидной резистентности воспаления дыхательных путей при ХОБЛ являются предметом интенсивных исследований. Возможно, она обусловлена тем, что кортикостероиды увеличивают продолжительность жизни нейтрофилов за счет торможения их апоптоза. Молекулярные механизмы, лежащие в основе устойчивости к действию глюкокортикоидов, изучены недостаточно. Появились сообщения о снижении под влиянием курения и свободных радикалов активности деацетилазы гистонов, являющейся мишенью для действия стероидов, что может уменьшать тормозящее влияние глюкокортикоидов на транскрипцию «воспалительных» генов и ослаблять их противовоспалительное действие.
В последнее время получены новые данные об эффективности комбинированных препаратов (флутиказона пропионат/сальметерол 500/50 мкг, 1 ингаляция 2 раза в день и будесонид/формотерол 160/4,5 мкг, 2 ингаляции 2 раза в день, будесонид/сальбутамол 100/200 мгк 2 ингаляции 2 раза в день) у больных ХОБЛ тяжелого и крайне тяжелого течения. Показано, что их длительное (12 мес) назначение улучшает бронхиальную проходимость, снижает выраженность симптомов, потребность в бронхолитиках, частоту средней тяжести и тяжелых обострений, а также улучшает качество жизни пациентов по сравнению с монотерапией ингаляционными глюкокортикоидами, β2-адреномиметиками длительного действия и плацебо [5, 14].
Вакцины. Вакцинация против гриппа снижает тяжесть обострений и смертность больных ХОБЛ примерно на 50%. Вакцины, содержащие убитые или инактивированные живые вирусы гриппа, обычно назначаются однократно в октябре — первой половине ноября.
Данных об эффективности пневмокококковой вакцины, содержащей 23 вирулентных серотипа этого микроорганизма, у больных ХОБЛ недостаточно [8, 9]. Вместе с тем некоторые эксперты рекомендуют ее применение при этом заболевании для профилактики пневмонии [6].
Антибиотики. В настоящее время не получено убедительных данных об эффективности антибактериальных средств для уменьшения частоты и тяжести неинфекционных обострений ХОБЛ.
Антибиотики показаны для лечения инфекционных обострений болезни, непосредственно влияют на длительность ликвидации симптомов ХОБЛ, а некоторые способствуют удлинению межрецидивного интервала.
Муколитики (мукокинетики, мукорегуляторы). Муколитики (амброксол, карбоцистеин, препараты йода и др.) могут применяться у небольшой части больных, имеющих вязкую мокроту. Широкое использование этих средств у пациентов с ХОБЛ не рекомендуется.
Антиоксиданты. N-ацетилцистеин, обладающий антиоксидантной и муколитической активностью, способен снижать продолжительность и частоту обострений ХОБЛ. Этот препарат может использоваться у больных в течение длительного времени (3–6 мес) в дозе 600 мг/сут.
Иммунорегуляторы (иммуностимуляторы, иммуномодуляторы). Регулярное использование этих препаратов не рекомендуется из-за отсутствия убедительных доказательств эффективности.
Больные с генетически детерминированным дефицитом α1-антитрипсина, у которых ХОБЛ развивается в молодом (до 40 лет) возрасте, являются возможными кандидатами для заместительной терапии. Вместе с тем стоимость такого лечения очень высока, и оно доступно не во всех странах.
Немедикаментозное лечение ХОБЛ стабильного течения
Оксигенотерапия
Известно, что дыхательная недостаточность — это основная причина смерти больных ХОБЛ. Коррекция гипоксемии с помощью подачи кислорода является патогенетически обоснованным методом лечения. Различают кратковременную и длительную оксигенотерапию [4, 15]. Первая используется при обострениях ХОБЛ. Вторая применяется при крайне тяжелом течении ХОБЛ (при ОФВ12) в артериальной крови не ниже 60 мм рт. ст. или сатурации (SaO2) не менее чем до 90% в покое, при физической нагрузке и во время сна.
При стабильном течении ХОБЛ предпочтительна постоянная длительная оксигенотерапия [9]. Доказано, что она увеличивает выживаемость больных ХОБЛ, уменьшает выраженность одышки, прогрессирование легочной гипертензии, снижает вторичный эритроцитоз, частоту эпизодов гипоксемии во время сна, повышает толерантность к физической нагрузке, качество жизни и нейропсихический статус пациентов [3, 4].
Показания для длительной оксигенотерапии у больных ХОБЛ крайне тяжелого течения (при ОФВ1< 30% от должного или менее 1,5 л):
- РаО2 менее 55% от должного, SaО2 ниже 88% при наличии или отсутствии гиперкапнии;
- РаО2 — 55–60% от должного, SaО2 — 89% при наличии легочной гипертензии, периферических отеков, связанных с декомпенсацией легочного сердца или полицитемии (гематокрит более 55%).
Параметры газообмена должны оцениваться только на фоне стабильного течения ХОБЛ и не ранее чем через 3–4 нед после обострения при оптимально подобранной терапии. Решение о назначении оксигенотерапии должно основываться на показателях, полученных в покое и при выполнении физической нагрузки (например, на фоне 6-минутной ходьбы). Повторная оценка газов артериальной крови должна проводится через 30–90 дней от начала оксигенотерапии.
Длительное лечение кислородом следует проводить не менее 15 ч в день. Скорость потока газа обычно составляет 1–2 л/мин, при необходимости она может быть увеличена до 4 л/мин. Оксигенотерапия никогда не должна назначаться больным, которые продолжают курить или страдают алкоголизмом.
В качестве источников кислорода используются баллоны со сжатым газом, концентраторы кислорода и цилиндры с жидким кислородом. Наиболее экономичны и удобны для домашнего использования концентраторы кислорода.
Доставка кислорода больному осуществляется с помощью масок, назальных канюль, транстрахеальных катеторов. Наиболее удобны и широко используются назальные канюли, которые позволяют осуществлять поступление больному кислородо-воздушной смеси с 30–40% О2. Доставка кислорода в альвеолы осуществляется только в раннюю фазу вдоха (первые 0,5 с). Газ, поступающий позднее, используется лишь для заполнения мертвого пространства и не участвует в газообмене. Для повышения эффективности доставки имеется несколько типов кислородсберегающих устройств (резервуарные канюли, устройства, осуществляющие подачу газа только во время вдоха, транстрахеальные катетеры и др.). У больных ХОБЛ крайне тяжелого течения, имеющих дневную гиперкапнию, возможно комбинированное использование длительной оксигенотерапии и неинвазивной вентиляции легких с положительным давлением на вдохе [9]. Следует отметить, что оксигенотерапия является одним из наиболее дорогостоящих методов лечения больных ХОБЛ. Внедрение ее в повседневную клиническую практику представляет собой одну из самых актуальных медико-социальных задач в России.
Реабилитация
Реабилитация — это мультидисциплинарная программа индивидуальной помощи больным ХОБЛ, разработанная для улучшения их физической, социальной адаптации и автономии. Ее компонентами являются физические тренировки, обучение больных, психотерапия и рациональное питание [7].
В нашей стране к ней традиционно относят санаторно-курортное лечение. Легочная реабилитация должна назначаться при ХОБЛ средней тяжести, тяжелого и крайне тяжелого течения. Показано, что она улучшает работоспособность, качество жизни и выживаемость больных, уменьшает одышку, частоту госпитализаций и их продолжительность, подавляет тревогу и депрессию. Эффект реабилитации сохраняется после ее завершения. Оптимальны занятия с больными в небольших (6–8 человек) группах с участием специалистов различного профиля в течение 6–8 нед.
В последние годы большое внимание уделяется рациональному питанию, так как снижение массы тела (> 10% в течение 6 мес или > 5% в течение последнего месяца) и особенно потеря мышечной массы у больных ХОБЛ ассоциировано с высокой летальностью. Таким пациентам должна рекомендоваться высококалорийная диета с повышенным содержанием белка и дозированные физические нагрузки, обладающие анаболическим действием.
Хирургическое лечение
Роль хирургического лечения у больных ХОБЛ в настоящее время является предметом исследований. Сейчас обсуждаются возможности использования буллэктомии, операции по уменьшению легочного объема и трансплантации легких.
Показанием для буллэктомии при ХОБЛ является наличие у пациентов буллезной эмфиземы легких с буллами большого размера, вызывающими развитие одышки, кровохарканья, легочных инфекций и боли в грудной клетке. Эта операция приводит к уменьшению одышки и улучшению функции легких.
Значение операции по уменьшению легочного объема при лечении ХОБЛ изучено пока недостаточно. Результаты завершившегося недавно исследования (National Emphysema Therapy Trial) свидетельствуют о положительном влиянии этого хирургического вмешательства по сравнению с медикаментозной терапией на способность выполнять физическую нагрузку, качество жизни и летальность больных ХОБЛ, имеющих преимущественно тяжелую верхнедолевую эмфизему легких и исходно низкий уровень работоспособности [12]. Тем не менее эта операция остается пока экспериментальной паллиативной процедурой, не рекомендуемой для широкого применения [9].
Трансплантация легких улучшает качество жизни, функцию легких и физическую работоспособность больных. Показаниями для ее выполнения являются ОФВ1 ё25% от должного, РаСО2>55 мм рт. ст. и прогрессирующая легочная гипертензия. К числу факторов, лимитирующих выполнение этой операции, относятся проблема подбора донорского легкого, послеоперационные осложнения и высокая стоимость (110–200 тыс. долларов США). Операционная летальность в зарубежных клиниках составляет 10–15%, 1-3-летняя выживаемость, соответственно, 70–75 и 60%.
Ступенчатая терапия ХОБЛ стабильного течения представлена на рисунке.
Лечение легочного сердца
Легочная гипертензия и хроническое легочное сердце являются осложнениями ХОБЛ тяжелого и крайне тяжелого течения. Их лечение предусматривает оптимальную терапию ХОБЛ, длительную (>15 ч) оксигенотерапию, использование диуретиков (при наличии отеков), дигоксина (только при мерцательной терапии и сопутствующей левожелудочковой сердечной недостаточности, так как сердечные гликозиды не оказывают влияния на сократимость и фракцию выброса правого желудочка). Спорным представляяется назначение вазодилятаторов (нитратов, антагонистов кальция и ингибиторов ангиотензинпревращающего фермента). Их прием в ряде случаев приводит к ухудшению оксигенации крови и артериальной гипотензии. Тем не менее антагонисты кальция (нифедипин SR 30–240 мг/сут и дилтиазем SR 120–720 мг/cут), вероятно, могут применяться у больных с тяжелой легочной гипертензией при недостаточной эффективности бронхолитиков и оксигенотерапии [16].
Лечение обострений ХОБЛ
Обострение ХОБЛ характеризуется нарастанием у больного одышки, кашля, изменением объема и характера мокроты и требует изменений лечебной тактики. [7]. Различают легкие, средней тяжести и тяжелые обострения болезни (см. табл. 3).
Лечение обострений предусматривает использование лекарственных препаратов (бронхолитиков, системных глюкокортикоидов, по показаниям–антибиотиков), оксигенотерапии, респираторной поддержки.
Использование бронхолитиков предполагает увеличение их доз и кратности назначения. Режимы дозирования этих препаратов приведены в таблицах 4 и 5. Введение $beta;2-адреномиметиков и холинолитиков короткого действия осуществляется с помощью компрессорных небулайзеров и дозированных ингаляторов со спейсером большого объема. В некоторых исследованиях показана эквивалентная эффективность этих систем доставки. Однако при средней тяжести и тяжелых обострениях ХОБЛ, особенно у больных пожилого возраста, вероятно, следует отдавать предпочтение небулайзерной терапии.
В связи с трудностью дозирования и большим числом потенциальных побочных эффектов применение теофиллинов короткого действия при лечении обострений ХОБЛ является предметом дискуссии. Некоторые авторы допускают возможность их использования в качестве препаратов «второго ряда» при недостаточной эффективности ингаляционных бронхолитиков [6, 9], другие не разделяют эту точку зрения [7]. Вероятно, назначение препаратов этой группы возможно при соблюдении правил введения и определении концентрации теофиллина в сыворотке крови. Наиболее известный из них препарат эуфиллин, представляющий собой теофиллин (80%), растворенный в этилендиамине (20%). Схема его дозирования приведена в таблице 5. Следует подчеркнуть, что препарат должен вводиться только внутривенно капельно. Это уменьшает вероятность развития побочных эффектов. Его нельзя назначать внутримышечно и ингаляционно. Введение эуфиллина противопоказано у больных, получающих теофиллины длительного действия, из-за опасности его передозировки.
Антибактериальная терапия показана больным, имеющим признаки инфекционного процесса (увеличение количества отделяемой мокроты, изменение характера мокроты, наличие повышенной температуры тела и др.). Ее варианты при различных клинических ситуациях приведены в таблице 6.
Преимущества антибактериальной терапии [13] следующие.
- Сокращение продолжительности обострений заболевания.
- Предупреждение необходимости госпитализации больных.
- Уменьшение сроков временной нетрудоспособности.
- Профилактика пневмонии.
- Предупреждение прогрессирования повреждения дыхательных путей.
- Увеличение продолжительности ремиссии.
В большинстве случаев антибиотики назначаются внутрь, как правило, в течение 7–14 дней (за исключением азитромицина).
Оксигенотерапия, как правило, назначается при средней тяжести и тяжелых обострениях ХОБЛ (при РаО2 < 55 мм рт. ст., SaO2<88%). Применяются в этих случаях носовые катетеры или маска Вентури. Для оценки адекватности оксигенации и уровня РаСО2 контроль газового состава крови должен осуществляться каждые 1–2 ч [7]. При сохранении у больного ацидоза или гиперкапнии показана искусственная вентиляция легких. Продолжительность оксигенотерапии после купирования обострения при наличии гипоксемии обычно составляет от 1 до 3 мес.
При тяжелом состоянии пациента должна проводиться неинвазивная или инвазивная искусственная вентиляция легких (ИВЛ). Они различаются по способу связи пациента и респиратора.
Неинвазивная ИВЛ заключается в оказании больному вентиляционной поддержки без интубации трахеи. Она предусматривает доставку обогащенного кислородом газа от респиратора через специальную маску (носовую или ротоносовую) или загубник. Этот метод лечения отличается от инвазивной ИВЛ тем, что снижает вероятность механического повреждения полости рта и дыхательных путей (кровотечение, стриктуры и т. д.), риск развития инфекционных осложнений (синуситов, внутрибольничной пневмонии, cепсиса), и не требует введения седативных препаратов, миорелаксантов и анальгетиков, которые могут оказывать неблагоприятное влияние на течение обострения.
Наиболее часто использующимся режимом неинвазивной вентиляции является респираторная поддержка с положительным давлением.
Установлено, что неинвазивная ИВЛ снижает летальность, сокращает время пребывания пациентов в стационаре и стоимость лечения. Она улучшает легочный газообмен, уменьшает выраженность одышки и тахикардии.
Показания для неинвазивной искусственной вентиляции легких [8, 9]:
- тяжелая одышка с участием вспомогательных мышц и парадоксальными движениями передней брюшной стенки;
- частота дыхания > 25 в 1 мин;
- ацидоз (рН 7,3–7,35) и гиперкапния (РаСО2 — 45–60 мм рт. ст.).
Инвазивная ИВЛ предусматривает интубацию дыхательных путей или наложение трахеостомы. Соответственно связь больного и респиратора осуществляется через интубационные или трахеостомические трубки. Это создает риск развития механических повреждений и инфекционных осложнений. Поэтому инвазивная ИВЛ должна использоваться при тяжелом состоянии больного и только при неэффективности других методов лечения.
Показания для инвазивной ИВЛ [8, 9]:
- тяжелая одышка с участием вспомогательных мышц и парадоксальными движениями передней брюшной стенки;
- частота дыхания > 35 в 1 мин;
- тяжелая гипоксемия (рО2<
- тяжелый ацидоз (рН<7,25) и гиперкапния (РаСО2> 60 мм рт. ст.);
- остановка дыхания, нарушение сознания;
- гипотония, нарушения сердечного ритма;
- наличие осложнений (пневмония, пневмоторакс, тромбоэмболия легочной артерии и др.).
Больные с легкими обострениями могут лечиться амбулаторно.
Амбулаторное лечение легких обострений ХОБЛ [7–9] включает следующие этапы.
- Оценка уровня обучения больных. Проверка техники ингаляций.
- Назначение бронхолитиков: β2-адреномиметик короткого действия и/или ипратропия бромид через дозированный ингалятор со спейсером большого объема или через небулайзер в режиме «по требованию». При неэффективности возможно внутривенное введение эуфиллина. Обсуждение возможности назначения длительно действующих бронхолитиков, если больной не получал эти препараты ранее.
- Назначение глюкокортикоидов (дозы могут варьировать). Преднизолон 30–40 мг per os в течение 10–14 дней. Обсуждение возможности назначения ингаляционных глюкокортикоидов (после завершения курса лечения системными стероидами).
- Назначение антибиотиков (по показаниям).
Пациенты с обострениями средней тяжести, как правило, должны госпитализироваться. Их лечение осуществляется по следующей схеме [7–9].
- Бронхолитики: β2-адреномиметик короткого действия и/или ипратропия бромид через дозированный ингалятор со спейсером большого объема или небулайзер в режиме «по требованию». При неэффективности возможно внутривенное введение эуфиллина.
- Оксигенотерапия (при Sa < <90%).
- Глюкокортикоиды. Преднизолон 30–40 мг per os в течение 10–14 дней. При невозможности перорального приема эквивалентная доза внутривенно (до 14 дней). Обсуждение возможности назначения ингаляционных глюкокортикоидов через дозированный ингалятор или небулайзер (после завершения курса лечения системными стероидами).
- Антибиотики (по показаниям).
Показаниями для направления больных в специализированные отделения являются [7–9]:
- значительное нарастание выраженности симптомов (например, возникновение одышки в покое);
- отсутствие эффекта от проводимого лечения;
- появление новых симптомов (например, цианоза, периферических отеков);
- тяжелые сопутствующие заболевания (пневмония, нарушения сердечного ритма, застойная сердечная недостаточность, сахарный диабет, почечная и печеночная недостаточность);
- впервые возникшие нарушения сердечного ритма;
- пожилой и старческий возраст;
- невозможность оказания квалифицированной медицинской помощи в амбулаторных условиях;
- трудности диагностики.
Риск летального исхода в стационаре выше при развитии у больных респираторного ацидоза, наличии тяжелых сопутствующих заболеваний и потребности в вентиляционной поддержке [9].
При тяжелых обострениях ХОБЛ больные нередко подлежат госпитализации в отделение интенсивной терапии; показаниями для этого служат:
Лечение тяжелых обострений ХОБЛ в отделении неотложной терапии [7–9] предусматривает следующие ступени.
- Оксигенотерапия.
- Вентиляционная поддержка (неинвазивная, реже — инвазивная).
- Бронхолитики. β2-адреномиметик короткого действия и/или ипратропия бромид через дозированный ингалятор со спейсером большого объема, два вдоха каждые 2–4 ч или через небулайзер. При неэффективности возможно внутривенное введение эуфиллина.
- Глюкокортикоиды. Преднизолон 30–40 мг per os в течение 10–14 дней. При невозможности перорального приема — эквивалентная доза внутривенно (до 14 дней). Обсуждение возможности назначения ингаляционных глюкокортикоидов через дозированный ингалятор или небулайзер (после завершения курса лечения системными стероидами).
- Антибиотики (по показаниям).
В последующие 4–6 нед больной должен быть повторно осмотрен врачом, при этом оценивается его адаптация к повседневной жизни, ОФВ1, правильность техники ингаляций, понимание необходимости дальнейшего лечения, измеряются газы крови или ее сатурация кислородом для изучения потребности в длительной оксигенотерапии. Если она назначалась только во время обострения при лечении в стационаре, то, как правило, ее следует продолжать в течение 1–3 мес после выписки.
Для профилактики обострений ХОБЛ необходимы: уменьшение воздействия факторов риска; оптимальная бронхолитическая терапия; ингаляционные глюкокортикоиды в комбинации с β2-адреномиметиками длительного действия (при ХОБЛ тяжелого и крайне тяжелого течения); ежегодная вакцинация от гриппа. n
Литература
- Хроническая обструктивная болезнь легких. Федеральная программа/ Под ред. акад. РАМН, профессора А. Г. Чучалина. — 2-е изд., перераб. и доп. — М., 2004. — 61 с.
- Чучалин А. Г., Сахарова Г. М., Новиков Ю. К. Практическое руководство по лечению табач- ной зависимости. — М., 2001. — 14 с.
- Barnes P. Chronic obstructive pulmonary disease//New Engl J Med. — 2000 — Vol. 343. — N 4. — P. 269–280.
- Barnes P. Management of chronic obstructive pulmonary disease. — Science Press Ltd, 1999. — 80 p.
- Сalverley P., Pauwels R., Vestbo J. et al. Combined salmeterol and fluticason in the treatment of chronic obstructive pulmonary disease: a randomized controlled trial// Lancet. — 2003. — Vol 361. —N 9356. — P. 449–456.
- Сhronic obstructive pulmonary disease. National clinical guideline on management of chronic obstructive pulmonary disease in adults in primary and secondary care// Thorax. — 2004. — Vol. 59, suppl 1. — P. 1–232.
- Сеlli B.R. MacNee W and committee members. Standards for diagnosis and treatment of patients with COPD: a summary of ATS/ERS position paper// Eur Respir J. — 2004. — Vol. 23. — N 6. — P. 932–946.
- Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. NHLBI/WHO workshop report. — National Heart, Lung, and Blood Institute. Publication number 2701, 2001. — 100 p.
- Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. NHLBI/WHO workshop report. — National Heart, Lung, and Blood Institute, update 2004// www.goldcopd.com.
- Loddenkemper R., Gibson G.J., Sibille et al. European Lung White Book. The first comprehensive survey on respiratory health in Europe, 2003. — P. 34–43.
- Maltais F., Ostineli J., Bourbeau J. et al. Comparison of nebulized budesonide and oral prednisolone with placebo in the treatment of acute exacerbations of chronic obstructive pulmonary diseases: a randomized controlled trial// Am J Respir Crit Care Med. — 2002. — Vol. 165. — P. 698–703.
- National Emphysema Treatment Trial Research Group. A randomized trial comparing lung volume reduction surgery with medical therapy for severe emphysema// N Engl J Med. — 2003. — Vol. 348. — N 21. — P. 2059–2073.
- Niederman M. S. Antibiotic therapy of exacerbation of chronic bronchitis// Seminars Respir Infections. — 2000. — Vol. 15. — N 1. — P. 59–70.
- Szafranski W., Cukier A., Ramiez A. et al. Efficacy and safety of budesonide/formoterol in the management of chronic obstructive pulmonary disease// Eur Respir J. — 2003. — Vol 21. — N 1. — P. 74–81.
- Tierp B., Carter R. Long term oxygen therapy//UpToDate, 2004.
- Widemann H.P. Cor pulmonale //UрToDate, 2004.
А. В. Емельянов, доктор медицинских наук, профессор
СПБ ГМУ, Санкт-Петербург
Обструктивный бронхит
Обструктивный бронхит – диффузное воспаление бронхов мелкого и среднего калибра, протекающее с резким бронхиальным спазмом и прогрессирующим нарушением легочной вентиляции. Обструктивный бронхит проявляется кашлем с мокротой, экспираторной одышкой, свистящим дыханием, дыхательной недостаточностью. Диагностика обструктивного бронхита основана на аускультативных, рентгенологических данных, результатах исследования функции внешнего дыхания. Терапия обструктивного бронхита включает назначение спазмолитиков, бронходилататоров, муколитиков, антибиотиков, ингаляционных кортикостероидных препаратов, дыхательной гимнастики, массажа.
МКБ-10
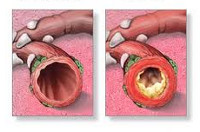
Общие сведения
Бронхиты (простые острые, рецидивирующие, хронические, обструктивные) составляют большую группу воспалительных заболеваний бронхов, различную по этиологии, механизмам возникновения и клиническому течению. К обструктивным бронхитам в пульмонологии относят случаи острого и хронического воспаления бронхов, протекающие с синдромом бронхиальной обструкции, возникающей на фоне отека слизистой, гиперсекреции слизи и бронхоспазма. Острые обструктивные бронхиты чаще развиваются у детей раннего возраста, хронические обструктивные бронхиты – у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, протекающими с прогрессирующей обструкцией дыхательных путей (эмфиземой легких, бронхиальной астмой), принято относить к хронической обструктивной болезни легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также включены муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.

Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа 3-го типа, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании смыва с бронхов у пациентов с рецидивирующими обструктивными бронхитами часто выделяют ДНК персистирующих инфекционных возбудителей — герпесвируса, микоплазмы, хламидий. Острый обструктивный бронхит преимущественно встречается у детей раннего возраста. Развитию острого обструктивного бронхита наиболее подвержены дети, часто страдающие ОРВИ, имеющие ослабленный иммунитет и повышенный аллергический фон, генетическую предрасположенность.
Главными факторами, способствующими развитию хронического обструктивного бронхита, служат курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязненность атмосферного воздуха (главным образом, двуокисью серы), дефицит антипротеаз (альфа1-антитрипсина) и др. В группу риска по развитию хронического обструктивного бронхита входят шахтеры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах и др. Хроническим обструктивным бронхитом чаще заболевают мужчины.
Патогенез
Суммация генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в который вовлекаются бронхи мелкого и среднего калибра и перибронхиальная ткань. Это вызывает нарушение движения ресничек мерцательного эпителия, а затем и его метаплазию, утрату клеток реснитчатого типа и увеличение количества бокаловидных клеток. Вслед за морфологической трансформацией слизистой происходит изменение состава бронхиального секрета с развитием мукостаза и блокады мелких бронхов, что приводит к нарушению вентиляционно-перфузионного равновесия.
В секрете бронхов уменьшается содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и противомикробную защиту: лактоферина, интерферона и лизоцима. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных патогенов (вирусов, бактерий, грибков). В патогенезе бронхиальной обструкции существенная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладкой мускулатуры, т. е. развитию обструктивного бронхита. В случае необратимости компонента бронхиальной обструкции следует думать о ХОБЛ — присоединении эмфиземы и перибронхиального фиброза.
Симптомы острого обструктивного бронхита
Как правило, острый обструктивный бронхит развивается у детей первых 3-х лет жизни. Заболевание имеет острое начало и протекает с симптомами инфекционного токсикоза и бронхиальной обструкции.
Инфекционно-токсические проявления характеризуются субфебрильной температурой тела, головной болью, диспепсическими расстройствами, слабостью. Ведущими в клинике обструктивного бронхита являются респираторные нарушения. Детей беспокоит сухой или влажный навязчивый кашель, не приносящий облегчения и усиливающийся в ночное время, одышка. Обращает внимание раздувание крыльев носа на вдохе, участие в акте дыхания вспомогательной мускулатуры (мышц шеи, плечевого пояса, брюшного пресса), втяжение уступчивых участков грудной клетки при дыхании (межреберных промежутков, яремной ямки, над- и подключичной области). Для обструктивного бронхита типичен удлиненный свистящий выдох и сухие («музыкальные») хрипы, слышимые на расстоянии.
Продолжительность острого обструктивного бронхита – от 7-10 дней до 2-3 недель. В случае повторения эпизодов острого обструктивного бронхита три и более раз в год, говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов на протяжении двух лет устанавливается диагноз хронического обструктивного бронхита.
Симптомы хронического обструктивного бронхита
Основу клинической картины хронического обструктивного бронхита составляют кашель и одышка. При кашле обычно отделяется незначительное количество слизистой мокроты; в периоды обострения количество мокроты увеличивается, а ее характер становится слизисто-гнойным или гнойным. Кашель носит постоянный характер и сопровождается свистящим дыханием. На фоне артериальной гипертензии могут отмечаться эпизоды кровохарканья.
Экспираторная одышка при хроническом обструктивном бронхите обычно присоединяется позже, однако в некоторых случаях заболевание может дебютировать сразу с одышки. Выраженность одышки варьирует в широких пределах: от ощущений нехватки воздуха при нагрузке до выраженной дыхательной недостаточности. Степень одышки зависит от тяжести обструктивного бронхита, наличия обострения, сопутствующей патологии.
Обострение хронического обструктивного бронхита может провоцироваться респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, применением некоторых медикаментов, декомпенсацией сахарного диабета и др. факторами. При этом нарастают признаки дыхательной недостаточности, появляется субфебрилитет, потливость, утомляемость, миалгии.
Объективный статус при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, дистанционными свистящими хрипами, набуханием вен шеи, изменением формы ногтей («часовые стеклышки»). При нарастании гипоксии появляется цианоз.
Тяжесть течения хронического обструктивного бронхита, согласно методическим рекомендациям российского общества пульмонологов, оценивается по показателю ОФВ1 (объему форсированного выдоха в 1 сек.).
- I стадия хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от нормативной величины. В этой стадии заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном диспансерном контроле пульмонолога.
- II стадия хронического обструктивного бронхита диагностируется при снижении ОФВ1 до 35-49% от нормативной величины. В этом случае заболевание существенно влияет на качество жизни; пациентам требуется систематическое наблюдение у пульмонолога.
- III стадия хронического обструктивного бронхита соответствует показателю ОФВ1 менее 34% от должного значения. При этом отмечается резкое снижение толерантности к нагрузкам, требуется стационарное и амбулаторное лечение в условиях пульмонологических отделений и кабинетов.
Осложнениями хронического обструктивного бронхита являются эмфизема легких, легочное сердце, амилоидоз, дыхательная недостаточность. Для постановки диагноза хронического обструктивного бронхита должны быть исключены другие причины одышки и кашля, прежде всего туберкулез и рак легкого.
Диагностика
В программу обследования лиц с обструктивным бронхитом входят физикальные, лабораторные, рентгенологические, функциональные, эндоскопичесике исследования. Характер физикальных данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания ослабевает голосовое дрожание, появляется коробочный перкуторный звук над легкими, уменьшается подвижность легочных краев; аускультативно выявляется жесткое дыхание, свистящие хрипы при форсированном выдохе, при обострении – влажные хрипы. Тональность или количество хрипов изменяются после откашливания.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких, обнаружить сопутствующие заболевания. Обычно через 2-3 года течения обструктивного бронхита выявляется усиление бронхиального рисунка, деформация корней легких, эмфизема легких. Лечебно-диагностическая бронхоскопия при обструктивном бронхите позволяет осмотреть слизистую бронхов, осуществить забор мокроты и бронхоальвеолярный лаваж. С целью исключения бронхоэктазов может потребоваться выполнение бронхографии.
Необходимым критерием диагностики обструктивного бронхита является исследование функции внешнего дыхания. Наибольшее значение имеют данные спирометрии (в т. ч. с ингаляционными пробами), пикфлоуметрии, пневмотахометрии. На основании полученных данных определяются наличие, степень и обратимость бронхиальной обструкции, нарушения легочной вентиляции, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики исследуются общие анализы крови и мочи, биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансферазы, глюкоза, креатинин и др.). В иммунологических пробах определяется субпопуляционная функциональная способность Т-лимфоцитов, иммуноглобулины, ЦИК. Определение КОС и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводится микроскопическое и бактериологическое исследование мокроты и лаважной жидкости, а с целью исключения туберкулеза легких – анализ мокроты методом ПЦР и на КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктатической болезни, бронхиальной астмы, пневмонии, туберкулеза и рака легких, ТЭЛА.
Лечение обструктивного бронхита
При остром обструктивном бронхите назначается покой, обильное питье, увлажнение воздуха, щелочные и лекарственные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др.). При выраженной бронхообструкции применяются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол) средства, бронхолитические ингаляторы (сальбутамол, орципреналин, фенотерола гидробромид). Для облегчения отхождения мокроты проводится перкуторный массаж грудной клетки, вибрационный массаж, массаж мышц спины, дыхательная гимнастика. Антибактериальная терапия назначается только при присоединении вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита служит замедление прогрессирования заболевания, уменьшение частоты и длительности обострений, улучшение качества жизни. Основу фармакотерапии хронического обструктивного бронхита составляет базисная и симптоматическая терапия. Обязательным требованием является прекращение курения.
Базисная терапия включает применение бронхорасширяющих препаратов: холинолитиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Для улучшения бронхиальной проходимости применяются муколитические препараты (амброксол, ацетилцистеин, бромгексин). Препараты могут вводиться внутрь, в виде аэрозольных ингаляций, небулайзерной терапии или парентерально.
При наслоении бактериального компонента в периоды обострения хронического обструктивного бронхита назначаются макролиды, фторхинолоны, тетрациклины, b-лактамы, цефалоспорины курсом 7-14 дней. При гиперкапнии и гипоксемии обязательным компонентом лечения обструктивного бронхита является кислородотерапия.
Прогноз и профилактика
Острый обструктивный бронхит хорошо поддаются лечению. У детей с аллергической предрасположенностью обструктивный бронхит может рецидивировать, приводя к развитию астматического бронхита или бронхиальной астмы. Переход обструктивного бронхита в хроническую форму прогностически менее благоприятен.
Адекватная терапия помогает задержать прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, отягощающими прогноз, служат пожилой возраст больных, сопутствующая патология, частые обострения, продолжение курения, плохой ответ на терапию, формирование легочного сердца.
Меры первичной профилактики обструктивного бронхита заключаются в ведении здорового образа жизни, повышении общей сопротивляемости к инфекциям, улучшении условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают предотвращение и адекватное лечение обострений, позволяющее замедлить прогрессирование заболевания.
1. Хронический обструктивный бронхит: Методические рекомендации/ Доценко Э.А., Змачинская И.М., Неробеева С.И. – 2006.
2. Рецидивирующий обструктивный бронхит у детей младшего возраста: критерии диагностики и терапия: Автореферат диссертации / Лукашова И. В. – 2005.
3. Острый обструктивный бронхит у детей раннего возраста: риск развития и особенности течения/ Денисевич И.О., Кальченко К. О.// Сборник материалов конференции «Актуальные проблемы современной медицины и фармации — 2015».
Обструктивный бронхит у взрослых — симптомы и лечение
Что такое обструктивный бронхит у взрослых? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колобова Алимбека Кенжебековича, терапевта со стажем в 25 лет.
Над статьей доктора Колобова Алимбека Кенжебековича работали литературный редактор Елизавета Цыганок , научный редактор Сергей Головинский и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Обструктивный бронхит (Obstructive bronchitis) — это воспаление средних и малых бронхов, при котором возникающие спазмы не дают воздуху свободно проходить через лёгкие, ухудшая их вентиляцию [1] .
Пациенты с обструктивным бронхитом жалуются на кашель с небольшим количеством мокроты, подъём температуры, свистящее шумное дыхание, которое слышно на расстоянии, и одышку при выдохе (экспираторную одышку): больной наклоняется и опирается руками на колени в попытках вытолкнуть воздух из лёгких.
Хронический бронхит диагностируют у всех курильщиков и работников вредных производств, но не все хронические бронхиты переходят в бронхообструктивный вариант. Среди 100 людей с хроническим бронхитом, обструктивная форма болезни развивается только у шести больных в России, т. е. примерно у 6 % пациентов [16] . При этом хроническим обструктивным бронхитом чаще болеют мужчины.
Причины развития обструктивного бронхита
Есть несколько причин возникновения болезни, но он всегда связан с аллергией, повреждающим фактором, а иногда — врождённой патологией дыхательной системы.
Факторы, которые способствуют развитию хронического обструктивного бронхита:
- (пассивное и активное);
- вредное производство (контакт с кремнием, кадмием);
- смог, загрязнение воздуха (главным образом двуокисью серы);
- дефицит антипротеаз (белка альфа1-антитрипсина).
В группу риска входят шахтёры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах, и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы обструктивного бронхита у взрослых
Проявления обструктивного бронхита напоминают симптомы отравления: повышение температуры до 37,5–38,5 °С, головная боль, учащённый кашицеобразный или водянистый стул, спазмы кишечника и слабость. Однако основные признаки бронхита — это респираторные (дыхательные) нарушения:
- сухой или влажный приступообразный кашель, который не приносит облегчения и усиливается ночью;
- одышка — частота дыхательных движений превышает 20 вдохов и выдохов в минуту;
- при вдохе характерно раздуваются крылья носа, включается вспомогательная мускулатура (мышцы шеи, плечевого пояса и брюшного пресса), образуются ямочки и втяжения мягких участков грудной клетки (межрёберных промежутков, яремной ямки, над- и подключичной области);
- удлинённый свистящий выдох и сухие звучные («музыкальные») хрипы, которые можно услышать на расстоянии нескольких шагов от больного.
Острый обструктивный бронхит длится от 7–10 дней до 2–3 недель. В случаях, когда болезнь возникает больше двух раз в год, речь идёт о рецидивирующем обструктивном бронхите. Если симптомы сохраняются на протяжении двух лет, врач диагностирует хронический обструктивный бронхит [4] [12] .
Симптомы хронического обструктивного бронхита
Пациенты обычно жалуются на приступообразный кашель и одышку. С кашлем выходит немного слизистой прозрачной или серо-прозрачной мокроты. Её количество увеличивается в периоды обострения при гнойном воспалении бронхиального дерева: в нём появляется желтоватый или зеленоватый гной с неприятным гнилостным запахом.
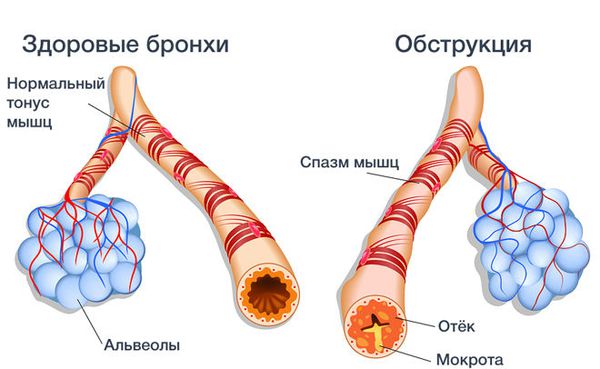
Кашель может начаться от чего угодно, в том числе из-за резких запахов, сухого, пыльного или холодного воздуха. Активный и длительный приступ кашля может сопровождаться выделением мокроты с прожилками алой крови, особенно при сопутствующей артериальной гипертензии.
Обычно экспираторная одышка на выдохе возникает в разгар болезни, но при активном развитии заболевания она может стать первым симптомом. Степень интенсивности одышки колеблется в достаточно широких пределах: от чувства нехватки воздуха при значительных физических нагрузках (беге, ходьбе по лестнице) до выраженной дыхательной недостаточности в спокойном состоянии. В последнем случае одышка ограничивает физическую активность пациента: приступы кашля, удушья и нехватки воздуха возникают при выполнении привычных действий (быстрой ходьбе, физической работе, прогулке на улице в холодную погоду). Степень выраженности одышки зависит от течения болезни, обострений, иммунного статуса пациента, сопутствующих болезней и аллергии.
Обострения хронического обструктивного бронхита могут возникать на фоне ОРВИ. Также влияют внешние факторы:
- работа на вредном производстве;
- нахождение в запылённых или прокуренных помещениях;
- физическая нагрузка; — внезапный разрыв лёгочной ткани без видимых внешних причин, вызванный скрытой патологией лёгких, например буллёзной эмфиземой, бронхоэктатической болезнью или туберкулёзом лёгких; ;
- приём некоторых медикаментов;
- декомпенсация сахарного диабета и др.
При обострениях нарастают признаки дыхательной недостаточности, температура повышается до 37,5 °С, появляется потливость, утомляемость и боль в мышцах.
Патогенез обструктивного бронхита у взрослых
Воздух при вдохе проходит путь от носоглотки до воздушных пузырьков (альвеол) через трахею, долевые, сегментарные бронхи и бронхиолы — конечные воздушные трубочки.
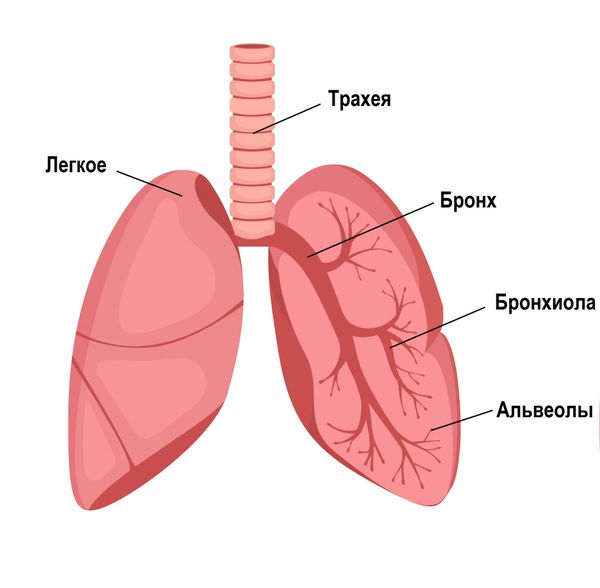
У здорового человека дыхание чистое без посторонних хрипов и шумов во всех отделах лёгких, частота дыхательных движений в спокойном состоянии не превышает 20 выдохов и вдохов в минуту.
При бронхите, вызванном микробами или ядовитыми примесями во вдыхаемом воздухе, развивается воспаление бронхов: нарастает отёк, образуется слизь и гной. Всё это ведёт к сужению и спазму бронхов [1] [6] [9] . Спазм бронхов, т. е. развитие обструктивного бронхита, и накопление в них слизисто-гнойной мокроты становится причиной шумного дыхания и свистящих хрипов в лёгких, которые слышит врач при осмотре [4] .
Классификация и стадии развития обструктивного бронхита у взрослых
Этот вид воспаления бронхов относят к группе хронических обструктивных болезней лёгких (ХОБЛ). В неё входят бронхиальная астма и эмфизема лёгких, ассоциация пульмонологов США и Великобритании также относит к ней муковисцидоз, облитерирующий бронхиолит и бронхоэктатическую болезнь.
Обструктивный бронхит, или бронхообструктивный синдром, делят на острый бронхит, острый рецидивирующий бронхит и хронический бронхит.
Острый обструктивный бронхит
Острый бронхит у взрослых редко сопровождается бронхообструкцией, поэтому на первичном приёме под острым обструктивным бронхитом врач обычно предполагает начало бронхиальной астмы.
Бронхит передаётся воздушно-капельным путём. Его возбудитель контактирует почти со всеми детьми, но болезнь развивается примерно в 20 % случаев. Среди факторов риска выделяют:
- недоношенность;
- врождённые пороки развития дыхательной системы;
- хронические очаги инфекции;
- плохую экологию;
- пассивное курение.
Особый вид острого бронхита у младенцев — аспирационный бронхит. Болезнь развивается, когда после срыгивания содержимое желудка несколько раз попадает в лёгкие ребёнка. Этот вид бронхита сложно лечить, так как возбудителями могут быть бактерии кишечника, и лёгочная ткань не способна защитить от них организм.
У взрослых аспирационный бронхит может развиться на фоне гастроэзофагального рефлюкса — заброса пищи из желудка обратно в пищевод. Обычно эта патология развивается из-за язвенной болезни желудка и 12-перстной кишки.
Хронический обструктивный бронхит
Такой диагноз ставят при хроническом продуктивном кашле, который длится более трёх месяцев и возникает в течение двух лет [1] [3] [4] . Хронический обструктивный бронхит обычно развивается у взрослых пациентов на фоне негативных внешних факторов (по данным проекта GOLD, в промышленных городах с большим количеством вредных производств и высоким уровнем выброса токсичных веществ число хронических бронхообструктивных бронхитов растёт, также повышается уровень смертности от осложнений) [12] .
Из причин, вызывающих хронический обструктивный бронхит, на первом месте остаётся курение, причём помимо табакокурения негативное влияние на дыхательную систему оказывают курительные смеси, соли и жидкости для испарителей [9] . Высокая запылённость или загазованность воздуха мегаполисов, вредные производства химической промышленности, горнодобывающие и перерабатывающие предприятия с плохой системой очистки воздуха — вторая основная причина развития болезни. Работники, занятые на вредных производствах, должны проходить периодические профилактические осмотры (в основном раз в год) [10] .
Проблема заболеваемости хроническими обструктивными бронхитами остаётся очень актуальной. Так, в 2020 году в России зафиксировали почти 4 млн случаев хронических обструктивных болезней лёгких [3] .
Осложнения обструктивного бронхита у взрослых
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующий бронхит [1] [3] . Это происходит, когда ткани бронхов слишком интенсивно реагируют на раздражители при пассивном курении, недолеченных инфекциях, переохлаждении, перегревании или частых контактах с заражёнными ОРВИ [8] .
Если у пациента сильная аллергия, рецидивирующий бронхит может перейти в бронхиальную астму.
У детей до трёх лет бронхит осложняется пневмонией. Это связано с застоем слизи в лёгких: мокрота закрывает просвет и нарушает вентиляцию участка лёгкого. Если к болезни присоединяется бактериальная, вирусная или грибковая инфекция, в поражённом участке появляется воспаление [14] . Однако это осложнение возникает редко и развивается только у ослабленных детей.
Когда взрослый пациент долго не может вылечить обструктивный бронхит, у него могут развиться следующие болезни:
- дыхательная недостаточность — появляется одышка даже при незначительной физической нагрузке или в состоянии покоя;
- эмфизема лёгких — обычно развивается у пациентов старше 60 лет, характеризуется вздутием лёгочной ткани, при котором она больше не может участвовать в газообмене, из-за чего кислород плохо усваивается;
- амилоидоз (нарушение белкового обмена в тканях) — патологический белок амилоид замещает лёгочную ткань, из-за чего сокращается объём лёгких, способных усваивать кислород и отдавать углекислый газ;
- лёгочное сердце — конфигурация сердца меняется, это приводит к разрастанию мышечной ткани правых отделов сердца, а затем — к сердечно-лёгочной недостаточности.
Диагностика обструктивного бронхита у взрослых
При опросе врач в первую очередь обращает внимание:
- на род деятельности пациента;
- вредные привычки (активное и пассивное курение);
- аллергический статус;
- наследственные факторы риска (есть ли у кровных родственников болезни дыхательной системы) [6][8] .
После доктор оценивает наличие симптомов дыхательной недостаточности: при каких условиях появляется одышка и как нарастает её интенсивность в зависимости от степени нагрузки.
У пациентов с обструктивным бронхитом бледная кожа, при выраженной дыхательной недостаточности отмечается синюшность губ, носогубного треугольника и кистей рук. В некоторых случаях ногти приобретают форму «часовых стёкол».
![Симптом «часовых стёкол» [17]](https://probolezny.ru/media/bolezny/obstruktivnyy-bronhit/simptom-chasovyh-styokol-17_s.jpeg)
Лабораторная диагностика
Согласно клиническим рекомендациям Минздрава России, к необходимым лабораторным исследованиям относятся:
- общий анализ крови;
- биохимический анализ крови;
- исследование мокроты — цитологическое и бактериологическое, включая исследование на аэробную и анаэробную флору, т. е. наличие микроорганизмов, которые могут жить как в условиях кислорода, так и без него.
Инструментальная диагностика
Рентгенографию лёгких делают при подозрении на пневмонию. Иногда врач может исключить пневмонию и диагностировать бронхит, не прибегая к рентгенографии органов грудной клетки. Это возможно, если у пациента:
- слышны влажные разнокалиберные хрипы;
- температура в пределах 37,1–38,0 °C;
- нет признаков общей интоксикации и не увеличен уровень лейкоцитов в крови;
- выстукивание лёгочных полей не выявляет патологических изменений.
Чтобы проконтролировать уровень насыщения крови кислородом, пациенты с симптомами дыхательной недостаточности проходят пульсоксиметрию. При наличии бронхообструктивного синдрома также исследуют внешнее дыхание с помощью спирометрии с лекарственным тестом. Для этого используют аэрозольные препараты, которые снимают бронхоспазм.
Когда хронический бронхит является следствием другой болезни, пациентам назначают различные инструментальные исследования, направленные на выявление этой патологии [3] [9] .
В сложных диагностических случаях врач может выполнить:
- бодиплетизмографию (измерить внутренний объём лёгких в специальной камере);
- тахеобронхоскопию;
- биопсию слизистой оболочки носа;
- биопсию трахеи и бронхов при бронхоскопии.
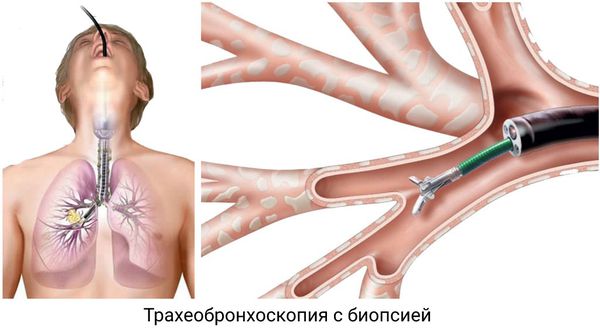
Такая диагностика направлена на уточнение диагноза и исключение возможных осложнений. Важно не пропустить истинную астму, рак лёгких, пневмонию скрытого течения и другие болезни.
Лечение обструктивного бронхита у взрослых
Как лечить острый обструктивный бронхит
Первоочередная задача терапии — снять спазм бронхов и восстановить прохождение воздуха по дыхательным путям. Врач подбирает препарат или смесь препаратов, которую заправляют в небулайзер — компрессорный ингалятор, распыляющий лекарство в дыхательные пути.

В ингаляциях часто применяют гормональные средства, передозировка которыми может вызвать ряд осложнений, от эндокринных нарушений до остеопороза и спонтанных переломов костей, поэтому самостоятельно подбирать препарат не рекомендуется.
Хороший результат даёт терапия увлажнённым кислородом. Она показана, если количество кислорода в крови (SpО2) меньше 92–94 % (при норме 95–98 %). Бытовые концентраторы кислорода с функцией увлажнения можно купить или арендовать. Однако кислородотерапию проводят только при обострении болезни, срок лечения зависит от индивидуальных характеристик.
Лечение бактериального обструктивного бронхита
Первый шаг в лечении бронхита — отказ от курения. Основная цель лекарственной терапии — снять спазм бронхов и вывести из них гной и избыток слизи.
При бронхите, вызванном микоплазмой, хламидией или коклюшем, назначают антибактериальную терапию [14] . Она показана больным:
- старше 75 лет с высокой лихорадкой;
- с сопутствующей тяжёлой хронической патологией (например, онкозаболеванием или иммунодефицитом);
- принимающим препараты, которые угнетают иммунную систему (например, при ревматических и онкологических болезнях, а также при тяжёлой форме COVID-19 с пневмонией);
- с алкогольной зависимостью[13] .
Прогноз. Профилактика
Прогноз при адекватном лечении острого бронхита благоприятный. Выздоровление наступает в течение 10–20 дней. При неадекватной терапии или её отсутствии возможен переход острого обструктивного бронхита в рецидивирующий. Если болезнь повторяется несколько раз, необходимо обратиться к аллергологу-иммунологу и пульмонологу, чтобы уточнить диагноз и подобрать верную тактику лечения [21] . Как правило, терапевт или пульмонолог ставит пациентов с обструктивным бронхитом на учёт.
Примерно в 25 % случаев кашель, связанный с острым бронхитом, сохраняется после выздоровления в течение 1–2 месяцев [4] .
По статистике, в мире и России ХОБЛ, к которой относится хронический обструктивный бронхит, занимает 32-е место по частоте встречаемости и может закончиться летальным исходом [15] .
Источник https://www.lvrach.ru/2004/08/4531613
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/obstructive-bronchitis
Источник https://probolezny.ru/obstruktivnyy-bronhit/