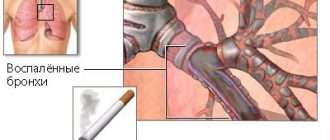
Ларинготрахеит: бывает ли такое заболевание без температуры?

Ларинготрахеит – это нередко встречающаяся как в детском, так и во взрослом возрасте воспалительная патология, характеризующаяся сочетанным поражением гортани и трахеи. В основе развития данной болезни лежит инфекционная флора, воздействующая на организм. Основным клиническим признаком при таком патологическом процессе является приступообразный кашель, дополняющийся нарушением голосовой функции, а также некоторыми другими симптомами. В этой статье мы рассмотрим основные моменты такого заболевания, как ларинготрахеит.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Почему возникает и как классифицируется ларинготрахеит?

Как мы уже сказали, ларинготрахеит – это распространенная болезнь, при которой в области гортани и трахеи развивается острый или хронический воспалительный процесс, имеющий инфекционную природу. Существует несколько клинических форм данной патологии, отличающихся по сопутствующим морфологическим признакам. Наиболее часто такое заболевание возникает в качестве осложнения при первичном воспалительном поражении вышерасположенных отделов дыхательной системы, однако бывают и исключения.
Точных сведений о распространенности ларинготрахеита среди населения нет. Предположительно это связано с тем, что при легком течении болезни многие люди предпочитают не обращаться за медицинской помощью и занимаются самолечением. Данный подход является категорически неверным в связи с высоким риском развития различных осложнений. В первую очередь, сюда можно отнести вторичное воспаление бронхов или легких, стеноз гортани и так далее.
В подавляющем большинстве случаев такое заболевание, как ларинготрахеит развивается под воздействием вирусной флоры. Аденовирусы, вирусы гриппа и парагриппа, риновирусы – все эти возбудители могут спровоцировать возникновение воспалительного процесса в области гортани и трахеи. Значительно реже данное воспаление бывает ассоциировано с бактериями, например, со стрептококковой или стафилококковой флорой. В отдельных редких случаях такая болезнь вызывается специфическими микроорганизмами, например, бледной трепонемой или микобактериями туберкулеза.
Существует очень большое количество предрасполагающих факторов, повышающих вероятность развития этого заболевания. Прежде всего, сюда можно отнести пониженный уровень иммунной защиты, имеющиеся патологии со стороны дыхательной системы. Чрезмерные голосовые нагрузки, вдыхание слишком горячего или холодного воздуха, паров химических веществ, аллергическая отягощенность, никотиновая зависимость – все это может способствовать возникновению ларинготрахеита.
В 2018 году были опубликованы результаты работы ученых из Института иммунологии г. Москвы. Целью исследования был анализ результатов клинико-аллергологического обследования детей с рецидивирующим ларинготрахеитом, мониторинга в течение трех лет и изучения связи между рецидивирующим ларинготрахеитом и атопической сенсибилизацией. Было обследовано 80 детей с рецидивирующим ларинготрахеитом в возрасте от 3 до 15 лет. В результате у 58,75% из них были выявлены аллергические заболевания.
В первую очередь, стоит сказать о том, что ларинготрахеит может иметь острое или хроническое течение. Острый воспалительный процесс, как правило, длится не более нескольких недель. При отсутствии необходимой медицинской помощи он может приобрести затяжной характер, а затем перейти в хроническую форму, проявляющуюся периодическими ремиссиями и обострениями.
Хроническая форма, в свою очередь, бывает:
- Катаральной;
- Гипертрофической;
- Атрофической.
Наиболее легким является катаральное воспаление, характеризующееся инфильтративными изменениями в области слизистого слоя, его покраснением. При этом в подслизистом слое появляются мелкоточечные кровоизлияния. Гипертрофический ларинготрахеит устанавливается тогда, когда обнаруживается утолщение слизистой оболочки, голосовых связок, на которых появляются уплотненные узелки. При атрофической форме слизистая оболочка истончается, внутригортанные мышцы и слизистые железы подвергаются атрофии.
Симптомы при таком заболевании, как ларинготрахеит
Как правило, возникновению клинических признаков острого воспаления предшествуют симптомы, указывающие на острую респираторную инфекцию верхних дыхательных путей. К ним можно отнести заложенность носа, першение в горле, лихорадку и так далее.
Основным симптомом при такой болезни является приступообразный кашель. Чаще всего приступы отмечаются в ночное и утреннее время суток, они могут быть спровоцированы глубоким вдохом, смехом и так далее. На первых порах кашель имеет сухой характер, пациент жалуется на боль за грудиной. Спустя некоторое время начинает отходить густая вязкая мокрота, постепенно приобретающая обильный характер и более жидкую консистенцию.
Больной человек указывает на охриплость голоса. Нередко выявляется регионарный лимфаденит.
При хронической форме кашель присутствует на протяжении всего дня, общее состояние пациента не нарушено.
Всегда ли при ларинготрахеите наблюдается лихорадка?
Может ли сочетанное воспаление гортани и трахеи протекать без температуры? Однозначный ответ – да. Высокая температура тела встречается далеко не во всех случаях острого воспалительного процесса. Для хронической же формы ларинготрахеита, особенно вне обострения, вообще не характерна лихорадка.
Диагностика и лечение заболевания
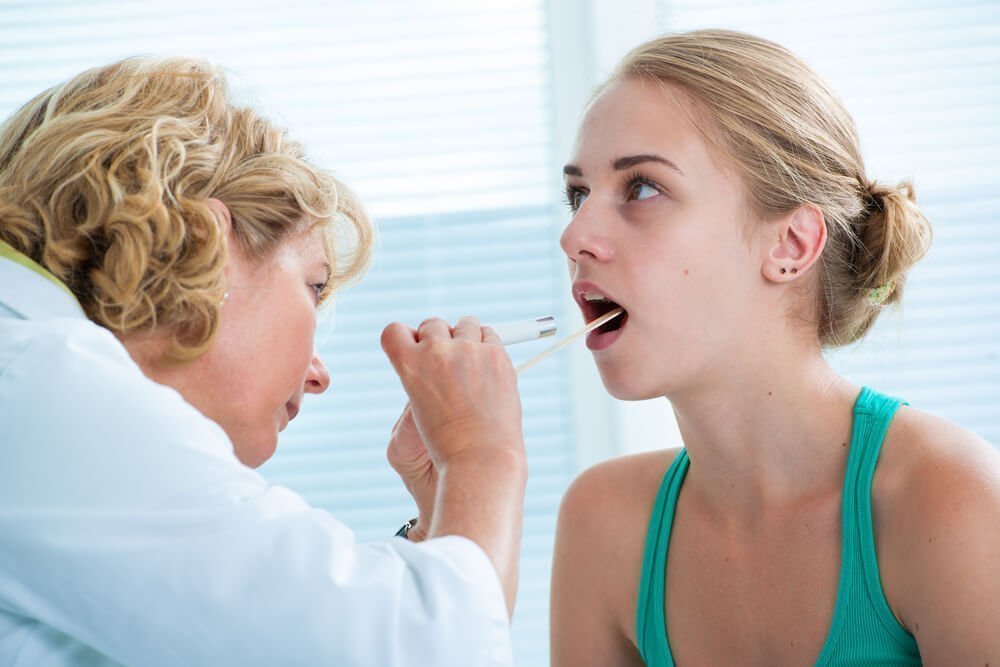
Диагностика ларинготрахеита складывается из объективного осмотра, эндоскопического обследования гортани и трахеи. Обнаружить возбудителя можно с помощью бактериологического исследования, серологических анализов, ПЦР-диагностики. При необходимости осуществляется биопсия с последующим направлением полученного материала на гистологическое исследование.
Подход к лечению этой болезни будет зависеть от ее причины. При вирусной природе показаны противовирусные препараты, а при бактериальной – антибиотики. Симптоматическая терапия складывается из использования отхаркивающих или противокашлевых средств, жаропонижающих препаратов, масляных или щелочных ингаляций. План лечения дополняется иммуномодуляторами, витаминными комплексами, при хроническом течении – физиотерапевтическими процедурами.
Принципы профилактики
Для профилактики развития ларинготрахеита необходимо повышать уровень иммунной защиты, избегать контакта с больными людьми, своевременно лечить имеющиеся воспалительные патологии со стороны вышерасположенных отделов дыхательной системы и так далее.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Ларинготрахеит у детей симптомы лечение отзывы симптомы и лечение
.jpg)
.jpg)
.jpg)

«Круп», «острый или рецидивирующий ларингит/ларинготрахеит», «острая обструкция дыхательных путей», «стеноз гортани» — являются ли перечисленные выше названия синонимами или это самостоятельные нозологические формы? Каждый практикующий врач должен четко
«Круп», «острый или рецидивирующий ларингит/ларинготрахеит», «острая обструкция дыхательных путей», «стеноз гортани» — являются ли перечисленные выше названия синонимами или это самостоятельные нозологические формы? Каждый практикующий врач должен четко представлять себе, что означают перечисленные термины.
Наверно, наиболее широко распространен, особенно в педиатрической практике, термин «круп», а наиболее общим можно считать термин — «острая обструкция дыхательных путей», зато в МКБ-10 шифры даны по «органному принципу».
Итак, круп (от шотландского croup — каркать) — это синдром инфекционного заболевания, всегда подразумевающий наличие острого стенозирующего ларингита (или ларинготрахеита, или реже ларинготрахеобронхита), сопровождающийся охриплостью, «лающим» кашлем и одышкой, чаще инспираторного характера. То есть под крупом понимают наличие определенного синдрома с триадой клинических симптомов: стридор—«лающий» кашель—осиплость. Синдром формируется при заболеваниях, проявляющихся развитием острого воспалительного процесса в слизистой оболочке гортани и трахеи. Поэтому термин «круп» применим только к инфекционным заболеваниям! Отечественные педиатры традиционно разделяют круп на «истинный» и «ложный», в зависимости от уровня поражения гортани, хотя это деление чрезвычайно условно, так как в процесс нередко бывает вовлечена слизистая оболочка гортани на всем ее протяжении, а также слизистая нижележащих отделов дыхательного тракта. «Истинный» круп развивается в результате поражения истинных голосовых связок (складок). Единственный пример «истинного» крупа — дифтерийный круп, протекающий с формированием специфических фибринозных изменений на слизистой оболочке голосовых связок. «Ложный» круп включает все стенозирующие ларингиты недифтерийной природы, при которых воспалительный процесс локализуется преимущественно на слизистой оболочке подсвязочной (подскладочной) зоны гортани. «Острый ларингит» имеет в МКБ-10 шифр J04.0, «острый ларинготрахеит» — J04.2, «острый обструктивный ларингит» — J05, а «хронический ларингит» и «хронический ларинготрахеит» — соответственно J37.0 и J37.1. В любом случае следует понимать, что острая обструкция верхних дыхательных путей (сужение просвета гортани с расстройствами дыхания и развитием острой дыхательной недостаточности) — это прежде всего неотложное состояние, требующее экстренной диагностики и терапии еще на догоспитальном этапе.
Состояние это наиболее часто возникает у детей раннего и дошкольного возраста (от 6 мес. до 3 лет, причем в 34% случаев — у детей первых 2 лет). Связана острая обструкция с анатомо-физиологическими особенностями дыхательных путей у маленьких детей: узостью просвета трахеи и бронхов (воронкообразная форма вместо цилиндрической), склонностью их слизистой оболочки и располагающейся под ней рыхлой волокнистой соединительной ткани к развитию отека, особенностями иннервации гортани, с которыми связано возникновение ларингоспазма, и относительной слабостью дыхательной мускулатуры. Отек слизистой оболочки с увеличением ее толщины всего на 1 мм уменьшает просвет гортани наполовину! Развитие острой обструкции верхних дыхательных путей у взрослых — явление достаточно редкое и связано оно, как правило, с дифтерией.
Выделяют инфекционные и неинфекционные причины острой обструкции верхних дыхательных путей. К инфекционным причинам относятся вирусные инфекции (вызванные в 75% случаев вирусами гриппа и парагриппа I типа, а также риносинцитиальными вирусами, аденовирусами, реже вирусами кори и герпеса) и бактериальные инфекции (с развитием эпиглоттита, заглоточного и паратонзиллярного абсцесса, дифтерии). При этом механизм и пути передачи возбудителя определяются эпидемиологическими особенностями основного инфекционного заболевания. Аспирация инородных тел, травмы гортани, аллергический отек, ларингоспазм могут явиться неинфекционными причинами развития острой обструкции верхних дыхательных путей.
В генезе обструкции дыхательных путей определенную роль играют три фактора: отек, рефлекторный спазм мышц гортани и механическая закупорка ее просвета воспалительным секретом (слизью) или инородным телом (в том числе пищей, рвотными массами и т. д.). В зависимости от этиологии значимость этих компонентов может быть различной. В практической работе для проведения адекватной терапии и оказания эффективной помощи ребенку важно уметь быстро их дифференцировать.
Основная причина развития крупа — воспалительный процесс в области подскладочного пространства и голосовых связок (острый стенозирующий ларинготрахеит). Феномен сужения просвета верхних дыхательных путей при крупе формируется последовательно, по стадиям, и связан непосредственно с реакцией ткани гортани на инфекционный агент, в том числе запускающий и аллергическую реакцию. При оценке клинической картины необходимо учитывать превалирование отека воспаленной слизистой оболочки, спазма мышц гортани и трахеи и гиперсекреции слизи, поскольку это принципиально при выборе тактики лечения.
Нарушения дыхания вследствие сужения просвета гортани чаще всего возникают ночью, во время сна, в связи с изменениями условий лимфо- и кровообращения гортани, уменьшением активности дренажных механизмов дыхательных путей, частоты и глубины дыхательных движений.
Клиническая картина острого стеноза верхних дыхательных путей определяется степенью сужения гортани, связанными с ним нарушениями механики дыхания и развитием острой дыхательной недостаточности.
При неполной обструкции гортани возникает шумное дыхание — стридор, обусловленный интенсивным турбулентным прохождением воздуха через суженные дыхательные пути. При динамичном сужении просвета дыхательных путей беззвучное в норме дыхание становится шумным (вследствие колебаний надгортанника, черпаловидных хрящей, частично голосовых связок). При доминировании отека тканей гортани наблюдается свистящий звук, при нарастании гиперсекреции — хриплое, клокочущее, шумное дыхание, при выраженном спастическом компоненте отличается нестабильность звуковых характеристик. Следует запомнить, что с нарастанием стеноза за счет уменьшения дыхательного объема дыхание становится все менее шумным!
Инспираторный стридор обычно возникает при сужении (стенозе) гортани в области голосовых связок или над ними и характеризуется шумным вдохом с втяжением уступчивых мест грудной клетки. Стенозы ниже уровня истинных голосовых связок характеризуются экспираторным стридором с участием в дыхании вспомогательной и резервной дыхательной мускулатуры. Стеноз гортани в области подсвязочного пространства обычно проявляется смешанным, как инспираторным, так и экспираторным стридором. Отсутствие изменения голоса свидетельствует о локализации патологического процесса выше или ниже голосовых связок. Вовлечение последних в процесс сопровождается осиплостью голоса или афонией. Хриплый, «лающий» кашель типичен для подскладочного ларингита. Другие признаки обструкции верхних дыхательных путей неспецифичны: беспокойство, тахикардия, тахипноэ, цианоз, нервно-вегетативные расстройства и т. д. Учащенное дыхание и повышенная температура тела при крупе могут приводить к значительной потере жидкости и развитию респираторного эксикоза.
По выраженности сужения просвета гортани выделяют четыре степени стеноза, имеющие значительные различия в клинической картине (см. таблицу). Однако при постановке диагноза определяют прежде всего тяжесть крупа, а не выраженность стеноза (оценка последнего возможна при прямой ларингоскопии, что невыполнимо на догоспитальном этапе). При комплексной оценке состояния больного следует учитывать такие факторы, как участие в акте дыхания вспомогательной мускулатуры (свидетельство значительного сужения просвета дыхательных путей), симптомов дыхательной и сердечно-сосудистой недостаточности, угнетения сознания и стойкой гипертермии.
Таким образом, классификация крупа построена с учетом:
- этиологии крупа (вирусный или бактериальный);
- стадии стеноза гортани (компенсированный, субкомпенсированный, декомпенсированный, терминальный);
- характера течения (неосложненный или осложненный — появление микст-инфекции в связи с присоединением к основному процессу вторичной бактериальной гнойной инфекции).
- при развитии дифтерийного крупа учитывают также характер распространения воспалительного процесса (возможно распространение на слизистую оболочку трахеи, бронхов и бронхиол — так называемый нисходящий круп).
- рецидивирование синдрома.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Дифтерия гортани
Дифтерия гортани чаще всего сочетается с проявлениями этой инфекции другой локализации (дифтерией зева или носа), что существенно облегчает диагностику. Основными отличиями дифтерии гортани от крупа, развившегося на фоне ОРВИ, являются постепенное начало и тяжесть течения с нарастанием симптоматики. Голос при дифтерии гортани стойко сиплый с постепенным развитием афонии. В терапии дифтерии гортани наряду с мероприятиями, направленными на восстановление проходимости дыхательных путей, необходимо срочное введение ребенку противодифтерийной сыворотки по методу Безредко в дозе 40—80 тыс. ME на курс лечения, в зависимости от формы заболевания.
Аллергический отек гортани
Аллергический отек гортани не всегда представляется возможным отличить от крупа инфекционной природы только по клиническим признакам. Аллергический отек гортани развивается под воздействием какого-либо антигена ингаляционного, пищевого и иного происхождения. На ОРВИ определенных указаний нет. Лихорадка и интоксикация не характерны. В анамнезе у этих детей имеются сведения о тех или иных аллергических симпатиях: кожных проявлениях аллергии, пищевой аллергии, отеке Квинке, крапивнице и др. На фоне терапии ингаляционными глюкокортикоидами с добавлением b2-адреномиметиков (сальбутамол — вентолин), антихолинергических (ипратропия бромид — атровент), комбинированных средств (сочетание фенотерола и ипратропия бромида — беродуал), а также, по показаниям, антигистаминных препаратов возникает быстрая положительная динамика стеноза.
Ларингоспазм
Ларингоспазм возникает преимущественно у детей первых 2 лет жизни на фоне повышенной нервно-мышечной возбудимости, при проявлениях текущего рахита со склонностью к тетании. Клинически спазм гортани проявляется неожиданно, у ребенка возникает затрудненный вдох с характерным звуком в виде «петушиного крика», при этом отмечаются страх, беспокойство, цианоз.. Легкие приступы ларингоспазма снимают, опрыскивая лицо и тело ребенка холодной водой. Надо пытаться вызвать рвотный рефлекс, надавливая на корень языка шпателем или ложкой, либо спровоцировать чихание раздражением слизистой оболочки носовых ходов ватной турундой. При отсутствии эффекта следует внутримышечно ввести диазепам.
Эпиглоттит
Эпиглоттит — воспаление надгортанника и прилегающих участков гортани и глотки, наиболее часто вызываемое Haemophilus influenzae типа b. Клиническая картина характеризуется высокой лихорадкой, болями в горле, дисфагией, приглушенностью голоса, стридором и дыхательной недостаточностью различной степени выраженности. Пальпация гортани болезненна. При осмотре зева обнаруживают темно-вишневую окраску корня языка, его инфильтрацию, отечность надгортанника и черпаловидных хрящей, закрывающих вход в гортань. Заболевание быстро прогрессирует и может привести к полному закрытию просвета гортани.
На догоспитальном этапе оптимально как можно раньше сделать инъекцию антибиотика-цефалоспорина III поколения (цефтриаксон). Транспортировку ребенка в стационар осуществляют только в положении сидя. Следует избегать приема седативных препаратов. Нужно быть готовым к интубации трахеи или трахеотомии.
Заглоточный абсцесс
Чаще всего заглоточный абсцесс возникает у детей до трехлетнего возраста. Развивается он обычно на фоне или после перенесенной ОРВИ. В клинической картине преобладают симптомы интоксикации, выраженная лихорадка, боли в горле, дисфагия, стридор, слюнотечение. Отсутствуют «лающий», грубый кашель и осиплость голоса. Откашливание затруднено из-за резкой болезненности в горле. Ребенок нередко принимает вынужденное положение — с откинутой назад головой. Осмотр зева представляет значительные трудности из-за резкого беспокойства ребенка и невозможности открыть рот. Для осмотра применяют седативную терапию.
Лечение на догоспитальном этапе не проводят. Необходима срочная госпитализация в хирургическое отделение. В стационаре проводят вскрытие абсцесса и дренирование его на фоне антибиотикотерапии.
Инородные тела
Инородные тела гортани и трахеи — наиболее частая причина асфиксии у детей. В отличие от крупа, аспирация возникает неожиданно на фоне видимого здоровья, обычно во время еды или игры ребенка. Появляется приступ кашля, сопровождающийся удушьем. Клиническая картина зависит от уровня обструкции дыхательных путей. Чем ближе к гортани расположено инородное тело, тем больше вероятность развития асфиксии. Такое расположение инородного тела обычно сопровождается появлением ларингоспазма. Ребенок испуган, беспокоен. При аускультации иногда можно услышать хлопающий звук, свидетельствующий о баллотировании инородного тела.
После осмотра ротовой полости и входа в гортань предпринимают попытки удаления инородного тела путем механического «выбивания» его. Ребенка до 1 года укладывают лицом вниз с опущенным на 60° головным концом. Ребром ладони ему наносят короткие удары между лопатками. У детей старше года могут быть эффективными резкие надавливания кистью руки на живот от средней линии внутрь и вверх (под углом в 45°). У старших детей удары по спине чередуют с резким сдавливанием живота, обхватив ребенка руками сзади (прием Хаймлиха).
При неэффективности попыток удаления инородного тела с помощью механических приемов следует решить вопрос о проведении срочной интубации или трахеотомии.
Лечение крупа
Лечение крупа должно быть направлено на восстановление проходимости гортани: уменьшение или ликвидация спазма и отека слизистой оболочки гортани, освобождение просвета гортани от патологического секрета.
- Больные подлежат госпитализации в специализированный или инфекционный стационар при наличии в нем отделения реанимации и интенсивной терапии, однако лечение следует начинать уже на догоспитальном этапе.
- Ребенка нельзя оставлять одного, его необходимо успокоить, взять на руки, так как форсированное дыхание при беспокойстве, крике усиливает явления стеноза и чувство страха.
- Температура в помещении не должна превышать 18°С. Эффективному откашливанию мокроты способствуют также создание в помещении, где находится ребенок, атмосферы повышенной влажности (эффект «тропической атмосферы»), паровые ингаляции (изотонический раствор NaCl через небулайзер). Показано теплое питье (горячее молоко с содой или боржоми).
- Этиотропная терапия эффективна при дифтерийном крупе — введение противодифтерийной сыворотки в/м или в/в.
- Антибиотики — при дифтерийном крупе и крупе, осложненном вторичной бактериальной инфекцией.
- Разжижению и удалению мокроты из дыхательных путей способствуют отхаркивающие и муколитические препараты, вводимые преимущественно ингаляционным способом, например амброксол (лазолван) и др.
- Учитывая значительное участие в развитии крупа аллергического компонента, целесообразно в комплекс терапевтических мероприятий включить антигистаминные препараты (например, хлоропирамин (супрастин) и др.). Рандомизированное двойное плацебоконтролируемое исследование Gwaltney J. M. И соавт. [3] показало, что при терапии острых респираторных заболеваний комбинация жаропонижающих, антигистаминных и противовирусных средств позволяет эффективно (на 33-73% по сравнению с плацебо) уменьшить тяжесть различных клинических проявлений болезни, в том числе количество продуцируемой слизи и болезненность в глотке и гортани. В другой работе те же авторы [2] продемонстрировали, что клемастин, назначаемый в комплексном лечении ОРИ, в отличие от фенирамина, только усиливает ощущения сухости и першения в глотке. А Gaffey M. J. и соавт. [1] не отметили никакого эффекта от применения терфенадина в сходной клинической ситуации.
- Глюкокортикоиды, например преднизолон в дозе 3-10 мг/кг — для купирования отека слизистой гортани.
- Психоседативные вещества — при выраженном спазме мышц гортани. Для плановой терапии спастических симптомов применяют транквилизаторы.
- Интубация и трахеостомия показаны при неэффективности консервативной терапии и при реанимационных мероприятиях (асфиксии, клинической смерти).
Итак, до недавнего времени терапия крупа ограничивалась в основном подачей увлажненного воздуха и введением системных стероидов. Однако, учитывая тот факт, что круп чаще всего развивается у детей раннего и младшего возраста, у которых как оральное, так и инъекционное введение стероидов представляет серьезную проблему, а также то, что вся медицинская общественность в настоящее время стремится уменьшить возможный риск побочных эффектов системной стероидотерапии, особенно перспективным представляется применение ингаляционных глюкокортикоидов. На сегодняшний день накоплен огромный опыт лечения стенозирующих ларингитов/ларинготрахеитов ингаляциями будесонида (пульмикорт) через небулайзер. Эффективности подобного рода терапии был, в частности, посвящен проведенный Ausejo и соавт. метаанализ 24 (!) рандомизированных контролируемых исследований, в ходе которых том числе сравнивалась эффективность ингаляционного будесонида и системного дексаметазона. Было показано, что применение при крупе будесонида через небулайзер по сравнению с дексаметазоном в инъекциях достоверно снижало число случаев, когда было признано необходимым применение адреналина (на 9%), а также влияло на длительность оказания неотложной помощи как на догоспитальном, так и на госпитальном этапе. Введение будесонида через небулайзер было эффективно у детей как при легком-среднетяжелом, так и при среднетяжелом-тяжелом крупе. Более того, ингаляции единственной дозы (2 или 4 мг) будесонида были достоверно более действительными, чем плацебо, и оказались сравнимы по эффективности с дексаметазоном (0,6 мг/кг). Они неизменно приводили к нивелированию крупозной симптоматики и снижению продолжительности стационарного лечения.
С целью уменьшения отека слизистой оболочки гортани, который часто переходит на трахею и бронхи, и снятия спазма одновременно с будесонидом можно применять b-адреномиметики (сальбутамол — сальгим, вентолин, холинолитики — ипратропия бромид (атровент), комбинацию b-адреномиметика и антихолинергического средства — беродуал).
Следует отметить, что в структуре вызовов скорой медицинской помощи к детям острый стенозирующий ларинготрахеит занимает значительное место. Так, в Москве в прошлом году родители обращались в «Скорую» около 198 тыс. раз. И если отбросить случаи ОРЗ и гриппа (примерно 70 тыс.), острую хирургическую патологию и травму (58 тыс) и группу кишечных инфекций (12 тыс.), то из оставшихся вызовов каждый девятый или десятый был как раз по поводу затрудненного дыхания ребенка (приступа бронхиальной астмы или «ложного» крупа). Причем если частота вызовов по поводу обострения астмы за последние 3 года уменьшилась, то по поводу крупа, наоборот, возросла (примерно на 1000 случаев).
В нашем отделении стационарозамещающих технологий Научного центра здоровья детей РАМН, где также оказывается неотложная помощь детям, в течение последних 2,5 лет (с сентября 2000 г.) лечение острого стенозирующего ларинготрахеита проводили 100 детям (67 мальчикам и 33 девочкам) в возрасте от 6 мес. до 7 лет. Острая обструкция верхних дыхательных путей развилась у 32 детей на фоне ОРВИ, у 5 — при контакте с причинно-значимым аллергеном, у 8 — на фоне ОРВИ и физической нагрузки, у 1 — на фоне физической нагрузки и контакта с аллергеном, у 54 — без видимых провоцирующих факторов, в том числе ОРВИ. Родители всех детей обратились в наше отделение, рассматривая этот альтернативный вариант оказания неотложной помощи как более эффективный. Все дети получали ингаляции через небулайзер (двух- или трехкратно) будесонида (пульмикорта) в дозе 1000 мкг, ипратропия бромида (атровента) в дозе 20 капель или комбинированного препарата беродуала в дозе детям до 6 лет — 10 капель, детям после 6 лет — 20 капель), муколитического препарата лазолвана (в дозе 20 капель на изотоническом растворе NaCl.
Эффективность первой ингаляции будесонида была отмечена у 53% детей (в течение 15—25 минут после ингаляции дыхание успокоилось, исчезли одышка, мучительный непродуктивный «лающий» кашель, уменьшилось беспокойство). 44 детям понадобились 2–3-дневные курсы ингаляционной терапии и лишь у 3 пациентов эффекта удалось достичь на 4–5-й день. Таким образом, будесонид, вводимый в ингаляциях через небулайзер, можно признать высокоэффективным препаратом для проведения неотложной терапии острой обструкции верхних дыхательных путей у детей любого возраста, в том числе на догоспитальном этапе.
Л. С. Намазова, доктор медицинских наук
Н. И. Вознесенская
А. Л. Верткин, доктор медицинских наук, профессор
НЦЗД РАМН, МГМСУ, ННПОСМП, Москва
Ларинготрахеит у детей
Ларинготрахеит у детей — это острое или хроническое воспаление гортани и трахеи. Возникает при инфицировании патогенными вирусами и бактериями, реже развивается под действием химических, термических, лучевых или аллергических факторов, голосовых нагрузок. Заболевание проявляется болью в горле, осиплостью голоса, «лающим» кашлем и затруднениями дыхания. В целях диагностики назначают ларинготрахеоскопию, рентгенографию ОГК, общеклинические и микробиологические анализы. Лечение ларинготрахеита предусматривает использование местных средств (полоскания, аэрозоли, ингаляции), прием системных препаратов (антибиотики, антигистаминные средства, глюкокортикоиды).
МКБ-10
Общие сведения
Истинная частота ларинготрахеитов у детей не установлена, поскольку родители иногда не обращаются к педиатрам и проводят лечение легких форм болезни самостоятельно. Наибольшая распространенность стенозирующего ларинготрахеита (крупа) наблюдается среди малышей первых 3-х лет жизни, что связано с анатомическими особенностями дыхательных путей. В этой возрастной группе ларинготрахеиты составляют до 42% всех острых патологий органов дыхания. Для заболевания характерно сочетание с ринитами, синуситами, фарингитами и поражениями нижележащих отделов дыхательной системы.

Причины
Чаще всего патология возникает в ответ на заражение респираторными инфекциями, при этом наблюдается их нисходящее распространение из носовой полости и глотки. Типичные возбудители — группа ОРВИ, в которую входит грипп, парагрипп, аденовирусы. Среди бактериальных причин преобладают S. Pneumoniae, H. Influenzae, Moraxella catarrhalis. Ларинготрахеит могут вызывать атипичные инфекции (хламидии, микоплазмы). К неинфекционным причинам болезни у детей относятся:
- Травмы. Гортань и трахея воспаляются при термических ожогах либо попадании на слизистую химических раздражителей (концентрированные кислоты и щелочи, выпитые ребенком по ошибке). Реже причиной становятся лучевые или электрические негативные воздействия.
- Аллергические реакции. Ларингеальный отек является одной из форм аллергии немедленного (реагинового) типа, которая обусловлена контакте с провоцирующим фактором при условии сенсибилизации организма. Симптом проявляется изолированно либо сочетается с ангионевротическим отеком Квинке, который поражает клетчатку лица и шеи.
- Голосовые нагрузки. Вследствие постоянного перенапряжения голосовых связок ларинготрахеит может начаться у детей, профессионально занимающихся пением. В таких случаях отмечается хроническое вялотекущее ларингеальное воспаление («певческие узелки»), лечение которого затруднено.
- Гастроэзофагеальный рефлюкс. Повреждение слизистой при постоянном забросе кислого содержимого желудка вызывает хроническое воспаление. Для атипичного течения ГЭРБ характерно усиление симптомов со стороны дыхательных путей после ночного сна, приема пищи, наклонов и физических нагрузок.
- Сопутствующие болезни. Воспаление дыхательных органов выявляется у детей с бронхиальной астмой, которые вынуждены регулярно использовать ингаляторы. Наличие врожденного гипотиреоза повышает риск ларинготрахеита, что обусловлено нарушениями электролитного обмена и склонностью к отекам.
Патогенез
Воспалительный процесс поражает эпителий гортани, трахеи, нарушая движение ресничек и ухудшая процессы мукоцилиарного клиренса. В результате в дыхательных путях, а особенно на голосовых складках, скапливается большое количество слизи. Эти выделения раздражают нервные рецепторы, вызывают мучительный кашель. При хроническом воспалении развивается гиперкератоз и дискератоз голосовых складок.
Отек — немаловажный компонент патогенеза, который возникает на фоне воспалительной инфильтрации стенок гортани, расширения капилляров и выработки специфических медиаторов (гистамина). Это опасное состояние, поскольку у детей просвет воздухопроводящих путей узкий, а отечность развивается быстрее, чем у взрослых. Отек нарушает функцию внешнего дыхания, провоцирует стеноз и асфиксию.
Классификация
Ларинготрахеит делится на острую, подострую и хроническую форму. Острый вариант бывает катаральным, инфильтративным, флегмонозным или абсцедирующим. Хроническое воспаление подразделяют на катаральный, атрофический и гиперпластический ларинготрахеит. В детской отоларингологии используется классификация ларингеального стеноза по В.Ф. Ундрицу, которая помогает определить тяжесть состояния и подобрать адекватное лечение. Согласно ей, выделяют 4 стадии:
- I — компенсация. У ребенка появляются типичные признаки ларинготрахеита, но его самочувствие удовлетворительное. Небольшая одышка бывает при физической активности.
- II — неполная компенсация. Наблюдается выраженная одышка, в дыхании участвует вспомогательная мускулатура, крылья носа раздуваются на вдохе. Пациент испытывает сильное беспокойство.
- III — декомпенсация. Одышка нарастает, из-за недостатка кислорода заметны бледность и цианоз кожных покровов. Страх и суетливость постепенно сменяются апатией, что является прогностически неблагоприятным признаком.
- IV — терминальная. Стадия асфиксии, которая характеризуется полным перекрытием гортанного просвета и прекращением дыхания. Больной теряет сознание, у него могут быть судороги, падает давление и прощупывается нитевидный пульс.
Симптомы ларинготрахеита у детей
Для ларинготрахеита у детей характерно острое внезапное начало. Беспокоят жалобы на общую слабость и недомогание, повышение температуры до субфебрильных цифр. За 1-2 дня до развития патогномоничных симптомов может быть насморк, заложенность носа и другие проявления ОРВИ. При абсцедирующих и флегмонозных вариантах болезни появляется фебрильная лихорадка, состояние быстро ухудшается.
При ларинготрахеите наблюдаются 3 патогномоничных симптома: острая боль в горле, охриплость голоса вплоть до афонии, грубый лающий кашель. Во время кашлевых пароксизмов возможно отделение скудной вязкой мокроты. Родители замечают, что у ребенка учащается дыхание, вдох затруднен и сопровождается необычными шумами (хрипы, свист). При тяжелой форме ларинготрахеита заметен выраженный акроцианоз, возможны возбуждение или патологическая заторможенность.
Осложнения
Самое опасное последствие ларинготрахеита у детей — отек гортани и асфиксия, которые в основном поражают малышей от 6 месяцев до 2 лет. Если ребенку срочно не провести лечение, состояние заканчивается смертью. Большую опасность представляют аллергические варианты заболевания, которые начинаются внезапно, поэтому не всегда есть время и возможность для вызова экстренной медицинской помощи.
Частое осложнение — распространение инфекционно-воспалительного процесса на нижние отделы дыхательной системы. У больных детей развиваются острые бронхиты, бронхиолиты. При ослабленном иммунитете есть риск пневмонии. Хронический ларинготрахеит осложняется пахидермией гортани, выпадением морганиева желудочка, болезнью Рейнке-Гайека (огрубением и нестабильностью голоса).
Диагностика
Для постановки предварительного диагноза врачу достаточно оценить симптомы, собрать анамнез заболевания — когда возникли признаки, началось ухудшение состояния, был ли контакт со страдающими ОРВИ. Педиатр проводит аускультацию легких, чтобы убедиться в отсутствии бронхита, выявить одышку и установить ее характер. Далее применяются инструментальные и лабораторные методы диагностики:
- Ларингоскопия. Детям, как правило, делают непрямую ларингоскопию, которая дает врачу ценную информацию о состоянии слизистой дыхательных путей и голосового аппарата. Для получения дополнительных диагностических сведений рекомендована эндоскопическая фиброларинготрахеоскопия.
- Рентгенография ОГК. Рентгенологический снимок нужен, чтобы исключить сопутствующую патологию бронхов и легких. Педиатр обращает внимание на наличие затемнений, характер бронхиального рисунка, структуру корней легких. По показаниям выполняют рентгенографию гортани в прямой и боковой проекциях.
- Лабораторная диагностика. Чтобы оценить активность процесса, анализируют показатели гемограммы (лейкоцитоз, наличие сдвига влево, повышение СОЭ), биохимии крови (повышение СРБ, диспротеинемия). Для установления вида инфекционного возбудителя назначают бактериологический посев смывов с носоглотки, мазка из зева, мокроты. Чтобы выявить антигены типичных респираторных вирусов ставятся реакции ИФА, РИФ.
Лечение ларинготрахеита у детей
Ребенку с ларинготрахеитом нужно соблюдать постельный или палатный режим, ограничить физическую активность даже при удовлетворительном самочувствии. Чтобы не раздражать горло, из рациона исключают острые, пряные, слишком холодные или горячие блюда. Рекомендовано обильное щелочное питье, которое облегчает боль. До стихания острого процесса полностью исключают голосовые нагрузки, даже шепотную речь.
Симптоматическое лечение ларинготрахеита включает паровые ингаляции, позволяющие снять раздражение и воспаление дыхательных путей. Процедуры выполняются под контролем педиатра, поскольку ребенка нужно научить правильно их делать. Для уменьшения субъективных признаков рекомендуют полоскания травяными и антисептическими отварами, аэрозоли с антисептиками и анестетиками. Для системной терапии применяются:
- Антибиотики. При подтвержденной бактериальной этиологии ларинготрахеита лечение проводят цефалоспоринами, защищенными пенициллинами, макролидами. Массивная антибиотикотерапия показана при гнойных осложнениях заболевания.
- Антигистаминные препараты. Хорошо снимают отек слизистой оболочки и облегчают дыхание, поэтому эффективны на начальных стадиях ларингеального стеноза. Для улучшения результата их комбинируют с лекарствами, укрепляющими сосудистую стенку.
- Глюкокортикоиды. Гормоны назначаются для терапии гортанных стенозов с выраженными клиническими проявлениями. Они быстро купируют отечность и процесс воспаления, предупреждают переход патологии в декомпенсированную и терминальную стадию.
Высокую эффективность показывают физиотерапевтические методы: электрофорез с калия йодидом или гиалуронидазой на ларингеальную область, лазерная и микроволновая терапия. Для купирования кашля полезно дыхание прохладным влажным воздухом. При ухудшении состояния, нарастании одышки или асфиксии ребенку требуется хирургическая помощь — трахеотомия для восстановления дыхания.
Прогноз и профилактика
Если вовремя начать лечение, у ребенка за 1-3 недели исчезают воспалительные явления и субъективные симптомы, поэтому прогноз благоприятный. После клинического выздоровления остаточный кашель может беспокоить еще в течение 1-2 месяцев. Менее оптимистичные прогнозы для страдающих хроническим рецидивирующим ларинготрахеитом. Профилактика заболевания включает проведение вакцинации согласно возрасту, соблюдение противоэпидемических мероприятий в сезон ОРВИ, укрепление иммунитета.
1. Острый стенозирующий ларинготрахеит у детей/ С.А. Царькова// Российский вестник перинатологии и педиатрии. — 2016.
3. Острый ларингит. Клинические рекомендации Национальной медицинской ассоциации отоларингологов. — 2016.
Источник https://medaboutme.ru/articles/laringotrakheit_mozhet_li_zabolevanie_protekat_bez_temperatury/
Источник https://www.lvrach.ru/2003/03/4530169
Источник https://www.krasotaimedicina.ru/diseases/children/laryngotracheitis