Грибковые инфекции у малышей: кандидоз, поражения кожи

Помимо вирусных и микробных поражений, у детей могут также развиваться грибковые инфекции. Если это новорожденный малыш, у него может возникать особая форма грибкового поражения — кандидоз полости рта или кожи в области естественных складок. У детей постарше возможны поражения кожи тела или стоп, ногтей на ногах или руках. Области поражения могут менять окраску, типичен зуд и воспаление кожи, и родителям важно своевременно распознать грибковые инфекции, обратиться к врачу и начать лечение.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Что вызывает грибковую инфекцию у детей?
Аналогично инфекциям другого типа, грибковые поражения возникают при контакте детского организма с патогенными видами грибков. Особый случай — это кандидоз, условно-патогенная флора, которая активизируется только при создании определенных условий. Обычно он возникает в период новорожденности, или если малыш очень ослаблен, имеет проблемы с иммунной системой.
Зачастую с грибковой инфекцией контактирует кожа, реже — слизистые оболочки пищеварительного или респираторного тракта. Могут повреждаться гладкая кожа на теле ребёнка или волосистая часть головы (при стригущем лишае). Некоторые грибковые инфекции предпочитают влажные, темные, теплые и часто загрязняющиеся участки кожи малыша (промежность, естественные складки, область стопы, межпальцевые промежутки).
Грибковая инфекция, за исключением некоторых отдельных видов, довольно заразна, поэтому маленький ребёнок может подхватить ее от других инфицированных людей (как детей, так и взрослых). Поскольку малыши любят делиться и играть вместе, ребёнок может заболеть грибковыми инфекциями при контакте с болеющими детьми, животными или при пользовании некоторыми предметами. Ношение влажных носков и недыщащей, плотной обуви, купание в общественных душах и бассейнах также может вызывать грибковые инфекции.
Кандидоз у новорожденных

Впервые о грибковой инфекции родители могут узнать еще в период новорожденности, когда малыш начинает активно кормиться грудью или получает молоко из бутылочки. Нередко у новорожденных возникает кандидоз ротовой полости или поражение области под подгузником, кожи в естественных складках на шее, локтевых сгибов или подколенных ямок. Типичным признаком кандидоза полости рта становится краснота слизистых и творожистые налеты, покрывающие язык, щеки и десны. Помимо этого, при кормлении малыша грудью кандидоз может поражать и соски матери, вызывая красноту, мучительный зуд и трещины. Местные противогрибковые препараты, которыми обрабатывают полость рта, кожу и грудь матери, позволяют быстро устранить признаки инфекции.
Варианты грибковой инфекции у малышей
Помимо кандидоза, в детском возрасте выделяют еще несколько типов грибковых инфекций. Наиболее распространены трихофития и микроспория, провоцирующие стригущий лишай. Кроме того, возможны и грибковые поражения кожи на стопе, провоцирующие инфекцию, которую именуют «нога спортсмена».
Симптомы поражения: зуд, покраснение
Если стригущий лишай поражает кожу на теле, образуются участки сильного зуда и покраснения кожи на спине, груди, руках или ногах. Затем появляются чешуйчатые пятна, овальные и приподнятые над непораженной кожей. Воспаленная область сочится гноем, по центру возникают пузырьковые высыпания и корки. Из-за того, что малыш чешет пораженную зону, инфекция может распространяться, грибок переносится на коже пальцев.
Стригущий лишай на коже головы также вызывает сильный зуд, образуются округлые проплешины и черные точки на коже головы. В зоне поражений образуются зудящие и шелушащиеся пятна, по центру которых видны короткие и сломанные волосы (отсюда название — стригущий лишай). Зуд и выпадение волос возможны как в одной области, так и сразу в нескольких, на голове обнаруживаются приподнятые участки пораженной кожи.
Нога спортсмена — это грибковая инфекция стопы, межпальцевых промежутков и ногтей на ногах. Для нее типичен зуд кожи на ногах, обесцвеченные и более толстые ногти. Кожа между пальцами может стать воспаленной и потрескавшейся, на подошве возникает утолщение кожи и эрозии.
Как лечить грибковые инфекции кожи

Если родители подозревают у малыша грибковую инфекцию, не стоит сразу паниковать. При своевременном лечении грибковые инфекции устраняются. Первое, что важно, это немедленно показать малыша врачу — дерматологу (если поражена кожа), инфекционисту или педиатру при признаках кандидоза или стригущем лишае. После осмотра врач назначит лечение в зависимости от вида выявленной инфекции. Обычно это местная терапия: специалист может назначить кремы, шампуни или даже лосьоны для местного лечения грибкового поражения кожи. Только в тяжелых случаях могут применяться пероральные препараты для курсового лечения.
Как предотвратить грибковые инфекции?
Профилактика, безусловно, всегда лучше лечения. Важно научить малыша не делиться своими личными вещами, такими как шляпы и расчески, с другими детьми. Важно регулярно проверять домашних питомцев на предмет инфекций, которые могут быть переданы людям.
Обязательно нужно, чтобы малыш каждый день мыл ноги, вытирая их полотенцем, в том числе и между пальцами. Ежедневно нужно надевать ребёнку чистые и сухие носки, если ноги потеют, менять носки как можно чаще.
Важно также убедиться, в общественных душах, бассейнах и даже в раздевалках ребёнок носит тапочки или шлепки. При усиленной потливости ног нужно использовать порошки или препараты для борьбы с потоотделением. Важно, чтобы малыш всегда носил дышащее хлопковое белье, нужно одевать ребёнка в свободную хлопчатобумажную одежду, чтобы облегчить вентиляцию.
Маленькие дети не имеют сильного иммунитета, что создает риск грибковой инфекции. поэтому важно следить за состоянием полости рта и слизистых, кожи в области естественных складок и под подгузником. Профилактика всегда была лучшим лекарством. Но если ребёнок заболел инфекцией, симптомы которой напоминают грибковую, не стоит заниматься самолечением, чтобы не допускать осложнений.
Пеленочный дерматит — симптомы и лечение
Что такое пеленочный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, детского аллерголога со стажем в 17 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Пелёночный дерматит — это острая воспалительная реакция кожи в области контакта с пелёнкой или подгузником, которая проявляется в виде высыпаний, раздражения, отёка или покраснения кожи. Возникает из-за совокупности факторов: раздражения мочой, калом, повышенной влажностью и трением [1] .
Пелёночный дерматит — одно из самых часто встречаемых заболеваний. Им страдает от 7 до 35 % младенцев и детей младшего возраста. Эта проблема может составлять до 25 % обращений к дерматологу на 1 году жизни. Есть сообщения, что половина детей младшего возраста, носивших подгузники, в какой-то момент страдали пелёночным дерматитом. Распространённость среди госпитализированных младенцев и детей составила ещё большую цифру — от 17 до 43 % [2] .
Пелёночный дерматит чаще возникает у детей, обычно он начинается в возрасте 3-12 недель жизни, а пик встречаемости отмечается в возрасте 9-12 месяцев. Однако заболевание может возникнуть и у взрослых, так как некоторым пациентам требуется длительное ношение подгузников (например при недержании кала и/или мочи). Встречаемость пелёночного дерматита не зависит от пола и расы.
Провоцирующие факторы возникновения пелёночного дерматита:
- контакт с повреждающими агентами: грубые и синтетические ткани, бытовые и косметические средства (хлорные отбеливатели; порошки для стирки, содержащие фосфат);
- редкая смена подгузников, перегрев;
- длительный контакт кожных покровов с мочой и калом (например, при диарее);
- микробные факторы, действующие внутри пелёнок и подгузников, меняющие состав мочи.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы пеленочного дерматита
Простой пелёночный дерматит
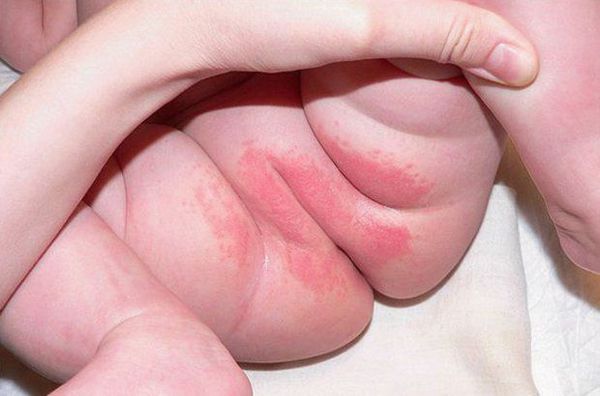
Проявляется эритемой, т. е. покраснением кожи, при дальнейшем развитии воспалительного процесса может появиться мацерация (пропитывание тканей кожи жидкостью и их набухание) и даже эрозивные поверхности. Наибольшее раздражение возникает в местах, где подгузник плотно контактирует с кожей, особенно с выступающими поверхностями (ягодицы, нижняя часть живота, мошонка или большие половые губы, поверхность бёдер). Складки кожи остаются чистыми.
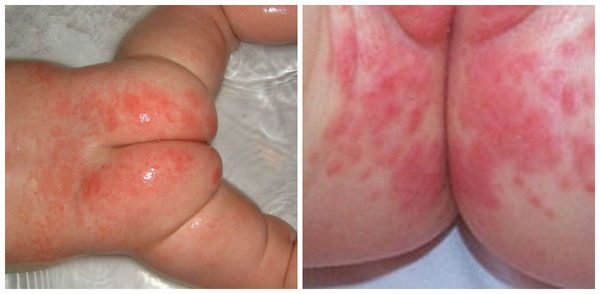
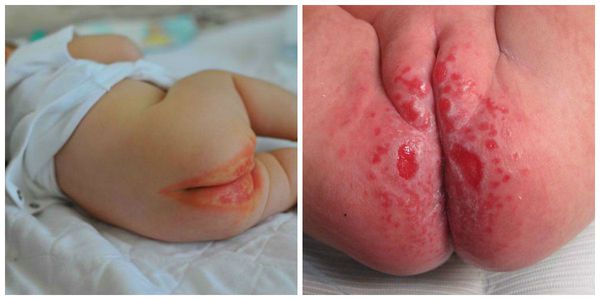
Пелёночный дерматит, осложнённый грибковой инфекцией (Candida)
Сыпь часто локализуется в кожных складках (паховых, ягодичных). Раздражение проявляется ярко-красными, хорошо разграниченными пятнами, которые шелушатся по краям. Часто высыпания в виде папул дают «отсевы», т. е. появляются такие же очаги на коже ягодиц, гениталий, живота и бёдер. При хроническом течении могут появляться гранулематозные папулы и узелки [3] .
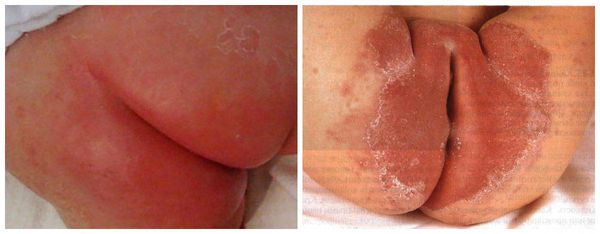
Патогенез пеленочного дерматита
Детская кожа сильно отличается от кожи взрослого. Она очень чувствительна и ранима, бедна липидами и естественным увлажняющим защитным фактором. Липиды являются связующим раствором между клетками, благодаря которому образуется барьер, защищающий кожу от инфекций, ультрафиолета и потери влаги. Кроме этого, детская кожа обладает высокой проницаемостью и имеет повышенный показатель pH. Высокий уровень pH активирует пищеварительные ферменты (протеазы и липазы). Поэтому при появлении неблагоприятных факторов у детей очень быстро нарушается защитный барьер кожи и развивается воспаление.
Ирритантный контактный дерматит
Механизм развития этого типа дерматита можно представить следующим образом:
- Влажная среда и трение приводят к разрушению рогового слоя (наружного слоя кожи).
- Моча вызывает чрезмерное увлажнение кожи, что увеличивает проницаемость для потенциальных раздражителей и микроорганизмов.
- Ферменты кала (бактериальные уреазы) расщепляют аммиак из мочевины мочи, что ещё сильнее повышает рН кожи.
- Повышенный уровень pH активирует пищеварительные ферменты (протеазы и липазы), которые также содержатся в кале. Они вызывают покраснение и разрушение эпидермального барьера.
Кандидозный пелёночный дерматит
Грибы рода Candida — это дрожжевые микроорганизмы, обычные представители микробного сообщества нашего организма, которые обитают на слизистых желудочно-кишечного тракта, ротовой полости, во влагалище и на коже. Это самые частые микотические агенты, вызывающие поражение кожи и слизистых оболочек у человека.
В 90 % случаев кандидоз — это эндогенная (внутренняя) инфекция, вызываемая собственными грибками кандида. При появлении неблагоприятных факторов (приёме антибиотиков, иммунодефицитных состояниях и пр.) грибки начинают активно размножаться и синтезировать протеазы (пищеварительные ферменты) и гемолизины (токсины, разрушающие эритроциты). Протеазы и гемолизины повреждают клетки и вызывают клинические проявления кандидоза. В 10 % случаев заражение происходит от больного человека или здорового носителя контактно-бытовыми путями. Например, ребёнок может заразиться при родах, когда проходит через инфицированные родовые пути матери.
Грибки (кандида и дерматофиты) развиваются при более высоком уровне углекислого газа (CO2). Подгузники плохо пропускают воздух, под ними возникает «парниковый эффект», и за счёт этого уровень CO2 повышается [4] .
Классификация и стадии развития пеленочного дерматита
Степени тяжести пелёночного дерматита:
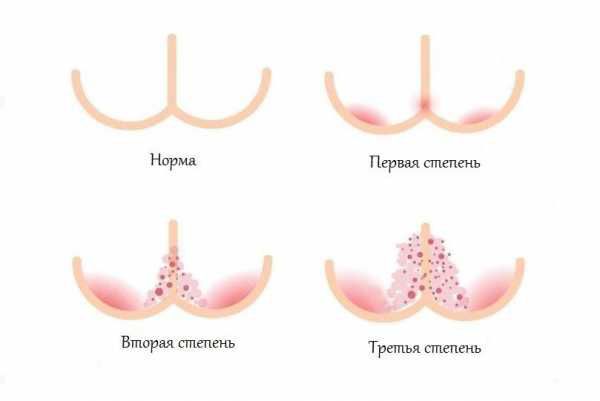
Выделяют различные клинические формы пелёночного дерматита.
- Пелёночный дерматит в результате трения. Его главная причина — механическое повреждение материалом подгузника кожи ребёнка. Складки кожи при этом чистые, поражаются выступающие поверхности, максимально прилегающие к памперсу или пелёнке.
- Контактный ирритантный пелёночный дерматит. Чаще всего располагается в анальной зоне, в процесс включается воспаление межъягодичных, паховых складок, кожи живота и бёдер. Причина его возникновения — длительный контакт кожи с мочой и калом (в результате нарушения стула).
- Пелёночный дерматит, осложнённый кандидозом. Иногда его ещё называют интертригинозным. Это наиболее частое осложнение пелёночного дерматита, который не был вовремя пролечен. На повреждённую кожу с лёгкостью наслаивается разнообразная патогенная и условно-патогенная микрофлора (грибки и бактерии). Высыпания обычно пятнисто-папулёзные, ярко-красные, хорошо разграниченные между собой.
Наиболее распространёнными являются первые две формы пелёночного дерматита. При должном уходе и лечении они обычно проходят в течение трёх дней.
В Европе и США нет разделения на пелёночный дерматит, возникший из-за трения, и на ирритантный, они объединены единый термином — простой, или ирритантный пелёночный дерматит, ещё его иногда называют дерматит салфеток (салфеточный) [5] . Вероятно, название связано с тем, что поражение кожи возникает из-за частого использования салфеток.
Осложнения пеленочного дерматита
Пелёночный дерматит может быть осложнён суперинфекцией (присоединением другой инфекции), например грибковой (Candida) или бактериальной. В случае бактериальной инфекции развивается пиодермия. Это гнойное поражение кожи в виде пустул (гнойничков) и даже абсцессов и пузырей, которые лопаются и оставляют обширные эрозивные поверхности. Пиодермии очень опасны, так как могут распространяться не только на соседние участки, но и в глубину кожи с возможным развитием сепсиса ( опасного инфекционного заболевания, вызванного попаданием возбудителя в кровь ).
У недоношенных детей кожные кандидозные инфекции могут проникать в дерму и вызывать потенциально опасный для жизни инвазивный системный кандидоз, который поражает внутренние органы [6] . Симптомы будут зависеть от локализации инфекции. Как правило, они включают дисфагию (нарушение глотания), поражение кожи и слизистой оболочек, нарушение слуха, зрения, вагинальные признаки (зуд, чувство жжения, выделения), лихорадку, нарушение работы почек с дальнейшим развитием шока.
Диагностика пеленочного дерматита
Перед осмотром доктор расспрашивает о симптомах заболевания:
- Когда появилась сыпь (дерматит, существующий более трёх дней, может инфицироваться).
- Есть ли беспокойство, боль или зуд кожи, особенно во время дефекации или мочеиспускания (ребёнок при этом будет беспокойным, может плакать).
- Есть ли изменение частоты стула или диарея.
- Какие используются моющие средства, детские салфетки и подгузники. Как часто они меняются.
- Используются ли барьерные смягчающие кремы, пасты или присыпки.
- Что получает ребёнок: грудное молоко или молочную смесь. Были ли введены в рацион новые продукты. Многие исследования сообщают, что у младенцев, которые получают молочную смесь, вероятность развития умеренного или тяжёлого пелёночного дерматита выше, чем у детей на грудном вскармливании [7] .
- Принимал ли ребёнок препараты, провоцирующие развитие пелёночного дерматита (антибиотики, слабительные препараты).
- Нет ли сопутствующих заболеваний (атопический дерматит, запор, недавно перенесённый вирусный гастроэнтерит, синдромы мальабсорбции — нарушения всасывания питательных веществ в тонкой кишке).
Далее врач осматривает пациента на наличие раздражений или повреждений в области подгузника или пелёнок.
При подозрении на кандидозный дерматит дл я более глубокого обследования может быть выполнен соскоб с кожи и его исследование на наличие грибка . Если пелёночный дерматит не отвечает на стандартное лечение или внешне не типичен, проводят биопсию кожи для исключения иной патологии кожи (например новообразований).
При настойчивом, хроническом течении пелёночного дерматита необходимо исключить дефицит цинка, что может указывать на наличие редкого наследственного врождённого заболевания — акродерматита энтеропатического. Причиной данной патологии является нарушение обмена веществ, приводящее к серьёзному дефициту цинка. Проявляется дерматитом, облысением, диареей и отставанием в росте. Обычно проявляется в первые 4-10 недель жизни у младенцев, которых не кормят грудью, и в период отлучения от груди у детей на грудном вскармливании. Это связано с тем, что коровье молоко содержит больше цинк-связывающих веществ, которые препятствуют всасыванию цинка. Лечится это заболевание препаратами цинка пожизненно.
Дифференциальный диагноз включает контагиозное импетиго, кандидоз, себорейный дерматит, псориаз и другие кожные заболевания, которые локализуются в аногенитальной зоне и связаны с болезнетворными микроорганизмами.
Лечение пеленочного дерматита
Когда необходимо обратиться к врачу:
- Сыпь не проходит на фоне правильных гигиенических мероприятий и ухода за кожей в течение 2-3 дней.
- Сыпь включает в себя шелушение кожи, волдыри, пузырьки, гнойные элементы, эрозии и язвы.
- На фоне приёма антибиотиков появилась ярко-розовая или красная сыпь.
- Сыпь очень болезненна, что может быть признаком целлюлита — острого разлитого гнойного воспаления подкожно-жировой клетчатки. Причина целлюлита — попадание микроорганизмов из внешней среды в жировую клетчатку через повреждённую кожу.
- Повышенная температура тела в дополнение к сыпи.
- Дискомфорт и боль во время дефекации и/или мочеиспускания [8] .
Для восстановления кожного барьера при простом ирритативном дерматите, по данным американских и европейских источников, используются следующие средства наружной терапии:
- Оксид цинка. В составе защитного крема является препаратом первой линии терапии.
- Ланолин. .
- Кремы с витамином А (например мазь A & D).
- Кремы, содержащие оксид титана, парафин, диметикон или другие силиконы. Эти составляющие обладают водоотталкивающим действием, что помогает предотвратить избыточное увлажнение кожи и развитие мацерации.
- Бентонитовый крем 50 % (бентонит — природный глинистый минерал, не токсичный, при контакте с водой образует гель). Показал высокую эффективность и безопасность [9] .
- Гвайазулен-содержащие стики (гвайазулен — это синтетический аналог ромашки аптечной). Оказывает противовоспалительное действие, ускоряет регенерацию кожи [10] .
- Очень интересным оказалось исследование, которое показало, что местное применение грудного молока может быть столь же эффективным, как и гидрокортизоновая мазь 1 %. Может применяться для устранения симптомов у здоровых детей с пелёночным дерматитом лёгкой и средней степени тяжести [11] . Грудное молоко содержит в себе массу полезных веществ и молекул, обладающих защитным и заживляющим действием (иммуноглобулины, лактоферрин, и пр.).
- Короткий курс (менее двух недель) топических кортикостероидов (крема) с низкой активностью (класс VI или VII) может быть рассмотрен для лечения раздражающего пелёночного дерматита, не чувствительного к другим методам лечения. Рекомендуется крем с гидрокортизоном 1 или 2,5 % или дезонидом. Пользоваться им можно только по назначению врача, строго соблюдая инструкцию по длительности применения и технике нанесения. Неправильное использование сильных кортикостероидов (бетаметазон) может вызвать тяжёлые осложнения, например синдром Кушинга (поражение нейроэндокринной системы организма) из-за высокой проницаемости кожи и окклюзионных свойств подгузника [12] .
Следует избегать потенциально вредных местных методов лечения пелёночного дерматита. К ним относятся продукты с ассоциированным риском системной токсичности и/или метгемоглобинемии (повышения количества метгемоглобина), такие как:
- пищевая сода (бикарбонат натрия);
- фенолкамфараборная кислота (дезинфицирующее средство);
- бензокаин салицилаты (дезинфицирующее средство);
- дифенгидрамин (димедрол). Была зафиксирована смерть ребёнка, вызванная смертельной концентрацией дифенгидрамина при местном его применении [13] .
- Не рекомендовано использование талька и кукурузного крахмала, учитывая сообщения об аспирации (вдыхании), которая может привести к пневмониту (специфическому воспалению лёгких).
В РФ для терапии ирритантного (простого, раздражённого) пелёночного дерматита на фоне диареи рекомендуется назначение декспантенола 5 % наружно в виде крема в сочетании с цинковой мазью в течение 7 дней [14] .
Лечение кандидозного пелёночного дерматита по данным европейских исследований и рекомендаций:
- крем. Широко используется местно, так как имеет высокий профиль безопасности.
- Могут быть назначены другие противогрибковые средства, эффективные против Candida, такие как клотримазол, эконазол, кетоконазол, миконазол, оксиконазол, сертаконазол и циклопирокс.
- У детей может использоваться комбинированный противогрибковый, барьерный препарат миконазол в оксиде цинка и вазелине. Препарат одобрен FDA (Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов, США). Он применяется местно при каждой смене подгузников.
В РФ для лечения пелёночного дерматита, осложнённого грибковой кандидозной инфекцией, местно используют следующие препараты:
- клотримазол 1 % крем [15] ;
- нистатин мазь;
- натамицин 2 % крем [16]
Для лечения пелёночного дерматита, осложнённого бактериальной инфекцией (стафилококковой или стрептококковой) рекомендовано:
- мупироцин 2 % мазь;
- фузидовая кислота 2 %.
Системная противогрибковая терапия может потребоваться при рецидивирующей или распространённой кожной инфекции, вызванной грибом рода кандида или при кандидозе полости рта и желудочно-кишечного тракта. При этом используются пероральные суспензии нистатина или флуконазола. Возможное побочное действие указано в инструкции к препаратам.
Другие методы лечения включают растительные препараты: ромашка, алоэ вера, оливковое масло, масло примулы вечерней, масло календулы. База, доказывающая эффективность этой группы препаратов, недостаточна.
Прогноз. Профилактика
Прогноз благоприятный. В подавляющем большинстве случаев заболевание не опасно и, как правило, не требует специфических медикаментозных средств. Обычно проходит само после прекращения использования подгузников и выполнения надлежащего ухода за кожей [18] .
Для профилактики пелёночного дерматита используется комплекс мероприятий ABCDE (а ббревиатура от английских слов):
- А — air (воздух);
- B — barrier (барьер);
- C — cleansing (очищение);
- D — diapering (смена подгузников)
- E — education (обучение).
Аir — воздух. Подразумевается частое проведение воздушных ванн, когда на ребёнке нет подгузника. Рекомендовано проводить воздушные ванны хотя бы по 5-10 минут при смене подгузника [19] .
Barrier — барьер. Использование защитных кремов. Их нанесение необходимо при каждой смене подгузников. Чаще всего в их составе есть цинк, декспантенол, вазелин, ланолин. Эти кремы создают защитную плёнку, отделяющую кожу от раздражающего действия мочи и фекалий.

Cleansing — очищение. Если кожа в зоне подгузника воспалена, ежедневная ванна поможет удалить раздражители и снизить риск инфицирования грибками и бактериями. Очищение проводят водой, оно должно быть бережным, можно использовать ватные шарики или хлопковую ткань. Детские салфетки разрешается использовать только на неповреждённой коже. В их составе не должно быть парабенов, алкоголя, отдушек, раздражителей или аллергенов, pH должен быть нейтральным. После купания нужно мягко промокнуть кожу полотенцем, избегая трения [20] .
Diapering — смена подгузников. Подгузники нужно менять каждые 2 часа (каждый час у новорождённых) или после каждого стула или мочеиспускания. Лучше выбрать подгузник с высокой впитывающей способностью. Чем лучше подгузник впитывает, тем лучше он сохраняет кожу сухой. Хотя в настоящее время нет данных, показывающих, какой тип подгузника лучше всего предотвращает появление опрелостей, тканевые подгузники обычно впитывают хуже, чем большинство одноразовых «памперсов». Если при использовании тканевых подгузников у ребёнка возник пелёночный дерматит, то на время болезни лучше перейти на одноразовые подгузники. Необходимо убедиться, что подгузник не слишком тугой, особенно одетый на ночь. Свободный подгузник будет меньше тереться о кожу. Пусть кожа ребёнка полностью высохнет, прежде чем надевать новый подгузник. Также важно не допускать прилипания липких вкладышей к коже ребёнка. До и после смены подгузников нужно мыть руки, чтобы предотвратить распространение микробов, которые вызвали инфекцию на коже младенца [21] .
Education — обучение. Важное значение имеет обучение родителей правильному уходу за ребёнком. Необходимо предоставить им чёткие инструкции относительно ежедневного ухода за кожей и дать информацию о том, какие продукты по уходу являются полезными, а какие могут принести вред [22] .
Статьи

Кожа малыша: банальное раздражение или грибковая инфекция?
Область под подгузником – особо чувствительная область кожи
Верхний слой кожи (эпидермис) новорожденных детей и малышей первых месяцев жизни особенно тонкий. Он очень чувствителен к воздействию на него неблагоприятных факторов окружающей среды: перепаду температур, влажности, трению, раздражению продуктами жизнедеятельности малыша. Именно паховая область и ягодицы малыша оказываются большую часть суток скрыты под подгузником, из-за чего кожа в этом месте регулярно подвергается механическим и химическим воздействиям.
В результате раздражения кожи мочой и калом, ее перегревания и охлаждения, обезжиривания и изменения рН из-за неправильного ухода снижаются бактерицидные свойства кожи, что способствует развитию инфекционных процессов. Чем младше ребенок, тем более уязвима его кожа к негативным влияниям внешней среды. Однако при недостатках ухода за кожей малыша воспалительные процессы могут возникнуть и у годовалого ребенка.
Пеленочный дерматит: как сказываются дефекты ухода на нежной коже?
По статистическим данным с проблемой пеленочного дерматита (опрелостями) сталкивается хотя бы раз каждый второй младенец. Хотя на самом деле проблема возникает гораздо чаще, просто далеко не все родители спешат обратиться к детскому врачу с вопросами об опрелостях. Несколько чаще с проблемой сталкиваются девочки и дети, страдающие кожными аллергическими реакциями, малыши на искусственном вскармливании, а также маленькие пациенты после приема антибиотиков.
Хоть современные родители уже практически не используют пеленки, перейдя на одноразовые подгузники, название проблемы осталось. Пеленочным дерматитом врачи называют раздражение на коже в области подгузника, которое возникает из-за дисбаланса между защитными факторами кожи и повреждающими факторами (моча, кал, повышенная влажность, трение).
Возникновению пеленочного дерматита способствует редкая смена подгузника, неправильный выбор размера подгузника, повышенная температура воздуха в помещении, чрезмерное «кутание» ребенка. В результате воздействия на кожу вышеперечисленных негативных факторов повышается рН кожи, нарушается ее целостность, что внешне проявляется отечностью и краснотой.
Опрелости могут влиять на общее состояние и поведение малыша. Из-за них ребенок испытывает дискомфорт (зуд, жжение, иногда болезненность), который тем сильнее, чем более выражено раздражение кожи. Дети беспокоятся, чаще плачут, хуже спят.
При длительном процессе снижаются защитные свойства кожи, к опрелости могут присоединиться микробы, из-за чего воспаление станет еще более выраженным. При отсутствии лечения и дальнейшем неправильном уходе увеличивается поверхность поврежденной кожи, появляются экссудация (мокнутие, пузырьки) и изъязвление, что при прогрессировании процесса может привести к сепсису и стать причиной генерализованной инфекции и гибели ребенка.
Как устранить проявления пеленочного дерматита?
Основные усилия необходимо направить на профилактику раздражения нежной кожи. К ним относятся:
- регулярное подмывание малыша чистой водой, обязательное подмывание после дефекации;
- использование для гигиенических целей только специальных средств для купания с нейтральным рН (родители должны надолго забыть про обычное щелочное мыло!);
- правильный выбор подгузников по размеру;
- смена подгузника через 2-3 часа его ношения, обязательная смена после «больших дел»;
- регулярное проведение воздушных ванн, поддержание в квартире оптимальной температуры воздуха (20-22 градуса) и влажности (50-70%);
- выбор одежды для ребенка из натуральных тканей;
- стирка детского белья с помощью специальных порошков, тщательное полоскание;
- использование барьерных косметических средств, которые наносятся на кожу под подгузник тонким слоем после купания или подмывания (обычно они содержат декспантенол).
Чтобы вылечить уже развившиеся опрелости, необходимо в первую очередь наладить уход за кожей младенца. Помимо этого врачи назначают специальные средства, которые оказывают регенерирующее и противовоспалительное действие. Иногда требуется назначение местных средств, содержащих антибиотик.
Грибковое поражение кожи: чем отличается от опрелостей?
Наверняка многие знают о том, что на коже и слизистых оболочках человека живут грибки рода Candida, которые могут усиленно размножаться при снижении иммунитета и влиянии различных патологических факторов. Малышей первых месяцев жизни это тоже касается, причем у них нередко развивается грибковое поражение кожи.
Кожная грибковая инфекция (монилиаз) не имеет типичных проявлений кандидоза слизистых поверхностей, а именно творожистых налетов.
Именно поэтому большинству родителей в голову не приходит, что сильная краснота под подгузником, которая никак не проходит от обычного лечения опрелостей, на самом деле является проявлением кандидоза кожи.
У кого чаще возникает грибковое поражение кожи? В группе риска недоношенные малыши; дети, находящиеся на искусственном вскармливании; пациенты детских стационаров; младенцы, которые получают или недавно получили антибиотики; дети со сниженным иммунитетом.
Грибковое поражение кожи может быть как изолированным, так и в сочетании с пеленочным дерматитом, то есть, быть его осложнением. Каковы отличительные черты кандидоза кожи?
- Расположение очага поражения преимущественно спереди.
- Симметричное поражение кожи с двух сторон.
- Четкие границы поражения, фестончатые края.
- Ярко-выраженная краснота (темно-красный оттенок), иногда в сочетании с маленькими красными высыпаниями (пузырьки, пустулы, маленькие эрозии).
- Блеск пораженной кожи, ее напряженность.
- Некоторая выпуклость пораженной кожи относительно здоровых тканей.
- Распространение процесса за пределы зоны подгузника.
- Частое сочетание поражения кожи с кандидозом полости рта, при грудном вскармливании у матери возможен кандидоз сосков.
- Отсутствие эффекта от лечения регенерирующими и противовоспалительными мазями.
Как лечить грибковую кожную инфекцию у младенцев?
Как правило, родители намного чаще обращаются к педиатру при возникновении грибковой инфекции, чем при опрелостях. Дело в том, что они сами никак не могут справиться с проблемой, ведь проверенные домашние средства и хороший уход не помогают, а ребенок беспокоится все больше из-за усиления патологического процесса.
При лечении кожных грибковых поражений требуется применение противогрибковых средств в виде мазей. При распространенном процессе нередко требуется назначение противогрибковых препаратов внутрь. Для детей обычно используют лекарства на основе флуконазола.
Нужно ли обращаться к врачу?
И опрелости, и грибковая кожная инфекция могут развиться не только в области подгузника, но и в других местах (шея, подмышечные впадины, кожные складки). Часто родители не спешат обращаться к врачу при возникновении проблемы, считая ее «ерундовой». Однако лучше в любой ситуации обратиться к специалисту, который обучит родителей правильному уходу за кожей малыша и подберет необходимое лечение. Особенно нужна консультация в следующих случаях:
- частое возникновение раздражения кожи;
- выраженное беспокойство ребенка, нарушение его общего состояния, повышение температуры тела, появление других тревожных симптомов;
- появление красноты кожи и сыпи на теле, которые явно не связаны с дефектами ухода (локализуются не в складках, присутствуют на щеках, имеют нетипичный вид);
- отсутствие положительного эффекта от нормализации ухода за кожей и применения обычных регенерирующих кремов и мазей.
При любых сомнениях, длительном пеленочном дерматите, непривычных реакциях малыша обязательно обращайтесь к педиатру. Привычные опрелости могут маскировать признаки присоединенных инфекций, которые без лечения могут серьезно повредить здоровье и даже угрожать жизни ребенка.
Источник https://medaboutme.ru/articles/gribkovye_infektsii_u_malyshey_kandidoz_porazheniya_kozhi/
Источник https://probolezny.ru/pelenochnyy-dermatit/
Источник https://aigerim.info/blog/show/koja-malyisha:-banalnoe-razdrajenie-ili-gribkovaya-infektsiya