Болезни слюнных желез у детей: от свинки до онкологии
Слюнные железы относятся к числу экзокринных, выделяющих в полость рта секрет, который называется слюной. Слюна — главный защитник зубов и десен, также выполняющий и множество других функций. О болезнях слюнных желез (от воспаления до опухолей), симптомах, современном лечении и последствиях расскажет MedAboutMe.
Краткий курс анатомии
Все слюнные железы человека можно условно разделить на два типа — малые и большие. Каждая из желез выделяет секрет, и уже во рту секреты смешиваются и превращаются в смешанную слюну (ротовая жидкость). По ее составу и физическим свойствам стоматологи могут предположить те или иные болезни.
Малые слюнные железы локализуется буквально по всей полости рта: на слизистой губ, щек, небе.
Если говорить о больших слюнных железах, то их всего 3 пары. Самой крупной парой будет околоушная. Их выводные протоки находятся в преддверии полости рта — пространстве, которое ограничено губами, щеками и альвеолярным отростком челюсти. Чуть менее крупной будет подчелюстная пара, их протоки открываются под языком, с правой и левой стороны. Самые маленькие — подъязычные железы с протоками, открывающимися на подъязычной складке.
Выработка слюны начинается у малышей сразу после их рождения. У новорожденных выделяется около 1-6 мл слюны в час, но при активном сосании выработка увеличивается. По мере роста ребёнка увеличивается количество выделяемой слюны, также, как и вес железы.
У новорожденных детей слюнные железы имеют некоторые особенности, что во многом определяет предрасположенность к развитию болезней:
- низкая секреторная способность;
- длительный процесс «обучения и поиска наиболее оптимальной работы». У малышей в один из возрастных периодов отмечается небольшая выработка вязкой, густой слюны, в последующем — жидкой. Эти процессы могут несколько раз сменить друг друга.
Все болезни слюнных желез представлены воспалительными поражениями (паротитами и сиалоаденитами), системными заболеваниями, травмами, опухолями.
Паротит — воспаление околоушной слюнной железы. Под сиалоаденитом понимается воспаление любой железы, независимо от ее расположения и размера.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Паротит у новорожденных

Впервые воспаление околоушных слюнных желез может регистрироваться даже у новорожденных. Чаще такие состояния регистрируются у ослабленных малышей, например, рожденных раньше срока, получивших родовые травмы или при наличии врожденных патологий.
Причины воспаления пока до конца не выяснены. На сегодняшний день принято считать, что причина скрывается в инфицировании стрептококками от матери во время грудного вскармливания, когда у нее развивался или развился мастит.
Заболевание начинается остро, мать замечает появление уплотнения в околоушной области у малыша, значительно повышается температура тела, отмечаются симптомы интоксикации. При осмотре ребёнка врач отмечает уплотнение железы, дети вскрикивают, когда к ней прикасаются, при стимуляции железы из ее протока отмечается гнойное отделяемое.
Лечение паротита новорожденных может быть консервативным, если удалось диагностировать патологию на ранних стадиях ее развития. При отсутствии положительного эффекта может проводиться хирургическое лечение — вскрытие очага.
Прогноз — благоприятный. Но может нарушаться секреторная функция железы за счет ее частичной гибели. Процесс может перейти в хроническую форму и длиться годами. Недостаточная выработка слюны негативно сказывается на состоянии зубов и десен, способствуя развитию множественной формы кариеса, стоматитов и упорным воспалительным поражениям десен.
Острый эпидемический паротит
Под острым эпидемическим паротитом (свинка) понимают поражение околоушных слюнных желез вирусной природы. В процесс могут вовлекаться и другие железы.
Причина болезни — парамикровирус, к которому отмечается большая восприимчивость в любой возрастной группе. По сути, воспаление развивается у всех малышей, которые контактировали с больным. Если обратиться к статистическим данным, то чаще болеют дети в возрасте 5-10 лет.
Симптомы свинки схожи с любой острой инфекцией — высокая температура, общее плохое самочувствие, снижение аппетита, симптомы интоксикации. Постепенно отмечается сильный отек щеки с одной стороны, иногда в процесс вовлекаются обе железы.
Дети жалуются на плохое самочувствие, озноб, сухость во рту, мышечные боли. Такие симптомы могут продержаться 4-5 дней, после чего исчезают.
Вопреки распространенному мнению, острый эпидемический паротит может регистрироваться не только у детей, но и у взрослых, причем у последних болезнь протекает гораздо тяжелее.
Паротит опасен своими осложнениями. Иногда после перенесенного заболевания регистрируются воспаления суставов, тугоухость или полная потеря слуха, воспаление яичек у мальчиков и мужчин, что в итоге может отразиться на фертильности.
Некоторые специалисты связывают паротит с менингитом, миокардитом и другими грозными осложнениями.

Одной из инфекций, входящих в список рекомендованной вакцинации согласно календарю прививок, является паротит. Первую вакцинацию проводят в возрасте 12 месяцев, при условии здоровья крохи и отсутствия противопоказаний. Для поддержания иммунитета, дополнительно вакцинируют детей в возрасте 6 лет.
Прививку от паротита обычно совмещают с коревой и краснушной. Их объединяют общие свойства вакцин, они все живые, ослабленные, хорошо переносятся, создают достаточно напряженный иммунитет у 96-98% детей.
Хотя вакцина и живая, родителям не стоит переживать по поводу того, что она может привести к инфекции или нарушить здоровье крохи. В состав входит особый штамм вируса, искусственно лишенный опасных патогенных свойств. На введение прививки возможна «уколочная» реакция — припухлость и покраснение в месте введения на 1-2 сутки. В периоде от 5 до 12 дня после инъекции допустимо легкое недомогание, субфебрильная лихорадка с легким отеком желез.
Прививать можно только тех детей, кто совершенно здоров, недопустимо введение вакцины на фоне простуды, имеющихся доказанных иммунодефицитов, аллергических реакций на коже и расстройств пищеварения.
Острый неспецифический сиалоаденит

Острое воспаление желез, чаще околоушных, может формироваться на фоне инфекционных болезней, например, грипп, корь, ветрянка и др.
Причины неспецифического сиалоаденита сводятся к проникновению в проток железы инородного тела, инфицирования из кариозной полости или других источников хронической инфекции. Этот вид воспаления может иметь аллергическую природу, например, на средства гигиены, или при наличии протезов в полости рта. Чаще болеют дети в возрасте 7-14 лет, но может регистрироваться и у взрослых. Печально, что такое воспаление нередко переходит в хроническую форму.
Симптомы болезни начинаются остро: повышается температура тела, отмечается значительный отек щеки с пораженной стороны. Во время исследования полости ребёнка, при пальпации определяется болезненный инфильтрат в области желез. При осмотре полости рта хорошо видны расширенные протоки, при этом слизистая оболочка ярко-красная. При стимулировании протока отмечается выработка слюны с примесью гноя. Поэтому характерным симптомом болезней железы является ярко выраженный зловонный запах изо рта.
Лечение болезни у детей нередко проходит в стенах стационара. После осмотра и постановки диагноза докторами выставляется диагноз, определяется причина воспаления, подбираются антибиотикотерапия. Кроме антибиотиков стоматологами назначаются антигистаминные препараты, средства, повышающие общую сопротивляемость организма, витамины, корректируется рацион питания.
После выздоровления стоматологи рекомендуют санировать полость рта.

Рецидивирующий аллергический сиалоаденит — воспаление слюнных желез, которое сегодня приобретает новое значение. Число лиц с аллергическими реакциями увеличивается год от года. Сегодня у каждого 3 ребёнка отмечается аллергия. Соответственно, возросло число случаев воспаления.
Наибольшее число острых случаев регистрируется в период активного цветения растений — весной и летом. Но нельзя исключать реакции на различные средства гигиенического ухода за полостью рта, реакции на материалы протезов или лекарств, которые используются при лечении зубов у десен.
К счастью, аллергические сиалоадениты чаще протекают легко, реже формируются осложнения. Но из каждого правила есть свои исключения и нельзя все пускать на самотек.

Болезни зубов — наша общая, семейная проблема. У меня и у мужа практически все зубы запломбированы, есть несколько безвозвратно утраченных. Поэтому, за состоянием полости рта сына следим пристально, с наследственностью нашему мальчику не повезло. На одном из профилактических приемов, выслушав жалобы сына и диагностировав юношеский гингивит, стоматолог посоветовал купить новую зубную пасту и ополаскиватель, который поможет справиться с воспалением. В рекомендации врача сомнений даже не возникало, сказал поможет — значит так и будет!
Купили. Использовали. А в одно утро нас ждал очень неприятный «сюрприз». Готовя утром завтрак, на кухню вбегает испуганный сын, вернее не мой сын, а кто-то другой. Щеки раздулись, буквально свисают на плечах, уши оттопырены. Сказать что испугалась — не сказать ни чего. Первое, что пришло в голову — свинка. Но даже моих, далеко не самых совершенных знаний о детских инфекциях хватило, чтобы понять — это детская инфекция. А перед тобой, Марина, стоит уже взрослый мужчина — через год в армию.
Быстренько собравшись, мы помчались к нашему стоматологу. В клинике нас обходили стороной, сочувственно смотрели на моего сына, который к слову молчал, а в его глазах была вселенская печаль и ужас. Выдержке стоматолога можно только позавидовать, усадив сына в кресло, врач начал задавать вопросы и главное, что его интересовало — с чего все началось. Стоматолога интересовал еще и эпиданамнез, есть ли заболевшие в коллективе, круге общения моего сына? Выяснили — нет, только нам так «повезло». Опрос, вернее допрос продолжался дальше. К осмотру подключились другие стоматологи, собрался буквально консилиум, и уже через 15 минут нам был поставлен диагноз — острый неспецифический сиалоаденит, а причина — аллергия, как раз на те средства, которые рекомендовал нам стоматолог. Для подтверждения диагноза все же нам пришлось посетить других специалистов: ЛОРа, инфекциониста, сдать лабораторные анализы крови, сделать сиалограмму (исследование слюнных желез), причем несколько раз по ходу лечения. Все оказалось не так страшно и сложно, лечение прошло благополучно, буквально через несколько дней мой сын стал похож на самого себя, начал активнее есть и перестал жаловаться на неприятные ощущения. Одной из рекомендаций нашего стоматолога было включить в рацион как можно больше кислого для стимуляции выработки слюны — так мы и сделали, укрепив иммунитет ударной дозой витамины С.
Кстати, паста и ополаскиватель так и стоят нетронутыми на полке в ванной, больше к ним ни кто не прикасается.
Хронический паренхиматозный паротит
Хронические формы сиалоаденитов чаще является осложнениями острого воспаления. Как правило, хронический процесс диагностируется на околоушных слюнных железах, причем с одной стороны, реже можно наблюдать симметричное поражение.
Вне обострений хронический паротит практически не имеет симптомов, а на имеющиеся мало кто обращает внимания. Зачастую такие дети страдают от множественной формы кариеса, упорного воспаления десен и часто регистрируются стоматиты микробного и грибкового происхождения из-за сниженных функций слюны.
При обострении симптомы схожи с острой формой болезни. Лечение подбирается стоматологом в каждом конкретном случае. Специалистом назначаются антибиотикотерапия и средства, повышающие сопротивляемость организма, проводится коррекция питания.
Калькулезный сиалоаденит
Слюнно-каменная болезнь (калькулезный сиалоаденит) — считается самым распространенным заболеванием среди всех поражений слюнных желез. К числу причин болезни относят: нарушения водно-солевого обмена, гиповитаминозы, изменение состава и свойств слюны в результате болезней внутренних органов. Если говорить о взрослых или подростках, значение будут иметь вредные привычки — курение, наркотические вещества и другие.
Камень может формироваться из-за закрытия протока железы инородными предметами. Это может быть слюнной тромб, частички зубного налета и др.
Камни чаще формируются в подъязычных слюнных железах. Из-за нарушения оттока слюны протоки переполняются и расширяются, что создает все условия для развития воспаления и роста камня.
Как только камень достигнет определенных размеров, он может полностью перекрывать проток железы. В итоге, за короткое время формируется гнойный очаг, и такое состояние может угрожать жизни маленького пациента.
Лечение назначается врачом и зависит от степени сложности болезни и выраженности клинических симптомов. При начальных стадиях развития болезни назначается: массаж, физиопроцедуры, лекарственная терапия. При разрастании камня в протоке железы рекомендованы хирургические методы лечения — удаление камней.
Опухоли слюнных желез
Если рассматривать статистические данные, то опухоли слюнных желез занимают 1-2% от всех опухолей, которые возникают у человека. Чаще всего, опухоли слюнных желез доброкачественные — 60%, злокачественные регистрируются реже.
Обычно поражаются околоушные и подчелюстные слюнные железы. Диагностироваться опухоли слюнных желез могут в любом возрасте, даже у новорожденных. Но все же, зачастую, диагностика происходит у пациентов в зрелом возрасте 45-60 лет. Но до появления первых тревожных симптомов, и соответственно прицельного исследования, опухоли могут длительное время существовать бессимптомно, в том числе и в детском возрасте.

В детской практике новообразования слюнных желез, к счастью, регистрируются не часто, да и то, в большей степени это доброкачественные новообразования, которые с успехом лечатся.
Дальнейший прогноз будет зависеть от вида опухоли. Если опухоль доброкачественная, то после успешного лечения происходит полное выздоровление, рецидивы опухоли регистрируются лишь в 3,5% случаев. Но крайне важно вовремя диагностировать изменения.
Если говорить о злокачественных опухолях, то прогнозы могут быть не столь радужными. При диагностировании карциномы, выздоровление наступает лишь в 25% случаев, часто регистрируются рецидивы, несмотря на все лечение. Опухоль быстро дает метастазы.
Известно, что результаты лечения новообразования подчелюстных желез хуже, по сравнению с околоушными.
Профилактика болезней слюнных желез

Любое заболевание легче предупредить, чем вылечить. Поэтому родители должны позаботиться о профилактике болезней слюнных желез. Для этого достаточно соблюдать несколько простых, но важных правил:
- поддержание грудного вскармливания с самого рождения. С материнским молоком грудничок получает все необходимое для полноценного роста и для защиты от болезнетворных бактерий;
- закаливание, правильное и полноценное питание и другие мероприятия для поддержания и развития иммунитета ребёнка;
- чистка зубов с самого первого прорезавшегося;
- своевременное лечение стоматитов, воспалительных заболеваний десен и всех болезней полости рта;
- регулярные профилактические осмотры, особенно после перенесенных инфекционных заболеваний. Обследование не только состояния зубов и десен, но и состава и свойств слюны.
Родителей и стоматологов должна заинтересовать множественная форма кариеса и сухость полости рта. Стоит помнить, что своевременная диагностика болезней слюнных желез позволит быстрее и легче вылечить патологии, и улучшить прогнозы.
Читайте далее

Что нужно коже малышей: гид по выбору детской уходовой косметики

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Паротит гнойный — симптомы и лечение
Что такое паротит гнойный? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чевычеловой Екатерины Андреевны, стоматолога-имплантолога со стажем в 6 лет.
Над статьей доктора Чевычеловой Екатерины Андреевны работали литературный редактор Юлия Липовская , научный редактор Елена Страндстрем и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Гнойный паротит (Purulent mumps) — это гнойное воспаление околоушной слюнной железы. При этом остром инфекционном заболевании нарушаются все функции околоушной железы: образование и выделение слюны, секреция гормоноподобных веществ и выделение конечных продуктов обмена (например, выведение лекарств из организма). Болезнь проявляется болью, покраснением и отёком в околоушной области, кроме этого, характерно повышение температуры тела и общее недомогание.
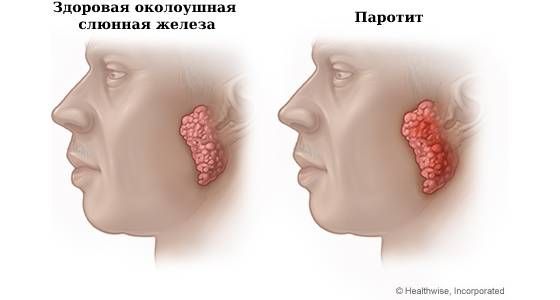
Синонимы: бактериальный, гнойно-некротический, послеоперационный, постинфекционный, кахектический, марантический паротит [1] .
Распространённость
Болезнь чаще наблюдается у людей пожилого и старческого возраста, т. е. примерно после 60 лет [1] . В редких случаях гнойный паротит возникает у недоношенных новорождённых детей, в основном у мальчиков [11] .
Среди взрослых болезнь тоже чаще встречается у мужчин, это подтверждают и данные, собранные в отделении гнойной челюстно-лицевой хирургии Городской клинической больницы им. Ф. И. Иноземцева в 2015–2017 годах [2] .
Причины и факторы риска гнойного паротита
Возбудителями болезни являются бактерии: чаще всего золотистый стафилококк и стрептококки, реже микобактерии и актиномицеты. Гнойный паротит развивается, когда бактерии попадают в околоушную слюнную железу [10] .
Болезнь, как правило, возникает у людей с ослабленным иммунитетом и истощением организма на фоне тяжёлых заболеваний, например:
- сердечно-сосудистых, таких как хроническая сердечная недостаточность;
- инфекционных: пневмонии, дизентерии и др.;
- старческого слабоумия, кахексии и др.
Может развиваться после операций в области малого таза и брюшной полости, например после удаления миомы матки или резекции желудка.
К возникновению гнойного паротита также предрасполагает нарушение работы околоушных слюнных желёз. Причиной могут быть заболевания желудочно-кишечного тракта: язва желудка и двенадцатиперстной кишки, рак желудка, хронический гастрит и др. Степень нарушения напрямую зависит от основного заболевания (его вида и длительности), а также от кислотности желудочного сока [1] .
Гнойный паротит может быть осложнением вирусного, если у человека снижен иммунитет или его неправильно лечили. Также было установлено, что острый двусторонний гнойный паротит может быть одним из осложнений COVID-19. Но возникает такое осложнение редко и в основном у пожилых пациентов [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы гнойного паротита
При гнойном паротите ухудшается местное и общее состояние.
К общим симптомам воспаления относятся:
- повышение температуры тела до 39 °С и выше;
- общее недомогание;
- слабость, головокружение.
Местные признаки гнойного паротита:
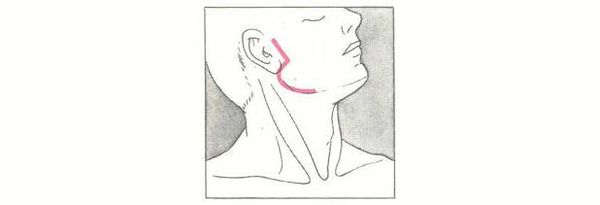
- стреляющая боль и отёк в области одной слюнной железы (реже обеих);
- отёк околоушной области;
- оттопыренная мочка уха;
- боль при открывании рта;
- тризм (спазм жевательных мышц), при котором у человека резко сводит челюсть и он не может полностью открывать рот, жевать, глотать и разговаривать, иногда из-за тризма нарушается дыхание; [3] .
В области устья околоушного протока может выделяться гной, причём как после надавливания на поражённую железу, так и спонтанно [10] .
![Отёк и покраснение околоушной железы [12]](https://probolezny.ru/media/bolezny/parotit-gnoynyy/otyok-i-pokrasnenie-okoloushnoy-zhelezy-12_s.jpeg)
Патогенез гнойного паротита
Строение и функции околоушной слюнной железы
Околоушная железа — самая большая из всех слюнных желёз. Она покрыта фасцией, которая замыкает железу в капсулу. У железы дольчатое строение, её дольки формируются из плотно прилегающих друг к другу концевых секреторных отделов (ацинусов) и протоков. Сливаясь между собой, протоки формируют околоушный выводной проток длиной в 5–6 см. Он отходит от переднего края железы и открывается в преддверие рта.
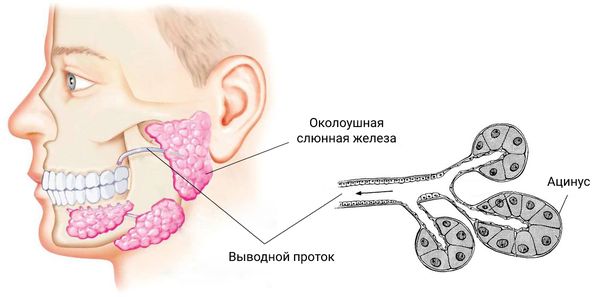
Основная функция околоушных слюнных желёз — выделение слюны. Она образуется из воды, неорганических компонентов и низкомолекулярных соединений (жирных кислот, аминокислот, моносахаридов и др.), которые поступают в ацинусы из расположенных вокруг кровеносных сосудов.
Выделение слюны из клеток проходит последовательно. На первом этапе в ацинусах образуется первичный секрет. На втором этапе этот секрет попадает в потоки и корректируется, после чего выделяется в полость рта через выводной проток.
Это длительный и многоэтапный процесс, на него влияет множество факторов: характер пищи и длительность её приёма, гормональный фон организма, состав крови, генетически обусловленная скорость слюноотделения, а также состояние зубов и полости рта.
Работу околоушной слюнной железы регулирует вегетативная нервная система: парасимпатическая и симпатическая. Во время еды возбуждаются парасимпатические нервные волокна и выделяется много слюны с большим количеством солей и небольшим содержанием органических компонентов. Когда еда уже переварена, возбуждаются симпатические волокна: выделение слюны снижается, в ней становится больше органических веществ и меньше солей [5] [6] .
Механизм развития гнойного паротита
Секрет слюнных желёз обладает защитными антимикробными и антивирусными свойствами. Слюна сдерживает рост болезнетворных бактерий, поэтому для развития гнойного паротита кроме инфекции нужно ещё значительное снижение местного и/или общего иммунитета.
На фоне ослабления организма и снижения иммунитета, например после обширных операций или ранее перенесённых инфекций, присутствующие в организме болезнетворные бактерии (стафилококки, стрептококки, кишечная палочка и др.) из очага инфекции попадают в околоушную слюнную железу.
Чаще всего они проникают в железу из полости рта через выводной проток. Это связано с тем, что после операции или тяжёлых инфекционных заболеваний уменьшается выделение слюны. Из-за этого концентрация бактерий увеличивается и может начаться воспаление. В этом случае сначала возникает покраснение и отёк железы, эпителий выводных протоков набухает, в них скапливается вязкий секрет и микробы. При усилении воспалительного процесса появляются очаги кровоизлияния и скопления лимфоцитов. Отдельные участки железы подвергаются гнойному расплавлению, возникают абсцессы (полости с гноем). При этом поражённые участки железы чередуются с неповреждёнными [5] .
Иногда бактерии могут проникать в околоушные слюнные железы с током крови, лимфы или контактным способом, т. е. из очага инфекции в смежной области, например при кариесе или бактериальном стоматите.
Острый гнойный паротит нарушает состояние всего организма:
- непосредственно влияет на состояние слизистой оболочки полости рта, например может вызывать развитие стоматита из-за сухости полости рта и большого количества патогенной флоры;
- нарушает процесс пищеварения;
- повышает температуру тела;
- вызывает общее недомогание и слабость;
- приводит к воспалительным изменениям в крови: повышает скорость оседания эритроцитов (СОЭ); вызывает лейкоцитоз и увеличивает уровень нейтрофилов в крови; повышает уровень С-реактивного белка [8] .
Классификация и стадии развития гнойного паротита
Гнойный паротит относится к острым сиалоаденитам (воспалениям слюнных желёз), хроническим он быть не может.
В зависимости от возбудителя острые сиалоадениты могут быть:
- Вирусными (эпидемический паротит, гриппозный сиалоаденит) — их может вызывать вирус эпидемического паротита, гриппа или другие вирусы.
- Бактериальными (гнойный паротит, например постинфекционный и послеоперационный) — возникают из-за бактерий: золотистого стафилококка, стрептококка и др.
Стадии развития бактериального паротита:
- Серозная — на этой стадии возможно обратное развитие процесса.
- Гнойная — характеризуется описанными симптомами (покраснением, болью, отёком, повышением температуры тела и др.).
Формы гнойного паротита:
- Постинфекционный и послеоперационный — возникает при острых инфекционных заболеваниях, после операций, а также при кахексии, сердечно-сосудистой недостаточности и других заболеваниях в запущенной стадии.
- Лимфогенный — развивается при распространении воспалительного процесса из зева, носоглотки, языка, кожи лба и виска, уха, носа, века или из тканей вокруг корней зубов. Характеризуется поражением лимфатической системы железы, а затем и всей протоковой системы.
- Контактный — возникает, когда воспалительный процесс распространяется из очагов инфекции рядом с околоушной железой, например при флегмоне шеи.
- Сиалоаденит, вызванный внедрением инородных тел в выводные протоки желёз. Таким инородным телом может быть фрагмент зубного камня.
Степени тяжести:
- Лёгкая (катаральная) — характеризуется незначительной слабостью, субфебрильной температурой (до 38,0 °С ), незначительной припухлостью железы, небольшой сухостью в полости рта.
- Средней тяжести (гнойная) — слабость усиливается, температура поднимается до 38,0 – 39,0 °С, появляется значительный отёк околоушной области и покраснение кожи над железой, становится больно глотать и жевать, беспокоит сухость в полости рта.
- Тяжёлая (гангренозная) — возникает спутанность сознания, сонливость, температура тела становится выше 39,0 °С , характерна выраженная боль при глотании, резкое ограничение открывания рта, при пальпации (прощупывании) железы определяется флюктуация (ощущение перетекания жидкости внутри), что указывает на скопление гноя в железе [3] .
Осложнения гнойного паротита
Осложнения острого гнойного паротита могут быть ранними и поздними.
Ранние осложнения возникают в первые 1 – 2 недели заболевания. Это может быть парез (слабость) мимической мускулатуры лица из-за неврита лицевого нерва или артрит височно-нижнечелюстного сустава.
Но как правило, осложнения в этот период связаны с расплавлением капсулы околоушной слюнной железы и распространением воспалительного процесса в окружающие её ткани, а именно:
- в наружный слуховой проход, что вызывает острый отит;
- в окологлоточное пространство, на боковую поверхность шеи и в средостение, вызывая абсцессы, флегмоны или медиастенит ( воспаление средостения).
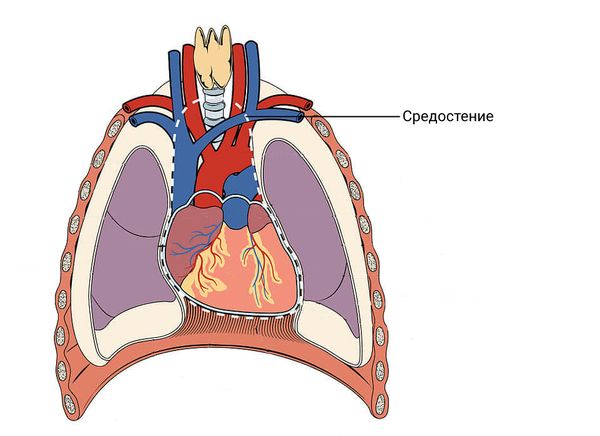
Также к ранним осложнениям относятся такие жизнеугрожающие состояния, как:
- расплавление стенок крупных сосудов, приводящее к внутреннему кровотечению;
- тромбофлебит вен лица и тромбоз синусов головного мозга; .
К поздним осложнениям, которые развиваются при длительном или стремительном течении болезни, относятся:
- образование слюнных свищей;
- околоушный гипергидроз, или синдром Фрея, при котором в области околоушной железы во время еды усиливается выделение пота, краснеет кожа и возникает боль.
При лечении осложнения возникают крайне редко, только если его начали несвоевременно или провели не в полном объёме. В этом случае выздоровление может быть неполным и процесс перейдёт в одну из хронических форм сиалоаденита [1] [3] .
Диагностика гнойного паротита
Диагноз устанавливается на основании данных анамнеза (истории) жизни и болезни, осмотра и лабораторных тестов. В качестве дополнительных методов применяют инструментальные исследования [4] [7] .
Сбор анамнеза и осмотр
При сборе анамнеза врач уточняет возраст пациента, спрашивает о жалобах, когда они возникли и что этому предшествовало. Заподозрить гнойный паротит можно, если:
- возраст больного пожилой и старческий;
- за последний месяц пациент перенёс тяжёлое инфекционно-воспалительное заболевание или операцию;
- в полости рта и глотке есть хронические очаги инфекции (например, кариес).
При осмотре на гнойный паротит может указывать припухлость и покраснение околоушной области с одной или двух сторон. Кожа над припухлостью почти не собирается в складку, при пальпации возникает боль.
Если болезнь прогрессирует, пациенту может быть трудно открывать рот, слизистая полости рта сухая, в области выводного протока видно покраснение (симптом Мурсу). При массаже железы из протока выделяется капелька гноя, либо небольшое количество слюны с примесью гноя. Иногда при массировании слюна не отделяется совсем, это связано со сдавлением выводного протока воспалительным инфильтратом.
Инструментальная диагностика
Ультразвуковое исследование (УЗИ). Это безопасный, нетравматичный метод, поэтому его можно выполнять на любой стадии болезни. При гнойном паротите на УЗИ можно увидеть характерное расширение ацинусов.
Сиалография (контрастное рентгенографическое исследование слюнных желёз). Её могут проводить после устранения симптомов, чтобы оценить проходимость протоков и работу железы в целом. Исследование проводится с контрастным веществом (липиодолом, йодолиполом и др.): 1,5 – 2 мл препарата вводят в проток железы до появления чувства «распирания» изнутри, после этого делают рентгенографию. В острой стадии заболевания сиалографию не делают, так как контрастное вещество вводится в проток железы под небольшим давлением, из-за этого воспалительный процесс может распространиться на здоровые участки околоушной слюнной железы.
Лабораторная диагностика
Цитологическое исследование отделяемого протока околоушной слюнной железы. Это основной лабораторный метод диагностики гнойного паротита. Он позволяет оценить качество и количество клеток в секрете. При гнойном паротите в отделяемом можно обнаружить признаки воспаления: обильное скопление нейтрофилов, среди которых в небольшом количестве находятся лимфоциты, макрофаги и ретикулярные клетки. Также в секрете определяются клетки слущенного плоского и цилиндрического эпителия, немногочисленные клетки кубического эпителия, что указывает на поражение клеток железы.
Бактериальный посев слюны. Проводится, чтобы определить возбудителя инфекции.
Дифференциальная диагностика
В ходе обследования врач исключает другие состояния, которые по каким-либо признакам похожи на острый гнойный паротит. Среди них:
- острый вирусный паротит;
- острый травматический паротит;
- ложный паротит Герценберга;
- флегмоны околоушно-жевательной области [1] .
Лечение гнойного паротита
Консервативное лечение
На ранней стадии, когда ещё не образовался абсцесс, инфекцию обычно можно купировать с помощью антибактериальных препаратов (антибиотиков). Лечение всегда начинают, не дожидаясь результатов бактериального посева. Врач назначает антибиотики широкого спектра действия.
Если у пациента нет аллергии на пенициллин, обычно выбирают комбинацию препаратов: пенициллин широкого спектра действия (например, Ампициллин) и средство, устойчивое к пенициллиназе (Флуклоксациллин). Пенициллиназа — это фермент, который вырабатывается некоторыми видами бактерий. Он может полностью разрушить некоторые антибиотики, в том числе из группы пенициллинов. Именно поэтому, чтобы повысить эффективность терапии, важно применять средство, устойчивое к пенициллиназе.
У пациентов с аллергией на пенициллины хорошей альтернативой является Клиндамицин — антибиотик из группы линкозамидов. Он не расщепляется пенициллиназой, поэтому не требует дополнительного средства.
Когда приходят результаты бактериального посева с указанием возбудителя, врач по необходимости подбирает более специфичные антибиотики, которые действуют избирательно на выявленный вид бактерий.
Можно ли лечиться только антибиотиками широкого спектра действия?
Лечение такими антибиотиками чаще всего будет эффективным, но оно может привести к антибиотикорезистентности — состоянию, когда антибактериальные препараты перестают действовать на бактерии и становятся неэффективными . Специфичные антибиотики позволяют предотвратить это состояние. Поэтому любые лекарства нужно принимать только по назначению врача после полного обследования.
Хирургическое лечение
Если образовался абсцесс (при прощупывании железы ощущается полость с жидкостью), необходимо провести дренирование, т. е. удалить гной. Если абсцесс находится близко к коже, его можно дренировать с помощью иглы с большим отверстием, такие используют для подкожных инъекций. Иглу вводят в полость абсцесса в точку наибольшей флюктуации (где больше всего ощущается жидкость) и отсасывают гной. Контроль УЗИ при этом не требуется, процедура проводится под визульным контролем, т. е. невооружённым глазом.
Если процесс перешёл в гангренозную форму, необходимо вскрыть капсулу железы, используя разрез по Г. П. Ковтуновичу [4] [7] .
Прогноз. Профилактика
Прогноз, как правило, благоприятный. При своевременном медикаментозном лечении воспалительный процесс через 10–15 дней постепенно стихает и работа железы восстанавливается. Если лечить болезнь неправильно или вообще не лечить, могут развиваться осложнения, в том числе опасные для жизни.
Профилактика гнойного паротита
Чтобы предотвратить развитие гнойного паротита, важно тщательно соблюдать гигиену полости рта, вовремя лечить стоматологические и другие очаги инфекции.
У тяжело больных людей для профилактики постинфекционного и послеоперационного паротита рекомендуется ежедневно 2–3 раза в день обрабатывать слизистую полости рта: протирать её ватными или марлевыми шариками, смоченными в 0,5–1%-м растворе натрия гидрокарбоната.
При сухости во рту важно усилить выделение слюны. Для этого рекомендуется:
- включить в рацион продукты, повышающие слюноотделение (например, лимоны и кислые ягоды);
- обрабатывать полость рта 0,5–1%-м раствором лимонной кислоты;
- применять слюногенные препараты (например, Пилокарпин) по назначению врача.
Слюна очищает протоки и снижает концентрацию бактерий во рту, что предотвращает развитие гнойного паротита [7] .
Воспаление Околоушной Слюнной Железы-Паротит
По клиническому течению воспаление околоушной слюнной железы, или паротит, разделяют на острый, хронический и обострение хронической формы.
По этиологическому фактору:
- инфекционные
- нейроэндокринные
По характеру инфекции:
- банальные неспецифические
- специфические
Острый эпидемический паротит
Эпидемический паротит — инфекционное заболевание, возбудителем является фильтрующий вирус. Чаще всего возникает в детском возрасте.

Симптомы эпидемического паротита
Зачастую в продромальном периоде первым симптомом эпидемического паротита является стоматит. Затем появляется припухлость железы, болезненность, оттопыривание мочки уха, снижение саливации, температура до 39 С. Лихорадка длится 5-7 дней.

Пациент может жаловаться на усиление болезненности при жевании, открывании рта, на появление сухости полости рта. В полости рта можно увидеть отек и гиперемию слизистой оболочки зева и вокруг отверстия выводного протока. Припухлость железы удерживается в течение 2-4 недель.

Острый эпидемический паротит может сопровождаться поражением нервной системы (менингит, менингоэнцефалит, неврит), пищеварительной системы (диспепсия), сердечно-сосудистой (боль в области сердца, одышка), органов зрения, слуха.
Дифференциальная диагностика эпидемического паротита
Дифференциальную диагностику эпидемического паротита проводят с ложным паротитом, паренхиматозным паротитом, болезнью Микулича.
Ложный паротит представляет собой односторонний острый серозный лимфаденит внутрижелезистых лимфоузлов околоушной области. Развивается как осложнение затрудненного прорезывания третьих моляров. При этом заболевании слюноотделение остается в норме.

Паренхиматозный паротит характеризуется длительным хроническим течением с периодами обострения.
При болезни Микулича поражаются все слюнные и слезные железы.
Лечение эпидемического паротита
Лечение эпидемического паротита направлено на устранение симптомов и предупреждение осложнений, так как специфической терапии на данный момент нет. Больным назначается постельный режим на 7-15 дней, пюреобразное питание, согревающие компрессы, полоскания полости рта антисептиками. Назначают антибиотики в профилактических целях.
При нагноении проводят хирургическое лечение. Разрезы производят по направлению ветвей лицевого нерва, рассекают скальпелем кожу и подкожно жировую клетчатку, кровоостанавливающим зажимом расслаивают капсулу и железу. Рану и выводной проток промывают антибиотиками.
Профилактика эпидемического паротита
Профилактика эпидемического паротита заключается в изоляции пациента на время болезни и 14 дней после исчезновения всех симптомов.
Также проводится вакцинация паротитно-коревой и паротитной живой вакциной. Входит в обязательный календарь прививок. Вакцинацию проводят в 12 месяцев и ревакцинируют в 6 лет.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в результате нарушенного слюноотделения по причине общих и местных факторов.
Причины неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные факторы.
К общим факторам относят инфекционные заболевания, истощение организма, хирургические вмешательства. Местные факторы: воспаление СОПР, инородное тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
Клиника неэпидемического паротита довольно яркая. Пациент жалуется на наличие боли и припухлости чаще в области одной железы. Температура тела выше 39 С. Затем отекает вся околоушная область, оттопыривается мочка уха, появляется затруднение глотания и дыхания, а вслед за этим появляется ксеростомия. Из-за отека сглаживается кожа в области наружного уха, сдавливается слуховой проход, снижается слух. При массировании железы появляется мутный или гнойный экссудат. Воспаление нарастает 3-4дня, затем острые воспалительные реакции спадают, в области железы долгое время сохраняется уплотнение.

Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью. Это происходит по причине скопления гноя, образующегося из распада железистой ткани, под капсулой железы. Со временем может образоваться свищ в наружном слуховом проходе, далее распространяться в окологлоточное пространство с образованием окологлоточной флегмоны, вплоть до медиастинита.
Для гангренозной формы характерен обширный некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Лечение неэпидемического паротита
Лечение неэпидемического паротита на начальной стадии консервативное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на основе димексида, противовоспалительных средств, антибиотиков. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При тяжелом состоянии назначают антибиотики каждые 3 часа. Также хороший эффект дают промывания выводных протоков химотрипсином. При гнойной форме лечение хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а второй разрез по краю скуловой дуги и ставят дренаж.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита включает в себя хорошую гигиену полости рта, назначение слюногонных средств в случае ксеростомии и дезинфицирующих средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Хронический паротит
Острый паротит редко хронизируется, поэтому хронический паротит чаще возникает как первичное заболевание.
Хронические паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Хронический паренхиматозный паротит
Хронический паренхиматозный паротит нередко протекает бессимптомно. Однако клиника бывает разнообразной. Пациенты могут жаловаться на припухлость, боль в области железы, вкус гноя во рту. Заболевание длится долго, периодически обостряясь. Чаще поражается одна железа.
Объективно можем увидеть припухлость железы с четкими контурами. Пальпация безболезненная, железа плотная, поверхность бугристая. При массаже железы – слюна с гноем.
Диагностика
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно увидеть деформацию и/или некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания полости сливаются, увеличиваются участки некроза вплоть до замещения железистой ткани фиброзной.
Радиосиалографический метод позволяет выявить стадию заболевания. На начальной стадии наблюдается быстрое накопление радиоактивности. В стадии выраженных признаков – медленное накопление. В поздней стадии радиоактивность низкая.
Также применяют цитологический метод диагностики пунктата и секрета железы.
Лечение хронического паренхиматозного паротита
Лечение хронического паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Поэтому задача стоматолога заключается в купировании заболевания.
Железу бужируют глазными зондами и каждый день промывают растворами антибиотиков и массируют, освобождая от раствора и гноя до появления чистой слюны. Также протоки можно промывать химотрипсином, раствором калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При частых рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое лечение: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Хронический интерстициальный паротит
Хронический интерстициальный паротит составляет 10% хронических форм паротита. Заболевание характеризуется разрастанием междольковой соединительной ткани без некроза паренхимы.
Клиника
Пациенты жалуются на припухлость в области железы, периодическое покалывание и боль. Чаще поражаются 2 железы.
Объективно кожные покровы не изменены, пальпация безболезненная, железа мягкая. Слюна чистая, но наблюдается гипосаливация, функция железы снижена. При прогрессировании заболевания слюноотделение прекращается, происходит слущивание эпителия выводных протоков.

На сиалографии определяется сужение протоков, их контуры четкие.
Лечение проводят рентгенотерапией – 0,6-0,9 Гр каждые 2-3 дня. Также назначают пирогенал (противосклеротическое действие) и галантамин (улучшение функции железы).
Источник https://medaboutme.ru/articles/bolezni_slyunnykh_zhelez_u_detey_ot_svinki_do_onkologii/
Источник https://probolezny.ru/parotit-gnoynyy/
Источник https://ohi-s.com/uchebnik-stomatologa/vospalenie-okoloushnoj-slyunnoj-zhelezy-parotit/


