Аномалия зачатия плода (пузырный занос)
Пузырный занос относится к трофобластической болезни, является ее доброкачественным вариантом. Для пузырного заноса характерно пролиферация синцитио-и цитотрофобласта, ослизнение и исчезновение сосудов стромы. При полном пузырном заносе подобные изменения захватывают все плодное яйцо, элементы эмбриона отсутствуют. При частичном ПЗ изменения трофобласта носят очаговый характер, могут сохраняться элементы эмбриона/плода[2, 3].
Частота молярной беременности примерно 3:1000 и 1:1000 [4].
Пузырный занос в 1,3 раза чаще наблюдается у подростков и в 10 раз чаще у женщин старше 40 лет.
Код (коды) по МКБ-10:
О01 Пузырный занос
О01.0 Пузырный занос классический
О01.1 Пузырный занос частичный и неполный
О01.9 Пузырный занос неуточненный
Сокращения используемые в протоколе:
АД – артериальное давление
ВОЗ – Всемирная Организация Здравоохранения
ПЗ – пузырный занос
ТН – трофобластическая неоплазма
УЗИ – ультразвуковое исследование
ХГЧ – хорионический гонадотропин
ЭКГ – электрокардиография
Дата разработки протокола: 2015 год.
Категория пациентов: беременные женщины.
Пользователи протокола: врачи общей практики, акушеры-гинекологи, онкогинекологи, врачи скорой неотложной медицинской помощи, фельдшеры.
Оценка на степень доказательности приводимых рекомендаций [1].
Таблица №1 Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация[4]:
· пузырный занос классический (полный);
· пузырный занос частичный и неполный.
Классификация ВОЗ трофобластичеких заболеваний[4]:
· предраковые: частичная и полная молярная беременность;
· злокачественные: инвазивная молярная беременность, хориокарцинома.
Гистологическая классификация [5,6]:
· полный пузырный занос;
· частичный пузырный занос;
· инвазивный пузырный занос;
· хориокарцинома;
· трофобластическая опухоль плацентарного ложа;
· эпителиоидноклеточнаятрофобластическая опухоль.
Примечание: инвазивный пузырный занос, хориокарцинома, опухоль плацентарного ложа и эпителиоидноклеточная опухоль относятся к трофобластической неоплазме (ТН).
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез [5,6,7]:
Жалобы:
· влагалищные кровянистые выделения (90%);
· отхождение элементов пузырного заноса (редко);
· боли внизу живота (35%).
Анамнез:
· задержка менструации;
· после 18-20 недель отсутствие шевеления плода (при полном ПЗ).
Физикальное обследование:
· величина матки превышает срок беременности при бимануальном исследовании в ранних сроках и при определении высоты стояния дна матки в поздние сроки беременности(УД — GPP) [9];
· увеличение размеров яичников, плотной консиситенции при бимануальном исследовании;
· части плода не определяются (во второй половине беременности);
· не выслушивается сердцебиениеплода;
· размягченная консистенция матки (чрезмерная своеобразной тестоватостью);
кровянистые выделения из половых путей различной интенсивности и длительности (УД — GPP) [9],может быть отхождение пузырьков в форме винограда.
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном звене:
· сбор жалоб и анамнез;
· физикальное исследование;
· осмотр на зеркалах и вагинальный осмотр;
· определение концентрацииβ -ХГЧ в сыворотке крови (УД – А) [6];
· УЗИ малого таза(УД -С)[9].
Дополнительные диагностические мероприятия на амбулаторном уровне
· УЗИ органов брюшной полости (при подозрении на хориокарциному);
· рентгенография легких (при подозрении на хориокарциному)[7].
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· определение концентрации β — ХГЧ в сыворотке крови (УД – А) [7];
· УЗИ малого таза(УД -С)[9];
· гистологическое исследование биологического материала.
Минимальный перечень обследования, проводимые для подготовки оперативному лечению при экстренной госпитализации (повтор минимальной обследования проводятся в случае, если дата исследований превысила более 14 суток при направлении пациента на плановую госпитализацию):
· общий анализ крови;
· общий анализ мочи;
· коагулограмма (ПТИ, фибриноген, МНО, АЧТВ);
· биохимический анализ крови (общий белок, билирубин, АлАТ, АсАТ, креатинин, остаточный азот, мочевина, сахар);
· реакция Вассермана в сыворотке крови;
· определение HBsAg в сыворотке крови ИФА-методом;
· определение суммарных антител к вирусу гепатита C в сыворотке крови ИФА-методом;
· определение группы крови по системе АВО;
· определение резус-фактора крови;
· ЭКГ.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· цветовое доплеровское картирование органов малого таза (для определения уровня инвазии);
· в случаях аномальной плаценты (подозрение на мезенхимальную гиперплазию плаценты) рекомендуется пренатальное тестирование на кариотип плода(УД-С) [9];
· УЗИ органов брюшной полости (при подозрении на хориокарциному)[9];
· рентгенография легких (при подозрении на хориокарциному) [7]
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб и анамнез;
· оценка состояния больной (АД, пульс, частота дыхания).
Инструментальные исследования:
УЗИ малого таза: при полном ПЗ визуализируются увеличения матки, отсутствие эмбриона, наличие в полости матки гомогенной мелкокистозной ткани. У половины пациентов обнаруживаются двусторонние лютеиновые кисты яичников. При неполном ПЗ может определяться эмбрион (часто с признаками отставания в развитии) и очаговый отек ворсин хориона[7].
Показания для консультации узких специалистов:
· консультация онкогинеколога – при подозрении на ТН (уровень ХГЧ более 20 ООО МЕ/л в течение 4—8 недель после удаления ПЗ, наличие гистологических злокачественных изменений в биологическом материале) [4];
· консультация онколога – при подозрении на метастазы в органах;
· консультация терапевта – при подготовке к оперативному лечению пациента;
· консультация анестезиолога-реаниматолога при подготовке к оперативному лечению.
Лабораторная диагностика
Лабораторные обследования:
— определение уровня β -ХГЧ в сыворотке крови– экскреция ХГЧ достигает максимальных значений между 40 — 80 днем беременности, причем пик экскреции колеблется между 100 000-500 000 ЕД/сут. Во II триместре экскреция ХГЧ снижается до 5000- 1000 ЕД/сут(если экскреция ХГЧ к определенному периоду не снижается, то это является основанием, чтобы заподозрить ПЗ, УД-D) [7];
— гистологическое исследование биоматериала – обнаруживаются пролиферация эпителии ворсин, отек ворсин и промежуточного вещества, из за отека клеточные элементы смещаются к периферии, кровеносные сосуды часто не просматриваются [9].
Дифференциальный диагноз
Таблица – 2 . Дифференциальная диагностика пузырного заноса.
| Симптомы | Нозологическая форма | |||
| Непузырный занос | Пузырный занос | Угроза прерывания беременности | Физиологическая беременность | |
| Задержка менструации | + | + | + | + |
| Кровянистые выделения из влагалища | +/- | +/-, иногда с элементами ПЗ, напоминающих плод винограда | +/- | — |
| Болевой симптом (тянущие/схваткообразные боли внизу живота) | +/- | редко | + | — |
| ХГЧ в сыворотке крови* | ниже предполагаемого срока беременности | превышает нормативные показатели в 5-10 раз | редко ниже нормы | соответствует сроку беременности |
| Бимануальное обследование | размеры матки меньше срока гестации | размеры матки обычно превышают срок гестации, консистенция матки мягкая, двусторонние кисты яичников, легко рвующиеся, | размеры матки соответствует сроку беременности | размеры матки соответствуют сроку беременности |
| Признаки раннего токсикоза и преэклампсии | Отсутствуют | более выраженные признаки раннего токсикоза, раннее начало преэклампсии | +/- | +/- |
| УЗИ | плод не визуализирует-ся | отсутствие эмбриона/плода (при полномПЗ), множество гомогенной мелкокистозной ткани, в 50% двусторонние лютеиновые кисты | плод соответствует сроку беремен-ности, утолщение | плод соответствует сроку беременности |
максимальное повышение ХГЧ в сыворотке крови при физиологической беременности в 9- 10 недели беременности (не выше 150000 мЕд/мл), затем концентрация его снижается.
Лечение
хирургическое удаление пузырного заноса из полости матки.
Тактика лечения:
· хирургическое удаление ПЗ;
· после удаление ПЗ (опорожнения полости матки) введение окситоцина 10ЕД на 1000,0 растворе натри хлорид со скоростью 60 капель в минуту;
· определение уровня β -ХГЧ в сыворотке крови до получения нормативных результатов(анализ повторяется в неделю один раз).
Немедикаментозное лечение:
Режим – I, II, III.
Диета – стол №15.
Медикаментозное лечение:
Утеротонические препараты:
· окситоцин 10 ЕД на 1000,0 растворе натри хлорид со скоростью 60 капель в минуту после опорожнения полости матки (УД–А) [11].
Антибактериальная терапия: смотреть КП «Осложнения, вызванные абортом, внематочной и молярной беременностью» протокол №10 от 4 июля 2014 г.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
· раствор натрия хлорида 0,9% 400 мл внутривенное капельное вливание при сильном маточном кровотечении.
Другие виды лечения:нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
· вакуум-эвакуация ПЗ с полости матки является методом выбора для эвакуации молярной беременности(УД-А) [4,6,7].
· ручная аспирация ПЗ с полости матки более безопаснее и сопровождается меньшей кровопотерей (УД-А) [4,6,7].
· выскабливании ПЗ с полости матки с металлической кюреткой высок риск перфорации стенки матки. Необходимо подготовить 3 шприца-эвакуатора для быстрого удаления содержимого полости матки (УД III- C) [9].
Примечание:
· повторный кюретаж проводится при ХГЧ более 5000 ЕД, при наличии метастазов повторный кюретаж не рекомендуется (УД — D) [4].
· после эвакуации ПЗ у 2–3% пациенток может быть трофобластическая эмболизация с развитием клиники острых дыхательных расстройств (кашель, тахипноэ, цианоз), чаще развивается спустя 4 часа от эвакуации ПЗ.
при чрезмерном кровотечении эвакуация должна быть ускорена и необходимость вливания окситоцина сопоставляется с риском эмболизации [4].
Индикаторы эффективности лечения:
· нормализация уровня ХГЧ в сыворотке крови;
· отсутствие патологических изменений органов малого таза по данным УЗИ и бимануального исследования.
Препараты (действующие вещества), применяющиеся при лечении
| Натрия хлорид (Sodium chloride) |
| Окситоцин (Oxytocin) |
Госпитализация
Показания для экстренной госпитализации:
· кровотечение из половых путей.
Показания для плановой госпитализации:
· беременные женщины спузырным заносом по данным УЗИ без кровотечения.
Профилактика
Профилактические мероприятия:
При частичной молярной беременности, после эвакуации ПЗ из полости матки, для беременных женщин с резус-отрицательным фактором крови при отсутствии титра антител рекомендуется в течении 72 часов иммунизация иммуноглобулином анти-резус(УД — D)[4].
Дальнейшее ведение
· еженедельное исследование сывороточного уровня ХГЧ до получения 3-х последовательных отрицательных результатов, затем каждые 8 недель в течение года (УД –B)[4].
· УЗИ органов малого таза – после эвакуации ПЗ через 2 недели, далее – ежемесячно до нормализации уровня ХГ;
· обязательное ведение пациенткой менограммы не менее 3 лет после ПЗ;
· после опорожнения ПЗ рекомендуется барьерный метод контрацепции до нормативных значений ХГЧ [7];
· после нормализации значений ХГЧ гормональная контрацепция является методом выбора у большинства пациентов (УД–C)[4];
· применение ВМС не рекомендован ввиду риска перфорации матки [7];
· после снятия с диспансерного наблюдения продолжить регулярное посещение гинеколога (2 раза в год).
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1) Woolf SH, Battista RN, Angerson GM, Logan AG, Eel W. Canadian Task Force on Preventive Health Care. New grades for recommendations from the Canadian Task Force on Preventive Health Care. Can Med Assoc J 2003;169(3):207-8. 2) Айламазян Э.К.. Гинекология, С-Пб, СпецЛит, 2008 , С. 296-301. 3) Онкология:Национальное руководство /под ред. ЧиссоваВ.И., Давыдова М.И. 2013.-1072. 4) WOMEN AND NEWBORN HEALTH SERVICE . CLINICAL GUIDELINES GYNAECOLOGY ABNORMALITIES OF EARLY PREGNANCY. REFERENCES (STANDARDS) 1.Charing Cross Hospital Trophoblast Disease Service: Info for Clinicians. 5) Avail at http://www.hmole-chorio.org.uk/index.html. 6) Мещерякова Л.А. Стандартное лечение трофобластической болезни. Практическая онкология. Т.9. №3-2008. С.160-170. 7) Американский колледж акушеров и гинекологов (ACOG). Руководство. Диагностика и лечение гестационноготрофобластическойболезни.Вашингтон (округ Колумбия); 2004 13 июня с. (ACOG Бюллетень практика, нет 53).. [49 ссылки].
 Alessandro Cavaliere, SantinaErmito, Angela Dinatale, Rosa PedataManagement of molar pregnancy /Journal of Prenatal Medicine 2009; 3 (1): 15-17. 9) THE MANAGEMENT OF GESTATIONAL TROPHOBLASTIC DISEASE. — Royal College of Obstetricians and Gynaecologists .Green-topGuidelineNo. 38February 2010. 10) ИВБР; Руководство ВОЗ «Оказание помощи при осложненном течении беременности и родов»; Женева; 2000.
Alessandro Cavaliere, SantinaErmito, Angela Dinatale, Rosa PedataManagement of molar pregnancy /Journal of Prenatal Medicine 2009; 3 (1): 15-17. 9) THE MANAGEMENT OF GESTATIONAL TROPHOBLASTIC DISEASE. — Royal College of Obstetricians and Gynaecologists .Green-topGuidelineNo. 38February 2010. 10) ИВБР; Руководство ВОЗ «Оказание помощи при осложненном течении беременности и родов»; Женева; 2000.
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Рыжкова Светлана Николаевна–доктор медицинских наук, руководитель кафедры акушерства и гинекологии факультета последипломного и дополнительного образования РГП на ПХВ «ЗКГМУ им. М. Оспанова», врач высшей категории.
2) СейдуллаеваЛайлаАлтынбековна–кандидат медицинских наук,доцент кафедры акушерства и гинекологии интернатуры АО «МУА», врач высшей категории
3) Гурцкая Гульнара Марсовна – кандидат медицинских наук, доцент кафедры общей фармакологии АО «Медицинский университет Астаны», клинический фармаколог.Указание на отсутствие конфликта интересов: нет
Рецензенты: Калиева Лира Кабасовна– доктор медицинских наук, заведующая кафедрой акушерства и гинекологии №2, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиарова».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Пузырный занос
Пузырный занос – патология плодного яйца, характеризующаяся трансформацией ворсин наружной зародышевой оболочки (хориона) в цисты — содержащие жидкость пузырьки, разрастанием эпителия ворсин, гибелью плода. Пузырный занос проявляется ранним токсикозом, кровотечениями, увеличением размеров матки по сравнению со сроком гестации. Пузырный занос обнаруживается с помощью вагинального исследования, УЗИ, определения содержания β-ХГ, ФКГ плода. Лечение заключается в удалении пузырного заноса путем вакуум-аспирации, кюретажа полости матки, иногда – в проведении гистерэктомии.
МКБ-10
Общие сведения
Пузырный занос входит в группу, так называемых, трофобластических заболеваний. Под термином «трофобластическая болезнь» гинекология объединяют различные формы патологии трофобласта: простой и инвазивный пузырный занос, хорионкарциному, опухоль ложа плаценты и эпителиоидную трофобластическую опухоль. Злокачественные опухоли трофобласта могут развиваться в процессе беременности, после аборта, внематочной беременности, родов, но чаще являются следствием пузырного заноса.
Пузырный занос развивается в 0,02-0,8% случаев от всех беременностей. При данной патологии отмечается резкий отек стромы и разрастание ворсинок хориона с образованием пузырькообразных расширений, напоминающих грозди винограда. Пузырьки (цисты) достигают размеров 25 мм, содержат опалесцирующую или желтоватую жидкость, в составе которой присутствуют аминокислоты, глобулины, альбумины, хорионический гонадотропин. Как правило, цисты лишены сосудов; изредка в них определяются единичные сформированные капилляры. Микроскопически элементы пузырного заноса характеризуются кистозной и отечной дегенерацией стромы, отсутствием признаков васкуляризации, гипертрофией эпителия трофобласта (синцития, ланггансова слоя).
Причины
Пузырный занос развивается в результате хромосомных гестационных нарушений. Полный вариант пузырного заноса (однородительская дисомия) возникает при потере материнских генов и дублировании гаплоидного набора отцовских генов (кариотип зиготы 46ХХ) либо при одновременном оплодотворении двумя сперматозоидами неполноценной безъядерной яйцеклетки (кариотип зиготы 46XY, 46XX). Для частичного варианта пузырного заноса характерна триплодия, являющаяся следствием диспермии или оплодотворения яйцеклетки сперматозоидом с диплоидным набором хромосом (кариотип 69XXY, 69XYY или 69.ХХХ). При частичном пузырном заносе у плода часто отмечаются множественные пороки развития (гидроцефалия, синдактилия и др.).
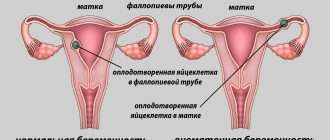
Существуют гипотезы о перерождении ворсинок хориона под влиянием инфекции — вирусов, паразитов (токсоплазмы), а также гипоэстрогении. Пузырный занос в 3 раза чаще развивается при повторных беременностях, у юных пациенток или беременных старше 35-40 лет. Пузырный занос может являться осложнением внематочной беременности и локализоваться в фаллопиевой трубе. Вероятность пузырного заноса повышается при многократных родах, прерываниях беременности, иммунодефиците, тиреотоксикозе, недостаточности в пище животных жиров и витамина А, близкородственных браках.
Классификация
По степени перерождения ворсинок хориона различают полный и частичный пузырный занос. При полной форме пузырного заноса трансформация затрагивает все ворсинчатые элементы хориона; при частичной – лишь их определенную часть. В обоих случаях плод погибает, но развитие пузырного заноса продолжается, что сопровождается быстрыми увеличениями размеров матки.
Полный пузырный занос обычно выявляется на сроках 11-25 недель гестации, чаще содержит диплоидный хромосомный набор 46ХХ, при этом обе Х-хромосомы являются отцовскими. В 3-13% наблюдений встречается комбинация 46ХУ со всеми отцовскими хромосомами. При полном пузырном заносе признаки развития зародыша и эмбриона отсутствуют, визуализируются пузырьки и отечные ворсинки хориона. Клинически полный пузырный занос проявляется увеличением размеров матки по сравнению со сроком беременности. В 20% случаев пузырный занос подвергается злокачественной трансформации и развитию метастатических трофобластических опухолей.
Сроки развития частичного пузырного заноса вариабельны: патология может диагностироваться на сроке 9-34 недель гестации. Частичные пузырные заносы триплоидны (69ХХХ, 69ХХУ, 69ХУУ), в их наборе содержится одна материнская хромосома, макроскопически встречаются фрагменты неизмененного зародыша и плаценты, отечные ворсины хориона. Клинически величина матки соответствуют или меньше срока гестации. Вероятность злокачественной трансформации составляет до 5%.
Кроме этого, встречается деструктивная (инвазивная) форма пузырного заноса, характеризующаяся прорастанием ворсин в глубину миометрия и разрушением тканей. Пролиферирующее вторжение ворсин в миометрий может сопровождаться тяжелым интраперитонеальным кровотечением. По гистотипу в зависимости от соотношения клеточных структур трофобласта выделяют смешанный, синцитиальный, цитотрофобластический пузырный занос.
Симптомы пузырного заноса
В процессе ведения беременности предположить наличие пузырного заноса можно по ряду характерных признаков. Одним из ведущих симптомов служит выделение из половых путей жидкой темной крови, содержащей отторгнутые пузырьки заноса. Кровотечение может приводить к значительной анемизации беременной и даже принимать угрожающий для жизни характер. При инвазивной форме глубокое прорастание элементов пузырного заноса в толщу миометрия может осложняться прободением матки и массивным внутрибрюшным кровотечением.
Вследствие быстрого разрастания пузырьков заноса происходит сравнительно быстрое увеличение матки, при котором ее размеры не соответствуют предполагаемому гестационному сроку. При пузырном заносе часто отмечается токсикоз, сопровождающийся тошнотой, многократной рвотой, слюнотечением, истощением, нарастающей печеночной недостаточностью, симптомами гестоза, преэкламсии и эклампсии уже в I триместре.
Поскольку при пузырном заносе плод, как правило, погибает в ранние сроки, то отсутствуют достоверные признаки беременности – части плода не определяются пальпаторно и с помощью УЗИ, сердцебиение не прослушивается и не регистрируется аппаратными методами, движения плода отсутствуют. При этом проведение биологических и иммунологических тестов на беременность дает положительный результат.
В 30-40% наблюдений у пациенток выявляются двусторонние текалютеиновые кисты, которые самостоятельно регрессируют после удаления пузырного заноса. Наибольшую опасность пузырный занос представляет ввиду возможности возникновения злокачественных гестационных трофобластических опухолей, метастазирующих в стенки вульвы и влагалища, легкие, головной мозг, органы брюшной полости.
Осложнения
Угрожающим осложнением пузырного заноса может стать развитие хорионэпителиомы (хорионкарциномы) — злокачественной формы трофобластической болезни. Хорионэпителиома характеризуется инвазивным прорастанием матки, массивным метастазированием в легкие, печень, головной мозг и может приводить к летальному исходу. Нередко после пузырного заноса развиваются внутриматочные инфекции, метротромбофлебит, тромбозы, септицемия. У 30% женщин после пузырного заноса отмечается бесплодие, у 14% — аменорея.
Диагностика
При диагностике пузырный занос дифференцируют с многоплодием, многоводием, беременностью на фоне миомы матки, самопроизвольным выкидышем. К отличительным особенностям относится наличие в кровянистых выделениях пузырьков, обычно наблюдаемое перед изгнанием пузырного заноса. При гинекологическом исследовании определяется плотноэластическая консистенция матки с участками чрезмерного размягчения, превышение размеров матки гестационного срока.
УЗИ выявляет увеличение матки при отсутствии в ней плода, гомогенную мелкокистозную ткань (симптом «снежной бури»), наличие текалютеиновых кист яичников диаметром свыше 6 см. При проведения фонокардиографии плода сердцебиение не регистрируется. По показаниям при пузырном заносе может проводиться УЗГСС, гистероскопия, лапароскопическая эхография, диагностическая лапароскопия.
При подозрении на развитие пузырного заноса обязательно исследуется содержание хорионического гонадотропина (ХГЧ); при необходимости выполняются биохимические пробы печени, определение креатинина и коагулограммы. Для исключения метастатических отсевов пузырного заноса проводится рентгенография органов грудной клетки, брюшной полости, КТ или ЯМРТ головного мозга. После удаления пузырного заноса производится гистологическое исследование и определение кариотипа.
Лечение пузырного заноса
При выявлении пузырного заноса лечебная тактика заключается в его удалении. Пузырный занос удаляют путем вакуум-аспирации с контрольным кюретажем после предварительной дилатации шейки матки. Для лучшего сокращения матки назначают окситоцин или питуитрин. Иногда наблюдается самостоятельное изгнание пузырного заноса из полости матки. При развитии угрожающего кровотечения или выполненной репродуктивной функции производится гистерэктомия — удаление матки без придатков. Удаленные ткани в обязательном порядке подлежат гистологическому изучению.
После эвакуации пузырного заноса в течение следующих 2-х месяцев у пациентки проводится еженедельное определение ХГЧ в сыворотке крови, УЗИ малого таза 1 раз в 2 недели, рентгенография легких. При отсутствии признаков развивающейся хорионэпителиомы последующая химиотерапия не показана. Диспансерное наблюдение онкогинеколога после перенесенного пузырного заноса осуществляется в течение 2-х лет. На этот срок рекомендуется предохранение от беременности с помощью оральной контрацепции.
Прогноз и профилактика
Проведение профилактической химиотерапии показано, если после эвакуации пузырного заноса не происходит снижения титра ХГЧ, а также в случае выявления метастазов. У 80% женщин, перенесших пузырный занос, происходит спонтанная ремиссия без необходимости дополнительного лечения. Систематический мониторинг ХГЧ и наблюдение гинеколога помогают своевременно выявлять развивающуюся хорионкарциному и принимать активные меры.
Адекватное лечение пузырного заноса позволяет сохранить репродуктивный потенциал женщины с возможностью последующей нормальной беременности.
Пузырный занос

Пузырный занос – это частный случай трофобластической болезни (специфические опухоли, ассоциированные с беременностью). Для этой патологии характерна частичная или полная гидропическая дегенерация хориальных ворсин, когда в их просвете скапливается патологическая жидкость. Хорион не может выполнять присущие ему функции, в результате чего плод на ранних стадиях, как правило, погибает. Гибели плода также может способствовать аномальный кариотип.
О заболевании
Пузырный занос представляет собой доброкачественную опухоль, при которой нарушается рост и развитие трофобласта. Из последнего в норме должен развиться хорион, который вскоре трансформируется в плацентарную ткань. При полном пузырном заносе этот процесс не происходит.
Заболевание встречается с частотой 1 случай на 800-3000 родов. Как правило, патология развивается у молодых (до 30-летнего возраста) или возрастных (старше 40 лет) пациенток. Затрагивает женщин, имеющих неопределенное количество сексуальных партнеров. Особую группу риска составляют пары с разницей в возрасте более 10 лет и лица подросткового возраста.
На данный момент актуальна генетическая теория патогенеза. Во-первых, развитие пузырного заноса происходит в результате нарушения развития плодного яйца вследствие хромосомных аббераций. Во-вторых, происхождение связано с преобладанием отцовских хромосом в кариотипе зародыша. Причиной этого может быть оплодотворение одной яйцеклетки несколькими сперматозоидами, либо одним сперматозоидом с диплоидным (удвоенным) набором хромосом. Наблюдаются аномалии развития и уродства плода.
Основными проявлениями пузырного заноса являются кровотечения из матки (вместе с кровью часто выделяются белесые пузырьки) и высокий уровень хорионического гонадотропина (ХГЧ). При проведении бимануального обследования выявляются большие размеры матки, которые не соответствуют сроку гестации. Для подтверждения диагноза требуется проведение ультразвукового сканирования и определение концентрации в крови ХГЧ. Лечение заболевания заключается в вакуум-аспирации патологического образования и последующем динамическом наблюдении за пациенткой.
После пузырного заноса при беременности на ранних сроках всегда существует риск злокачественной трофобластической опухоли. Однако чаще всего наступает полное излечение (в 80% случаев). Для своевременной диагностики злокачественной трансформации хориальной ткани в динамике оценивается концентрация ХГЧ. Обычно она нормализуется через 2 месяца после вакуум-экстракции патологического образования. Если через 8 недель определяется повышенный уровень ХГЧ, то высока вероятность хорионкарциномы – требуется дополнительное обследование.
Специфической профилактики пузырного заноса не существует, но можно снизить риск возникновения данной патологии. Для этого рекомендуется предгравидарная подготовка обоих супругов накануне зачатия.
Классификация пузырного заноса
Пузырный занос может быть двух видов:
- Полный. Все ворсины хориона подверглись гидропической дегенерации и сдавливают кровеносные сосуды, из-за чего кровоток отсутствует. Трофобласт патологически пролиферирует. При этом эмбрион/плод не обнаруживается. Подобная ситуация чаще всего связана с аномалиями оплодотворения. При кариотипировании обнаруживаются патологические хромосомные наборы, которые свидетельствуют о том, что либо оплодотворилась пустая яйцеклетка без хромосом (одним или двумя сперматозоидами), либо сперматозоиды имели аномальный хромосомный набор.
- Частичный. Эта ситуация, как правило, наблюдается при триплоидном хромосомном наборе, когда в одну яйцеклетку одновременно проникают 2 спермия. В результате только часть ворсин хориона подвергается гидропической дегенерации, поэтому плод может развиваться, однако чаще всего случается его гибель (хориальные/плацентарные ворсины являются функционально неполноценными).
В зависимости от гистологических характеристик пузырный занос классифицируется на 3 типа:
- Простой – имеется только отек стромы и кистозная дегенерация ворсин.
- Пролиферирующий – содержит большое количество ядер, эпителий утолщен (несмотря на высокий пролиферативный потенциал, онкологические риски не повышаются).
- Деструирующий – гидропически измененные ворсины преодолевают барьер из базальной пластины и проникают в толщу мышечной оболочки матки. Представляет опасность перфорации маточной стенки.
Симптомы пузырного заноса
Основными симптомами пузырного заноса могут быть:
- кровянистые выделения из половых путей, которые отмечаются практически у всех женщин с данной патологией – этот симптом возникает на ранних сроках либо во втором триместре и обусловлен отслойкой плаценты от децидуальной оболочки;
- увеличение размеров матки, которое опережает предполагаемый срок беременности;
- повышение уровня артериального давления – примерно у 30% женщин с данной патологией;
- неукротимая рвота беременных в первом триместре;
- учащение пульса и дрожание кончиков пальцев, которое обусловлено вторичным тиреотоксикозом (ХГЧ имеет сходство с тиреотропным гормоном, поэтому может повышать функциональную активность щитовидной железы);
- тека-лютеиновые кисты яичников, которые могут достигать больших размеров – их развитие обусловлено постоянной стимуляцией гонадной ткани высокими концентрациями хорионического гонадотропина.
Во время эвакуации пузырного заноса повышается риск эмболии легочной артерии, когда частички хориальных ворсин могут попасть в капилляры и далее в легочные сосуды. Это сопровождается выключением части легкого из газообмена, в результате чего появляется дыхательная недостаточность, проявляющаяся в первую очередь одышкой. Риск этого осложнения составляет 2%.
Причины пузырного заноса
Причина пузырного заноса кроется в патологическом оплодотворении. Факторами риска этого заболевания могут являться:
- раннее наступление первой беременности;
- иммунные нарушения;
- дефицит в пище каротина и аскорбиновой кислоты;
- недостаток белков;
- воспалительные заболевания органов малого таза;
- генетическая предрасположенность;
- молодой возраст беременной (для простого пузырного заноса) и возраст старше 40 лет (для пролиферирующего варианта);
- наличие пузырного заноса в анамнезе;
- низкий социально-экономический статус пары;
- сопутствующие соматические заболевания пары.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Источник https://diseases.medelement.com/disease/%D0%B0%D0%BD%D0%BE%D0%BC%D0%B0%D0%BB%D0%B8%D1%8F-%D0%B7%D0%B0%D1%87%D0%B0%D1%82%D0%B8%D1%8F-%D0%BF%D0%BB%D0%BE%D0%B4%D0%B0-%D0%BF%D1%83%D0%B7%D1%8B%D1%80%D0%BD%D1%8B%D0%B9-%D0%B7%D0%B0%D0%BD%D0%BE%D1%81/14271
Источник https://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/hydatidiform-mole
Источник https://www.smclinic.ru/diseases/puzyrnyy-zanos/
- Список использованной литературы: 1) Woolf SH, Battista RN, Angerson GM, Logan AG, Eel W. Canadian Task Force on Preventive Health Care. New grades for recommendations from the Canadian Task Force on Preventive Health Care. Can Med Assoc J 2003;169(3):207-8. 2) Айламазян Э.К.. Гинекология, С-Пб, СпецЛит, 2008 , С. 296-301. 3) Онкология:Национальное руководство /под ред. ЧиссоваВ.И., Давыдова М.И. 2013.-1072. 4) WOMEN AND NEWBORN HEALTH SERVICE . CLINICAL GUIDELINES GYNAECOLOGY ABNORMALITIES OF EARLY PREGNANCY. REFERENCES (STANDARDS) 1.Charing Cross Hospital Trophoblast Disease Service: Info for Clinicians. 5) Avail at http://www.hmole-chorio.org.uk/index.html. 6) Мещерякова Л.А. Стандартное лечение трофобластической болезни. Практическая онкология. Т.9. №3-2008. С.160-170. 7) Американский колледж акушеров и гинекологов (ACOG). Руководство. Диагностика и лечение гестационноготрофобластическойболезни.Вашингтон (округ Колумбия); 2004 13 июня с. (ACOG Бюллетень практика, нет 53).. [49 ссылки].