Лекарства при бесплодии у мужчин: зачем они?

Проблемы бесплодия становятся все более распространенными в современном мире. Нередко страдает и репродуктивное здоровье мужчин, что связано с нарушениями синтеза половых гормонов, соматическими болезнями и влиянием внешних факторов. Современные лекарства, применяемые в лечении бесплодия, дают возможность увеличить количество сперматозоидов и улучшить мужскую фертильность. Поговорим о различных методах лечения мужского бесплодия.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Проблема бесплодия у мужчин
Почти 15% людей репродуктивного возраста страдают бесплодием, причем около 40% из них — мужчины. По данным статистики, от 10 до 20% всех мужчин имеют низкое количество сперматозоидов, а от 2 до 3% мужчин совершенно бесплодны и не производят сперматозоидов. После комплексного обследования, когда врач полностью оценил состояние здоровья и определил причины бесплодия у мужчины, ему могут быть назначены некоторые лекарства.
Так, мужчины могут принимать препараты от бесплодия, чтобы увеличить количество сперматозоидов и их подвижность. Лекарства могут влиять на мужские гормоны, количество которых должно быть достаточным для выработки здоровых сперматозоидов. Передняя доля гипофиза отвечает за контроль синтеза мужских гормонов и, следовательно, производство сперматозоидов.
Проблема синтеза мужских гормонов
Около 2% мужчин, имеющих бесплодие, страдают вторичным гипогонадизмом (поражением гипофиза). Когда гипофиз плохо функционирует и выделяет гормоны в недостаточном объёме, резко тормозится производство спермы и синтез тестостерона (основной половой гормон). У мужчин в этом состоянии либо не будет качественных сперматозоидов вообще, либо будет небольшое количество полноценных половых клеток. Это состояние поддается лечению, подобная форма бесплодия преодолима за счет приема лекарств.
Тем не менее, существует немного лекарств для мужчин, которые эффективно работают в качестве стимуляторов производства спермы или нормализуют синтез половых гормонов. Эти препараты изучаются не один год, определяется их активность и безопасность при лечении мужского бесплодия. Стоит разобраться, как эти препараты улучшают фертильность мужчин.
Как лекарства влияют на фертильность мужчин?
Препараты, которые сегодня применяют для лечения бесплодия у мужчин, действуют следующим образом:
- Стимулируют выработку гормонов.
Таблетки и инъекции, которыми лечат бесплодие, содержат синтетические гормоны или гормоноподобные вещества. Они устанавливают баланс между различными гормонами, ответственными за репродукцию, и повышают уровень тестостерона у мужчин.
- Улучшают производство спермы.
Основным фактором, влияющим на мужскую фертильность, является неспособность половых органов производить качественную сперму. В таких случаях лекарства увеличивают выработку здоровых и подвижных сперматозоидов. В некоторых случаях лекарства также увеличивают производство семенной жидкости, которая сохраняет половые клетки жизнеспособными.
Влияние препаратов на здоровье в целом

Помимо влияния непосредственно на физиологию гениталий, лекарства улучшают мужское здоровье в целом, регулируя определенные обменные процессы. Так, часть лекарств нормализует уровень сахара в крови, что негативно влияет на здоровье. Иногда повышенное содержание сахара в крови вызывает бесплодие как у мужчин, так и у женщин. В таких случаях препараты помогают контролировать уровень сахара в крови, предотвращая диабет и бесплодие.
Лекарства могут стимулировать кровоток в области малого таза. Препараты для лечения бесплодия не только восстанавливают деятельность репродуктивных органов, но и стимулируют кровоток в малом тазу. Это благоприятно влияет на интимное здоровье, когда бесплодие является результатом нарушения кровообращения в области половых органов.
Часть препаратов увеличивает либидо. Средства для лечения бесплодия также содержат некоторые компоненты, которые помогают повысить сексуальное влечение мужчин, улучшая интимную жизнь пары.
Какие препараты применяют и какие болезни они могут устранить?
Большинство традиционных препаратов от бесплодия, назначаемых женщинам, могут также использоваться для лечения мужского бесплодия, так как одни и те же гормоны контролируют размножение у обоих полов. Кроме того, некоторые дополнительные препараты устраняют сопутствующие болезни, мешающие нормальной репродуктивной функции.
Для лечения бесплодия у сильного пола могут применяться:
- Кломифен — это нестероидный препарат. Он увеличивает производство гормонов гипофиза, которые дают команду яичкам на выработку тестостерона, стимулирующего синтез здоровой спермы.
- Гонадотропины стимулируют яички, чтобы они вырабатывали тестостерон и сперму. Иногда их используют в сочетании с вспомогательными репродуктивными технологиями.
- Летрозол используется для лечения проблем со спермой, вызванных гиперэстрогенией (повышен уровень эстрогенов). Он повышает уровень тестостерона в организме, что увеличивает количество сперматозоидов.
- Синтетические таблетки, инъекции или гели тестостерона используются для восполнения низкого уровня естественного тестостерона в организме. Форма геля безопаснее, чем таблетки. В настоящее время популярно применение трансдермального тестостерона.
- Бромокриптин предотвращает выброс гормона пролактина в организме, который вызывает снижение уровня тестостерона. Это полезно для мужчин, у которых есть нарушение сперматогенеза из-за гиперпролактинемии (проблемы, болезни гипофиза).
- Имипрамин используется для лечения ретроградной эякуляции. Он предотвращает аномальную эякуляцию спермы из мочевого пузыря в половой член.
- Антибиотики и противогрибковые препараты используются, когда выявлены инфекционные болезни (бактериальные и грибковые инфекции репродуктивной системы).
Как долго мужчины должны принимать лекарства от бесплодия?

Все зависит от общего состояния, точного диагноза и реакции организма на терапию. У каждого препарата свой курс лечения. Кломифен обычно принимается до трех раз в неделю. Каждый цикл терапии будет длиться от трех до шести месяцев. Безопасно принимать препарат в низких дозах в течение двух лет, пока уровень гормонов не станет нормальным.
Гонадотропины включают две-три инъекции в неделю. Каждый цикл лечения будет продолжаться шесть месяцев. Если количество сперматозоидов не улучшается после шести месяцев, режим лечения меняется, добавляется второй препарат. Терапия продолжается в течение одного-двух лет, пока уровень гормонов не станет нормальным.
Летрозол обычно принимают по одной таблетке в неделю. Все процедуры направлены на увеличение количества сперматозоидов, текучести спермы, повышение либидо и различные аспекты, связанные с фертильностью. Однако шансы на улучшение рождаемости различны в каждом конкретном случае.
Медикаментозная терапия бесплодия может определяться только врачом. Самолечение в данном случае недопустимо.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Мужское бесплодие
Бесплодие – это проблема, с которой может столкнуться как пожилой мужчина, так и молодой человек. Каковы причины снижения фертильности у сильного пола? Какие методы лечения предлагает современная медицина при мужском бесплодии? Как не допустить возникновения проблемы? Ответы на интересующие вас вопросы вы найдете в этой статье.

Основные причины мужского бесплодия
Чтобы зачатие состоялось, у мужчины должна вырабатываться здоровая сперма. В ней должно находиться достаточное количество сперматозоидов с нормальной подвижностью. Кроме того, сперматозоиды должны иметь возможность передвигаться по семявыносящим протокам наружу, чтобы попасть во влагалище и матку. Если любое из указанных выше условий нарушено, возникает мужское бесплодие.
Причины мужского бесплодия
Чтобы зачатие произошло, в сперме должны быть сперматозоиды в достаточном количестве. Кроме того, они должны иметь нормальную структуру и подвижность, а также возможность передвигаться из яичка наружу, чтобы попасть внутрь влагалища и матки. Когда какое-либо из указанных условий нарушено, возникает мужское бесплодие, или МКБ-10 (по международной классификации болезней).
Список причин бесплодия у мужчин включает:
- Варикоцеле. Представляет собой расширение вен внутри мошонки, вследствие чего в яичках нарушается кровоток и повышается температура. Это отрицательно воздействует на выработку спермы. Варикоцеле встречается примерно у 40 % мужчин с репродуктивными проблемами и является обратимым состоянием.
- Обструкция семявыносящих протоков или других структур. Из-за закупорки протоков, сперматозоиды не могут попасть наружу, что приводит к бесплодию мужчины. Обструкция может возникать вследствие инфекционных болезней, травм или некоторых наследственных заболеваний, таких как кавернозный фиброз.
- Окислительный стресс в эякуляте. Большое количество свободных радикалов в сперме (из-за курения, неблагоприятной экологической ситуации, воздействия электромагнитных излучений и иных факторов) приводит к повреждениям сперматозоидов.
- Эндокринные расстройства. Мужское бесплодие наступает вследствие нарушения выработки некоторых гормонов (пролактина, тестостерона и пр.) яичками, щитовидной железой, гипоталамусом и гипофизом.
- Наследственные патологии. У мужчин, страдающих наследственным синдромом Клайнфельтера (две Х-хромосомы и одна Y-хромосома вместо одной Х и одной Y), наблюдается аномальное развитие половых органов и нарушение выработки сперматозоидов. К другим генетическим причинам, способным вызвать мужское бесплодие, принадлежат синдром Картагена и синдром Калманна.
- Инфекционные заболевания. Орхит (воспаление яичка), эпидидимит (воспаление придатков) и заболевания, передающиеся половым путем, способны нарушить выработку спермы или привести к образованию рубцов в семявыносящих протоках. Хламидийная инфекция негативно сказывается на качестве спермы.
- Проблемы с осуществлением полового акта. К ним принадлежат преждевременное семяизвержение, эректильная дисфункция, болезненные ощущения во время секса, а также анатомические аномалии, например, гипоспадия, при которой отверстие уретры смещено вниз.
- Тепловые факторы. Сперма вырабатывается при температуре, которая немного ниже температуры тела. Поэтому длительное воздействие высоких температур (например, при использовании автомобильных сидений с подогревом) или продолжительное болезненное состояние при температуре выше 38 °С могут спровоцировать временное мужское бесплодие.
- Ретроградная эякуляция. В случае этой патологии, семенная жидкость попадает не наружу, а забрасывается в мочевой пузырь.
- Иммунологические факторы. В организме некоторых мужчин образуются антитела, уничтожающие сперматозоиды.
Среди других причин мужского бесплодия следует отметить воздействие токсинов, неопущение яичек, новообразования, прием некоторых лекарств, злоупотребление алкоголем и т.д.
Влияет ли свинка на мужское бесплодие?
В перечень возможных инфекционных причин мужского бесплодия входит также такое заболевание, как свинка (эпидемический паротит). У мужчин паротит может вызвать осложнение в виде орхита, из-за чего может развиться бесплодие.
Симптомы мужского бесплодия
Характерных симптомов мужского бесплодия обычно нет (кроме ненаступления беременности женщины). При эрекции, половом акте и эякуляции никаких нарушений не наблюдается. Количество и внешний вид спермы кажутся вполне нормальными.
Указывать на репродуктивные проблемы могут симптомы сопутствующих заболеваний, вызвавших мужское бесплодие. К примеру, при варикоцеле могут начать беспокоить тянущие боли в мошонке, ощущение тяжести в яичке и др. Возможен и бессимптомный вариант течения этой болезни, особенно на ранних стадиях. В таких случаях обнаружить варикоцеле можно с помощью визуального осмотра и пальпации, так как пораженные вены на мошонке увеличиваются в размере.
Как диагностировать мужское бесплодие
Основанием для подозрения в бесплодии является ненаступление зачатия у партнерши мужчины при регулярной половой жизни без использования контрацепции в течение 12 месяцев (если мужчина младше 40 лет) или 6 месяцев (если мужчина старше 40 лет).
Для успешной борьбы с проблемой крайне важна правильная диагностика мужского бесплодия, которая помогает выявить точные причины и подобрать необходимое лечение. С целью диагностики инфертильности врач сначала производит физический осмотр мужчины. Он исследует яички, их придатки, семявыносящие протоки, а также семенные канатики (чтобы исключить варикоцеле) и др. Бесплодие любой этиологии негативно отражается на качестве спермы. Поэтому самый важный этап диагностики – исследование семенной жидкости (спермограмма). Этот метод позволяет выявить любые отклонения в сперме, к примеру, низкое количество подвижных сперматозоидов, недостаточный объем спермы, повышенное количество лейкоцитов, плохую подвижность сперматозоидов либо их отсутствие и др.
Кроме того, могут применяться следующие методы:
- тест на гормоны (ФСГ, ЛГ, ТТГ, тестостерон, пролактин);
- генетическое тестирование (исследование кариотипа и др.);
- трансректальное УЗИ для обследования простаты и семявыводящих протоков;
- исследование на антитела к спермальным антигенам.
Формы бесплодия у мужчин
В медицине выделяются 4 основных формы бесплодия у лиц мужского пола:
- Секреторное. Яички не вырабатывают достаточного количества сперматозоидов либо большая их часть имеет плохую подвижность или дефекты строения.
- Обтурационное. Диагностируется в случае непроходимости семявыводящих протоков, придатков яичка или семявыбрасывающего протока (очень редко).
- Иммунологическое. Причиной проблемы становится иммунологическая несовместимость пары (иммунные клетки женщины уничтожают сперматозоиды) или выработка антител в организме самого мужчины.
- Идиопатическое. Такой диагноз ставится, если всестороннее обследование пары не выявило видимых причин.
Способы лечения мужского бесплодия
Лечится ли мужское бесплодие? Лечение мужского бесплодия зависит от причины, которой оно было вызвано. Обтурационная форма инфертильности устраняется при помощи оперативного вмешательства. То же самое касается и варикоцеле. Серьезные проблемы с уровнем гормонов требуют проведения гормональной терапии, а тяжелые инфекционные заболевания – применения антибиотических средств. Эректильная дисфункция подлежит лечению препаратами для улучшения эрекции (ингибиторами ФДЭ5).
В любом случае мужское бесплодие лечится, но делать это нужно комплексно.
При идиопатическом и других видах бесплодия могут назначаться специальные препараты для улучшения мужской фертильности, содержащие повышенные дозы L-карнитина, цинка, витамина Е и других важных веществ. Одним из таких препаратов является Сперотон, который показал свою эффективность. В частности, Сперотон:
- повышает концентрацию сперматозоидов;
- увеличивает их подвижности и количество сперматозоидов с нормальным строением;
- уменьшает окислительный стресс в эякуляте (антиоксидантный эффект) и др.
ЭКО при мужском бесплодии
Если лечение мужского бесплодия не приносит результата или если проблема является неизлечимой, применяются вспомогательные репродуктивные технологии (сокр. ВРТ). К ним принадлежат:
- Экстракорпоральное оплодотворение (ЭКО). Оплодотворение яйцеклетки сперматозоидом осуществляется в пробирке («in vitro»). ЭКО при мужском бесплодии применяется, если сперматозоиды не достигают яйцеклетки природным способом по какой-либо причине.
- Интрацитоплазматическая инъекция сперматозоида (ИКСИ). Технология, при которой сперматозоид вводят прямо в цитоплазму яйцеклетки. Используется при ЭКО для повышения вероятности оплодотворения.
- Внутриматочная инсеминация. Заключается во введении в цервикальный канал спермы, полученной вне сексуального акта.
- Аспирация тканей яичка или сперматозоидов. При лечении мужского бесплодия могут использоваться микрохирургические технологии TESE, PESA и MESA. Они необходимы в случаях, когда получение сперматозоидов естественным путем не представляется возможным.
Профилактика мужского бесплодия
Некоторые виды мужского бесплодия (в частности, вызванные наследственными заболеваниями) предотвратить нельзя. Однако нарушения репродуктивной функции зачастую возникают из-за неправильного образа жизни, курения и прочих факторов, не связанных с болезнями. Чтобы избежать проблем со здоровьем и потом не лечить бесплодие, придерживайтесь следующих рекомендаций:
- полноценно отдыхайте и спите достаточное количество времени;
- будьте физически активными – занимайтесь спортом, регулярно гуляйте на свежем воздухе;
- избегайте алкоголя или минимизируйте его употребление, не курите;
- избегайте перегревания яичек;
- исключите воздействие вредных веществ (тяжелых металлов, пестицидов и других токсинов);
- своевременно лечите заболевания половой системы, эндокринные болезни и др.
Выполнение этих рекомендаций не только предотвратит бесплодие, а и поможет бороться с ним, если вы все же столкнулись с этой неприятной проблемой. И помните, что лечить мужское бесплодие нужно только под наблюдением врача.
Мужское бесплодие
Термин «мужское бесплодие» объединяет различные патологии репродуктивной системы, связанные с невозможностью зачать потомство. Проявляется в количественном и качественном изменении сперматозоидов, а также в нарушении их транспортировки по семявыносящим протокам. Может иметь моно- или мультифакторную природу развития и требует детального обследования. В процесс диагностики и лечения могут быть вовлечены следующие специалисты: андролог, уролог, иммунолог, ангиолог, хирург.
На заметку! Согласно статистике, на мужской фактор бесплодия в семейных парах приходится 45% случаев, на женский – 40%. Оставшиеся 15% занимают смешанные, иммунологические и идиопатические формы бесплодия. Первым обследование должен проходить мужчина, так как это занимает меньше времени и средств.
Мужская репродуктивная система: общие сведения

Сперматозоид – мужская половая клетка, участвующая в зачатии. Он состоит из хвоста, шейки и головки с генетическим материалом отцовского организма. Зарождение, созревание и транспортировку сперматозоидов во влагалище обеспечивают мужские репродуктивные органы:
- Яички – основные парные органы. Располагаются в кожаном мешочке (мошонке) и состоят из множества извитых трубочек – семенных канальцев. Отвечают за выработку сперматогенез и секрецию тестостерона.
- Придатки яичек – парные трубчатые структуры. Являются частью транспортной системы и обеспечивают созревание гамет.
- Семенные пузырьки – вырабатывают насыщенную фруктозой жидкость, которая служит источником энергии для созревших клеток.
- Предстательная железа – еще один источник питательной среды.
- Бульбоуретральные, или куперовы железы – производят жидкость, которая смазывает проток уретры и нейтрализует остаточную кислотность протоков.
- Семявыносящие и семяизвергающие протоки – разветвленная система мышечных трубок, которая транспортирует сперматозоиды и различные секреты в уретру пениса.
В основе работы репродуктивной системы лежит гормональная регуляция. Гипоталамо-гипофизарный комплекс отвечает за выработку гонадотропинов, которые контролируют работу половых структур. Основные гормоны:
- ФСГ (фолликулостимулирующий гормон) – стимулятор роста семявыносящих канальцев и продукции сперматозоидов;
- ЛГ (лютеинизирующий гормон) – активизирует спермогенез и выработку тестостерона яичками;
- тестостерон – отвечает за развитие мужской половой системы и поддержание функции размножения (формирование репродуктивных органов, развитие вторичных признаков, поддержание нормального либидо, мышечной массы).
В отличие от женской репродуктивной системы основная часть мужских половых органов расположена снаружи, что делает их более уязвимыми. Различают 2 основные формы бесплодия: секреторную и обтурационную.
Секреторная форма мужского бесплодия: причины
Секреторное бесплодие связано с нарушением производства сперматозоидов. Яички вырабатывают гаметы либо в недостаточном количестве, либо с различными дефектами, что в одинаковой степени затрудняет процесс зачатия. Основные причины:
- Неопущение яичка в мошонку, или крипторхизм – останавливает процессы образования половых клеток.
- Нарушение гормонального фона (недостаток тестостерона, высокий уровень кортизола) – замедляет функцию сперматогенеза.
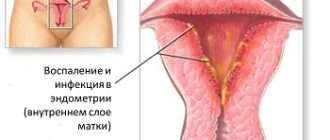
- Инфекционные процессы в органах малого таза – туберкулез, сифилис, брюшной тиф, эпидемический паротит с поражением железистых тканей (орхит) негативно влияют на репродуктивную функцию мужчины и часто приводят к бесплодию.
- Варикоцеле – нарушение оттока венозной крови провоцирует ее застой и угнетают функции яичек. Выработка сперматозоидов снижается.
- Водянка –- скопление жидкости сдавливает ткани яичка и нарушает кровоснабжение (сходный эффект проявляется при запущенной паховой грыже).
- Радиационное излучение – сперматогенная ткань очень чувствительна к радиации и легко повреждается.
- Высокие температуры (посещение бань, саун, ношение тесной одежды из недышащих тканей) угнетают функцию сперматогенеза.
- Длительный прием лекарственных препаратов – антибиотиков, противоопухолевых средств, противоэпилептических лекарств.
- Генетический фактор – синдром Клайнфельтера, синдром де Кастелло и другие врожденные заболевания приводят к поражению спермогенного эпителия.
- Механическое повреждение (частые удары, профессиональное занятие велоспортом) сдавливают область промежности и нарушают кровообращение железистой ткани.
Обтурационная форма и ее причины
Развивается в ходе нарушения структуры половых протоков, в результате чего сперматозоиды не могут выйти в мочеиспускательный канал. Причины:
- врожденные аномалии (отсутствие придатка яичка, сужение или отсутствие семявыносящего протока);
- сдавливание протока кистой или опухолью;
- рубцевание тканей в результате травмы, операции или инфекционного процесса.
Другие виды мужского бесплодия
Помимо секреторной и обтурационной форм, существует иммунологическая форма бесплодия, вызванная иммунологической несовместимостью пары. На нее приходится до 15% всех случаев бесплодия. В этом случае организм вырабатывает антитела к сперматозоидам – чаще в организме женщины, реже – в организме самого мужчины.
Причиной временного бесплодия могут стать длительные и/или сильные стрессы, выраженный гиповитаминоз, недостаток белка в организме, а также пристрастие к алкоголю и табаку. Наиболее редкая форма мужского бесплодия – идиопатическая, когда врач не в состоянии обнаружить причину патологии (встречаемость – 0,5-1% случаев).
Диагностика
Чтобы узнать, лечится ли мужское бесплодие, необходимо пройти полное обследование половой системы. После консультации с врачом и первичного осмотра пациент проходит обязательные диагностические тесты – спермограмму и анализ крови на гормоны. Дополнительные процедуры (УЗИ органов малого таза, дуплексное сканирование сосудов) назначают по мере необходимости.
Спермограмма – основной тест на фертильность. Для подтверждения достоверности ее следует повторить 2-3 раза, соблюдая обязательное требование к подготовке: воздержание от половых контактов и мастурбации на 2–3 дня (но не более 5 дней).
- Объем – 2-5 мл (чайная ложка). Снижение значения говорит о гипофункции половых желез. Объем спермы менее 2 мл сводит вероятность зачатия к минимуму.
- Кислотно-щелочной баланс влияет на подвижность сперматозоидов. Нормальное значение – pH 7,2–8. В кислой среде спермии теряют подвижность и быстро погибают.
- Вязкость – не более 20,0 мм (в идеале – 5,0 мм). Слишком вязкая сперма не позволяет гаметам продвигаться в нужном направлении.
- Период разжижения – до 60 минут.
- Общее количество сперматозоидов в эякуляте – не менее 60 млн.
- Количество в 1 мл – не менее 20 млн.
Подвижность спермиев определяет их способность благополучно преодолеть цервикальный канал и достичь яйцеклетки. Для этого их движения должны быть достаточно быстрыми и направленными по прямой. Это свойственно далеко не всем сперматозоидам, поэтому при оценке подвижности принято использовать специальную градацию:
- Категория А – абсолютная норма: спермии движутся быстро и по прямой траектории.
- Категория В – движутся по прямой траектории, но с меньшей скоростью.
- Категория С – двигаются быстро, но не по прямой (совершают вращательные движения на месте или по кругу). Такие гаметы имеют мало шансов достичь яйцеклетки. Причина патологии в нарушении строения шейки или хвоста сперматозоида.
- Категория D – полностью неподвижные клетки.
В эякуляте здорового мужчины концентрация клеток категорий А и В должна составлять не менее 50%, из них категории А – не менее 25%. При снижении данного показателя ставят диагноз астенозооспермия (70% случаев мужского бесплодия). Если подвижные спермии отсутствуют, ставят диагноз некрозооспермии.
На заметку! С 2010 года ВОЗ использует альтернативную систему градации половых клеток: прогрессивно-подвижные сперматзоиды, непрогрессивно-подвижные (двигаются по кругу малого радиуса) и неподвижные. Согласно этой системе, в спермограмме здорового мужчины должно наблюдаться не менее 40% подвижных в целом и не менее 32% прогрессивно-подвижных сперматозоидов.
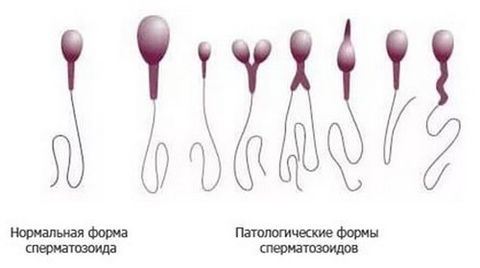
Морфология половых клеток:
- Уровень нормальных сперматозоидов – 50%. Снижение значения приводит к тератозооспермии.
- Незрелые спермии – не более 4% от общего числа. Их количество зависит от частоты половых контактов. При слишком активной половой жизни сперматогенез не успевает восполнять количество зрелых сперматозоидов, что приводит к снижению их общего количества и повышению процента незрелых спермиев.
- Лейкоциты – не более 1 млн в 1 мл и не более 1-2 в поле зрения микроскопа. Превышение значения свидетельствует о наличии воспалительного процесса.
- Эпителиальные клетки – допустимы единичные включения.
- Наличие агглютинации – в норме отсутствует. Наличие агглютинации резко снижает подвижность сперматозоидов и вероятность зачатия.
- Эритроциты – в норме отсутствуют.
Показатели спермограммы изменчивы. Для подтверждения их достоверности следует проводить 2–3 повторных тестирования с перерывом в 14 дней. Соответствующий диагноз будет установлен только после неоднократного подтверждения изменений.
Лечение мужского бесплодия
Для лечения любой формы мужского бесплодия необходимо устранить причину проблемы – вылечить водянку или варикоцеле, отменить прием патогенного препарата, устранить воспалительные процессы и т.п. После этого назначают восстановительный курс для стимуляции функциональной активности сперматогенного эпителия – усиленное питание, щадящий режим, витаминотерапия. В серьезных случаях прибегают к хирургическому лечению, а также гормонозаместительной терапии для поддержания нормальной половой функции мужчины.
Гормонотерапия при мужском бесплодии
Качество спермы зависит от уровня мужских половых гормонов, которые вырабатываются в яичках и коре надпочечников под влиянием гипоталамо-гипофизарной системы. Если гормональная функция этих органов нарушена, приходится прибегать к временной или постоянной гормональной терапии.
На заметку! По данным медицинских исследований, уровень тестостерона в организме мужчины после 30 лет ежегодно снижается на 2–3%, что со временем становится причиной возрастного андрогенного дефицита. Сроки его проявления для каждого мужчины индивидуальны и зависят от исходного уровня тестостерона в организме.
Виды гормональной терапии:
- Заместительная гормональная терапия (ЗГТ) – восполняет дефицит мужских гормонов за счет синтетических аналогов. Применяется, если первопричина заболевания не установлена. Нередко назначается пожизненно.
- Блокирующая гормональная терапия – действует по принципу ребаунд-эффекта (перезагрузки). Прием повышенных доз тестостерона приводит к полному прекращению выработки эндогенного гормона. Считается, что период отдыха, который при этом получают половые железы, позволяет им после отмены искусственного гормона работать лучше.
- Стимулирующая гормонотерапия – применяется если причина гормональной недостаточности лежит в работе гипоталамо-гипофизарной системы. Проводится лечение хорионическим гонадотропином.
Хирургические методы лечения
Хирургия является единственным способом решения обтурационных форм мужского бесплодия, врожденных аномалий половых органов и варикоцеле. Основные направления оперативного вмешательства:
- восстановление проходимости семенных протоков – вазовазостомия, вазоэпидидимостомия;
- нормализация кровотока в области яичек (особенно актуально при варикоцеле) – перевязывание проблемных вен, изменение сечения сосудов, реваскуляризация, склеротомия, шунтирование и др.;
- восстановление структуры половых органов – орхипексия (при крипторхизме), восстановление длины уретры при гипоспадии и т.п.
Исследования всех форм мужского бесплодия показали, что своевременное обращение к врачу и последовательное выполнение всех рекомендаций приводит к выздоровлению и благополучному зачатию ребенка в 40-45% случаев. Оставшимся 55% тоже не стоит терять надежды. Современная медицина предлагает альтернативные способы достижения беременности, в том числе с помощью методики ЭКО и ИКСИ.
Источник https://medaboutme.ru/articles/lekarstva_pri_besplodii_u_muzhchin_zachem_oni/
Источник https://plan-baby.ru/statyi/muzhskoe-besplodie
Источник https://polyclin.ru/articles/muzhskoe-besplodie/