Как лечить бесплодие: самые современные и эффективные методы

Вопрос, как лечить бесплодие, сегодня актуален как никогда. С этой проблемой сталкиваются от 8 до 29% пар. Причина может быть как в женской, так и в мужской репродуктивной системе. В зависимости от причины и формы бесплодия прибегают к консервативному, хирургическому или альтернативному лечению с использованием вспомогательных репродуктивных технологий (ВРТ). Предлагаем подробнее познакомиться с наиболее современными методами.

Как сегодня лечат бесплодие
Любое лечение начинается с организационных мероприятий. В первую очередь необходимо исключить влияние профессиональных вредностей, нормализовать режим труда, отдыха и питания. Во многих случаях это помогает нормализовать репродуктивную функцию еще до начала терапии. Переход к здоровому образу жизни — то, с чего нужно начать лечить мужское и женское бесплодие.
Параллельно с нормализацией образа жизни ищут причину проблем с зачатием. К основным причинам относятся мужской фактор, нарушения в работе яичников или непроходимость труб у женщины. Но имеют место и проблемы с маткой, шейкой матки, иммунитетом. В 25% случаев наблюдается бесплодие неизвестной этиологии, где приходится «вслепую» продвигаться как в диагностике, так и в лечении. Нередко нарушение обусловлено не одной, а несколькими причинами.
Если проблема заключается в инфекции половых органов или нарушении в работе эндокринной системы, прибегают к консервативному лечению. Оно может включать разные виды терапии:
- Противовоспалительную и антибактериальную. К ним прибегают, если обнаружены инфекции, передаваемые половым путем.
- Гормональную. Применяется, если наблюдается нарушение баланса гормонов.
- Иммунотерапию. Обычно назначается мужчинам и женщинам при иммунологическом бесплодии.
- Физиотерапию. Используется в комплексе с медикаментозным лечением для улучшения кровоснабжения органов малого таза и мошонки.
Хирургические методы лечения бесплодия используют, если обнаружено варикоцеле, обструктивная азооспермия или врожденная аномалия вроде эписпадии, крипторхизма.
Вспомогательные методы лечения
Если нормализация образа жизни и ни один из видов лечения бесплодия не принесли результат, то прибегают к вспомогательным репродуктивным технологиям. К ним относятся:
- Искусственная инсеминация спермой. Ее вводят непосредственно в полость матки в обход шеечного канала. Процедуру выполняют строго во время овуляции.
- Искусственное оплодотворение (ЭКО). Достаточно сложная процедура, требующая подготовки. К ЭКО прибегают при трубном бесплодии, эндометриозе, низком качестве спермы у мужчин, необъяснимом (идиопатическом) бесплодии.
- Стимуляция суперовуляции. Направлена на то, чтобы обеспечить выход полноценной яйцеклетки и увеличение шансов на зачатие. К процедуре прибегают при недостаточности и поликистозе яичников, избыточной выработке андрогенов, непроходимости маточных труб, гормональных сбоях у женщины.
- ИКСИ — интрацитоплазматическая инъекция сперматозоида в цитоплазму яйцеклетки. К такому методу прибегают, если снижена концентрация или подвижность сперматозоидов.

В последние годы наиболее предпочтительным методом лечения бесплодия выступает ИКСИ. В некоторых случаях он выступает даже единственным способом зачатия. Сегодня метод применяется во всем мире и позволяет стать родителями почти любым парам с диагнозом «бесплодие». Вероятность оплодотворения с помощью ИКСИ достигает 100%, даже при тяжелом мужском факторе бесплодия. Эффективность объясняется тем, что в процессе выбирают сперматозоиды с наилучшими характеристиками. Процедура ИКСИ может проводиться:
- при снижении концентрации, подвижности или ухудшении качества сперматозоидов;
- неудачной попытке ЭКО (было оплодотворено менее 20% полученных зрелых ооцитов);
- проведении программы созревания ооцитов in vitro (в пробирке);
- использовании сперматозоидов, полученных хирургическим путем или в результате криоконсервации.
Самые современные методы борьбы с бесплодием
В клинике Dr. AkNer применяются наиболее современные методы лечения бесплодия. В основе лежат уникальные авторские методики, которые разработал Акопян Н. Г. — врач-уролог, андролог и сексопатолог с 40-летним опытом в этой сфере.
Для успешной борьбы с бесплодием работа ведется с обоими партнерами, с семейном парой в целом. Для начала обязательно выясняется причина проблем с зачатием. Для этого пара проходит тщательную диагностику, на основании которой определяют, что привело к бесплодию.
Только исходя из причины назначается конкретное лечение. Если оно не приносит результата, используются вспомогательные репродуктивные технологии. Мы работаем индивидуально с каждой парой до положительного результата, которым считаем рождение здорового ребенка. Запишитесь на консультацию к Акопяну Н. Г. в онлайн-чате, специальной форме записи или по нашим контактным номерам.
Диагностика бесплодия у женщин

Прежде чем начинать лечение бесплодия у женщины, нужно точно определить, из-за чего оно возникло. От этого напрямую зависит, как быстро наступит желанная беременность, ведь причин бывает много.
Признаки и причины бесплодия
Диагноз ставится, если пара не может забеременеть в течение года при условии, что они ведут регулярную половую жизнь и не предохраняются. Это основной признак бесплодия. Чтобы выявить причины как можно быстрее, лучше одновременно обследовать обоих партнеров. Женское бесплодие встречается немного чаще и причины могут быть следующими.
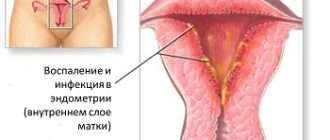
- Инфекции, передающиеся половым путем. Признаки бесплодия в этом случае связаны с хроническим воспалением в малом тазу, которое приводит к непроходимости маточных труб.
- Прерывание беременности в прошлом негативно сказывается на толщине и качестве эндометрия, ответственного за прикрепление и развитие эмбриона.
- Многократные выкидыши сигнализируют о возможном гормональном нарушении, сбое в гемостазе, заболеваниях эндометрия.
- Причиной того, что у пациентки развилось бесплодие, бывает гормональный сбой. Из-за него появляются проблемы с длительностью менструального цикла, овуляцией и сохранением беременности.
- На бесплодие указывают излишнее оволосение на лице и теле, отсутствие волосяного покрова под мышками и на лобке, повышенная жирность кожи — все это признаки гиперсекреции андрогенов (мужских гормонов).
- Отсутствие месячных и выделение молока из груди, не связанное с беременностью, объясняется нарушением работы гипофиза — гиперпролактинемией, когда железа выделяет больше пролактина, чем нужно.
- Ожирение и дистрофия. Жировая ткань напрямую связана с выработкой эстрогена, а от него зависит созревание и развитие фолликулов. Колебания веса приводят к нарушению менструального цикла и мешают забеременеть.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Диагностика бесплодия у женщин

Диагностика бесплодия представляет собой несколько последовательных этапов.
Сбор анамнеза и осмотр
В первую очередь, доктор собирает анамнез пациентки и осматривает ее — это позволяет не только определить предполагаемую причину проблем, но и составить подробный план обследования. Если анамнез касается заболеваний и состояния здоровья в целом, он называется общим. Врача интересует, есть ли у пациентки общесоматические болезни, вредные привычки, контакты с опасными веществами, работает ли она физически. Также он обязательно выясняет цифры артериального давления и показатели глюкозы, спрашивает, как обстоят дела с весом.
При сборе гинекологического анамнеза доктор спрашивает о менструальном цикле, половой жизни, предыдущих абортах или самопроизвольных выкидышах, контрацепции, которой женщина пользовалась до того, как захотела стать мамой. Кроме того, он узнает, есть ли у пациентки инфекционные заболевания половой сферы, патологии органов репродуктивной системы, как проходила предыдущая беременность (если она была) и роды, какое лечение назначалось другими врачами-гинекологами в прошлом.
Гинекологический осмотр позволяет оценить строение половых органов, наличие выделений из них и высыпаний на слизистой и коже, состояние груди, тип оволосения (женский/мужской).
«Негормональные» анализы
Следующий этап обследования и диагностики бесплодия — сдача «негормональных» анализов: ОАК, ВИЧ, гепатит, группа крови и резус-фактор, гемостазиограмма и выявление антител к фосфолипидам, волчаночного антикоагулянта. Часто назначают исследование крови и отделяемого из половых органов для выявления ТОРЧ-заболеваний. Если есть подозрение на иммунное бесплодие, нужно сдать анализ крови, цервикального отделяемого и спермы на наличие АСАТ.
Анализы на гормоны
Проверка гормонального статуса — еще одна ступень обследования. Количество необходимых анализов определяет врач, исходя из анамнеза, осмотра и жалоб пациентки. Это могут быть:
- Половые гормоны (ФСГ, пролактин, ЛГ, эстроген, тестостерон, АМГ, 17-ОП-прогестерон).
- Гормоны щитовидной железы (Т3, Т4, ТТГ).
- Гормоны коры надпочечников (ДЭА-сульфат, ДГА-S, 17-КС, кортизол).
Аппаратная и инструментальная диагностика

После сдачи гормональных анализов, переходят к аппаратной и инструментальной диагностике:
- УЗИ — самый популярный неинвазивный метод исследования. Несмотря на некоторую субъективность, УЗИ дает возможность изучить размеры и положение матки, шейки и яичников, а также оценить состояние эндометрия. Фолликулометрия — отдельный вид ультразвукового обследования — позволяет следить за развитием фолликулов в течение менструального цикла.
- Кольпоскопия — осмотр влагалища и шейки оптическим приспособлением. Он дает возможность диагностировать эрозию шейки, рак, цервицит.
- Раздельное диагностическое выскабливание маточной полости и шеечного канала необходимо для выявления заболеваний эндометрия, полипов, злокачественных опухолей, миом.
- Гистеросальпингография — рентген матки и фаллопиевых труб с контрастным веществом. ГССГ позволяет оценить отклонения в анатомии матки, увидеть спайки и опухолевые образования, проверить проходимость труб.
- Обследование на туберкулез половых органов предполагает проведение проб (Манту, Диаскин), посев менструальной крови (слизи, отделяемого из маточной полости) и рентген легких. При подозрении на непроходимость труб, связанную с туберкулезом, назначают ГССГ.
Когда признаки бесплодия указывают на поражение гипофиза (выделение молока без беременности), необходимо провести рентген черепа и турецкого седла.
Бесплодие и хирургическая диагностика: гистероскопия и лапароскопия

Если у женщины имеются признаки бесплодия, но точную причину заболевания в ходе предыдущих обследований выявить не удалось, пациентке предлагают операцию — диагностическую гистероскопию или лапароскопию.
Гистероскопия представляет собой визуальный осмотр под наркозом внутриматочного пространства и шеечного канала при помощи оптики (гистероскопа). Гистероскоп вводят через шейку матки, не производя никаких уколов или разрезов, а затем последовательно осматривают стенки и внутреннюю полость органа. Исследование дает возможность увидеть кисты, полипы, миомы, отклонения в строении матки. Во время гистероскопии врач оценивает качество эндометрия, а при подозрении на какое-либо заболевание (опухоль, аденомиоз, эндометриоз) может взять кусочек для гистологии. Кроме того, в ходе манипуляции можно удалить небольшие образования (кисты, полипы).
Лапароскопия — хирургическое эндоскопическое вмешательство на органах малого таза, требующее общего наркоза. Диагностика бесплодия посредством лапароскопии назначается при подозрении на эндометриоз, спайки органов малого таза и брюшной полости, непроходимость фаллопиевых труб, миому. Операция предполагает введение приборов через небольшие проколы в брюшной стенке, а это значит, что период восстановления и заживления проходит безболезненно и быстро, вероятность осложнений сведена к минимуму.
Лапароскопия сегодня — самое объективное исследование, при котором хирург собственными глазами видит в лапароскоп все то, что неинвазивные исследования оценивают лишь по косвенным признакам. Помимо диагностики, во время операции может выполняться лечение бесплодия — пациентке убирают спайки и эндометриоидные разрастания, восстанавливают проходимость труб.
Читайте далее

Дом — место отдыха, красота, уют
Как создать уютный дом? Главное — вложить много денег? Вовсе нет. Есть секретные приемы, которые обойдутся недорого, при этом дадут большой эффект.
Лечение бесплодия: все о методах современного лечения женского бесплодия

Бесплодие является острой социальной и демографической проблемой мирового уровня – только по официальной статистике 15% семейных пар в мире (48,5 млн. человек) неспособны к зачатию. В половине из этих случаев причиной являются различные нарушения женской репродуктивной системы. Эта проблема касается не только самих женщин и их супругов, оно сказывается на общей демографической ситуации, экономике. Именно поэтому диагностика и лечение бесплодия является одним из приоритетных направлений современной медицины. И, нужно признать, в этой области наука в последние десятилетия действительно сделала если не прорыв, то хотя бы существенный шаг вперед.
Причины женского бесплодия
Под бесплодием в репродуктивной медицине подразумевается неспособность семейной пары зачать ребенка в течение 12 месяцев при наличии регулярного полового контакта без использования контрацепции. Эта патология развивается из-за следующих причин:
- Аномальное строение репродуктивных органов. Анатомические нарушения женской половой системы могут быть врожденными (из-за генетических ошибок) или приобретенными вследствие травм, тяжелых родов, хирургического вмешательства, воспалительных и инфекционных заболеваний. Они могут мешать попаданию спермы в полость матки, образованию яйцеклетки или ее прохождению по фаллопиевым трубам.
- Возрастные изменения. После 35 лет у женщин резко возрастает количество хромосомных ошибок в клетках. Из-за этого ооциты созревают неправильно и их фертильность серьезно снижается, вплоть до полной невозможности зачатия. Кроме того, с возрастом снижается овариальный резерв, так как запас ооцитов ограничен, а сами они постепенно расходуются при нормальных овуляциях.
- Гормональные нарушения. Репродуктивная функция регулируется комплексом гормонов, выделяемых яичниками и гипофизом. При их аномальной концентрации может нарушаться овуляция, рост эндометрия матки и другие процессы, важные для успешного зачатия. Гормональные нарушения вызываются заболеваниями (например, опухолями, кистами), приемом лекарств, контрацептивов.
- Нарушение иммунного ответа. Часто бесплодие возникает из-за того, что женский организм воспринимает мужские сперматозоиды как патогенный микроорганизм. Вырабатываемые им антитела убивают мужские половые клетки, не позволяя им оплодотворить яйцеклетку. Иммунологическое бесплодие возникает из-за инфекций, аллергической реакции на компоненты спермы, воспалительных процессов во влагалище.
- Психические расстройства, стрессы. Часто причиной бесплодия у женщин становятся эмоциональные нарушения. Они могут быть вызваны психической и/или физической травмой (например, пережитым сексуальным насилием), стрессом на работе, боязнью беременности и родов, простым нежеланием иметь ребенка.
Бесплодие может быть абсолютным или относительным. В первом случае зачатие полностью невозможно, и ситуация эта не поддается лечению. Как правило, она возникает при грубых анатомических нарушениях женской репродуктивной системы – например, из-за отсутствия яичников или матки. Относительное бесплодие обратимо с помощью достижений современной медицины.
Диагностика бесплодия
Для эффективного лечения бесплодия важное значение имеет точность определения причины патологии. С этой целью в современной медицине используется комплекс диагностических мер, включающий:
- Сбор анамнеза – врач на консультации с пациенткой изучает ее медицинскую карту, узнает о перенесенных ею заболеваниях и их лечении, предыдущих беременностях (если таковые были) и попытках зачатия, менструальном цикле, используемых методах контрацепции и т. д.;
- УЗИ органов малого таза – проводится трансвагинально и позволяет оценить размер, положение, форму репродуктивных органов, выявить новообразования (опухоли, кисты);
- УЗИ молочных желез – с его помощью исследуется структура тканей груди, выявляется наличие новообразований (опухолей, кист), у женщин старше 35 лет вместо ультразвукового исследования проводится мммография;
- Анализы крови и мочи – с их помощью определяется уровень половых гормонов, наличие инфекций (ВИЧ, гепатитов В и С, сифилиса), показатели свертываемости крови, онкологические маркеры, биохимический состав;
- Мазки – берутся из влагалища или с шейки матки, исследуются на вагинальные инфекции, аномальные клетки, биохимический состав, антитела.
Диагностика бесплодия также может включать гистероскопию, магнитно-резонансную и компьютерную томографию, энцефалографию и другие методы исследования. Параллельно проводится обследование репродуктивной системы полового партнера/супруга сдача анализов крови и мочи, спермограмма.
Методы лечения бесплодия
Современная медицина располагает обширным арсеналом способов лечения бесплодия. Они обладают разной эффективностью и применяются в зависимости от конкретных причин патологии.

Медикаментозное лечение. Направлено на восстановление нормального гормонального фона, а также на устранение различных инфекционных, воспалительных, аутоиммунных и других патологий, препятствующих зачатию. Медикаментозная терапия может использоваться как основной или вспомогательный метод. В настоящее время в гормональном лечении бесплодия используются следующие препараты:
- Цитрат кломифена (кломид) – увеличивает выработку в организме фолликулостимулирующих гормонов (ФСГ), тем самым вызывая естественную овуляцию;
- Мочевые гонадотропины (ЛТ и ФСГ) – экстрагируются из очищенной женской мочи, используются для контроля над процессом овуляции и развитием эндометрия, а также для ускорения роста и повышения количества фолликулов при ЭКО;
- Рекомбинантные гонадотропины – аналоги естественных половых гормонов, получаемые с помощью генной инженерии и используемые для ускорения роста фолликулов.
Для лечения половых инфекций применяются антибиотики, противовирусные и противогрибковые препараты. Воспалительные процессы в половых органах устраняются с помощью кортикостероидов (гормональных) или нестероидных противовоспалительных средств. Для лечения иммунологического бесплодия используются антигистаминные препараты.
Хирургическое вмешательство. Применяется, главным образом, для устранения анатомических нарушений и новообразований в половых органах. Хирургическим способом удаляются спайки и рубцы во влагалище или фаллопиевых трубах, полипы в цервикальном канале, доброкачественные опухоли (миомы), аномально разросшийся эндометрий (слизистая оболочка матки). Хирургическое лечение бесплодия в Москве в нашей клинике бывает:
- Инвазивным – осуществляется через разрезы брюшной стенки, отличается повышенным риском осложнений;
- Малоинвазивным – выполняется через небольшие проколы (лапароскопия) или естественные отверстия, характеризуется сниженным риском развития осложнений.
Хирургические методы также используется для диагностики бесплодия. Например, с помощью биопсии тканей цервикального канала проводится гистологическое и цитологическое исследование, позволяющее выявить доброкачественные и злокачественные изменения в слизистой оболочке. Используя лапароскопию, врач может исследовать строение маточных труб и придатков, рассмотреть состояние тканей яичников и т. д.
Генная терапия. Наиболее современное лечение бесплодия заключается в исправлении генетических мутаций, вызывающих репродуктивную дисфункцию. Для этого используются лекарственные препараты на основе нуклеиновых кислот, технологии генной инженерии (редактирования генома). В связи с тем, что эта область медицины только начала развиваться, генная терапия бесплодия пока находится на стадии экспериментов.
Психотерапия. Если неспособность зачать ребенка обусловлена психоэмоциональными нарушениями, пациентка проходит курс психотерапии. В рамках него выявляются причины и события, вызывающие страх перед сексуальным контактом, беременностью и родами, используются различные методики принятия и преодоления травмирующих ситуаций. Для лечения бесплодия врач может комбинировать психотерапию с медикаментозной .
Способы преодоления бесплодия
Успехи медицины в XX и XXI веках, понимание процессов оогенеза и эмбриогенеза, достижения генетики обусловили появление вспомогательных репродуктивных технологий. Современное лечение бесплодия помогает даже в тех случаях, когда классические методики оказывались бессильны. Особенностью ВРТ (вспомогательной репродуктивной технологии) является осуществление отдельных или всех этапов зачатия вне организма женщины.

Искусственная инсеминация. Эта технология, по сути, заменяет собой традиционный половой акт и заключается во введении предварительно подготовленной спермы в маточную полость через катетер. Само оплодотворение и дальнейшее развитие ребенка происходят естественным образом. Искусственная инсеминация используется в тех случаях, когда невозможен естественный доступ спермы в матку – например, при мужской эректильной дисфункции или импотенции, аномальном строении влагалища или цервикального канала.
Экстракорпоральное оплодотворение (ЭКО). Это более сложная методика, заключающаяся в зачатии эмбриона вне организма женщины. Она проводится в несколько этапов:
- Стимуляция яичников – с помощью гормональных инъекций увеличивается количество продуцируемых женским организмом яйцеклеток за 1 менструальный период;
- Пункция фолликулов – созревшие яйцеклетки извлекаются из яичных мешков с помощью иглы, вводимой через влагалище;
- Оплодотворение – извлеченные и отобранные жизнеспособные яйцеклетки помещаются в инкубатор и смешиваются со спермой полового партнера или донора, где и происходит зачатие;
- Культивация и перенос эмбрионов – оплодотворенные яйцеклетки (зиготы) в течение 5-6 дней развиваются до стадии начального дробления или бластоцисты, после чего переносятся в матку пациентки для имплантации.
Экстракорпоральное оплодотворение проводится по различным протоколам лечения бесплодия, в зависимости от репродуктивной способности пациентки, ее возраста, наличия различных заболеваний и противопоказаний. Например, при ЭКО в естественном цикле полностью или почти полностью отсутствует стимуляция яичников – такую программу используют в тех случаях, когда женщине противопоказан прием гормонов. Существуют протоколы, предусматривающие усиленный или продолжительный гормональный курс.
Неоценимую помощь в лечении бесплодия оказывают дополнительные технологии, направленные на повышение вероятности зачатия:
- ИКСИ. Представляет собой принудительную имплантацию сперматозоида в яйцеклетку с помощью микроиглы. ИКСИ применяется в тех случаях, когда затруднен процесс слияния половых клеток – например, из-за недостаточной подвижности мужских гамет или слишком толстой оболочки ооцита.
- Использование донорского биоматериала. Эта вспомогательная репродуктивная технология заключается в использовании при ЭКО чужих ооцитов, сперматозоидов или эмбрионов. Донорство применяется в тех случаях, когда один из потенциальных родителей или они оба не способны сами синтезировать жизнеспособные половые клетки. Также донорский биоматериал применяется для оплодотворения одиноких пациенток или женщин, находящихся в гомосексуальных отношениях.
- Суррогатное материнство. В этом случае эмбрион, зачатый с помощью генетического материала пациентки, подсаживается другой женщине. Суррогатное материнство используется тогда, когда генетическая мать не может по медицинским или немедицинским причинам самостоятельно выносить и родить ребенка.
- Криоконсервация. Эта репродуктивная технология направлена на сохранение биоматериала для использования в последующих попытках ЭКО или в программе отложенного материнства. Ооциты, сперма или эмбрионы подвергаются сверхбыстрой заморозке до температуры в 196°С с использованием криопротекторов и хранятся в криобанке неограниченное время.
Важно понимать, что ВРТ (вспомогательные репродуктивные технологии) не лечат бесплодие как таковое – они позволяют обойти патологию, заменить нарушенные репродуктивные функции. Например, искусственная инсеминация не устраняет мужскую импотенцию или аномальное строение влагалища. Однако, она заменяет собой естественный половой акт, тем самым преодолевая эти ограничения. Выбор той или иной ВРТ зависит от конкретной причины патологии, возраста пациентки и ее партнера, результатов их обследования и других факторов. В каждом случае врач индивидуально подбирает подходящий курс лечения бесплодия.
Эффективность лечения бесплодия
Результативность используемых сегодня видов лечения бесплодия в клиниках можно оценить двумя путями:
- У абсолютно здоровых людей вероятность успешного зачатия при естественном половом акте составляет 25-30%. Использование различных методов лечения бесплодия позволяет достичь показателей в 40-50%, а в некоторых случаях даже в 60-70%. То есть эффективность по сравнению с естественным оплодотворением возрастает на 10-20 или 30-40 процентов.
- Следует понимать, что само понятие «бесплодие» означает полную неспособность к естественному зачатию. С этой точки зрения эффективность современных методов его лечения еще выше. Они дают шанс стать родителями тем людям, которые такой возможности не имеют в принципе.
Однако, даже лечение бесплодия в клинике не гарантирует абсолютного успеха. Например, при ЭКО в подавляющем большинстве случаев требуется несколько попыток оплодотворения и пересадки, чтобы эмбрион прижился в матке. Чтобы увеличить шансы на успешную беременность, врачи обычно сочетают сразу несколько способов лечения.
Важным аспектом также является безопасность лечения женского бесплодия. Некоторые методы при определенных условиях могут нанести серьезный вред организму. В частности, гормональная стимуляция яичников способна вызвать синдром гиперстимуляции. В зависимости от его тяжести женщина может испытывать легкое недомогание, тяжелое расстройство всех функций, а в некоторых случаях даже умереть.
Важно выбрать для лечения бесплодия лучшую клинику, где используются современные диагностические и терапевтические методы. Такое медицинское учреждение должно иметь государственную лицензию, быть укомплектовано опытным и квалифицированным медперсоналом, инновационным оборудованием.
Источник https://drakner.ru/clinic/articles/kak-lechit-besplodie-samye-sovremennye-i-effektivnye-metody/
Источник https://medaboutme.ru/articles/diagnostika_besplodiya_u_zhenshchin/
Источник https://www.vrtcenter.ru/information/lechenie-besplodiya-vse-o-metodakh-sovremennogo-lecheniya-zhenskogo-besplodiya/