Лечение рака матки
Часто для лечения используются комбинированные подходы к лечению. Когда врач принимает решение о том, какой тип и протокол лечения подходит пациенту, он всегда учитывает несколько факторов:
- проросла ли опухоль через мышечный слой матки (миометрий),
- вросла ли опухоль в соседние органы,
- распространилась ли опухоль на другие части тела,
- степени дифференциации опухоли,
- возраст и состояние здоровья пациента.
Операции при раке матки
Оперативное вмешательство — широко используемый подход к лечению рака эндометрия. Гистерэктомия — удаление тела матки — одно из таких вмешательств. Хирург также может удалить тело матки, шейку матки и близлежащие ткани:
- яичники,
- фаллопиевы трубы,
- регионарные лимфоузлы,
- часть влагалища.
Период восстановления после операции
Время восстановления после операции может быть различным. Пациенток обычно выписывают через несколько дней, а возвращаются к привычной жизни женщины обычно через 4-8 недель. После операции некоторые женщины могут испытывать боль или дискомфорт в течение первых нескольких дней. Врач или медсестра может назначить обезболивающие средства. Часто пациенток беспокоит усталость и слабость, некоторых может тошнить. Иногда появляются запоры или проблемы с мочевым пузырем. Все эти последствия временные и обычно быстро проходят.
Осложнения после операции
Если у пациентки еще не было менопаузы, то после операции перестанут наступать менструации, и у нее не сможет наступить беременность. Также пациентки могут испытывать:
- приливы жара,
- сухость в области влагалища,
- потливость по ночам.
Эти симптомы вызваны резким снижением уровня женских половых гормонов. Обязательно скажите врачу, если вы испытываете эти симптомы. Существуют препараты, которые помогают справиться с этими проявлениями.
Оперативное удаление лимфоузлов может вызывать лимфедему (отек) в одной или обеих ногах. С этим симптомом помогает бороться лимфодренажный массаж и другие средства. Обязательно поговорите с врачом, если у вас стали резко отекать ноги после операции.
Интимная жизнь после рака шейки матки
Некоторые женщины могут испытывать трудности с интимной жизнью после гистерэктомии. Очень важно говорить с вашим партнером, делиться своими чувствами и опасениями. А иногда о своем эмоциональном состоянии стоит поговорить со специалистом.
Если вместе с маткой удалено влагалище, можно выполнить реконструктивно-пластическую операцию и восстановить его, например, используя участок кишки. После этого становятся возможны половые контакты.
Лучевая терапия в лечении рака тела матки
Лучевая терапия — метод лечения рака эндометрия, которым могут воспользоваться женщины с любой стадией заболевания. Использоваться этот метод может как до, так и после операции. В тех случаях когда оперативное вмешательство невозможно, лучевая терапия может использоваться как основной метод для борьбы с раковыми клетками. У пациенток с распространенным заболеванием лучевая терапия может использоваться вместе с химиотерапией.
Врачи используют два вида лучевой терапии для борьбы с раком эндометрия:
- Внешняя лучевая терапия: Большой аппарат направляет лучи в таз или другие пораженные органы. Такой вид лечения проводится в госпитале. Курс лучевой терапии может быть 5 дней в неделю в течение нескольких недель. Каждая процедура занимает всего несколько минут.
- Внутренняя лучевая терапия (брахитерапия) маленький цилиндр помещается внутрь влагалища и радиоактивный материал помещается внутрь цилиндра. Обычно такие сеансы занимают всего несколько минут после чего пациент может идти домой. Такие процедуры могут проводиться несколько раз в неделю.

Побочные эффекты лучевой терапии
Побочные эффекты лучевой терапии зависят от вида облучения, дозы облучения и локализации (на какую область тела оно направлено). Внешняя радиотерапия живота и таза может вызывать тошноту, рвоту, диарею и расстройства мочеиспускания. У пациенток также могут выпадать лобковые волосы. Область кожи, на которую было направлено облучение может покраснеть, стать сухой и раздраженной.
Часто после лучевой терапии пациенты чувствуют усталость, особенно в течение последующих нескольких недель. Очень важно стараться отдыхать в это время и набираться сил.
У пациенток, которым не проводились операции по удалению яичников, лучевая терапия может повредить яичникам. Менструации обычно прекращаются, а женщины начинают испытывать все симптомы менопаузы: приливы жара и др. У молодых женщин шанс, что менструации возобновятся, выше. После лучевой терапии пациентки испытывают сухость, жжение и раздражение в области влагалища. Врач может посоветовать вам избегать интимной близости в течение нескольких недель после лучевой терапии. Влагалище часто сужается после лучевой терапии. Если это сужение становится проблемой — врачи не могут проводить осмотр, а пациенткам тяжело вести половую жизнь. Пути решения этой проблемы есть, поговорите с врачом о возможных способах расширения влагалища.
Несмотря на то, что побочные эффекты лучевой терапии тяжело переносить, они обычно проходят, и их можно уменьшить. Поговорите с врачом о том, как можно бороться с побочными эффектами лучевой терапии.
Питание после хирургического лечения и лучевой терапии при раке матки
Полноценное питание играет важную роль при любых онкологических заболеваниях. Но у многих женщин, прошедших лечение по поводу рака матки, возникают сложности с приемом пищи:
- Лучевая терапия может сопровождаться такими побочными эффектами, как тошнота, рвота, нарушение работы желудка и кишечника.
- В первые дни после операции нельзя сразу переходить к привычному рациону питания.
- У некоторых женщин после хирургического лечения возникают проблемы с кишечником.
Пища должна быть щадящей, но при этом полноценной, обеспечивать организм женщины всеми необходимыми веществами. Питание в «Евроонко» полностью соответствует этим требованиям, кроме того, наши сотрудники учитывают вкусовые предпочтения пациентки.
Обычно в первые три дня после операции рекомендуются жидкие каши, слизистые протертые супы, омлет, приготовленный на пару, кисель, некрепкий чай, компот, отвар шиповника. На второй-третий день разрешаются протертые и приготовленные на пару овощи, рыба, мясо. В дальнейшем можно питаться, как обычно, избегая жирной, жареной, острой, «тяжелой» пищи.
Химиотерапия рака матки
Химиотерапия использует препараты, которые разрушают опухолевые клетки. Химиотерапия может использоваться после оперативного вмешательства, чтобы снизить риск возникновения рака, или вместе с операцией. Например, опухоли II, III, IV стадий имеют тенденцию рецидивировать. А у женщин, у которых операция не может убрать опухоль целиком, химиотерапия используется как дополнительный метод борьбы с раком. Для более поздних стадий химиотерапия также может использоваться вместе с лучевой терапией.
Химиотерапия чаще всего проводится внутривенно. Она проводится циклами и может проходить как амбулаторно, так и в условиях клиники.
Побочные эффекты химиотерапии чащи всего зависят от препарата, который используется и его дозы. Химиотерапия разрушает клетки, которые быстро делятся, и поэтому может повредить и здоровые клетки организма.
- клетки крови: когда препараты, используемые для химиотерапии, снижают уровень здоровых клеток крови, у пациентов могут быть инфекции, синяки, кровотечения, пациенты могут чувствовать усталость и слабость. Врачи обязательно проверяют уровень всех клеток крови и при необходимости дают препараты, которые усиливают рост клеток крови.
- клетки корней волос: химиотерапия может вызывать выпадение волос. Обычно волосы начинают отрастать через несколько недель после окончания курса химиотерапии, но иногда может меняться их цвет и текстура.
- клетки, выстилающие желудочно-кишечный тракт. Химиотерапия может вызывать запоры, диарею, нарушения аппетита, тошноту, рвоту и другое.
Существует много методов, чтобы облегчить или вовсе устранить побочные эффекты химиотерапии. В нашем разделе «Для пациентов» приведена подробная информация о том, как вы сами можете справляться с этими нежелательными эффектами.
Гормональная терапия рака матки
Некоторым видам опухолей для роста необходимо присутствие гормонов. У таких опухолей есть рецепторы к гормонам: эстроген, прогестерон или и то, и другое. Если анализы показывают, что на поверхности опухоли есть такие рецепторы, то возможно вам поможет гормональная терапия.
Иногда гормональная терапия используется для лечения уже распространенного опухолевого процесса. Также, некоторые женщины, у которых выявляется I стадия рака и которые хотят в последствии беременеть и иметь детей выбирают гормональную терапию вместо оперативного вмешательства.
Самый частый вид гормональной терапии — использование прогестерона. В таком случае побочные эффекты могут включать в себя увеличение массы тела, отёки и повышенная чувствительность в молочной железе.
Помогают ли народные методы лечения при раке матки?
Рак — серьезное заболевание, при котором требуется правильное и своевременное лечение. Занимаясь самолечением и не обращаясь к врачу, женщина теряет драгоценное время. Опухоль прогрессирует, шансы на победу над ней снижаются.
Народные средства, БАДы, витамины, фитопрепараты зачастую бесполезны, иногда даже могут способствовать росту рака. Некоторые из них можно принимать как дополнение к лечению, назначенному врачом, но доктора при этом нужно обязательно поставить в известность. Онколог должен знать, какие вы принимаете народные средства, потому что иногда они могут повлиять на эффективность противоопухолевых препаратов.

Профилактика рака матки
Полностью предотвратить рак матки невозможно. Но некоторые меры помогают снизить риски:
- Прием гормональных контрацептивов с эстрогенами и прогестероном.
- Полноценное здоровое питание.
- Поддержание нормального веса.
- Если женщина страдает сахарным диабетом, она должна добросовестно следовать рекомендациям врача, контролировать уровень сахара в крови, не допускать его повышения.
Прогноз после лечения рака матки
Прогноз в первую очередь зависит от стадии, на которой был установлен диагноз и начато лечение. Показатели пятилетней выживаемости на разных стадиях выглядят следующим образом:
- Стадия 0: 90%.
- Стадия I: 75–88%.
- Стадия II: 69%.
- Стадия III: 47–58%.
- Стадия IV: 15–17%.
Для того чтобы рассчитать пятилетнюю выживаемость, за пациентками нужно наблюдать в течение 5 лет. Поэтому данные всегда являются, как минимум, на 5 лет устаревшими. С появлением более современных подходов, препаратов, методов ранней диагностики прогнозы для женщин улучшаются.
Питание и диета при раке

Диета при раке — правильная перемена рациона питания, благодаря чему возможно замедление развития онкологического процесса и укрепления организма в целом.
Главными задачами изменения рациона онкобольных считаются:
- обеспечение хорошей работы иммунной системы;
- обезвреживание и выведение из организма продуктов распада злокачественного образования (детоксикация);
- стимуляция прилива жизненных сил и энергии для активной борьбы с онкологией;
- обеспечение правильного функционирования важнейших органов, в особенности почек, печени и кишечного тракта;
- в дополнение основного лечения поступлением природных веществ, которые могут замедлить рост новообразования.
В заграничных клиниках пациенту уделяется особое внимание, которое включает среди прочего выбор правильной диеты, которая бы способствовала хорошему самочувствию и повышению сопротивляемости организма. При этом врачи внимательно следят за переменами в здоровье, и, если появляется необходимость, корректируют приемы пищи.
В Турции для лечения онкологических больных используется комплексный подход, поэтому специалисты составляют сбалансированную программу питания при раке. Это помогает поддерживать силы пациента, а также минимизировать побочные проявления радикальной терапии.
Диета для больных раком
Сбалансированный и рациональный режим питания необходим независимо от того, какая стадия развития болезни у пациента.
Диета при раке способствует улучшению общего самочувствия, сохранению нормального веса тела, регенерации здоровых клеточных структур после применения химиотерапии и лучевого облучения, поддержанию баланса питательных веществ и их правильному обмену, а также препятствует появлению очагов инфекции и воспаления, истощению.
Меню составляется с применением таких полезных продуктов:
- Считается, что желтые, оранжевые и красновато-оранжевые фрукты и овощи содержат в своем составе каротиноиды, которые характеризуются благоприятным действием против рака. В первую очередь это: абрикосы, цитрусы, морковка, помидоры, кабачки. Бета-каротин, лютеин, ликопен улучшают иммунитет, оберегают клеточную структуру от радиационного излучения.
- При поражении печени питание должно быть дробным без жирной и тяжелой пищи, включать достаточное количество витаминов, белков, которые легко усваиваются, микроэлементов и клетчатки.
- Брокколи, редис, цветную и брюссельскую капусту, репу, горчицу относят к крестоцветным овощам, которые имеют индол — активный элемент, способствующий очищению печени и нейтрализации вредных химических факторов.
- Некоторые разновидности зеленых растений богаты хлорофиллом, поэтому включение их в рацион при онкологическом заболевании помогает против аномальных элементов и микробов. К таким представителям относят сине-голубые и одноклеточные зеленые водоросли, зеленый горошек и горчицу, побеги одуванчика, капусту, листья крапивы.
- Различными укрепляющими свойствами знаменит зеленый чай.
- Противоопухолевое действие и стимулирование к детоксикации оказывают ананас, брокколи и чеснок. Они уменьшают вероятность развития нитрозоиндуцированной онкологии.
- При раке груди рекомендуется увеличить потребление витамина D, отрубей, цельнозерновых злаковых и их ростков, бобов, отрубей.
- Эллаговую кислоту, которая препятствует оксидации в мембранах клеток и считается хорошим антиоксидантом, содержат: малина, виноград, клубника, земляника, гранат, черника.
- Фрукты и овощи синего, красного или сиреневого цветов включают антоцианиды — антиоксиданты, которые активизируют защиту организма, снижают действие влияние свободных радикалов, вирусных агентов и канцерогенов, выводят вещества включающие продукты химического распада и вредные элементы. К представителям этой группы относят: синюю капусту, вишню, свеклу, разные виды винограда, ежевику, чернику.
- При онкологии поджелудочной железы нельзя есть некоторые полезные продукты. Например, финики, бананы и виноград. Эффективное действие окажут нежирные молочные продукты.
Ученые выяснили, что диета при лечении рака, которая содержит коричневые морские (также известна как японская ламинария) и сине-зеленые водоросли, способствует уменьшению размера опухоли.
Хорошее действие оказывают различные свежевыжатые соки и морсы.
Питание пациентов обязательно должно включать еду, в составе которой есть омега-3-жирные кислоты. Лучшим примером служат рыбий жир и морская рыба жирного типа. Также важные кислоты содержатся в льняном масле и семени.
Обязательно нужно поддерживать в кишечном тракте благоприятную микрофлору. Чтобы ее обеспечить, врачи рекомендуют включить в повседневный рацион оптимальное количество спаржи, чеснока, помидоров, лука, проросшей пшеницы. Если нужно вызвать слабительный эффект, то можно использовать чернослив. Черника способствует уменьшению гнилостных процессов и брожению, а также скоплению газов.
При раке врачи также рекомендуют включить в рацион такие продукты:
- картошка, перец и фасоль;
- крыжовник, шиповник, плоды боярышника;
- яблоки, персики;
- петрушка, укроп;
- гречиха, рис коричневых сортов, овес, ячмень;
- базилик, сельдерей, шпинат;
- пастернак, чечевица, горох, кориандр;
- хрен, дыня, репа, баклажаны, редька;
- кукуруза, рис басмати, тыква;
- пшеница и ее живые ростки;
- облепиха, брусника, красная и черная смородина, рябина черноплодная, клюква;
- мед (обладает противовоспалительным, антиоксидантным и антиканцерогенным эффектом).
Материал подготовлен по согласованию с врачами клиники «Анадолу».
Лейкоплакия шейки матки – чего стоит опасаться?
Лейкоплакия шейки матки — полиэтиологическое заболевание слизистой оболочки шейки матки и цервикального канала.

Представляет собой ороговение клеток многослойного плоского неороговевающего эпителия, пролиферацию эпителиоцитов (локальное увеличение количества клеток), а также погружение эпителиального пласта клеток в подэпителиальную соединительную ткань.
Характеристика заболевания
Виды лейкоплакии:
- Простая форма — характеризуется наличием небольших белых «пятен» и «полос», которые не выступают над поверхностью эпителиального слоя. В данном случае заболевание протекает бессимптомно и обнаруживается случайно на профилактических осмотрах, или при диагностике другой патологии;
- Чешуйчатая форма – может преобразовываться из простой формы и существовать как отдельный тип заболевания. Представляет собой плотные ороговевшие участки эпителиальных клеток различного размера. В случае отсутствия ранней диагностики очаги сливаются между собой и образуют более обширные участки поражения, которые не трудно заметить при осмотре. При постановке диагноза «чешуйчатая форма лейкоплакии» обязательно проводится гистологическое исследование (биопсия) на наличие атипичных клеток, так как данная форма наиболее часто малигнизируется (перерождается в злокачественную опухоль);
- Эрозийная форма – характеризуется типичными для лейкоплакии белыми пятнами и участками эрозий (поверхностными дефектами эпителия).
Наиболее современный синоним лейкоплакии. В международной классификации болезней (мкб) №10 «кератоз», «гиперкератоз», «лейкокератоз» и «лейкоплакия» — одно заболевание.
Лейкоплакия при беременности

В случае, если данный диагноз был поставлен до наступления беременности, рекомендуется провести курс лечения – максимально купировать симптомы (химическая коагуляция, криодеструкция, радиохирургическая терапия, лазерная вапоризация, и назначить этиологическую (в случае бактериальной или вирусной инфекции) и патогенетическую терапию (противовоспалительные препараты).
Во время беременности гормональный статус женщины меняется несколько раз.
Как известно, лейкоплакия – гормонзависимое заболевание, следовательно, в период гестации и послеродовый период повышаются шансы на прогрессирование болезни.
При обнаружении признаков заболевания в период беременности, лечащий врач оценивает степень тяжести:
- При простой форме лечение откладывается на постродовый период, так как никакой опасности для здоровья матери и ребенка заболевание не несет;
- В случае диагностики чешуйчатой или эрозивной формы, доктор проводит скрининг гормонов и биопсию очага поражения. Лечение может заключатся в гормондепрессивной терапии, а в случае злокачественной опухоли — решается вопрос о возможности женщины родить ребенка.
Диагностика
Диагностика лейкоплакии шейки матки состоит из нескольких основных этапов:
- Опрос и сбор анамнеза: по статистике более 60% случаев заболевания регистрируется во время профилактических осмотров. Если женщина обратилась к гинекологу самостоятельно, основными клиническими критериями, которые позволяют заподозрить лейкоплакию, являются:
- дискомфорт в области влагалища, нижней части живота;
- зуд;
- выделение белей или крови из половых путей; ; .
- пятна неправильной формы;
- бугристость слизистой;
- эрозии.
- Полимеразная цепная реакция (ПЦР) – генетический метод оценки ДНК. При помощи определенных био – химических реакций в необходимом материале значительно повышают концентрацию нуклеиновых кислот (основы генов) бактерий, вирусов, собственных клеток. Эта реакция позволяет уточнить этиологию заболевания (инфекционную, наследственную, травматическую, гормональную и т.д.);
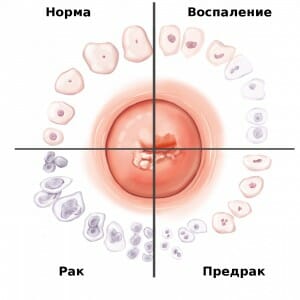
- ПАП – тест (мазок по Папаниколау) — цитологическое исследование мазка из влагалища на наличие атипичных клеток. Помогает определить степень риска развития злокачественной опухоли;
- Бак. посев — материал из влагалищного мазка помещается в питательную среду для бактерий. Метод используется для выявления наличия патогенной флоры;
- Гистологическое исследование (биопсия)— назначается в случае сомнительного цитологического анализа. Образец ткани из пораженного участка шейки матки исследуется под микроскопом на наличие дисплазии, метаплазии, раковых клеток.
- общий и биохимический анализы крови.
- скрининг гормонов надпочечников, щитовидной железы, яичников .
- общий анализ мочи
- Ультразвуковое сканирование органов малого таза – позволяет выявить макроскопические анатомические изменения в матке, придатках, яичниках, влагалище, прямой кишке, мочевом пузыре;
- Кольпоскопия – осмотр влагалищной части матки с помощью специального инструмента — кольпоскопа;
- Рентгенография, компьютерная томография, магнитно – резонансная томография огранов малого таза (применяется при сомнительной диагностике УЗИ).
- рак шейки матки; ;
- метаплазия;
- грибковые и бактериальные инфекции;
- травматические рубцы.
Симптомы
На начальной стадии:
- бессимптомное течение, диагностика возможна только при очередном гинекологическом осмотре.

Стадия развернутых клинических проявлений:
- дискомфорт во влагалище
- зуд
- жжение
- появление мутных или кровянистых выделений с неприятным запахом
- резкий дискомфорт и небольшого объема кровотечения из половых путей сразу после полового акта.
Появление следующих симптомов указывает на прогрессирование патологии:
- хронические кровянистые выделения из влагалища;
- появление болей внизу живота; , мочеиспускании, дефекации;
- болезненные менструации;
- сбои в менструальном цикле;
- ухудшение общего состояния (повышение температуры тела, слабость, низкая работоспособность, похудение, потливость и т.д).
Лейкоплакия считается предраковым заболеванием, поэтому без должной диагностики и лечения нередко перерождается в злокачественную опухоль. Именно по этой причине так важно ежегодно посещать гинеколога.
Причины развития
Лейкоплакия шейки матки – полиэтиологическое заболевание. Это значит, что не существует единого фактора риска развития данной патологии. Наиболее часто эти причины суммируются в единое целое и приводят к развитию болезни.
Гормональная теория

В развитии пролиферативных заболеваний (в том числе рака молочной железы, аденоматоза, эндометриоза и др.) женских половых органов наибольшую роль играют гормоны – эстрогены.
Гиперэстрогения (концентрация эстрогенов в крови выше нормы) в течение длительного периода жизни – наиболее весомый из факторов риска.
Эстроген – гормон «питания» клеток эндометрия, молочных желез, метаболического обмена соединительной ткани, витаминов.
Наиболее активны женские половые гормоны в период полового созревания девушки, менструаций, беременности.
Если повышенное количество эстрогена циркулирует в крови без надобности, клетками мишенями становятся различные органы и ткани, в том числе и клетки шейки матки. Пролиферация эпителиоцитов, с дальнейшим возможным появлением атипичных клеток, связана с гиперфункцией эстрогенов.
Пролиферация макроскопически выглядит как уплотнение слоя клеток; розовая слизистая приобретает белесоватый цвет и непрозрачную консистенцию.
Скрининг половых гормонов и терапия по коррекции концентрационных нарушений – залог успешной профилактики лейкоплакии шейки матки.Заболевания матки и придатков
Этиологическим фактором развития лейкоплакии могут быть:
- инфекционные заболевания половых органов;
- хронические воспалительные процессы, вызывающие гормональные сбои и нарушения менструального цикла.
Генетическая теория
К группе риска развития лейкоплакии относят женщин в роду у которых имелись следующие патологии:
- Лейкоплакия шейки матки;
- Рак тела матки, шейки матки, молочных желез;
- Аденоматоз; ; ; .
Согласно генетической теории существуют мутации в различных локусах генома человека, которые являются предрасполагающим фактором для развития пролиферативных и онкологических заболеваний, в том числе – лейкоплакии. Эти мутантные гены с большой степенью вероятности передаются по наследству.
Наличие данных мутаций не всегда приводит к возникновению заболевания, но в сочетании с другими факторами значительно повышает риск развития этой патологии.
Другие причины
К другим причинам можно отнести:

- Перенесенные травмы влагалища и матки — более 30 % случаев так или иначе связан с термическими, механическими или химическими травмами;
- Иммунодефицит – врожденный, приобретенный, хронический или остро возникший. Снижение иммунной функции – это риск развития инфекционных и онкологических заболеваний;
- Гормонопродуцирующие опухоли центральной нервной системы – например, аденома гипофиза приводит к увеличению выработки гонадотропных гормонов, которые в свою очередь усиливают синтез эстрагенов;
- Неадекватное лечение в анамнезе.
Лечение
Лечение лейкоплакии шейки матки должно быть комплексным.
Устранение факторов риска

Первым этапом является устранение факторов риска —этиологическая и патогенетическая терапия(всегда подбирается врачом индивидуально):
- Коррекция гормонального фона;
- Антибиотикотерапия и противовоспалительная терапия;
- Иммуномодуляторы;
- Симптоматическая терапия.
Неинвазивные оперативные методы лечения:
Химическая деструкция
Фармакологический препарат наносят на участки пораженной ткани и он вызывает локальную гибель измененных клеток. Перед процедурой гинеколог проводит очищение шейки матки от слизи и других выделений, обрабатывает раствором уксусной кислоты, затем ватным тампоном с нанесенным препаратом производит обработку шейки матки.
Данный тип лекарственных средств не всасывается в кровь и не вызывает системных реакций. Этот метод лечения применяется при простых формах лейкоплакии шейки матки. При обширных поражениях рекомендуется проводить 3 – 5 курсов лечения.
Примеры препаратов:
- Солковагин;
- Абьюфен;
- Вагилак;
- Гинекофит.
Осложнения: практически не возникают, иногда могут наблюдаться локальные воспалительные реакции. При неправильном применении возможны химические ожоги.
Диатермокоагуляция
Способ лечения с помощью специального прибора – диатермокоагулятора. Суть метода заключается в воздействии электрическим током на участки лейкоплакии.
Ток вызывает местное повреждение измененных клеток и их гибель, в результате возникает воспалительная реакция и активизируются регенераторные процессы. В конечном итоге пораженная эпителиальная ткань замещается соединительнотканными рубцами.
Данный тип лечения не рекомендован для не рожавших женщин, так как рубцы на шейке матки могут осложнять течение беременности и роды.
Период реабилитации не более 6 недель.
Последствия:

- Кровотечения (часто требуют хирургического вмешательства);
- Стеноз и стриктуры канала шейки матки (также требуют длительной терапии);
- Экстравазаты, телеангиоэктазии и субэпителиальные гематомы (точечные и звездчатые кровоизлияния в стенку матки;
- Нарушение трофики ткани (длительная ишемия может усугублять течение заболевания и провоцировать метаболические нарушения);
- Грубые рубцы на шейке матки (могут привести к стенозированию цервикального канала, при последующей беременности осложнять вынашивание и роды);
- Бесплодие (гормональные нарушения как ответная реакция на операцию);
- Обострение хронических заболеваний мочеполовой системы (гломерулонефрита, пиелонефрита, мочекаменной болезни, цистита и др);
- Нарушения менструального цикла;
- Болевой синдром.
Криодеструкция
Вообще, один из наиболее безопасных методов удаления лейкоплакии шейки матки в гинекологии, так как вызывает минимальное повреждение здоровых тканей.
Для подготовки рекомендуется отказаться от половых контактов за 2 – 3 дня до проведения процедуры.
Суть заключается в использовании специального прибора с жидким азотом. Предварительно, необходимую для криодеструкции область помечают и обрабатывают раствором йода с глицерином.
К участку лейкоплакии подводят наконечник аппарата и локально воздействуют на неё. Ткань, обработанная жидким азотом приобретает белый цвет, полностью замерший участок измененного эпителия отслаивается от здоровой живой ткани, и с помощью криоаппликатора удаляется наружу. Вся процедура занимает не более 30 минут.
Реабилитация и полное восстановление эпителия занимает от 2 до 6 месяцев.
Возможные осложнения:
- Гидрорея – обильные жидкие выделения из половых путей;
- Инфекции – развиваются только в случае технически неверно выполненной процедуры;
- Деформация влагалищного отдела шейки матки только при обширных поражениях.
Лазерное выпаривание
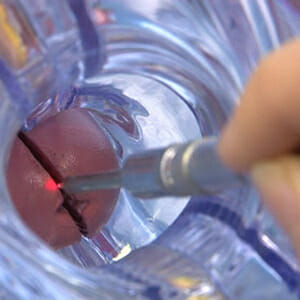
Наиболее современный метод лечения различных заболеваний шейки матки, в том числе лейкоплакии. Специальный аппарат с лазерной трубкой погружается во влагалище.
На наконечнике трубки имеется камера и светодиод, т.е изображение процедуры выводится на экран. Лазерное излучение позволяет с высокой точностью удалять пораженные участки эпителия.
Деструкция клеток активирует процессы регенерации, при этом не образуется рубец, так как лазер не поражает глубокие слои эпителия, и он полностью восстанавливается за короткое время.
Преимущества метода:
- высокая точность лазера;
- отсутствие кровотечений из-за прижигания капилляров;
- крайне маловероятно инфицирование обработанного участка;
- короткий восстановительный период (до 4 – 6 недель).
Возможные осложнения:
- Осложнения после лазерного выпаривания могут возникнуть только если женщина не принимает антибиотики (инфицирование раны),
- Доктор не имеет должной квалификации или опыта проведения процедуры (образование рубца из-за превышение допустимой зоны воздействия лазера).
Лечение народными средствами
Средства народной медицины:

- Диетотерапия. Повысить рацион питания молочными продуктами, растительной клетчаткой, железом (печень, говядина), фруктами (высокие концентрации витаминов А, Е, С);
- Спринцевание противоспалительными растворами (отвары ромашки, календулы, эфирное масло лаванды, эвкалипта)
- Вагинальные свечи. Для их изготовления можно использовать следующие ингредиенты:
- ретинол в каплях (витамин «А»);
- эфирные масла;
- масло какао.
- облепиховым маслом
- эвкалиптовым маслом
- оливковым маслом
Послеперационное лечение
Ведение гинекологических больных после оперативного вмешательства всегда комплексное.
Наблюдение
Состоит из следующих мер:
- Измерение артериального давления, частоты пульса, частоты дыхательных движений. Фармакологическая коррекция возникающих нарушений;
- Наблюдение за неврологическим статусом (так как различные препараты и процедуры могут вызывать нервные нарушения). Назначение витаминов группы В, миорелаксантов, успокоительных средств;
- Контроль стула и мочеиспускания. Задержки дефекации и снижение диуреза — довольно частое осложнение при операциях на органах малого таза. Применяются слабительные средства, дополнительно проводится УЗИ почек, общий анализ мочи.
Антибиотикотерапия
Показана во всех случаях в постоперационный период.
Если причиной лейкоплакии стала хроническая инфекция, антибиотики могут меняться несколько раз для достижения должного эффекта. Необходимую комбинацию препаратов, длительность лечения а также назначение противогрибковых лекарственных средств (для профилактики кандидоза) выбирает квалифицированных акушер – гинеколог.
Наиболее эффективные антибиотики:
- Цефтриаксон, Кефотекс, Цефотаксим (группа цефалоспоринов);
Наблюдение за состоянием операционного поля
Обработка места воздействия:

- В случае инвазивного метода лечения обязательно проводится обработка раны и швов, ежедневная смена повязок. Раны обрабатываются антисептическими растворами и мазями;
- Применяются жидкие и полужидки лекарственные средства из группы «повышающие регенераторные функции тканей» (Солкосерил);
- В случае криодеструкции, лазерного лечения и т.п. проводится наблюдение за участком пораженного эпителия через 3-4 недели. Экстренный осмотр в клинике проводится только при серьезных жалобах пациентки, подозрении на осложнения.
Контроль уровня гормонов и метаболитов
Заключается в следующем:
- Назначение антиэстрогенных препаратов (Ароместон, Билем) – важный аспект в профилактике рецидивов заболевания (могут быть назначены только после скрининга половых гормонов);
- Проверка уровня сахара крови (рутинная процедура, позволяющая оценить адекватность реакции организма на оперативное вмешательство);
- Биохимический анализ крови (оценка состояния печени, желчного пузыря, почек, сердца).
Диета
При современных методах неинвазивного лечения, диетотерапия в большинстве случаев не назначается.
Базовые рекомендации по поводу питания в период реабилитации:
- не переедать;
- не употреблять в пищу потенциальных аллергенов;
- пить достаточное количество воды (1,5 – 2л/сут.);
- отказаться от алкоголя.
Физиотерапия
В период реабилитации врач может назначить:
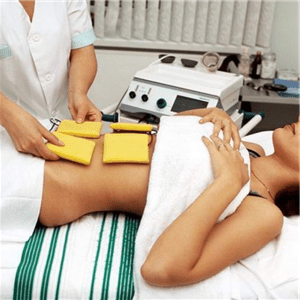
- Магнитотерапию — физиотерапевтическая процедура, основой которой является локальное или общее воздействие на организм магнитных волн. Курсовое применение вызывает противовоспалительный, противоотечный, регенераторный эффекты. Улучшает метаболизм тканей и органов, повышает общую резистентность организма.
- Электрофорез — пропускание через определенную область слабых токов. Между прибором и телом всегда находится ткань с раствором лекарственного средства. Электрический ток создает в коже необходимую дисперсную среду для беспрепятственного прохождения препаратов к патологическому очагу.
Профилактика
Профилактические меры:

- Своевремення диагностика и лечение острых и хронических заболеваний половых органов (инфекционных, пролиферативных);
- Ежегодный гинекологический проф.осмотр;
- Коррекция гормональных нарушений;
- Консультирование пациенток, входящих в группу риска;
- Наблюдение за меструальным циклом, мероприятия по устранению нарушений;
- Использование барьерных методов контрацепции или постоянного партнёра;
- Рациональное питание, здоровый образ жизни, адекватный режим сна и бодрствования.
Отзывы
Отзывы женщин:

Прогноз
Прогноз при лейкоплакии шейки матки – благоприятный. Современные методы диагностики и своевременное обращение за медицинской помощью позволяют полностью избавиться от заболевания.

Критерии неблагоприятного прогноза:
- Первичное выявление бородавчатой или язвенной формы лейкоплакии
- Запущенный инфекционный процесс
- Деформация тела и шейки матки.
- Наличие атипичных клеток в мазке
- Самостоятельное лечение с ухудшением состояния и прогрессированием болезни.
Врач акушер-гинеколог высшей категории и автор статей woman-centre.com. Более 20 лет успешно помогает женщинам лечиться от гинекологических заболеваний. Вся информация на сайте предоставлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом.
Источник https://www.euroonco.ru/oncology/onkoginekology/rak-matki/lechenie
Источник https://www.anadolumedicalcenter.ru/medical-speciality/pitanie-i-dieta/
Источник https://woman-centre.com/matka/leykoplakiya-sheyki-matki.html