Современные европейские рекомендации по артериальной гипертонии: обновленные позиции и нерешенные вопросы
Несмотря на усилия врачей, направленные на контроль артериального давления (АД) и снижение сердечно-сосудистого риска, распространенность артериальной гипертонии (АГ) в мире продолжает расти, и по прогнозам к 2025 году число больных АГ достигнет 1,5 млрд. Это обусловливает необходимость разработки новых, более эффективных подходов к диагностике и лечению АГ. Целью данного обзора является детальный сравнительный анализ рекомендаций по ведению пациентов с АГ Европейского общества кардиологов и Европейского общества по АГ 2018 и 2013 гг. В статье представлен подробный разбор глав и разделов рекомендаций, которые касаются диагностики АГ, оценки сердечно-сосудистого риска, целевых диапазонов АД, выбора тактики лечения пациентов в зависимости от возраста и сопутствующих заболеваний.
Анонсирование новой версии рекомендаций Европейского общества кардиологов (ЕОК) и Европейского общества по артериальной гипертонии (ЕОАГ) стало главным событием 28-го конгресса по артериальной гипертонии (АГ) и сердечно-сосудистой профилактике в июне 2018 г. Официальное представление рекомендаций, публикация полного текста документа и его детальное обсуждение состоялись на Европейском конгрессе кардиологов в Мюнхене в августе 2018 г. Целью пересмотра и обновления существующего документа стала разработка практических рекомендаций, направленных на улучшению диагностики и лечения АГ, а также повышение частоты контроля артериального давления (АД) с использованием простых и эффективных стратегий лечения. Основанием для обновленных рекомендаций послужили опубликованные в 2013-2018 гг. ре зуль таты серий крупных исследований и сетевых мета-анализов [1–22]. Детальная проработка полученных данных позволила экспертам дать ответы на существовавшие вопросы относительно диагностики и лечения АГ.
В рекомендациях 2018 г., как и в предыдущей версии, были использованы те же классы и уровни доказанности (рис. 1) [23]. Почти две трети (64,4%) рекомендаций относятся к классу I. По сравнению с вариантом 2013 г. увеличилось количество рекомендаций класса IA (с 27 до 50). К III классу отнесены 9,7% рекомендаций. В целом однозначная стратегия лечения определена по абсолютному большинству позиций (74,1%), хотя около четверти рекомендаций отнесены к классу II и, соответственно, требуют дальнейших исследований.
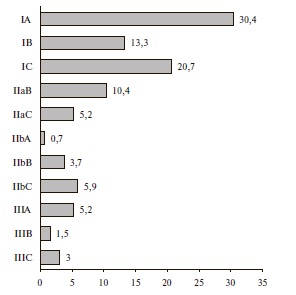
Рис. 1. Процентное соотношение рекомендаций по уровню и классу доказанности в рекомендациях по АГ 2018 г.
Основные отличия рекомендаций 2018 г. от предыдущей версии
Рекомендации 2018 г. заметно отличаются по многим позициям от предыдущей версии (табл. 1).
| Примечание: АГ – артериальная гипертония; АД – артериальное давление; АК – антагонисты кальция; БРА – блокаторы рецепторов ангиотензина II; СКАД – самоконтроль АД; АПФ – ангиотензинпревращающий фермент |
| • Измерение АД |
| — Более широкое использование СМАД и/или СКАД для измерения АД вне офиса, особенно СКАД, для диагностики АГ, выявления гипертонии “белого халата” и маскированной гипертонии, а также с целью контроля АД |
| • Менее консервативное лечение АД у пациентов пожилого и старческого возраста |
| — Низкие пороговые значения АД и целевые показатели АД для пожилых пациентов с акцентом на биологический, а не паспортный возраст (важность “хрупкости”, потребности в уходе и переносимости лечения) |
| — Отказ от лечения или его отмена не должны базироваться на возрасте при условии хорошей переносимости лечения |
| • Стратегия лечения фиксированной комбинацией нескольких антигипертензивных агентов в 1 таблетке для улучшения контроля АД |
| — Предпочтительное использование двухкомпонентной комбинированной терапии для первичного лечения большинства пациентов с АГ |
| — При назначении лечения отдавать предпочтение фиксированной комбинации нескольких антигипертензивных агентов в одной таблетке для лечения АГ у большинства пациентов |
| — Упрощенные алгоритмы лечения с предпочтительным применением ингибиторов АПФ или БРА в сочетании с АК и/или тиазидным или тиазидоподобным диуретиком в качестве основной стратегии лечения для большинства пациентов (β-адреноблокаторы при наличии конкретных показаний). |
| • Новые целевые диапазоны АД у пациентов, получающих лечение |
| — Целевые диапазоны АД для пациентов, получающих лечение, для лучшего определения рекомендуемой мишени АД в зависимости от возраста пациента и конкретных сопутствующих заболеваний |
| — Нижние границы безопасности при лечении АД |
| • Выявление низкой приверженности к медикаментозному лечению |
| — Акцент на важности оценки приверженности к лечению как одной из основных причин плохого контроля АД. |
| • Ключевая роль медсестер и фармацевтов в долгосрочном лечении АГ |
| — Подчеркивается важная роль медсестер и фармацевтов в обучении, поддержке и последующем лечении пациентов с АГ как часть общей стратегии улучшения контроля АД. |
Артериальная гипертония, как и прежде, диагностируется при уровне САД ≥140 мм рт. ст. и/или ДАД ≥90 мм рт. ст. при офисных измерениях, ≥130 и/или ≥80 мм рт. ст. за сутки, ≥135 и/или ≥85 мм рт. ст. за день, ≥120 и/или ≥70 мм рт. ст. за ночь при суточном мониторировании АД (СМАД) и ≥135 и/или ≥85 мм рт. ст. при самоконтроле АД (СКАД).
Диагностика АГ может основываться не только на измерениях офисного АД, но и на результатах амбулаторных методов диагностики – СМАД или СКАД при их экономической и логистической целесообразности (IC). В новых рекомендациях детально отражены преимущества и недостатки обоих методов диагностики. Более широкое использование амбулаторных методов оценки АД позволяет выявить гипертонию “белого халата” и маскированную гипертонию, а также оценить эффективность назначенной антигипертензивной терапии и причины нежелательных лекарственных явлений (медикаментозной гипотонии) (IA).
Важность регулярной оценки уровня АД отражена в новом разделе, посвященном скринингу АГ. Все лица старше 18 лет должны знать уровень своего АД, а результаты измерений АД должны быть зарегистрированы в амбулаторной медицинской карте (IB). Частота повторного скрининга определяется значениями АД: у здоровых людей с оптимальным офисным АД его следует измерять не реже одного раза в 5 лет (IC), у людей с нормальным АД – 1 раз в 3 года (IC), с высоким нормальным АД – ежегодно (IC). У пациентов старше 50 лет эксперты рекомендуют проводить скрининговое обследование чаще в зависимости от выявленного уровня АД из-за постепенного повышения САД с возрастом (IIaC).
Изменения терминологии
В обновленных рекомендациях на смену привычного термина “поражение органов-мишеней” пришло словосочетание “поражение органов, обусловленное гипертонией” (ПООГ), которое по мнению экспертов точнее отражает структурные и/или функциональные изменения в органах (сердце, головном мозге, сетчатке глаз, почках и сосудах), вызванные наличием АГ. Впервые в рекомендациях 2018 г. выделены стадии гипертонической болезни (ГБ) с учетом степени повышения АД, сердечно-сосудистых факторов риска, ПООГ, ассоциированных клинических состояний (АКС) и коморбидной патологии, которые соответствуют существующей в России классификации ГБ.
Стратификация сердечно-сосудистого риск
Изменения в новых рекомендациях 2018 года коснулись спектра факторов риска, ПООГ и АКC (табл. 2). В число факторов риска, влияющих на прогноз, с 2018 г. добавлены мочевая кислота, семейный анамнез раннего возникновения АГ, ранняя менопауза, малоподвижный образ жизни, психосоциальные и социально-экономические факторы, а также частота сердечных сокращений более 80 в минуту в покое.
| Рекомендации 2013 г. | Рекомендации 2018 г. |
|---|---|
| Примечание: ГЛЖ – гипертрофия левого желудочка; ИБС – ишемическая болезнь сердца; ЛЖ – левый желудочек; ЛП – левое предсердие; ММЛЖ – масса миокарда левого желудочка; ОТС – относительная толщина стенок; рСКФ – расчетная скорость клубочковой фильтрации; ТИМ – толщина интима-медиа; ХБП – хроническая болезнь почек; ФП – фибрилляция предсердий | |
| Факторы риска | |
| Мужской пол | |
| Возраст | |
| Курение | Курение в настоящее время и в прошлом |
| Общий холестерин | |
| Общий холестерин сыворотки >4,9 ммоль/л и/или | ХС ЛВП |
| ХС ЛВП | |
| ХС ЛНП >3,0 ммоль/л и/или | |
| Триглицериды >1,7 ммоль/л | |
| – | + Мочевая кислота |
| Глюкоза плазмы натощак 5,6-6,9 ммоль/л (102-125 мг/дл) | — |
| Нарушение толерантности к глюкозе | — |
| + Сахарный диабет | |
| Ожирение | Избыточная масса тела или ожирение |
| Абдоминальное ожирение (окружность талии ≥102 см у мужчин и ≥88 см у женщин) | — |
| Семейный анамнез ранних сердечно-сосудистых заболеваний ( | |
| — | + Семейный анамнез ранней АГ |
| + Ранняя менопауза | |
| + Малоподвижный образ жизни | |
| + Психосоциальные и социально-экономические факторы | |
| + ЧСС (>80 в минуту в покое) | |
| Поражение органов, обусловленное АГ | |
| Артериальная жесткость: пульсовое АД (у лиц пожилого и старческого возраста) ≥60 мм рт. ст.; скорость каротидно-феморальной пульсовой волны >10 м/с | |
| ЭКГ-признаки ГЛЖ (индекс Соколова-Лайона >35 мм, RaVL ≥11 мм; индекс Корнелла >2440 мм × м) | |
| Эхокардиографические признаки ГЛЖ (индекс ММЛЖ >115 г/м2 у мужчин, >95 г/м2 у женщин) | Эхокардиографические признаки ГЛЖ (2013 г.) у лиц с нормальной массой тела |
| + ММЛЖ/рост2,7 (>50 г/м2,7 у мужчин, >47 г/м2,7 у женщин) при ожирении | |
| Эхокардиографическое определение концентрической геометрии | |
| ОТС >0,42 | ОТС >0,43 |
| — | Конечный диастолический диаметр ЛЖ/рост >3,4 см/м у мужчин, >3,3 см/м у женщин |
| — | Объем ЛП/рост2 >18,5 мл/м2 у мужчин, >16,5 мл/м2 у женщин |
| Лодыжечно-плечевой индекс | |
| Альбуминурия (30-300 мг/сут) или повышение соотношения альбумин/креатинин (&rt;30-300 мг/г; 3,4-34 мг/ммоль) в утренней моче | |
| Умеренная ХБП с рСКФ 30-59 мл/мин/1,73 м 2 | Умеренная ХБП с рСКФ 30-59 мл/мин/1,73 м2 или тяжелая ХБП с рСКФ |
| Утолщение стенки сонных артерий (ТИМ | Утолщение стенки сонных артерий ТИМ |
| — | + Значимая ретинопатия: кровоизлияния или экссудаты, отек соска зрительного нерва |
| Ассоциированные клинические состояния | |
| ИБС: инфаркт миокарда, стенокардия, реваскуляризация миокарда | |
| Сердечная недостаточность, включая сердечную недостаточность с сохраненной фракцией выброса левого желудочка | |
| Заболевания периферических артерий | |
| ХБП с рСКФ | → ПООГ |
| Тяжелая ретинопатия: кровоизлияния или экссудаты, отек соска зрительного нерва | → ПООГ |
| + Наличие атеросклеротической бляшки при визуализации артерий + ФП | |
| + ФП | |
Спектр бессимптомного ПООГ также претерпел изменения. К параметрам, оцениваемым по данным эхокардиографии, добавлены формула расчета массы миокарда левого желудочка у пациентов с ожирением и оценка размера левого предсердия. К ПООГ с 2018 г. отнесены не только умеренная хроническая болезнь почек (ХБП) с расчетной скоростью клубочковой фильтрации (СКФ)
Перечень ассоциированных сердечно-сосудистых заболеваний дополнен наличием атеросклеротических бляшек по результатам визуализирующих методов и фибрилляцией предсердий.
В 2018 г. сохранен подход к оценке 10-летнего сердечно-сосудистого риска по шкале SCORE, которую эксперты рекомендуют использовать у пациентов с АГ из категории низкого или умеренного риска – без сердечно-сосудистых заболеваний, патологии почек или сахарного диабета (СД), а также одного выраженного фактора риска (например, уровня холестерина) или гипертрофии левого желудочка (ГЛЖ) (IB). Такое пристальное внимание к оценке сердечно-сосудистого риска у пациентов с АГ обусловлено влиянием установленной категории риска на выбор дальнейшей тактики ведения и временные рамки инициации лекарственной терапии. Сердечно-сосудистый риск, оцениваемый по шкале SCORE, значительно повышается при наличии дополнительных факторов риска, таких как социальная депривация, ожирение (увеличение индекса массы тела) и центральное ожирение (увеличение окружности талии), отсутствие физической активности, психологический стресс, семейный анамнез раннего развития сердечно-сосудистых заболеваний, аутоиммунные и другие воспалительные заболевания, значимые психические расстройства, лечение инфекций при наличии вируса иммунодефицита человека, фибрилляция предсердий, ГЛЖ, ХБП, синдром обструктивного апноэ сна. Наличие модифицирующих факторов у пациентов из категории низкого или умеренного риска по шкале SCORE позволяет установить более высокий сердечнососудистый риск, что влечет за собой выбор более агрессивной тактики лечения и коррекции факторов риска.
Неизменной осталась позиция относительно выявления у всех пациентов с АГ бессимптомного ПООГ, наличие которого может приводить к увеличению категории сердечно-сосудистого риска, особенно у людей молодого и среднего возраста.
Целевые диапазоны и границы безопасного снижения АД
В Европейских рекомендациях 2013 г. для большинства пациентов с АГ выделяли единый целевой уровень САД – менее 140 мм рт. ст. [23]. Исключение составляли пациенты пожилого и старческого возраста, для которых целевой диапазон САД составлял 140-150 мм рт. ст. (IA). В качестве целевого ДАД был рекомендован уровень менее 90 мм рт. ст., а у пациентов с СД – менее 85 мм рт. ст. [23]. В новых рекомендациях 2018 г. появились два целевых порога АД: менее 140/90 мм рт. ст. у всех пациентов и, при условии хорошей переносимости, последующее снижение АД до 130/80 мм рт. ст. и ниже у большинства пациентов (IA).
Обращает на себя внимание тот факт, что целевой уровень АД не может быть одинаковым у всех пациентов с АГ. Целевые значения АД отличаются в зависимости от возраста и сопутствующих заболеваний. Для пациентов моложе 65 лет с АГ, сочетающейся с СД, ИБС и/или инсультом/транзиторной ишемической атакой предложены более низкие целевые уровни САД – 130 мм рт. ст. или ниже при условии хорошей переносимости, но не ниже 120 мм рт. ст. Пациентам в возрасте 65 лет и старше или больным с ХБП рекомендуется достижение целевого уровня САД в диапазоне 130-139 мм рт. ст.
Еще одним важным нововведением в рекомендациях 2018 г. стало выделение нижней границы безопасного целевого значения АД, которая для САД составляет 120 мм рт. ст., а для ДАД – 70 мм рт. ст. Такое решение обусловлено увеличением риска нежелательных явлений, который превышал положительные эффекты антигипертензивной терапии у пациентов, включенных в рандомизированные клинические исследования, на фоне низких значений АД [27].
Тактика лечения пациентов с АГ
Модификация образа жизни и коррекция имеющихся факторов риска рекомендованы всем пациентам с АГ или высоким нормальным АД. В 2018 г. эксперты рекомендовали более жесткое ограничение употребления соли пациентам с АГ – менее 5 г/сут против 5-6 г/сут в 2013 г. Рекомендовано также избегать обильного систематического употребления алкоголя (IIIC) – не более 14 единиц в неделю у мужчин и не более 8 единиц в неделю у женщин (1 единица соответствует 125 мл вина или 250 мл пива).
Сроки инициации антигипертензивной терапии (одновременно с немедикаментозными методами или через несколько месяцев) определяются уровнем АД, величиной сердечно-сосудистого риска, наличием ПООГ или сердечно-сосудистых заболеваний. Как и прежде, немедленное назначение медикаментозной антигипертензивной терапии рекомендуется всем пациентам с АГ 2 и 3 степени независимо от уровня сердечно-сосудистого риска (IA). При этом целевой уровень АД должен быть достигнут в течение 3 месяцев.
В рекомендациях 2013 г. нерешенными оставались вопросы, связанные с лечением пациентов с АГ 1 степени, относящихся к группам низкого или среднего риска, пациентов с гипертонией “белого халата”, маскированной гипертонией, пациентов с высоким нормальным АД и пожилых пациентов с уровнем АД 140-160 мм рт. ст. В новой версии рекомендаций эксперты дали ответы на эти вопросы. Для пациентов с низким и средним риском и 1 степенью АГ без сердечно-сосудистых заболеваний, заболеваний почек и ПООГ рекомендовано назначить медикаментозное лечение, если через 3-6 месяцев после изменения образа жизни не достигнуты целевые значения АД (IA против IIaB в предыдущей версии рекомендаций). У пациентов с АГ 1 степени и высоким или очень высоким сердечно-сосудистым риском, с сердечно-сосудистыми заболеваниями, заболеваниями почек или признаками ПООГ назначение медикаментозной антигипертензивной терапии рекомендуется одновременно с коррекцией образа жизни (IA против IB в предыдущей версии рекомендаций).
Изменились взгляды и на ведение пациентов с высоким нормальным АД (130-139/85-89 мм рт. ст.). В рекомендациях 2013 г. назначение медикаментозной антигипертензивной терапии пациентам с высоким нормальным АД не было показано (IIIA) [23]. Однако мета-анализ 24 рандомизированных клинических исследований показал, что назначение антигипертензивной терапии снижает риск сердечно-сосудистых заболеваний у пациентов с высоким нормальным и нормальным АД и очень высоким сердечно-сосудистым риском [28]. Поэтому в рекомендациях 2018 г. указано, что медикаментозное лечение возможно у пациентов с высоким нормальным АД и сердечно-сосудистыми заболеваниями, особенно с ИБС (IIbА).
Существенным изменением европейских рекомендаций 2018 г. стали достаточно лояльные подходы к контролю АД у пожилых людей. Это стало возможным благодаря результатам исследований SPRINT, HOPE-3 и анализа подгруппы пожилых пациентов из исследования HYVET [29–31]. Предложены более низкие исходные уровни АД для начала антигипертензивной терапии у пожилых пациентов. Сделан акцент на важности оценки именно биологического, а не паспортного возраста больного, с учетом его способности к самообслуживанию, переносимости терапии и наличия старческой астении. Достижение пациентом определенного возраста (80 лет и более) не является основанием для отмены лечения или отказа от назначения антигипертензивной терапии при условии ее хорошей переносимости (IIIА). Медикаментозная антигипертензивная терапия и модификация образа жизни у “активных” пожилых пациентов (fit older; даже в возрасте старше 80 лет) рекомендуются при уровне САД ≥160 мм рт. ст. (IA). При условии хорошей переносимости медикаментозное лечение возможно и у хрупких пожилых пациентов (IIbB).
Подходы к медикаментозному лечению АГ
Несмотря на прилагаемые усилия, более 50% пациентов с АГ не достигают целевых значений АД менее 140/90 мм рт. ст. на фоне назначенной антигипертензивной терапии [32,33]. В связи с этим, в отличие от предыдущей версии документа [23], в которой выбор медикаментозной стратегии (монотерапия или комбинация антигипертензивных препаратов) был основан на степени повышения АД и категории сердечно-сосудистого риска, в 2018 г. рекомендовано начинать медикаментозное лечение АГ у большинства пациентов с комбинации двух препаратов (IA) [34]. Исключение составляют пациенты с низким сердечно-сосудистым риском и АГ 1 степени (в частности, при САД >150 мм рт. ст.), пациенты с высоким нормальным АД и очень высоким сердечно-сосудистым риском и хрупкие пожилые больные, которым рекомендована монотерапия [34].
Исходное назначение комбинированной терапии антигипертензивными препаратами даже в низких дозах эффективнее снижает АД, чем терапия одним препаратом в максимальной дозе [35]. Стартовое назначение комбинации из двух антигипертензивных препаратов безопасно и хорошо переносится даже пациентами с АГ 1 степени, а небольшое увеличение риска развития эпизодов артериальной гипотензии не приводит к частому прекращению лечения [22,35,36].
Рис. 4. Медикаментозная терапия у пациентов с АГ и СН со сниженной ФВ ЛЖ Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34] Рис. 5. Медикаментозная терапия для пациентов с АГ и ФП Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34] Рис. 6. Медикаментозная терапия для пациентов с АГ и ХБП Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
Как и раньше, основными классами препаратов для лечения АГ остаются ингибиторы АПФ, блокаторы рецепторов ангиотензина II (БРА), антагонисты кальция (АК), диуретики (тиазидные и тиазидоподобные) и β-адреноблокаторы (ББ) (IA). В рекомендациях 2018 г. предложены четкие схемы лечения пациентов с неосложненной АГ (рис. 2) и сопутствующей патологией, в том числе ИБС (рис. 3), сердечной недостаточностью (рис. 4), фибрилляцией предсердий (рис. 5) и ХБП (рис. 6) [34]. Алгоритм назначения базовой терапии при неосложненной АГ также подходит для пациентов с ПООГ, цереброваскулярной болезнью, СД или заболеванием периферических артерий (рис. 2).
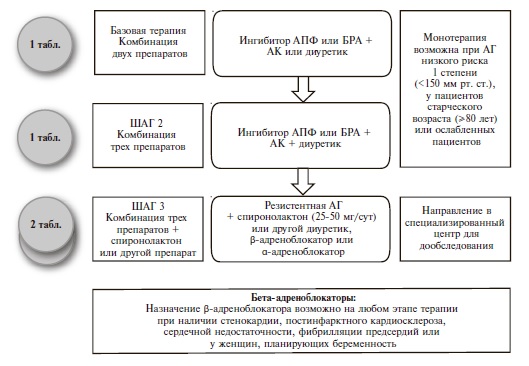
Рис. 2. Базовая терапия для пациентов с неосложненной АГ. Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34].
По мнению экспертов, максимальное упрощение режима приема препаратов будет способствовать повышению приверженности пациентов к лечению, поэтому необходимо отдавать предпочтение фиксированным комбинациям двух или более антигипертензивных агентов в 1 таблетке (IB). Предпочтительными комбинациями являются сочетание блокатора ренин-ангиотензиновой системы (ингибитора АПФ или БРА) с АК или диуретиком (IA). ББ могут быть использованы для снижения АД при наличии особых клинических ситуаций – стенокардии, перенесенного инфаркта миокарда, сердечной недостаточности, аритмии (IA).
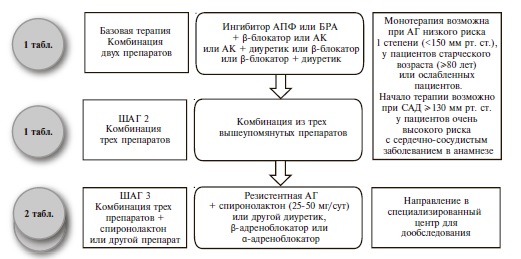
Рис. 3. Медикаментозная терапия для пациентов с АГ и ИБС Адаптировано по материалам рекомендаций ЕОК/ЕОАГ 2018 г. [34]
В случае недостаточного контроля АД на фоне комбинированной терапии двумя препаратами рекомендовано добавление третьего препарата (комбинация блокатора ренин-ангиотензиновой системы с АК и тиазидным/тиазидоподобным диуретиком, предпочтительно в одной таблетке) (IA). Эксперты не рекомендуют исходно назначать комбинацию трех антигипертензивных препаратов.
При неэффективности комбинированной терапии тремя препаратами рекомендовано добавить к лечению спиронолактон в низкой дозе, а при его непереносимости – эплеренон, амилорид, более высокие дозы тиазидных/тиазидоподобных диуретиков или петлевой диуретик, ББ или α-адреноблокатор (IВ).
В отличие от предыдущей версии рекомендаций [23], в текущем варианте применение технических устройств для лечения АГ не рекомендовано в рутинной клинической практике (IIIB). Исключением может стать использование устройств в рамках клинических исследований, пока не будут получены доказательства их безопасности и эффективности [34].
| Примечание: ХОБЛ – хроническая обструктивная болезнь легких; SCORE – Systematic COronary Risk Evaluation |
| • Когда подозревать и как выявлять причины вторичной гипертонии |
| • Лечение гипертонических кризов |
| • Обновленные рекомендации по коррекции АД при остром инсульте |
| • Обновленные рекомендации по лечению гипертонии у женщин во время беременности |
| • АГ в разных этнических группах |
| • АГ и ХОБЛ |
| • АГ, фибрилляция предсердий и другие аритмии |
| • Применение перорального антикоагулянта при АГ |
| • АГ и сексуальная дисфункция |
| • Лечение АГ и противоопухолевая терапия |
| • Периоперационное лечение АГ |
| • Препараты для снижения уровня глюкозы и АД |
| • Обновленные рекомендации по оценке и коррекции риска: (1) использование системы SCORE для оценки риска у пациентов без сердечно-сосудистых заболеваний; (2) важность оценки ПООГ в изменении сердечно-сосудистого риска; и (3) использование статинов и аспирина для профилактики сердечно-сосудистых заболеваний. |
По сравнению с предыдущей версией рекомендаций в 2018 г. значительно изменен и дополнен раздел по неотложным состояниям, обусловленным АГ. Под робно перечислены неотложные состояния, требующие немедленного снижения АД с помощью внутривенного введения антигипертензивных препаратов, необходимые исследования, а также перечень лекарственных препаратов, дозировки и особенности их введения при неотложных ситуациях. Подчеркивается, что пациенты с тяжелой АГ (3-й степени) без признаков острого ПООГ не нуждаются в госпитализации. Снижение АД и коррекцию терапии у таких больных следует проводить амбулаторно согласно алгоритму, представленному на рис. 2. Более детально эта информация отражена в консенсусе 2018 г. по ведению пациентов с неотложными состояниями, обусловленными АГ [38].
В документе 2018 г. обновлен и расширен раздел по ведению АГ у беременных женщин. Изменились позиции в отношении величины АД для назначения антигипертензивной терапии. В версии 2013 г. медикаментозная терапия рекомендовалась при тяжелой АГ у беременных (САД >160 мм рт. ст. или ДАД >110 мм рт. ст.; IC) и считалась целесообразной у беременных со стойким повышением АД ≥150/95 мм рт. ст., а также у пациенток с АД ≥140/90 мм рт. ст. при наличии гестационной АГ, субклинического ПООГ или клинических симптомов (IIbC). В новом документе рекомендовано начинать антигипертензивное лечение у пациенток с гестационной АГ, хронической АГ или АГ с субклиническим ПООГ или клиническими симптомами при уровне САД ≥140 мм рт. ст. или ДАД ≥90 мм рт. ст. (IC), во всех других случаях – при уровне САД ≥150 мм рт. ст. или ДАД ≥95 мм рт. ст. (IC). Значения САД ≥170 мм рт. ст. или ДАД ≥110 мм рт. ст. у беременной женщины рассматриваются как неотложное состояние, требующее госпитализации (IC). Неизменными остаются препараты выбора для контроля АД у беременных женщин – метилдопа (IB), лабеталол (IC) и АК (IC). Ингибиторы АПФ, БРА или прямой ингибитор ренина не рекомендованы во время беременности (IIIC). Определены сроки родоразрешения для пациенток с гестационной гипертонией или легкой преэклампсией – 37-я неделя гестации (IB).
Принципиально новый раздел, появившийся в рекомендациях 2018 г., касается ведения АГ в разных этнических группах. В качестве начальной терапии для большинства чернокожих пациентов рекомендуется комбинация из двух медикаментов в одной таблетке (IC), а препаратами выбора должны быть диуретик или АК, либо в комбинации, либо с блокатором ренинангиотензиновой системы (IB). В качестве последнего предпочтительнее назначение сартанов из-за частого развития ангионевротического отека на фоне приема ингибиторов АПФ в этой когорте пациентов [39,40]. Стартовая монотерапия возможна у больных с АГ 1 степени и “хрупких” пожилых пациентов. В других этнических группах снижение АД может основываться на базовом алгоритме лечения АГ, представленном на рис. 2 (IIbC).
АГ является самой частой сопутствующей патологией у пациентов с ХОБЛ [41]. Учитывая этот факт, общие факторы риска двух заболеваний, а также возможное негативное влияние препаратов для лечения ХОБЛ на сердечно-сосудистую систему, в рекомендациях 2018 г. появился отдельный раздел, посвященный вопросам выбора оптимальной антигипертензивной терапии у пациентов с АГ и ХОБЛ [41,42]. Сделан акцент на важности коррекции факторов риска и модификации образа жизни у пациентов с АГ и ХОБЛ. Эксперты рекомендуют начинать антигипертензивную терапию с АК, БРА или ингибитора АПФ или комбинации АК с блокатором ренин-ангиотензиновой системы. В случае недостаточного ответа или в зависимости от наличия сопутствующей патологии возможно назначение селективных β1-адреноблокаторов и тиазидных или тиазидоподобных диуретиков, однако их рутинное применение у пациентов с ХОБЛ не рекомендовано с учетом возможных побочных эффектов [41,43].
Фибрилляция предсердий является не только фактором риска развития инсульта и сердечной недостаточности, но и проявлением гипертонической кардиопатии [44]. Поэтому в рекомендациях 2018 г. подчеркивается важность обследования всех больных с фибрилляцией предсердий для исключения АГ (IC). В качестве антигипертензивного лечения следует использовать блокатор ренин-ангиотензинвой системы, который можно сочетать с ББ или недигидропиридиновым АК в случае необходимости контроля частоты желудочковых сокращений (рис. 6) (IIaB). В новой версии документа раздел, посвященный АГ и фибрилляции предсердий, дополнен информацией о применении пероральных антикоагулянтов у пациентов с АГ. Профилактику инсульта больным АГ и фибрилляцией предсердий эксперты рекомендуют проводить с помощью пероральных антикоагулянтов, если число баллов по шкале CHA2DS2-VASc составляет ≥2 у мужчин и ≥3 у женщин (IA) [45,46]. Назначение пероральных антикоагулянтов больным с фибрилляцией предсердий целесообразно даже в тех случаях, когда АГ является единственным дополнительным фактором риска, а число баллов по шкале CHA2DS2-VASc составляет 1 (IIаВ) [45,46]. У пациентов с неконтролируемой АГ (САД ≥180 мм рт. ст. и/или ДАД ≥100 мм рт. ст.) следует с осторожностью подходить к назначению антикоагулянтов из-за высокого риска церебральных кровоизлияний [45]. При назначении антикоагулянтов необходимо предпринять меры для снижения уровня САД
Известно, что сексуальная дисфункция, которая часто встречается у пациентов с АГ, приводит не только к ухудшению качества жизни, но и к снижению приверженности к лечению или полному отказу от приема антигипертензивных препаратов [47]. В рекомендациях 2018 г. подчеркивается важность сбора анамнеза о сексуальных нарушениях у всех больных АГ не только в начале лечения, но и в ходе наблюдения. Особое внимание следует обращать на их возможную связь с нежеланием принимать назначенную терапию или с низкой приверженностью к лечению. При наличии сексуальной дисфункции у мужчин рекомендуется избегать препаратов, назначение которых может быть ассоциировано с этим нежелательным эффектом (например, ББ без вазодилатирующих свойств и тиазидных или тиазидоподобных диуретиков), если только их использование не является необходимым по другим показаниям. У женщин среднего и старшего возраста не было выявлено ассоциации уровней АД или приема антигипертензивных препаратов с сексуальной дисфункцией [48]. У пациентов с высоким сердечно-сосудистым риском и тяжелой неконтролируемой АГ представляется разумным отсрочить сексуальную активность до стабилизации состояния, после чего может быть начато лечение по поводу эректильной дисфункции [49]. Препаратами выбора для лечения сексуальной дисфункции остаются ингибиторы фосфодиэстеразы-5.
Еще один новый раздел в рекомендациях 2018 г. посвящен АГ и противоопухолевой терапии. Необхо ди мость его включения в рекомендации обусловлена несколькими факторами: распространенностью повышенного АД среди пациентов с онкологическими заболеваниями (до трети пациентов) и прессорным эффектом некоторых противоопухолевых препаратов, в частности ингибиторов фактора роста эндотелия сосудов (бевацизумаб, сорафениб, сунитиниб и пазопаниб) и ингибиторов протеасом (карфизомиб) [50,51]. Реко мендуется контролировать офисное АД еженедельно в течение первого цикла терапии и каждые 2-3 недели в дальнейшем, так как повышение АД обычно наблюдается у ≤30% пациентов в течение первого месяца после начала лечения [52]. В дальнейшем после завершения первого цикла противоопухолевого лечения следует измерять АД во время посещения врача или с помощью СКАД в случае стабильных цифр АД. При развитии АГ (≥140/90 мм рт. ст.) или повышении ДАД на ≥20 мм рт. ст. по сравнению с исходным уровнем необходимо назначить или оптимизировать антигипертензивную терапию с помощью блокаторов ренин-ангиотензиновой системы и/или АК.
В рекомендациях 2018 г. существенно расширен раздел по ведению пациентов с АГ в периоперационном периоде. В отличие от предыдущей версии, в новом документе при впервые выявленной АГ перед плановым хирургическим вмешательством рекомендуется провести обследование не только с целью оценки сердечно-сосудистого риска, но и для выявления ПООГ (IC). У пациентов с АГ 1 и 2 степени можно не откладывать проведение некардиохирургической операции (IIbC). Однако при уровне САД ≥180 мм рт. ст. и/или ДАД ≥110 мм рт. ст. желательно отложить вмешательство, если оно не является экстренным, до достижения контроля АД. Целесообразно отменить блокаторы ренин-ангиотензиновой системы перед хирургическим вмешательством (IIаС) в отличие от ББ и препаратов центрального действия (клонидин). Внезапная отмена последних потенциально опасна и не рекомендуется (IIIВ). Следует избегать выраженных колебаний АД в периоперационном периоде (IC).
Учитывая опубликованные данные о влиянии сахароснижающих препаратов на уровень АД, в рекомендациях 2018 г. появился новый раздел, посвященный этому вопросу. Ингибиторы натрий-глюкозного ко транс портера 2-го типа эмпаглифлозин и канаглифлозин способствуют снижению АД вне зависимости от влияния массы тела на этот показатель, снижают риск развития сердечной недостаточности и смерти от любых и сердечно-сосудистых причин, а также оказывают нефропротективное действие [53,54]. Применение ингибиторов дипептидилпептидазы-4 и агонистов глюкагоноподобного пептида-1 также приводило к некоторому снижению АД [55, 56].
Важным отличием новой версии рекомендаций является изменение позиций аспирина, назначение которого для первичной профилактики пациентам без сердечно-сосудистых заболеваний не рекомендовано (IIIB). Низкие дозы аспирина, как и прежде, рекомендованы с целью вторичной профилактики у пациентов с АГ (IA).
Нерешенные вопросы
Эксперты сформулировали новый перечень нерешенных вопросов (табл. 4). Возможно, ответы на них будут получены и представлены уже в следующей версии рекомендаций.
| Примечание: ХОБЛ – хроническая обструктивная болезнь легких; SCORE – Systematic COronary Risk Evaluation |
| Измерение АД |
| • Оптимальная программа скрининга населения для выявления АГ |
| • Оптимальный метод измерения АД у пациентов с ФП |
| • Польза для прогнозирования сердечно-сосудистого риска при дополнении офисного измерения АД данными СМАД и/или СКАД |
| • Дополнительное значение центрального АД по сравнению с периферическим АД при оценке риска и его уменьшении на фоне лечения |
| Клиническая оценка пациентов с АГ |
| • Дополнительная польза оценки ПООГ при АГ в реклассификации сердечно-сосудистого риска у пациентов с АГ? |
| Границы и целевой уровень АД |
| • Оптимальные целевые значения САД/ДАД у более молодых пациентов с АГ |
| • Оптимальные целевые значения САД/ДАД при определенных условиях (например, у пациентов с диабетом, ХБП, после инсульта) |
| • Оптимальные целевые значения САД/ДАД по данным СКАД и СМАД |
| • Оптимальные целевые значения САД/ДАД для пациентов с различными исходными уровнями сердечно-сосудистого риска |
| Необходимость в результатах дополнительных исследований |
| • Оценка преимуществ лечения АД у пожилых людей |
| • Сравнение стационарного и амбулаторного ведения |
| • Сравнение лечения для контроля АД и уменьшения ПООГ, особенно у молодых людей |
| • У лиц с высоким нормальным АД |
| • У пациентов с резистентной гипертонией |
| Стратегии лечения гипертонии |
| • Воздействие стратегии лечения одной таблеткой против нескольких на клинические исходы, приверженность к лечению и контроль АД |
| • Сравнение исходов между стратегиями лечения на основе первоначальной монотерапии против начальной комбинированной терапии |
| • Сравнение исходов лечения АД с классическими и вазодилатирующими β-адреноблокаторами |
| • Сравнение исходов лечения на основе тиазидных и тиазидоподобных диуретиков? |
| • Оптимальное лечение гипертонии в разных этнических группах? |
| • Защитный эффект антигипертензивной терапии у пациентов с когнитивной дисфункцией или слабоумием |
| • Роль антигипертензивной терапии в лечении гипертонии белого халата и маскированной гипертонии |
Заключение
Процесс непрерывного обновления наших знаний, поступление новых доказательств и обобщение ранее полученных данных в гипертензиологии позволили в новых рекомендациях 2018 г. расставить акценты, добавить детали к “портрету артериальной гипертонии” и задать новые актуальные вопросы.
Guidelines международные стандарты лечения официальный сайт лечение акне
Версия: Клинические рекомендации РФ 2013-2017 (Россия)
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ АКНЕ
Шифр по Международной классификации болезней МКБ-10
L70, L73.0
ОПРЕДЕЛЕНИЕ
Акне (аcne vulgaris) – хроническое воспалительное заболевание, проявляющееся открытыми или закрытыми комедонами и воспалительными поражениями кожи в виде папул, пустул, узлов.

Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
— 800 RUB / 5500 KZT / 27 BYN — 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
L70.0 Угри обыкновенные [acne vulgaris]
L70.1 Угри шаровидные
L70.2 Угри осповидные
Угри некротические милиарные
L70.3 Угри тропические
L70.4 Детские угри
L70.5 Acne excoriee des jeunes filles
L70.8 Другие угри
L73.0 Угри келоидные
Этиология и патогенез
Акне – это мультифакториальный дерматоз, в патогенезе которого большую роль играют генетически обусловленная гиперандрогения и генетически детерминированный тип секреции сальных желез.
Выделяют четыре основных звена патогенеза акне:
1. Увеличение продукции кожного сала.
2. Избыточный фолликулярный гиперкератоз.
3. Размножение Propionibacterium acnes (P.acnes).
4. Воспаление.
Воспаление при акне первично и предшествует фолликулярному гиперкератозу, а Р.acnes принимают активное участие в формировании микрокомедонов.
Акне являются одним из самых распространенных дерматозов. По данным J. Leyden, акне страдают 85% лиц в возрасте от 12 до 24 лет, 8% лиц в возрасте от 25 до 34 лет и 3% лиц в возрасте от 35 до 44 лет.
В подростковом возрасте мальчики и девочки болеют акне практически в равных соотношениях, в то время как при поздних акне заболеваемость у женщин существенно выше, чем у мужчин.
Клиническая картина
Cимптомы, течение
С учетом клинической картины заболевания выделяют:
— комедональные акне;
— папуло-пустулезные акне легко-средней степени тяжести;
— тяжелые папуло-пустулезные акне, узловатые акне умеренной степени тяжести;
— узловатые акне тяжелой степени, конглобатные акне.
Акне локализуются преимущественно на коже лица, верхних конечностей, верхней части груди и спины и проявляются папулами, пустулами и узлами, а также открытыми и закрытыми комедонами.
Комедон – клиническое проявление скопления кожного сала и кератина в волосяном фолликуле. Выделяют закрытые и открытые комедоны. Закрытый комедон отличается от открытого тем, что кератиновые массы не так компактны, а отверстие волосяного фолликула узкое.
Папулезные акне представляют собой воспалительные узелки, имеющие коническую или полушаровидную форму и величину до 2–4 мм в диаметре. Пустулезные акне могут возникать первично или трансформироваться из папулезных угрей.
Узловатые акне характеризуются развитием узлов на коже себорейных областей. У больных конглобатными акне помимо комедонов и папуло-пустулезных угрей возникают многочисленные крупные узлы, локализующиеся преимущественно на коже спины и задней поверхности шеи. Консистенция узлов вначале плотная, но постепенно они размягчаются. Кожа над ними приобретает синюшно-розовый цвет, истончается, и в ней появляются отверстия, из которых выделяется гной. Часть отдельно расположенных узлов сливается в массивные инфильтраты с многочисленными фистулезными ходами, гнойными отверстиями и полостями, заполненными вялыми, студнеобразными грануляциями, процесс может приобретать распространенный характер.
После разрешения акне нередко остаются атрофические, реже – гипертрофические и келоидные рубцы.
Клиническая картина акне у взрослых лиц и подростков имеет свои особенности по соотношению очагов поражения в нижней и верхней части лица: у взрослых, как правило, поражена U-зона (щеки, вокруг рта и нижняя часть подбородка), а у подростков – Т-зона (лоб, нос, верхняя часть подбородка). Также у взрослых лиц могут отсутствовать папулы и пустулы. Комедоны всегда присутствуют при акне у подростков, но могут отсутствовать у взрослых лиц. Воспаление у взрослых лиц обычно более выражено.
У женщин выделяют 3 подтипа акне:
1. Стойкие (персистирующие) акне – наблюдаются примерно у 80% женщин и характеризуются началом заболевания в подростковом периоде с постепенным переходом во взрослый возраст.
2. Акне с поздним началом – впервые появляются у женщин после 25 лет. Оба подтипа имеют сходные клинические признаки.
3. Рецидивирующие акне – развиваются у женщин, имевших в анамнезе акне в подростковом возрасте, разрешившиеся в течение нескольких лет.
Акне у детей имеет также свои клинические особенности. У детей выделяют:
1. Акне новорожденных. Встречаются у 20% новорожденных. Обычно возникают в первые три недели после рождения. Связаны с гормональным кризом, повышенным уровнем тестостерона у матери или приемом ряда медикаментов матерью в последнем триместре беременности (системные глюкокортикостероиды и др.). Характерны закрытые комедоны на щеках, лбу, подбородке, реже – папулы, пустулы. Высыпания самопроизвольно разрешаются в течение нескольких дней или через 1,5–2 недели. Течение легкое, рубцовые изменения не характерны.
2. Акне раннего детского возраста. Обычно возникают в возрасте 6 недель и сохраняются в течение 6–12 месяцев, реже – более продолжительное время. Болеют чаще мальчики. Высыпания расположены на коже лица и представлены комедонами, папулопустулами, реже – узлами. Ассоциированы с более тяжелым течением акне в подростковом возрасте. Гиперандрогенные состояния не характерны.
3. Акне среднего детского возраста. Встречаются редко, появляются в возрасте от 1 до 7 лет. Высыпания локализуются преимущественно на коже лица и представлены комедонами и воспалительными акне. Ассоциированы с риском сопутствующих гиперандрогенных состояний (врожденная гиперплазия надпочечников, андроген-продуцирующая опухоль).
4. Преадолесцентные (предподростковые) акне. Возникают в возрасте от 7 до 12 лет в среднем у 70% детей и являются первым признаком раннего полового созревания. Высыпания, как правило, локализуются на коже лица (Т-зона), представлены чаще воспалительными акне и комедонами, с преобладанием последних. Первыми проявлениями могут быть открытые комедоны в области ушной раковины. Рубцы могут появляться не только как следствие воспалительных элементов, но и быть результатом комедональных акне.
Диагностика
Диагноз акне основывается на данных клинической картины.
При проведении обследования следует учитывать системные признаки гиперандрогенемии (нерегулярный менструальный цикл, гипертрофия клитора и изменение вторичных половых признаков), а также позднее менархе. Резистентные к терапии формы акне могут свидетельствовать о наличии таких эндокринных расстройств, как синдром поликистоза яичников, гиперплазия гипофиза или вирилизирующие опухоли, в связи с чем при обследовании необходимо учитывать такие симптомы, как аменорея, гиперменорея, олигоменорея, бесплодие и метаболический синдром.
При акне среднего детского возраста показано обследование для исключения врожденной гиперплазии надпочечников и андроген-продуцирующих опухолей.
Лабораторные исследования
— определение уровня свободного тестостерона, дегидроэпиандростерона сульфата, лютеинизирующего гормона, фолликулостимулирующего гормона;
— проведение теста на толерантность к глюкозе.
По показаниям назначаются консультации других специалистов: эндокринологов или гинекологов-эндокринологов.
Дифференциальный диагноз
Критерием постановки диагноза является наличие комедонов. Акне дифференцируют с розацеа, розацеаподобным (периоральным) дерматитом, мелкоузелковым саркоидозом лица, проявлениями вторичного сифилиса – папулезным себорейным и папулопустулезным сифилидом и другими папулезными дерматозами, медикаментозными акне, возникающими на фоне приема ряда лекарственных препаратов (гормональные препараты, включая системные глюкокортикостероиды, анаболические стероиды, андрогены, тироксин, противоэпилептические средства, барбитураты, противотуберкулезные средства, азатиоприн, циклоспорин А, хлоралгидрат, соли лития, препараты йода, хлора, брома, дисульфирам, цетуксимаб, тиоурацил, некоторые витамины, особенно – В1, В2, В6, В12, D2).
Лечение
Цели лечения
— уменьшение воспаления;
— уменьшение количества Р.acnes;
— снижение образования кожного сала;
— уменьшение влияния андрогенов на сальные железы.
Общие замечания по терапии
Лечение aкнe проводится в зависимости от степени тяжести заболевания и включает системную и наружную терапию. При определении степени тяжести дерматоза учитываются следующие критерии: распространенность, глубина процесса, количество элементов, влияние на психоэмоциональную сферу, формирование рубцов. Выделяют легкую, среднюю и тяжелую степени акне, однако в настоящее время консенсуса по методу оценки степени тяжести заболевания нет.
При легкой степени акне назначается только наружная терапия, при средней степени – наружная терапия при необходимости сочетается с системной терапией, при тяжелой степени основной является системная терапия.
Действие современных наружных препаратов базируется на их влиянии на основные патогенетические механизмы, лежащие в основе акне: фолликулярный гиперкератоз, увеличение числа P.acnes и воспаление.
С целью уменьшения антибиотикорезистентности P. acnes необходимо придерживаться следующих принципов в лечении больных акне:
— длительность применения антибактериальных препаратов не должна превышать 8 недель;
— следует избегать совместного использования системных и топических антибактериальных препаратов без наружного применения препаратов, содержащих бензоила пероксид;
— необходимо ограничить использование антибактериальных препаратов как по частоте назначения, так и по длительности;
— не рекомендуется применять системные и топические антибактериальные препараты в качестве монотерапии и поддерживающей терапии акне;
— необходимо избегать назначения топических антибактериальных препаратов в комбинации с ретиноидами (включая адапален) без дополнительного назначения бензоила пероксида.
Показания к госпитализации
Отсутствуют.
Схемы лечения
Системная терапия
1. Антибактериальные препараты (С) [1–5].
— тетрациклин 1,0 г в сутки перорально с общей длительностью терапии не более 8 недель
или
— доксициклин 100–200 мг в сутки перорально с общей длительностью терапии не более 8 недель.
Применение эритромицина в настоящее время ограничено в связи с большим количеством резистентных штаммов P. acnes.
Побочные эффекты при лечении антибактериальными препаратами наблюдаются редко, однако основной проблемой при их назначении является резистентность P. acnes. Высокие показатели резистентности связаны в основном с самостоятельным использованием пациентами антибактериальных препаратов.
2. Гормональные препараты.
В настоящее время гормональная терапия является эффективным методом лечения и показана женщинам с выраженной себореей, андрогенетической алопецией, SAHA-синдромом (seborrhea/acne/hirsutism/alopecia), с поздним началом акне и с гиперандрогенизмом овариального или надпочечникового происхождения. Лечение проводится после консультации эндокринолога или гинеколога-эндокринолога.
2.1. Блокаторы андрогенных рецепторов (C) [6–10].
— ципротерона ацетат в комбинации с этинилэстрадиолом в составе орального контрацептива (рекомендован женщинам при лечении акне легкой и средней степени тяжести)
или
— спиронолактон 50–150 мг в сутки в виде монотерапии или дополнительной терапии к наружным средствам в случае резистентности к лечению
или
— дроспиренон 3 мг в комбинации с этинилэстрадиолом 30 мкг в составе монофазного орального контрацептива (рекомендован для контрацепции женщинам с акне)
или
— дроспиренон 3 мг в комбинации с этинилэстрадиолом 20 мкг в составе низкодозированного монофазного орального контрацептива (рекомендован при лечении акне средней степени тяжести)
или
— флутамид (эффективен при лечении акне, однако токсическое действие на печень ограничивает его применение).
2.2. Ингибиторы продукции овариальных андрогенов.
Оральные контрацептивы, содержащие этинилэстрадиол в комбинации с прогестинами, показаны для лечения акне легкой и средней степени тяжести у женщин. Оральные контрацептивы, содержащие дроспиренон, эффективны при комедональных и воспалительных акне.
2.3. Ингибиторы андрогенов надпочечникового происхождения (С) [10–12].
Применение системных глюкокортикостероидных препаратов в дозе 2,5–5 мг в сутки короткими курсами показано при лечении тяжелых воспалительных акне у женщин.
3. Системные ретиноиды (А) [13–15]
— изотретиноин 0,5 мг на кг массы тела перорально, кумулятивная доза – в диапазоне от 120 мг до 150 мг на кг массы тела, длительность лечения зависит от тяжести процесса и переносимости препарата и составляет от 16 до 24 недель.
Основные показания для назначения изотретиноина для перорального приема:
— тяжелые формы акне (узловатые, конглобатные акне или акне с риском образования рубцов);
— акне, не поддающиеся другим видам терапии;
— акне в сочетании с выраженными психоэмоциональными расстройствами по поводу заболевания;
— склонность к заживлению акне с образованием рубцов.
Препарат является потенциальным тератогеном и обладает побочными эффектами (наиболее часто отмечаются хейлит, сухость кожи, шелушение, реже – алопеция, конъюнктивит, головная боль, артралгии и др.).
Данные по безопасности изотретиноина:
— стандартный 20-недельный курс лечения изотретиноином акне средней и тяжелой степени, как правило, хорошо переносится и безопасен;
— побочные явления со стороны кожи и слизистых оболочек возникают часто, являются обратимыми, хорошо поддаются увлажняющей местной терапии и не требуют отмены препарата;
— побочные эффекты со стороны костно-мышечной системы являются редкими;
— могут наблюдаться клинически незначимые отклонения при лабораторных исследованиях, не требующие отмены препарата. Однако необходимо определять исходные показатели функции печени и липидного обмена, а затем повторить их через 2–4 недели;
— контрацептивный период после лечения составляет 1 месяц [10, 11].
Наружная терапия
1. Топические ретиноиды (А) [16–24]
— адапален, гель, крем 0,1% 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Терапевтический эффект развивается после 4–8 недель лечения, стойкое улучшение – после 3-х месячного курса лечения. При необходимости курс может быть увеличен.
В некоторых случаях из-за кратковременного раздражения кожи может быть сокращено число аппликаций или лечение приостановлено до исчезновения признаков раздражения.
2. Азелаиновая кислотa (В) [25–30]
— азелаиновая кислота, крем 20%, гель 15% 2 раза в сутки (утром и вечером) наружно. Терапевтический эффект развивается через 4 недели лечения, для достижения лучших результатов рекомендуется продолжить применение препарата в течение нескольких месяцев.
3. Бензоила пероксид (А) [31–46]
— бензоила пероксид, гель 2,5–5–10% 2 раза в сутки (утром и вечером) наружно. Терапевтический эффект развивается после 4 недель лечения, стойкое улучшение – после 3 месяцев лечения.
Бензоила пероксид часто применяют в комбинации с антибактериальными препаратами как для наружной, так и для системной терапии. При лечении бензоила пероксидом не развивается бактериальная резистентность, поэтому его часто назначают больным, получавшим терапию антибактериальными препаратами.
4. Антибактериальные препараты (С) [47–50]
— клиндамицина фосфат, гель 1%
или
— клиндамицина гидрохлорид, раствор для наружного применения 1%. Тонкий слой геля или раствора наносят на пораженную область кожи, предварительно очищенную и сухую, 2 раза в день. Курс лечения составляет не более 6–8 недель, препарат обязательно назначается в комбинации с топическими ретиноидами или азелаиновой кислотой.
5. Комбинированные препараты
— адапален (0,1%) + бензоила пероксид (2,5%), гель (А) 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Терапевтический эффект развивается через 1–4 недели лечения [51–62]. Продолжительность лечения должно устанавливаться врачом на основании динамики клинической картины заболевания. При необходимости курс лечения может составлять несколько месяцев.
В случае появления признаков раздражающего действия рекомендуется применение некомедоногенных средств с увлажняющим действием, число аппликаций может быть сокращено (например, через день), лечение может быть временно приостановлено до исчезновения признаков раздражения или полностью прекращено. Комбинация адапален + бензоила пероксид эффективна при акне, вызванных антибиотикорезистентными штаммами P.acnes.
или
— адапален (0,1%) + клиндамицин (1%), гель (С) 1 раз в сутки (на ночь) наружно на чистую сухую кожу пораженной области, избегая попадания в глаза и на губы. Курс лечения – от 2 до 4 недель. В дальнейшем рекомендуется переходить на наружную терапию топическими ретиноидами [63–66].
Рекомендации по лечению комедональных акне
Высокая степень рекомендаций
Нет
Средняя степень рекомендаций
— топические ретиноиды (адапален)
Низкая степень рекомендаций
— бензоила пероксид;
— азелаиновая кислота.
Не рекомендуются
— антибактериальные препараты для наружного применения;
— гормональные антиандрогены, системные антибактериальные препараты и/или изотретиноин;
— облучение ультрафиолетовыми лучами.
Открытые рекомендации
Лазеротерапия как монотерапия, фотодинамическая терапия в настоящее время не могут быть рекомендованы.
Рекомендации по лечению папулопустулезных акне (легкая и средняя степень тяжести)
Высокая степень рекомендаций
— комбинация адапалена и бензоила пероксида;
— комбинация клиндамицина и бензоила пероксида.
Средняя степень рекомендаций
— азелаиновая кислота;
— бензоила пероксид;
— топические ретиноиды;
— при распространенных поражениях – комбинация системных антибактериальных препаратов и адапалена.
Низкая степень рекомендаций
— монотерапия голубым светом;
— комбинация эритромицина и третиноина;
— комбинация изотретиноина и эритромицина;
— цинк перорально;
— при распространенных поражениях – комбинация системных антибактериальных препаратов с бензоила пероксидом или адапаленом.
Не рекомендуются
— монотерапия антибактериальными препаратами для наружного применения;
— облучение ультрафиолетовыми лучами;
— комбинация эритромицина и цинка;
— системная терапия антиандрогенными препаратами, антибактериальными препаратами и/или изотретиноином.
Открытые рекомендации
Отсутствуют доказательства эффективности красного света, лазеров, фотодинамической терапии.
Рекомендации по лечению папулопустулезных акне тяжелой степени тяжести / узловатых акне средней степени тяжести
Высокая степень рекомендаций
— монотерапия изотретиноином.
Средняя степень рекомендаций
— системные антибактериальные препараты с комбинацией адапален + бензоила пероксид или с азелаиновой кислотой.
Низкая степень рекомендаций
— антиандрогенные препараты в комбинации с системными антибактериальными препаратами;
— системные антибактериальные препараты в комбинации с бензоила пероксидом.
Не рекомендуются
— наружная монотерапия;
— монотерапия системными антибактериальными препаратами;
— монотерапия антиандрогенными препаратами;
— видимый свет;
— облучение ультрафиолетовыми лучами.
Открытые рекомендации
— лазеротерапия;
— фотодинамическая терапия эффективна при этой форме акне, однако стандартные режимы терапии не разработаны.
Рекомендации по лечению узловатых/конглобатных акне
Высокий уровень рекомендаций
— монотерапия изотретиноином.
Средний уровень рекомендаций
— системные антибактериальные препараты с азелаиновой кислотой.
Низкий уровень рекомендаций
— антиандрогенные препараты + системные антибактериальные препараты;
— системные антибактериальные препараты + адапален, бензоила пероксид или комбинация адапален + бензоила пероксид.
Не рекомендуются
— наружная монотерапия;
— монотерапия системными антибактериальными препаратами;
— монотерапия антиандрогенными препаратами;
— облучение ультрафиолетовыми лучами;
— монотерапия видимым светом.
Открытые рекомендации
— лазеротерапия;
— фотодинамическая терапия эффективна при этой форме акне, однако стандартные режимы терапии не разработаны.
Для лечения акне у взрослых женщин в качестве базисной терапии рекомендованы ретиноиды (комедональные и воспалительные акне легкой и средней степени тяжести).
Азелаиновая кислота (20% крем или 15% мазь) рекомендована как препарат первой линии для монотерапии воспалительных акне легкой степени тяжести и второй линии – при комедональных акне.
Бензоила пероксид показан при акне легкой и средней степени тяжести, комбинированные препараты (адапален+БПО) показаны при среднетяжелом и тяжелом течении воспалительных акне.
При поствоспалительной гиперпигментации – к препаратам первой линии относятся азелаиновая кислота (15% или 20%) или ретиноиды или комбинация ретиноидов и бензоила пероксида. Алгоритмы ведения взрослых женщин с акне представлены в таблице 1. Следует подчеркнуть, что эффективность косметических процедур, указанных в таблице, подкреплена лишь единичными исследованиями (C-D) [12].
Таблица 1. Алгоритм лечения акне у взрослых женщин.
| Комедо в нижней 1/3 лица/перено-сицы | Воспалительный подтип: легкое течение с папулами | Воспалительный подтип: легкое-среднетяжелое течение с папулопустулами | Воспалительный подтип: тяжелое течение с папулопустулами | Воспалительный подтип: тяжелое течение с узлами | |
| Космети-ческие рекомен-дации | Бережное очищение (без мыла) + увлажнение | ||||
| Космети-ческие процеду-ры | Без макрокоме-донов: поверхност-ные пилинги С макрокоме-донами: механичес-кие процедуры, комедоэкстракция, каутериза-ция | Поверхностные пилинги | Поверхностные пилинги, фотодинамическая терапия | Внутриочаго-вое введение стероидов | |
| Лечение | Монотерапия: 1-я линия – топические ретиноиды | ||||
Поддерживающая терапия
Поддерживающая терапия при акне представляет собой использование соответствующих лекарственных препаратов в интермиттирующем режиме, позволяющем контролировать появление невоспалительных и воспалительных акне [67].
После окончания основного курса лечения и достижения клинического эффекта показана поддерживающая терапия сроком до 12 месяцев. Препаратом выбора для поддерживающей терапии является адапален, альтернативным препаратом – азелаиновая кислота.
С целью минимизации антибиотикорезистентности не рекомендуется в качестве поддерживающей терапии применять топические антибактериальные препараты. Если требуется антимикробная терапия, то оптимально применять комбинацию адапалена и бензоила пероксида.
Особые ситуации
Пациентки, планирующие беременность.
1. Наружная монотерапия азелаиновой кислотой (15% или 20%) или бензоила пероксидом (2,5–5%).
2. Комбинация эритромицина с препаратами цинка и бензоила пероксидом (максимум 5%).
3. При тяжелых воспалительных формах акне рекомендована комбинация бензоила пероксида с клиндамицином наружно.
4. При тяжелых формах акне во время беременности могут применяться системный эритромицин или клиндамицин (после тщательной оценки соотношения пользы и риска).
Беременность и лактация.
Контролируемых исследований у беременных женщин не проводилось, однако в течение двух десятилетий клинического опыта местного применения азелаиновой кислоты (15% и 20%) побочных действий препарата не отмечалось.
При тяжелых формах акне, а также у пациентов с резистентностью к местной терапии, после первого триместра беременности могут применяться системные глюкокортикоидные или антибактериальные препараты (эритромицин или клиндамицин).
Акне в детском возрасте.
При акне у новорожденных показан бережный уход за кожей, рекомендовано исключить контакт кожи с маслами. В тяжелых случаях показан 2,5% бензоила пероксид.
Для лечения акне детского возраста и преадолесцентных акне в качестве препаратов первой линии показаны [68–73]:
при акне легкой степени тяжести (комедоны и/или незначительное количество папул/пустул) – топические ретиноиды (адапален), бензоила пероксид, адапален + бензоила пероксид, комбинация адапален + бензоила пероксид+ топический антибактериальный препарат;
— при акне средней степени тяжести – адапален + бензоила пероксид, комбинация адапален + бензоила пероксид + топический антибактериальный препарат;
— при тяжелых акне – [адапален + бензоила пероксид] + системный антибактериальный препарат.
При отсутствии адекватного ответа на проводимое лечение показаны следующие препараты:
— при акне легкой степени тяжести (комедоны и/или незначительное количество папул/пустул) – добавление бензоила пероксида или топического ретиноида (адапален) (если не используются в комбинированной терапии), изменение концентрации или формы топического ретиноида, изменение топической комбинированной терапии;
— при акне средней степени тяжести – изменение концентрации или формы топического ретиноида, изменение топической комбинированной терапии, добавление системного антибактериального препарата, изотретиноин, оральные контрацептивы (для девочек);
— при тяжелых акне – замена системного антибактериального препарата, изотретиноин, оральные контрацептивы (для девочек).
Требования к результатам лечения
Оптимальным результатом проведенного лечения может считаться клиническое излечение (регресс ≥90% проявлений от исходного уровня) или клиническая ремиссия (регресс клинических проявлений на 75–90%).
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от лечения наружными ретиноидами, бензоила пероксида или азелаиновой кислотой при легком течении папулопустулезных акне показана терапия комбинированными препаратами (адапален+бензоила пероксид) или системная терапия антибактериальными препаратами в сочетании с адапаленом.
При отсутствии эффекта от антибактериальной терапии в сочетании с адапаленом, комбинацией адапалена с бензоила пероксидом или азелаиновой кислотой при среднетяжелых папулопустулезных/умеренных узловатых акне показан системный изотретиноин.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Информация
Источники и литература
- Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Gollnick H., Cunliffe W., Berson D. et al. Management of acne: a report from a Global Alliance to improve outcomes in acne. J Am Acad Dermatol 2003; 49 (Suppl.1): S1–37. 2. Webster G.F., Graber E.M. Antibiotic treatment for acne vulgaris. Semin Cutan Med Surg 2008; 27 (3): 183–187. 3. Kircik L.H. Doxycycline and minocycline for the management of acne: a review of efficacy and safety with emphasis on clinical implications. J Drugs Dermatol 2010; 9 (11): 1407–1411. 4. Amin K., Riddle C.C., Aires D.J., Schweiger E.S. Common and alternate oral antibiotic therapies for acne vulgaris: a review. J Drugs Dermatol 2007; 6 (9): 873–880. 5. Maibach H. Second-generation tetracyclines, a dermatologic overview: clinical uses and pharmacology. Cutis 1991; 48 (5): 411–417. 6. Самцов А.В. Акне и акнеиформные дерматозы. Монография – М.: OOO «ЮТКОМ», 2009. – 208 с.: ил. 7. Krunic A., Ciurea A., Scheman A. et al. Efficacy and tolerance of acne treatment using both spironolactone and a combined contraceptive containing drospirenone. J Am Acad Derm 2008; 58: 60–62. 8. Koltun W., Maloney J.M., Marr J., Kunz M. Treatment of moderate acne vulgaris using a combined oral contraceptive containing ethinylestradiol 20 μg plus drospirenone 3mg administered in a 24/4 regimen: a pooled analysis. Eur J Obstet Gynecol Reprod Biol 2011; 155 (2): 171–175. 9. Lucky A.W., Koltun W., Thiboutot D. et al. A combined oral contraceptive containing 3-mg drospirenone/ 20-microg ethinyl estradiol in the treatment of acne vulgaris: a randomized, double-blind, placebo-controlled study evaluating lesion counts and participant self-assessment. Cutis 2008; 82 (2): 143–150. 10. Frangos J., Alavian C., Kimball A. Acne and oral contraceptives: Update on women’s health screening guidelines. J Am Acad Dermatol 2008; 58: 781–786. 11. Thiboutot D., Gollnick H. New insights into the management of acne: an update from the Global Alliance to improve outcomes in acne group. J Am Acad Dermatol 2009; 60: 1–50. 12. Dreno B., Layton A., Zouboulis C. et al. Adult female acne:a new paradigm. J Eur Acad Dermatol Venereol 2013; 27: 1063–1070. 13. Cunliffe W.J., van de Kerkhof P.C., Caputo R. et al. Roaccutane treatment guidelines: results of an international survey. Dermatology 1997; 194 (4): 351–357. 14. Peck G.L., Olsen T.G., Butkus D. et al. Isotretinoin versus placebo in the treatment of cystic acne. A randomized double-blind study. J Am Acad Dermatol 1982; 6: 735–745. 15. Strauss J.S., Rapini R.P., Shalita A.R. et al. Isotretinoin therapy for acne: results of a multicenter dose-response study. J Am Acad Dermatol 1984; 10: 490–496. 16. Cunliffe W.J., Poncet M., Loesche C., Verschoore M. A comparison of efficacy and tolerability of adapalene 0,1% gel versus tretinoin 0,025% gel in patients with acne vulgaris: a meta-analysis of five randomized trial. Br J Dermatol 1998; 139 (Suppl. 52): 48–56. 17. Millikan L.E. Pivotal clinical trials of adapalene in the treatment of acne J Eur Acad Dermatol Venereol 2001; 15 (Suppl 3): 19–22. 18. Waugh J., Noble S., Scott L.J. et al. Adapalene: a review of its use in the treatment of acne vulgaris. Drugs 2004; 64 (13): 1465–1478. 19. Lucky A., Jorizzo J.L., Rodriguez D. et al. Efficacy and tolerance of adapalene cream 0,1% compared with its cream vehicle for the treatment of acne vulgaris. Cutis 2001; 68: 34–40. 20. Cunliffe W.J. Caputo R., Dreno B. et al. Clinical efficacy and safety comparison of adapalene gel and tretinoin gel in the treatment of acne vulgaris: Europe and U.S. multicenter trials. J Am Acad Dermatol 1997; 36 (6Pt2): S126–134. 21. Cunliffe W.J., Danby F.W., Dunlap F. et al. Randomised controlled trial of the efficacy and safety of adapalene gel 0,1% and tretinoin cream 0,05% in patients with acne vulgaris. Eur J Dermatol 2002; 12: 350–354. 22. Thiboutot D.M., Shalita A.R., Yamauchi P.S. et al. Adapalene gel, 0.1%, as maintenance therapy for acne vulgaris: a randomized, controlled, investigator-blind follow-up of a recent combination study. Arch Dermatol 2006; 142 (5): 597–602. 23. Cook-Bolden F. Subject Preferences for acne treatments containing adapalene gel 0,1%:results of the MORE trial. Cutis 2006; 78 (1 Suppl): 26–33. 24. Gold L.S. The MORE trial: effectiveness of adapalene gel 0,1% in real-world dermatology practices. Cutis 2006; 78 (1 Suppl): 12–18. 25. Gollnick H.P., Graupe K., Zaumseil R.P. [Azelaic acid 15% gel in the treatment of acne vulgaris. Combined results of two double-blind clinical comparative studies. J Dtsch Dermatol Ges 2004; 2: 841–847. 26. Hjorth N., Graupe K. Azelaic acid for the treatment of acne. A clinical comparison with oral tetracycline. Acta Derm Venereol Suppl (Stockh) 1989; 143: 45–48. 27. Graupe K., Cunliffe W.J., Gollnick H.P., Zaumseil R.P. Efficacy and safety of topical azelaic acid (20 percent cream): an overview of results from European clinical trials and experimental reports. Cutis 1996; 57: 20–35. 28. Katsambas A., Graupe K, Stratigos J. Clinical studies of 20% azelaic acid cream in the treatment of acne vulgaris. Comparison with vehicle and topical tretinoin. Acta Derm Venereol Suppl (Stockh) 1989; 143: 35–39. 29. Cunliffe W.J., Holland K.T. Clinical and laboratory studies on treatment with 20% azelaic acid cream for acne. Acta Derm Venereol Suppl (Stockh) 1989; 143: 31–34. 30. Gollnick H.P., Graupe K., Zaumseil R.P. Comparison of combined azelaic acid cream plus oral minocycline with oral isotretinoin in severe acne. Eur J Dermatol 2001; 11: 538–544. 31. Sagransky M., Yentzer B.A., Feldman S.R. Benzoyl peroxide: a review of its current use in the treatment of acne vulgaris. Expert Opin Pharmacother 2009; 10 (15): 2555–2562. 32. Hughes B.R., Norris J.F., Cunliffe W.J. A double-blind evaluation of topical isotretinoin 0.05%, benzoyl peroxide gel 5% and placebo in patients with acne. Clin Exp Dermatol 1992; 17 (3): 165–168. 33. Dunlop K.J., Barnetson R.S. A comparative study of isolutrol versus benzoyl peroxide in the treatment of acne. Australas J Dermatol 1995; 36 (1): 13–15. 34. Borglund E., Kristensen B., Larsson-Stymne B. et al. Topical meclocyclinesulfosalicylate, benzoyl peroxide, and a combination of the two in the treatment of acne vulgaris. Acta Derm Venereol 1991; 71 (2): 175–178. 35. Swinyer L.J., Baker M.D., Swinyer T.A. Mills O.H. Jr. A comparative study of benzoyl peroxide and clindamycin phosphate for treating acne vulgaris. Br J Dermatol 1988; 119 (5): 615–622. 36. Tucker S.B., Tausend R., Cochran R., Flannigan S.A. Comparison of topical clindamycin phosphate, benzoyl peroxide, and a combination of the two for the treatment of acne vulgaris. Br J Dermatol 1984; 110 (4): 487–492. 37. Burke B., Eady E.A., Cunliffe W.J. Benzoyl peroxide versus topical erythromycin in the treatment of acne vulgaris.Br J Dermatol. 1983; 108 (2): 199–204. 38. Lassus A. Local treatment of acne. A clinical study and evaluation of the effect of different concentrations of benzoyl peroxide gel. Curr Med Res Opin 1981; 7 (6): 370–373. 39. Cunliffe W.J., Holland K.T. The effect of benzoyl peroxide on acne. Acta Derm Venereol 1981; 61 (3): 267–269. 40. Prince R.A., Harris J.M., Maroc J.A. Comparative trial of benzoyl peroxide versus benzoyl peroxide with urea in inflammatory acne. Cutis 1982; 29 (6): 638–640, 644–645. 41. Schutte H., Cunliffe W.J., Forster R.A. The short-term effects of benzoyl peroxide lotion on the resolution of inflamed acne lesions. Br J Dermatol 1982; 106 (1): 91–94. 42. Norris J.F., Hughes B.R., Basey A.J., Cunliffe W.J. A comparison of the effectiveness of topical tetracycline, benzoyl-peroxide gel and oral oxytetracycline in the treatment of acne. Clin Exp Dermatol 1991; 16 (1): 31–33. 43. Cunliffe W.J., Burke B., Dodman B. Chloramphenicol and benzoyl peroxide in acne. A double-blind clinical study. Practitioner 1980; 224 (1347): 952–954. 44. Lyons R.E. Comparative effectiveness of benzoyl peroxide and tretinoin in acne vulgaris. Int J Dermatol 1978; 17 (3): 246–251. 45. Hare P.J. Benzoyl peroxide gel compared with retinoic acid in acne vulgaris. Br J Clin Pract 1975; 29 (3): 63–66. 46. Ede M.A double-blind, comparative study of benzoyl peroxide, benzoyl peroxide-chlorhydroxyquinoline, benzoyl peroxide-chlorhydroxyquinoline-hydrocortisone, and placebo lotions in acne. Curr Ther Res Clin Exp 1973; 15 (9): 624–629. 47. Shahlita A.R., Smith E.B., Bauer E. Topical erythromycin v clindamycin therapy for acne. A multicenter, double-blind comparison. Arch Dermatol 1984; 120 (3): 351–355 48. Kuhlman D.S., Callen J.P. A comparison of clindamycin phosphate 1 percent topical lotion and placebo in the treatment of acne vulgaris. Cutis 1986; 38 (3): 203–206. 49. Del Rosso J.Q., Schmidt N.F. A review of the anti-inflammatory properties of clindamycin in the treatment of acne vulgaris. Cutis 2010; 85 (1): 15–24. 50. Katsambas A., Towarky A.A., Stratigos J. Topical clindamycin phosphate compared with oral tetracycline in the treatment of acne vulgaris. Br J Dermatol 1987; 116 (3): 387–391. 51. Keating G.M. Adapalene 0.1%/benzoyl peroxide 2.5% gel: a review of its use in the treatment of acne vulgaris in patients aged ≥ 12 years. Am J Clin Dermatol 2011; 12 (6): 407–420. 52. Eichenfield L.E., Jorizzo J.L., Dirschka T. et al. Treatment of 2,453 acne vulgaris patients aged 12–17 years with the fixed-dose adapalene-benzoyl peroxide combination topical gel: efficacy and safety. J Drugs Dermatol 2010; 9 (11): 1395–1401. 53. Gold L.S., Tan J., Cruz-Santana A. et al. A North American study of adapalene-benzoyl peroxide combination gel in the treatment of acne. Cutis 2009; 84: 110–116. 54. Tan J., Gollnick H.P., Loesche C. et al. Synergistic efficacy of adapalene 0.1%-benzoyl peroxide 2.5% in the treatment of 3855 acne vulgaris patients. J Dermatol Treat 2011; 22 (4): 197–205. 55. Gollnick H.P., Draelos Z., Glenn M.J. et al. Adapalene–benzoyl peroxide, a unique fixed-dosecombination topical gel for the treatment of acne vulgaris:a transatlantic, randomized, double-blind, controlled study in 1670 patients.Br J Dermatol 2009; 161 (5):1180–1189. 56. Feldman S.R., Tan J., Poulin Y. et al. The efficacy of adapalene-benzoyl peroxide combination increases with number of acne lesions. J Am Acad Dermatol 2011; 64 (6): 1085–1091. 57. Pariser D.M., Westmoreland P., Morris A. et al. Long-term safety and efficacy of a unique fixed-dose combination gel of adapalene 0.1% and benzoyl peroxide 2.5% for the treatment of acne vulgaris. J Drugs Dermatol 2007; 6 (9): 899–905. 58. Thiboutot D.M., Weiss J., Bucko A. et al. Adapalene-benzoyl peroxide, a fixed-dosecombination for the treatment of acne vulgaris: Results of a multicenter, randomized double-blind, controlled study. J Am Acad Dermatol 2007; 57: 791–799. 59. Troielli P.A., Asis B., Bermejo A. et al. Community study of fixed-combination adapalene 0.1% and benzoyl peroxide 2.5% in acne. Skinmed 2010; 8 (1): 17–22. 60. Poulin Y. A 6-month maintenance therapy with adapalene-benzoyl peroxide gel prevents relapse and continuously improves efficacy among patients with severe acne vulgaris: results of a randomized controlled trial. Br J Dermatol 2011; 164: 1376–1382. 61. Thiboutot D., Gollnick H., Bettoli V. et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne Group. J Am Acad Dermatol 2009; 60: S1–50. 62. Nast A., Dreno B., Bettoli V. et al. European evidence-based (S3) guidelines for the treatment of acne. J Eur Acad Dermatol Venereol 2012; 26 (Suppl.1): 1–29. 63. Wolf J.E., Kaplan D., Kraus S.J. et al. Efficacy and tolerability of combined topical treatment of acne vulgaris with adapalene and clindamycin: a multicenter, randomized, investigator-blinded study. J Am Acad Dermatol 2003; 49 (3 Suppl): S211–217. 64. Zhang J.Z., Li L.F., Tu Y.T., Zheng J. A successful maintenance approach in inflammatory acne with adapalene gel 0.1% after an initial treatment in combination with clindamycin topical solution 1% or after monotherapy with clindamycin topical solution 1%. J Dermatolog Treat 2004; 15 (6): 372–378. 65. Campbell J.L. Jr. A comparative review of the efficacy and tolerability of retinoid-containing combination regimens for the treatment of acne vulgaris. J Drugs Dermatol 2007; 6 (6): 625–629. 66. Weiss J.S., Shavin J.S. Topical retinoid and antibiotic combination therapy for acne management. J Drugs Dermatol 2004; 3 (2): 146–154. 67. Wolf JE Jr. Maintenance therapy for acne vulgaris: the fine balance between efficacy, cutaneous tolerability, and adherence. Skinmed. 2004 Jan-Feb;3(1):23-6. 68. Katsambas A.D., Katoulis A.C., Stavropulos P. Acne neonatorum: a study of 22 cases. Int J Dermatol 1999; 38 (2): 128–130. 69. Eichenfield L.F., Krakowski A.C., Piggott C. et al. Evidence-based recommendations for the diagnosis and treatment of pediatric acne. Pediatrics 2013; 131: 163–186. 70. Cantatore-Francis J.L., Glick S.A. Childhood acne: evaluation and management. Dermatol Ther 2006; 19 (4): 202–209. 71. Eichenfield L.F., Fowler J.F. Jr, Friedlander S.F. et al. Diagnosis and evaluation of acne. Semin Cutan Med Surg 2010; 29 (2 Suppl 1): 5–8. 72. Scheinfeld N. Epiduo (adapalene 0,1% and benzoyl peroxide 2
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Акне»:
1. Самцов Алексей Викторович – заведующий кафедрой кожных и венерических болезней Военно-медицинской академии им. С.М. Кирова, доктор медицинских наук, профессор, г. Санкт-Петербург.
2. Аравийская Елена Роальдовна – профессор кафедры дерматовенерологии с клиникой Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, доктор медицинских наук, г. Санкт-Петербург.МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).Рейтинговая схема для оценки силы рекомендаций:
Уровни доказательств Описание 1++ Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок 1+ Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок 1- Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок 2++ Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 2+ Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 2- Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи 3 Неаналитические исследования (например: описания случаев, серий случаев) 4 Мнение экспертов Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.Рейтинговая схема для оценки силы рекомендаций:
Сила Описание А По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов
или
группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатовВ Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов
или
экстраполированные доказательства из исследований, оцененных как 1++ или 1+С Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов;
или
экстраполированные доказательства из исследований, оцененных как 2++D Доказательства уровня 3 или 4;
или
экстраполированные доказательства из исследований, оцененных как 2+Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.8 причин возникновения угревой сыпи у взрослых и эффективные методы лечения акне

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн.
- Запись опубликована: 31.05.2020
- Reading time: 4 минут чтения
Угревая сыпь появляется не только у подростков, но и у людей среднего возраста. Угри могут развиваться как вследствие неправильного ухода за кожей, так и из-за наличия отклонений в состоянии здоровья.
Угревая сыпь у взрослых поддается лечению препаратами, назначенными врачами – эндокринологом и дерматологом.
Почему развиваются прыщи?
В корне развития всех прыщей лежит закупорка пор кожи. Поры – это отверстия, которые окружают каждый волосяной фолликул, а в фолликул выделяют свой секрет сальные железы. Жировой секрет – кожное сало – выводится через отверстие поры.
Когда поры открыты, себум свободно выходит на поверхность и помогает сохранить кожу мягкой, защищая ее от внешних воздействий. Но если поры забиты частичками грязи, отмершими клетками кожи, избытком масла и, возможно, бактериями, развиваются угри.
Иногда, чтобы предотвратить появление прыщей, достаточно просто заботиться о здоровье кожи путем ее регулярного очищения. Однако, когда угри уже появились, справиться с ними бывает сложно. Ситуация осложняется тем, что угревая сыпь у взрослых часто возникает не только при отсутствии надлежащего ухода за кожей, но и вследствие развития некоторых заболеваний
Общие причины развития угревой сыпи у взрослых
Причина 1: гормональные проблемы . К развитию угревой сыпи приводит отклонение от нормы уровня гормонов. У женщин изменение количества гормонов в организме происходит естественным образом в определенные моменты жизни:
- перед менструацией;
- во время или после беременности;.
- во время пременопаузы и менопаузы.
Уровень гормонов также меняется, когда женщина начинает или прекращает использовать гормональные контрацептивы (противозачаточные таблетки, пластыри и др.) для предохранения от беременности.
В любой из этих периодов может появиться угревая сыпь, причем, за ее развитие могут отвечать различные гормоны. Например, увеличение выработки прогестерона, которое происходит после овуляции, стимулирует выработку кожного сала и может привести к образованию прыщей перед менструацией. Андрогены (мужские гормоны), такие, как тестостерон, увеличивают выработку кожного сала и, следовательно, увеличение содержания этих гормонов могут вызывать угри у людей всех полов.
Уровень андрогенов может и не изменяться, чтобы вызвать такой эффект. Угревая сыпь может возникать в результате развития повышенной чувствительности рецепторов кожи к тестостерону. Также способствует чрезмерной активности андрогенов снижение эстрогенов в организме. В период менопаузы уровень женских половых гормонов падает, в результате чего действие андрогенов усиливается, что может привести не только к сухости и истончению кожи, но и к появлению угревой сыпи.
Причина 2: стресс . Хронический стресс может играть огромную роль в развитии многих заболеваний кожи, в том числе и в появлении угревой сыпи, вследствие повышенного уровня кортизола.
Во время стресса кортизол синтезируется не только в надпочечниках. Этот гормон вырабатывается локально в волосяных фолликулах и различных типах клеток кожи. Хотя кортизол обычно называют «гормоном стресса», он на самом деле является важным соединением, которое помогает регулировать множество различных процессов в организме, включая иммунную систему, пищеварительную и нервную.
Его уровни естественно колеблются в течение дня, но когда организм испытывает стресс, особенно хронический, кортизол начинает вырабатываться в избытке, вызывая многочисленные проблемы, в том числе с кожей. Исследования показывают, что кортизол может способствовать появлению прыщей, создавая благоприятную среду для развития воспаленных угрей, вызванных бактериями.

Причины угрей у взрослых
Причина 3: загрязнение кожи и окружающей среды . Многие пациенты, пытаясь справиться с угревой сыпью, ищут ее причины, но не учитывают влияние окружающей среды на состояние кожи. Тогда как на кожу очень влияет загрязнение воздуха и ультрафиолетовое излучение.
- Избыток грязи на лице забивает поры и вызывает прыщи, поэтому удаление видимых загрязнений с помощью последовательного ежедневного очищения, безусловно, полезно и помогает предотвратить появление угревой сыпи.
- Воздействие ультрафиолета увеличивает риск возникновения рака кожи, преждевременных признаков старения, таких как пигментные пятна, и прыщей, поскольку они сушат кожу, что приводит к избыточному производству кожного сала, компенсирующего сухость кожи. Поэтому нужно наносить солнцезащитный крем широкого спектра, по крайней мере 30 SPF каждый день.
Причина 4: использование неправильных средств для ухода . Средства для ухода за кожей, содержащие растительные масла (питательные кремы, лосьоны) могут повышать жирность кожи и приводить к развитию угревой сыпи.
При жирной или комбинированной коже склонной к появлению прыщей следует использовать средства по уходу с надписью «некомедогенное» или «на водной основе». Такие средства с меньшей вероятностью могут забить поры кожи и привести к появлению угревой сыпи.
Причина 5: слишком частое или интенсивное очищение кожи . Чрезмерное интенсивное очищение и умывание ухудшает состояние кожных покровов и приводит к появлению угревой сыпи.
Людям с сухой или чувствительной кожей достаточно очищать лицо только один раз в день. Большинству людей достаточно очищать кожу два раза в день с помощью мягкого моющего средства. Слишком частое умывание может просто высушить кожу и усилить работу сальных желез.
Кроме того, слишком частое применение отшелушивающих средств или использование слишком жестких скрабов повреждает кожу и усугубляет прыщи. Тип и частота пилинга зависит от типа кожи и ее состояния. Но в целом дерматологи рекомендуют использовать мягкие химические эксфолианты (продукты, содержащие такие ингредиенты, как молочная кислота, гликолевая кислота или салициловая кислота) вместо скрабов, содержащих измельченную скорлупу орехов, кристаллы соли или сахара, абразивы, которые считаются ручными или механическими эксфолиантами.
Большинству людей с нормальным типом кожи рекомендуется делать пилинг лица не более трех раз в 7 дней. При сухой, тонкой, чувствительной коже может быть достаточно отшелушивания один раз в 7 или 14 дней.
Причина 6: определенные продукты. Употребление некоторых продуктов может отразиться на состоянии кожи. Среди них: шоколад, жареные и копченые блюда, пицца, кофеин.
Главное правило эффективной диеты – вводя какие-либо продукты, обращайте внимание на кожу, и если она реагирует раздражением, появлением прыщей или повышением жирности, исключите их из рациона. Планирование каких-либо серьезных изменений в рационе питания, например, исключение того же молока или выбор диеты для улучшения состояния организма и кожи, в том числе, лучше всего делать под руководством врача диетолога.
Причина 7: некоторые заболевания и лекарства . В некоторых случаях угревая сыпь в постпубертатном периоде может быть признаком заболеваний ЖКТ или развития СПКЯ.
Синдром поликистозных яичников часто развивается у женщин репродуктивного возраста и может привести к появлению гормонального акне. СПКЯ – это общая полиэндокринная патология, характеризующаяся повышенной секрецией эстрогенов и андрогенов яичниками, андрогенов надпочечниками, инсулина поджелудочной железой, нарушением функции гипофиза и гипоталамуса.
Кроме угревой сыпи, синдром поликистозных яичников вызывает такие симптомы, как нерегулярные месячные, рост волос на лице и груди (гирсутизм), выпадение волос в области центрального пробора или по бокам (андрогенная алопеция) и увеличение веса.
Вызывать угревую сыпь в качестве побочного эффекта могут такие лекарства, как кортикостероиды, барбитураты, анаболические стероиды, препараты, содержащие, литий, бром, фтор и йод.
Если вы предполагаете, что прыщи могут быть связаны с основной проблемой здоровья или лекарствами, особенно важно проконсультироваться с дерматологом, чтобы выяснить, точную причину их развития.
Причина 8: генетика . Если у человека была угревая сыпь, которая появилась во взрослом возрасте, у потомков также может быть предрасположенность к развитию акне. Состояние и строение структур кожи, например размер и видимость пор, может передаваться по наследству.
Генетические факторы, предрасполагающие к развитию угревой сыпи, пока не могут полностью контролироваться врачами. Снизить риски появления наследственных прыщей и угрей можно, изменив уход за кожей, но для этого нужно знать тип кожи и использовать подходящие средства, которые эффективно работают против прыщей.
Применение любых средств для лечения угревой сыпи, тем более лекарственных, нужно согласовать с дерматологом и эндокринологом.
Лучшие варианты лечения угрей у взрослых: характеристика активных компонентов и местных средств против угревой сыпи
Первое и самое важное, что нужно сделать для борьбы с прыщами, это выбирать средства с научно обоснованными клинически проверенными ингредиентами. Помните, что не каждый продукт или ингредиент подходит для вашей кожи. Кроме этого многие средства нужно использовать длительно, в течение нескольких недель, прежде чем произойдут какие-либо заметные изменения.
Вот вещества (ингредиенты), которые помогают избавиться от прыщей:
- Салициловая кислота . Это бета-гидроксикислота (ВНА), своего рода химический эксфолиант, который растворяет связи между мертвыми клетками кожи. Салициловая кислота особенно полезна при лечении прыщей, так как она растворима в масле, что позволяет ей лучше очищать кожу от жира, чем другие химические эксфолианты. Салициловая кислота содержится во многих средствах для умывания, кремах и масках.
- Гликолевая кислота. Представляет собой другой тип химического эксфолианта – альфа-гидрокси кислоту (AHA). Найти гликолевую кислоту можно в средствах для умывания сыворотках и пилингах. Обратите внимание на концентрацию гликолевой кислоты, чем выше содержание AHA, тем сильнее средство, но оно может повысить раздражение кожи. Лучше соблюдать осторожность и начинать с менее сильных средств.
- Молочная кислота . Еще один химический эксфолиант, АНА. Молочная кислота, действует немного мягче, чем другие виды химических эксфолиантов, безопасна, особенно для людей с чувствительной кожей или для тех, кто впервые использует пилинги.
- Полигидроксикислоты (PHAs) , которые включают глюконолактон и лактобионовую кислоту. Также относятся к химическим отшелушивающим средствам и, как правило, считаются наиболее мягкими. Если у вас очень сухая или чувствительная кожа, или у вас были негативные реакции на другие пилинги, вам можно рассмотреть возможность использования PHA.
- Бензоилпероксид . Органическое соединение обладает противомикробным действием в отношении Propionibacterium acnes (грамположительные пропионовые бактерии) и Staphylococcus epidermidis (эпидермальный стафилококк), кератолитическим действием, уменьшает выработку кожного сала, улучшает снабжение тканей кислородом. После первого применения средства с этим ингредиентом может появиться легкое жжение, а в течение 5-7 дней может наблюдаться покраснение, шелушение кожи, это не относится к побочным эффектам. Однако, если появляется сильное раздражение, применение Базирона АС рекомендуется временно прекратить.
- Азелаиновая кислота. Обладает противовоспалительным, противомикробным (пропионовые бактерии и эпидермальный стрептококк) действием. Нормализует процесс кератинизации в фолликулах. Точный механизм действия азелаиновой кислоты, полностью не изучен. Препарат Скинорен содержит азелаиновую кислоту, он выпускается в виде геля и крема. Обе формы Скинорен используются для лечения угревой сыпи, гель дополнительно (кроме угрей) для лечения розацеа, крем дополнительно для лечения гиперпигментации (хлоазмы). К другим препаратам азелаиновой кислоты относятся Азелик и Скиноклир.
- Ретиноиды. Это производные витамина А, включая ретинол, ретиналь (ретинальдегид) и ретиноевую кислоту. Различают безрецептурные препараты (обычно содержат активное действующее вещество ретинол) и рецептурные. Применение ретиноидов относится к одному из наиболее эффективных методов лечения угревой сыпи, не только подростковой, но и у людей старшего возраста. К недостаткам ретиноидов относится фотосенсибилизация и раздражающее действие, особенно для чувствительной кожи. В период лечения такими препаратами рекомендуется использование солнцезащитного крема и увлажняющих средств, лучше наносить на кожу их перед сном. Препарат Дифферин (гель и крем) содержит активный метаболит ретиноида – адапален. Он обладает противовоспалительным действием (ингибирует миграцию лейкоцитов к воспалительному элементу и снижает выработку арахидоновой кислоты), комедонолитическим (растворяет комедоны), нормализует процессы кератинизации кожи. Дифферин рекомендуется для лечения угревой сыпи, но противопоказан при повышенной чувствительности и с осторожностью применяется при дерматитах и экземе. Достоинства Дифферина состоят в том, совместим с другими препаратами (как местными, так и системными, поскольку не разрушается под действием ультрафиолетовых лучей и не взаимодействует с кислородом, то есть с клиндамицином и бензоилпероксидом его применять можно.
Пилинги против угрей
Пилинг (эксфолиация, отшелушивание ороговевших клеток кожи) рекомендуется применять регулярно не только в качестве предотвращения появления угревой сыпи, но и для ее лечения.
В качестве эксфолианта предпочтение отдается гликолевой кислоте, причем, лучше использовать не моющие средства, а маски с этим действующим веществом или оставлять эксфолиант на некоторое время на коже, чтобы он лучше подействовал.
Слишком частый и интенсивный пилинг не рекомендуется, поскольку это может привести к раздражению, шелушению, сухости кожи. Для большинства людей достаточно выполнять процедуру от одного до трех раз в неделю или реже, в зависимости от индивидуального типа кожи и выраженности воспалений.
Точечное воздействие на прыщи
Точечная обработка воспалительных элементов позволяет эффективно лечить угревую сыпь, особенно если использовать средства, содержащие бензоила пероксид, поскольку он убивает бактерии, вызывающие угри. Точечное лечение угревой сыпи рекомендуется начинать как можно быстрее при появлении первых воспалительных элементов.
Изменение диеты
Прыщи образуются, когда поры забиваются частицами грязи, секретом сальных желез и мертвыми клетками кожи. Присоединение бактерий вызывает воспалительную реакцию, угри становятся красными, болезненными, развивается местный отек. Чтобы уменьшить воспалительную реакцию организма, рекомендуется внести изменение рациона питания.
Необходимо исключить потребление тугоплавких жиров и масел во время лечения, и увеличить употребление продуктов, содержащих естественные противовоспалительные вещества. Рекомендуются добавки, содержащие цинк, который уменьшает работу сальных желез и воспаление.
Пероральные и инъекционные препараты против угрей
Угревая сыпь не всегда легко поддается терапии. В зависимости от причины и выраженности угревой сыпи, применение местных препаратов может быть неэффективным. В таких случаях для лечения акне врачи назначают ряд препаратов для приема внутрь: антибиотики, гормональные препараты и ретиноиды.
- Гормональные препараты . Женщинам назначаются противозачаточные комбинированные контрацептивы (эстроген+прогестаген). Эти препараты нормализуют гормональный фон и эффективны для лечения акне. Существуют низкодозированные КОК, которые не вызывают нежелательную для женщин прибавку массы тела, снижение либидо, а наоборот нормализуют цикл, устраняют симптомы ПМС, менструальную мигрень. Однако, они применяются только по назначению гинеколога, требуют индивидуального подбора препарата и дозировки, чтобы минимизировать потенциальные побочные эффекты.
- Антиандрогенные препараты . Для лечения гормональных акне, вызванных повышенным уровнем андрогенов, применяются антиандрогенные препараты. Назначается спиронолактон (Верошпирон), который обладает антиандрогенной активностью, хотя и относится к калийсберегающим диуретикам. Спиронолактон особенно рекомендуется женщинам с синдромом поликистоза яичников, поскольку позволяет не только избавиться от акне, но и от других эффектов андрогенизации, например, гирсутизма при PCOS.
- Антибиотики. При тяжелых формах угревой сыпи возможно назначение антибиотикотерапии. В качестве препаратов применяются макролиды (чаще всего азитромицин, реже эритромицин) или тетрациклины (доксициклин). При назначении доксициклина женщинам, принимающим КОК следует соблюдать осторожность, поскольку некоторые КОК с этим антибиотиком не сочетаются.
- Инъекции кортизона . Для лечения кистозной угревой сыпи – тяжелой формы акне, после которой часто остаются рубцы – назначаются инъекции кортизона (кортизон – глюкокортикоид).
- Ретиноиды . Для лечения лечения угревой сыпи иногда, как у женщин, так и у мужчин, применяются препараты ретиноиды (для приема внутрь). К ним относятся средства, содержащие изотретиноин (Роаккутан или российский дженерик Акнекутан). Роаккутан подавляет активность и уменьшает размеры сальных желез, кроме того, он обладает противовоспалительным действием.
Поскольку кожное сало является основным субстратом для развития Propionibacterium acnes, уменьшение его выработки, препятствует колонизации этих бактерий, что приводит к уменьшению угрей. Кроме того, Роаккутан подавляет избыточное деление и разрастание себоцитов, восстанавливает нормальный процесс дифференциации клеток. Таким образом подавляется гиперкератоз и уменьшаются акне. Точный механизм изотретиноина не известен.
Важно понимать, что все гормональные препараты строго рецептурные, и назначаются в случае отсутствия эффекта других методов лечения акне.
Источник https://clinpharm-journal.ru/articles/2019-2/sovremennye-evropejskie-rekomendatsii-po-arterialnoj-gipertonii-obnovlennye-pozitsii-i-nereshennye-voprosy/
Источник https://diseases.medelement.com/disease/%D0%B0%D0%BA%D0%BD%D0%B5-%D1%80%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D1%80%D1%84/15217
Источник https://unclinic.ru/8-prichin-vozniknovenija-ugrevoj-sypi-u-vzroslyh-i-jeffektivnye-metody-lechenija-akne/