Симптомы и эффективные методы лечение подагры у женщин
Подагра – это хроническое заболевание суставов, возникающее из-за накопления в них кристаллов мочевой кислоты. На начальной стадии патология характеризуется выраженными суставными болями, а впоследствии деформацией суставов.
Что такое подагра у женщин — характерные особенности болезни
Болеют ли женщины подагрой
У женщин заболевание встречается в 4 раза реже, чем у мужчин, от недуга страдает примерно 0,025-0.5% представительниц прекрасного пола. Это связано с высоким уровнем женского гормона эстрогена, защищающего организм, поэтому заболеванию в основном подвержены женщины после наступления менопаузы, особенно в возрастной категории старше 60 лет . Однако, в последние годы отмечается рост заболеваемости среди женского населения и связывают это в первую очередь с гормональными нарушениями. Рассмотрим основные признаки и методы лечения подагры у женщин.
От чего у женщин развивается подагра
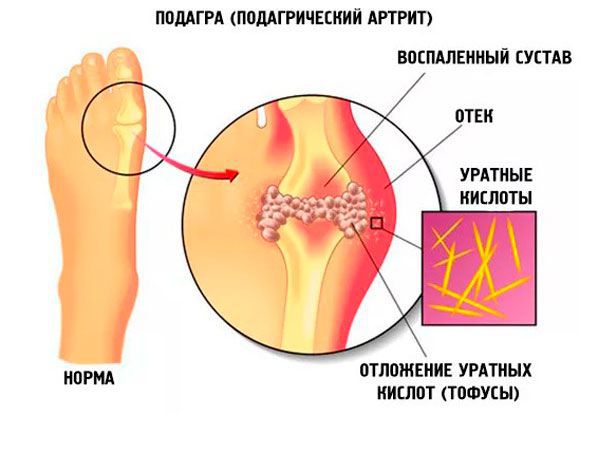
Основная причина подагры у женщин – это повышение уровня солей мочевой кислоты в крови. Натриевая соль мочевой кислоты – это ураты. Увеличение их концентрации в плазме крови называют гиперурикемией.
Предрасполагающими факторами к развитию гиперурикемии являются:
- Наследственная предрасположенность;
- Характер питания;
- Уровень физической активности;
- Наличие почечной патологии;
- Нарушение метаболизма.
Под действием перечисленных факторов происходит усиленное образование уратов и накопление их в ткани суставов. В результате развивается воспаление, а затем деформация сустава.
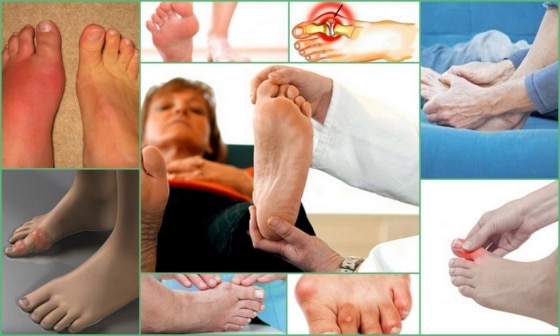
Признаки подагры на ногах у женщин
Клиническая картина патологии складывается из суставного синдрома и висцеропатий — признаков поражения внутренних органов. Длительное время болезнь протекает бессимптомно — идёт постепенное накопление уратов в тканях.
Первые симптомы
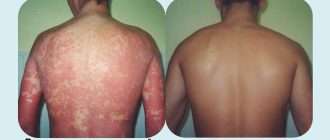
Первым признаком подагры у женщин на ногах становится острый моноартрит. В 90% случаев поражается плюснефаланговый сустав большого пальца стопы. Первый приступ подагры имеет ярко выраженную симптоматику. Начинается приступ обычно ночью. Женщина просыпается от острой боли в суставе, напоминающей таковую при вывихе или переломе. Палец краснеет и опухает, напоминая сардельку. Прикоснуться к пальцу невозможно, так как это вызывает усиление боли. Острый артрит продолжается в течение 10-12 часов, иногда затягивается на двое суток. Возможно появление общей симптоматики – недомогание, повышение температуры тела. После купирования приступа снова наступает бессимптомный период.
Провоцировать обострения подагры у женщин могут употребление алкоголя, нарушение диеты, простуда, физическое и эмоциональное переутомление.
Хроническая форма
Через несколько лет подагра у женщин приобретает хроническую форму. Изменяются и симптомы подагры у женщин. Обострения заболевания возникают чаще, становятся менее острыми, но более длительными. Симптомы полностью не купируются, болевой синдром постоянный, имеется хруст в суставах.
В этот период происходит образование тофусов и поражение внутренних органов. Тофусы – это скопления солей мочевой кислоты в мягких тканях. Обычно они локализуются в области коленных и голеностопных суставов.
Диагностика патологи
Для определения подагры у женщин используются лабораторные и инструментальные методы.
Для определения определения количественных показателей уратов проводят анализы крови (общий и биохимический), мочи, синовиальной жидкости.
Основной способ диагностики поражения суставов – рентгенологическое исследование. На ранней стадии заболевания изменений в суставах нет, они появляются через несколько лет. Существует несколько классификаций подагры у женщин по рентгенологическим признакам.
Рентгенологические признаки на разных стадиях
Классификация по стадиям подагры:
- Кисты вокруг хряща и уплотнение тканей соответствуют первой стадии;
- На второй стадии появляются мелкие эрозии суставных поверхностей;
- Крупные эрозии соответствуют третьей стадии заболевания.
Общие рентгенологические признаки:
- Уплотнение мягких тканей;
- Наличие тофусов;
- Выраженные контуры суставных поверхностей;
- Наличие костных эрозий.
На фото представлены рентгенограммы суставов, пораженных подагрой. Подтверждает заболевание определение повышенного уровня уратов в крови.
Методы лечения подагры у женщин
И признаки, и лечение подагры у женщин зависят от формы заболевания. В острый период терапия направлена на купирование приступа. В межприступный период и при развитии хронической формы проводится устранение воспаления и профилактика обострений. Подагра у женщин лечится соблюдением диеты, приемом лекарственных средств, народными рецептами.
Правильная диета для женщин
Женщинам при подагре назначают лечебную диету №6. Основные принципы лечебного питания:
- Ограничение продуктов с большим количеством пуринов;
- Ограничение употребления соли и жиров;
- Снижение количества животных белков;
- Достаточное количество витаминов.
Блюда готовят путём варки или на пару. При отсутствии противопоказаний рекомендуется употреблять до 2,5 литров жидкости в сутки. Предпочтение следует отдавать щелочной минеральной воде, травяным напиткам. Пищу принимают 5-6 раз в день, небольшими порциями.
Из рациона следует исключить жирное мясо и субпродукты, мясные и рыбные деликатесы, крепкие бульоны. Вредными при подагре являются бобовые культуры, щавель, шоколад, чай и кофе.
Диета для женщин при подагре подразумевает употребление следующих продуктов:
- Ржаной и отрубной хлеб;
- Нежирные сорта мяса и рыбы;
- Молочные и кисломолочные продукты;
- Фрукты и овощи;
- Крупы;
- Макаронные изделия.
При подагре запрещается голодание, так как это провоцирует образование уратов. Женщинам с лишним весом рекомендуется устраивать разгрузочные дни.

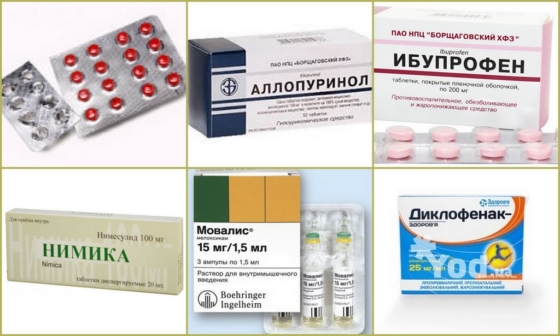
Медикаментозная терапия
Средством лечения острого приступа подагры у женщин является Колхицин. Это лекарство обладает выраженным противовоспалительным действием. Применять его можно только по рецепту врача. Существует несколько схем лечения Колхицином.
- По 0,5 мг внутрь раз в час до прекращения боли в суставах, но не более 6 мг в сутки;
- Внутрь по 1 мг раз в три часа, но не более 10 мг;
- В первый день трехкратно по 1 мг, во второй день двукратного по 1 мг.
Последняя схема лечения является наиболее безопасной. Улучшение самочувствия при приёме Колхицина наблюдается в течение 12 часов. Этот препарат является специфическим средством терапии подагры. Однако лекарство обладает несколькими выраженными побочными действиями и противопоказаниями к применению.
Ещё один метод лечения острого воспаления суставов – приём НПВС. Наиболее распространенными средствами являются Ибупрофен и Диклофенак. Для снижения риска поражения ЖКТ используют Мовалис, Нимику. Чтобы устранить острые боли при подагре, требуется достаточно большое количество препарата.
При невозможности применения НПВС и Колхицина лечение проводят кортикостероидами. Хорошо зарекомендовал себя Преднизолон, благодаря его выраженныму противовоспалительному действию. Гормон назначают в виде таблеток или внутрисуставных инъекций.
Основной целью терапии подагры у женщин является снижение уровня мочевой кислоты в крови. Для этого применяют две группы противоподагрических средств:
- Урикозурические, направленные на выведение мочевой кислоты;
- Урикодепрессивные, снижающие образование уратов.
Основной препарат для длительного лечения подагры – Аллопуринол. Показаниями к его назначению являются:
- Повышенное выделение мочевой кислоты с мочой;
- Признаки поражения почек;
- Образование тофусов;
- Плохо поддающаяся лечению диетой подагра.
Дозу подбирают индивидуально, лечение Аллопуринолом проводят длительно. Нормализация уровня мочевой кислоты происходит за четыре месяца.
При отсутствии патологии почек и низком уровне выделения мочевой кислоты назначают урикозурические препараты – Бенемид, Антуран, Дезурик. Препараты увеличивают объём мочи и снижают способность уратов к кристаллизации.
Народные средства
Лечение подагры на ногах у женщин народными средствами проводят по согласованию с лечащим врачом. Обычно используют средства для приема внутрь и компрессы.
- Компресс из соли и меда. Для его приготовления берут ложку соли и две ложки меда. Тщательно смешивают и накладывают смесь на больной сустав. Держат в течение двух часов, затем смывают теплой водой;
- Примочки с ромашкой и бузиной. Цветки ромашки и бузины в равных количествах заливают стаканом кипятка. Дают остыть, затем в настое смачивают кусок ткани и прикладывают к больным суставам;
- Настойка сирени. 100 грамм свежих цветков сирени заливают литром водки и дают настояться в темном месте 7 дней. Затем принимают по 20 капель три раза в день.
Использование народных средств не всегда эффективно, а иногда может вызвать и обострение болезни.
Возможные последствия и прогноз
Прогноз при подагре у женщин в большинстве случаев благоприятный. Выраженная деформация суставов образуется через 20-30 лет болезни. Самый неблагоприятный исход подагры – развитие хронической почечной недостаточности.
Подагра у женщин – хроническое заболевание, развивающееся в среднем и пожилом возрасте. Может протекать в острой и хронической формах. Заболевание неизлечимо и требует пожизненного соблюдения диеты, приема лекарственных средств.
Подагра — симптомы и лечение
Что такое подагра? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шестерниной Аси Сергеевны, ревматолога со стажем в 13 лет.
Над статьей доктора Шестерниной Аси Сергеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Подагра — системное заболевание, которое развивается в связи с воспалительным процессом, возникшим в месте отложения кристаллов моноурата натрия у людей с повышенным уровнем мочевой кислоты в сыворотке крови (более 360 мкмоль/л). Гиперурикемия возникает под воздействием как внешнесредовых, так и генетических факторов.
Роль мочевой кислоты в развитии подагры
Подагра — заболевание, вызванное повышением уровня мочевой кислоты в крови, или гиперурикемией. Чем длительнее и тяжелее протекает гиперурикемия, тем вероятнее развитие подагры. Чаще всего гиперурикемия возникает при нарушенном выведении почками мочевой кислоты.
Эпидемиология
Распространённость подагры среди взрослого населения в европейских странах составляет 0,9–2,5 %, в США достигает 3,9 % [21] .
Особенности заболевания у мужчин и женщин
Подагрой страдают преимущественно мужчины, составляя 80-90 % заболевших. Пик заболеваемости у мужчин приходится на возраст 40-50 лет, у женщин — после 50 лет, с наступлением климакса. Подагра у мужчин встречается в 6-7 раз чаще, чем среди женщин; в старческом возрасте — в 3 раза чаще. Однако в последние годы подагра стала более распространена среди женщин [21] .
Факторы риска
Причинами подагры могут быть:
- наследственность (предрасположенность к нарушению обмена пуринов);
- избыток в пище пуринов;
- нарушение функции почек, когда теряется их способность выводить мочевую кислоту (хроническая почечная недостаточность, поликистоз почек, гидронефроз, нефропатия в связи со злоупотреблением нестероидными противовоспалительными препаратами, при голодании);
- увеличение распада пуриновых нуклеотидов (цитостатическая терапия, лучевая и химиотерапия, хирургические вмешательства, гемолиз). [1][19]
Особенности современного течения подагры:
- значительный рост заболеваемости;
- увеличение частоты встречаемости у женщин;
- увеличение коморбидных состояний;
- начало заболевания в молодом возрасте.
Распространенность подагры растет, и это можно связать с ростом уровня жизни населения. Бессимптомная гиперурикемия встречается часто, однако далеко не всегда при этом развивается подагра.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы подагры
Боли при подагре. Заболевание сопровождается нестерпимой, быстронарастающей и быстропроходящей за несколько часов или суток суставной болью, кожа над суставом краснеет, сам он увеличивается в объеме.
Из других симптомов — повышенная температура тела, слабость, потливость.
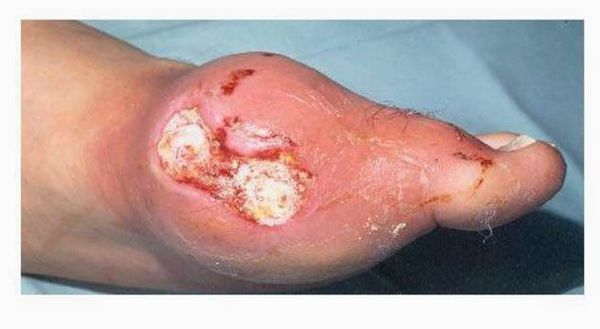
Тофусы. При переходе в хроническую форму заболевания вокруг поражённых суставов образуются тофусы, суставы деформируются. Тофусы — это единичные или множественные узелки белого и жёлтого цвета. Чаще всего возникают на пальцах, кистях, стопах, локтях. Тофусы также могут развиться под кожей на ушах, в почках или других органах.
Локальное повышение температуры. При остром подагрическом артрите локальная температура сустава повышается до 38-40 ºС.
Боли в пояснице, кровь в моче. В почках образуются уратные камни, провоцируя тянущие боли в пояснице и периодическое появление крови в моче, никтурию (больше мочи выделяется ночью). [2] [3]
Воспаление околосуставных тканей. При воспалении околосуставных тканей пациент испытывает выраженную боль. Сустав отёчный, кожа над ним приобретает багрово-синюшный оттенок. Местные симптомы сопровождаются общим недомоганием и лихорадкой.
Ограничение подвижности в суставе. При остром подагрическом артрите возникает ограничение подвижности в суставе длительностью 5-14 дней, затем функции полностью восстанавливаются.
Патогенез подагры
Поскольку образование уратов растет и нарушается выведение их почками, образуется избыток мочевой кислоты в крови, и происходит накопление уратов в тканях организма. Когда происходит отложение кристаллов моноурата в полости сустава, возникает воспалительный процесс из-за активации различных провоспалительных цитокинов. Кроме того, эти кристаллы откладываются в почечной ткани, приводя к развитию нефропатии и уратного нефролитиаза. [7]
Классификация и стадии развития подагры
Выделяют пять клинических форм подагры: бессимптомную гиперурикемию, острый подагрический артрит, межприступную подагру, хронический подагрический артрит, хроническую тофусную подагру.
Клинические формы подагры
Бессимптомная гиперурикемия — повышение уровня мочевой кислоты в крови без клинических проявлений подагры.
Острый подагрический артрит. Приступ обычно наступает на утро после застолья, злоупотребления алкоголем, после повышенной физической нагрузки и инфекционных заболеваний. При остром подагрическом артрите возникает резкая, невыносимая боль в большом пальце стопы, температура тела повышается до 39 °C , кожа над поражённым суставом приобретает синюшо-багровый окрас.
Межприступная (интервальная) подагра. Без лечения у 62 % пациентов повторный приступ развивается в течение первого года, в течение двух лет – у 78 %. Продолжительность бессимптомного периода со временем сокращается, приступы становятся всё тяжелее, затрагивая новые суставы.
Хронический подагрический артрит. Дальнейшее отложение кристаллов моноурата натрия приводит к развитию хронического болевого синдрома, значительным деформациям суставам и нарушениям их функций, особенно суставов стоп и кистей.
Хроническая тофусная подагра. Характеризуется появлением тофусов — очаговых скоплений кристаллов мочевой кислоты в тканях в виде узлов. Обычно они располагаются подкожно, но иногда образуются в костях и других органах. Тофусы, как правило, безболезненны, кожа над ними может изъязвляться и инфицироваться.
От первой «атаки» болезни до развития хронической подагры проходит в среднем 11,6 лет, темпы развития заболевания зависят от выраженности гиперурикемии.
Приблизительно 20 % пациентов с хронической подагрой страдают от мочекаменной болезни, которая сопровождается болью в поясничной области, отдающей вниз живота, иногда — в половые органы, а также тошнотой и рвотой [22] .
Течение. Симптомы в зависимости от стадии развития подагры
Впервые подагрический приступ настигает пациента без предвестников, как правило, в возрасте от 40 до 50 лет, хотя известны случаи заболевания и в гораздо более молодом возрасте. Острая суставная боль, чаще в плюснефаланговом суставе большого пальца стопы (классический вариант начала), застает человека во второй половине ночи или в ранние утренние часы. Любое движение в суставе или прикосновение вызывает сильнейшую боль.
Нарушение диеты, застолья с алкогольными напитками (алкоголь блокирует почку к выделению мочевой кислоты), хирургические вмешательства, инфекционные заболевания, повышенные нагрузки и травматизация сустава предшествуют возникновению приступа. Пациенты жалуются на покраснение пораженной области, ее припухание, сильную боль, общую слабость и недомогание, повышение температуры тела, потливость, разбитость, подавленность. Также характерными являются острые бурситы (препателлярный или локтевой сумки). [6]
В течение нескольких дней (около недели) приступ самостоятельно проходит. Именно из-за этого подагра часто создаёт видимость доброкачественности: всё проходит (особенно в начале) самостоятельно, и проблема забывается до следующего обострения. На самом деле подагра при таком подходе может привести к разрушению и деформации суставов, хронической болезни почек.
Далее при отсутствии адекватного контроля над заболеванием приступы учащаются, перестают проходить самостоятельно, проходят за больший промежуток времени. Позже человек вообще перестает чувствовать себя здоровым, а находится в состоянии затянувшегося приступа. В результате этого над областью пораженных суставов образуются безболезненные подкожные узелки с крошковидным, творожистым содержимым – тофусы (соли мочевой кислоты беловатого или желтоватого цвета). Излюбленное место расположения тофусов – область суставов кистей и стоп, ахиллово сухожилие, ушные раковины, голеностопные и локтевые суставы. При хронической тофусной подагре происходит разрушение хряща, что грозит деформацией, полным разрушением сустава и его анкилозом (полное заращение и отсутствие движений). Иногда тофусы могут самостоятельно вскрываться, а из них выделяется густое содержимое. [9] [17]
Осложнения подагры
Возможные осложнения:
- образование тофусов;
- формирование деформаций и анкилозов суставов;
- нефролитиаз (камни в почках);
- депрессия как следствие постоянного болевого синдрома;
- статистически значимо при подагре гораздо более часто встречаются сопутствующие заболевания (сахарный диабет, атеросклероз, гипертриглицеридемия — метаболический синдром). [10]
Чем опасна подагра
К серьёзным осложнениям подагры относятся повышение артериального давления и ишемическая болезнь сердца. Гиперурикемия связана с повышенным риском смерти от болезней сердечно-сосудистой системы.
Диагностика подагры
Сбор анамнеза
При подозрении на подагру врач выяснит, что предшествовало приступу. К возможным причинам обострения относятся застолье с употреблением мяса и алкогольных напитков, интенсивная физическая нагрузка или голодание, перенесённое простудное заболевание.
Оценка клинической картины течения болезни
При подагре врач осматривает суставы — для подагрического артрита характерно поражение большого пальца стопы. В этом случае доктор обращает внимание на увеличение объёма сустава, изменение цвета кожи, отсутствие движений в суставе из-за выраженных болей, наличие или отсутствие тофусов.
Острый артрит, болевые ощущения при котором нарастают лавинообразно, появляется отек и покраснение пораженного сустава, является веским поводом подумать о подагре.
Диагностические критерии подагры
Диагностические критерии подагры Wallace (предложены ААР в 1975 году, одобрены ВОЗ в 2002 году):
- наличие кристаллов мочевой кислоты в суставной жидкости;
- наличие тофусов, содержание кристаллов мочевой кислоты в которых подтверждено химически или поляризационной микроскопией;
- наличие 6 из 12 следующих признаков:
- типичная картина острой суставной атаки (один и более раз) в анамнезе;
- признаки воспаления наиболее выражены в первые сутки;
- воспаление одного сустава (моноартрит);
- покраснение кожи над пораженным суставом;
- припухание и боль в первом плюснефаланговом суставе;
- поражение первого плюснефалангового сустава с одной стороны;
- поражение суставов стопы с одной стороны;
- тофусы и образования, напоминающие их;
- лабораторные изменения (повышение уровня мочевой кислоты в крови);
- несимметричный отек суставов;
- кисты под кортикальным слоем кости без эрозий на рентгенографии;
- стерильная синовиальная жидкость. [13]
Исследование синовиальной жидкости
При пункции врач получает синовиальную жидкость, в которой под микроскопом обнаруживаются кристаллы моноурата натрия. Они могут обнаруживаться и в тофусе. Диагноз при этом можно установить со стопроцентной вероятностью.
Микроскопическое исследование кристаллов в суставах
Ураты под микроскопом выглядят как иглообразные кристаллы с одним утонченным концом. В отсутствие поляризационного микроскопа диагноз основывается в основном на типичных клинических проявлениях подагры.
Уровень уратов в сыворотке
Около 30 % пациентов во время острой атаки имеют нормальный уровень мочевой кислоты в сыворотке крови. Высокий уровень мочевой кислоты (> 6,8 мг/дл) подтверждает диагноз, но не является специфичным признаком [22] .
Визуализация
Рентгенологическое исследование суставов на ранней стадии болезни малоинформативно. Изменения выявляются на поздней стадии. В частности, симптом «пробойника» (субкортикальные кисты) — типичный рентгенологический признак подагры — полезен для диагностики ее тофусных форм. Также при рентгенографии при подагре отсутствует околосуставной остеопороз, редко видим сужение суставной щели, часто выявляется остеолиз. [11]
Диагностика хронического подагрического артрита
При хроническом подагрическом артрите у пациентов значительно поражены суставы, присутствуют подкожные или костные тофусы. Для подтверждения диагноза проводят рентгенологическое и ультразвуковое исследование [22] .
Дифференциальная диагностика:
- гнойный артрит;
- болезнь отложения кристаллов пирофосфата кальция дигидрата;
- ревматоидный артрит;
- реактивный артрит;
- псориатический артрит;
- остеоартроз.
Стоит обратить внимание на то, что во время приступа уровень содержания мочевой кислоты в крови может быть нормальным, так как она в этот момент усиленно выводится почками. На ее уровень в крови не следует ориентироваться при постановке диагноза.
Лечение подагры
Можно ли вылечить подагру навсегда
Вылечиться от подагры полностью нельзя, но можно контролировать её развитие и предотвратить обострения.
Нелекарственные методы
- соблюдение диеты;
- ограничение употребления алкоголя;
- уменьшение избыточного веса.
Диета при подагре является довольно строгой, но выполнение диетических рекомендаций является залогом успешного лечения. Продукты, которые богаты пуринами, подлежат исключению или минимизации. Обильное щелочное питье помогает почкам избавиться от избытка мочевой кислоты в крови (почки — единственный орган, выводящий мочевую кислоту).
Начнем с главного источника пуринов — птицы и мяса. Курица — один из самых вредных видов птицы. Курице немного уступают (содержат меньше пуринов) утка и гусь. Индейка замыкает список, обладая самым низким содержанием пуринов среди птицы. Говядина — лидер среди мясных продуктов по содержанию пуринов, далее идут телятина и свинина, баранина.
Что касается рыбы, то самые вредные — лососевые виды, далее шпроты, килька, сардины, треска. Морские обитатели, живущие в раковинах (устрицы), являются самыми богатыми на пурины. Субпродукты также очень вредны (мозги, печень, легкие, почки), так же, как и холодец, мясные бульоны и соусы. Колбасу (любую) стоит полностью исключить из рациона. Не рекомендуются также: грибы и грибные бульоны, бобовые, щавель, яйца, шоколад, дрожжи, рис полированный, инжир, геркулес, капуста цветная, дрожжи. Алкогольные напитки запрещены (особое внимание пиву, вину, шампанскому).
Объем употребляемой за сутки жидкости — 2-2,5 литра. Рекомендовано щелочное питье: щелочная минеральная вода, вода с добавлением лимона, соки.
Теперь о бедных пуринами продуктах — как раз о тех, которые необходимо есть. Ими являются: молоко и молочные, молочнокислые продукты, многие овощи (капуста белокочанная, картофель, огурцы, помидоры, морковь, лук), орехи, фрукты, мучные изделия, крупы, мед, масло сливочное. Отварное мясо и рыбу рекомендуется есть 2-3 раза в неделю. Можно есть сало, так как жир почти не содержит пуринов. Некоторые исследования свидетельствуют, что 1,5 литра кофе в день приравнивается к 100 мг аллопуринола, а таккже известно, что вишня и черешня обладают гипоурикемическим действием. [4] [15]
Лекарственные методы
Лечение подагры противоотечными и обезболивающими препаратами поможет уменьшить симптомы заболевания. Анальгетики при подагре неэффективны.
Как лечить подагру в период обострения:
- колхицин и нестероидные противовоспалительные препараты — это первое, чем стоит лечить приступ подагры. Колхицин является растительным препаратом (производное безвременника). При приеме колхицина довольно часто возникают побочные эффекты (рвота, жидкий стул, сильный дискомфорт в животе, синдром мальабсорбции, геморрагический энтероколит, редко возникает миелосупрессия и гиперкоагуляция), поэтому стоит строго придерживаться рекомендуемых дозировок. Нестероидные противовоспалительные препараты (ацеклофенак, нимесулид, диклофенак, эторикоксиб) стоит принимать в максимальных терапевтических дозировках — меньшие могут быть неэффективны. Рекомендуется учитывать риск развития побочных реакций при их назначении у определённого контингента больных. К сожалению, использование НПВП ограничено вызываемыми ими побочными эффектами, которые включают гастро- и нефропатию, поражение печени и ЦНС, особенно у пожилых. При назначении колхицина надо помнить, что лечение будет более успешным, если его назначить в первые сутки и даже часы после развития приступа. Однократная доза не должна превышать 2 мг, а суммарная 4 мг Высокие дозы колхицина приводят к побочным эффектам( диарея, тошнота, рвота).
- глюкокортикоиды внутрисуставно, внутрь или парентерально, когда противопоказан колхицин, нестероидные противовоспалительные препараты или же лечение ими неэффективно. Эти препараты дают выраженный эффект, но должны быть назначены только врачом, злоупотребление глюкокортикоидами имеет необратимые последствия (развитие сахарного диабета, неконтролируемая артериальная гипертензия и т. д.);
- канакинумаб (Иларис) — моноклональные антитела к интерлейкину-1, используются у пациентов с частыми приступами (более трех приступов за последний год), которые не могут принимать колхицин и НПВП. [12][20]
Лечение хроничекого подагрического артрита
Чтобы успешно лечить хроническую подагру, нужно предупредить образование и растворить уже имеющиеся кристаллы моноурата натрия, а для этого необходимо поддерживать уровень мочевой кислоты ниже 360 мкмоль/л.
- аллопуринол — урикодепрессор, доза подбирается индивидуально с врачом. При почечной недостаточности доза подбирается под особым контролем. Аллопуринол подлежит отмене во время приступа; [18]
- фебуксостат (аденурик) — используется при неэффективности аллопуринола, выводится печенью, является альтернативой для лечения пациентов с патологией почек;
- бензбромарон — блокирует обратное всасывание мочевой кислоты в канальцах почек и способствует ее выведению через почки и кишечник;
- пеглотиказа — раствор ферментов, который расщепляет подагрические соли, в РФ не зарегистрирован, применятся только при тяжелом течении подагры;
- колхицин — применяют первое время, для исключения повторных приступов, можно использовать (0,5-1,0 грамм в сутки). [5][16]
Пациенты подлежат диспансерному наблюдению у врача-ревматолога. Врач определяет периодичность контроля анализов, меняет (увеличивает или уменьшает) дозы получаемых препаратов, занимается лечением приступа. Противоподагрические средства принимаются длительное время. Также к лечению сопутствующей патологии могут быть подключены смежные специалисты (кардиолог, эндокринолог, уролог, нефролог). Пациент может быть госпитализирован в ревматологическое отделение при длительном по времени приступе, неэффективном лечении на амбулаторном этапе, а также для подбора постоянной терапии.
Прогноз. Профилактика
Прогноз зависит от своевременности и успешности начатого лечения, приверженности пациента к лечению, соблюдения диетических рекомендаций. По большей части прогноз благоприятный, но он ухудшается при развитии поражения почек, которое может стать даже причиной смерти пациента.
Как предупредить приступы подагры
Строгое соблюдение диеты является основным моментом в профилактике приступов подагры. Необходимо ограничить употребление алкоголя, не принимать некоторые лекарства (мочегонные препараты из группы тиазидов и петлевые мочегонные, неселективные бета-блокаторы, аспирин, никотиновую кислоту, леводопу). Если пациент худеет, то следует опасаться быстрой потери веса. Нужно стараться избегать обезвоживания и тяжелых физических нагрузок, воздействия низких температур. В профилактических целях аллопуринол может быть назначен только пациентам, страдающим онкологическими заболеваниями и получающим химиотерапию. [14]
За дополнение статьи благодарим Ирину Семизарову — ревматолога, научного редактора портала «ПроБолезни».
Что такое подагра?
Подагрой называют болезнь, при которой в суставах скапливаются соли мочевой кислоты в виде — ураты. Мочевая кислота находится в крови всегда, но когда ее становится слишком много, она образует игольчатые кристаллы, которые, собираясь в полости суставов, дают резкую боль. В 60% случаев сначала поражается сустав первого пальца ноги. Боль бывает очень интенсивной. Подагра — системное заболевание, и со временем, кроме большого пальца, могут страдать и прочие суставы. Полного излечения не происходит, но с помощью лекарственных препаратов можно снять обострение, а с помощью диеты — предотвратить новые приступы.

Суперфуды в косметике: сочные коктейли для здоровья кожи и волос
Распространенность подагры

Подагра обнаруживается у трех человек из каждой 1000. Чаще болеют люди старше сорока лет, а женщины — в климактерическом периоде, так как к этому возрасту возникают дистрофические изменения суставов, способствующие задержке в них уратов. Мужской пол болеет подагрой в 9 раз чаще женского, что, по-видимому, связано с большим объёмом мышечной массы, особенностями стиля жизни и рациона, а также гормональным статусом. Все это приводит к более быстрому накоплению у мужчин мочевой кислоты.
С подагрой врачи и больные знакомы с давних пор. Она даже упоминается в трудах Гиппократа. В Древнем Риме обострения подагры нередко случались после изобильных пиров. Подагру ранее считали болезнью королей, подчеркивая, что к ней может приводить переедание. Однако роль уратов в возникновении подагры установлена только в 1961 году.
Подагра: излишек мочевой кислоты в крови
Как уже упоминалось, к подагре приводит выпадение кристаллов уратов из насыщенного раствора при большой концентрации мочевой кислоты в крови. Что интересно, в животном мире только у человека и приматов мочевая кислота выводится почками в неизмененном виде. Остальные животные удаляют ее в виде безопасного аллантоина, и чем ниже класс живых существ, тем на менее опасные вещества распадается мочевая кислота. Это дало почву для шутки, мол, существует гипотеза, что именно мочевая кислота сделала нас умными. Также считается, что люди, болеющие подагрой, отличаются взрывным темпераментом, легко раздражаются.
Поскольку мочевая кислота удаляется из организма почками, то почки — это второй орган, который поражает подагра. В них могут образоваться камни из уратов, и со временем нарушение оттока мочи может закончиться почечной недостаточностью. Теперь, когда уже ясно, что причиной подагры служит отложение солей мочевой кислоты, давайте посмотрим, что же способствует росту концентрации этой кислоты в крови.
Факторы риска подагры: все хорошо в меру

К факторам риска подагры относят:
- ускоренный распад мышечной ткани (к этому есть наследственная предрасположенность, и наследование чаще происходит по мужской линии);
- большое количество белков в пище;
- интенсивные спортивные тренировки, баня;
- обильные застолья с мясной пищей, особенно при переедании;
- ожирение (у лиц с ожирением риск подагры возрастает в 2 раза);
- возраст старше 50 лет;
- курение;
- алкоголь (особенно пиво и виноградные вина);
- малоподвижный образ жизни (как говорится, все хорошо в меру, и эта болезнь — хороший тому пример: вредит как слишком интенсивный спорт, так и полное его отсутствие);
- прием аспирина во время приступов (он усиливает боль);
- раннее начало артериальной гипертонии;
- болезни почек;
- травмы и перегрузка суставов (например, при долгой ходьбе);
- прием мочегонных (так как снижение объёма жидкости повышает уровень мочевой кислоты).
Боль при подагре: подагрический артрит
Каковы проявления подагры? В первую очередь, больные отмечают острейшую боль в суставе большого пальца. Боль при подагре так сильна, что несчастный не может даже накрыть ногу простыней. Прикоснуться к больному суставу и двигать пальцем невозможно. Недаром древние греки назвали эту болезнь «нога в капкане» — так переводится слово «подагра». Чаще боль при подагре возникают ночью. Иногда приступу предшествует покалывание в суставе. Над больным суставом образуется припухлость — так называемый тофус. В нем содержатся колючие кристаллы уратов. Если болезнь не лечить, то с течением времени такие же тофусы возникают и на коже, и даже на ушных раковинах.
Помимо большого пальца могут поражаться суставы в области пяток, лодыжек, коленные и локтевые суставы, запястья. Это микрокристаллический артрит. Но наиболее яркий и, в большинстве случаев, первый признак подагры — это боль в большом пальце. При первом приступе боли при подагре могут перестать беспокоить через 3—10 дней, но затем последует обострение, и чем дальше — тем меньше времени будет проходить между приступами. Постепенно происходит деформация пораженных суставов, они все хуже двигаются, больному становится трудно ходить и делать определенные движения. Кроме того, высокий уровень мочевой кислоты в крови связан с такими состояниями, как сахарный диабет, увеличение холестерина, болезни сердца, почек, гипертоническая болезнь.
Диагностика подагры
Диагностика заболевания производится по специфическим жалобам больного и по концентрации мочевой кислоты в крови. Если она превышает 416,4 мкмоль/л (у женщин — 356,9 мкмоль/л), можно думать о подагре, даже если приступов еще не случалось. И, тем не менее, критериями диагноза подагры считают: 2 и более обострения в год, увеличение концентрации мочевой кислоты в крови, обнаружение кристаллов уратов при пункции сустава. Можно проверить себя на подагру самостоятельно: если вставать на цыпочки с упором на большие пальцы больно, есть риск заболевания. Кроме названных процедур, при диагностике исключают другие болезни суставов и исследуют состояние почек.
Как лечить подагру?
Подагру лечит врач-ревматолог, но начать можно с посещения участкового терапевта. Лечение состоит из устранения приступа и предотвращения накопления в крови мочевой кислоты. При приступе применяют обезболивающие и противовоспалительные средства. Существует несколько лекарственных средств, применяемых при подагре. Так, колхицин, препарат растительного происхождения, уменьшает кристаллизацию мочевой кислоты. Применять его имеет смысл в первые 36 часов от начала приступа. Кроме того, колхицин используется для предупреждения новых приступов в период ремиссии.
Второй препарат — аллопуринол — синтетический. Он ограничивает синтез мочевой кислоты, снижает ее концентрацию в крови и предотвращает отложение в кристаллическом виде. Также он уменьшает выведение мочевой кислоты почками, что защищает от образования почечных камней. Есть и более современные препараты, среди них — фебуксостат, похожий по механизму действия на аллопуринол, и пробенецид, который усиливает удаление из организма мочевой кислоты. Также в качестве лечебных процедур используется физиотерапия. А тофусы можно удалить хирургически. Больным рекомендуют снизить вес и выполнять неинтенсивные физические упражнения в период между приступами.
Диета при подагре

Но главное в терапии подагры — коррекция питания. Диета при подагре не включает какие-то продукты, а скорее исключает их. Так, из рациона больного убирают:
- пивные дрожжи и пиво;
- печень, сердце, язык и другие субпродукты;
- соленую рыбу, особенно сельдь и сардины;
- шпроты;
- все виды красного мяса, в том числе баранину, говядину, конину и особенно телятину;
- колбасу;
- креветки;
- бобовые;
- грибы;
- копчености;
- баклажаны и капусту;
- консервированные овощи;
- шоколад, кофе, чай;
- мясные и рыбные бульоны.
Между тем, важно подчеркнуть, что диета при подагре не означает голодания. Голодать больной не должен ни в коем случае и ни по какой методике, так как при этом усиливается разрушение мышечной ткани и повышается уровень мочевой кислоты в крови. Такой жесткой диеты при подагре следует придерживаться только при приступе, по мере выздоровления эти продукты можно вновь вводить в рацион, но понемногу. Сегодня упор делается скорее на лекарственную терапию, чем на диету. Употребление алкоголя способствует обезвоживанию, поэтому при обострении он противопоказан. Также при остром приступе нельзя принимать аспирин.
При подагре очень эффективно каждый день пить сок сельдерея. Содержащиеся в сельдерее биологически активные вещества способны связывать мочевую кислоту и выводить ее из организма. Полезными считаются вишневый сок, ананасы, красный перец. Последний богат витамином С. Между тем, исследованиями доказано, что чем выше уровень витамина С, тем ниже заболеваемость подагрой. Поэтому хорошо также пить сок с лимоном. Воспаление хорошо снимают куркума и имбирь. Наконец, больным подагрой рекомендуется каждый день выпивать по 6—8 стаканов чистой воды.
Лечение подагры без лекарств

К народным средствам от подагры относят голубую или белую глину и ванночки с содой и йодом. Глину разводят водой до кашицеобразного состояния, смазывают больное место, надевают полиэтиленовый пакет и носок и оставляют на всю ночь. Предполагается, что две недели такого лечения «вытянет» кристаллы уратов из сустава. Второй способ — ванночки. На три литра чистой воды берется девять капель йода и 4 чайные ложки соды. В таком растворе надо держать ноги регулярно, срок лечения — опять же две недели. Народные средства порой бывают весьма эффективны, но все же при приступе подагры, даже если он уже прошел, разумнее всего посетить врача, который назначит лекарства и подскажет, как лучше питаться.
Источник https://tulrb.ru/info/interesnoe/priznaki-i-lechenie-podagry-u-zhenshchin
Источник https://probolezny.ru/podagra/
Источник https://medaboutme.ru/articles/chto_takoe_podagra/